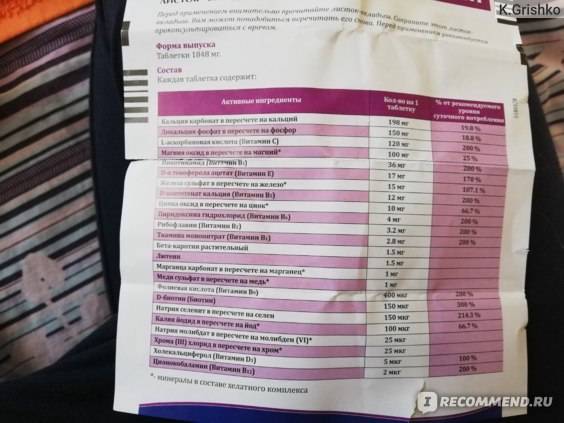
УЗИ в 3 триместре беременности (3 скрининг)
3 скрининг при беременности проводится на сроке 30–34 недель для оценки роста и развития плода и диагностики поздно манифестирующих ВПР.
Показатели, которые подлежат исследованию:
- предлежание плода (головное – оптимальный вариант; тазовое или поперечное может стать причиной кесарева сечения);
- фетометрия плода (вес, размер конечностей, окружность головы, строение внутренних органов и др.);
- наличие обвития пуповиной;
- плацента (локализация, структура, степень зрелости);
- оценка состояния матки и родовых путей.
В современной УЗИ диагностике существует еще 2 вида исследования, которые дают наиболее полную картину о состоянии плода:
– УЗДГ (ультразвуковая допплерография маточно – плацентарного кровотока) – при проведении оценивается кровоток в маточный артериях и артериях пуповины и СМА плода . Исследование позволяет выявить патологию плаценты (отслойку) и оценить состояние гипоксии (недостатка кислорода) плода. Проводится в 3 триместре по показаниям.
– ЭХО – КГ (УЗИ сердца плода) – исследование позволяет вовремя выявить врожденные пороки сердца малыша. Проводится во 2 триместре беременности, начиная с 20 недели. Данное УЗИ назначается так же дополнительно по показаниям.
Безопасно ли УЗИ исследование при беременности?
Исследование в стандартном двухмерном режиме абсолютно безопасно для плода и будущей мамы, его можно проводить столько раз, сколько назначит Ваш акушер – гинеколог. Вопрос лишь в сроках проведения, ведь неспроста существуют определенные недели беременности, в которые рекомендуется проходить обследование.
Таким образом, хочется отметить, что пренатальный УЗИ скрининг – важный и безопасный этап диагностики при беременности, который даст информацию о состоянии будущего малыша и поможет вовремя выявить отклонения от нормы.
Все виды УЗИ исследований вы можете пройти в нашей клинике «МедМикс Плюс» на аппарате экспертного класса Voluson (GE Heathcare США).
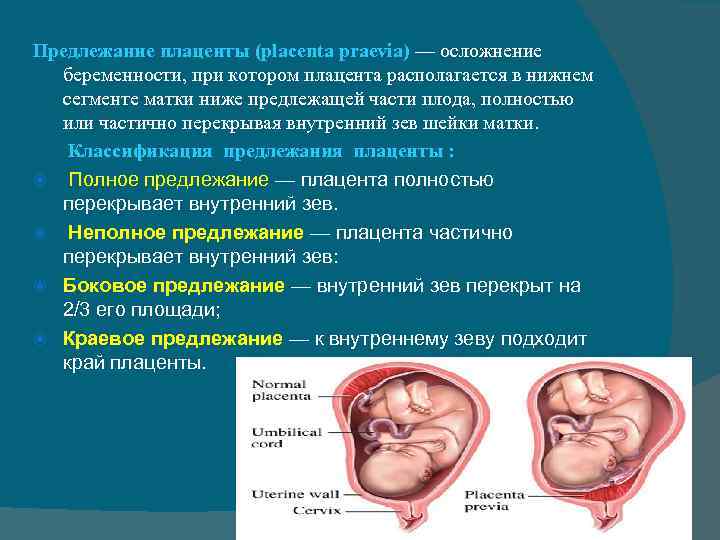
Каким может быть осложнение
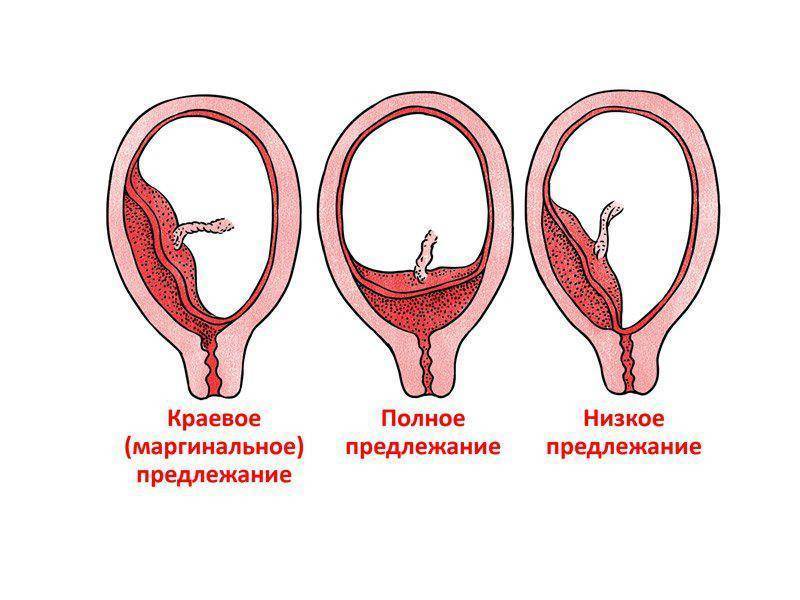
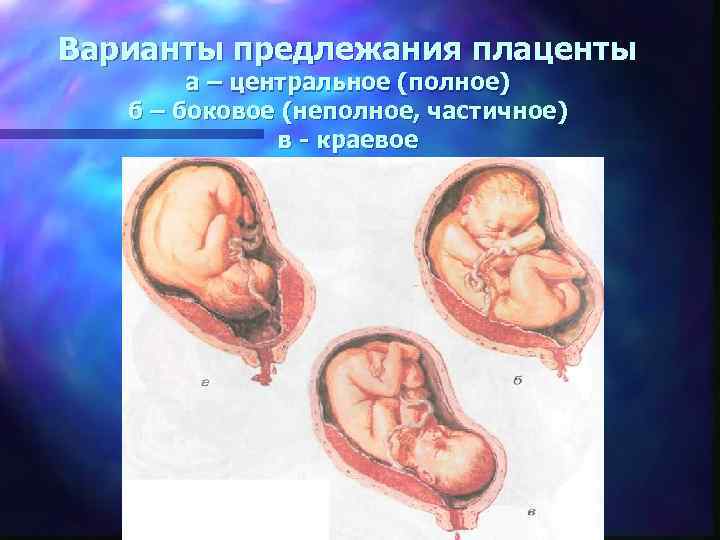
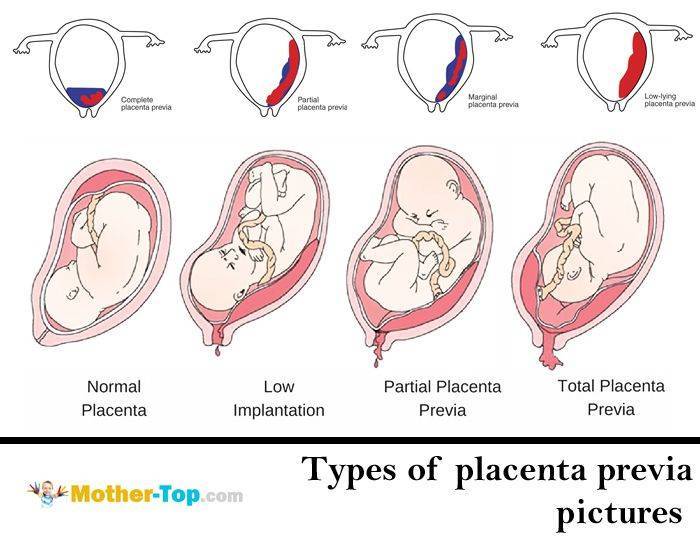
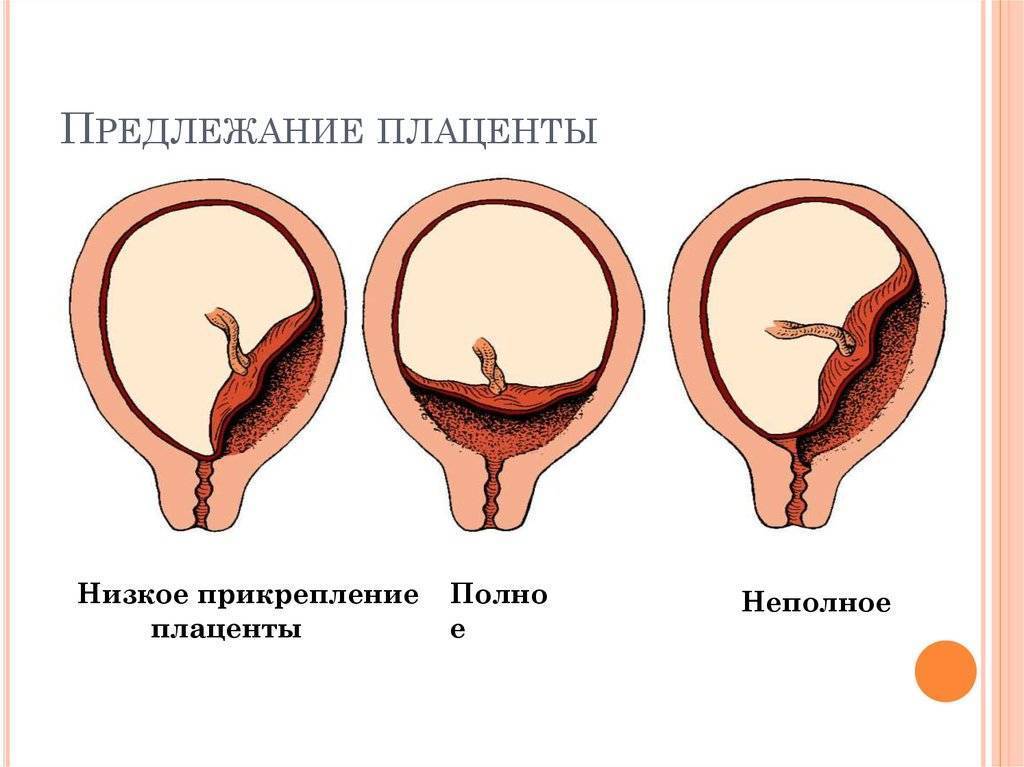
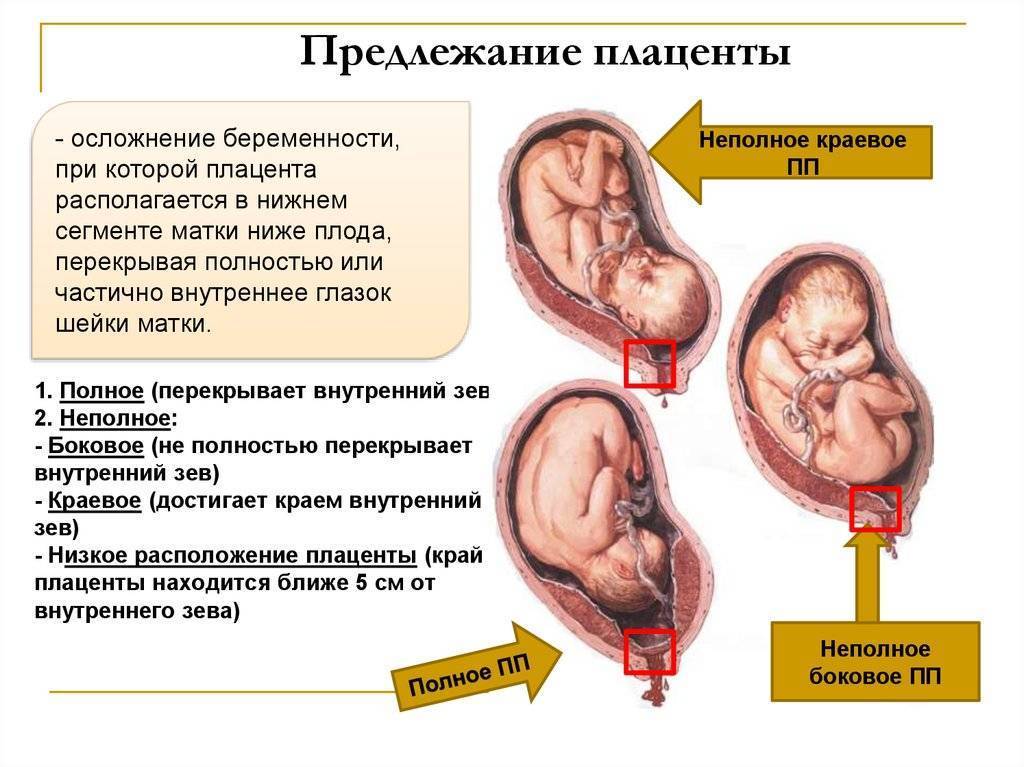
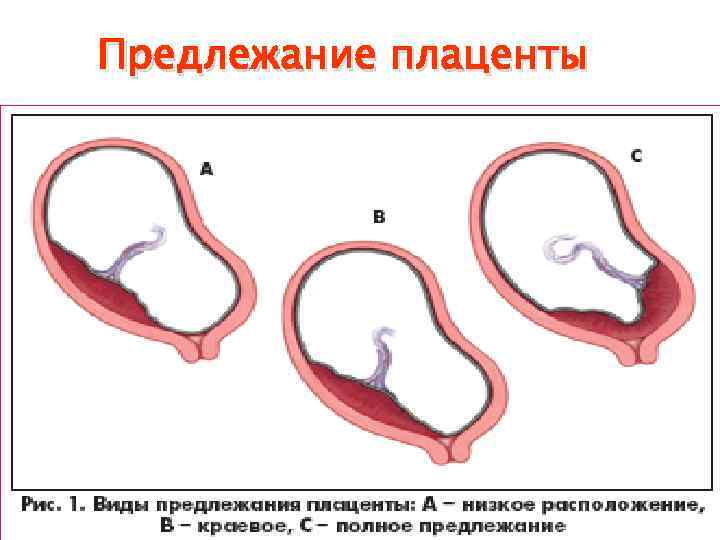
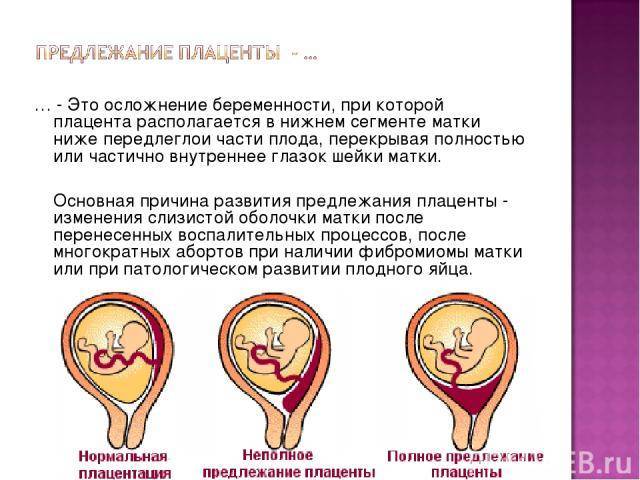
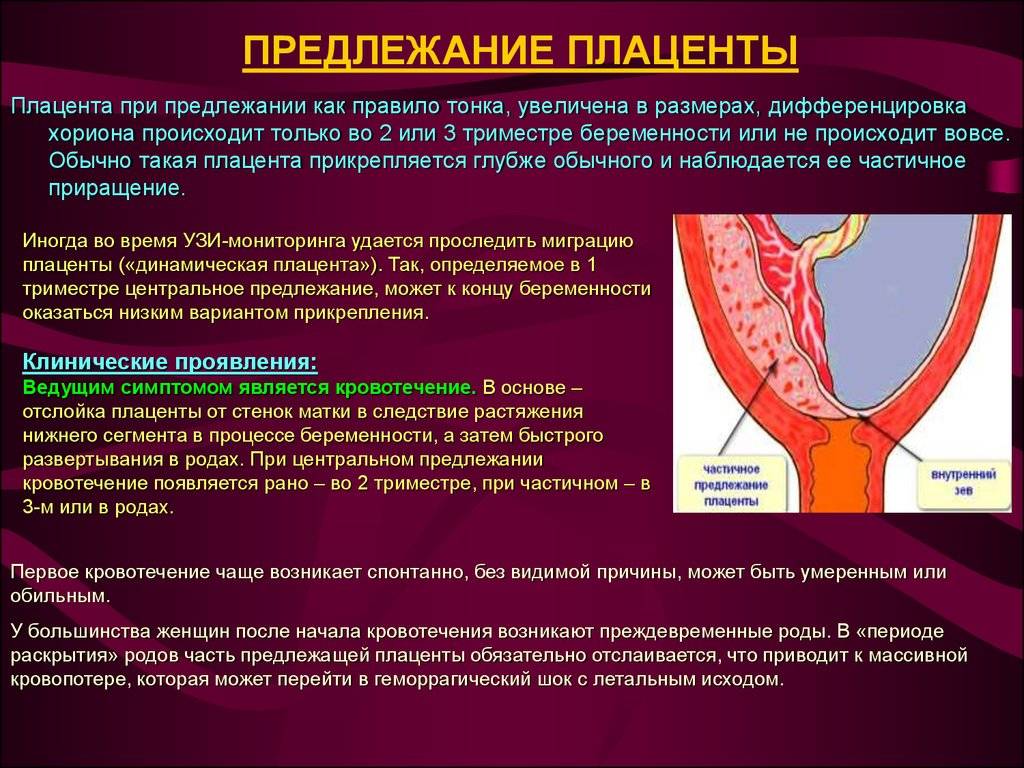
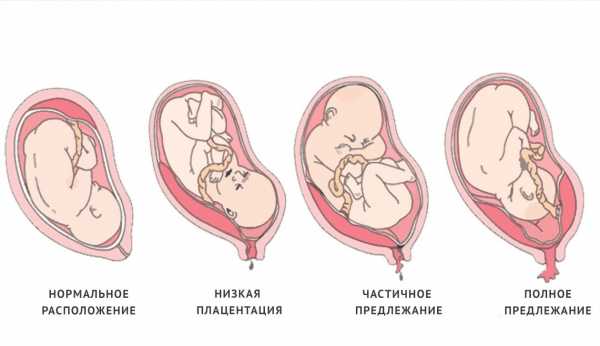
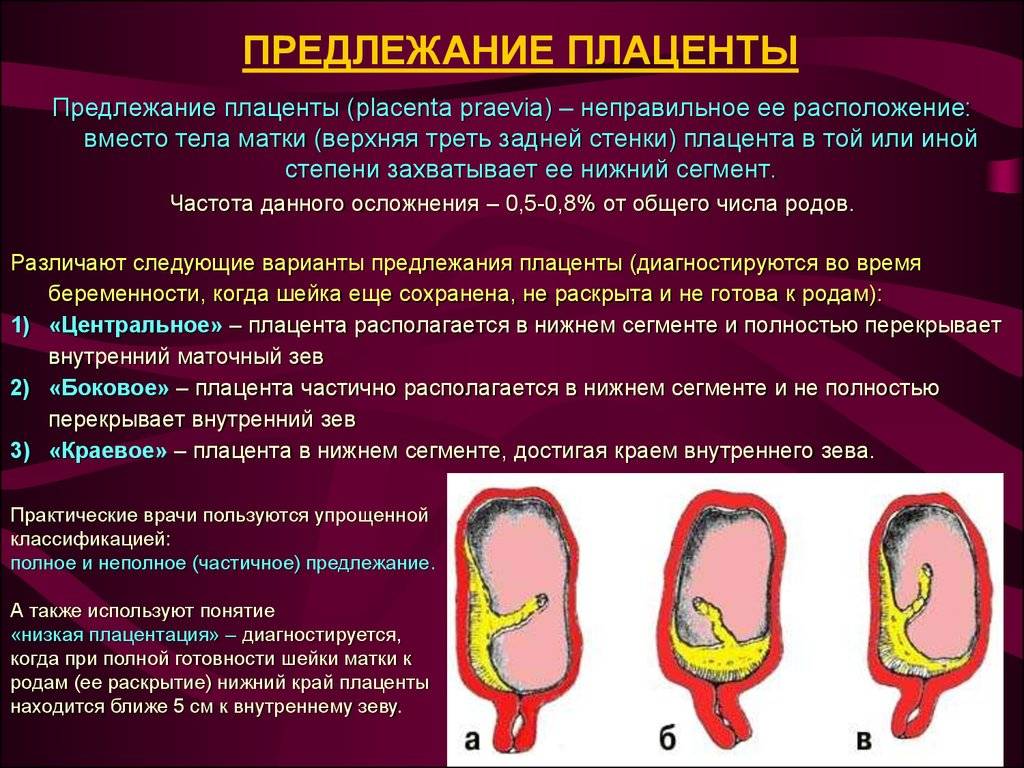
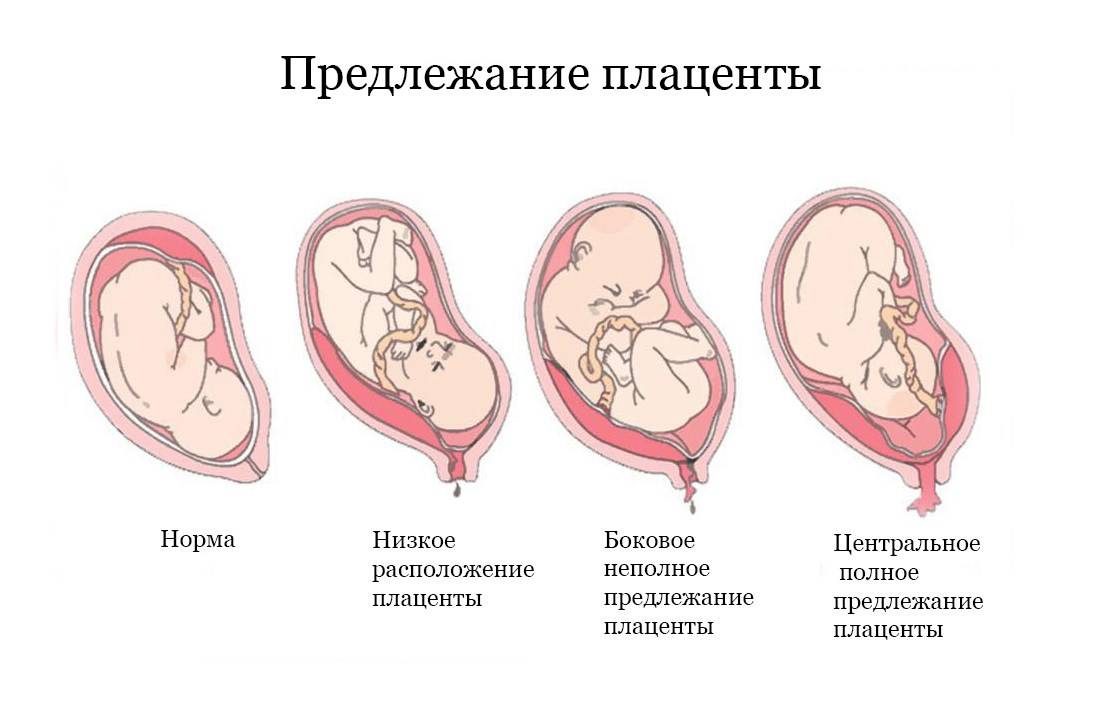
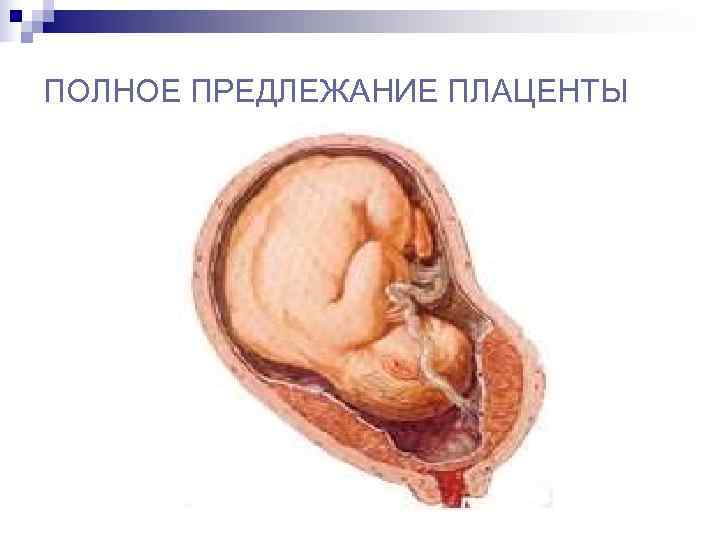
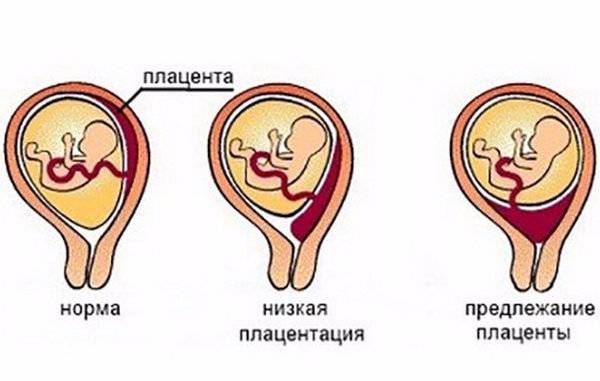
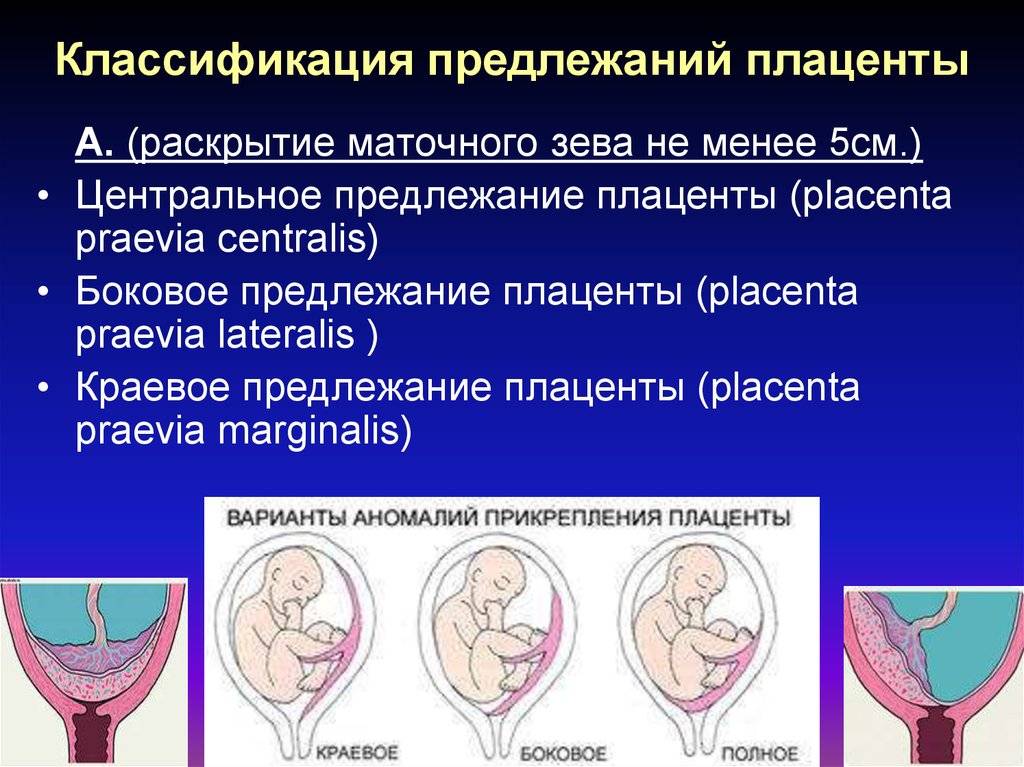
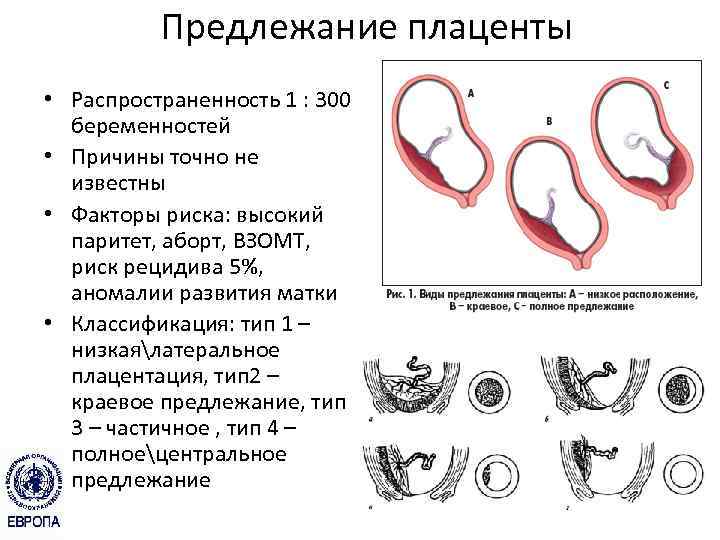
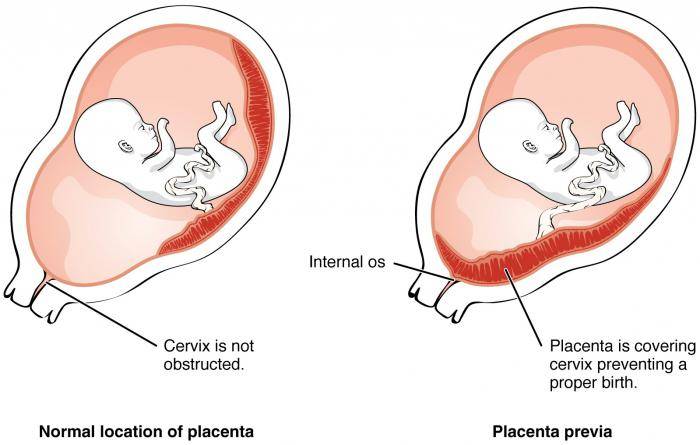
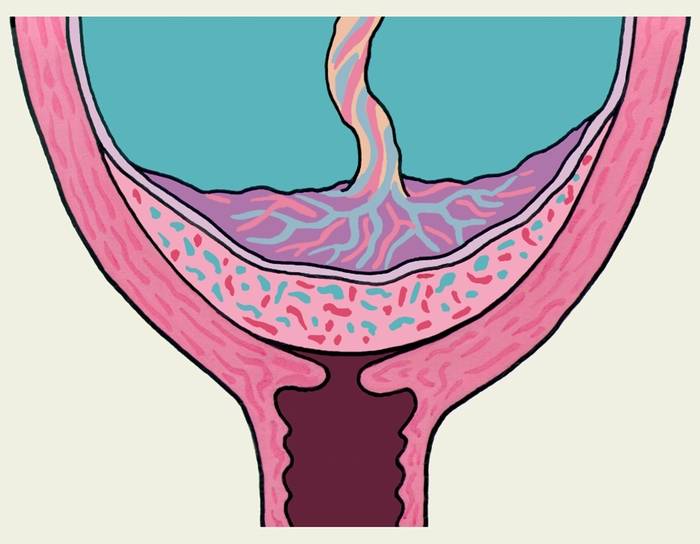
Встречаются следующие виды предлежания плаценты:
- центральное — полное;
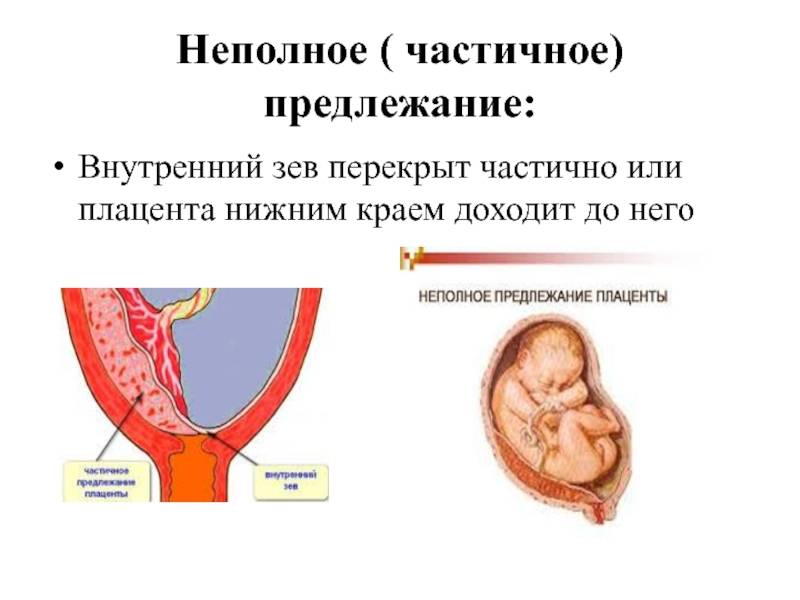
- частичное – неполное;
- низкое;
- шеечное.
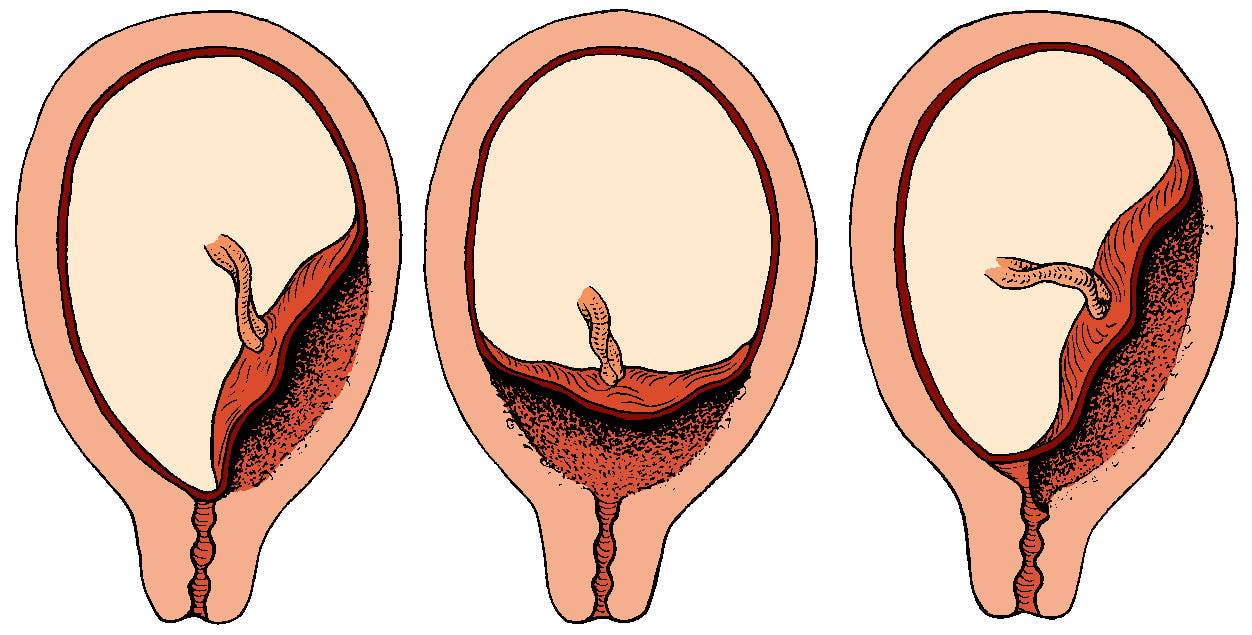
Неполное предлежание плаценты также делится на подвиды:
- боковое – плацента переходит с задней стенки на переднюю и перекрывает зев матки на 2/3;
- краевое – нижним краем плаценты перекрывается лишь 1/3 входа матки.
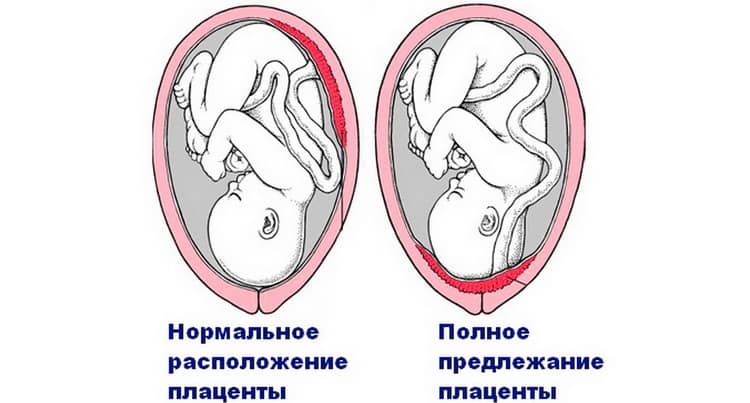
Полное предлежание плаценты подразумевает, что внутренний зев, т.е. вход в матку перекрыт полностью. При частичном предлежании плаценты, лишь в части перекрывается внутренняя часть входа, рядом с которой визуализируются плодные оболочки. Реже встречается полное предлежание, именно при нем плацентой полностью перекрывается изнутри маточный зев. Неполное предлежание, и, в первую очередь, краевое, не является абсолютным препятствием к естественным родам, поскольку полностью не закрывает вход в матку, и ребенок может покинуть ее самостоятельно.
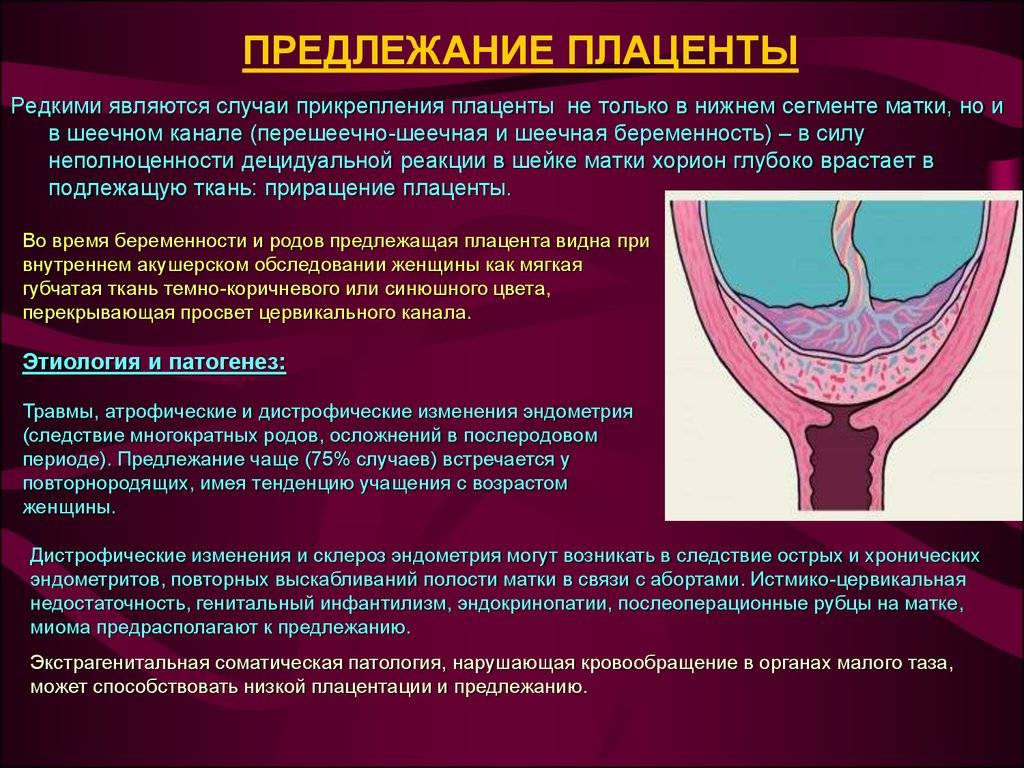
Низкой плацентария считается в случае сосредоточения ее нижнего края ниже 6 сантиметров от зева. Но на практике про низкое положение плаценты речь заходит в том случае, когда нижний ее край располагается в двух сантиметрах от зева по внутренней стенке матки. Очень редко плацента может начать развиваться в области маточного перешейка или канала, и тогда будет диагностирована шеечная плацентария.
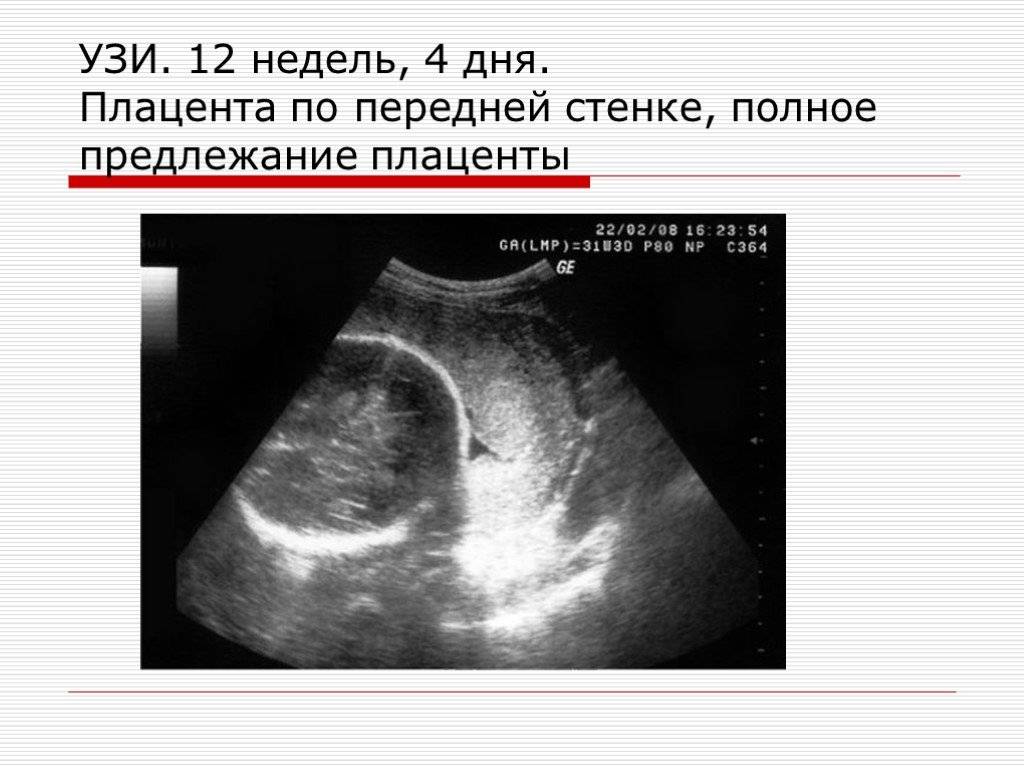
Любой вид предлежания плаценты чаще всего встречается на ранних сроках беременности, как правило – на 12 неделе. В это время плацента называется на научном языке хорионом. А вот частичное предлежание образуется лишь ближе к родам, вместе с расширением и раскрытием шейки матки. После 20 недели в большинстве случаев плацента поднимается, а к девятому месяцу беременности приходит в норму более чем в 90 процентах случаев. При этом быстрее и чаще принимает нормальное положение плацента, если она расположена не по задней, а по передней стенке.
Почему возникает патология при беременности
Фактическая причина предлежания плаценты по передней или задней стенке неизвестна. Некоторые факторы повышают вероятность появления этого осложнения. Рассмотрим факторы риска, которые увеличивают шансы развития краевого предлежания:
- Производились операции на матке. Например, кесарево сечение, дилатация, выскабливание, удаление миомы в маточной полости.
- Вторая или последующая беременность.
- Пожилой возраст матери.
- Вынашивание близнецов, тройняшек или более.
Особые симптомы
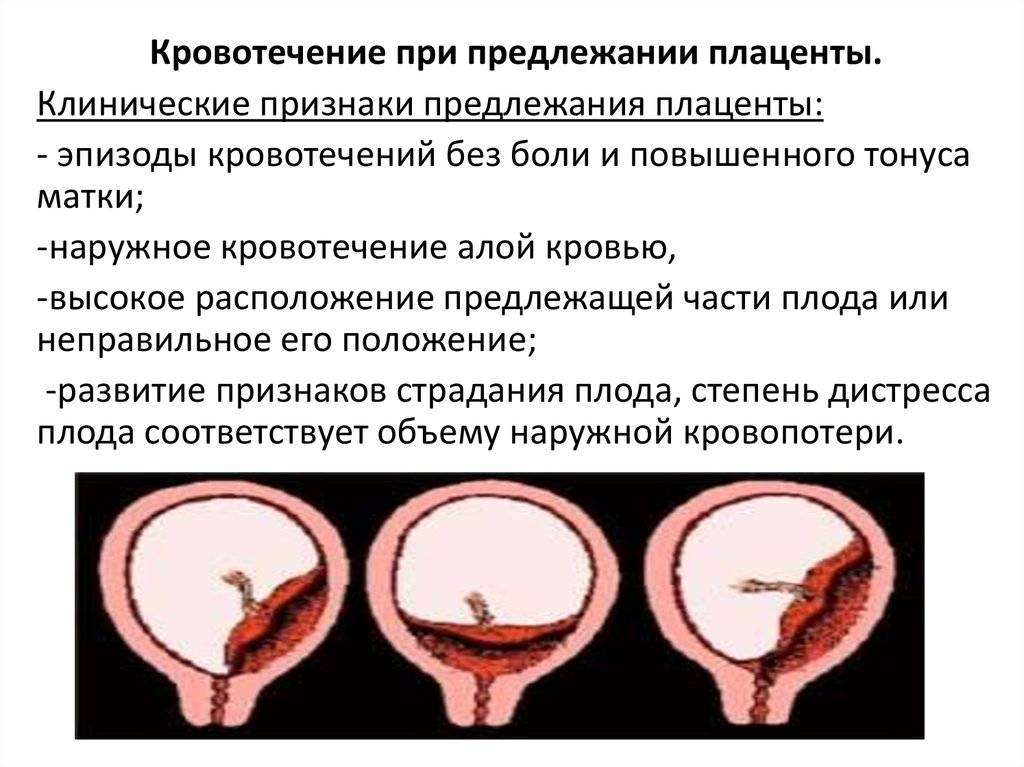
Признаки и симптомы краевого расположения различаются у каждой беременной. Некоторые не испытывают никаких симптомов. У других появляются предупреждающие знаки:
- Внезапное начало безболезненного влагалищного кровотечения, которое может варьироваться от легкого до тяжелого. Ярко-красное кровотечение встречается чаще.
- Ранние родовые симптомы: регулярные сокращения, боль в животе или пояснице, выделения с характерным запахом.
Беременная должна немедленно позвонить своему врачу, если заметит влагалищное кровотечение во время беременности, независимо от триместра.
Другие симптомы, которые указывают на неправильное предлежание, но обнаруживаются только с помощью ультразвукового сканирования:
- Ребенок находится в ягодичном или поперечном положении, потому что плацента занимает большую часть шейки матки. Это не дает ребенку переместиться вниз
- Матка по размеру больше, чем следует в данном гестационном возрасте.
- Если нет каких-либо симптомов, врач может определить предлежание во время регулярного пренатального сканирования и осмотра.
Возможные осложнения
К возможным осложнениям при заднем или переднем краевом предлежании относят:
- появление сильного кровотечения;
- маленькая масса тела из-за гипоксии;
- преждевременные роды — до 37-й недели;
- врожденные дефекты;
- замедленный рост ребенка;
- экстренное кесарево сечение;
- гистерэктомия, когда плаценту не удается достать из слизистой оболочки матки;
- плацентарный отросток, когда плацентарная поверхность прикрепляется глубоко в стенку матки;
Краевое предлежание — серьезное осложнение при беременности, которое нельзя игнорировать
Главное для сохранения беременности контролировать свое самочувствие и соблюдать меры предосторожности
Методы диагностики полного предлежания плаценты
Патология выявляется на основании жалоб пациентки, оценки общих анализов. Часто патологию обнаруживают при осмотре гинеколога.
- При наружном исследовании определяется поперечное либо косое положение ребенка, завышенная высота стояния дна матки по отношению к сроку беременности.
- В нижней зоне органа выявляется шум сосудов.
- Осмотр шейки и стенок влагалища проводится с использованием зеркал, чтобы исключить вероятность травмирования.
- Пальпация может усилить кровотечение, если просвет зева закрыт плацентарной тканью, но канал шейки при этом не потерял проходимости.
- Так как влагалищное исследование способно спровоцировать обильное кровотечение, процедуру рекомендуется выполнять в условиях стерильной операционной.
- Наиболее безопасным, а также продуктивным считается ультразвуковое исследование, во время которого можно точно установить характер предлежания, определить его размер, структурные особенности и выявить процесс отслойки.
При подозрении на патологию желательно как можно скорее пройти УЗИ.
Если обнаружено центральное предлежание плаценты во время беременности, исследование влагалища проводится только в случае крайней необходимости.
Причины центрального предлежания плаценты
В чем же причина такой патологии расположения плаценты? Иногда оно обусловлено тем, что оплодотворенная яйцеклетка просто не может прикрепиться в нужном месте из-за поврежденного эндометрия матки, то есть аномалий эндометрия. Причины таких аномалий бывают следующие:
- Аборты.
- Деформации эндометрия как следствие воспалительных заболеваний. Это рубцы и нарушения секреторной функции, миомы.
- Атрофия эндометрия матки.
- Нарушение кровоснабжения матки вследствие болезней сердечно-сосудистой системы, почек, печени.
Эти причины дают понять, почему полное предлежание диагностируется чаще у повторнородящих женщин, нежели при первой беременности. Болезни организма и половых органов как раз и способствуют возникновению центрального предлежания плаценты.
А еще причиной такого предлежания плаценты может быть задержка развития плодного яйца. Тогда оно не достигает дна матки и крепится в районе зева. Там и начинает развиваться плацента.
Что такое двурогая матка у женщин?
Двурогость матки относится к числу врожденных гинекологических патологий, встречающихся у 0.5% женщин репродуктивного возраста. Аномальное формирование гладкомышечного органа происходит в период внутриутробного развития в промежутке между 10-й и 14-й неделями беременности.
В зависимости от степени деформации детородного органа, различают три формы заболевания:
- Седловидная матка – легкая форма патологии, характеризующаяся образованием небольшого углубления в стенке детородного органа;
- Неполное удвоение – раздвоение наблюдается в верхней трети гладкомышечного органа, поэтому промежуток между двумя маточными каналами небольшой;
- Полное удвоение – тяжелая форма заболевания, при которой матка полностью разделяется на две половины мышечной перегородкой.
Большинство женщин живут с аномалией органов репродуктивной системы и узнают об этом только во время инструментального обследования у гинеколога или уже во время беременности.
Можно ли предупредить аномалию плаценты?
Можно перестраховаться заранее, избавив себя от мучительных ожиданий, которые, как правило, начинаются на 12 недели беременности и вплоть до 20 недели — когда же плацента встанет на место. Профилактикой предлежания плаценты будет правильный образ жизни, в котором нет места абортам и прочим, травмирующим стенки матки, вмешательствам. С этой целью нужно использовать контрацептивные средства, строго контролировать репродуктивную деятельность. Также следует проводить своевременное предупреждение и лечение болезней половых органов.
Особую бдительность нужно проявить в вопросе предупреждения аномалии плаценты женщинам, входящим в группу риска – в возрасте от 35 лет, повторно забеременевшим, уже имевшим подобный диагноз. Если имеются гормональные расстройства, то беременность нужно планировать не ранее, чем подобные помехи будут устранены. Но даже в случае идеального здоровья женщины, полностью исключить вероятность предлежания плаценты не удастся, поскольку причина аномалии может крыться в особенностях самого плодного яйца. В этом случае остается лишь довериться врачам, пребывать под их неусыпным контролем и возможно, на сроке от 12-20 недель, до начала третьего триместра, плацента примет нормальное положение. В любом случае, даже при краевом предлежании, можно вполне благополучно родить самостоятельно под наблюдением опытных акушеры.
Беременность способствует расширению знаний и эрудиции женщины. В числе новых медицинских терминов, с которыми она знакомится в период вынашивания малыша, есть и термин « ». С ней связано и предлежание, которое всегда настораживает будущих мам. Что же обозначает неполное предлежание? Чем грозит маме и малышу? Как себя вести женщине с неполным предлежением плаценты? Давайте разберемся.
Вероятность естественного зачатия после неудачи при ЭКО
До процедуры ЭКО женщины проходят предварительную подготовку, благодаря которой нормализуются функции яичников. После гормональной терапии вероятность самостоятельно зачатия возрастает в 2-3 раза. Примерно у 17% женщин после неудачного ЭКО наступала естественная беременность. Чтобы увеличить вероятность зачатия, необходимо:
- устранить витаминно-минеральную недостаточность;
- использовать препараты для стимуляции выработки прогестерона;
- провести иммуностимулирующую терапию;
- улучшить качество питания.
Самостоятельное зачатие возможно только при условии обратимого бесплодия и нарушений в репродуктивной системе партнера. Наступление беременности невозможно при наличии следующих заболеваний:
- инфантильность матки;
- непроходимость фаллопиевых труб;
- дисфункция яичников;
- азооспермия.
К каким осложнениям приводит патология
Полное предлежание способно привести к довольно тяжелым осложнениям:
- до начала родов;
- преждевременный разрыв оболочки плодного пузыря;
- неправильное положение ребенка;
- задержка развития плода;
- приращение плаценты.
Желательно избегать волнений, чтобы не спровоцировать тонус матки.
Из рациона исключают продукты, способные , например, гранаты и яблоки, отдавая предпочтение прочим ингредиентам с высоким содержанием железа: персикам, клюкве, томатам, свекле и т.д.
Не стоит паниковать, если диагностировано полное предлежание. При выполнении всех рекомендаций врачей на свет наверняка появится жизнеспособный здоровый малыш.
В этой статье:
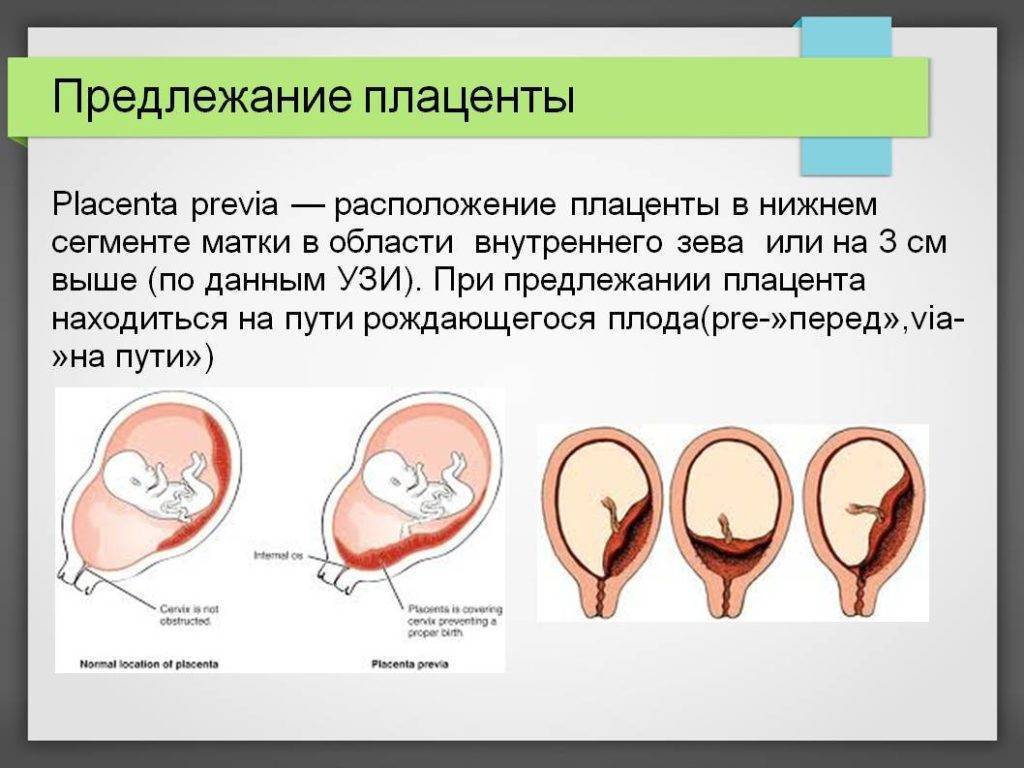
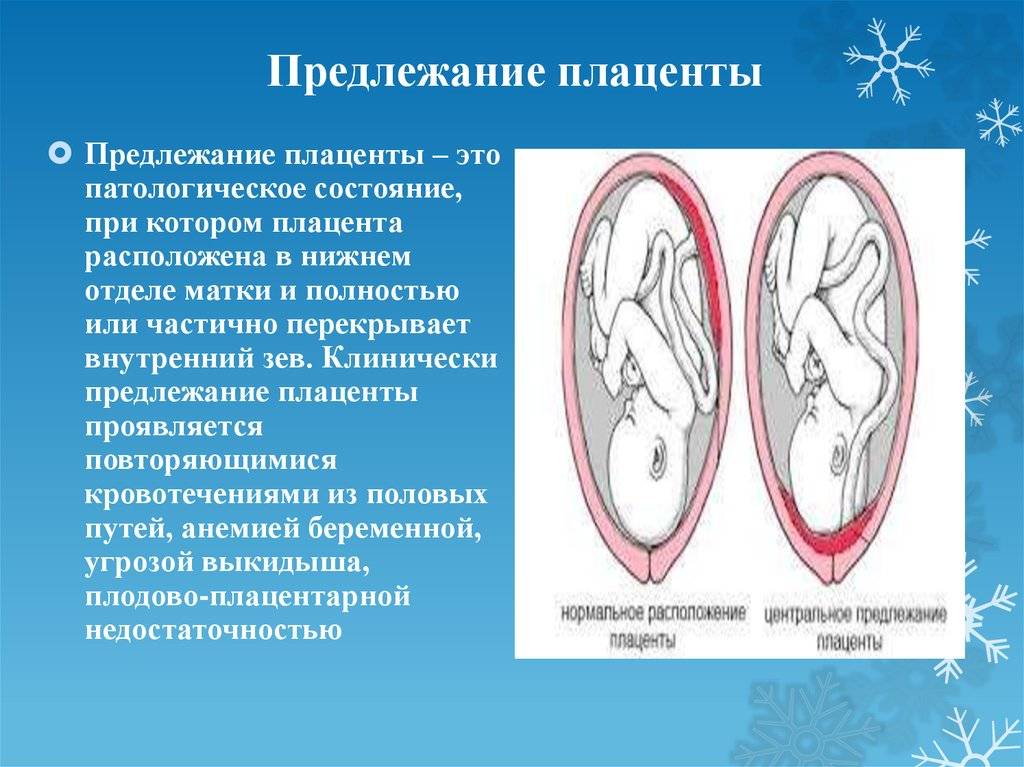
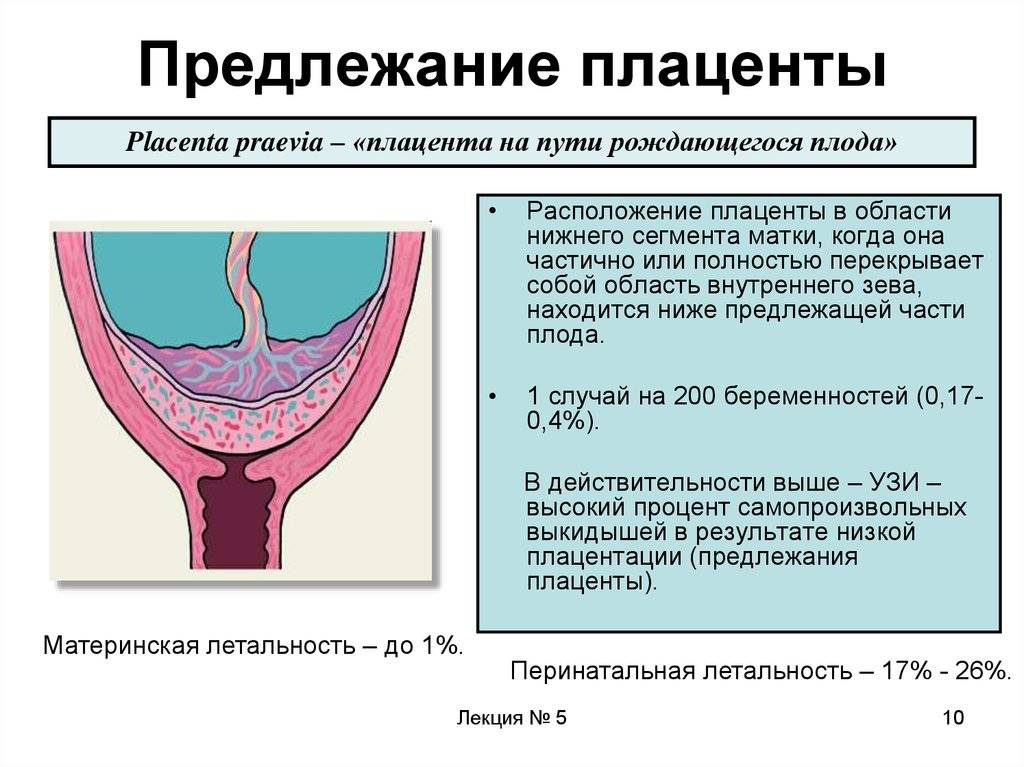
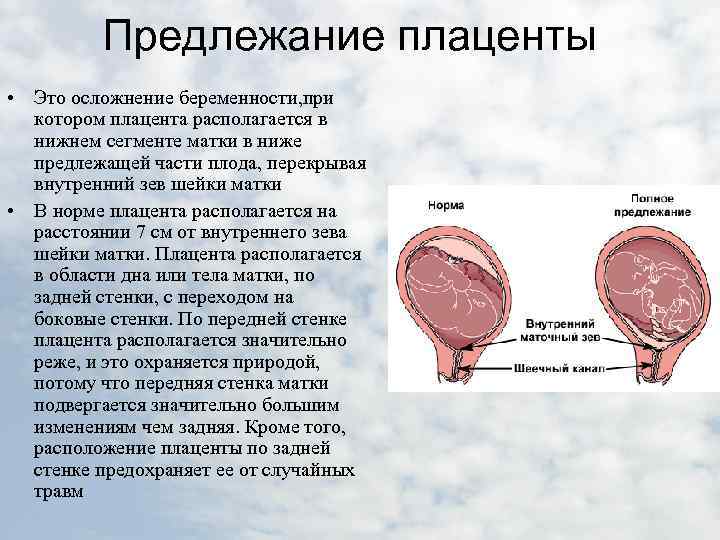
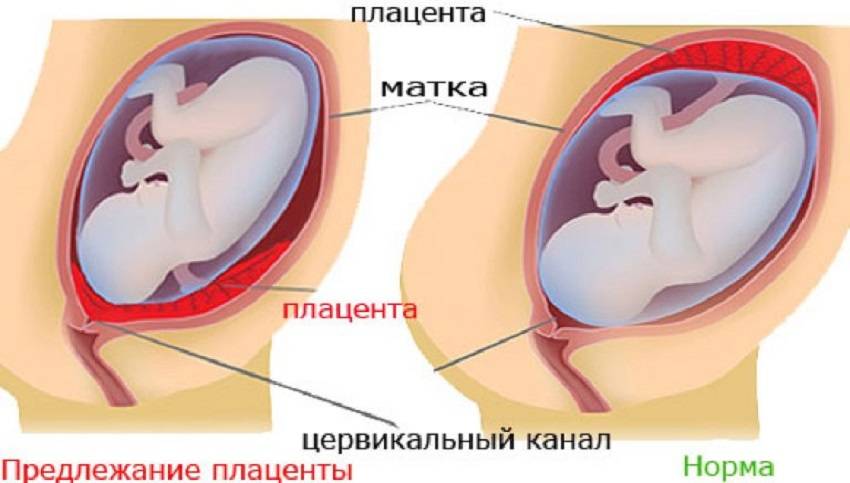
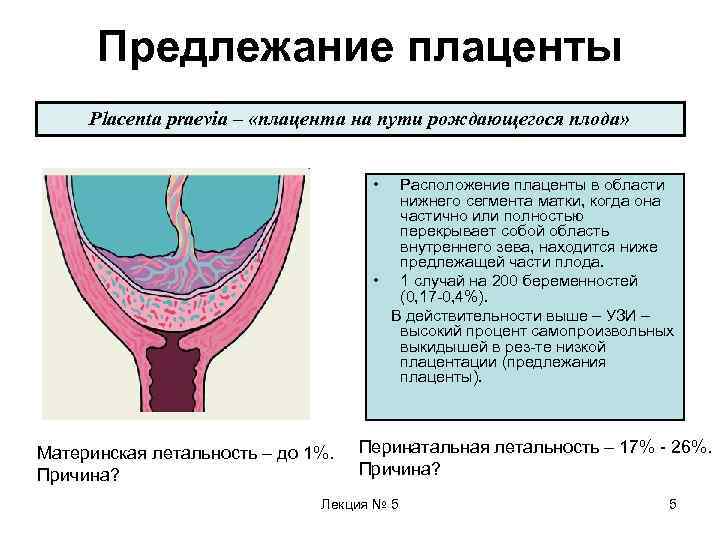
Не всегда счастливое время ожидания малыша проходит безоблачно, иногда будущей мамочке приходится столкнуться с теми или иными проблемами уже на 12 неделе беременности. Одно из возможных осложнений – предлежание плаценты, то есть ее неправильное прикрепление к стенке матки.
В идеале местом закрепления плаценты должна быть самая верхняя точка матки, далеко от входа в нее. Неправильным же считается прикрепление плаценты к нижней части матки, к ее шейке.
Предлежание врачи женской консультации ставят в 0,2-0,9 процентах случаев беременностей, но при постоянном контроле над женщиной и плодом, которое подразумевает наблюдение и необходимое лечение, удается избежать ухудшения ситуации и непоправимых последствий
Диагностируется предлежание плаценты чаще с 12 по 20 неделю беременности, но в большинстве случаев в третьем триместре положение этого важного детородного придатка нормализуется. Чем раньше женщина встает на учет к гинекологу, тем больше шансов у нее услышать о предлежании, поскольку на ранних сроках (12 недель) это явление встречается от 20 до 30 процентов всех беременностей
Возможных причин, приводящих к предлежанию, может быть множество:
- изменения эндометрия вследствие кесарева сечения, других операций и исследований, в ходе которых оказывалось механическое воздействие на матку;
- предлежание при предыдущей беременности;
- многоплодная беременность;
- большое количество предыдущих родов;
- разрастание плаценты вследствие нехватки кислорода в организме женщины;
- вредные привычки беременной, например, привязанность к никотину;
- поздняя беременность – от 35 лет;
- проживание в высокогорных местностях.
Доподлинно установить причину предлежания в большинстве случаев этой аномалии не удается. Но чаще всего это осложнение проявляется на отрезке от 12 до 20 недели беременности у женщин, переживших ранее аборт, воспаление в матке. В группе риска находятся пациентки, имеющие рубец или миомэктомию на стенке матки, когда плацента разрастается в направлении неповрежденной ткани.
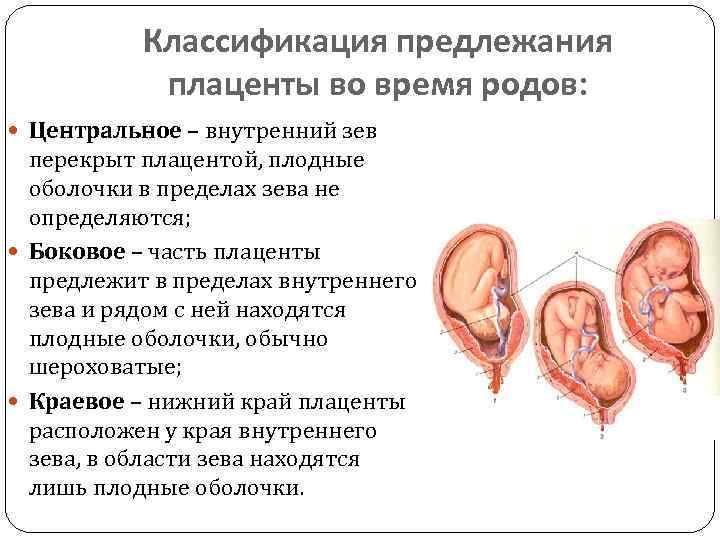
Роды при центральном предлежании плаценты
Главная проблема родоразрешения при предлежании плаценты любого вида — большие шансы кровотечения.
Центральное предлежание даже не предполагает шансы естественных родов, поскольку плацентарная ткань перекрывает малышу выход к родовым путям полностью.
Обычно кесарево сечение при предлежании плаценты делают в 38 недель при удовлетворительном самочувствии женщины. Когда же у беременной происходит обильное кровотечение, то кесарево проводят в срочном порядке.
Если операция прошла хорошо, то не исключается риск осложнений, то есть кровотечения после нее.
Специально для beremennost.net Елена ТОЛОЧИК
Диагноз
Диагноз ставят на основании появления маточного кровотечения во второй половине беременности или в родах. При отсутствии обильного кровотечения для уточнения диагноза предпочтительны не влагалищное, а дополнительные исследования. Из них наиболее безопасным и достоверным является ультразвуковое сканирование плаценты (см. Ультразвуковая диагностика, в акушерстве и гинекологии). Возможно применение тепловидения (см. Термография), однако с его помощью получают недостаточно четкие данные при расположении плаценты на задней стенке матки. Менее желательно использование рентгенологических методов, в частности рентгенографии (см.), т. к. они связаны с воздействием на плод ионизирующего излучения. Рентгенографию проводят как без контрастирования с применением специальных алюминиевых фильтров, так и с контрастированием мочевого пузыря контрастной жидкостью или воздухом. О П. п. свидетельствует наличие широкой прослойки ткани между стенкой пузыря и предлежащей головкой плода. Применяют также амниография); после введения в амниотическую полость путем амниоцентеза контрастных веществ производят рентгеновские снимки (см. Беременность). К рентгенол, методам относятся различные варианты введения в кровоток контрастных веществ, которые накапливаются в сосудах плаценты— внутривенная плацентография (см.), аортография (см.), но эти методы небезопасны, и поэтому их используют редко. Амниоскопия (см.) в целях диагностики П. п. нецелесообразна, поскольку она сопряжена с возможным усилением кровотечения. После прекращения кровотечения проводят осмотр влагалища и шейки матки с помощью зеркал (см. Гинекологическое исследование), позволяющий исключить патологические изменения (полипы, эрозии, рак и др.), являющиеся возможными причинами кровотечения
При осторожном влагалищном исследовании путем пальпации сводов в месте расположения плаценты удается выявить пульсацию сосудов, а между стенкой свода и предлежащей головкой — пропалышровать плаценту. Влагалищное исследование с введением пальца в цервикальный канал и определение вида П
п. проводят в родах и при достаточно выраженном кровотечении, когда необходимо решать вопрос об акушерской тактике. Такое исследование ввиду опасности усиления кровотечения проводят в операционной в условиях, при к-рых больной немедленно может быть оказана помощь, вплоть до кесарева сечения (см.).
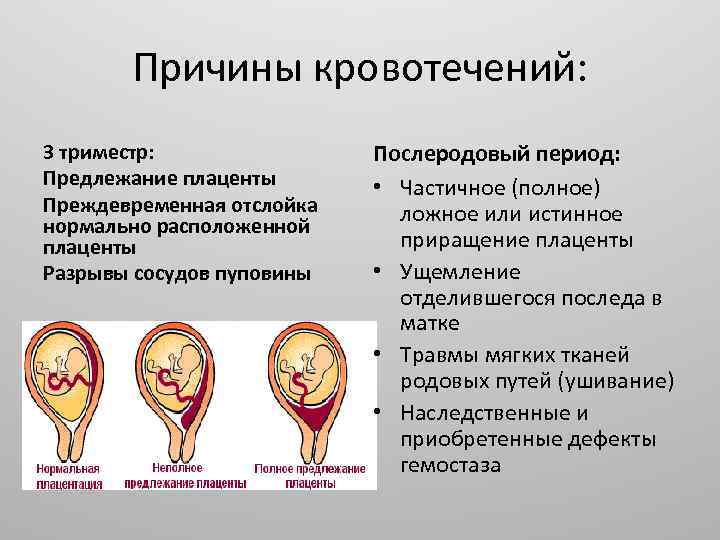
П. п. приходится, как правило, дифференцировать с преждевременной отслойкой нормально расположенной плаценты (см. Преждевременная отслойка плаценты), для к-рой в отличие от П. п. характерно кровотечение на фоне болевых ощущений, болезненность, напряжение матки, значительно сильнее выраженные нарушения в состоянии плода вплоть до его гибели, отсутствие плаценты в маточном зеве при влагалищном исследовании. О низком прикреплении плаценты во время влагалищного исследования свидетельствует шероховатость плодных оболочек. После окончания родов о степени близости плаценты к внутреннему маточному зеву можно судить по расстоянию от отверстия в оболочках последа (оно соответствует проекции внутреннего маточного зева при полном открытии шейки) до ближайшего края плаценты.