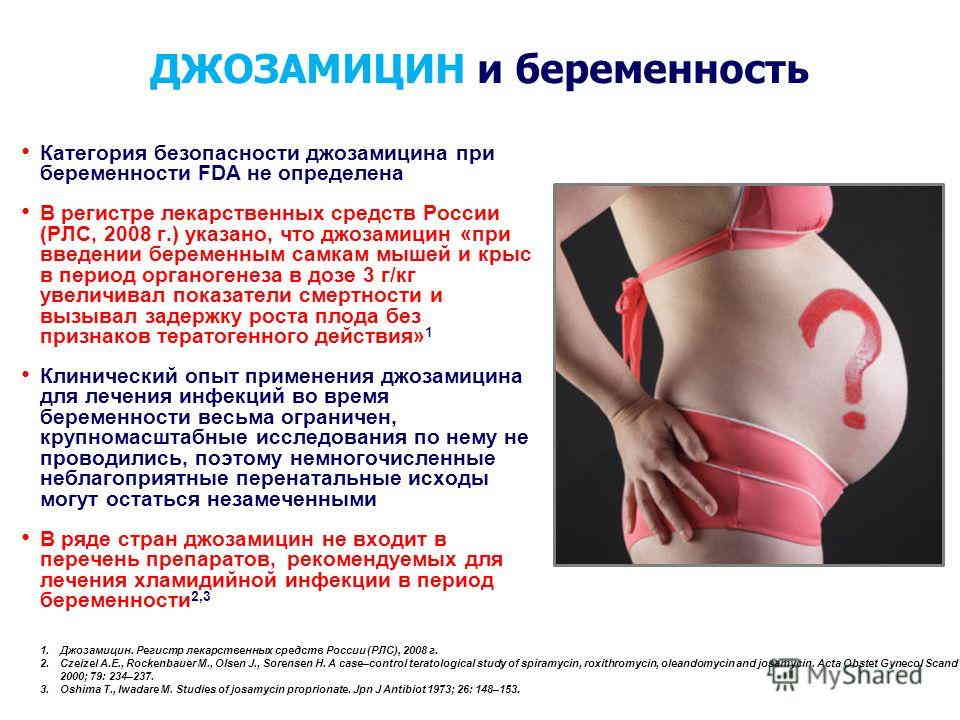
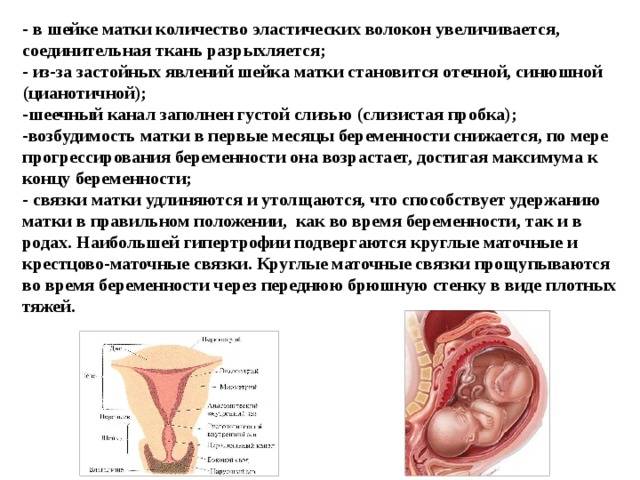
Препараты при тонусе матки
Если на плановом приеме врач-гинеколог замечает признаки гипертонуса, он может порекомендовать будущей маме прием лекарственных препаратов. Отказываться от них не нужно. Средства, применяемые в гинекологической практике, абсолютно безопасны для плода. В то же время они улучшают самочувствие будущей мамы, снижают риск осложнений беременности и ее непроизвольного прерывания на любом сроке.
По словам врача акушера-гинеколога Яны Никитенко, женщине могут быть назначены препараты нескольких групп.
Спазмолитики. Среди них — папаверин, дротаверин, которые устраняют мышечный спазм и расслабляют гладкую мускулатуру, тем самым нормализуют состояние матки.
Седативные препараты. Часто будущим мамам рекомендуют принимать экстракт валерианы, которая также безопасна для младенца
Но при использовании важно учитывать несколько факторов. Во-первых, эффект от приема валерьянки развивается не сразу, а формируется накопительно в течение нескольких недель ее употребления
А во-вторых, необходимо соблюдать дозировку, рекомендованную врачом или производителем, так как, приняв одну таблетку валерьянки, невозможно повлиять ни на тонус матки, ни на эмоциональное состояние.
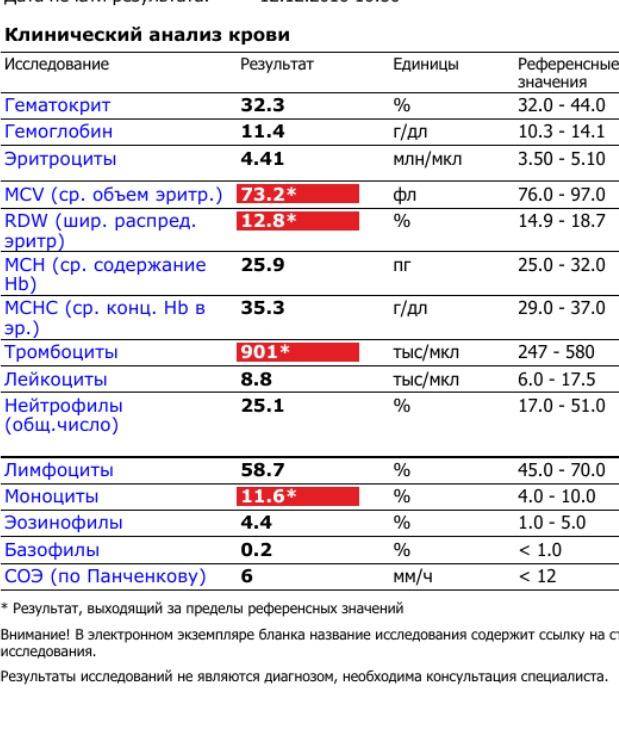
Препараты магния. Их назначение обусловлено тем, что потребление организмом магния при вынашивании ребенка увеличивается. А если вещества не хватает, это может приводить к развитию судорог и гипертонусу матки.
Несмотря на условную безопасность этих лекарственных средств для женщины и ребенка, подбирать их дозировку должен только врач. Бесконтрольное применение спазмолитиков и седативных средств может привести к опасным последствиям. А при использовании препаратов магния следует помнить, что они снижают артериальное давление. И если беременная женщина и так страдает от гипотонии, эти лекарственные средства могут ухудшить ее самочувствие, усилят апатию, слабость и сонливость.
Применение свечей с папаверином
В качестве одного из основных препаратов, способных расслабить гладкую мускулатуру матки, врачи рекомендуют применять спазмолитик папаверина гидрохлорид. Этот препарат разрешен к применению при беременности, поэтому женщины часто применяют его самостоятельно.
Папаверин выпускается в различных формах, но для беременных как правило рекомендуют применять ректальные свечи: они не оказывают неблагоприятного воздействия на плод, а при угрозе выкидыша быстро снижают и усиленный кровоток в плаценте, и гипертонус матки. Иногда врачи назначают для применения не свечи, а внутривенные инъекции папаверина, но исключительно в условиях стационара и под наблюдением.
В период беременности многие женщины часто прибегают к помощи папаверина. Одни регулярно применяют его для снижения гипертонуса матки, другие — довольно редко, чтобы снизить последствия стресса и усталости (особенно, если работа беременной связана с долгим нахождением на ногах). В таких случаях папаверин быстро оказывает помощь, снимая гипертонус и устраняя возможные риски.
Чтобы убедиться в безопасности и эффективности средства, необходимо внимательно изучить его инструкцию по применению. В ней не упоминается о негативном влиянии препарата на организм беременной и плода. Однако даже при этом не следует назначать себе папаверин самостоятельно, обязательно проконсультируйтесь с врачом о возможности его регулярного применения.
Влияние папаверина гидрохлорида на организм является спазмолитическим, при этом средство действует не только на гладкую мускулатуру матки, но и на мышцы остальных органов дыхательной, половой, мочевыделительной систем, а также на гладкую мускулатуру желудочно-кишечного тракта. Препарат способен расширять сосуды гладких мышц, помогая снизить давление и стабилизировать кровоток. Во время беременности папаверин назначается для того, чтобы снять спазмы с внутренних органов, а также с периферических сосудов и сосудов головного мозга, улучшить кровоток в плаценте и снять гипертонус матки. Необходимо знать, что перед применением ректальных свечей рекомендуется провести очищение кишечника.
Прежде, чем начать применение папаверина во время беременности, необходимо проконсультироваться с врачом по поводу точной дозировки препарата. Обычной дозировкой является использование суппозиториев 2 раза в сутки, но в некоторых случаях это необходимо делать 4 раза с равными временными промежутками. В зависимости от состояния беременной и сохранения симптомов, доктор определит, как долго надо продолжать лечение: в одном случае терапия может дать эффект уже через сутки, в другом — лечение затянется на месяц и более.
Ректальная свеча сразу попадает в прямую кишку и под влиянием температуры тела растворяется. При этом из нее высвобождается действующее вещество, оно проникает в кровоток, а через него — доставляется ко всем органам, попутно оказывая влияние на сосудистую систему. Папаверин помогает снизить тонус с маточной мускулатуры, снять напряжение и болевые ощущения, понижает кровяное давление — на поздних сроках беременности многие женщины нуждаются именно в такой помощи.
Применять препарат вагинально запрещено, поэтому беременной необходимо помнить о его исключительно ректальном применении.
Необходимо ли ложиться в стационар?
Предложение о госпитализации чаще всего очень расстраивает беременных, особенно тех, кому необходимо оставаться дома из-за второго ребенка или продолжать ходить на работу из-за важного проекта. В таких ситуациях женщины часто отказываются уезжать из дома в больницу, обещая доктору не перенапрягаться, своевременно принимать лекарства и в случае чего — вызывать Скорую помощь
Увы, невозможно предсказать развитие событий в каждой конкретной ситуации, ведь в одном случае риск преждевременных родов действительно очень велик из-за высокого тонуса матки, а в других его можно избежать. В любом случае решение необходимо будет принять самой беременной, ведь задача врача — информировать ее о возможных рисках и предложить возможность госпитализации. Возможно, стоит поискать выход из положения, попросив, к примеру, помощи у родственников или друзей, а на работе — понимания у коллег.
Профилактика
Избежать появления тошноты при беременности или уменьшить выраженность данного симптома возможно, если женщина внимательно относится к своему здоровью. Планирование семьи, занятия спортом, правильное питание пойдут только на пользу будущей маме и станут отличной профилактикой токсикоза.
Для профилактики тошноты во время беременности необходимо:
планировать и готовиться к беременности – при желанной беременности проявления токсикоза менее выражены, также важно перед планированием беременности пройти медицинское обследование, аборт может стать причиной появления тошноты при следующей беременности; регулярно проходить осмотр у акушера-гинеколога во время беременности – это способствует нормальному течению беременности, а также своевременной диагностике осложнений и многих патологий матери и плода; правильно питаться – правильное питание является профилактикой патологий органов желудочно-кишечного тракта, которые, в свою очередь, могут стать причиной тошноты во время беременности; заниматься спортом – спорт укрепляет здоровье, повышает иммунитет; своевременно лечить патологии органов малого таза – воспаление яичников, эндометрит, заболевания, передающиеся половым путем, могут отрицательно повлиять на будущую беременность
Как облегчить данное состояние?
Если избежать тошноты при беременности невозможно, то многие задаются вопросом, как облегчить тошноту при беременности. Тошнота может значительно ухудшить качество жизни женщины.
Облегчению тошноты при беременности способствуют:
- частый прием пищи – женщине нужно избегать голода, а для этого необходимо часто принимать пищу небольшими порциями, особенно утром, не вставая с постели, нужно что-то перекусить (сухофрукты, крекеры, тосты и др.);
- употребление пищи, богатой белками – употребление белковой пищи утром (желательно не вставая с кровати) способствует уменьшению тошноты, а также обеспечению женщины энергией;
- достаточное употребление жидкости – для предотвращения обезвоживания необходимо употреблять рекомендуемое количество жидкости, а также следить за тем, чтобы соки и чаи были натуральными, вода очищенной или кипяченной;
- употребление чая с имбирем – чай с имбирем способствует уменьшению тошноты;
- употребление чая из ромашки, мяты, сладкого укропа – такие чаи будут полезны, если тошнота приводит к расстройству желудка;
- избегание запахов, продуктов питания, которые провоцируют тошноту у беременной – если исключить контакт женщины с факторами, провоцирующими тошноту, то это снизит количество приступов тошноты и улучшит общее состояние беременной;
- исключение из рациона продуктов, способствующих газообразованию и вздутию живота – необходимо исключить из рациона мучные продукты, бобовые, молочные продукты;
- хороший сон – полноценный сон и отдых способствуют хорошему самочувствию женщины;
- психологический комфорт – переживания, страх перед родами могут привести к появлению тошноты у беременной на фоне стресса, поэтому женщины рекомендуется посещать специальные курсы для беременных, заниматься хобби, больше отдыхать;
- занятия спортом – занятия спортом (ходьба, плавание) способствуют насыщению организма кислородом, нормализации обмена веществ;
- ароматерапия – масло лаванды способствует уменьшению тошноты во время беременности;
- акупрессура (массирование биологически активных точек) – для людей, страдающих морской болезнью, была разработана специальная техника акупрессуры – «Seabands», данная техника также может помочь при тошноте беременных.
Можно ли справиться с тонусом матки при беременности самостоятельно?
Иногда снять небольшой тонус матки можно и самостоятельно, даже без использования медикаментов. Для этого применяют:
- Определенные упражнения, одно из которых — «кошечка». Встаньте в положение «стола» (на четвереньки с ровной спиной), теперь немного поднимите голову и таз вверх, прогибая вниз поясницу. Примите обратное положение: голова и копчик перемещаются вниз, а поясница стремится вверх, постепенно скругляясь. Повторите несколько раз упражнение и затем полежите на спине в расслабленном положении не менее часа.
- Расслабить гладкую мускулатуру матки поможет и расслабление лицевых мышц. Для этого сделайте следующее упражнение: сидя или стоя, начинайте дышать ртом, опустите голову к животу, максимально расслабляя мышцы шеи и лица. Немного постойте в таком положении, стараясь отпустить все мысли.
- Положение «стола» в целом очень благоприятно сказывается на состоянии матки, а если еще немного опустить верхнюю часть тела вниз, приняв упор на локтях, то матка окажется в состоянии «подвешенности» и расслабится еще больше. Поэтому, почувствовав симптомы гипертонуса, постарайтесь сразу принять такое положение и побыть в нем, пока ситуация не стабилизируется.
- При необходимости к упражнениям можно добавить прием спазмолитиков и успокоительных средств, которые одобрит ваш врач. Если же состояние гипертонуса продолжает сохраняться — не стоит ждать долго, лучше вызвать Скорую и принять предложение о госпитализации.
Сроки проведения УЗИ
Первое УЗИ проводится на сроке от 3 недель и представляет собой знакомое всем женщинам трансвагинальное исследование (с использованием влагалищного датчика). Это обследование позволяет подтвердить беременность, установить количество плодов и проследить за сердцебиением эмбриона.
Для комплексной оценки здоровья организма будущей мамы и ребёнка применяется скрининговое обследование, включающее в себя анализ крови на гормоны и экспертное скрининговое УЗИ.
Плановое скрининговое УЗИ беременных проводится 3 раза (согласно приказу Министерства Здравоохранения России от 1.11.2012 г. «Об утверждении Порядка оказания медицинской помощи по профилю «Акушерство и гинекология»»), по одному исследованию в каждом триместре.
- УЗИ 1 скрининг – срок 11-14 недель;
- УЗИ 2 скрининг – срок 18-21 неделя;
- УЗИ 3 скрининг – срок 30-34 недель.
Однако не стоит пугаться, если ваш акушер – гинеколог назначает дополнительные исследования, так как при наличии определенных показаний, количество УЗИ может увеличиться для отслеживания динамики развития плода.
Теперь давайте подробнее остановимся на том, какую именно информацию дает исследование в каждом триместре.
Беременность
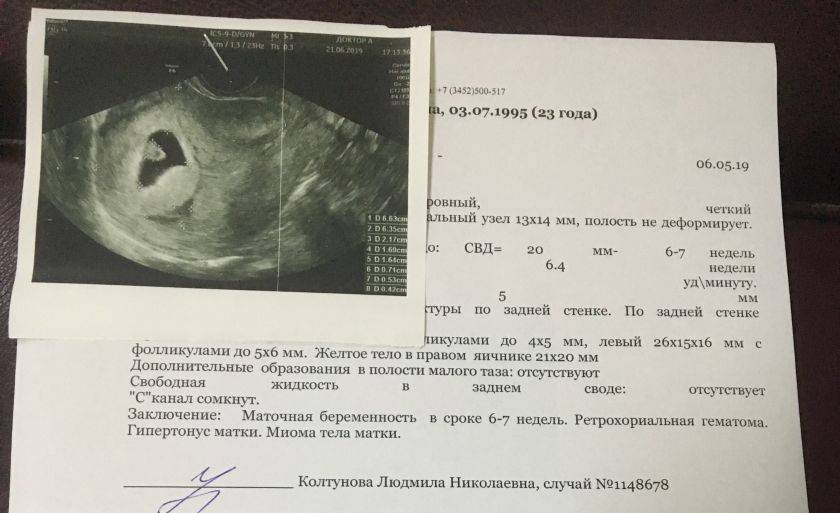
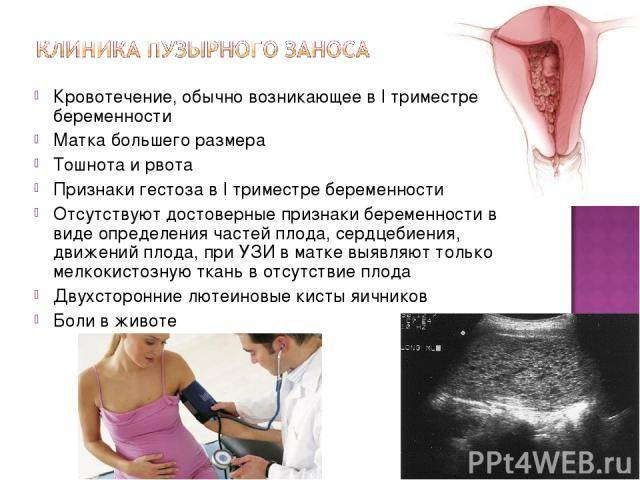
Женщины с этой проблемой обычно имеют нормальную беременность и физиологичные роды. Она не представляет непосредственной опасности для женщины и для ребенка во время беременности и не влияет на течение самих родов.
В редких случаях миома может вызывать осложнения. Все зависит от того, насколько миоматозные узлы велики и где находятся. Рост миомы более активен в первом триместре, когда количество эстрогена и других гормонов резко увеличиваются, чтобы помочь поддержать беременность. Она может увеличиться в размере в 10 раз (или больше).
Большая миома может потенциально создать серьезные проблемы для женщины и для плода. Многие миомы, обнаруженные во время беременности, уменьшаются или исчезают после родов, так как гормональный фон нормализуется, и матка возвращается к своему нормальному размеру. В этом случае можно говорить, что произошло излечение заболевания беременностью.
Миома матки может давать ложноположительный тест на беременность при отсутствии беременности. Это связано с нарушением гормонального фона при данной патологии.
Влияет ли миома матки на зачатие ребенка?
Жалобы при болезни во время беременности
- Боль в области таза, спины или живота. Локализация боли зависит от того, где находится миома. Болевой синдром может быть ведущим симптомом с миомой матки во время беременности.
- Частое мочеиспускание или боль во время мочеиспускания может быть вызвано миомой, сдавливающей мочевой пузырь.
- Ощущение вздутия живота, запоры могут быть результатом того, что опухоль оказывает давление на толстую кишку.
- Боль во время полового акта, которая может быть связана с миомой матки.
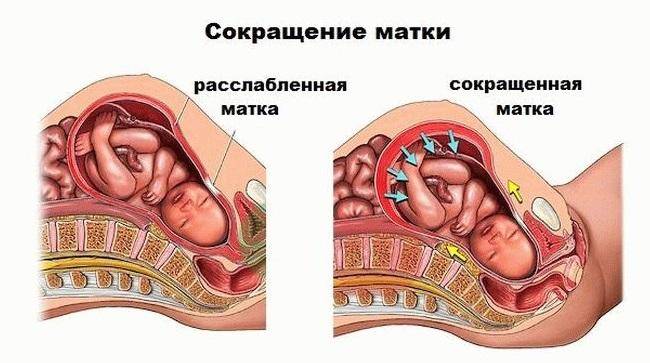
Лечение гипертонуса матки в домашних условиях
Если повышенный тонус матки не вызван патологией или каким-то заболеванием, и не угрожает жизни и здоровью будущего малыша (то есть нет кровотечения, болей, гипоксии плода и регулярных схваток), то можно попробовать снять его дома.
Спокойствие, только спокойствие!
Первое, что советуют абсолютно все медики при гипертонусе – почаще отдыхать, побольше лежать и снизить физические нагрузки. В серьезных случаях даже назначается постельный режим.
Надо постараться расслабиться, как физически, так и психологически, избегать любых сильных стрессов. В частности, расслаблению и снятию спазма матки может помочь тёплый (не горячий!) душ.
На зарядку становись!
Во втором и третьем триместре для избавления от гипертонуса матки можно (если доктор не против!) использовать специальные гимнастические упражнения.
Наиболее известное из них – упражнение «Кошечка»
Женщина стоит на четвереньках или в коленно-локтевой позе и медленно, плавно и осторожно то опускает голову и выгибает спину (на выдохе), то прогибает спину и поднимает голову (на вдохе), соблюдая ровное и спокойное дыхание. Повторить упражнение рекомендуется 10 раз, после чего хорошенько отдохнуть лежа.
Другое упражнение – расслабление мышц лица
Как ни странно, научно доказано, что мимика лица напрямую влияет на мускулатуру матки. Для этого надо закрыть глаза, опустить подбородок к груди и постараться расслабить шею и лицо, при этом дышать животом через рот.
Полезно также регулярно принимать коленно-локтевую позу, а также позу на четвереньках по несколько минут. В этом положении матка находится как бы в подвешенном состоянии, спина разгружается.
Травы, травы, травы…
Снять гипертонус матки помогает и фитотерапия. Однако применять любые травы можно только, посоветовавшись с врачом! Чаще всего используют настой валерианы, чаи с мятой или мелиссой, с добавлением пустырника.
А вот ароматерапия практически не имеет противопоказаний, кроме аллергических реакций. Лампа с аромамаслами, например, ванилью, жасмином, розой, тоже может помочь расслабиться.
Надо спать, крепко спать…
Гипертонус после 16-недель может быть вызван слишком высокой активностью будущего малыша. Она же, в свою очередь, усиливается при недостатке кислорода и питательных веществ. Это часто происходит, когда женщина спит, лежа на спине. При этом под тяжестью околоплодных вод и плода сдавливается полая вена, отчего нарушается процесс кровообращения.
Сопутствующими симптомами у женщин, которые часто лежат на спине, могут быть судороги, онемение конечностей, отечность в ногах. Все это является следствием сдавливания большой вены.
Разумеется, на любом сроке беременности не стоит лежать на животе – в таком положении на стенки матки оказывается сильное давление.
Самая лучшая поза для расслабления мышц, следовательно, особенно во второй половине беременности – лежа на боку. Хорошо использовать специальную подушку для беременных или положить любую подходящую подушку между коленей.
Если же у будущей мамы есть проблемы с сердцем, ей не рекомендуется спать на левом боку.
Лекарства для снятия гипертонуса матки
Разумеется, самолечение в этом случае особенно опасно – ведь речь идет сразу о двух жизнях! Поэтому все лекарственные препараты надо принимать только по назначению врача.
При небольшом тонусе на любом сроке беременности назначают спазмолитики: но-шпу, дротаверин, свечи или уколы папаверина. Также обычно назначается магний В6 – его недостаток часто вызывает гипертонус.
Если в организме идет инфекционный процесс, назначаются антибактериальные препараты.
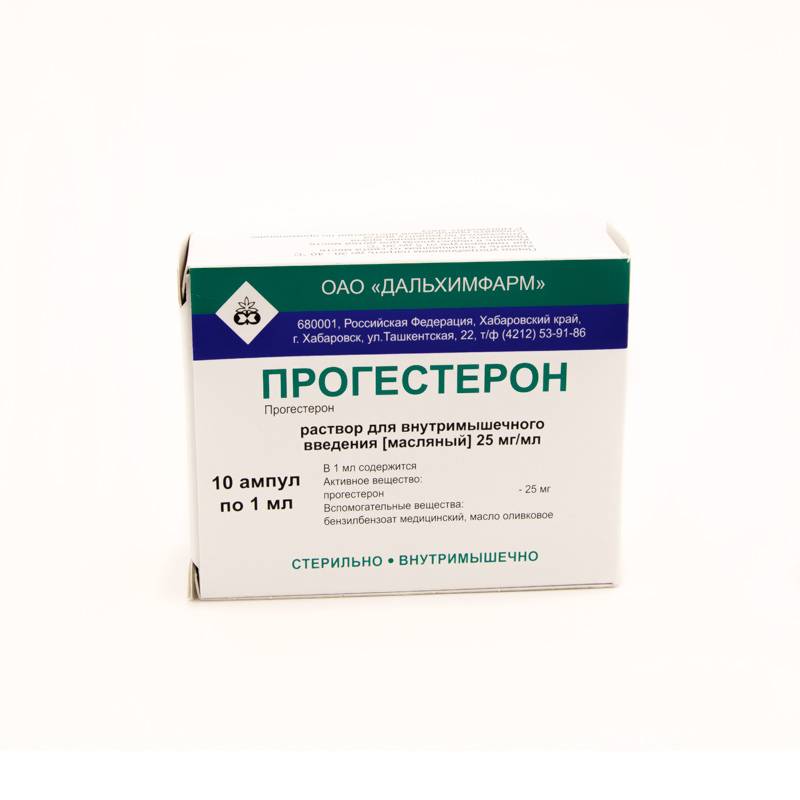
В первом триместре беременности, как мы уже говорили, тонус часто бывает вызван нехваткой прогестерона. Если анализ это подтвердил, врач назначает его синтетические аналоги – дюфастон и утрожестан. Их принимают только до 16-20 недели беременности, затем постепенно отменяют.
Также в первом триместре обычно при повышенном тонусе назначается витамин Е (токоферол).
Во втором триместре, для профилактики фетоплацентарной недостаточности (ФПН) и гипоксии плода, часто для улучшения функции плаценты добавляются такие препараты, как курантил и хофитол.
В третьем триместре, кроме того же хофитола, часто назначают гинипрал. Этот препарат препарат способен подавлять ранние схватки.
Кроме того, если врач считает это полезным, на этом сроке можно использовать бандаж, хотя на этот счет у медиков нет единого мнения: бандаж, с одной стороны, помогает правильно распределить нагрузку от увеличившегося живота, но, с другой стороны, вызывает дополнительное, хоть и небольшое, давление на матку.
Профилактика гипертонуса матки
Можно ли все же свести к минимуму риск возникновения этого неприятного состояния? Конечно! И начинать это лучше еще до наступления беременности.
Что именно можно сделать?
- Проверить, нет ли воспаления и инфекций в половой сфере, и если таковые обнаружатся – пролечить их до зачатия.
- Заранее сделать УЗИ органов малого таза – это поможет выявить аномалии строения матки, миомы, эндометриоз и т.д. Врач будет учитывать эти проблемы с первых дней беременности и постарается их скорректировать.
- Очень важен положительный и спокойный настрой на беременность, здоровая психологическая обстановка в семье.
- Отказаться от курения и приема алкоголя.
Когда беременность уже наступила, для профилактики повышения тонуса матки желательно:
- соблюдать режим дня, достаточно спать, не переутомляться;
- много гулять на свежем воздухе;
- не носить тяжести, не выполнять тяжелую физическую работу;
- избегать запоров и переполнения мочевого пузыря;
- если нет противопоказаний, делать упражнения Кегеля (для тренировки вагинальных мышц);
- избегать стрессов;
- полноценно питаться.
 Питание при беременности должно включать продукты, богатые магнием – например, овсянку, гречневую кашу, бобовые (предпочтительно фасоль), орехи. Для поддержания уровня гемоглобина полезно есть говядину, субпродукты.
Питание при беременности должно включать продукты, богатые магнием – например, овсянку, гречневую кашу, бобовые (предпочтительно фасоль), орехи. Для поддержания уровня гемоглобина полезно есть говядину, субпродукты.
Продукты, помогающие снять гипертонус матки:
- спаржа,
- свежие огурцы,
- брокколи,
- сладкий перец.
Продукты, которые могут провоцировать гипертонус матки:
- крепкий чай,
- кофе,
- напитки с кофеином,
- алкоголь,
- газированные напитки,
- жирные блюда.
Юлия Воронцова,
28.07.20
Симптомы
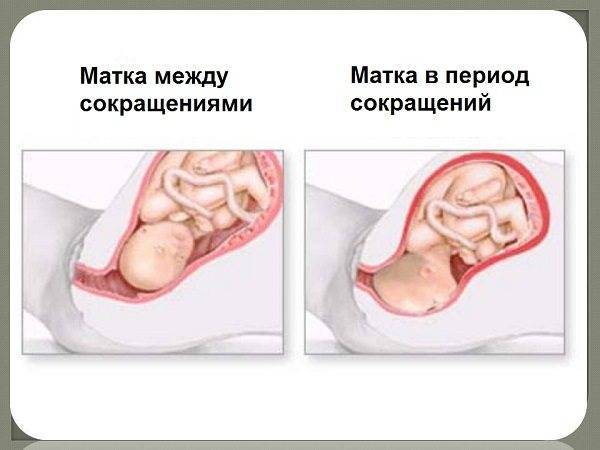
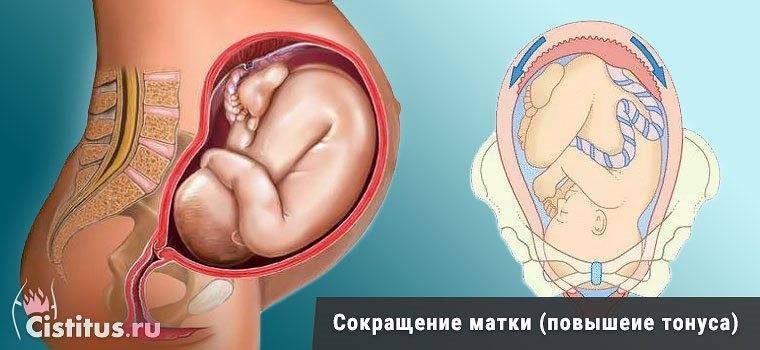
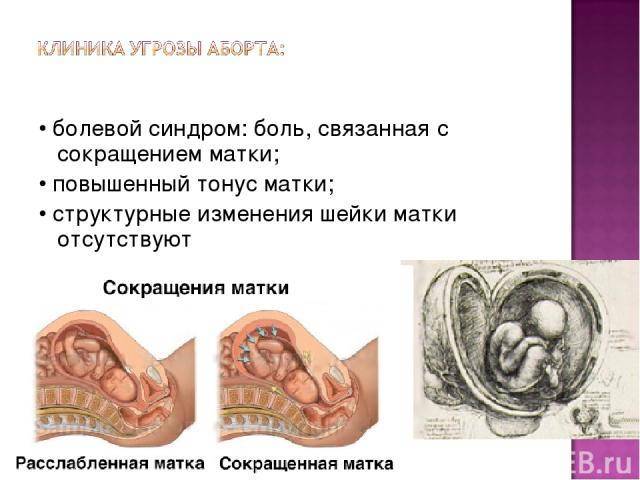
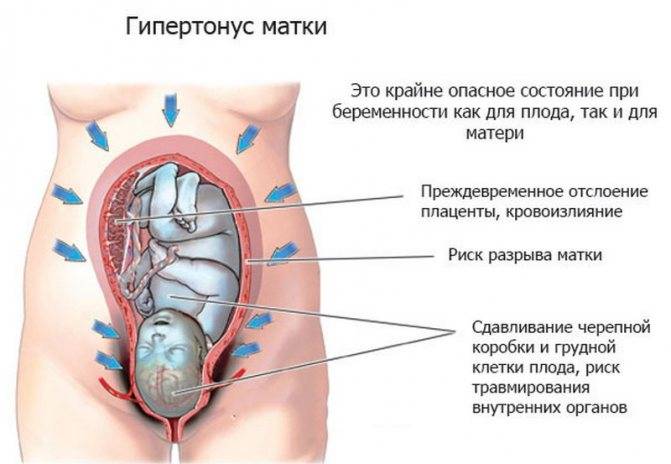
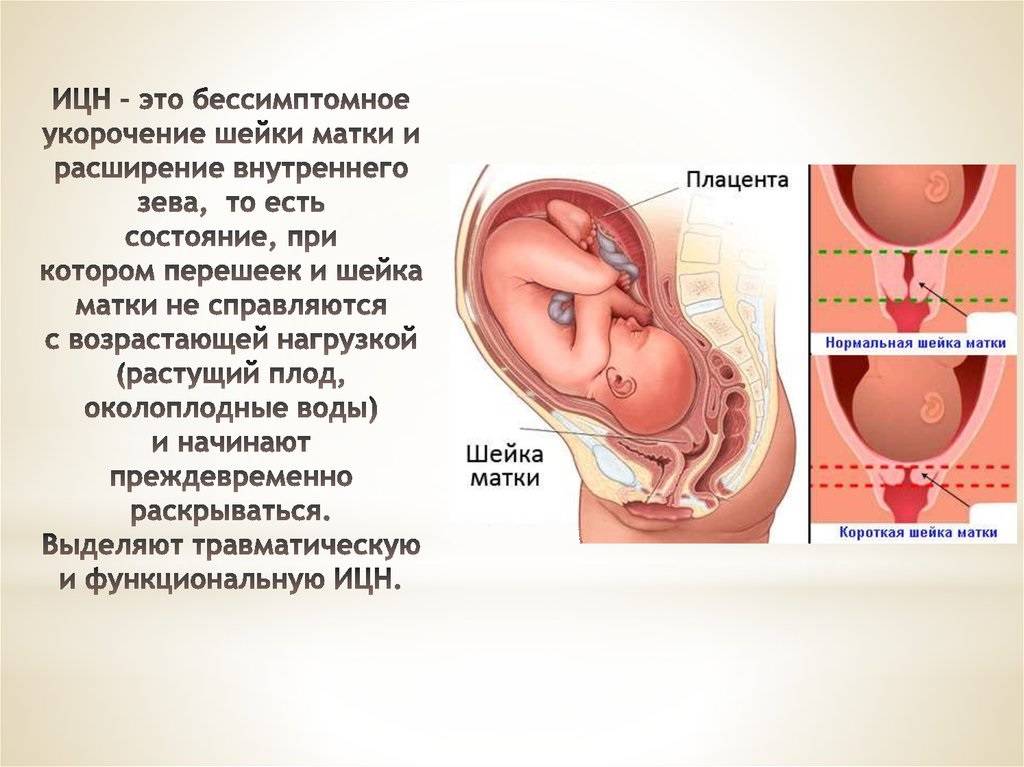
Строго говоря, гипертонус матки, это не заболевание, а временное явление. Которое несет колоссальную опасность. Клиническая картина повышения тонуса мускулатуры полого органа довольно специфична и включают в себя следующие проявления:
- Слабой или средней силы болевой синдром, локализованный в нижней части живота (это место как раз и является проекцией матки). Усиливаются при натуживании, изменении положения тела. В некоторых случаях могут иметь разлитой характер, без четкой локализации. Если боли острые, режущие, врачи проводят диагностику причин острого живота. Вполне возможны иные заболевания вплоть до аппендицита. Требуется дифференцировать состояния.
- Повышение плотности стенок половых ходов и влагалища. Живот становится неестественно твердым, что прямо указывает на выраженный спазм мускулатуры.
Болевой синдром в области поясницы. Почти всегда вторичен. То есть дискомфортные ощущения иррадиируют (отдают) от основного участка, собственно матки. Усиливается боль при движениях, изменении положения тела.
Кровянистые выделения из половых ходов. Появляются весьма часто. В норме этого быть не должно. - Рвота, которая не приносят облегчения. Имеет рефлекторный характер по причине раздражения окружающих тканей.
- Головная боль.
- Головокружение.
- Слабость, сонливость.
- Изменение поведения ребенка в утробе: он начинает двигаться активнее или, напротив, перестает шевелиться (в норме этого также быть не должно).
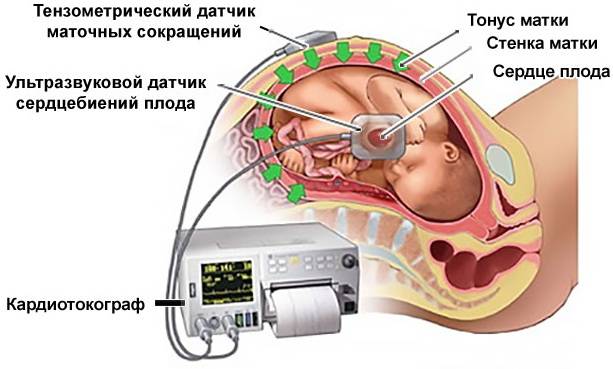
Гипертонус матки при беременности во 2 триместр, симптомы которого описаны, далеко не всегда проявляется по классическому плану. Нужно обращаться к врачу, который ведет саму беременную для проведения дополнительной диагностики. К сожалению, признаки недостаточно характерны, чтобы по одному устному опросу и сбору анамнеза ставить диагноз. Важны динамическое наблюдение и специальная диагностика.
Лечение
Гинеколог, осматривая женщину, оценивает риски прерывания беременности. Если они высоки, врач назначает препараты, снимающие напряжение мышц. Если тонус матки небольшой, можно будет обойтись без лекарств.
В лечении тонуса матки немаловажную роль играет психо-эмоциональное состояние беременной.
Первым делом нужно:
- Не нервничать, расслабиться и быть спокойной;
- Не заниматься ничем, связанным с физическими нагрузками;
- Соблюдать режим дня;
- Правильно питаться;
- Избавиться от вредных привычек.
Самое распространенное упражнение по укреплению маточного тонуса в домашних условиях – это «Кошка». Оно поможет вам снять напряжение и нормализует тонус матки.
Следует встать на четвереньки, приподнять голову и прогнуться в спине. Закрепится в этом положении, а затем не спеша вернуться в исходное состояние. Это упражнение можно делать несколько раз на дню. Даже, если все у вас хорошо и нет никаких признаков, можно использовать методику для профилактики.