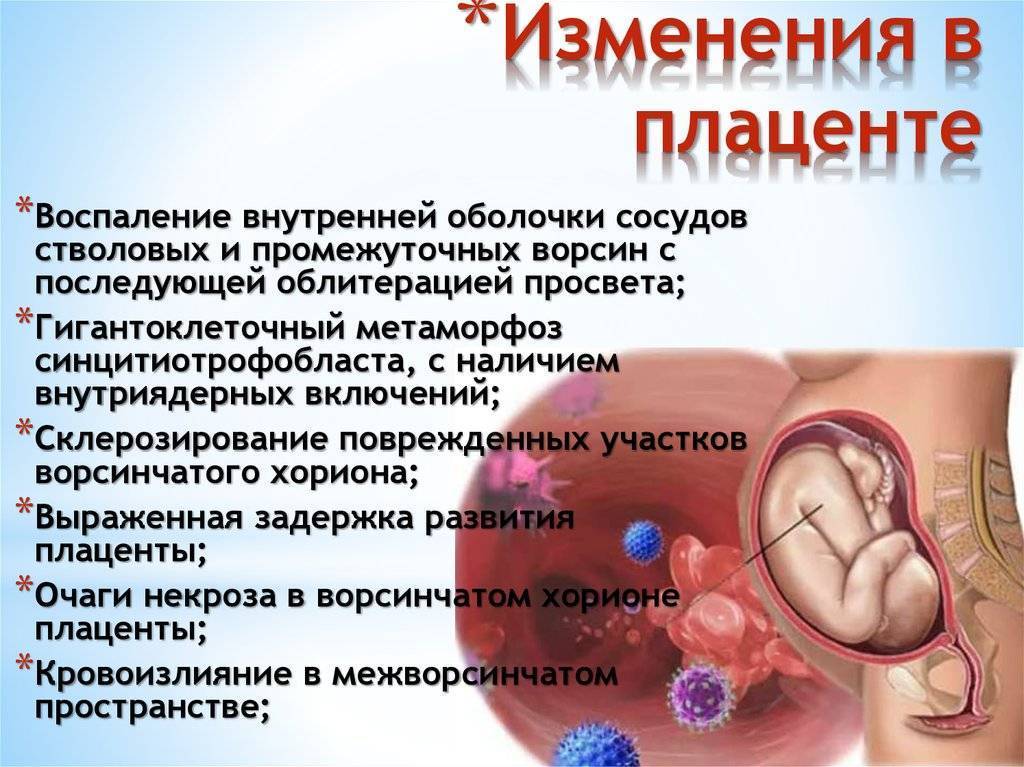
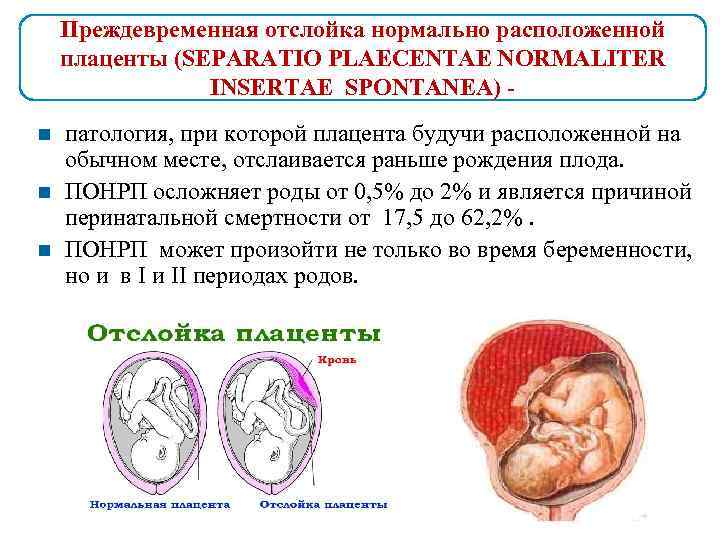
Соматические заболевания
Практически у каждого человека есть те или иные патологии в работе внутренних органов, и для женщин, во время беременности, увеличивается риск развития обострения этих заболеваний, что может привести к осложнениям во время беременности.
1. Почечная колика – возникает при нарушении оттока мочи из органов мочеобразования. Причиной такой задержки мочеиспускания может быть образование камня в почках, хронические заболевания мочевыделительной системы. Во время почечной колики больную мучают очень сильные боли в нижней части спины, болевые ощущения очень сильные, возникают внезапно и с течением времени становятся все интенсивнее, кроме того нарушается общее состояние больной – могут возникнуть отеки, головная боль, тошнота и рвота. До приезда скорой помощи нельзя принимать жидкость, нужно постараться успокоиться и, при необходимости, принять спазмолитики – но-шпу, папаверин.
2. Приступ бронхиальной астмы – спровоцировать приступ бронхиальной астмы может физическая нагрузка, нервное потрясение, употребления в пищу аллергена или другие причины. Возникает отдышка, дыхание больной шумное и свистящее, ее мучает чувство страха и беспокойства, может возникнуть паническая атака.
До приезда врачей нужно усадить больную, расстегнуть стесняющую одежду, открыть окно, опустить кисти рук и стопы в горячую воду. Возможно применение ингаляционных форм препарата для снятия отека и спазма.
Как протекает атипичный инфаркт
Помимо обычного течения болезни, которое встречается в большинстве случаев, медицине известны и атипичные варианты патогенеза. Например, такие, как:
- Астматический. Характерен для людей старшего возраста, болевой синдром выражен слабо, а вот сердцебиение учащено, наблюдается одышка, пульс учащен;
- Гастралгический. При этом варианте болит вверху живота, наблюдается отрыжка, икота, рвота, живот вздут. ;
- Аритмический. Сердцебиение нарушено, но боли незначительные. Процент пациентов с аритмическим инфарктом – до 5%;
- Цереброваскулярный характеризуется дезориентацией человека в пространстве, случаются потери сознания, рвота;
- Малосимптомный – практически не дает о себе знать. Как правило, обнаруживается, когда пациенту в профилактических целях назначают ЭКГ.
Однако врачи предупреждают, что только первый – острейший период проходит нетипично. Дальше болезнь берет свое и картина будет та же, как и при обычном течении инфаркта.
Лечение
Терапия зависит от таких показателей, которые определяются врачом:
- насколько сильное кровотечение
- сколько крови больная уже потеряла
- какое состояние плода
- какое состояние самой женщины
- на каком месяце беременности женщина находится
- когда случилось осложнение (при вынашивании или в процессе родов)
- показатели гемостаза
Если отслойка плаценты была зафиксирована в начале гестации, то женщину кладут в больницу на сохранение. Ей назначаются кровоостанавливающие средства. Чтобы матка расслабилась (нужно для вынашивания ребенка), дают спазмолитические препараты. В основном это папаверин, но-шпа и магне-В6. Назначаются лекарства с прогестероном. Препаратами выбора являются дюфастон или утрожестан.
Важно при отслойке на ранних сроках соблюдать постельный режим, не нервничать и не переживать любые сильные сильные эмоции. Актуальны гемостатики, в основном это викасол или дицинон
Чтобы не было анемии, больная должна принимать препараты железа, например, тардиферон.
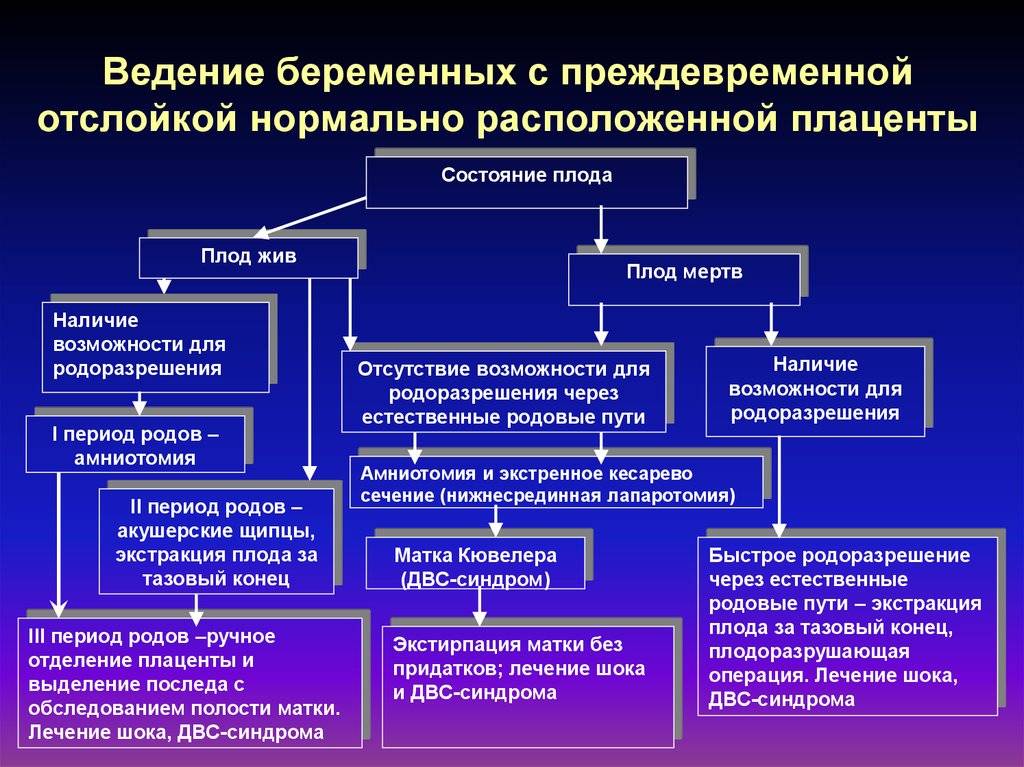
Лечение рассматриваемого осложнения на поздних сроках включает в части случаев консервативные методы. Но для этого должны быть такие условия:
- состояние мамы и малыша удовлетворительное (ребенку хватает кислорода для нормального развития)
- плацента отслоилась не полностью, и осложнение не прогрессирует
- выделения крови из половых путей небольшие
- женщина не потеряла много крови
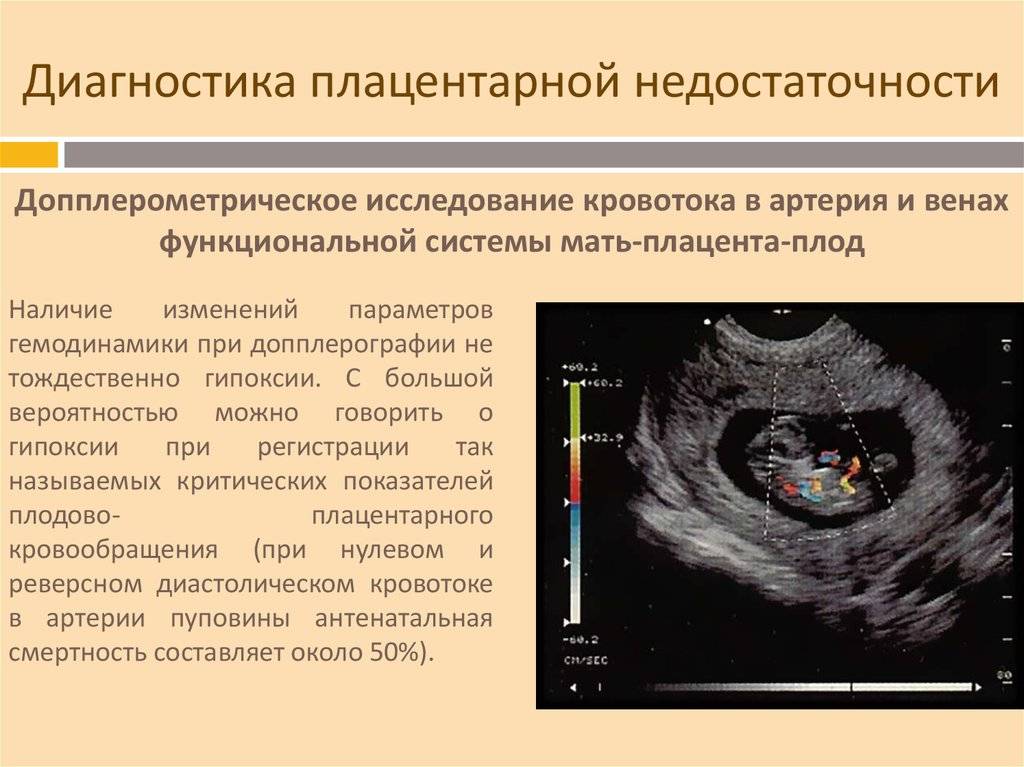
Если больная отвечает этим критериям, ее наблюдают в стационаре. Нужно контролировать состояние плода, для чего часто делают УЗИ. Актуальны и такие методы как допплерометрия и кардиотокография. Будущая мама должна соблюдать постельный режим. Назначаются токолитики, например, партусистен, дезагреганты и спазмолитики. Для профилактики анемии назначают препараты с железом. Также в качестве терапии применяют препараты с седативным эффектов, если врач считает, что это нужно. Женщине могут перелить свежезамороженную плазму, но это также делается по показаниям, не во всех случаях.
Если доктор определяет степень отслоения последа как среднетяжжелую или тяжелую, то нужно срочно рожать, даже если 9 месяцев гестации еще не прошли. Если это нужно, женщину могут кесарить. Когда делают операцию, осматривают матку, напиталась ли она кровью. Если да, то делается экстирпация. Также вместе с этим восстанавливают кровопотери, предпринимают меры предупреждения ДВС-синдрома.
Прогноз
Последствия инфаркта зависят от состояния сердечно-сосудистой системы, общего состояния здоровья, от того, как быстро человек получит медицинскую помощь
Важно вызывать скорую помощь сразу же, при первых признаках сердечного приступа
Риск смерти повышается в пожилом возрасте, при наличии сердечной недостаточности, повышении частоты сердечных сокращений, при передней локализации инфаркта, при наличии сахарного диабета и некоторых других заболеваний. Процент смертности в течение первого года после перенесённого инфаркта составляет от 8 до 10%. Человек может снижать риск смерти, ответственно подходя к лечению, проходя реабилитацию, восстанавливая здоровье.
Если остались вопросы, можно почитать:
FAQ об инфаркте миокарда
Диагностика инфаркта миокарда
Распознать острый инфаркт миокарда возможно с учетом:
- Характерной клинической картины (сильная боль в загрудинной области или области сердца), анамнеза заболевания (продолжительность болевого приступа более 30 минут, отсутствие результата от приема нитроглицерина, наличие установленной ранее ишемической болезни сердца, факторов риска)
- Изменений на ЭКГ (отрицательный зубец Т, патологический Q, комплексы QS, подъем сегмента ST в отведения, соответствующих локализации повреждения сердечной мышцы)
- Данных лабораторной диагностики (общий анализ крови: повышение СОЭ, лейкоцитов; биохимические показатели: повышение аспартатаминотрансферазы, аланинаминотрансферазы, фибриногена, появление СР-белка; присутствие в крови кардиоспецифических маркеров гибели клеток сердечной мышцы: миоглобин КФК, ЛДГ, трипонины).
- Ценную информацию дает ЭхоКГ, где выявляется локальное нарушение сократимости миокарда, истончение его.
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный – патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный – некроз кроется в глубине сердечной мышцы;
- субэпикардиальный – поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный – некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
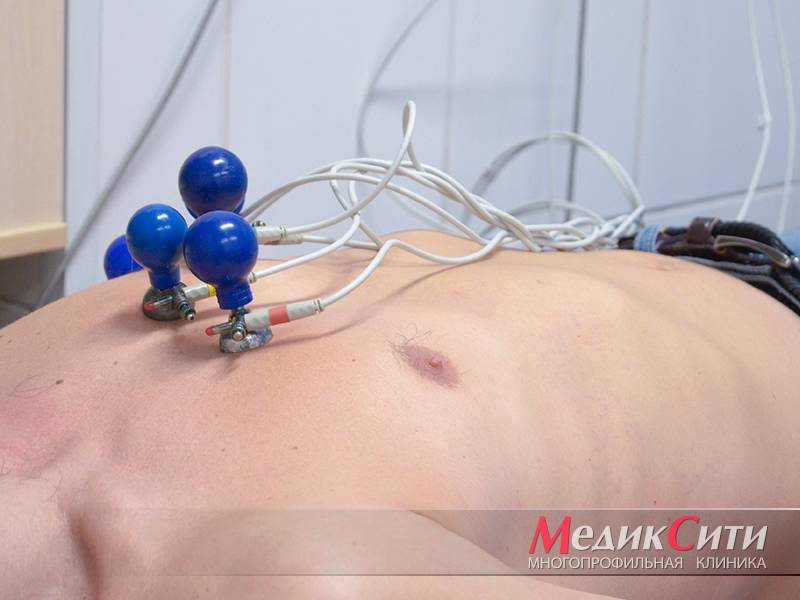
1
ЭКГ при инфаркте
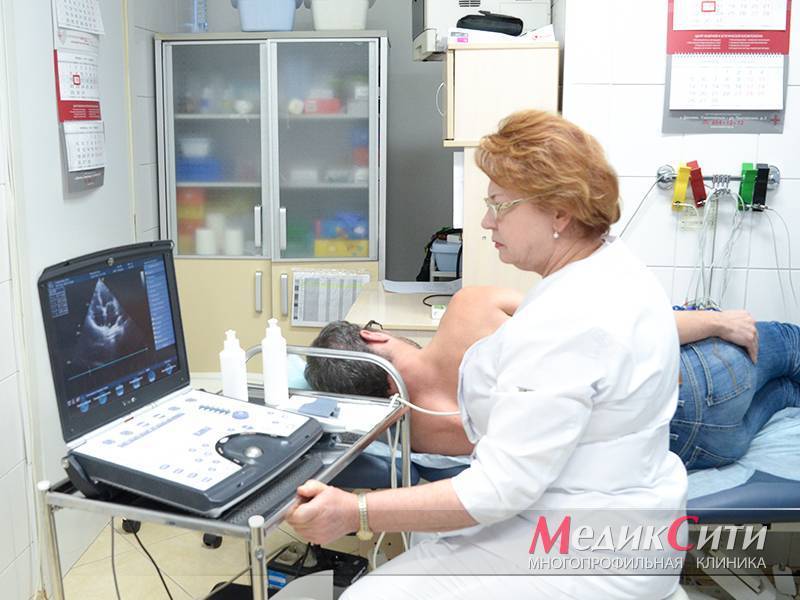
2
ЭКО-КГ при инфаркте
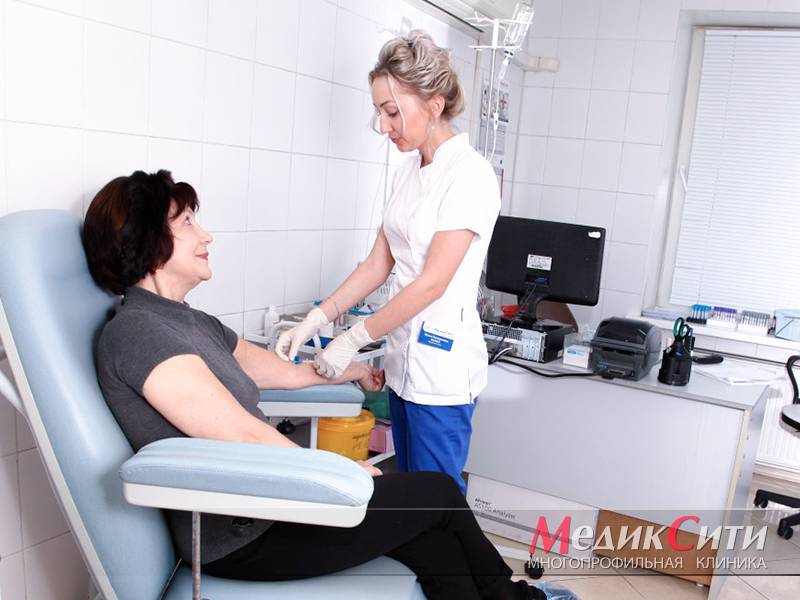
3
Исследование крови на маркеры инфаркта
Симптомы и признаки
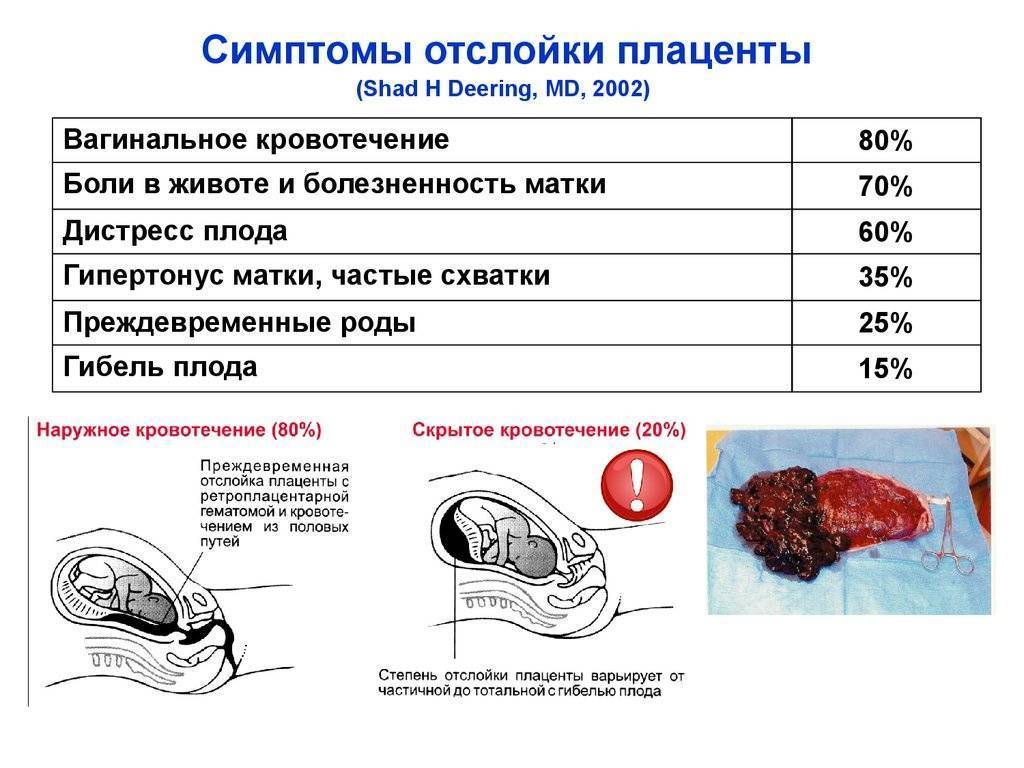
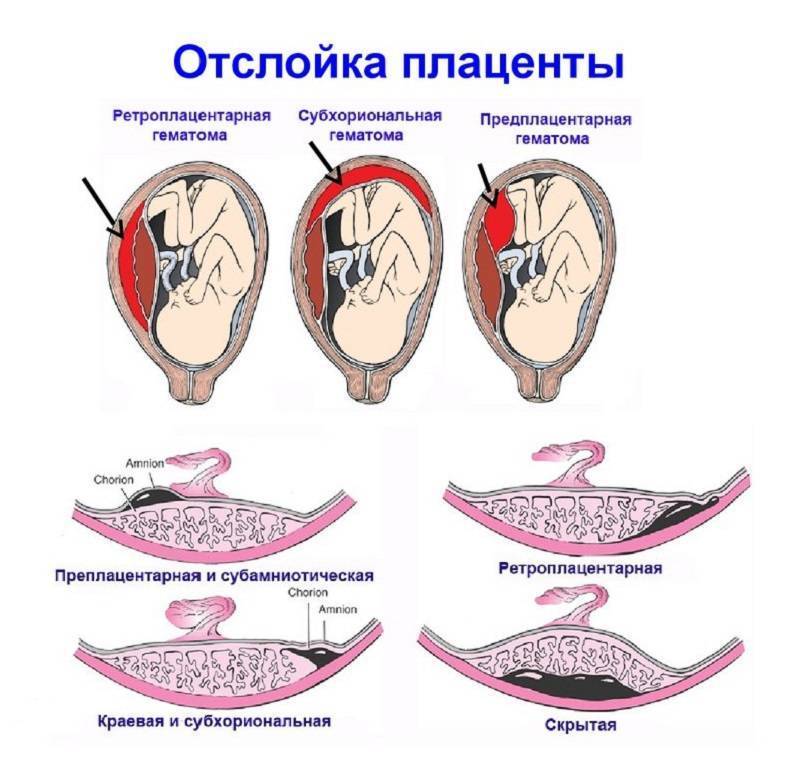
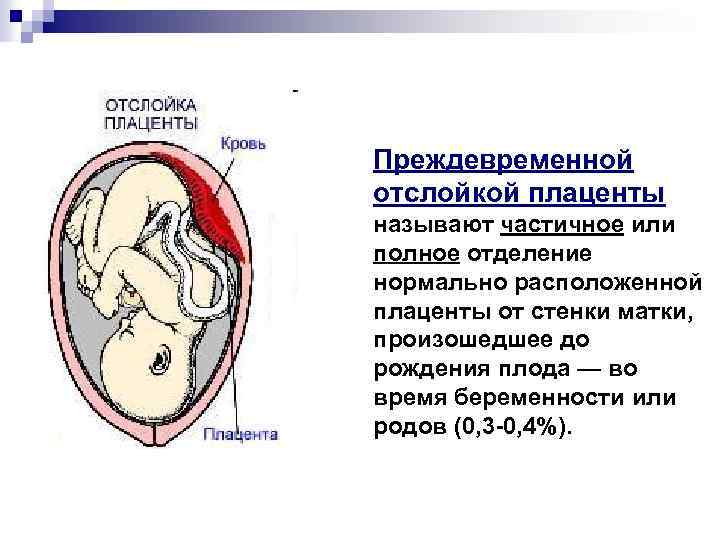
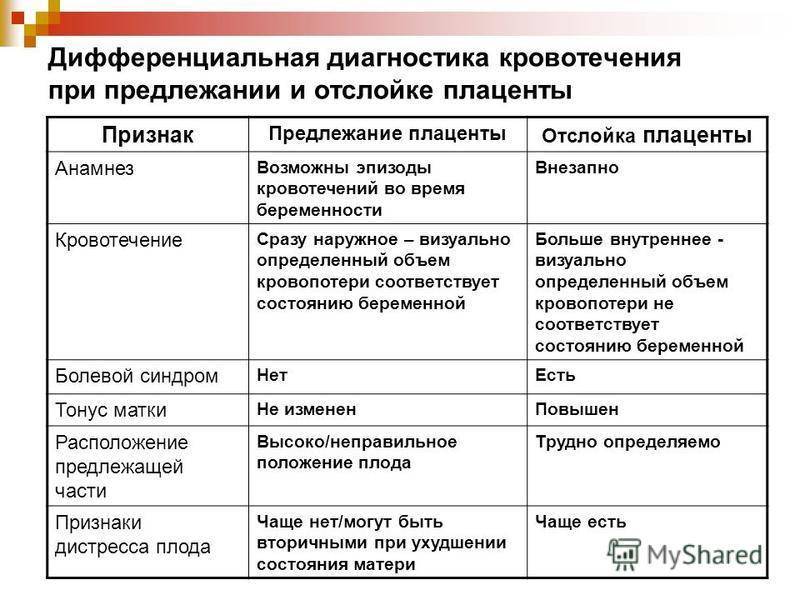
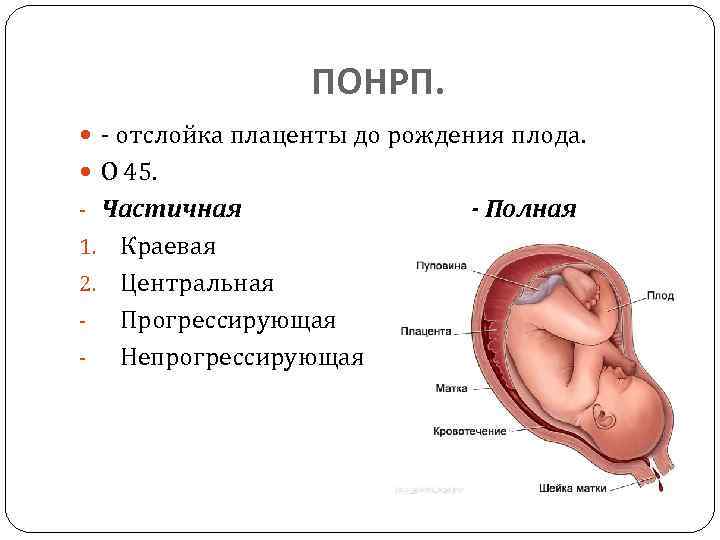
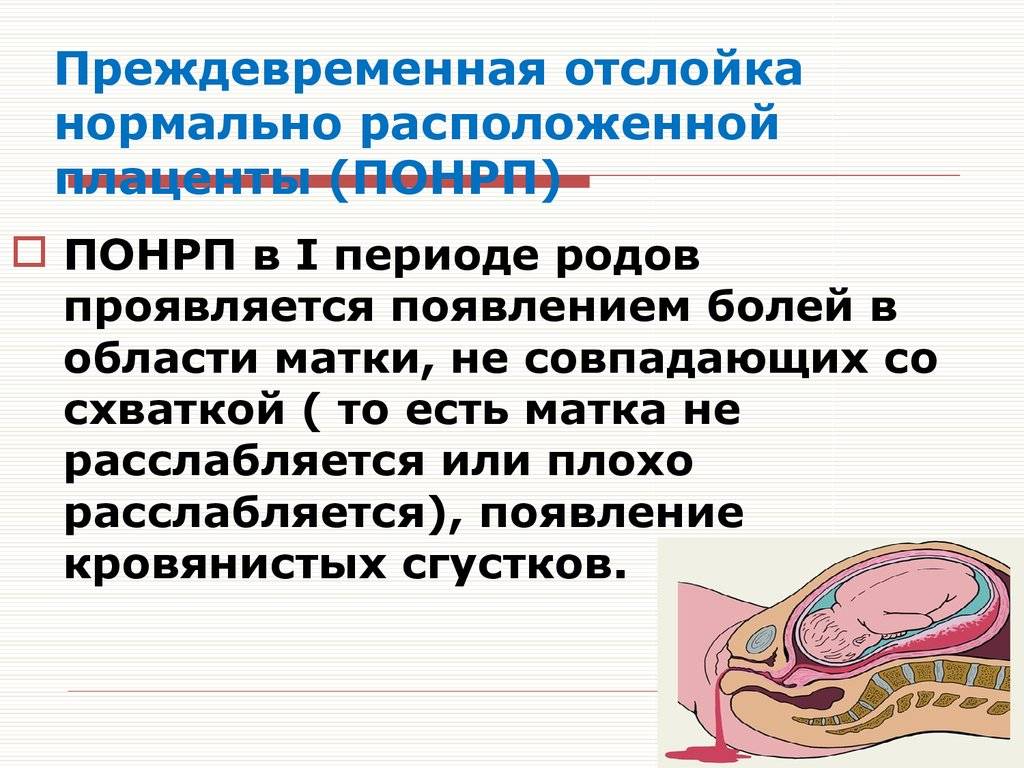
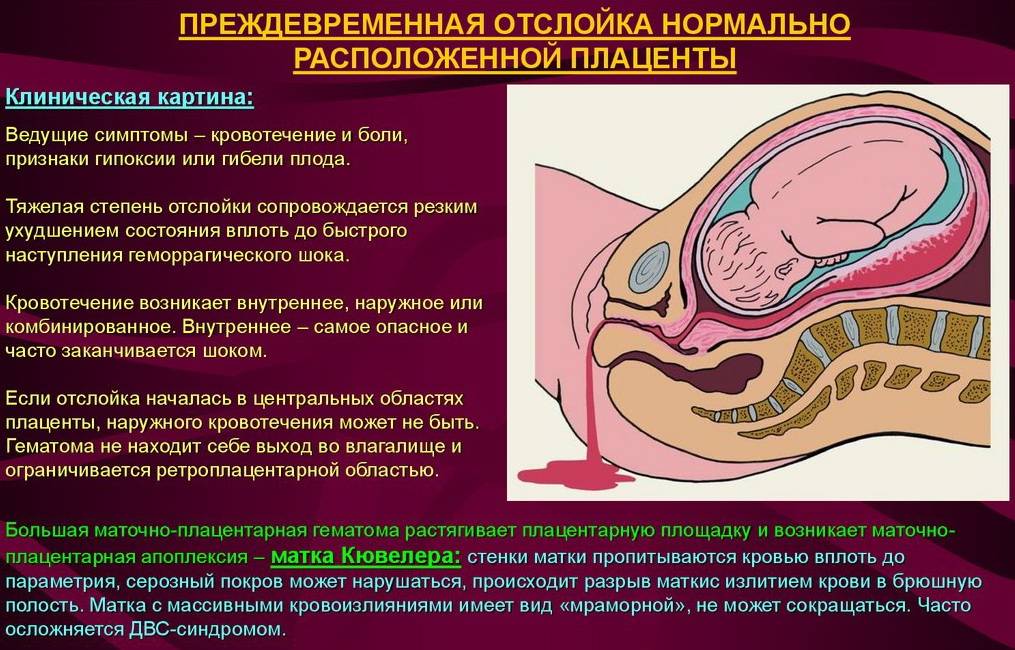
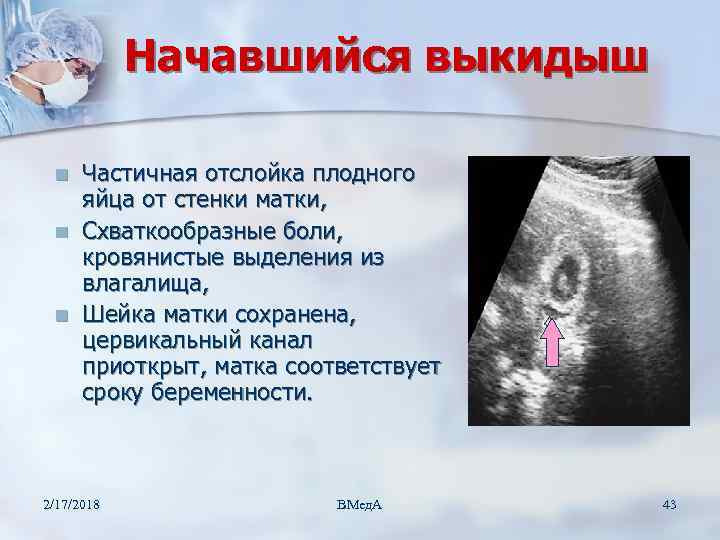
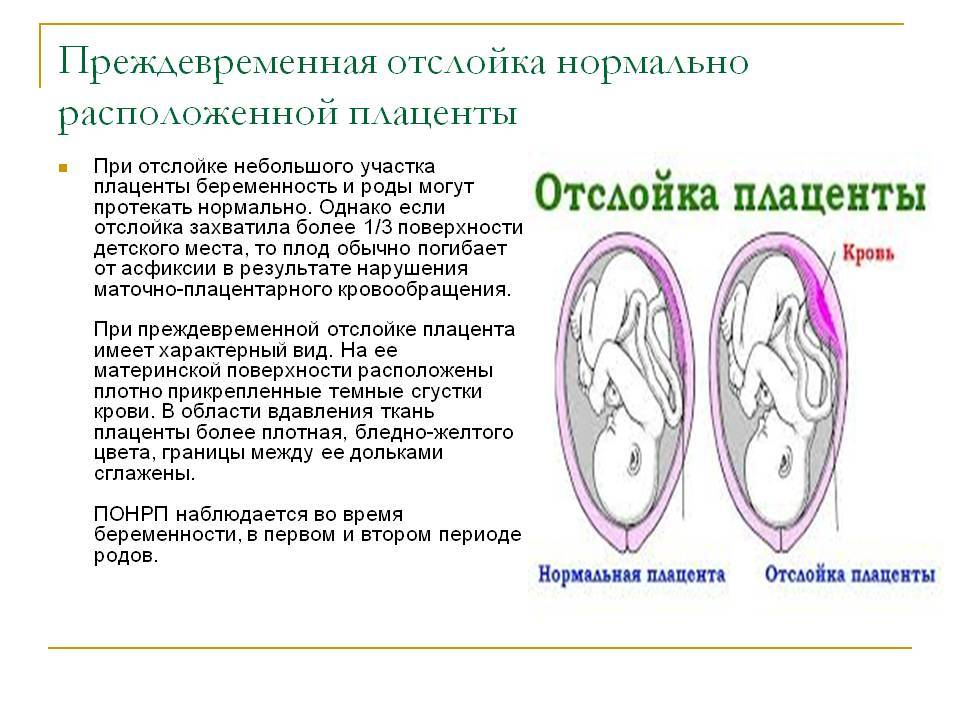
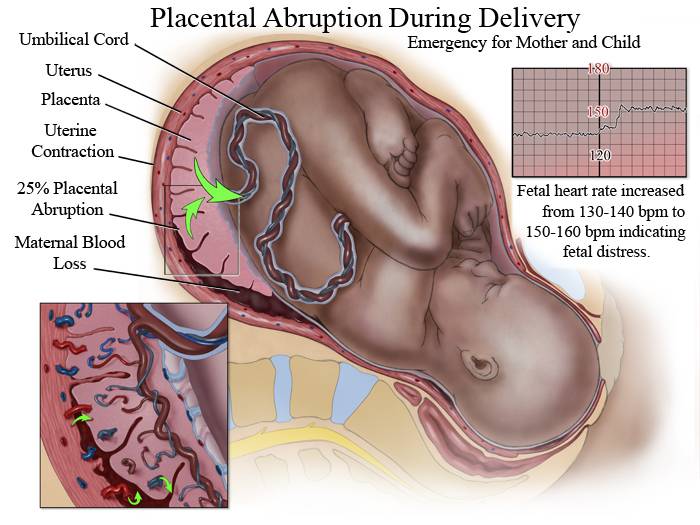
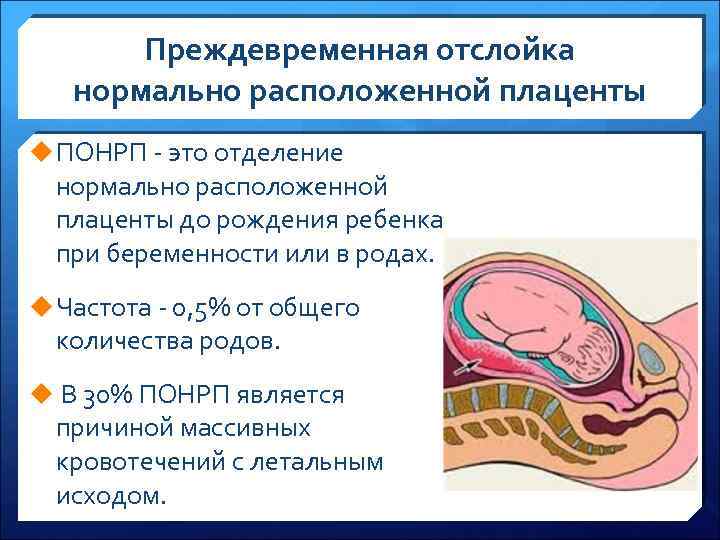
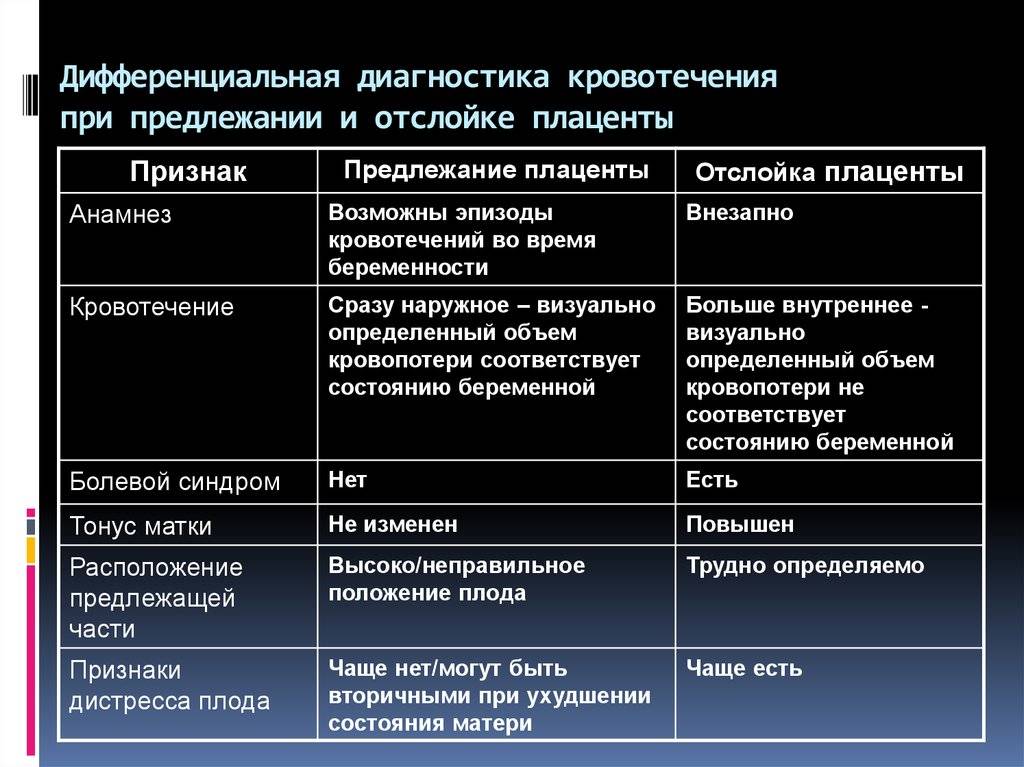
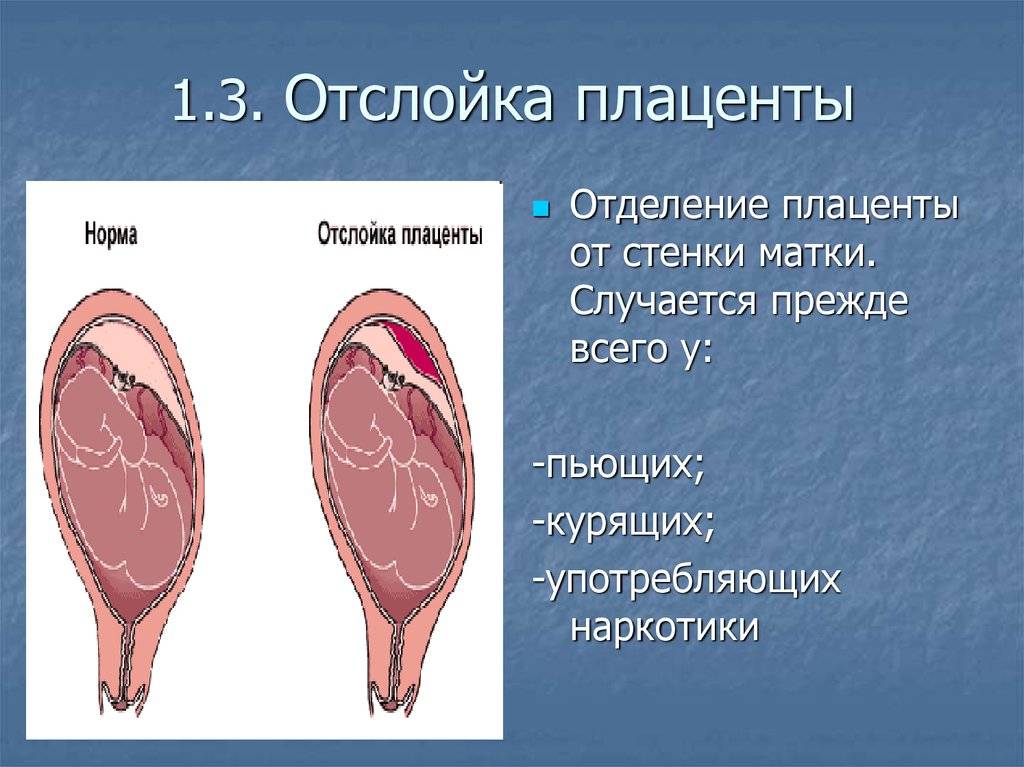
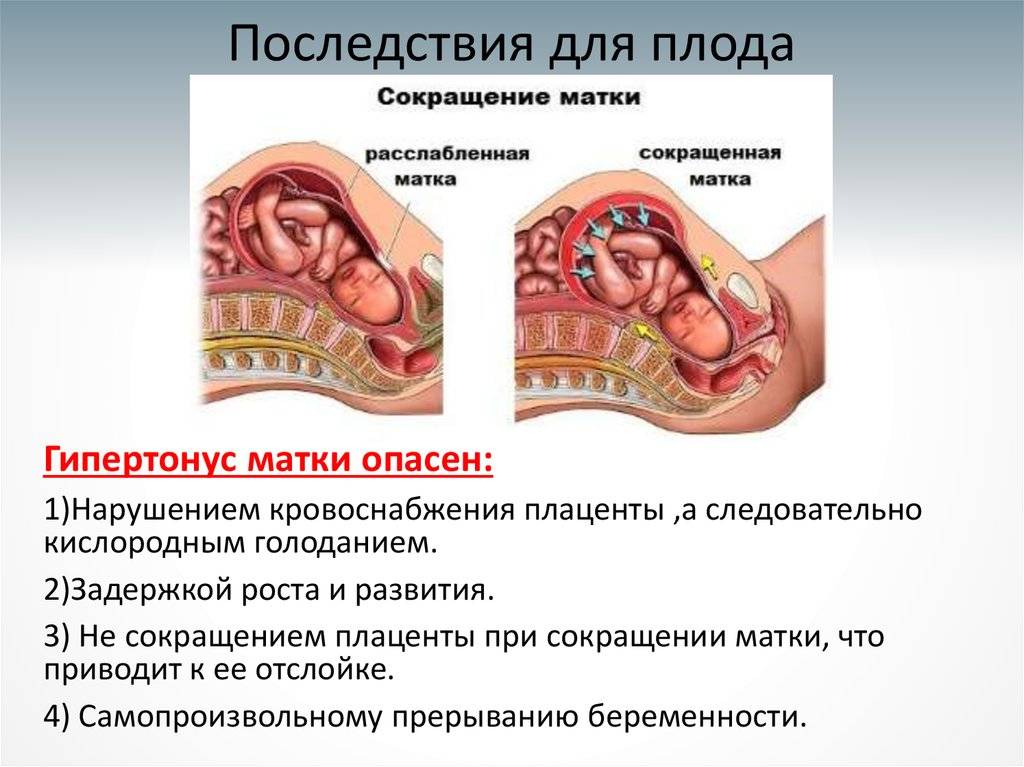
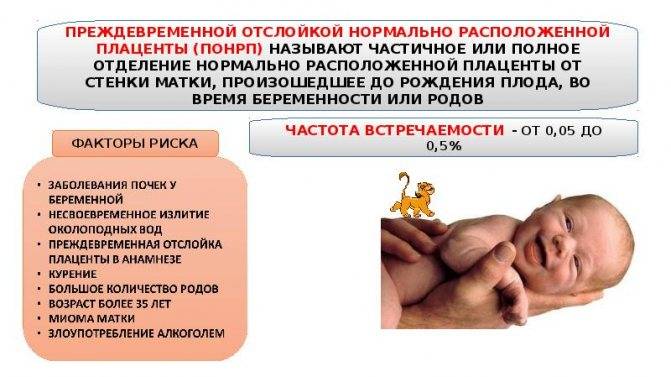
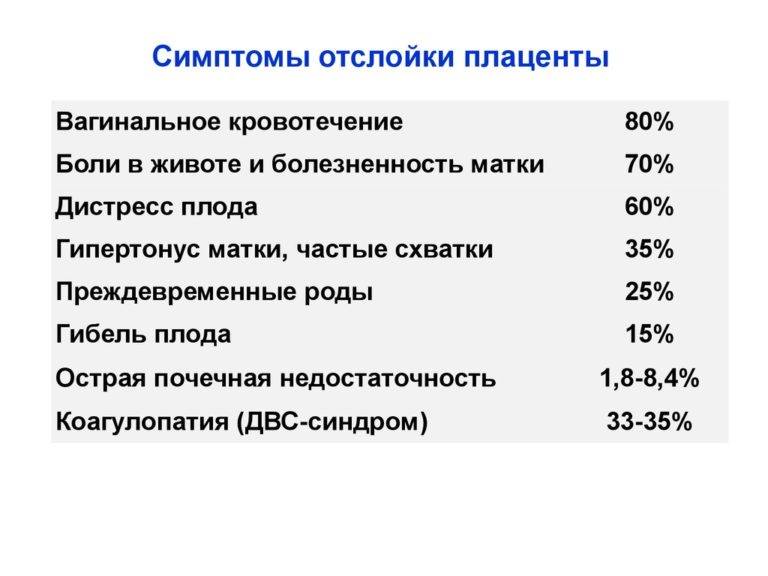
Преждевременная отслойка плаценты имеет следующие симптомы:
- вагинальное кровотечение различной интенсивности (в некоторых случаях может и не быть);
- постоянная или перемежающаяся боль в животе;
- признаки дистресса плода или отсутствие сердцебиения;
- нарушения основных показателей состояния женщины.
Боль острая интенсивная или приступообразная. Иррадиирует в бедро, поясницу, промежность. Пальпаторно акушер-гинеколог чувствует повышенный тонус матки. При первых признаках боли или плохого самочувствия необходимо как можно быстрее обратиться к врачу для проведения диагностики и выявления причины плохого самочувствия.
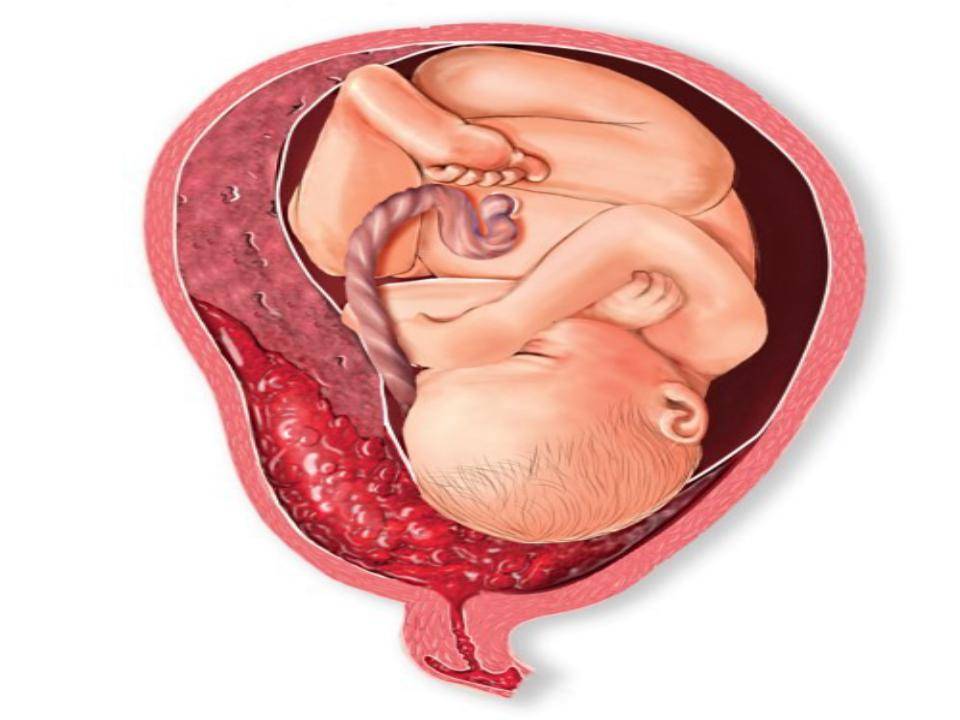
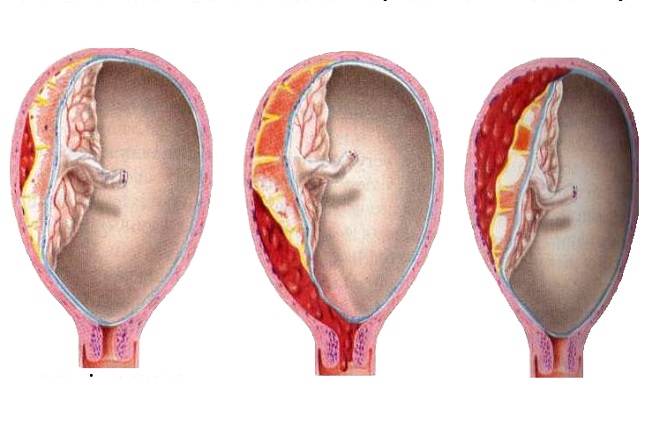
Степени тяжести осложения
Рассматриваемое осложнение по течению может быть трех степеней тяжести:
легкая
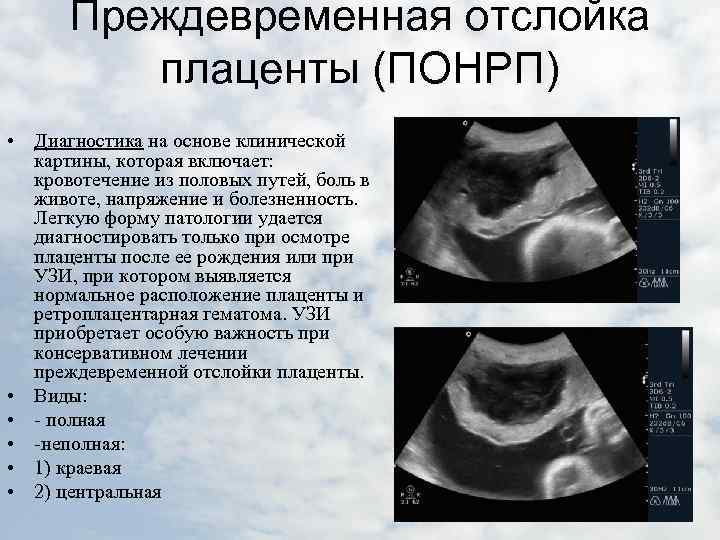
Обнаруживается такая отслойка в основном после родов. Также могут обнаружить патологию в периоде гестации на УЗИ. При этом женщина чувствует себя нормально, и состояние плода также в норме. Симптомов, описанных выше, просто нет.
среднетяжелая
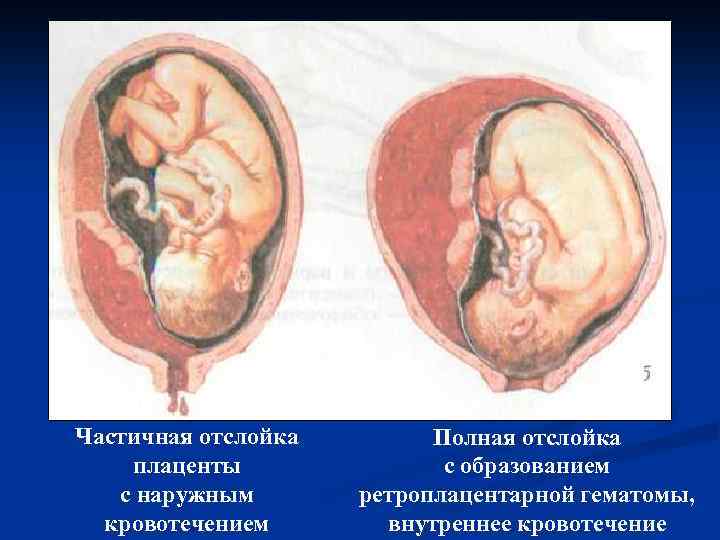
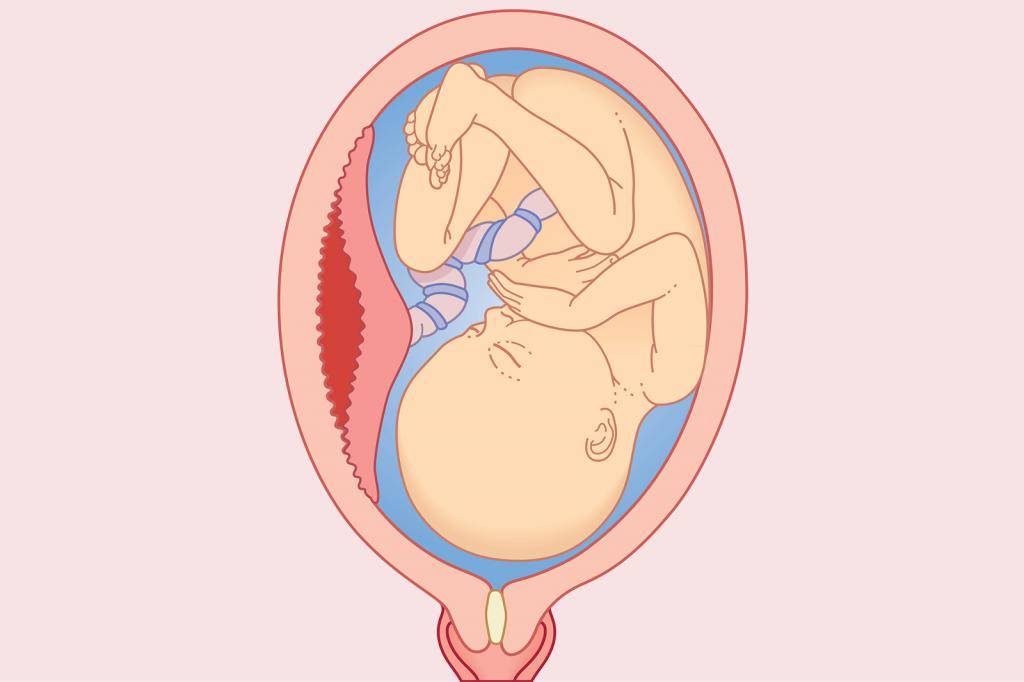
Это значит, что детское место отстало от матки на 1/3-1/4 общей площади. При этом из влагалища выделяется кровь в небольшом количестве. Врач обнаруживает гипертонус матки, брадикардию плода. При этом у больной может болеть живот. Проявления геморрагического шока постепенно усиливаются.
тяжелая
Абдоминальную боль характеризуют как распирающую и сильную. При этом боль появляется внезапно, вместе с головокружением и сильной слабостью. Некоторые женщины падают в обморок. Выделения крови из половых органов могут быть небольшими или умеренными. Врач отмечает, что матка ассиметричная, плотная, возникает резкая боль при пальпации.
Плацента при такой форме отслоилась на ½ и больше. Это огромная угроза для будущего ребенка. Нужно срочно предпринимать врачебные действия, чтобы ребенок не погиб в животе матери. Отмечается быстрое нарастание проявлений ДВС-синдрома, пациентка чувствует себя всё хуже и может умереть.
Также в разделе
| Что можно беременным? Когда женщина в «интересном положении», она сразу начинает интересоваться, что можно беременным. Ведь часть привычных дел может поставить под угрозу… | |
| Женское бесплодие Женское бесплодие – неспособность женщины репродуктивного возраста к зачатию. Основные причины женского бесплодия: психогенные факторы; нарушение… | |
| Полипы слизистой оболочки цервикального канала Полипы слизистой оболочки цервикального канала представляют собой соединительнотканные выросты, покрытые эпителием. Различают железистые (покрыты… | |
| Кондиломы вульвы Кондиломы вульвы (папилломавирусная инфекция). Остроконечные кондиломы генитальной области представляют собой бородавчатые разрастания, покрытые… | |
| Что такое менопауза и постменопауза? Менопауза — окончательное прекращение менструаций вследствие потери яичниковой фолликулярной активности. Естественная менопауза определяется как… | |
| Болезни беременных, ведение рожениц Болезни беременных могут иметь свое начало до зачатия, в период вынашивания и перед родами. Выше описанные заболевания требуют специфического ведения рожениц…. | |
| Бартолинит Бартолинит – воспаление большой железы преддверия влагалища. Воспалительный процесс в цилиндрическом эпителии, выстилающем железу, и окружающих тканях быстро… | |
| Гормональные контрацептивы Гормональные контрацептивы — высокоэффективные и распространенные методы контрацепции, которые используют более 150 млн женщин во всем мире…. | |
| Постгитерэктомический синдром Гистерэктомия (греч. hystera матка + греч. ectome удаление; другое распространённое название – экстирпация матки ) – гинекологическая операция при которой удаляется… | |
| Лапароскопия маточных труб Маточные (фаллопиевы) трубы — женский орган, который нужен для реализации репродуктивной функции (размножения), и который соединяет яичники и матку. Когда врач… |
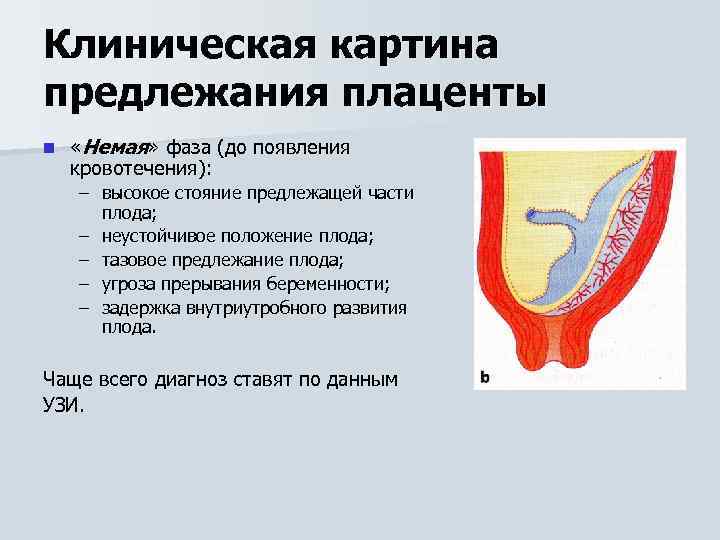
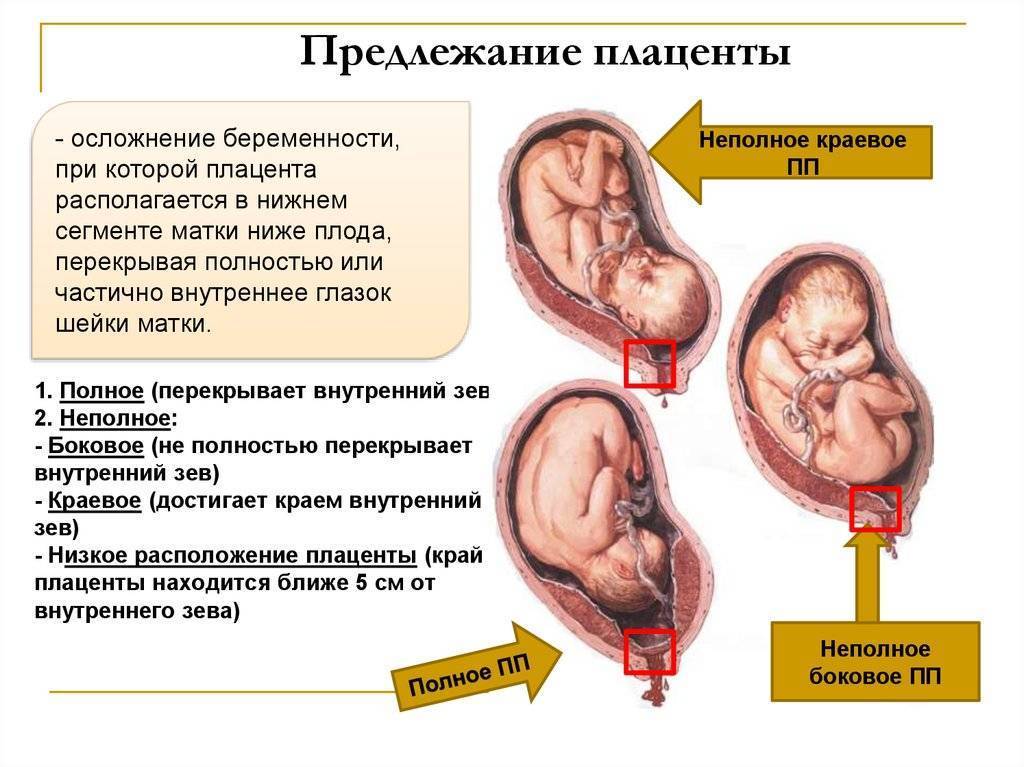
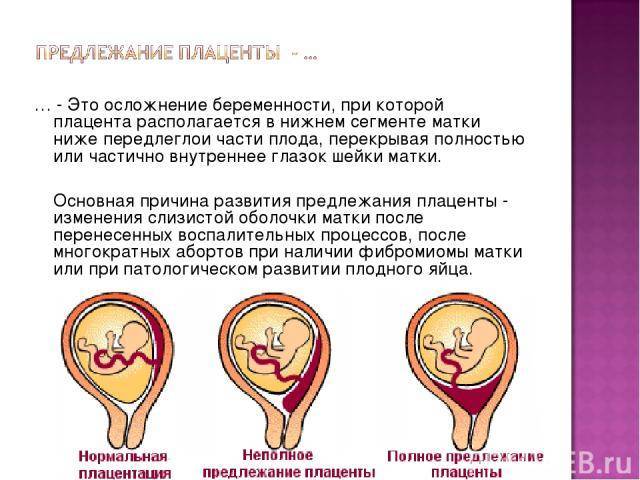
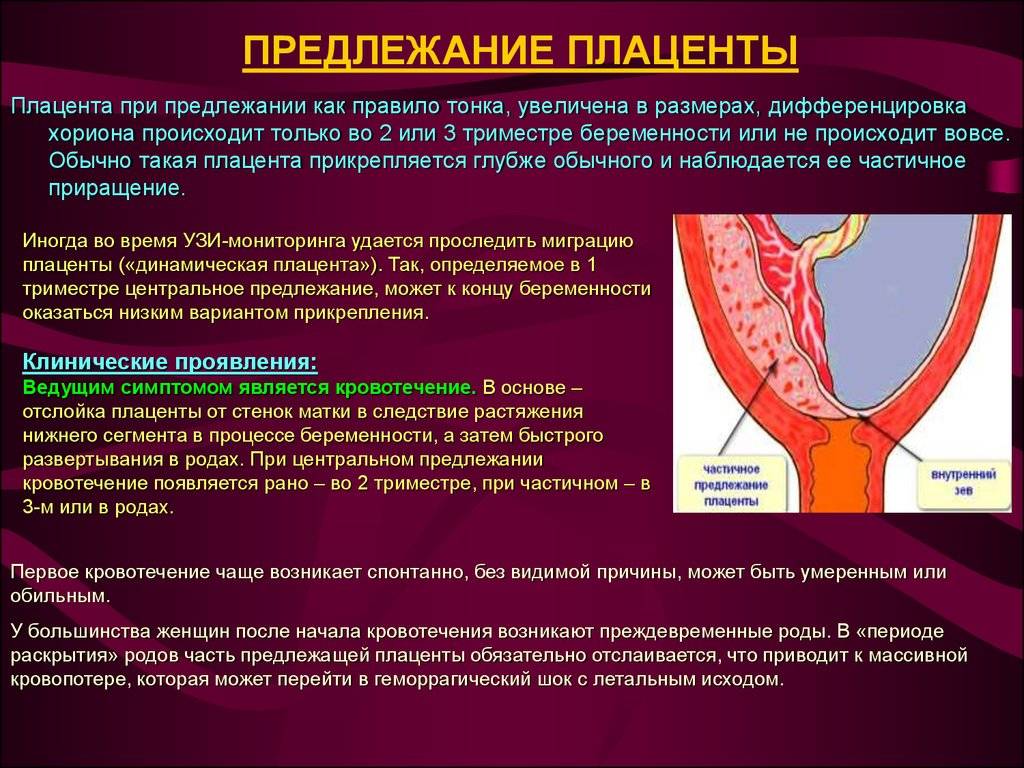
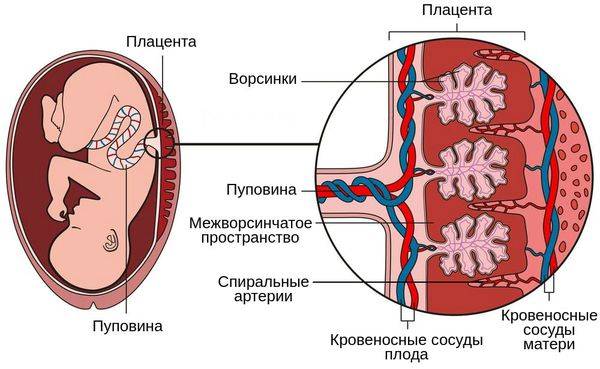
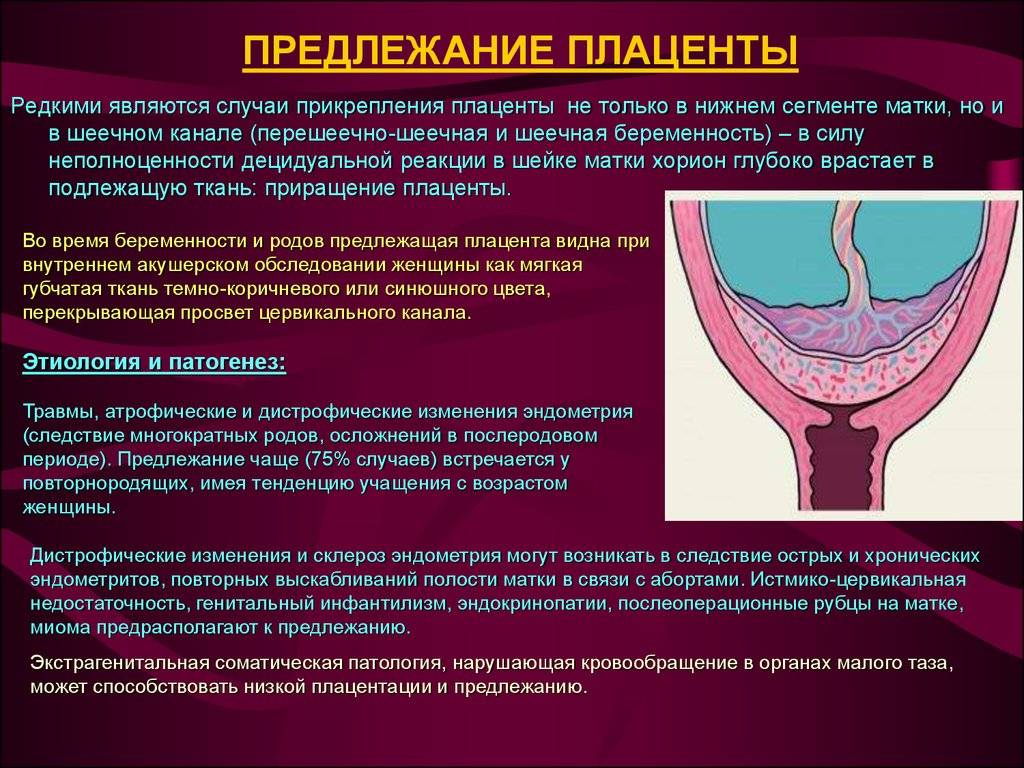
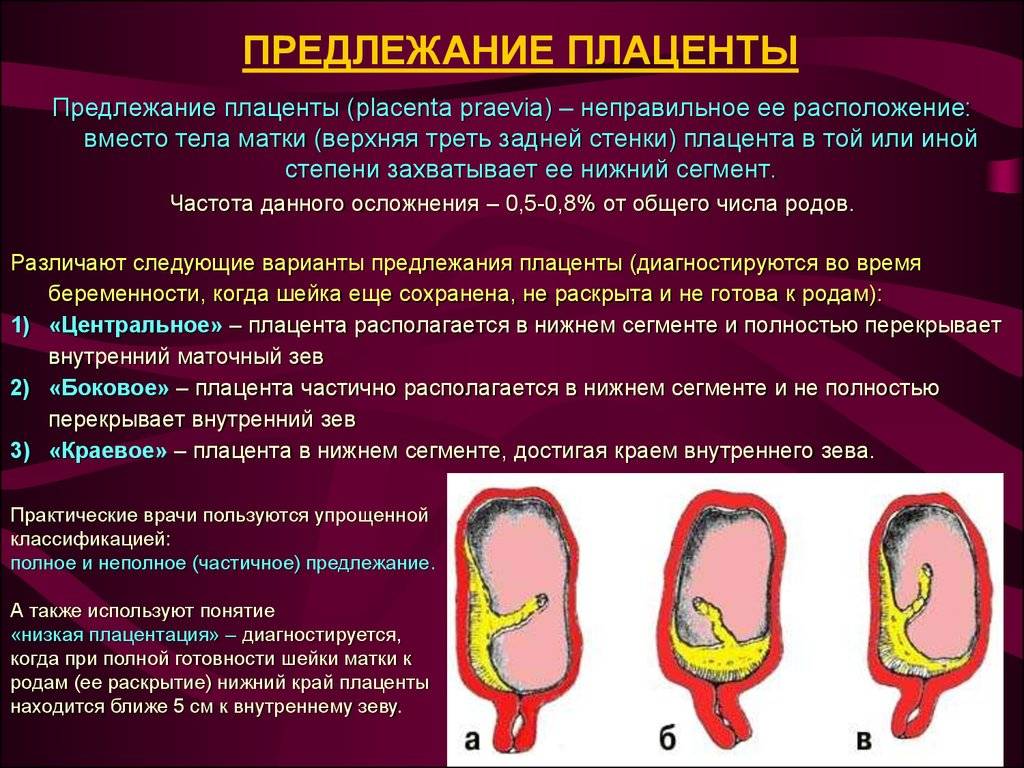
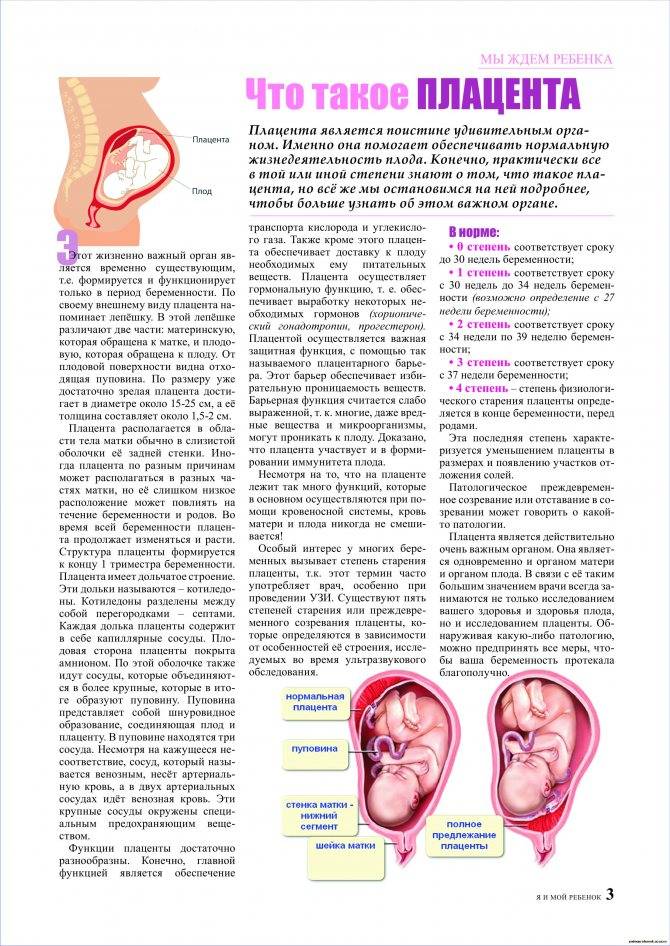
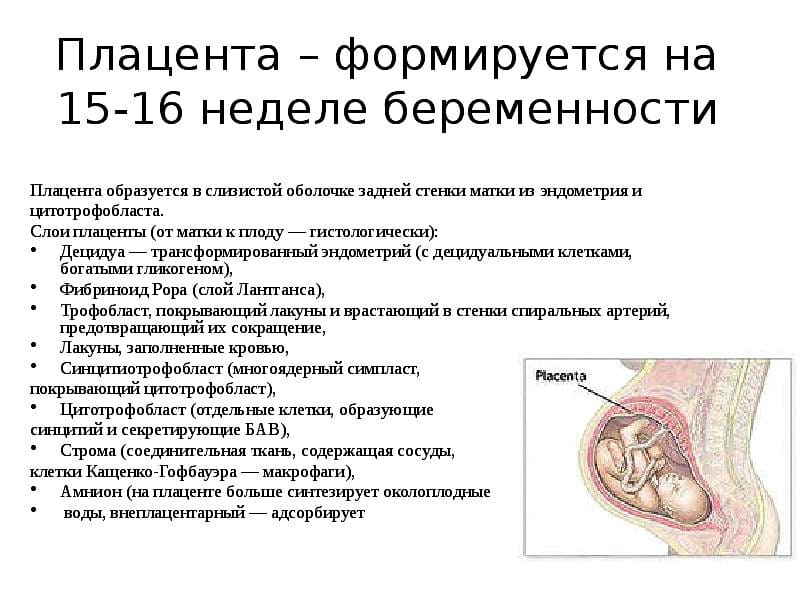
Что такое предлежания плаценты при беременности
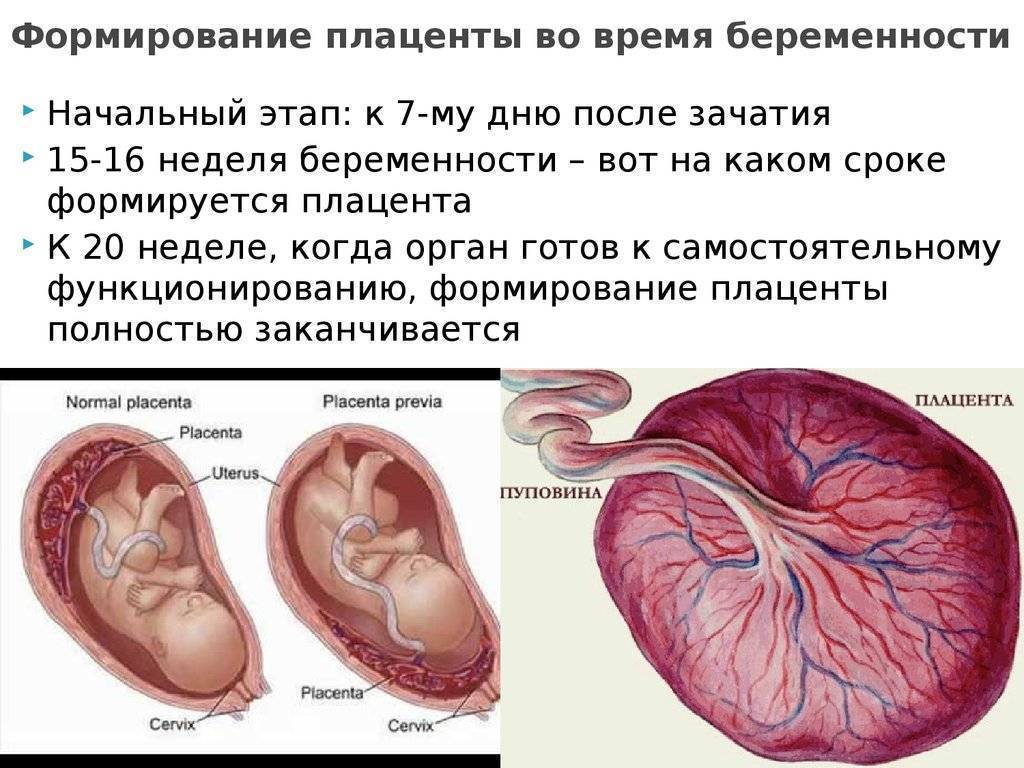
При беременности без отклонений плацента расположена по дну либо телу матки, по передней (иногда задней) стенке и переходит на боковые стенки. Среди патологических предлежаний плаценты часто встречается низкое предлежание плаценты, при таком предлежании плацента находится в 6 мм от внутреннего маточного зева.
Диагностируют такое отклонение чаще в первом триместре беременности при плановом УЗИ. К счастью, данное предлежание плаценты может быть не постоянным, а к концу беременности перейдет в физиологически нормальное предлежание плаценты.
Предлежание плаценты обусловлено вытягиванием и растяжением тканей матки, часто такой процесс называют «миграцией». При росте плода, ткани, расположенные в нижних отделах матки, растягиваются и перемещаются к верху. Вместе сними подтягивается плацента, что и приводит расположение плаценты в норму.
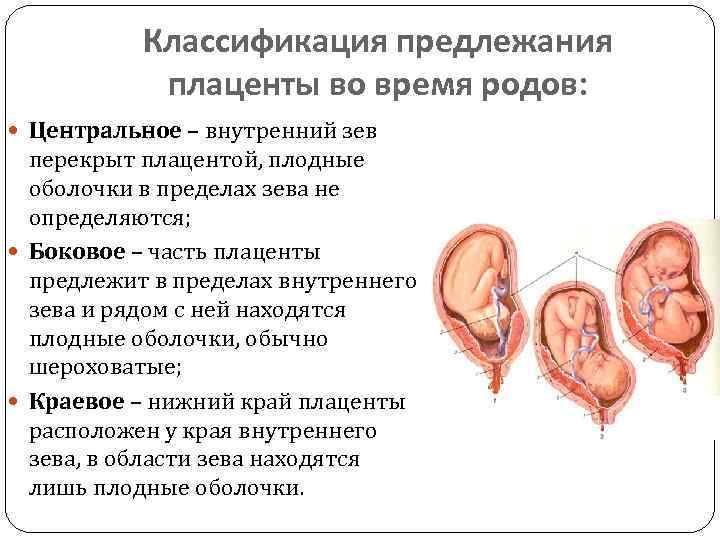
Выделяют еще неполное предлежание плаценты (лат. placenta praevia partialis), которое включает в себя несколько видов. Одним из видов неполного предлежания плаценты является краевое предлежание плаценты.
При данном предлежании плаценты отверстие матки на одну треть заслонено плацентарной тканью, а нижний край плаценты размещён на одном уроне с краем внутреннего зева.
Характерным признаком данного предлежания плаценты являются частые маточные кровопотери, а определяется оно при помощи ультразвуковой диагностики. Беременные женщины, имеющие такую патологию, обязательно должны быть под тщательным медицинским наблюдением и симптоматическим лечением. Пациенткам с неполным предлежанием плаценты показан приём железосодержащих препаратов, так как частые кровопотери могут привести к анемии и снижении уровня гемоглобина в крови.
Самое опасное прелдежание плаценты — это полное предлежание плаценты (placenta praevia totalis), такое предлежание плаценты является серьезной угрозой для родов. При полном предлежании плаценты происходит локальное закрытие внутреннего зева, во время влагалищного исследования всюду видна ткань плаценты, оболочки плода не пальпируются. Если при этом центр плаценты расположен над уровнем зева, такое предлежание плаценты определяется как центральное. На 38-й неделе, при центральном предлежании плаценты всегда проводится Кесарево сечение. Полное предлежание плаценты встречается примерно у 20-30% беременных, а частичное у 70-80% из количества всех диагностированных предлежаний плаценты.
Полное предлежание плаценты — прямое показание к госпитализации. Беременной должно быть обеспеченно круглосуточное наблюдение и осмотр.
Степень тяжести предлежания плаценты чаще всего определяют с помощью УЗИ.
Лечение инфаркта легкого
Лечение инфаркта легкого представляет собой длительный процесс, включающий массу медикаментов. Начинается все с нейролептаналгезии. Человеку внутривенно вводят Фентанил. Достаточно 1-2 мл 0,00% раствора. Затем, Дроперидол – 2-4 мл 2,5% раствора. Если данная смесь отсутствует, внутривенно вводится 1 мл 1% раствора морфина. Для старых людей, дозировка уменьшается в два раза, и составляет 0,5 мл.
Если болевой синдром отсутствует, показана нейролепсия Дроперидолом – 2,5% раствор, 2-4 мл. Естественно, препарат вводится внутривенно. Для разрушения пены используются ингаляции кислорода с парами 20-50 градусного спирта или 10% спиртовой раствор Антифомсилана.
Если давление нормальное или повышенное, вводится Фуросемид из расчета 1 – 2,5 мг/кг. Сразу после применения препарата сразу проявляется его экстраренальное действие – уменьшение объема циркулирующей крови в легких за счет ее перераспределения. При начинающемся инфаркте легкого стоит произвести сублингвальный прием Нитроглицерина. Его применяют по 1 таблетке, через каждые 2 минут 3-5 раз.
Если лечение производится в стационаре, то сначала вводят внутривенно Нитроглицерин, растворенный в 20 мл изотонического раствора. При этом нужно тщательно следить за артериальным давлением. Если отек не купируется, стоит повторить введение препарата через 5-15 минут. В дальнейшем переходят к капельному применению Нитроглицерина в дозе 6 мл 1% раствора на 400 мл изотонического раствора со скоростью 8-10 капель в минуту.
Используется и Пентамин, он вводится медленно в вену. При этом необходимо каждые 3 минуты измерять давление. Действие пентамина особенно быстро сказывается при отеке легких, протекающем со значительным подъемом артериального давления.
Другой способ лечения связан с применением периферического вазодилататора – Натрия Нитропруссида. Он вводится внутривенно капельно в дозе 50 мг, растворенных в 500 мл 5% раствора глюкозы. Скорость введения также зависит от цифр артериального давления (в среднем 6-7 кап/мин). У пациентов, с нормальным давление, лечение должно начинаться с введения Нитроглицерина в размере 1-2 мл 1% раствора разведенного в 200 мл изотонического раствора натрия хлорида. Вводится все со скоростью 20-30 капель в минуту. Применяют также Лазикс (80-120 мг) и внутривенно струйно за 4-5 минут вводят 0,25 мл 0,05% раствора строфантина
Если у человека пониженное давление, то все вышеописанные препараты находятся под запретом. Ему показаны препараты для нейролептанальгезии. Внутривенно вводят 90-150 мг Преднизолона, налаживают капельное вливание 0,25 мл 0,05% раствора строфантина в 200 мл реополиглюкина. К этому раствору можно добавить 125 мг (5 мл) гидрокортизона ацетата (скорость вливания 60 кап/мин).
Диагностика инфаркта легкого
Диагностика инфаркта легкого проводится в несколько этапов. Так, сначала берется комплексный анализ крови. После чего проводится рентгенография грудной клетки. Она позволяет выделить изменения и обнаружить патологии. Если увидеть ничего не удалось или случай тяжелый, применяют компьютерную томографию легких. Она дает полную картину происходящего.
Часто применяется магнитно-резонансная томография легких, эхокардиография и ЭКГ. Все эти способны диагностирования в совокупности дают полную картину происходящего. Естественно, все процедуры сразу не проводятся. Как упоминалось выше, все зависит от сложности состояния. В некоторых случаях, с помощью рентгена не удается получить всю необходимую информацию. Для этого используют другие методы. В целом же, определить наличие проблемы можно и по симптоматике. Точнее сказать, по основным признакам все становится понятно. Но чтобы определить серьезность проблемы, нужно прибегнуть к другим способам диагностирования.
[], [], [], [], [], []
Рентген при инфаркте легкого
Рентген при инфаркте легкого имеет особое значение. Так, в некоторых случаях наблюдаются горизонтальные тени на снимке. Обычно, заболевание сопровождается наличием плеврального экссудата. Правда, установить его можно исключительно с помощью скиаграфии в косом положении больного, находящегося под углом 30° на больной стороне. В таком положении можно установить повышенное стояние диафрагмы. Наличие плеврального экссудата наблюдалось и в эмболическом периоде, еще до развития инфаркта.
В непораженных областях заметна повышенная прозрачность, они вздуты, или наблюдается перерастяжение легочной ткани. Тени инфарктов могут быть полностью или же в значительной степени перекрыты. В некоторых случаях развиваются базальные ателектазы.
При высоком стоянии диафрагмы может образоваться полосовидная тень, припоминающая плоский ателектаз. Подобную тень может давать иногда и неполный, рассасывающийся или же излеченный инфаркт. Нужно, однако, подчеркнуть, что не каждый инфаркт можно обнаружить при рентгенологическом исследовании. Кроме этого, в периоде тяжелого состояния дети обыкновенно не подвергаются рентгенологическому исследованию.
КТ при инфаркте легкого
КТ при инфаркте легкого является важной процедурой. Так, компьютерная томография представляет собой анализ, позволяющий визуализировать структуры организма
Во время процесса пациента помещают на стол, к которому присоединен сканер. Именно этот аппарат посылает томографу рентгеновское излучение через обследуемую область тела и передает изображение на монитор компьютера.
В грудной клетке это исследование помогает диагностировать основные проблемы легких, сердца, пищевода и главного кровеносного сосуда (аорты), а также тканей в области груди. Самые распространенные заболевания, развивающиеся в груди, которые можно выявить при помощи КТ: инфекция, рак лёгких, легочная эмболия, и аневризма.
Компьютерная томография позволяет увидеть изменения в органах. Благодаря этому исследованию можно четко поставить диагноз и начать лечение. Но одного снимка мало, следует сдать еще анализ крови и при необходимости пройти иные процедуры. В диагностировании инфаркта легкого компьютерная томография занимает ведущее место.
История из жизни
Известен случай из практики одного диагностического центра. Пациентка (42 года) обратилась с жалобами на отсутствие в течение 14 лет менструаций. В возрасте 21 года обращалась к гинекологу по поводу нарушения менструального цикла. В результате чего было сделано заключение о раннем начале климакса.
Год назад появились боли и выделения из груди. На что, обратившись к маммологу, ей определили мастопатию. Недавно получила перелом правой ноги в области голени.
На момент обследования помимо аменореи, женщина предъявляет жалобы на прибавку в весе, угасание сексуального желания, снижение настроения.
В ходе обследования с помощью МРТ было выявлено объемное образование в области клиновидной пазухи рядом с гипофизом. На УЗИ определяется снижение функционирования яичников. Маммография особых отклонений не выявила, но денсиометрия определила остеопороз.
После необходимых обследований пациентке был поставлен диагноз: гипогонадизм (снижение функции половых желез) на фоне гиперпролактинемии, развившейся в результате макроаденомы гипофиза. Он был подтвержден и клинико-лабораторными исследованиями, обнаружившими повышение уровня пролактина.
За год терапии Каберголином у пациентки нормализовались показатели пролактина, и возобновилась менструация. Она потеряла в весе около 8 кг. На МРТ аденома гипофиза не определялась.
Учитывая, что кроме агонистов дофамина женщина не получала никакой специфической терапии, менструации возобновились без гормонотерапии, можно смело говорить о правильности поставленного диагноза. Именно пролактинсекретирующая опухоль чувствительна к данной группе препаратов.
В дальнейшем пациентке рекомендовано продолжать терапию Каберголином в назначенной дозе с целью профилактики рецидива.
Следует отметить, что подобные опухоли склонны появляться повторно. Поэтому такие пациенты принимают препараты в поддерживающей дозе, а некоторые — и пожизненно.
Меры предосторожности при занятиях спортивными упражнениями и играми
Надо помнить, что увлекшись игрой, можно перегрузить организм и тем вызвать ухудшение здоровья.
Лицам неуравновешенным, чрезмерно возбуждаемым не следует заниматься спортивными играми из-за переживаний при проигрыше. Это относится и к тем, у кого нарушен ритм сердечной деятельности.
Занятия указанными видами физических упражнений, особенно у малотренированных и пожилых людей, требуют осторожности в связи с возможностью ухудшения состояния здоровья. Поэтому выбор вида физической активности, ее продолжительность, периодичность и частота должны согласовываться с врачом
Во время их выполнения следует ориентироваться на пульс, отражающий частоту сердечных сокращений
Поэтому выбор вида физической активности, ее продолжительность, периодичность и частота должны согласовываться с врачом. Во время их выполнения следует ориентироваться на пульс, отражающий частоту сердечных сокращений.
Лечение инфаркта миокарда
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
- введение тромболитических средств для растворения тромба и восстановления кровотока в миокарде;
- обезболивание (чаще применяются наркотические анальгетики);
- стабилизация АД;
- применение антиангинальных, антиаритмических препаратов, антикоагулянтов, антиагрегантов, бета-блокаторов, ингибиторов АПФ и др.
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
- ангиопластика (расширение суженного сосуда с помощью баллонного катетера);
- коронарное стентирование (установка стента в место сужения коронарной артерии, после его расширения баллоном);
- шунтирование (пришивание шунта, которые обходит суженное место).
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
- наблюдение кардиолога;
- фармакотерапия;
- контроль АД и ЧСС;
- соблюдение диеты;
- избегание стресса, переутомления и нагрузок;
- рекомендованная двигательная активность;
- отказ от вредных привычек.