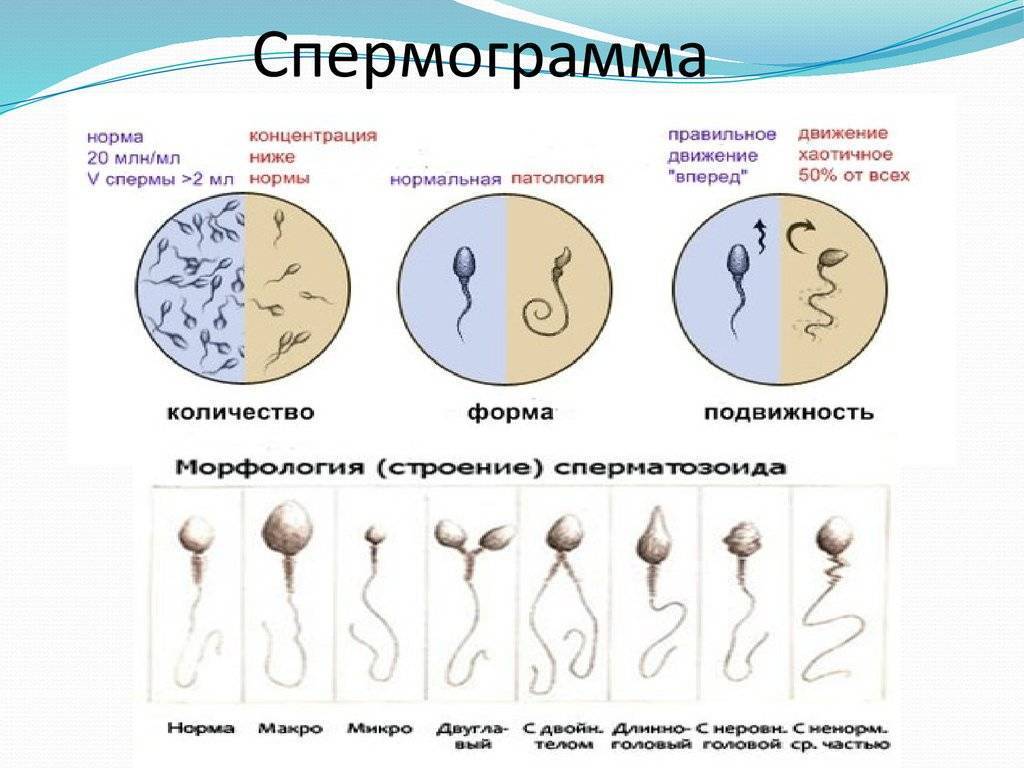
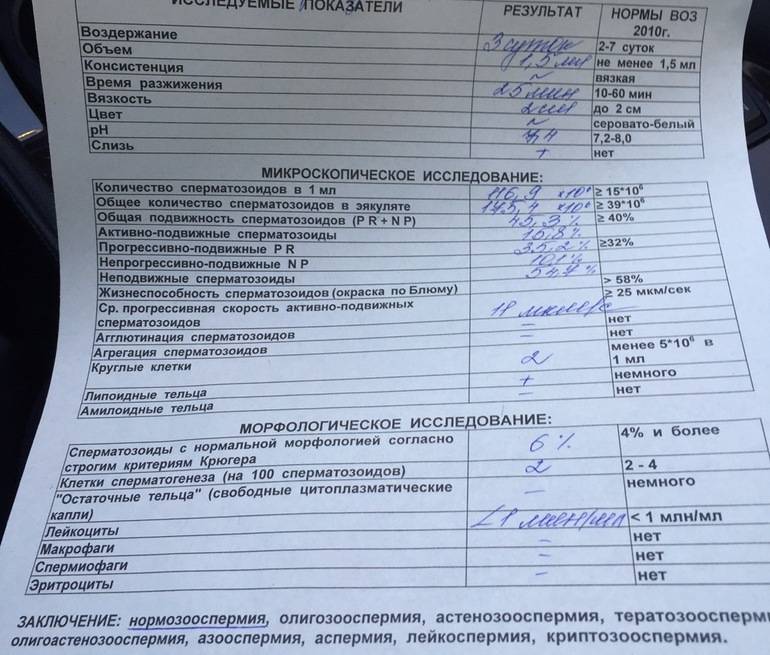
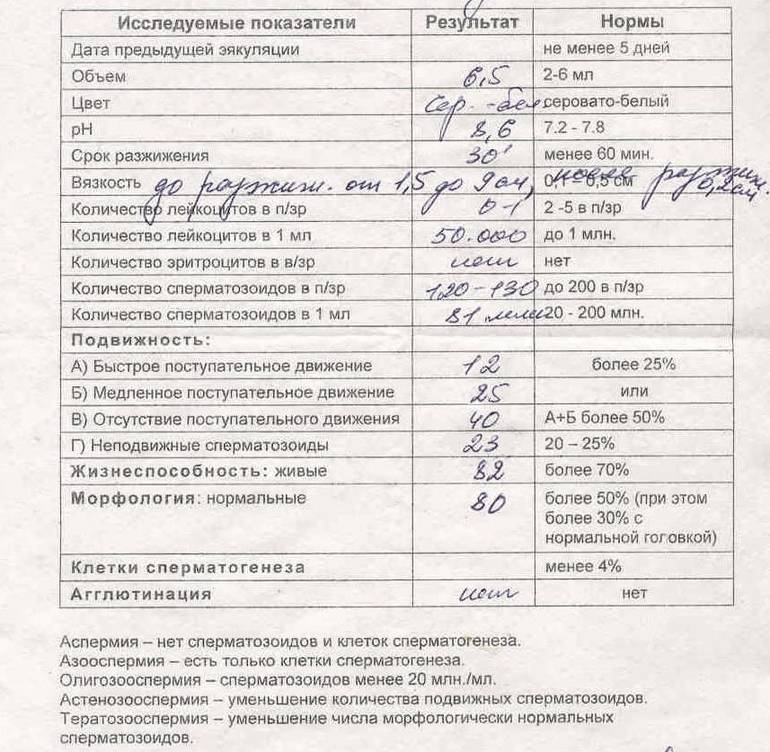
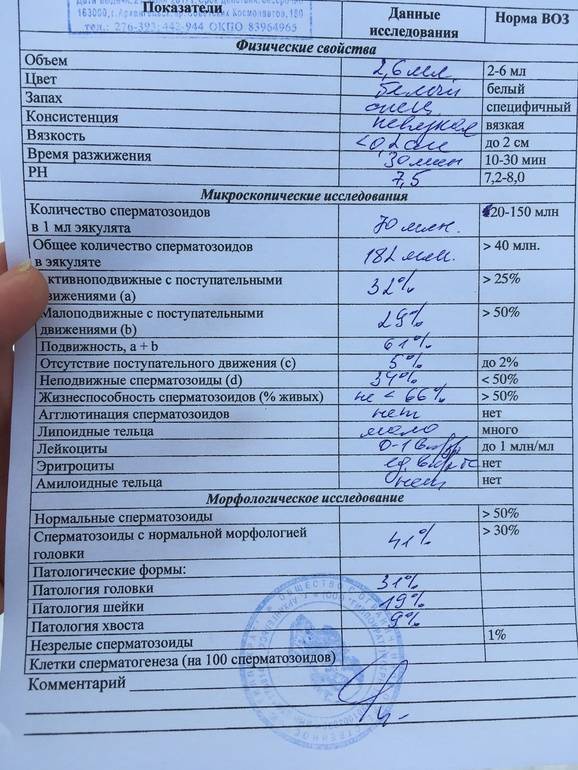
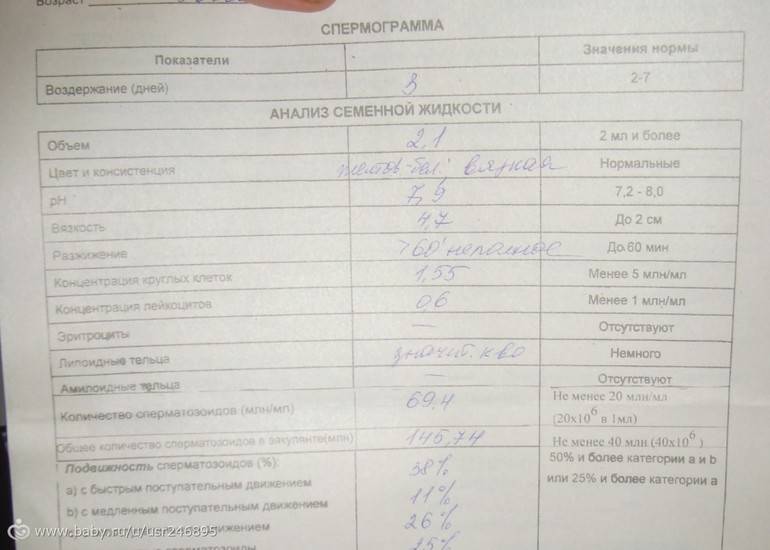
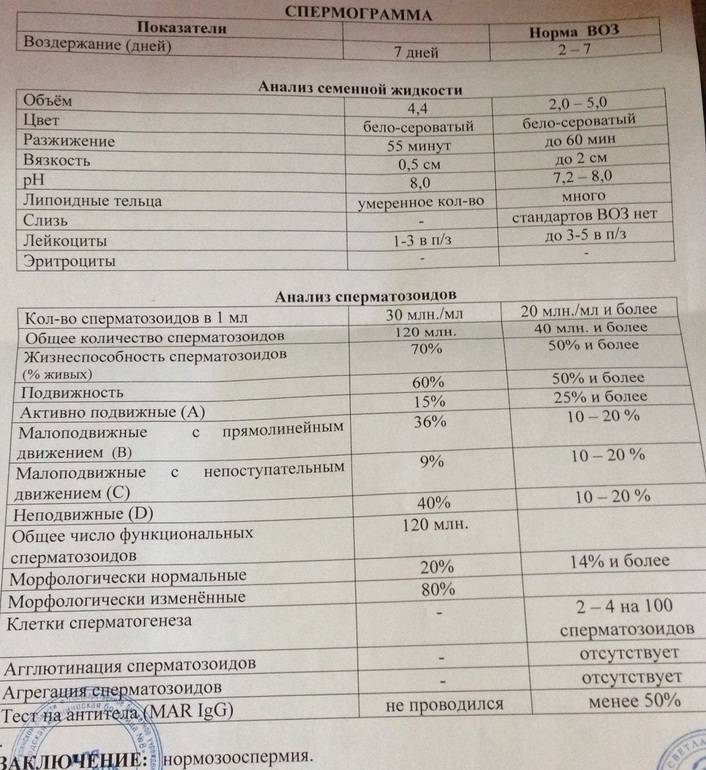
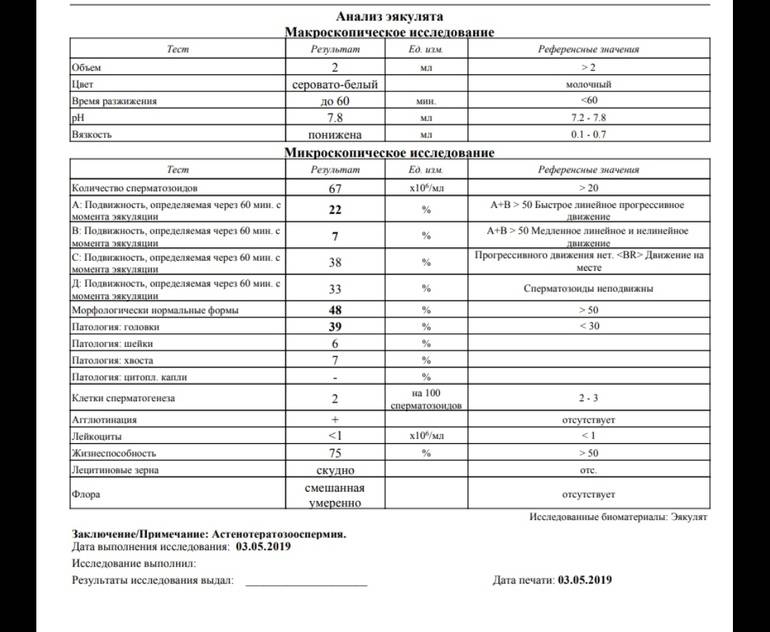
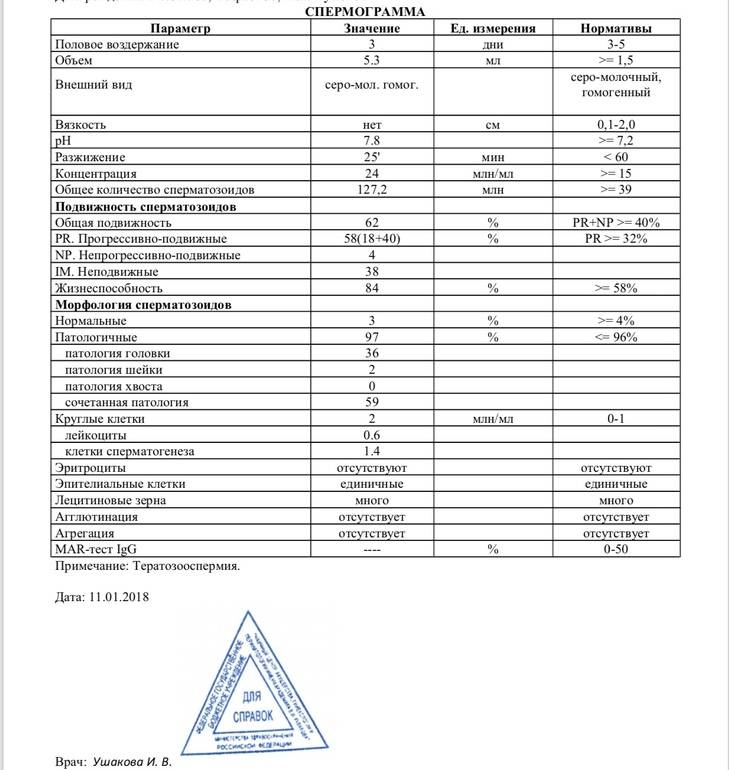
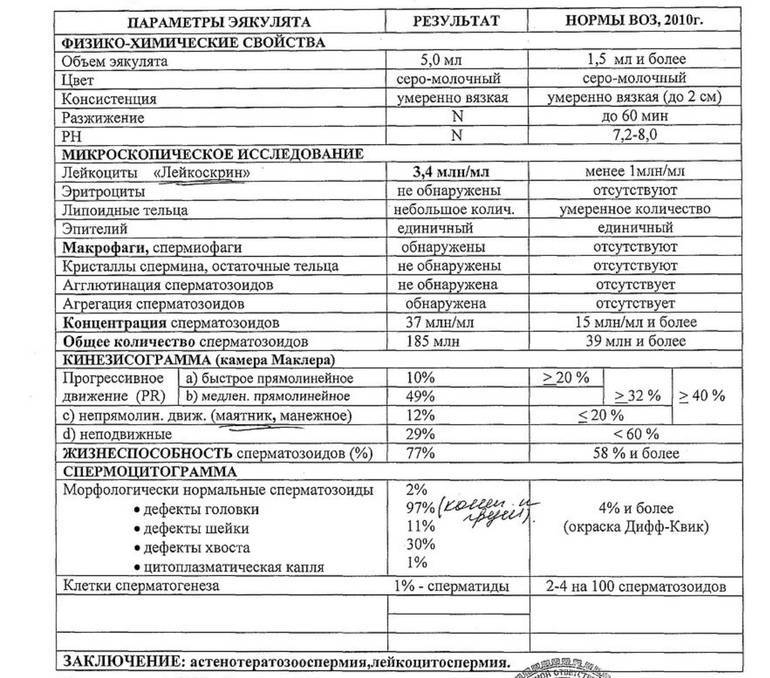
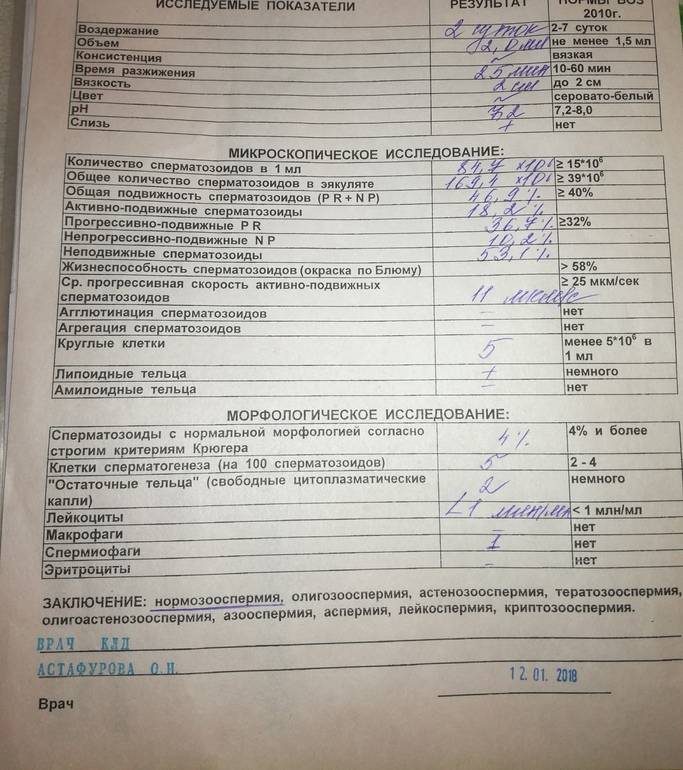
Причины плохой спермограммы
Раньше специалисты считали, что причина бесплодия супружеской пары – это заболевания женщины, но в наше время ученые доказали, что в 40% случаев на возникновение патологии влияет мужской фактор.
Все возможные причины мужского бесплодия можно поделить на 2 большие группы: секреторные (расстройства сперматогенеза) и обтурационные (патология семявыводящих путей). Секреторные нарушения приводят к изменению нормальной морфологии сперматозоидов, подвижности, уменьшению их концентрации т.д. Обтурационные причины вызывают изменение вязкости, объема, способствуют развитию воспалительных процессов и появлению лейкоцитов и слизи в сперме и т.п. При этом в большинстве случаев возможные расстройства можно заподозрить, получив плохую спермограмму, поэтому это важный диагностический метод.
Стоит отметить, что в наше время многие пары занимаются планированием беременности, поэтому выполняют анализы с целью оценивания состояния своего здоровья, в том числе проводят анализ спермограммы. Сдать анализ и получить его расшифровку можно в «Центр ЭКО» Калининграда. Для многих плохая спермограмма – неожиданность, так как других симптомов патологии часто не возникает.
Диагностика
Целью диагностических мероприятий является не только обнаружение самой проблемы, но и определение первоначальной причины её возникновения.
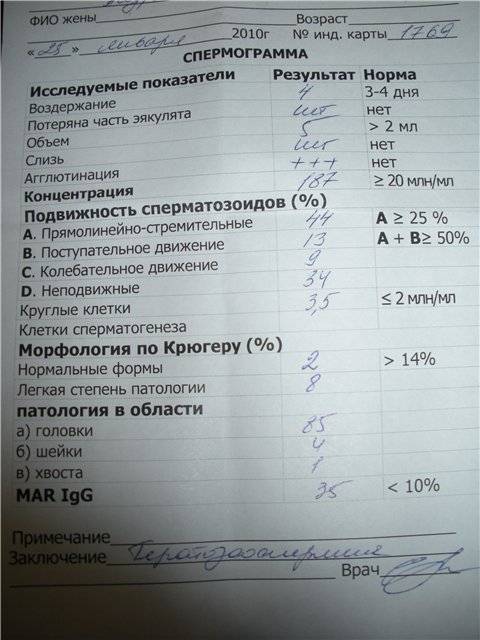
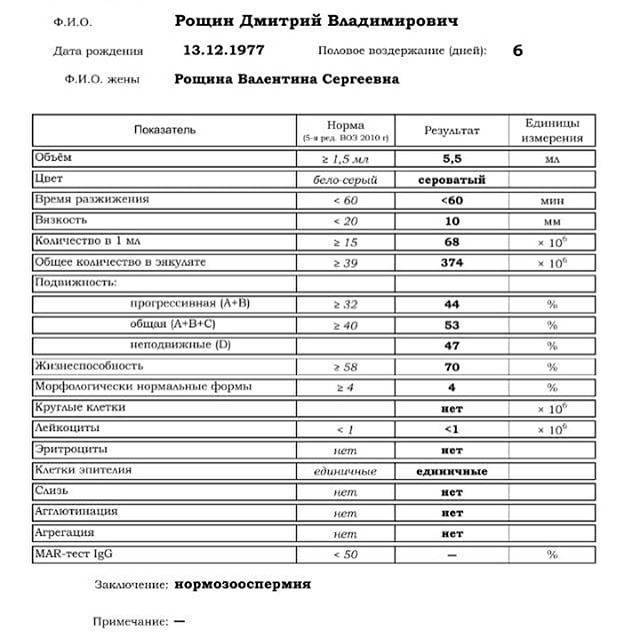
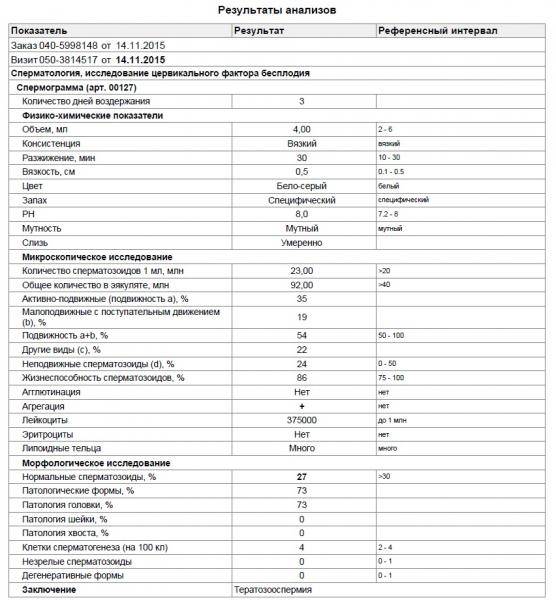
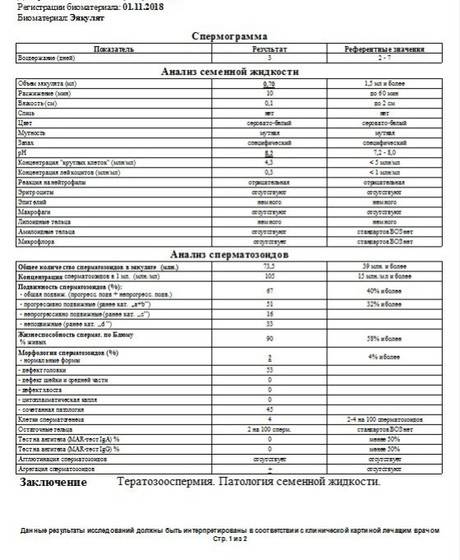
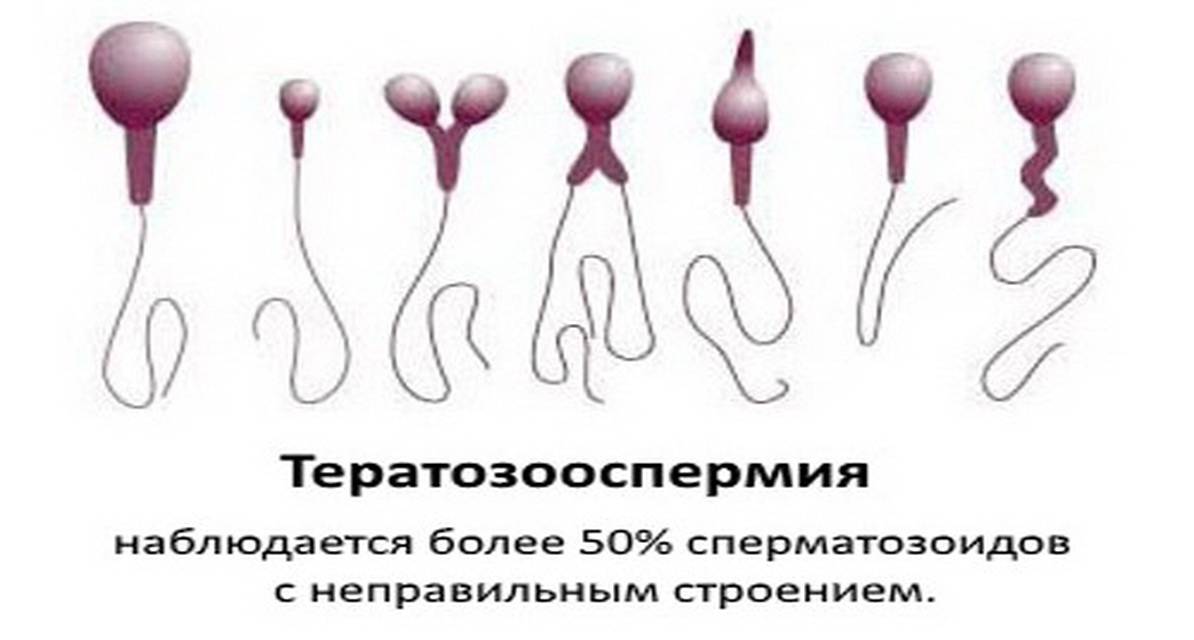
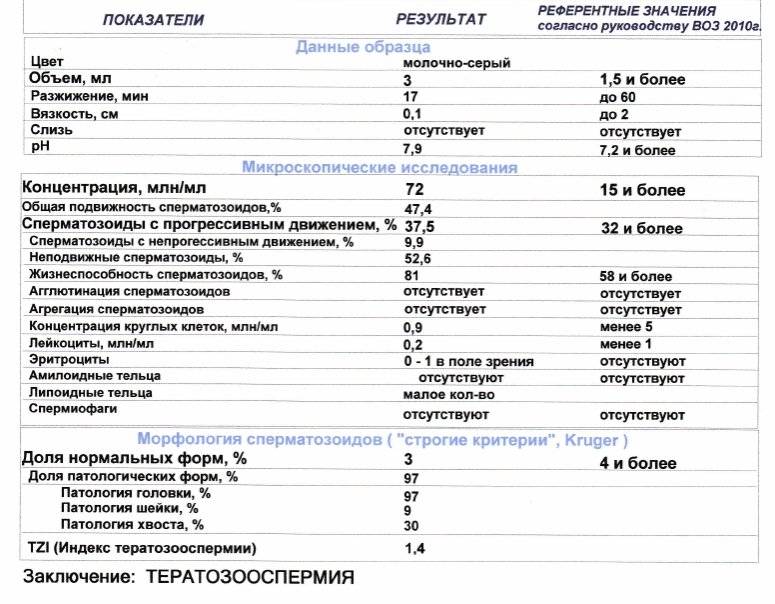
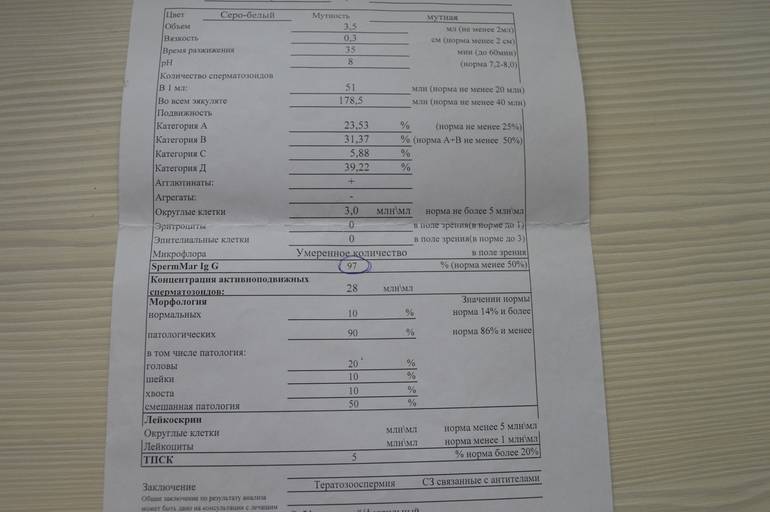
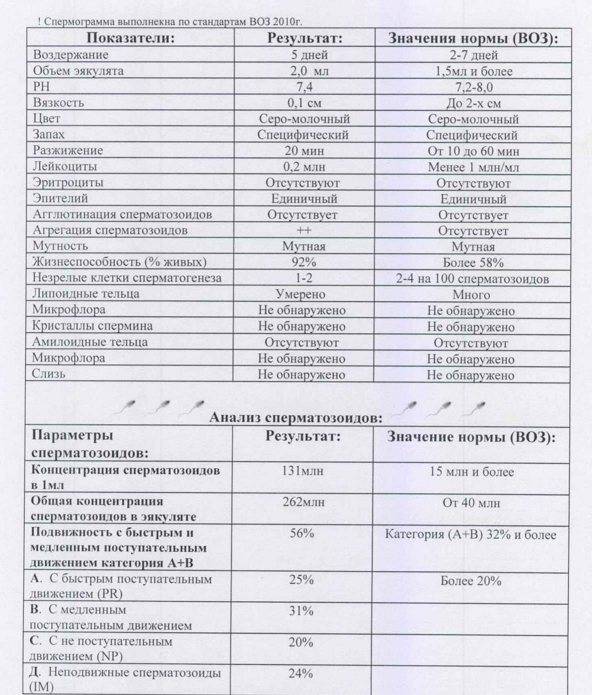
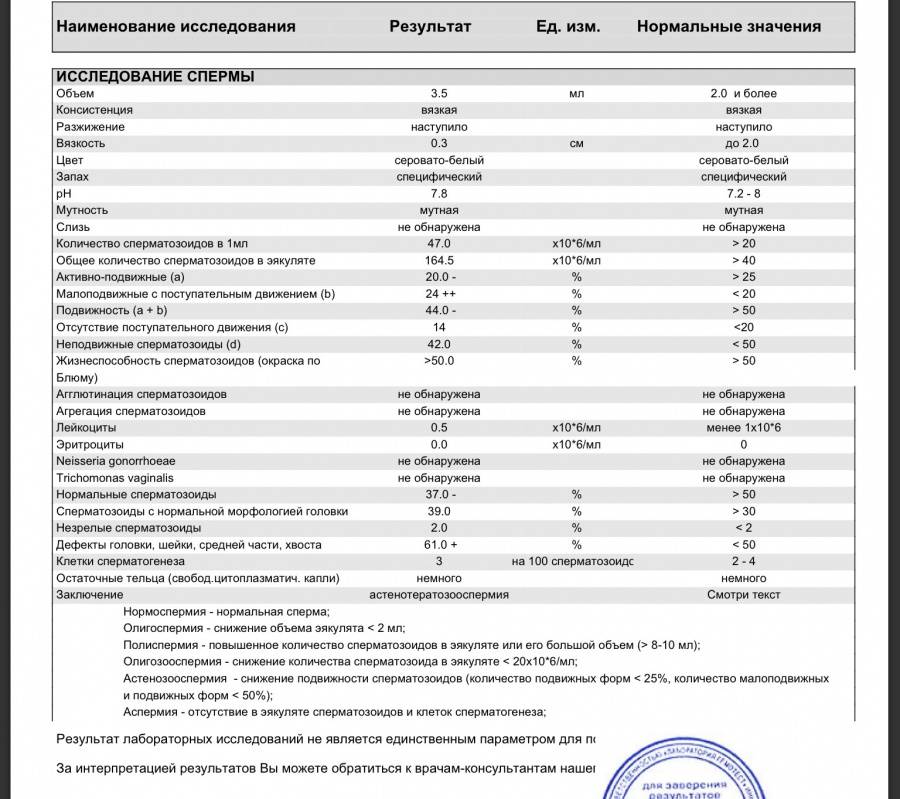
- Первый этап диагностирования – визуальный. Отклонения обнаруживаются в ходе проведённых микроскопических исследований – спермограммы. Объект исследования – свежая порция эякулята. Диагноз «тератозооспермия» ставится, если количество морфологически неполноценных сперматозоидов превышает 50 процентов.
- Ультразвуковое обследование. УЗИ показывает нарушения в строении простаты и органов мошонки.
- Исследования крови на гормоны. Частой причиной изменений вида гамет является нарушение выработки пролактина.
- Углублённые анализы крови, призванные выявить наличие воспалительных процессов и присутствие инфекций, лейкоциты способствуют окислению клеток-предшественниц, нарушая режим формирования гамет.
- Анализы генетического фона с обязательным консультированием генетика.
Общее описание
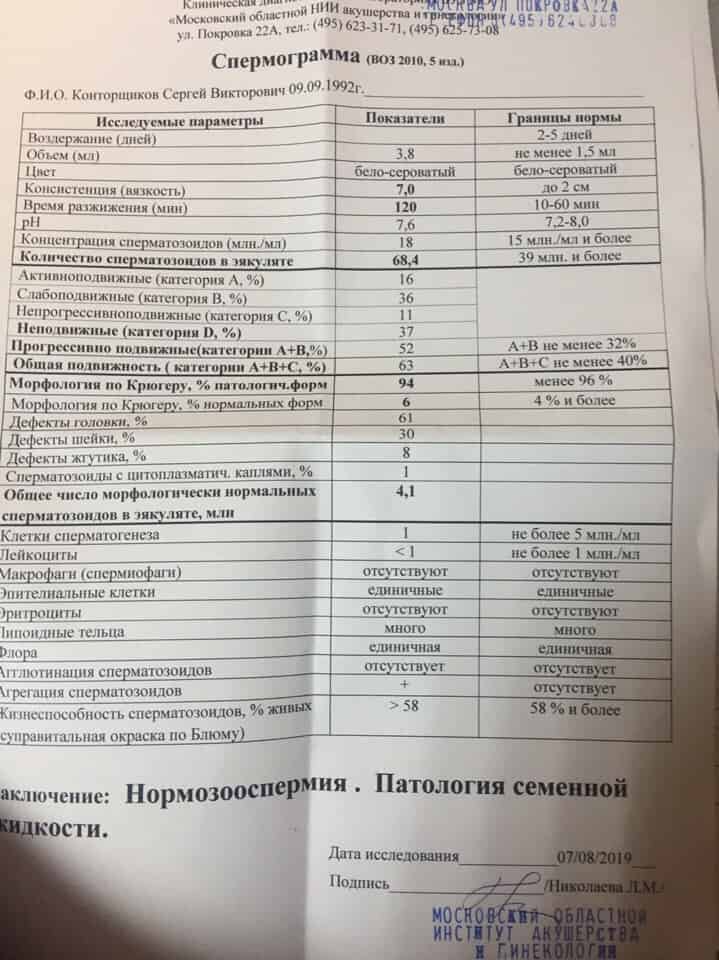
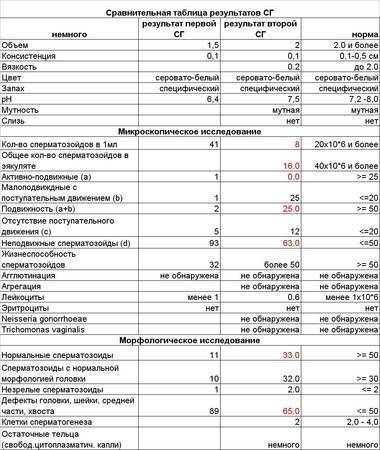
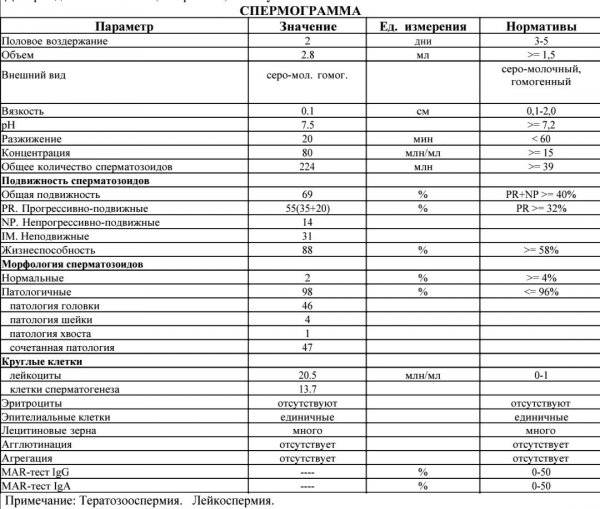
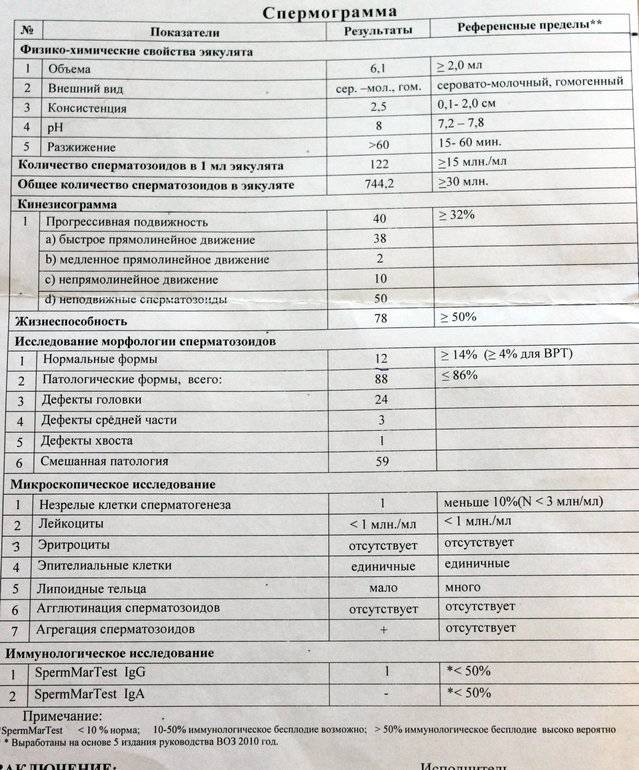
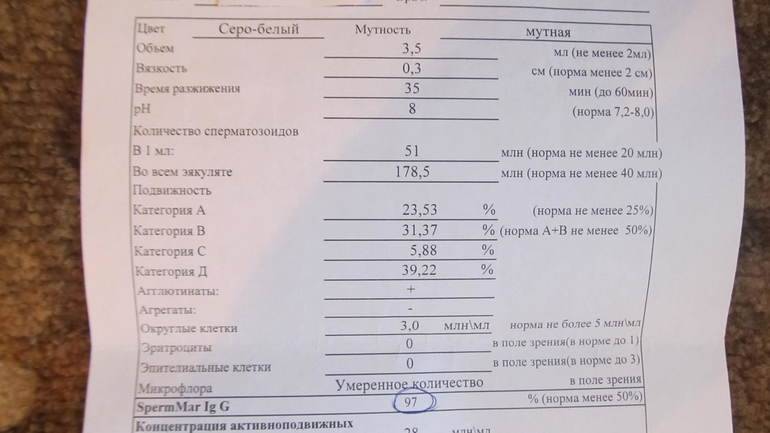
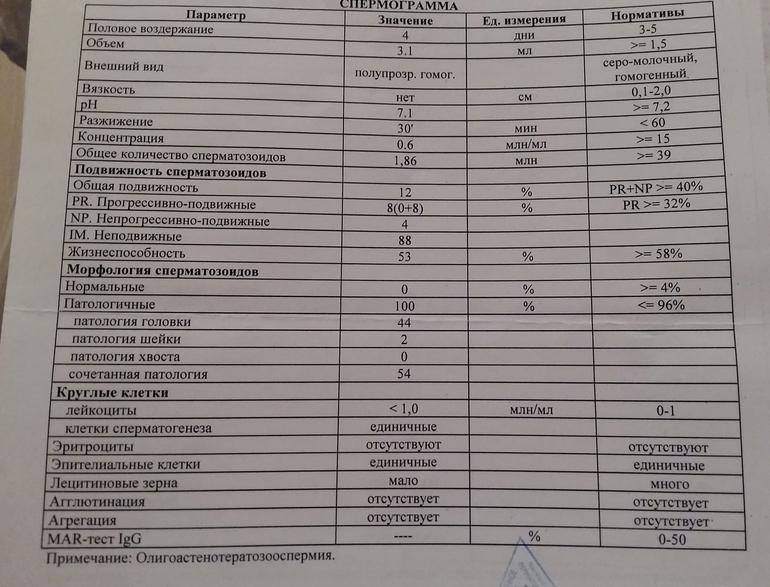
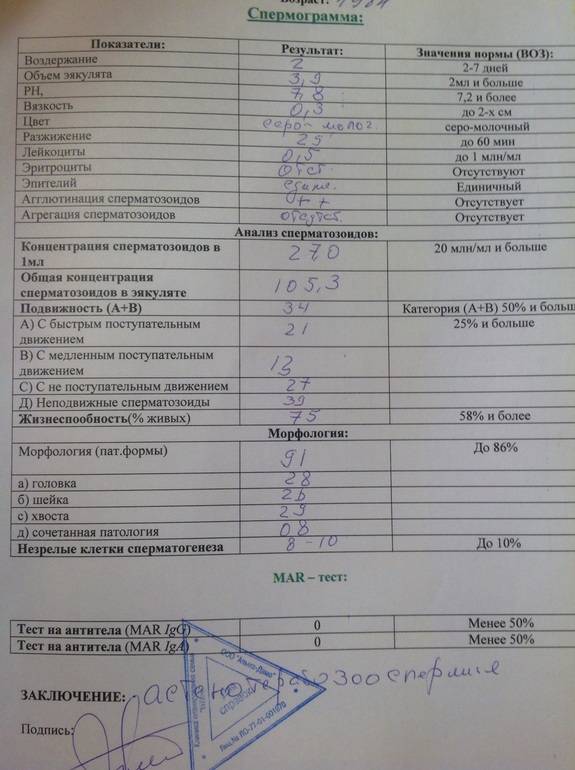
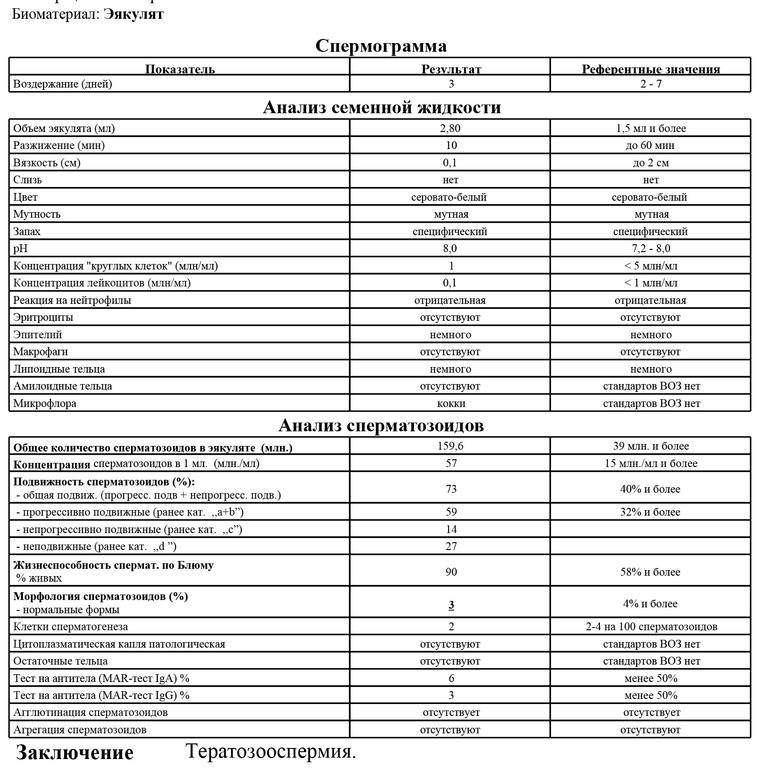
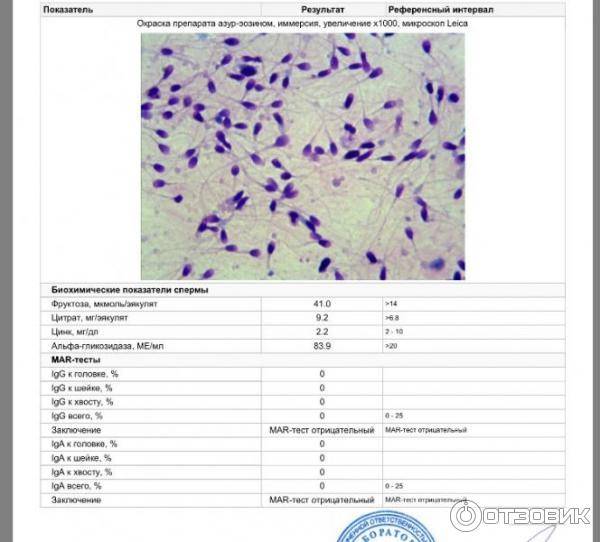
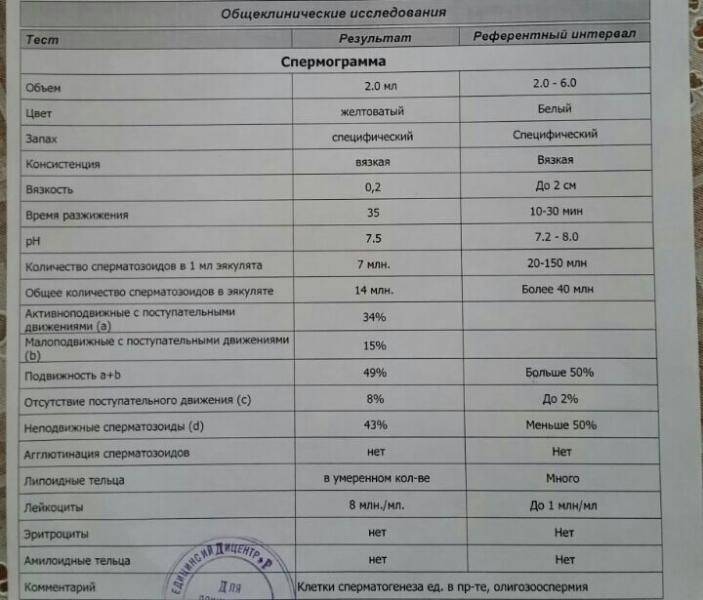
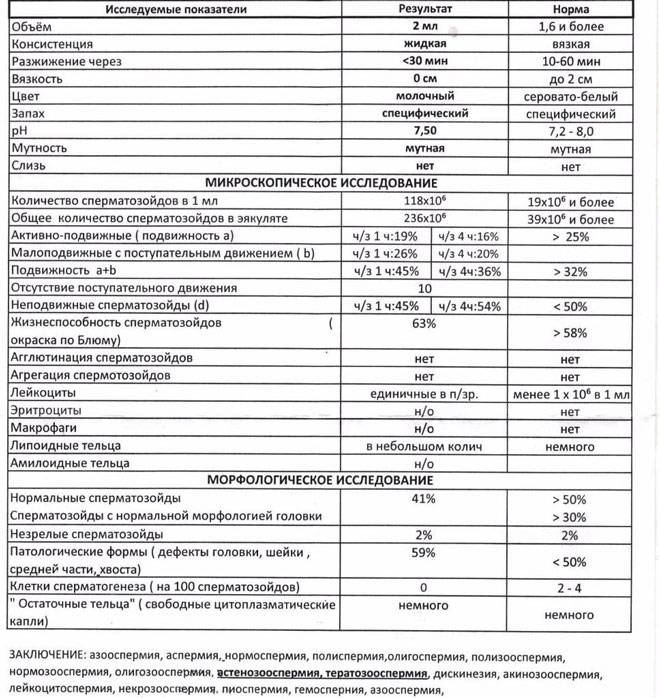
 Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Показания к назначению спермограммы
- выявление мужского фактора в бесплодном браке;
- простатит;
- варикоцеле;
- инфекции и травмы мужских половых органов;
- гормональные нарушения;
- подготовка к ЭКО или ICSI.
Требования к образцам биоматериала
Материал для исследования собирается путем мастурбации в специальную стерильную посуду после не менее чем 2-дневного, но не более 7-дневного воздержания. В этот период запрещается употребление алкоголя, нельзя принимать лекарственные препараты, посещать баню или сауну, подвергаться воздействию УВЧ.
Терминология, применяемая для характеристики нарушений в спермограмме
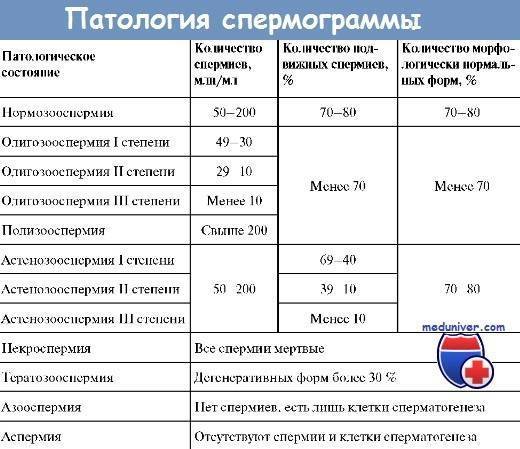
- нормоспермия — нормальная сперма;
- олигоспермия — снижение объема эякулята менее 2 мл;
- полиспермия — повышенное количество сперматозоидов в эякуляте или его увеличенный объём (более 8-10 мл);
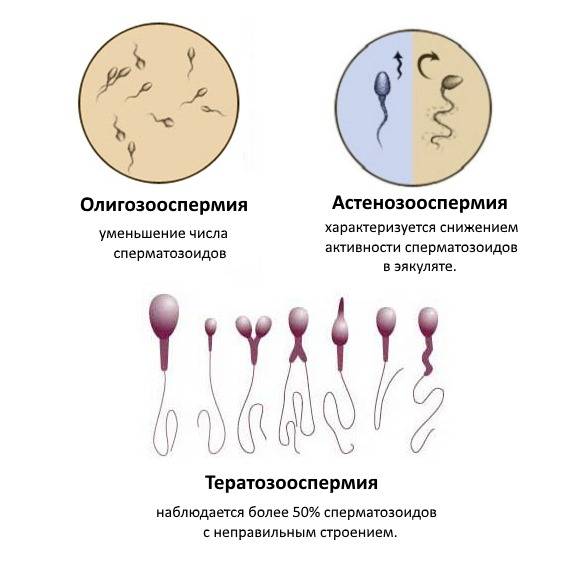
- олигозооспермия — снижение количества сперматозоида в эякуляте менее 20 млн в 1 мл;
- астенозооспермия — снижение подвижности сперматозоидов;
- аспермия — отсутствие в эякуляте сперматозоидов и клеток сперматогенеза;
- азооспермия — в эякуляте отсуствуют сперматозоиды, однако присутствуют клетки сперматогенеза и секрет простаты;
- гемоспермия — наличие эритроцитов в сперме;
- лейкоциотоспермия — число лейкоцитов в эякуляте превышает 1 млн/мл;
- пиоспермия — наличие гноя в сперме;
- тератоспермия — наличие в эякуляте более 50% аномальных форм спермиев.
Патологические изменения в спермограмме вызывают
- генетические (врожденные) заболевания — 80%;
- токсическое воздействие на организм алкоголя, лекарственных средств, рентгеновского и радиоактивного излучения — 80%;
- воздействие соединений свинца, ртути — 80%;
- хронические воспалительные заболевания мужских половых органов: простатит, везикулит и др. — 70%;
- варикоцеле — 80%;
- гормональные нарушения — 80%;
- нарушение проходимости семявыносящих протоков — 80%.
При диагностике мужского бесплодия при результатах, отличных от нормы, необходимо через 1-2 недели пересдать спермограмму. При оценке же ее результатов, следует помнить, что у одного и того же мужчины в течение года показатели спермы могут значительно изменяться, соответственно, мужчины даже с более низкими показателями могут быть фертильны.
Что такое астенозооспермия
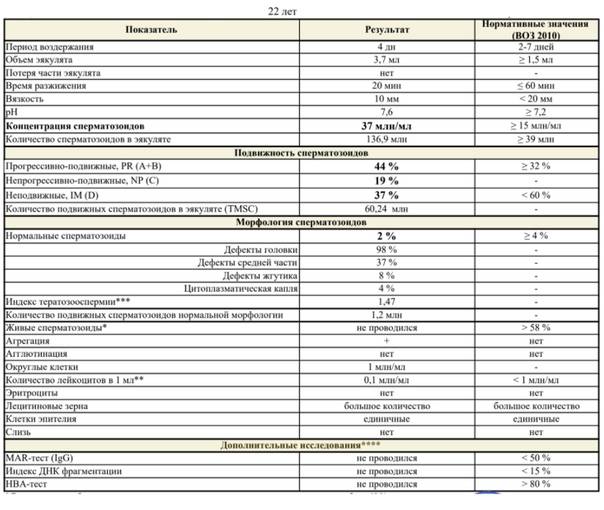
Астенозооспермия – это уменьшение количества подвижных сперматозоидов и снижение их подвижности. Диагноз «астенозооспермия» ставится на основании анализа спермограммы, обследований на наличие инфекций и УЗИ для уточнения причины возникновения астенозооспермии. Нормальный объем спермы составляет не менее 2 мл, а число сперматозоидов в 1 мл спермы должно быть не менее 20 млн., причем более 50% из них должны быть подвижными.
Различают следующие степени астенозооспермии:
- астенозооспермия 1 степени (незначительная астенозооспермия) – общее количество подвижных сперматозоидов составляет менее 50%;
- астеноспермия 2 степени (умеренная астенозооспермия) – количество подвижных сперматозоидов в эякуляте 30% – 40%;
- астенозоооспермия 3 степени – в эякуляте определяется менее 30% подвижных сперматозоидов.
Астенотератозооспермия и беременность
Часто задаваемый вопрос – если у мужа астенотератозооспермия, можно ли при наличии такой патологии забеременеть жене? Однозначного ответа нет, поскольку все зависит от степени выраженности патологии и причины вызвавшей ее. Если причина устранима, то лечение астенотератозооспермии, проводится не один месяц и часто завершается долгожданной беременностью. Можно ли забеременеть, если у мужа астенотератозооспермия 3 степени. Разумеется, лечение астенотератозооспермии 3 степени займет больше времени, терпения и усилий, но вероятней всего придется воспользоваться вспомогательными репродуктивными технологиями.
Астенотератозооспермия и ЭКО
Какие бы не вызывали астенотератозооспермию причины, своевременное обращение к врачу в большинстве случаев дает положительные результаты. Если в течение нескольких лет лечения астенотератозооспермии беременность не наступает, то при астенотератозооспермии ЭКО ИКСИ может стать основным методом, помогающим добиться наступления беременности и воплотить в реальность вашу мечту о детях. Из спермы выделяют сперматозоиды нормального строения, оплодотворяют яйцеклетку путем пункции и подсаживают эмбрион в матку. В медицинской клинике «Центр ЭКО» проводится лечение тяжёлых форм мужского бесплодия. Также центр располагает банком донорской спермы, отвечающей всем необходимым требованиям.
Бесплатный прием репродуктолога
по 31 мая 2021Осталось дней: 32
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Что такое ЭКО в естественном цикле
Протокол ЭКО в естественном цикле (ЕЦ) – наиболее щадящая процедура из всех программ экстракорпорального оплодотворения.
Читать статью
Астенотератозооспермия. Причины
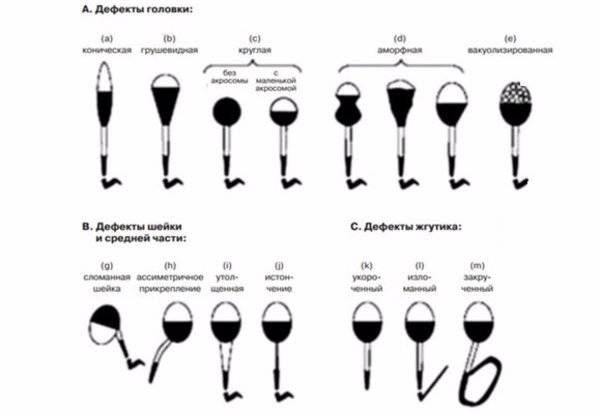
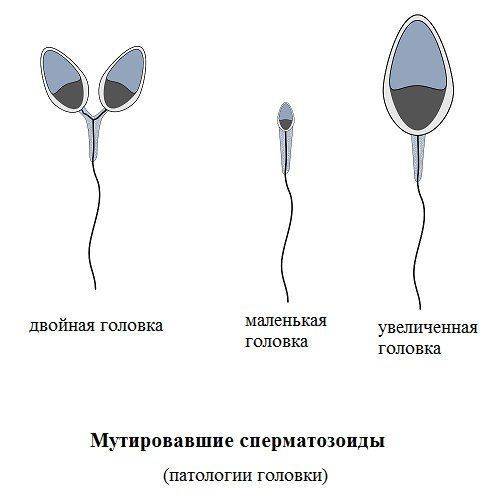
Астенотератозооспермия, причины которой – неправильное строение спермиев и их низкая скорость, развивается в силу воздействия различных негативных факторов. На качество сперматозоида может повлиять высокая температура, нарушение кровообращения, воспалительные процессы мочеполовой сферы, травмы и заболевания. Сперматозоид – мужская гамета, которая состоит из головки, шейки, тела и хвоста. Его двигательная способность зависит от правильности строения. Головка сперматозоида должна иметь овальную форму, она несет акросому, которая во время оплодотворения женской гаметы выделяет ферменты, растворяющие оболочку женской половой клетки. От этого зависит – состоится оплодотворение или нет. Акросома – это мембранный пузырек, который несет литические ферменты, занимает половину объема головки сперматозоида. Головка сперматозоида содержит гаплоидное ядро, которое несет набор хромосом. Шейка спермия соединяет головку и тело сперматозоида, благодаря ей происходят колебательные движения. Тело сперматозоида состоит из микротрубочек и митохондрий, которые преобразуют питательные вещества в энергию движения сперматозоида. Хвост или жгутик спермия – самая длинная часть гаметы. Он должен иметь вид гладкого, без различных изъянов цилиндра, который совершает огромное количество колебательных движений, чтобы продвинуть сперматозоид на несколько миллиметров. Активные спермии имеют на конце утончение, которое помогает увеличению скорости гаметы. Маленький размер мужской половой клетки способствует быстроте ее передвижения.
Любое нарушение в строении спермия приводит к снижению скорости движения, изменяет направление движения сперматозоида – это оказывает негативное влияние на способность мужской гаметы к оплодотворению.
Астенотератозооспермия, причины которой – соединение нескольких патологий, часто связана с нездоровым образом жизни – алкоголизмом, наркоманией, курением. Все эти факторы оказывают губительное воздействие на эякулят, здоровье половой сферы мужчины, способствуют развитию астенотератозооспермии. Причины заболевания разнообразные, начиная от занятий травмирующими видами спорта (велоспорт, конный спорт) до банального ожирения.
Астенотератозооспермия может наблюдаться при:
- воспалительных заболеваниях мочеполовой системы;
- травмах мошонки;
- перегревании и сдавливании яичек;
- варикоцеле;
- инфекционных заболеваниях (свинка, ангины, рожа)
- заболеваниях, передающихся половым путем (ЗППП);
- нарушениях гормонального баланса;
- нарушении сперматогенеза.
Немаловажной причиной астенотератозооспермии является генетическая предрасположенность. Среди причин астенотератозооспермии также можно назвать неправильное питание и вредные привычки
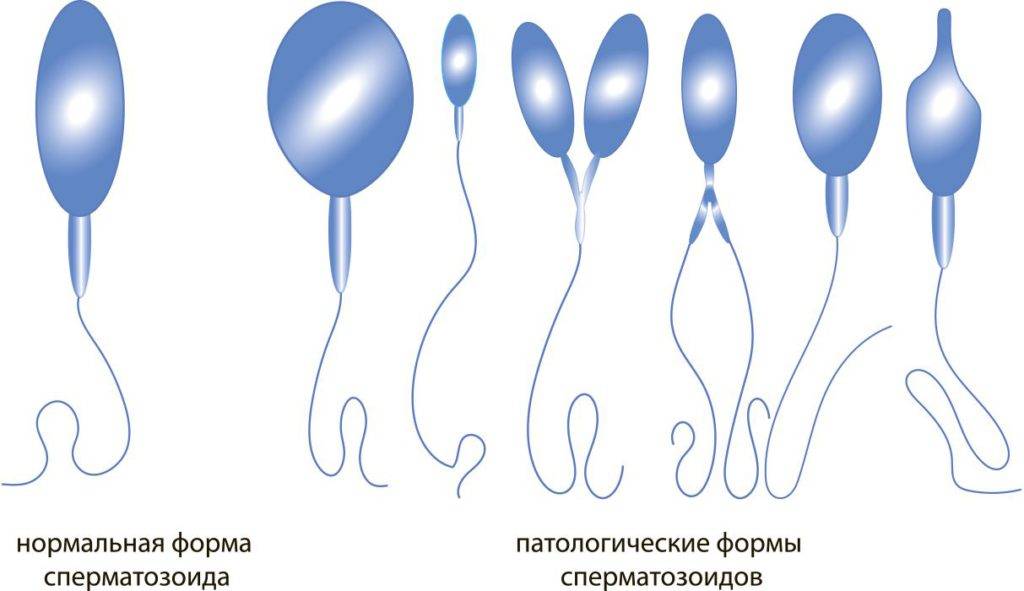
Форма
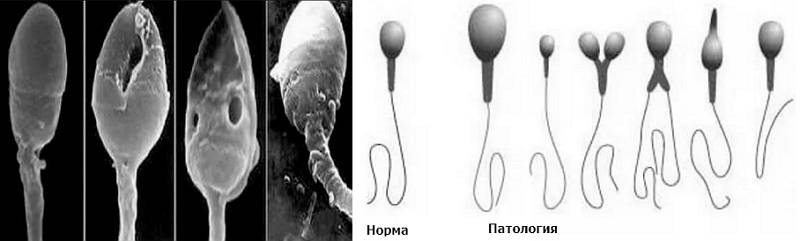
Она влияет на движение и способность к оплодотворению. Нормальный сперматозоид состоит из головки, средней части и хвоста. На головке расположена акросома — орган, внутри которого находятся ферменты, растворяющие оболочку яйцеклетки, чтобы ее оплодотворить. Головка содержит генетический материал, а шейка — митохондрии, которые обеспечивают сперматозоид энергией для движения. Нормальных сперматозоидов должно быть хотя бы 4% от всех в материале. Когда их меньше, в заключении пишут «тератозооспермия».
Ее причину установить очень сложно. К наиболее частым относят повреждение генетического материала или побочный эффект лекарства, токсические эффекты курения, алкоголя или наркотиков, оксидативный стресс, негативное влияние варикоцеле — расширения вен органов мошонки.
Такие дефекты формы меняются довольно быстро, в том числе в лучшую сторону.
Симптомы тератозооспермии
Первый признак патологии — бесплодие. Беременность при этой патологии у партнерши вообще не наступает или заканчивается выкидышами и «замиранием», вызванным нежизнеспособностью эмбриона. Если эмбрион «удержался» внутри матки, велика вероятность, что у него обнаружатся врожденные аномалии во время скрининга, и беременность придется прервать.
Некоторые врожденные патологии проявляются на поздних сроках или даже после рождения малыша, когда уже ничего невозможно изменить. Коварство врождённых недугов заключается в том, что ребенок несколько лет может развиваться нормально, а потом выяснится, что в генетический код закралась ошибка.
Выявить проблему можно только сдав спермограмму.
Можно ли родить после 40 с ЭКО?
Мировая статистика показывает, что с первой попытки экстракорпорального оплодотворения беременеет примерно 40% женщин в возрасте до 35 лет, между 35 и 40 годами этот показатель падает до 20-30%, а после 40 лет удачное ЭКО наступало лишь в 5-12% случаев. Имеется достаточно много случаев успешного зачатия, вынашивания ребенка и рождения с использованием ЭКО женщинами старше 50 лет. Однако, в подавляющем большинстве случаев их оплодотворение проводилось с применением донорских яйцеклеток.
Влияние возраста на фертильность женщин складывается из следующих факторов:
- Истощение овариального резерва. У каждой женщины имеется ограниченный ресурс половых клеток в яичниках, из которых созревают фертильные яйцеклетки. Этот резерв постепенно истощается за счет ежемесячной овуляции, которая происходит даже в том случае, если она не вступает в половой контакт. На овариальный ресурс также влияет образ жизни, который ведет женщина, ее подверженность различным стрессовым факторам и т. д.
- Гормональные изменения. С возрастом также изменяется функционирование женской эндокринной системы – в том числе желез, вырабатывающих половые гормоны. Из-за этого постепенно угасает функция яичников, матка со временем становится менее приспособленной к имплантации и вынашиванию ребенка. Даже при успешном зачатии и имплантации эмбриона уменьшается вероятность успешного протекания беременности – она часто заканчивается самопроизвольным абортом или замиранием.
- Накопление генетических ошибок. Со временем в половых клетках накапливаются хромосомные ошибки. Как следствие – яйцеклетки у женщин старше 40 лет либо становятся непригодными для оплодотворения, либо повышают вероятность проявления у плода генетических аномалий.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Из-за этих естественных ограничений, свойственных женской физиологии, во многих странах применение ЭКО после 40 лет запрещено законодательно. В России такого запрета нет – фактически, пройти экстракорпоральное оплодотворение может женщина любого возраста. Однако врач сам вправе решить, имеет ли смысл использовать эту дорогостоящую технологию в каждом конкретном случае, оценив реальные шансы пациентки на успешное зачатие и вынашивание ребенка.
Сокращение фертильности может наблюдаться не только с возрастом. У многих молодых женщин проблемы с половой функцией наблюдаются и в возрасте до 35 лет. Однако в этом случае стоит говорить о влиянии каки-либо заболеваний или внешних негативных факторов (стресса, плохого питания и т. д.). В то же время угасание репродуктивной способности после 35 лет является физиологической нормой.
Лечение
После объективного обследования, проведения тестов (спермограммы) и анализов врач делает вывод о назначении лечения. Диагноз ставит уролог-андролог, а лечение патологии обычно продолжается в течение полугода. Для начала выясняются факторы, провоцирующие заболевание. Они дают четкое представление о том, насколько высок шанс того, что тератозооспермия будет полностью излечена.
Правильная терапия и своевременность дают большие шансы на выздоровление. Лечение зависит от провоцирующих заболевание факторов. В случае обнаружения воспалительного процесса проводится назначение противовирусных или препаратов, снимающих воспаление. Если патология развилась на фоне психологического стресса, пациенту назначают курс восстановительной психотерапии. При варикоцеле проблема решается хирургическим путем.
На показания спермограммы влияет даже состояние зубов у пациента. Для подтверждения этого факта было проведено специальное исследование, во время которого сверили показатели до и после посещения мужчиной стоматолога. После лечения зубов результаты улучшились у 70% пациентов.
Тератозооспермия часто возникает как следствие пагубных привычек и неправильного образа жизни. Мужчинам, которые хотят обзавестись здоровыми наследниками, рекомендуется избавиться от курения, не употреблять спиртное и заняться спортивными укрепляющими упражнениями. Также не приветствуется прием препаратов, способствующих наращиванию мышечной массы (анаболиков, стероидов).
Вероятность зачатия при астенозооспермии
Вылечить гипо астенозооспермию удается в большинстве случаев, но чем раньше пациент обратиться к врачу, тем больше шансы на естественную беременность. Однако прогноз зависит и того, с какими другими нарушениями сочетается данная форма патологии. Заключение астенозооспермия и тератозооспермия указывают на то, что живые ссперматозоиды имеют измененное строение, что может быть вызвано практически неустранимыми генетическими факторами.
Астенозооспермия и олигозооспермия обозначают снижение общей концентрации живых сперматозоидов. У данных нарушений может быть одна причина, устранение которой поможет и восстановить нормальный сперматогенез.
Если астенозооспермия не поддается лечению, то супружеской паре могут предложить:
- ЭКО:
- Иссеменацию – введение взятых от мужчины способных к оплодотворению сперматозоидов в матку или яичник;
- ИКСИ.
Каждый метод имеет свои показания и противопоказания, поэтому перед их назначением обследоваться должны оба супруга.
Лечение кисты яичка
Самым практичным методом лечения кисты яичка является оперативное. Его назначают, если киста яичка достигла достаточно крупных размеров или их появилось несколько, если мужчину начали преследовать достаточно сильные боли, если у него не получается зачать ребенка.
Лечение кисты яичка подразумевает удаление кисты яичка или применение склеротерапии.
Операция удаления кисты яичка
Классическая операция открытого типа состоит в совершении разреза на мошонке и удалении кисты.
Хирург делает разрез по продольному шву мошонки или по ее половинке
Киста яичка удаляется очень осторожно, чтобы не повредить мясистую оболочку мошонки. Останавливается кровотечение, и рану зашивают 2-3 слоями саморассасывающихся швов
Далее такими же швами зашивается кожа, на мошонку накладывается стерильная марлевая повязка, прикладывается лед и надевается поддерживающая повязка. Данная операция проводится с применением анестезии.
Сразу же после операции врачи рекомендуют придерживаться щадящего режима. Для предупреждения отека применяются компрессы со льдом. Через 2-3 дня после операции кисты яичка мужчина может возвращаться к нормальной жизни, но в течение 2-х недель требуется исключение интимной близости и физической активности.
1
Операция удаления кисты яичка

2
Операция удаления кисты яичка
3
Операция удаления кисты яичка
Лапароскопия
Лапароскопия считается одной из лучших малоинвазивных операций по удалению кисты. Операция происходит при помощи микронадрезов, в которые вводится лапароскоп – телескопическая трубка с системой линз, которая прикрепляется к видеокамере. В больную полость подается углекислый газ, и стенка брюшной полости оказывается приподнятой над внутренними органами, чем достигается большая четкость изображения. Благодаря лапароскопии уменьшается длительность операции и снижается риск послеоперационных осложнений.
Склеротерапия
Склеротерапия – щадящий способ операции, которая может использоваться в том случае, если у мужчины низкая свертываемость крови и если он не планирует в дальнейшем иметь детей (есть риск повредить придатки, что может привести к бесплодию).
С помощью склеротерапии киста яичка удаляется следующим образом:
- в мошонку вводится игла, с помощью которой удаляется вся жидкость, имеющаяся в кисте;
- после извлечения жидкости вводится склеротирующий препарат, действие которого направлено на склеивание стенок кисты яичка.
Под действием препарата ткани склеиваются, и киста пропадает. Если склеротерапия выполнена не профессионально, то могут скрерозироваться семенные канатики, что приведет к бесплодию.
Возможные осложнения после операции
Последствие от кисты яичка может выразиться следующими проявлениями:
- травма придатков;
- боль в мошонке;
- бесплодие у мужчин;
- появление отека и инфекции;
- повторное появление кисты яичка.
Сходите к андрологу.
Сделайте это, даже если вы давно женаты и здоровы. У мужчин заболевания, передающиеся половым путем, чаще всего протекают бессимптомно. Анализы для мужчин при планировании беременности включают анализы на хламидиоз, микоплазму, уреаплазму, вирус папилломы человека и т.д.
Не пугайтесь сложных названий и длинного списка — большинство инфекций выявляются одним анализом. Но даже если вам придется сделать несколько исследований, оно того стоит.
Сперматозоид, пораженный некоторыми вирусами, может оплодотворить яйцеклетку и уже на начальном этапе заразить плод. Кроме того, инфекция снижает шансы на оплодотворение: они вызывают воспаления, закупорку семенного канала и другие симптомы, ведущие к бесплодию.
Нарушение морфологии сперматозоидов
Строение спермиев оказывает большое влияние на качество спермы, так как оплодотворить яйцеклетку и привести к появлению здорового и полноценного эмбриона может только нормально сформированная клетка. Нарушение морфологии спермиев – тератозооспермия.
В норме в эякуляте должно быть 30-60% нормально сформированных сперматозоидов. При проведении точного и высокоинформативного исследования спермы по критериям Крюгера, для оплодотворения достаточно 14% и более для сохранения вероятности зачатия.
Тератозооспермия может быть вызвана различными нарушениями сперматогенеза, инфекционными заболеваниями, воспалением половых органов, ожирением, травматическими повреждениями яичек, стрессами, лекарственными препаратами, алкоголем и другими токсическими препаратами, изменениями семявыводящих путей и т.п. Так как сперматогенез – длительный процесс и занимает 3 месяца. То терапевтические мероприятия проводят не меньше этого срока, и на быстрый результат не стоит рассчитывать. При возникновении необратимых морфологических нарушений показано ИКСИ (ИМСИ).
Лечение тератозооспермии
Лечение назначается по результатам анализов и полностью зависит от причины патологии.
Варикоцеле, воспаление в яичках. Для нормального сперматогенеза нужен температурный режим примерно на три градуса ниже, чем у человеческого тела. Но в некоторых случаях температура в мошонке увеличивается. Это происходит:
- при варикоцеле, когда яичко перегревается кровью из разросшейся венозной сети;
- при воспалительных заболеваниях полового аппарата, ведь местное повышение температуры — один из признаков воспаления;
- при застойных явлениях в половом аппарате.
Чтобы сперматогенез протекал нормально, нужно убрать расширенные вены на яичке, выявить и пролечить хронические половые инфекции и воспалительные процессы. Ликвидация воспалительных очагов и варикоцеле в 90% случаев приводит к улучшению показателей спермограммы.
Гормональные проблемы. Иногда проблема кроется в недостаточном количестве тестостерона. В этом случае после сдачи анализов проводится коррекция уровня гормонов. В гормональном сбое бывает виноваты щитовидная, поджелудочная железа или надпочечники.
Чтобы выяснить эффективность гормонотерапии, назначается повторная спектрограмма. Если количество дефектных спермиев снизилось, можно надеяться на излечение.
Если после лечения количество измененных спермиев остаётся высоким, рекомендуется беременность методом ЭКО. Это убережёт пару от рождения неполноценных детей.
Причины возникновения патологии
Существуют разнообразные причины, которые приводят к развитию тератозооспермии у мужчин репродуктивного возраста. Наиболее частые нарушения строения сперматозоидов связаны с неправильной формой хвостиков, реже – с аномалиями и дефектами шейки и головки.
По предположениям исследователей основная проблема данной патологии заключается в отсутствии выработки яичками нормальных качественных сперматозоидов, что нередко является следствием перенесенных травм яичек, оперативных вмешательств, проведенной паховой терапии и лучевого воздействия.
Часто данная патология развивается у мужчин, страдающих варикоцеле (при расширении вен семенных канатиков).
Нередко к развитию тератозооспермии приводят воспалительные процессы в мочеполовой системе мужчины, в том числе – воспаление предстательной железы (простатит), а также заболевания, которые передаются половым путем.
Косвенным образом возникновение тератозооспермии бывает обусловлено эндокринными нарушениями, вследствие которых происходит снижение качества и выработки спермы.
Кроме того, развитие тератозооспермии может быть спровоцировано следующими факторами:
- неблагоприятными факторами окружающей среды;
- гормональными нарушениями и некоторыми генетическими заболеваниями;
- хромосомными нарушениями;
- стрессами;
- приемом определенных лекарственных средств;
- ферментопатией (в случае отсутствия либо нарушений активности тех или иных ферментов).
Наиболее серьезное последствие тератозооспермии заключается в том, что при данном заболевании существенно снижается вероятность зачатия.
Лечение тератозооспермии
У многих бесплодных пар часто возникает вопрос, лечится ли тератозооспермия. На сегодняшний день существует целый ряд методов, как лечить тератозооспермию. При возможности назначается этиотропная терапия, направленная на устранение причины возникновения тератозооспермии. Например, если причиной развития этого патологического состояния является воспалительный процесс, то таким больным назначают противовоспалительное лечение. Кроме того, в зависимости от причин тератозооспермии, может назначаться противовирусная или антибактериальная терапия. Например, если в спермограмме выявляется тератозооспермия пиоспермия, то это свидетельствует о бактериальном генезе воспаления. Всем мужчинам с данной патологией сперматогенеза рекомендована общеукрепляющая терапия, биологические добавки и витаминные препараты. Наиболее эффективными принято считать витамин Е, фолиевую кислоту, L-карнитин, верону, трибестан и йодомарин. Также очень полезными для лечения тератозооспермии являются продукты пчеловодства.
Также для лечения причины тератозооспермии рекомендуется употреблять природную смесь на основе сухофруктов, меда, орехов и лимона. Этот полезный состав поможет улучшить показатели сперматогенеза без каких-либо побочных эффектов. Кроме того, для лечения тератозооспермии необходимо вести максимально здоровый образ жизни, употреблять качественную и полезную пищу, а также отказаться от вредных привычек.
ЭКО и другие ВРТ при лейкоспермии
ЭКО и другие вспомогательные репродуктивные технологии используются в том случае, если беременность не может наступить естественным путем.
В случае, если у мужчины диагностирована лейкоспермия, паре вряд ли до окончания лечения порекомендуют ЭКО, поскольку проблему, вполне возможно, удастся решить и зачатие наступит естественным путем. Однако если и у женщины выявлены проблемы, которые ставят под сомнение естественное зачатие, и ей рекомендовано обратиться к ВРТ, мужчине все равно придется сначала устранить лейкоспермию. Так как это заболевание указывает на наличие проблем в организме мужчины, и как следствие, качество сперматозоидов будет страдать.
Лейкоспермия помогает мужчине вовремя обнаружить опасные заболевания репродуктивной системы
Но для того, чтобы не доводить до этого, достаточно регулярно посещать врача и обращать внимание на сигналы организма, свидетельствующие о проблемах
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
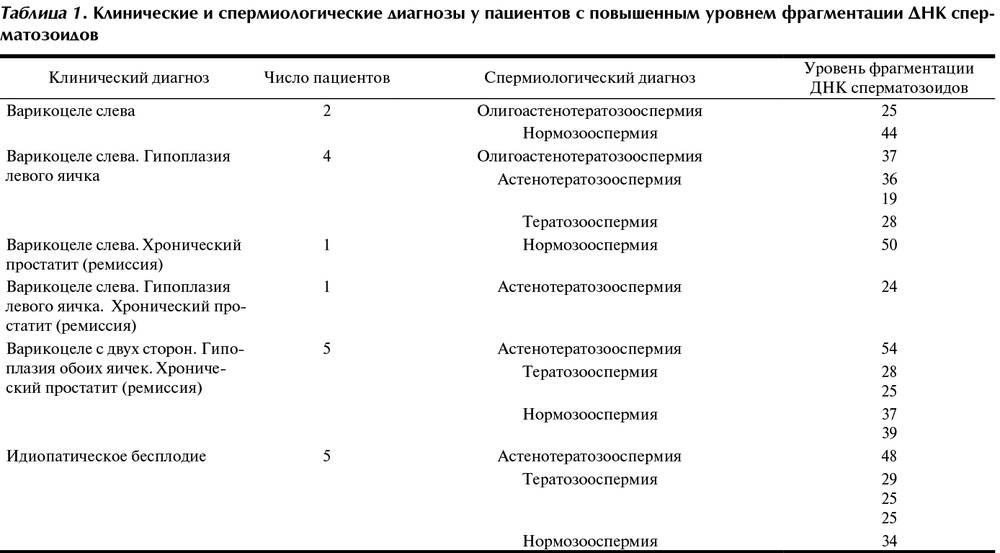
Причины нарушения сперматогенеза
- Варикоцеле (варикозное расширение вен семенного канатика), приводящее к нарушению терморегуляции и питания яичка, крипторхизм;
- Воспалительные заболевания мужских половых органов, в частности придатка яичка (эпидидимит);
- Инфекции, передающиеся половым путем;
- Гормональные нарушения (снижение уровня мужских половых гормонов), в том числе при употреблении стероидов;
- Генетические нарушения;
- Токсическое (в том числе лекарственное), температурное, радиационное воздействие на сперматогенный эпителий яичек;
- Злоупотребление алкоголем, курением; употребление наркотиков (поведенческие токсические факторы).