Испытания на эмбрионах
Человеческие зародыши являются полноценными живыми организмами, а потому проводимые над ними эксперименты обладают высокой научной достоверностью. Для работы используется биоматериал, полученный в результате «зачатия в пробирке» и после прерывания беременности.

На Парламентские Ассамблеи Совета Европы, проводимой в 1997 г., было принято решение запретить создание эмбрионов с целью исследования, а также обеспечить им надлежащую защиту. Сегодня большинство стран придерживается этого принципа, их законодательство полностью запрещает любого рода исследования. В странах, более лояльно относящихся к этому вопросу, процесс, направленный на достижение диагностических и терапевтических целей, четко контролируется на законодательном уровне.
В России отдельного раздела законодательства, регулирующего вопрос опытов на эмбрионах, нет и указаний о возможной судьбе «ненужных» зародышей не содержится.
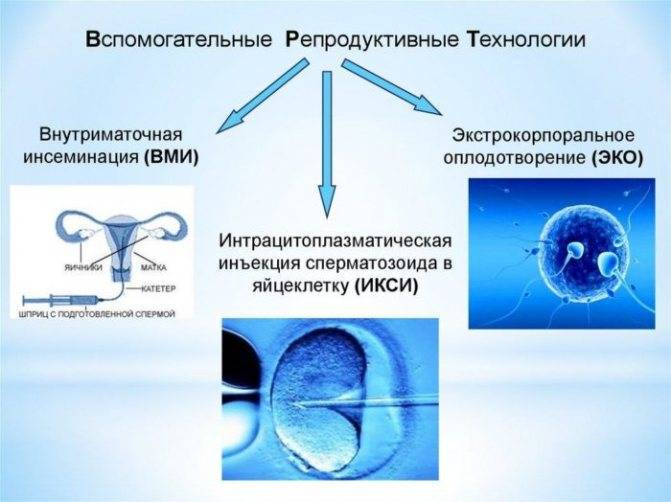
Внутриматочная инсеминация
В ряде случаев проводится введение семянной жидкости в организм женщины искусственным путём. Для этого берётся либо донорский материал, либо сперма мужа в паре, которая не может добиться беременности естественно, и переносится в матку или цервикальный канал женщины. Показаниями являются проблемы в сексуальной сфере пары (эректильная дисфункция, вагинизм и др.), нарушения, выявленные на спермограмме мужчины (низкое количество сперматозоидов или уровня их подвижности). Кроме этого, искусственная инсеминация проводится в случаях отсутствия у женщины полового партнера, при этом используется донорская сперма. Данный метод частно назначается также при невыявленных причинах бесплодия пары. В этом случае это относительно простой способ повысить шансы на наступление беременности.
К методам вспомогательной репродуктивной технологии относится также криоконсервация половых клеток. Следует отметить, что в России при использовании донорской спермы допускается применение только криоконсервированного биологического материала. Данное ограничение существует для того, чтобы исключить наличие инфекционных и других заболеваний у донора в течение полугодового периода карантина, когда сперма находится в замороженном состоянии в ожидании повторных анализов, которые должны сдавать через полгода после забора спермы все доноры.
Самый, пожалуй, радикальный метод ВРТ — суррогатное материнство применяется при бесплодии, не поддающемся лечению с помощью других методов, в частности при невозможности будущей матерью выносить плод. В данном случае производится искусственное оплодотворение яйцеклетки женщины сперматозоидом партнёра или донора, полученный эмбрион переносится в тело суррогатной матери, которая будет вынашивать будущего ребёнка. Надо отметить, что законодательство относительно суррогатного материнства в России в отличие от стран Европы не достаточно урегулировано: биологические родители практически никак не защищены в случаях возникновения проблем с суррогатной матерью. Однако для многих семей этот метод является единственной возможностью иметь собственного ребёнка.
ИКСИ
Этот IVF-метод применяется для лечения мужского бесплодия. Процедура интрацитоплазматической инъекции сперматозоида в ооцит применяется при слишком выраженном понижении показателей спермограммы. При ИКСИ специалисты по морфологическим показателям отбирают один сперматозоид, который при помощи микроинъекции помещают в цитоплазму яйцеклетки. В целом ряде случаев мужского бесплодия такая процедура дает положительный результат.
Сперматозоид для ИКСИ иногда получают непосредственно из эякулята, но если в нем отсутствуют здоровые сперматозоиды (азооспермия), то для инъекции в яйцеклетку их извлекают при пункции яичек.
Выбор наилучшего способа получения сперматозоидов делает врач-андролог после обязательного обследования. Еще один случай, когда может понадобиться пункция – водянка яичка – заболевание, при котором могут возникнуть проблемы с естественным оплодотворением.
Извлечение сперматозоидов из яичка (TESE) проводят при помощи прокола мошонки и яичка. Полученный при пункции яичка участок ткани помещают в питательную среду и раздавливают, чтобы освободить незрелые и зрелые сперматозоиды. Такая процедура необходима при отсутствии сперматозоидов в сперме.
Микрохирургическую аспирацию спермы из эпидидимиса (MESA) проводят, когда проблема состоит не в созревании сперматозоидов, а в непроходимости семявыносящих протоков. Чтобы сделать пункцию придатка яичек, проникают в самый дальний его участок, вскрывают его и отсасывают содержимое. Как правило, операцию проводят в день забора ооцитов у женщины. Хотя, учитывая сохранение сперматозоидами (полученными из придатка яичка) способности к оплодотворению 12-24 часов, а для сперматозоидов тестикулярных это может быть даже 48-72 часов, время проведения обоих процедур можно немного варьировать.
Менее распространенный метод ПТЗА (PТSA), когда пункция яичка или его придатка проводится при помощи размера кожи мошонки и яичка для более результативного забора тканей. Сама пункция яичка длится 2-3 минуты, но после процедуры у некоторых мужчин появляются кровоизлияния в мошонку или яичко. Обычно они не требуют лечения и проходят самостоятельно.
Пункция яичка у мужчин проводится под общим наркозом. Все ткани, полученные при процедурах МЕЗА или ТЕЗЕ подвергаются криоконсервации. Это делается для того, чтобы избежать повторных вмешательств при неудавшихся попытках оплодотворения.
Осложнения при ЭКО
Основным источником генетических нарушений женской половой клетки является стимуляция овуляции, так как она сохраняет жизнь, в том числе и тем яйцеклеткам, которые в норме должны были погибнуть из-за наличия генетических аномалий.
Часто после проведения стимуляции в течение некоторого времени яичники остаются увеличенными в размерах в 1,5-2 раза. Увеличенные яичники становятся более подвижными и возникает опасность их перекручивания на своих связках. Такая патология крайне опасна нарушением кровообращения в яичнике.
Другое возможное осложнение, требующее проведения лапароскопической операции, это возникновение кровотечения из кист (видоизмененных избыточных фолликулов) увеличенного яичника.
Процедура пункции яичников чревата теми же осложнениями, что и любая хирургическая операция, требующая анестезии. Она может привести к кровотечению, инфицированию, повреждению мочевого пузыря или кишечника.
По данным клиник ЭКО, считается, что от 12 до 18% беременностей, возникших в результате циклов ЭКО, обрываются. На самом деле, процент выше, так как прерывание может происходить на ранних сроках, и женщина не замечает этого. Причем с каждым выкидышем увеличивается риск следующего. С такой ситуацией сталкивается большая часть пар, участвующих в циклах ЭКО.
Выкидыши могут происходить из-за ряда причин, а так как тщательное обследование не входит в список обязательных при подготовке к ЭКО, врач-репродуктолог обычно не знает о них. По нормам здравоохранения РФ, все роды после ЭКО относят к категории «осложненные», а значит, заведомо определяют роженицу к кесаревому сечению. Однако реально его проводят в 84% случаев. При естественном зачатии процент проведение родов в России при помощи кесарева сечения приблизился к 18%. Также у 49,1% беременных после ЭКО существует угроза прерывания беременности, у 24,56% – угроза преждевременных родов . Треть таких беременностей нуждается в фармацевтических и хирургических вспоможениях.
Фото с сайта http://proivf.ru
Навязывание организму матери беременности высокими концентрациями гормонов негативно сказывается на состоянии ее здоровья и, как следствие, на качестве вынашивания плода; повышается риск развития неврологических заболеваний, таких как детский церебральный паралич. Сейчас делаются выводы о том, что состояние здоровья новорожденных после ЭКО отличается от общепопуляционных показателей. Так, согласно данным о заболеваемости новорожденных а 2001-2004 год , врожденными пороками развития страдает 30% детей, ролдившихся в резуоттате ЭКО, и лишь 7% детей, родившихся обычным способом.
Ученые делают выводы о том, что широкое применение искусственного оплодотворения в последующем может негативно отразиться на состоянии общего и репродуктивного здоровья как новорожденных, так и самих женщин.
Что относят к репродуктивным технологиям
К НРТ относят способы альтернативного зачатия и вынашивания ребенка. Необходимость использования технологий появляется в тех случаях, когда пара откладывает деторождение по различным причинам, женщина не способна самостоятельно забеременеть или выносить потомство и т. д.
ЭКО
ЭКО (или экстракорпоральное оплодотворение) чаще всего используется при бесплодии или при отсутствии у женщины партнера. Метод заключается в оплодотворении яйцеклетки сперматозоидом в искусственных условиях. Через 2-5 суток эмбрион для дальнейшего развития переносят в полость матки. ЭКО противопоказано женщине при:
- злокачественных опухолях;
- доброкачественных новообразованиях матки, требующих хирургического вмешательства;
- некоторых психических заболеваниях;
- опухолях яичников;
- врожденных деформациях матки;
- воспалительных процессах в острой форме.
ИКСИ
Метод используется в качестве вспомогательного при проведении ЭКО. Применение ИКСИ рекомендуется, если:
- Сперма участвующего в зачатии мужчины включает антиспермальные антитела.
- Снижена подвижность мужских половых клеток.
- Яйцеклетки или сперматозоиды имеют отклонения от нормы.
- Количество половых клеток в сперме снижено.
Для проведения процедуры мужская половая клетка подвергается обездвиживанию: сперматозоиду перебивают хвост, а затем вводят в яйцеклетку микроиглой. Ребенок, зачатый при помощи ИКСИ, в своем развитии не отличается от своих сверстников, зачатых естественным путем.
https://youtube.com/watch?v=3lgvebRX9Eo
Донорство
Этим методом пользуются бесплодные пары и женщины, не имеющие партнера. Способ считается сравнительно безопасным, поскольку перед сдачей сперматозоидов и яйцеклеток доноры сдают генетический анализ и проходят обследование на наличие патологий. В матку будущей матери внедряют сразу двух эмбрионов. Даже при использовании донорской яйцеклетки вероятность наступления беременности составляет не менее 60%. Несмотря на то что процедура доказала свою эффективность, во многих странах донорство запрещено.
Криоконсервация
Криоконсервация — это сохранение яйцеклеток женщины при помощи замораживания. Сдавать биологический материал рекомендовано пациенткам до 35 лет. Половые клетки берут из яичников пациентки. Затем они проходят сортировку.
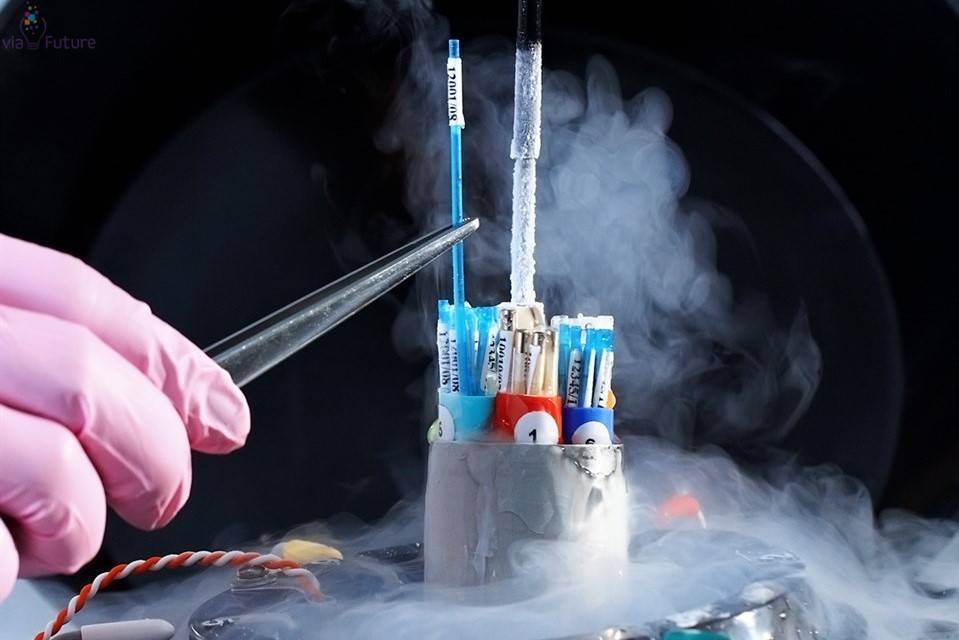
Жизнеспособный материал, не имеющий морфологических нарушений, помещают в специальные контейнеры и замораживают в жидком азоте. Рекомендованный срок хранения яйцеклеток — не более 10 лет. В большинстве случаев материал используется в течение 3-5 лет после замораживания.
Суррогатное материнство
Технология предполагает участие в процессе трех человек:
- Биологического отца — мужчины, который предоставляет свои сперматозоиды для оплодотворения.
- Биологической матери — женщины, которая отдает свои яйцеклетки для проведения процедуры.
- Суррогатной матери — женщины, которая вынашивает и рожает ребенка.
Оплодотворение происходит искусственным способом: отцовские сперматозоиды вводятся в материнские яйцеклетки. Суррогатная мать не имеет юридических прав на потомство. Генетический родитель может выступать в качестве донора. В таком случае он также не имеет юридических прав на ребенка.

Хэтчинг
На пятые сутки после оплодотворения яйцеклетки зародыш должен покинуть специальную белковую оболочку, которая выполняет защитную и транспортную функции. В полости матки зародыш уже не нуждается в защите и транспортировке. Выход яйцеклетки из белковой оболочки и называется естественным хэтчингом. Если этот процесс не произошел, эмбрион не сможет самостоятельно закрепиться в полости матки. В таких случаях проводится искусственный хэтчинг. Процедура показана при ЭКО, если:
- Причина бесплодия пациентки не установлена.
- Возраст женщины превышает 37 лет.
- При проведении предыдущего ЭКО пациентка не смогла забеременеть.
- Оболочка эмбриона имеет повышенную плотность.
Возможности, которые дают ВРТ
Сегодня репродуктивные технологии дают нам возможности, которых раньше не было. Зачать ребенка могут люди, в прежние времена обреченные на бездетность. Основные возможности, которые дают ВРТ:
История ВРТ насчитает уже десятки лет. В 2010 году разработчику ЭКО Роберту Эдвардсу присвоили Нобелевскую премию. К этому моменту «из пробирки» родилось уже несколько миллионов детей.
Для многих семейных пар, страдающих бесплодием, ЭКО остается единственным способом зачатия и рождения ребенка. Люди, которые осуждают других за использование этих методов, скорее всего, сами имеют отменное репродуктивное здоровье, либо попросту не планируют иметь детей. В то же время супруги, сталкивающиеся с проблемой бесплодия, вряд ли откажутся стать родителями только из предрассудков или якобы нарушенных этических норм. С течением времени человечество привыкает к тому, что ВРТ входят в широкую медицинскую практику, а детей ЭКО становится всё больше.
- Возможность отложить рождение детей на поздний репродуктивный возраст. Даже если после 35 лет возникнут проблемы с зачатием, они успешно преодолеваются при помощи ВРТ.
- Возможность забеременеть после угасания функции яичников. У некоторых женщин не созревают яйцеклетки. Это может произойти по причине удаления или радиационного облучения яичников, преждевременного их истощения, врожденных генетических аномалий или в силу возраста. Вне зависимости от причины, проблема решается: для этого используются донорские ооциты.
- Возможность рождения детей в гомосексуальных семьях. Для этого используется биоматериал одного из партнеров, а также донорские ооциты или сперма. В мужских гомосексуальных парах прибегают к помощи суррогатных матерей.
- Возможность рождения ребенка женщиной, не имеющей полового партнера. Для этого используется оплодотворение донорской спермой.
- Возможность заморозки биоматериала на будущее. Например, перед службой в армии, хирургической операцией или облучением области таза.
Методы искусственного оплодотворения
Прежде, чем анализировать морально-этические вопросы репродуктивных технологий, стоит прояснить, что они из себя представляют, и посредством каких методов воплощаются в жизнь.
Новые репродуктивные технологии включают несколько видов искусственного осеменения. Самое широкое распространение получили: искусственная инсеминация и экстрокорпоральное оплодотворение.
Методика инсеминации предполагает введение в матку семени супруга либо донора с тем, чтобы помочь преодолеть разрушительные для него преграды.
Искусственная инсеминация клетками мужа
При воплощении метода интракорпорального оплодотворения в полость матки вводится порция сперматозоидов с тем, чтобы они оплодотворили самую созревшую к этому времени яйцеклетку. Уже оплодотворенная яйцеклетка приживляется с тем, чтобы продолжить свое развитие.
Этот метод хорош тем, что при его воплощении нет необходимости сознательно уничтожать «лишние» эмбрионы. Он представляет собой лишь вспомогательную медицинскую процедуру, при которой акт деторождения остается целостным во всех его составляющих: духовном, психическом, физическом. Поэтому для семейного союза не возникает сложностей морального порядка.
Лояльно к искусственной инсеминации относится и Православная Церковь. Она считает этот метод одним из допустимых средств зачатия, поскольку он не разрушает духовность и неразрывность семейного союза.
Инсеминация с задействованием донорских половых клеток
Нравственность донорского искусственного осеменения не только в православной, но в других религиях подвергается сомнению, а в некоторых случаях и вовсе истолковывается как проявление неверности и супружеской измены. Это обусловлено тем, что в результате технических манипуляций происходит вмешательство некоего третьего лица. Такой ход нарушает исключительность и неделимость брачных отношений.
Согласно основам концепции Православной Церкви «если супруги не способны к зачатию, то по их обоюдному согласию стоит прибегнуть к внутрителесному (интракорпоральному) оплодотворению клетками мужа либо же усыновить ребенка».
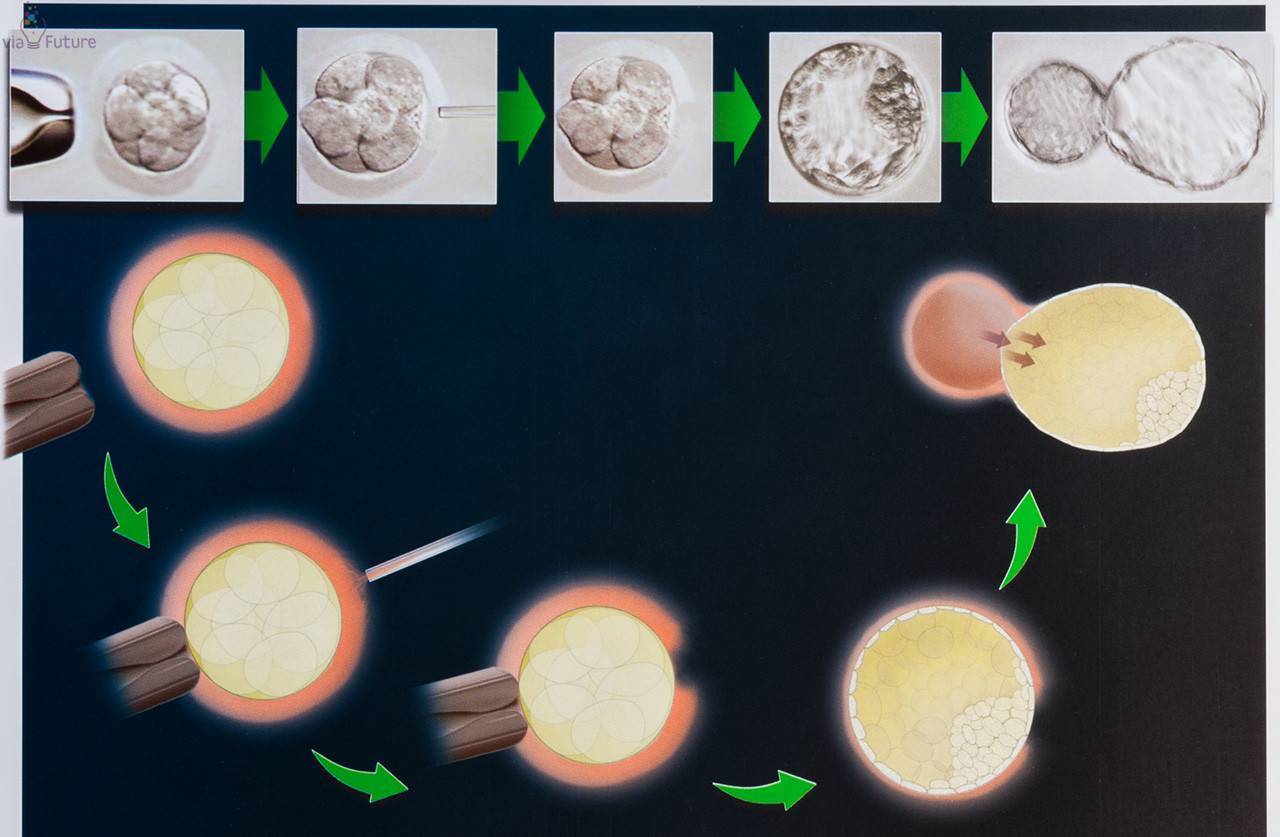
Экстракорпоральное оплодотворение
Не так радужно в этическом плане отношение к более прогрессивной новой репродуктивной технологии – экстрокорпоральному оплодотворению.
Получивший широкое распространение ввиду высокой эффективности метод ЭКО предполагает гиперстимуляцию яичников с последующим изъятием яйцеклеток лапароскопическим способом с тем, чтобы оплодотворить их сперматозоидами в специальном инкубаторе. Оплодотворенные яйцеклетки анализируют, определяя самые жизнеспособные диплоидные клетки. Они и выступают основой для выращивания эмбрионов в условиях пробирки с последующей пересадкой их в женский организм. Не использованные эмбрионы замораживают посредством криоконсервации с тем, чтобы иметь возможность использовать для других целей в будущем.
В матку подсаживают до трех эмбрионов, из которых всего 1 или 2 в течение первых 6-и суток с момента зачатия фиксируются к слизистой оболочке.
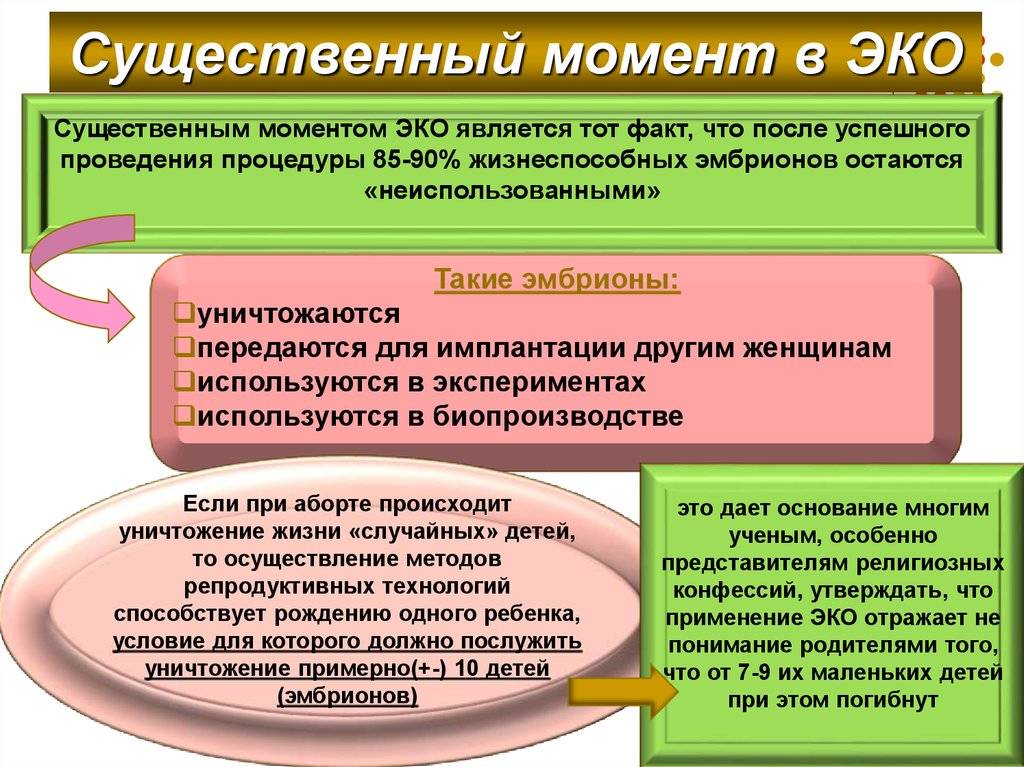
При всей эффективности «зачатия в пробирке», показатели которого достигают 85-90%, главным его недостатком является вопрос дальнейшей судьбы «неиспользованных» жизнеспособных зародышей. Их:
- уничтожают;
- замораживают с тем, чтобы имплантировать другим женщинам;
- задействуют в биопроизводстве и проведении экспериментов.
Для сравнения: если во время аборта уничтожается жизнь одного «нежеланного» ребенка, то при реализации ЭКО жертвой для возможности появления на свет одного малыша является необходимость уничтожить порядка 7-9 эмбрионов
Оправданы ли эти жертвы? Неудивительно, что многие ученые и активисты религиозных конфессий призывают акцентировать внимание будущих родителей на этической проблеме новой репродуктивной технологии, поскольку ЭКО в самом корне несет в себе абортивную идеологию
Юридическая сторона вопроса
Согласно современному законодательству Российской Федерации, репродуктивные технологии включают:
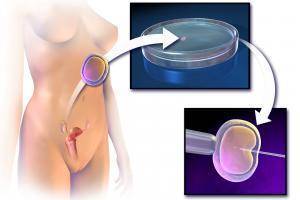
- Преимплантационная генетическая диагностика (ПГД). Методика позволяет оценить качество полученных эмбрионов. Основная цель – выбор лучшего эмбриона для переноса в матку. У них берут одну клетку для исследования генотипа. В ДНК выявляются мутации или генетические заболевания. В случае их обнаружения эмбрион отбраковывается. Он бы в любом случае не прижился, беременность привела бы к выкидышу, либо у ребенка возникли бы пороки развития. Выбор полноценного эмбриона при помощи ПГД устраняет эти риски.
- Витрификация (криоконсервация) эмбрионов. В матку переносится только один эмбрион в большинстве случаев. Остальные замораживаются для последующего использования. Эта процедура тоже относится к репродуктивным технологиям. Она применяется и для хранения донорского биоматериала. При использовании ПГД тоже делают заморозку, потому что эмбрионы в этом случае переносятся в матку только в следующем цикле.
Особенности работы репродуктивных центров
На базе клиник работают высокопрофессиональные доктора, которые обеспечивают качество и безопасность проведения всех процедур и мероприятий. Стандартные услуги таких центров включают:

- Полное обследование мужчин и женщин.
- Консультирование супружеских пар или отдельных клиентов и предоставление информации о лучшем методе репродуктивных технологий для каждого конкретного случая.
- Проведение непосредственно искусственного оплодотворения или других типов репродуктивных технологий.
- Контроль здоровья женщины в момент зачатия, на протяжении всей беременности и во время родов.
Тем не менее, использование репродуктивных технологий пока не может быть массовым из-за высокой стоимости таких услуг.
ВРТ – этапы
Практически все виды вспомогательных репродуктивных технологий, кроме искусственной внутриматочной инсеминации, проводятся на фоне экстракорпорального оплодотворения, которое состоит из следующих этапов:
- Контролируемая овуляция. В случае использования донорских ооцитов, контролируемая овуляция проводится донору, а если применяются замороженные ооциты то перед оплодотворением их размораживают и проверяют.
- Пункция фолликула. Ее проводят под контролем УЗИ через влагалище или путем лапароскопии.
- Получение и обработка спермы. Может потребоваться биопсия яичка, донорская сперма.
- Оплодотворение. Здесь могут применяться методы ИМСИ, ИКСИ, ПИКСИ. Избыток эмбрионов криоконсервируется.
- Перенос эмбрионов.
- Поддержка беременности.
Каждый этап контролируется врачом репродуктологом, затем беременная наблюдается у врача акушера-гинеколога до родов.
Вспомогательные репродуктивные технологии могут помочь женщине с бесплодием зачать и выносить ребенка. Государство помогает тем, кто хочет иметь детей, ЭКО ВРТ с донорской спермой сейчас доступно и одиноким женщинам.