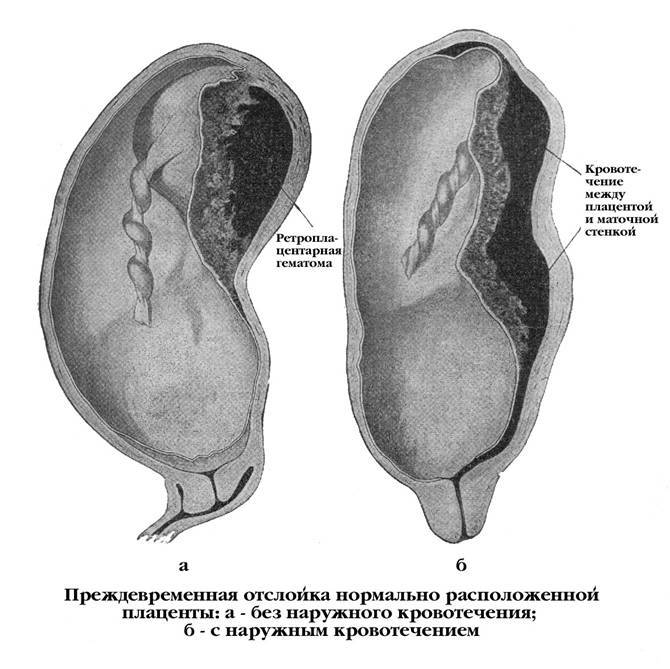
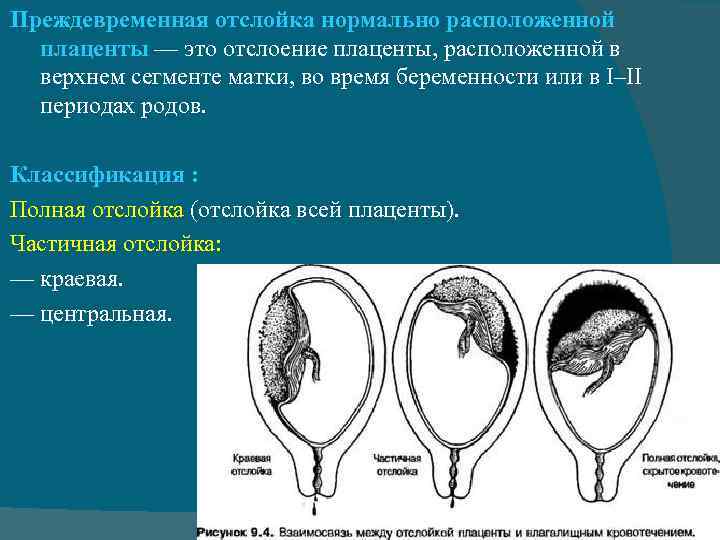
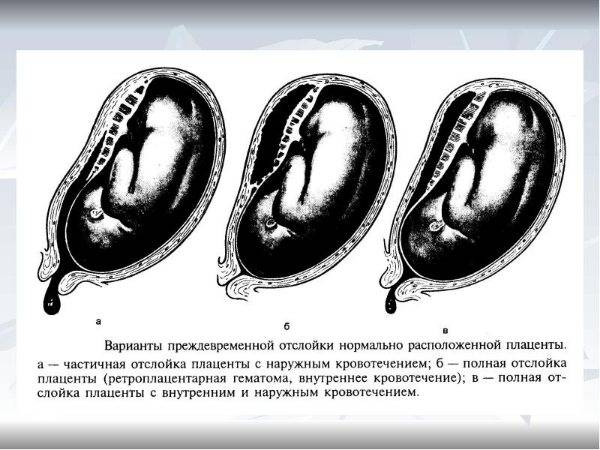
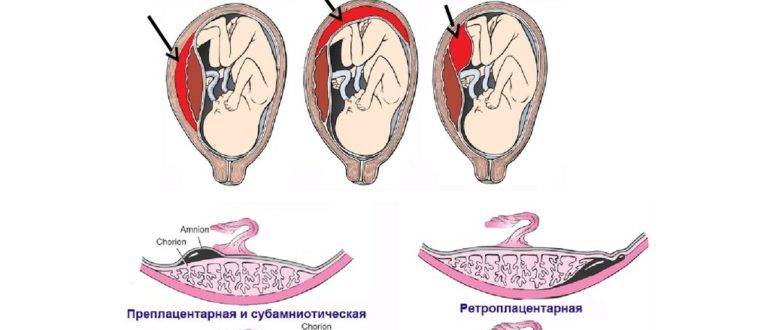
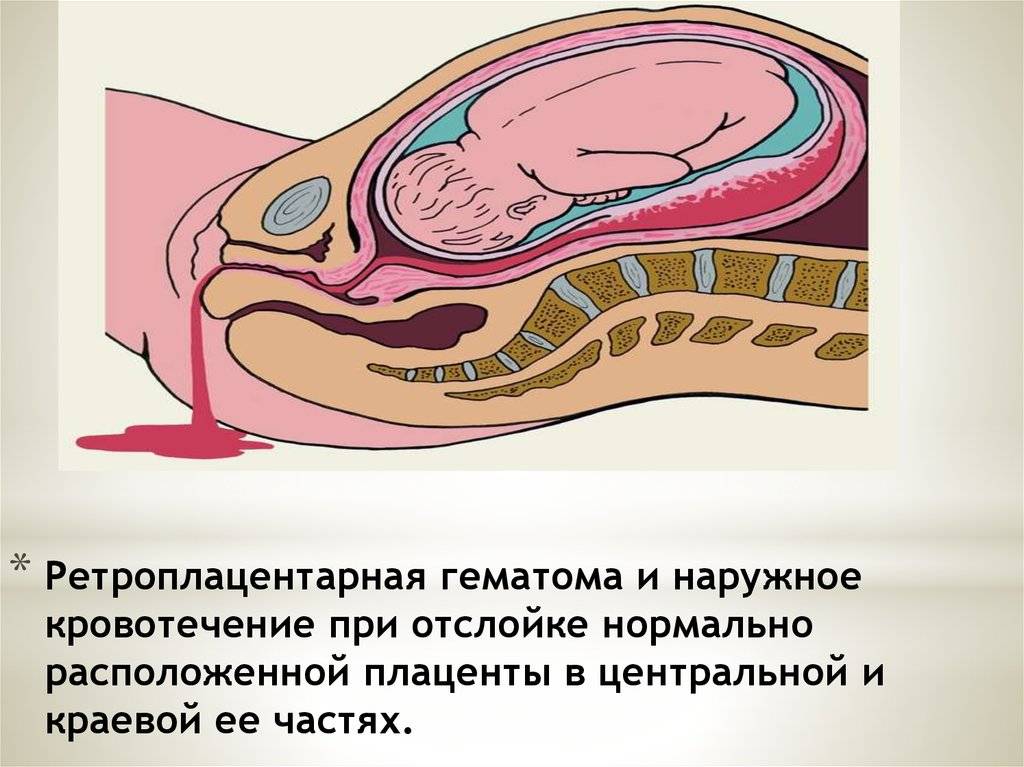
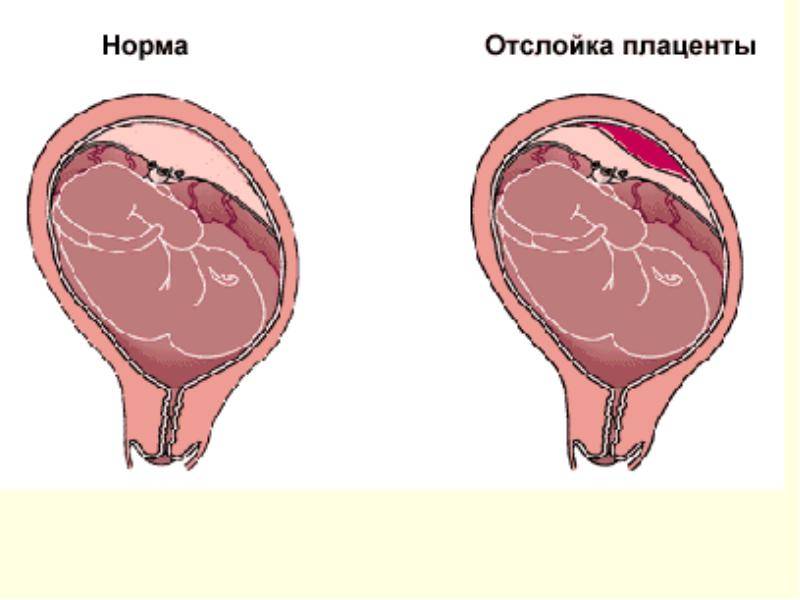
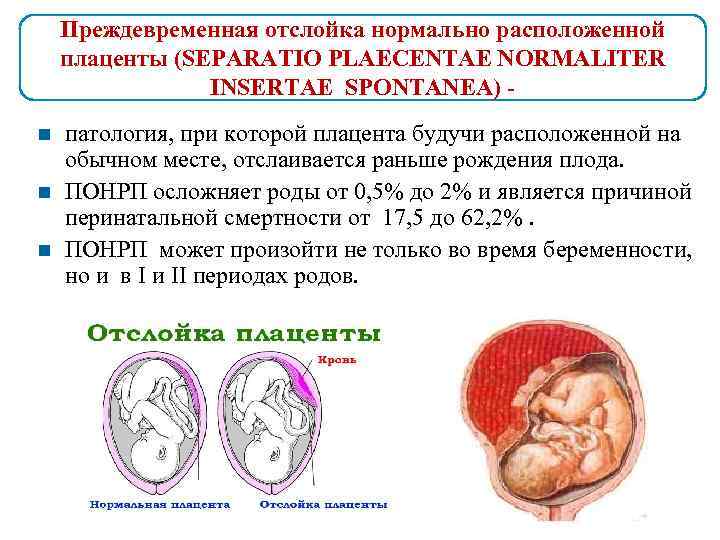
Причины гипоксии плода
С момента зачатия организмы матери и ребенка составляют единую систему. И от состояния здоровья женщины, нормального течения беременности во многом зависит здоровье будущего крохи. Внутриутробная гипоксия плода развивается на фоне нарушений кровоснабжения в организме женщины. Недостаточность кровотока провоцирует кислородное голодание плода и вызывает опасные процессы.
Это может происходить по разным причинам, среди которых выделяют:
- хронические заболевания женщины;
- патологии беременности.
Эти заболевания относят женщину в группу риска по вероятности развития гипоксии плода при беременности. Патология может возникать также на фоне генетических аномалий у матери, эпилепсии и железодефицитной анемии. Последнее состояние особенно широко распространено у будущих мам. При анемии кровь переносит по организму значительно меньше кислорода, и плод не получает его в достаточном количестве.
pixabay.com  / 
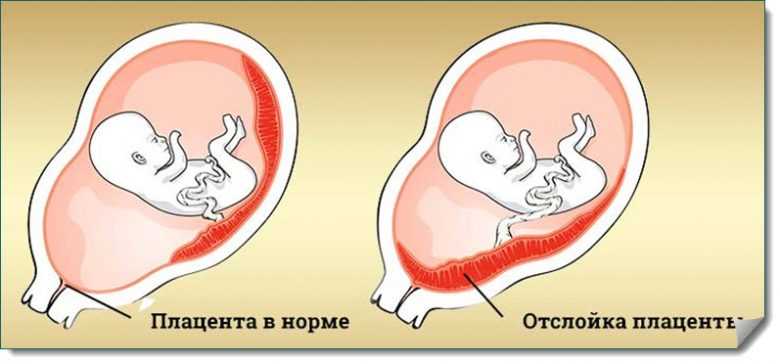
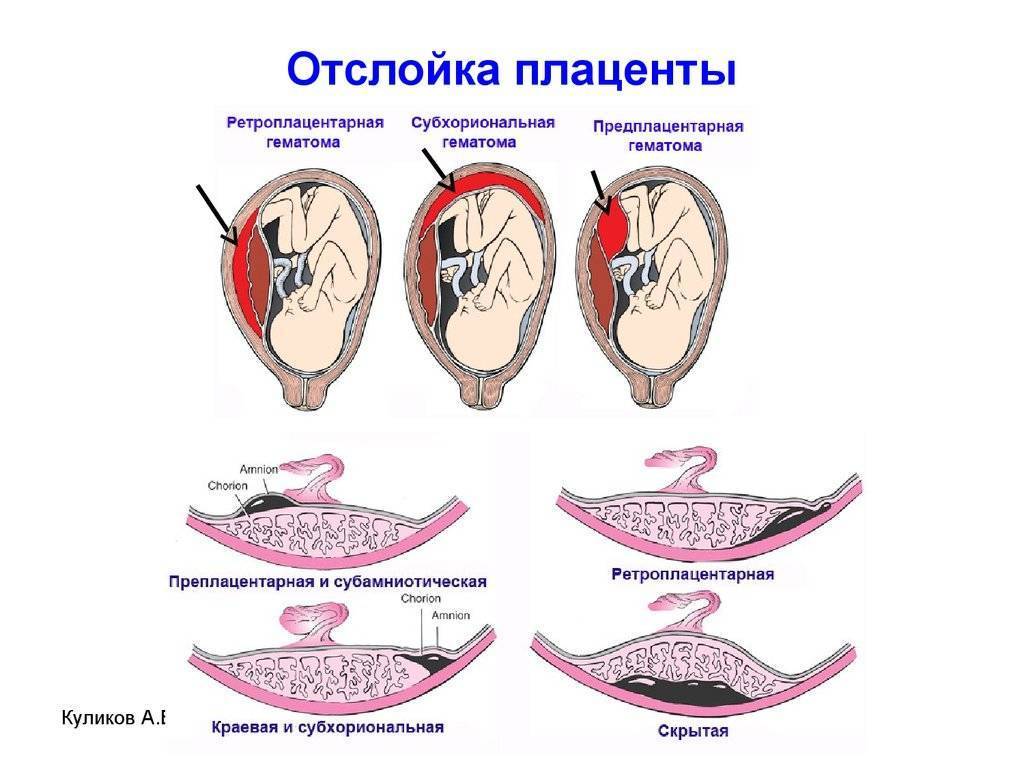
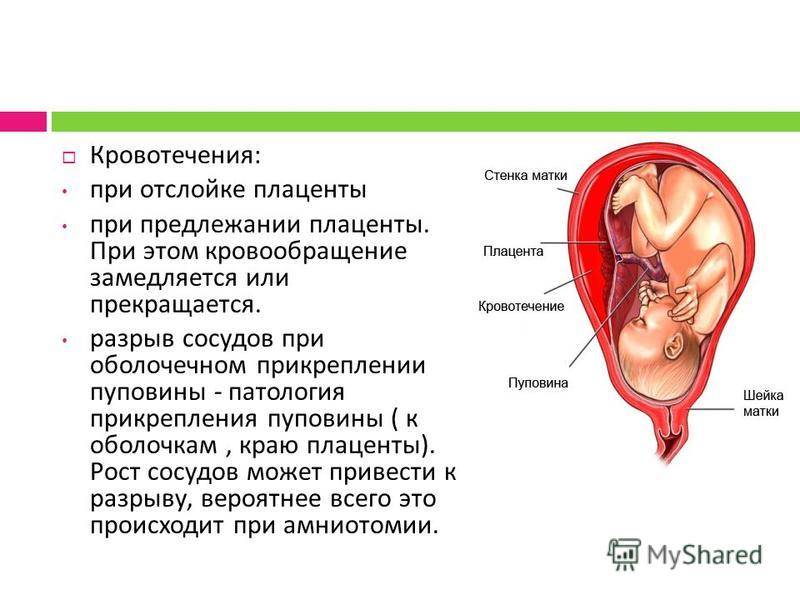
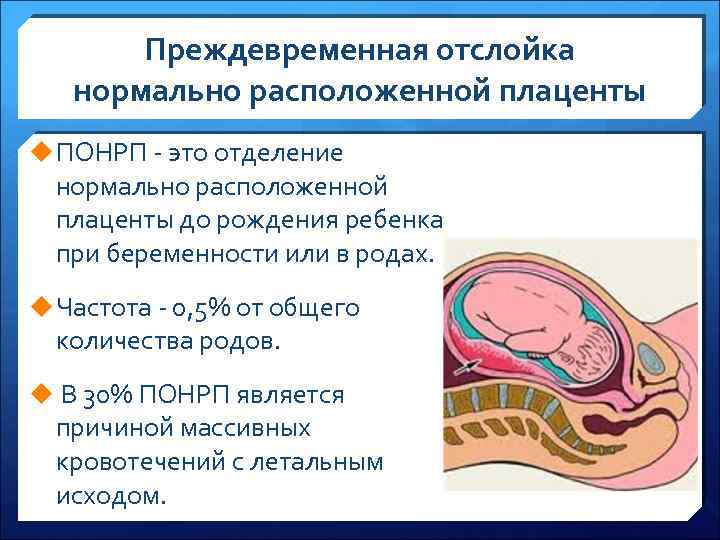
Причины отслойки плаценты
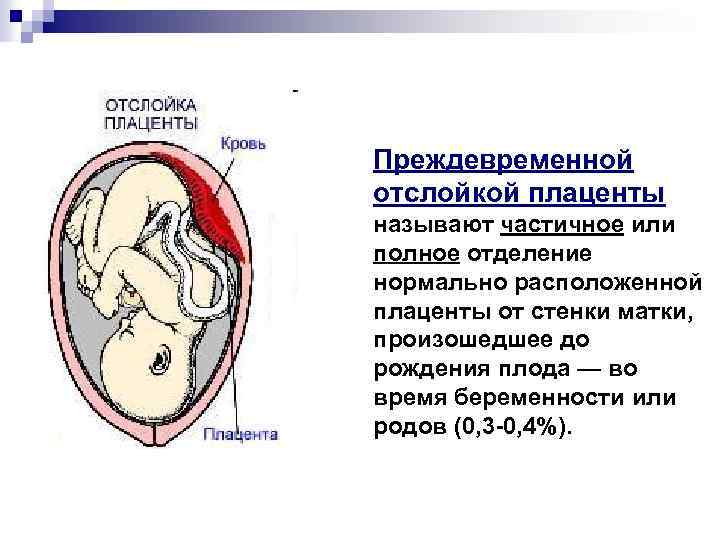
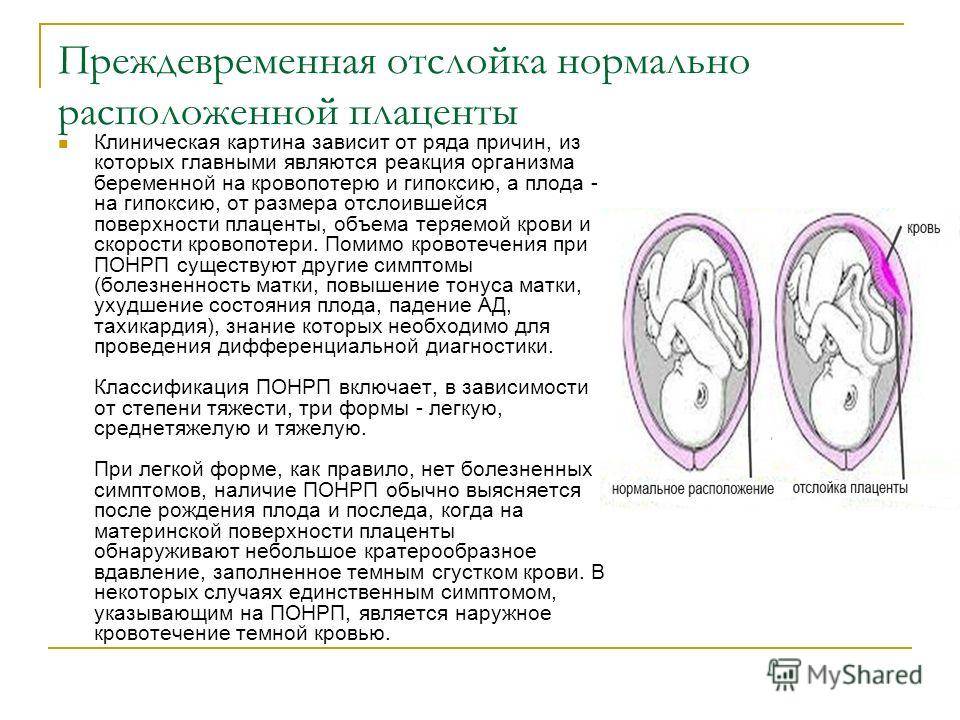
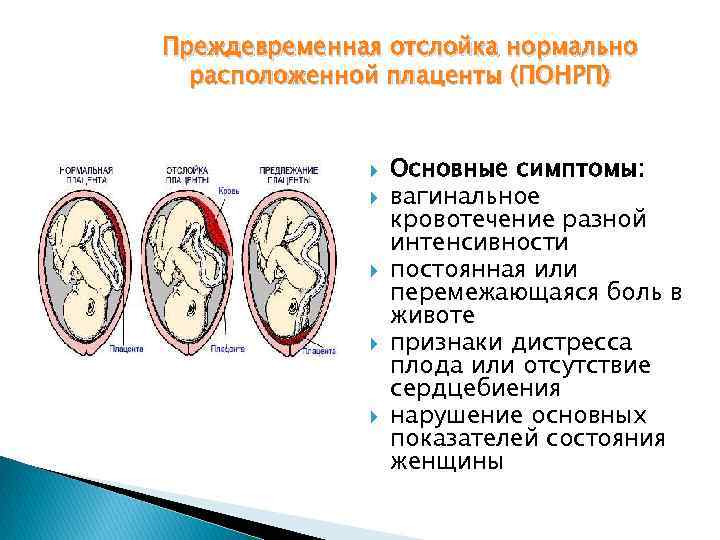
Преждевременная отслойка нормально расположенной плаценты происходит под влиянием различных факторов, частота патологии отмечается в 0,4-1,4% случаев.
Одной из ведущих причин считается патология сосудов плаценты и матки: изменение сосудистой стенки, повышение ее проницаемости, хрупкость и ломкость капилляров. вследствие потери их эластичности, а также нарушение их проходимости для крови. Подобные нарушения в сосудистой системе могут наблюдаться при осложнении беременности гестозом, особенно при его тяжелом течении. Гестоз проявляется отеками, повышением артериального давления, появлением белка в моче. Такие нарушения могут возникнуть также при наличии у женщины различных серьезных заболеваний: болезней почек, гипертонической болезни, сердечно-сосудистой патологии, сахарного диабета, ожирения, заболевания щитовидной железы, некоторых заболевания крови, в частности в тех случаях, когда течение этих заболеваний серьезно осложняется и утяжеляется во время беременности.
Существует мнение, что преждевременная отслойка плаценты — это не что иное, как переход в острую форму хронической маточно-плацентарной недостаточности, причиной которой также могут быть воспалительные, дегенеративные и другие патологические процессы в матке и плаценте. Эти изменения часто встречаются при хронических воспалительных заболеваниях половых органов, при миомах матки (доброкачественная опухоль мышцы матки), особенно если плацента локализуется в области расположения миоматозных узлов. Они возможны также при пороках развития матки, перенашивании, при недостаточной прибавке массы тела по причине нерационального и несбалансированного питания матери на фоне дефицита белка, витамина и фолиевой кислоты. Часто при отслойке плаценты дети имеют вес меньше нормы для данного срока беременности, что свидетельствует о воздействии патологического процесса в течение более или менее продолжительного времени в течение беременности.
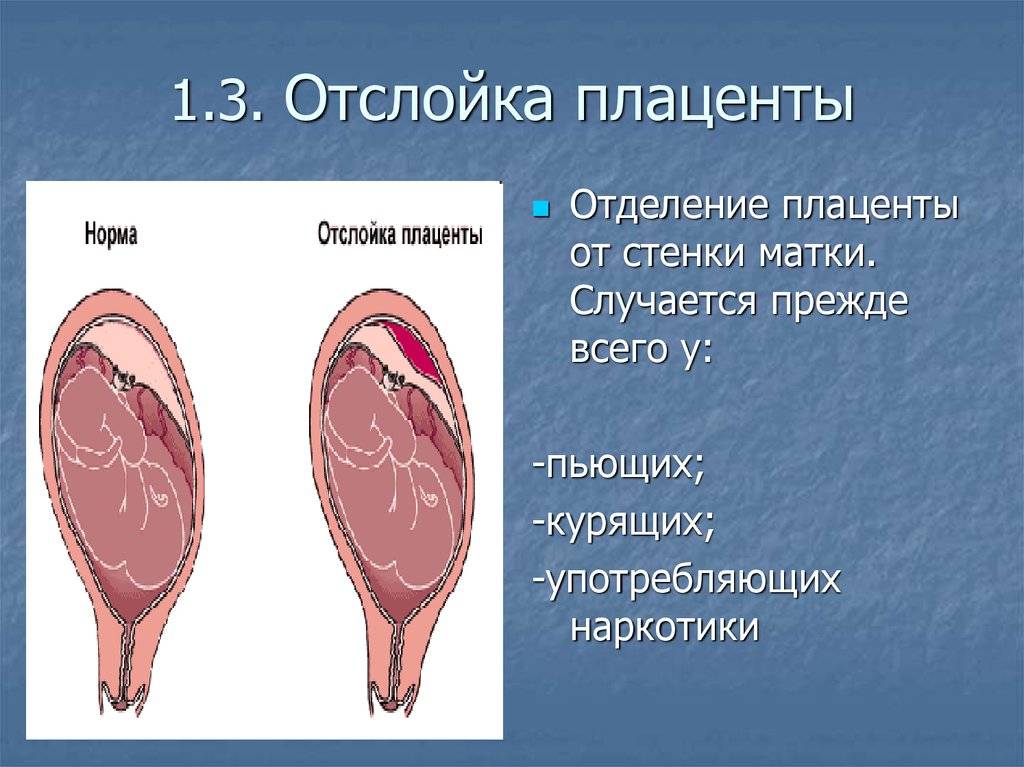
Предрасполагает к преждевременной отслойке плаценты чрезмерное употребление алкоголя, пристрастие к наркотикам, курение, особенно в сочетании с анемией (малокровием, низким гемоглобином, сниженным числом эритроцитов).
Преждевременная отслойка плаценты чаще наблюдается у многорожавших женщин, что связано с изменениями в слизистой оболочке матки.
Отслойка плаценты может стать результатом состояний, при которых в организме беременной вырабатываются антитела к собственным клеткам (так называемые аутоиммунные состояния). Они встречаются достаточно редко — например, при красной волчанке.
Преждевременная отслойка плаценты может быть проявлением аллергической реакции на медикаментозную терапию, особенно на введение белковых растворов, переливание донорской крови.
Непосредственно прямая травма живота при падении, аварии, ударе может также вызвать преждевременную отслойку плаценты. В настоящее время травма рассматривается как разрешающий фактор, а патологические процессы в сосудах плаценты являются причиной их разрыва даже при незначительных механических воздействиях: изменении внутриматочного давления и давления в маточных сосудах.
Внезапные колебания артериального давления при нервно-психическом воздействии — испуге, сдавлении нижней полой вены беременной маткой, возникающем при длительном положении лежа на спине, могут также привести к отслойке плаценты. Быстрое снижение внутриматочного давления при многоводии в момент быстрого излития вод и после рождения первого плода при многоплодии также может стать провоцирующим фактором преждевременной отслойки плаценты. При короткости пуповины или запоздалом вскрытии плодного пузыря плацента преждевременно отслаивается в периоде изгнания вследствие потягивания ее вниз короткой пуповиной или неразорвавшимися плодными оболочками.
На каком сроке делают амниоцентез?
Данная процедура может быть проведена на различных сроках беременности, но не ранее 10 недели после зачатия. Именно тогда происходит формирование основных систем и органов плода, поэтому амниоцентез будет эффективен в качестве диагностической процедуры. Оптимальный срок для проведения этой операции – с 15 до 20 неделю. Обусловлено это тем, что в данный период существенно уменьшается риск нанесения плоду повреждений, увеличивается объем околоплодных вод, что облегчает взятие пробы на анализ.
Оптимальный срок для амниоцентеза определяется исходя из ее целей:
- для выявления генетических нарушений плода пункция выполняется на 15 неделе;
- для проверки формирования дыхательной системы эмбриона оптимальный срок – 3 триместр;
- для определения состояния плода в случае резус-конфликта амниоцентез осуществляется в последние месяцы беременности.
Если по каким-либо медицинским причинам (зачастую это патологии плода, несовместимые с жизнью) женщине предписан аборт, то посредством проведения амниоцентеза в мочевой пузырь вводят инъекционные абортивные препараты для прерывания беременности.
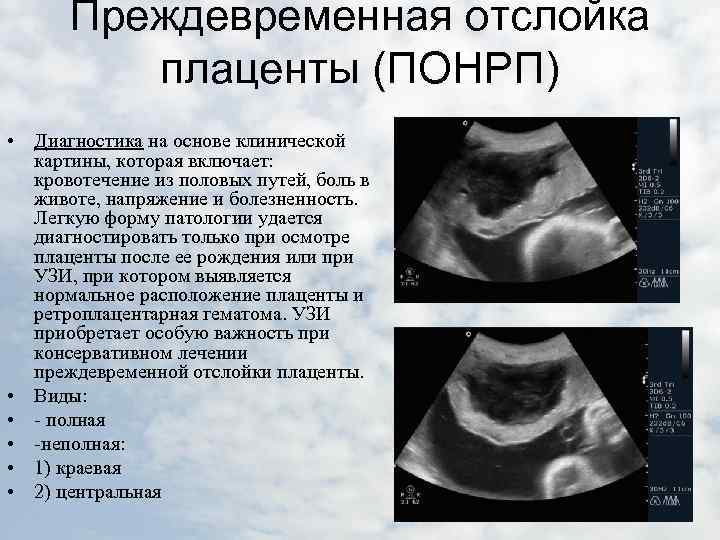
Отслойка плаценты: диагностика
Опытный специалист определит преждевременную отслойку плаценты по клиническим проявлениям. Врач внимательно выслушает жалобы пациентки, изучит результаты ранее проведенных диагностических процедур и проведет измерение частоты сердечных сокращений плода.
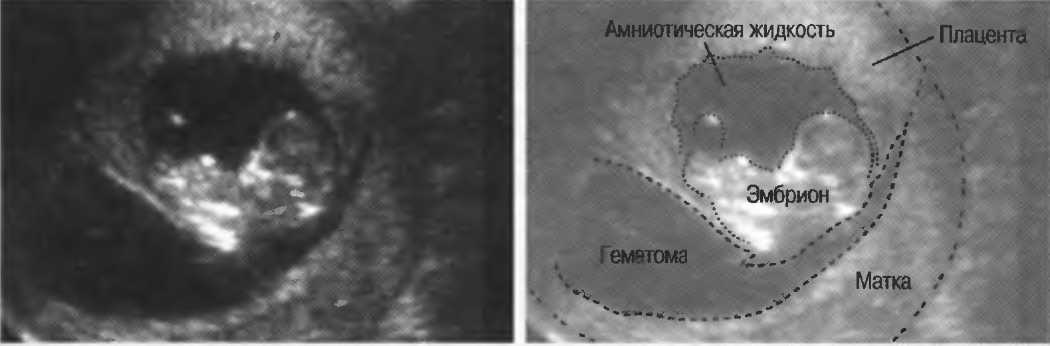
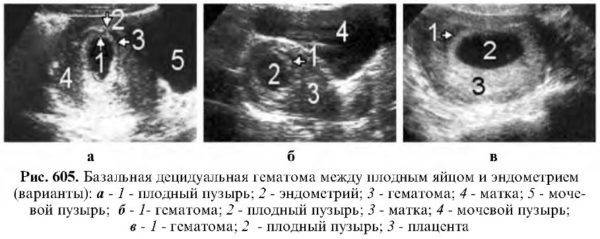
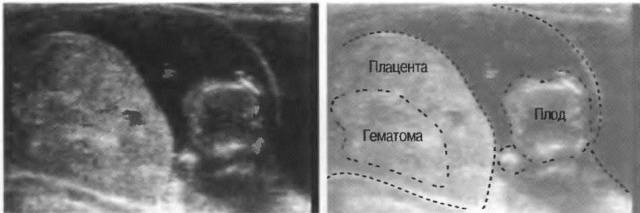
Для подтверждения или опровержения предварительно поставленного диагноза проводится ультразвуковое исследование. По результатам данной процедуры определяется площадь и предлежание плаценты, объем и расположение гематомы, наличие кровяных сгустков.
На основе полученной информации специалист может распознать отслойку плаценты и отличить ее от других патологий в половых органах женщины, которые также могут вызвать маточное кровотечение и другие симптомы.
Чем опасен тонус матки
При возникновении гипертонуса будущая мама обычно испытывает дискомфорт. Но внутри ее тела происходят куда более опасные процессы. Если состояние возникает часто или сохраняется длительно, это может приводить к нарушению маточно-плацентарного кровотока и недостатку кислорода, который получает малыш.
В этом состоянии шейка, изначально упругий мышечный орган, не может сомкнуться. А это опасно проникновением инфекций к плоду и плодным оболочкам, а также неспособностью женщины выносить беременность.
На любом сроке вынашивания малыша мышечное напряжение может спровоцировать отслойку плаценты или преждевременные роды. Поэтому врачи-гинекологи так внимательно относятся к наблюдению беременных и контролю этого состояния.
При этом накануне родов оно не только желательно, но и необходимо, так как помогает шейке раскрыться, а малышу — появиться на свет. После родов приводит растянутую при беременности матку к нормальному состоянию. Если роды протекали длительно или на свет появился особенно крупный малыш, перерастянутая матка не может сокращаться эффективно. В этом случае врачи применяют специальные препараты для повышения тонуса с целью снижения риска кровотечения.

pixabay.com  / Parentingupstream
Применение амниоцентеза
Амниоцентез при беременности используется прежде всего как диагностическая процедура для выявления некоторых генетических нарушений у плода – например:
- Синдрома Дауна, характеризующегося отклонениями в умственном развитии, пороками внутренних органов и аномальными особенностями внешности;
- Синдрома Патау, для которого характерны внешние аномалии, нарушения развития ЦНС и мозга, несовместимые с жизнью (новорожденный умирает спустя несколько дней);
- Синдрома Эдвардса, сопровождающегося нарушениями в строении внутренних органов (чаще всего сердца), задержкой умственного развития, ранней смертностью (средняя продолжительность жизни таких детей – несколько месяцев);
- Синдрома Тернера, проявляющегося исключительно у девочек в виде пороков развития внутренних органов, бесплодием, низкорослостью (хотя люди с такой патологией не имеют отклонений в интеллектуальном развитии и могут вести полноценную жизнь);
- Синдрома Клайнфельтера, характерного только для мужчин и сопровождающегося удлинением конечностей, высоким расположением талии, гинекоматией, замедленным половым созреванием, атрофией яичек, бесплодием.
Помимо выявления генетических аномалий у плода, амниоцентез при беременности применяется для контроля общего развития органов и систем ребенка у женщин, входящих в группы риска.
Показаниями к амниоцентезу являются:
- Наличие у беременной женщины или ее родственников генетических аномалий;
- Возраст женщины, превышающий 35-летнюю отметку (после нее повышается риск образования в яичниках лишней 21 хромосомной пары);
- Результаты ультразвукового обследования – например, выявление увеличенного просвета между шейной костью и кожей плода, характерного для синдрома Дауна;
- Результаты биохимического скрининга – превышение нормального уровня ХГЧ или аномально низкая концентрация РАРР-А (специфического белка, содержащегося в плазме крови).
Еще одной областью использования этой методики является искусственное прерывание беременности. В этом случае с помощью пункционной иглы в амниотическую жидкость вносятся растворы препаратов, убивающих плод и способствующих его отторжению и изгнанию из матки.
Что такое кольпоскопия при беременности и как она проводится?
Кольпоскопия – это диагностический метод,который представляет собой осмотр под увеличением поверхности шейки матки. Используется в гинекологии для выявления ряда патологий: дисплазии, лейкоплакии (leucoplakia, Leukoplakia), эрозии шейки матки, злокачественных и доброкачественных новообразований, нарушений сосудистого рисунка, эндометриоза (Endometriosis) влагалищного отдела шейки матки. Помимо нарушений, затрагивающих шейку матки, показанием к проведению кольпоскопии при беременности может быть профилактическая оценка состояния стенок влагалища и вульвы.
Выделяют два вида кольпоскопии, проводимой во время беременности:
- Обзорная (простая) кольпоскопия подразумевает исключительно визуальный осмотр женских половых органов без использования химических растворов и цветных фильтров.
- При расширенной кольпоскопии врач наносит на определенные участки слизистой особые химические реактивы, позволяющие выявить наличие или отсутствие измененных клеток. Они безопасны для матери и плода. Обычно при расширенной кольпоскопии используют 3-% раствор уксусной кислоты и водный раствор йодида калия (Проба Шиллера). При нанесении на слизистую слабого раствора уксусной кислоты происходит спазм мелких кровеносных сосудов с последующим расширением сосудистой сетки. Проведение пробы Шиллера при кольпоскопии вызывает окрашивание в коричневый цвет многослойного плоского эпителия поверхности шейки матки и не прокрашивает измененную слизистую. Если в результате использования реактивов какой-то участок шейки матки или стенок влагалища вызывает у гинеколога сомнения, он производит соскоб с данной зоны для последующего лабораторного исследования на онкоцитологию.
Для проведения обследования врач использует особый оптический или видеоприбор – кольпоскоп. Он представляет собой устройство, снабженное осветителем и мощными линзами, которые позволяют получить изображение, увеличенное в 3-40 раз.
Мнение эксперта
Благодаря многократному увеличению во время кольпоскопии врач получает возможность оценить цвет слизистой влагалища и шейки матки, выявить возможные участки поражения, нанести на обследуемые зоны специальные химические растворы.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Кольпоскопия при беременности проводится в гинекологическом кресле. Во влагалище вводят пластиковое или металлическое гинекологическое зеркало, необходимое для обеспечения оптимального обзора. Оптическая головка кольпоскопа помещается на расстоянии около 15-20 см от входа во влагалище, а получаемое изображение выводится на монитор компьютера. Продолжительность процедуры зависит от ее вида: обычная кольпоскопия занимает около 10 минут, а на для расширенного обследования требуется примерно 20 минут.
Посещение гинеколога, статистика
Суть проведения кольпоскопии при беременности практически не отличается от аналогичного исследования небеременных женщин. Разница заключается лишь в том, что цервикальный канал во время беременности закрыт более плотным слоем слизи, который может ухудшить обзор и затруднить диагностику. Поэтому кольпоскопию во время беременности обычно проводят гинекологи-акушеры, имеющие опыт в осуществлении подобных манипуляций у беременных женщин.
Также важно отметить, что расшифровку результатов кольпоскопии проводит только врач.
Степени тяжести осложения
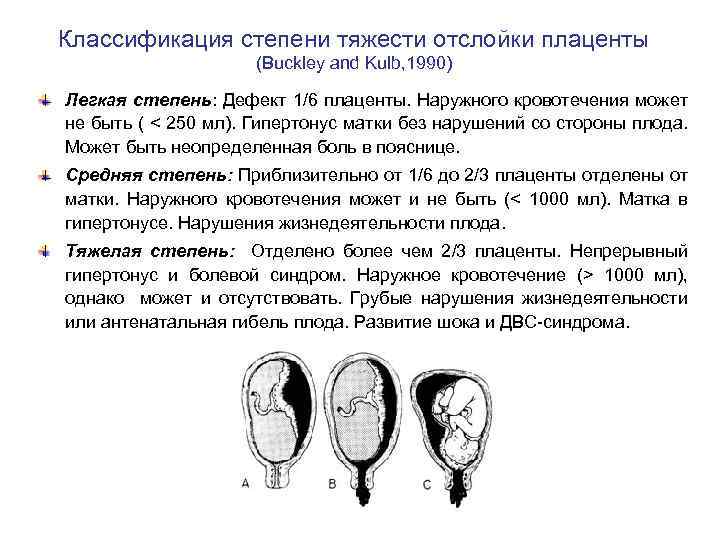
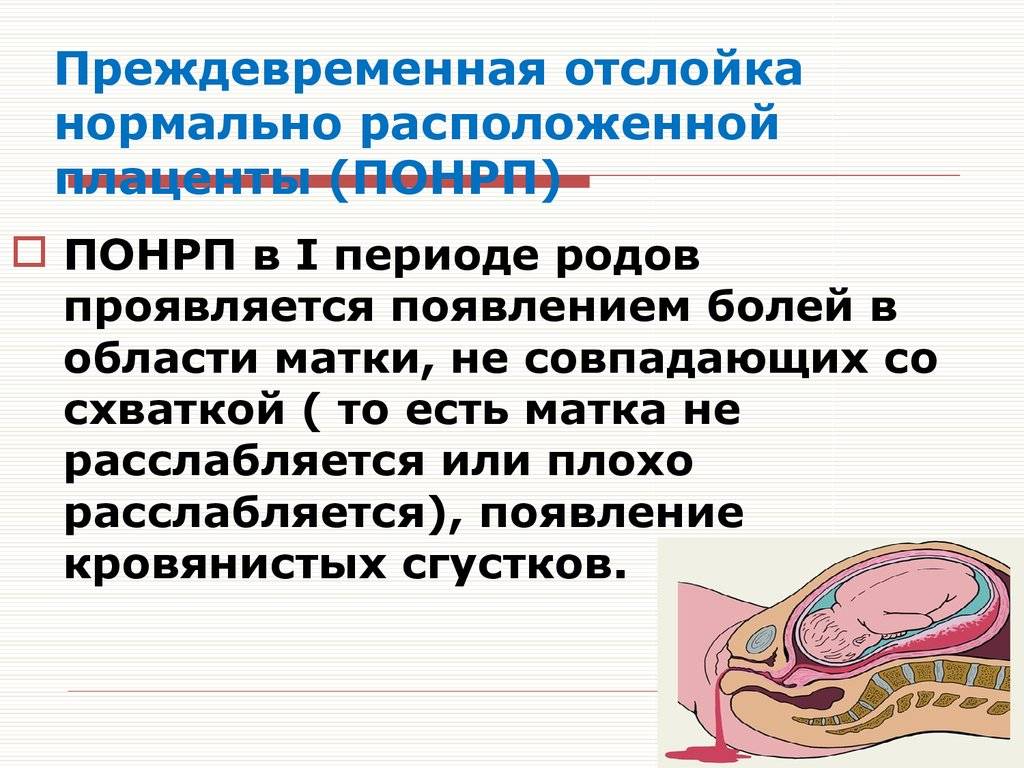
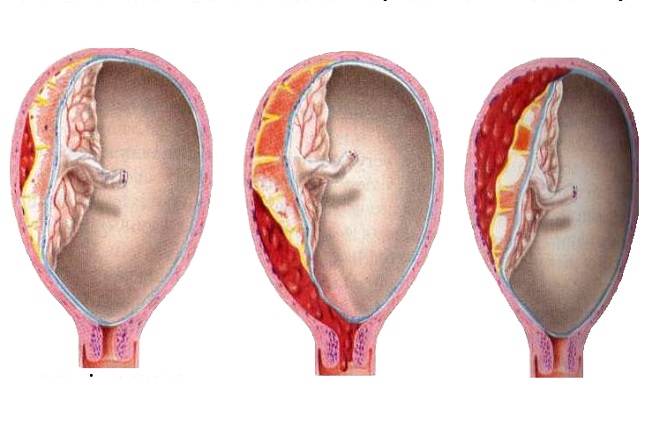
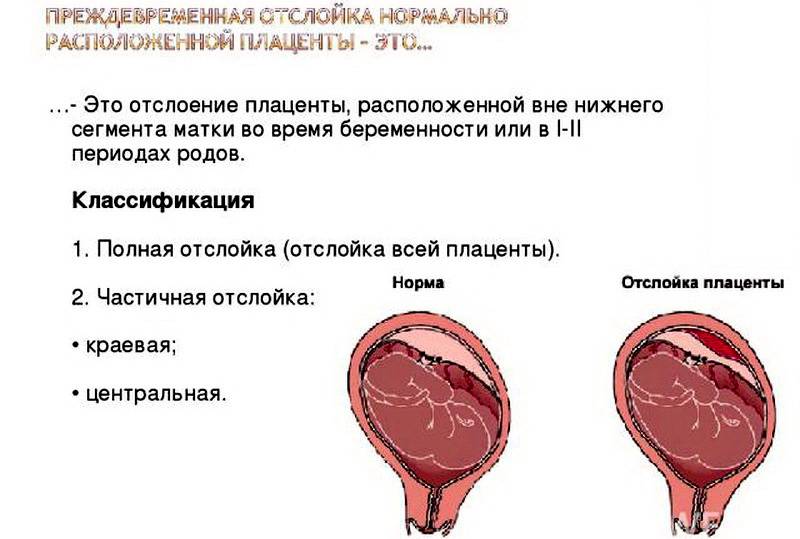
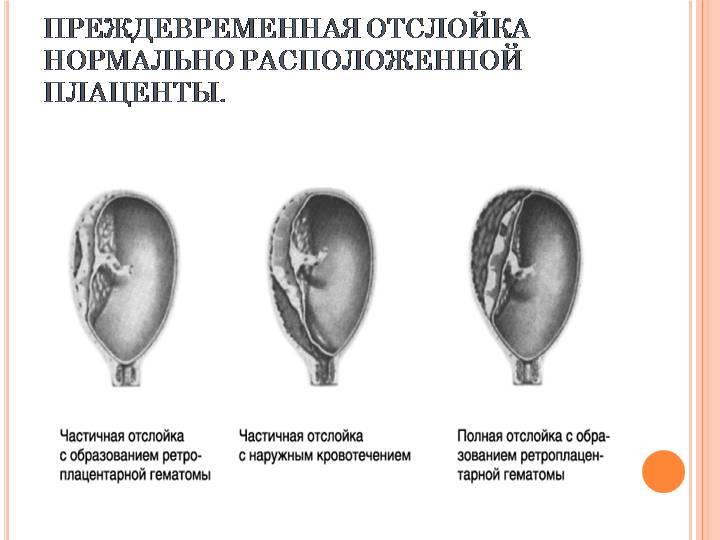
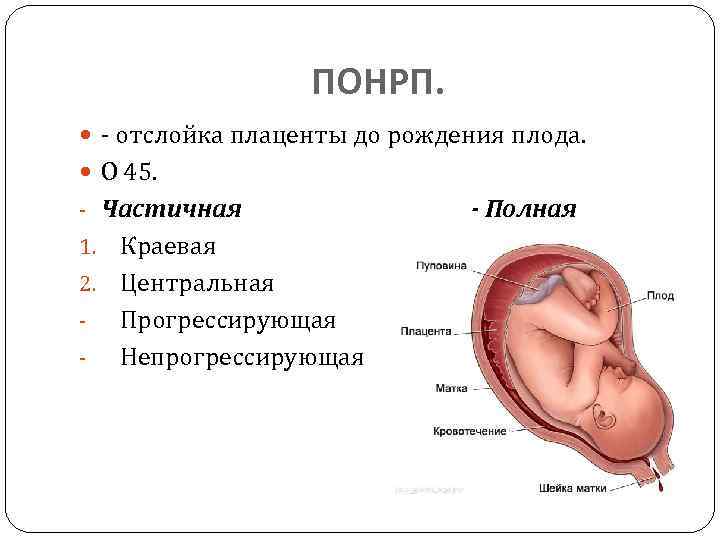
Рассматриваемое осложнение по течению может быть трех степеней тяжести:
легкая
Обнаруживается такая отслойка в основном после родов. Также могут обнаружить патологию в периоде гестации на УЗИ. При этом женщина чувствует себя нормально, и состояние плода также в норме. Симптомов, описанных выше, просто нет.
среднетяжелая
Это значит, что детское место отстало от матки на 1/3-1/4 общей площади. При этом из влагалища выделяется кровь в небольшом количестве. Врач обнаруживает гипертонус матки, брадикардию плода. При этом у больной может болеть живот. Проявления геморрагического шока постепенно усиливаются.
тяжелая
Абдоминальную боль характеризуют как распирающую и сильную. При этом боль появляется внезапно, вместе с головокружением и сильной слабостью. Некоторые женщины падают в обморок. Выделения крови из половых органов могут быть небольшими или умеренными. Врач отмечает, что матка ассиметричная, плотная, возникает резкая боль при пальпации.
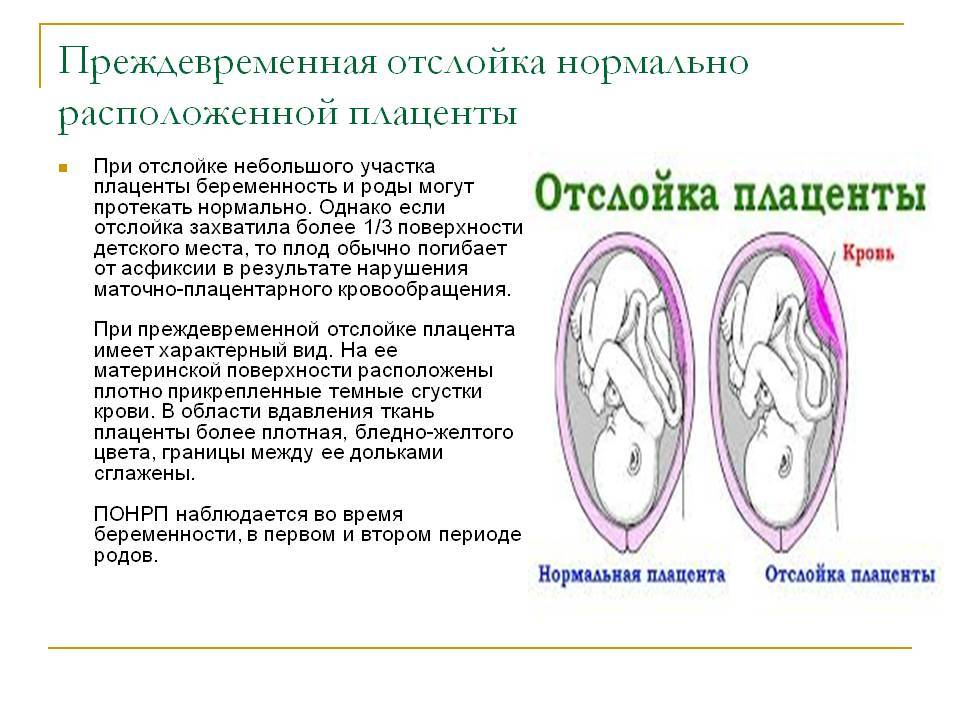
Плацента при такой форме отслоилась на ½ и больше. Это огромная угроза для будущего ребенка. Нужно срочно предпринимать врачебные действия, чтобы ребенок не погиб в животе матери. Отмечается быстрое нарастание проявлений ДВС-синдрома, пациентка чувствует себя всё хуже и может умереть.
Выявление и профилактика осложнения беременности
Определение рисков патологий – важнейшая составляющая программы ведения беременности. В ходе обследования врач выявляет у будущей матери факторы, способствующие осложнению, и присваивает каждому из них балл. После этого, по совокупности результатов, он определяет степень риска для женщины и ее ребенка, на основании чего в дальнейшем выстраивается стратегия по сохранению или прерыванию беременности.
Важную роль в процессе определения рисков играет сбор анамнеза у будущей матери. Таким образом выявляются следующие факторы:
- наличие патологий беременности в прошлом – в частности, имевшиеся ранее выкидыши серьезно повышают шансы на самопроизвольный аборт в текущий период вынашивания;
- генетический риск осложнения беременности – наличие у родителей родственников с наследственными заболеваниями также является причиной для более строго наблюдения за состоянием матери и плода;
- перенесенные и имеющиеся общие заболевания – сбор сведений о них от самой пациентки позволяет ускорить обследование, что особенно полезно в случаях, когда требуется экстренная помощь.
Безусловно, помимо сбора данных от самой матери, врач осуществляет комплексное медицинское обследование (скрининг), включающее следующие тесты:
- ультразвуковое исследование;
- генетический ДНК-тест;
- лабораторный анализ мочи и крови (на гормоны, антитела);
- тест на наличие инфекций;
- биопсию хориона, околоплодной жидкости и другие анализы.
Базовый набор обследований включает УЗИ и лабораторные анализы мочи и крови. При высоком риске нарушений назначаются дополнительные, в том числе инвазивные процедуры, такие как биопсия. Однако их применяют только в сложных ситуациях, так как такие методы сами способны привести к осложнениям беременности и патологиям плода.
К каким докторам следует обращаться если у Вас Преждевременная отслойка нормально расположенной плаценты:
Гинеколог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Преждевременной отслойки нормально расположенной плаценты, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
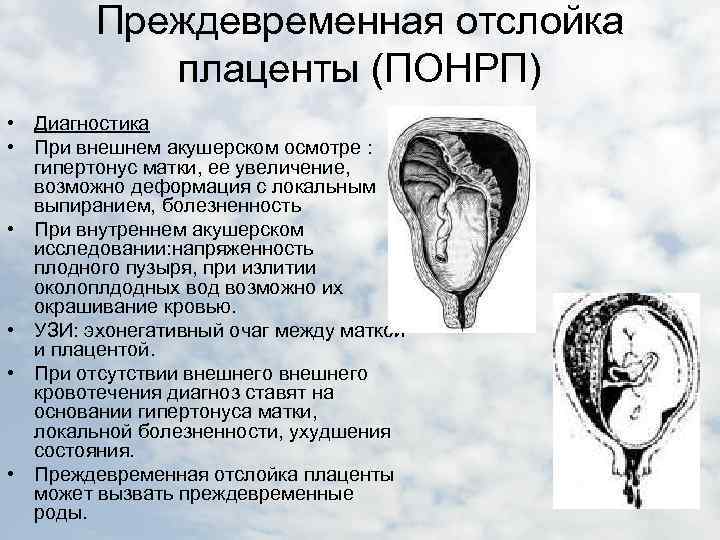
Диагностика
Преждевременную отслойку плаценты диагностируют опираясь на клинические признаки и жалобам пациентки. Во время гинекологического осмотра врач может обнаружить наличие гипертонуса матки, локальную или разлитую болезненность, асимметрию.
Чтобы подтвердить или опровергнуть предварительный диагноз проводят следующие исследования:
- УЗИ для изучения плаценты и места ее отслойки.
- Допплерографию маточно-плацентарного кровообращения, чтобы определить скорость движения крови по сосудам матки, пуповины, магистрального кровотока плода.
- Кардиотокографию для определения гипоксии плода.
После постановки окончательного диагноза, врачи назначают необходимое лечение.
Как делают амниоцентез?
Эта инвазивная процедура осуществляется с помощью шприца, соединенного с длинной полой иглой. Ею осуществляется прокол брюшной стенки, матки и околоплодной оболочки, после чего через нее шприцом “вытягивается” образец амниотической жидкости или, наоборот, впрыскивается медикаментозный раствор.
Процедура проводится двумя способами:
- Методом «свободной руки». Пункция осуществляется под контролем УЗИ, с помощью которого уточняется область введения иглы. Она выбирается таким образом, чтобы в этом месте отсутствовала плацента или ее стенка имеет минимальную толщину. Это позволяет избежать возможных осложнений и снизить риск нанесения повреждений плоду.
- С применением адаптера. Отличием этого способа является сопряжение иглы с УЗИ-датчиком, с помощью которого сначала рассчитывается траектория ее движения в зависимости от введения в том или ином месте. При этом врач, осуществляющий процедуру, имеет возможность наблюдать саму иглу и ее траекторию, тем самым выбирая наиболее оптимальный маршрут ее продвижения. Однако, даже в этом случае операция требует от хирурга высокой квалификации и опыта.
Общая продолжительность процедуры вместе с подготовкой примерно 5 минут. Из них 1 минута тратится на прокол, а оставшееся время осуществляется забор околоплодных вод и выведение иглы. В течение 2 часов после операции пациентка отдыхает и находится под наблюдением врача во избежание возможных осложнений. Для уменьшения болезненных ощущений во время прокола возможно использование местной анестезии. Однако врачи рекомендуют обходиться без нее – боль от анестезирующего укола ничуть не уступает таковой у самой операции. К тому же анестетик может вызвать индивидуальную непереносимость.
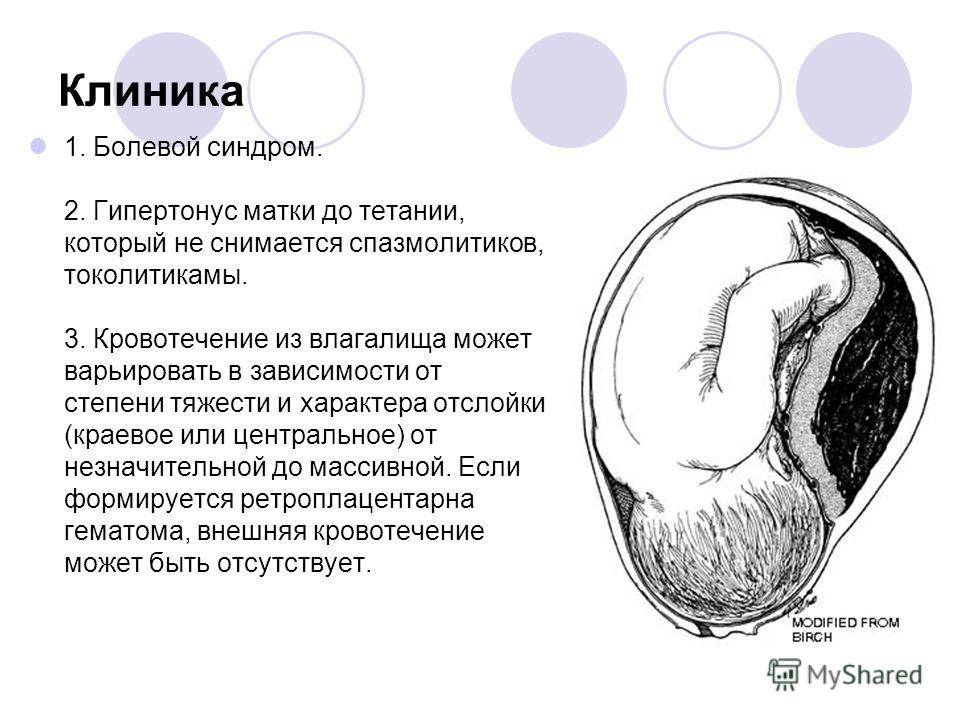
Симптомы
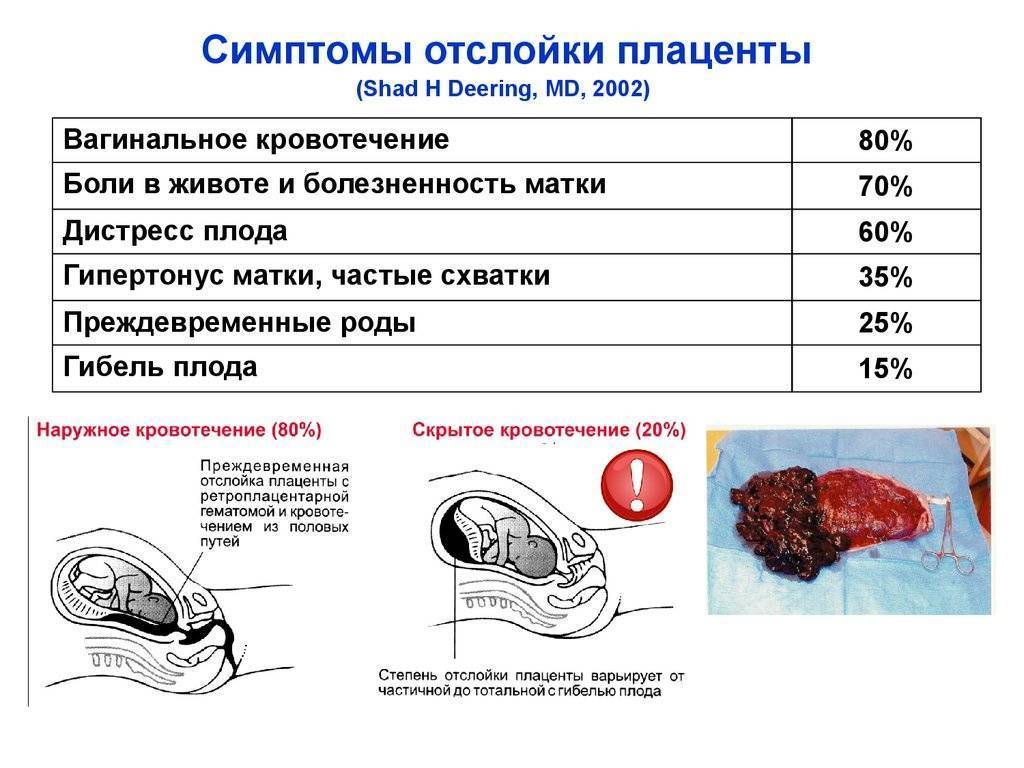
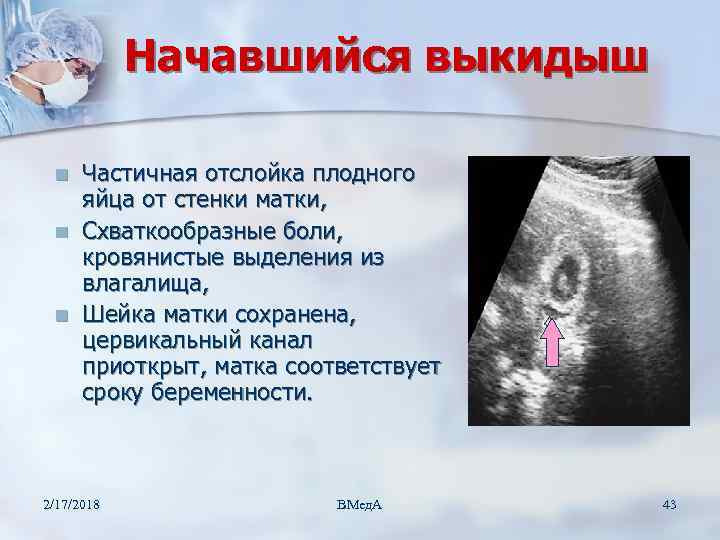
Типичные симптомы дают врачам возможность узнать отслойку плаценты, даже без проведения других исследований, помимо осмотра. В первом триместре, как уже отмечалось, больше шансов на благополучный исход вынашивания. Отслойка плаценты в первом триместре говорит о том, что есть угроза прерывания. При этом признаки такие:
- потягивание или боли ноющего характера в нижней части живота, отдающие в поясницу
- умеренные или незначительные выделения крови
- низкий уровень базальной температуры
Если мамочка пойдет к врачу сразу же, когда появились тревожащие симптомы, то удастся остановить осложнение, и беременность может быть выношена нормальный срок. Плацента будет постепенно расти, и участок, который отстал от матки, уже не будет играть большой роли в развитии плода и самочувствии будущей мамы.
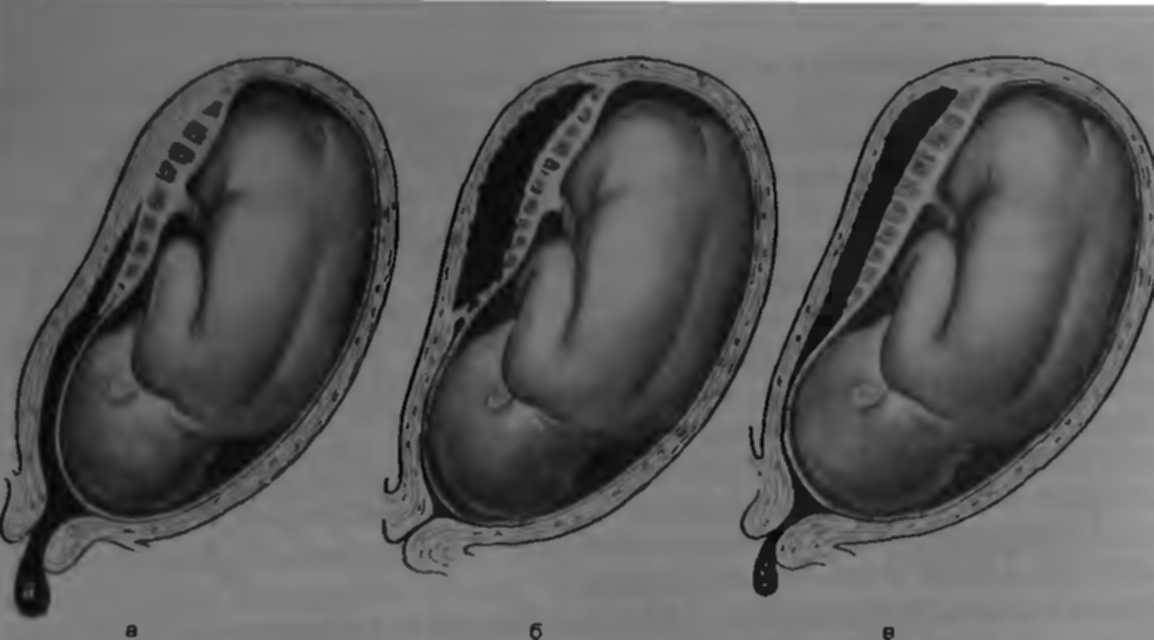
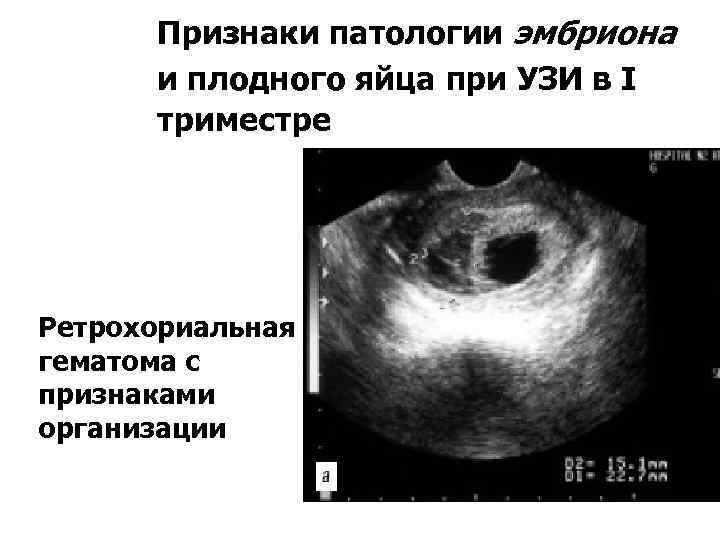
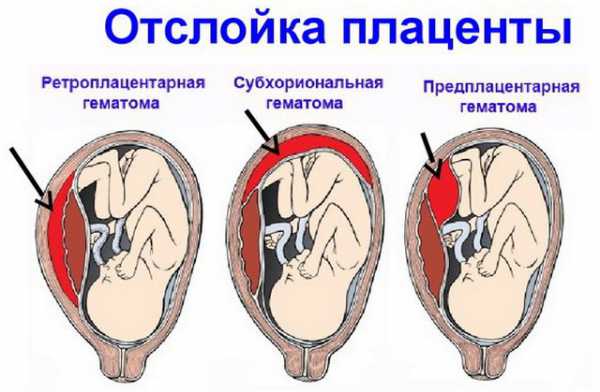
При ультразвуковом исследовании отслойка последа в первом триместре определяется в виде ретрохориальной гематомы. Она не растет. Но УЗИ не всегда выявляет эту гематому. О диагнозе врачи и мама могут узнать уже после родов, когда увидят на детском месте сгусток крови или ямку, которая имеет серо-бордовый оттенок.
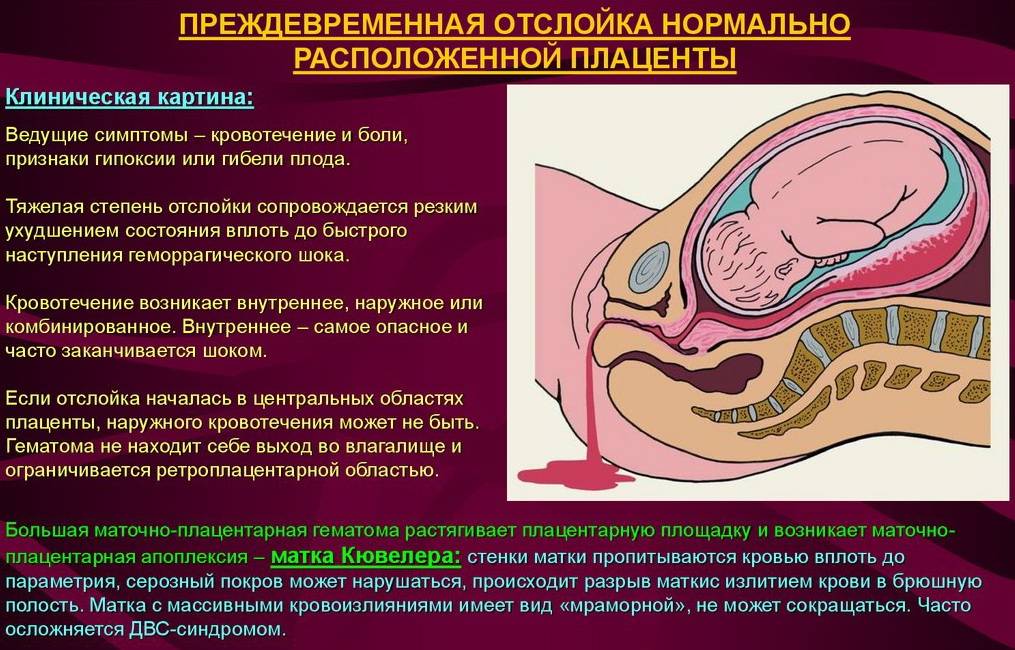
Во 2-м и 3-м триместре последствия рассматриваемого осложнения могут быть более серьезными. Вероятно кровотечение из матки. Вызвано оно нарушением целостности сосудиков, которые растут от матки до плаценты. В итоге начинается скопление крови в матке и плаценте, потому отслаивание продолжается. Формируется синяк внутри, то есть гематома. Она давит на плаценту, потому ее функция (детально описанная выше) нарушается.
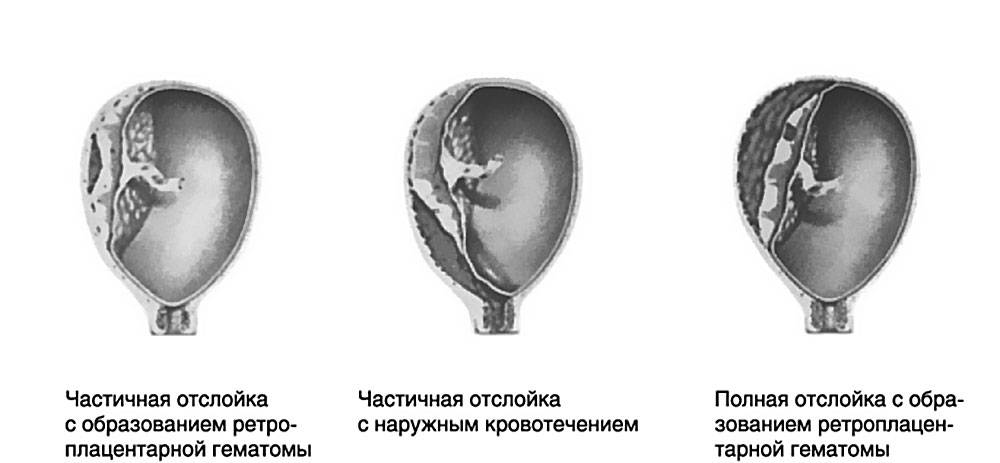
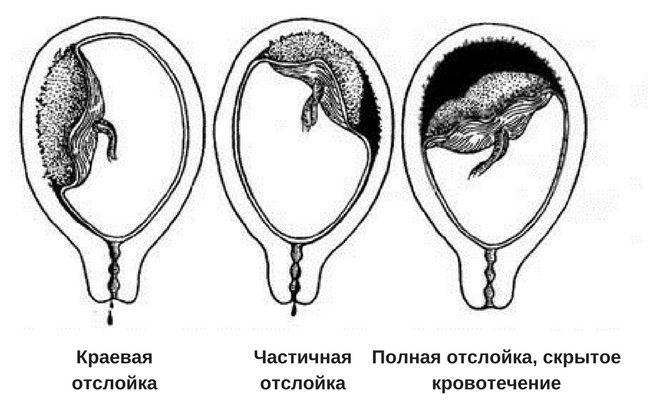
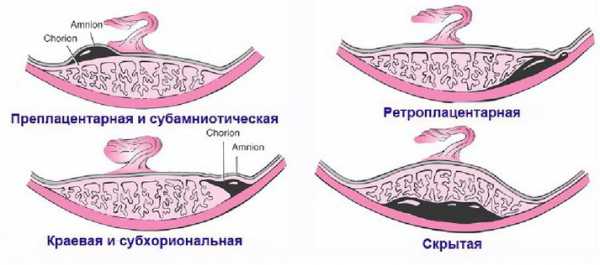
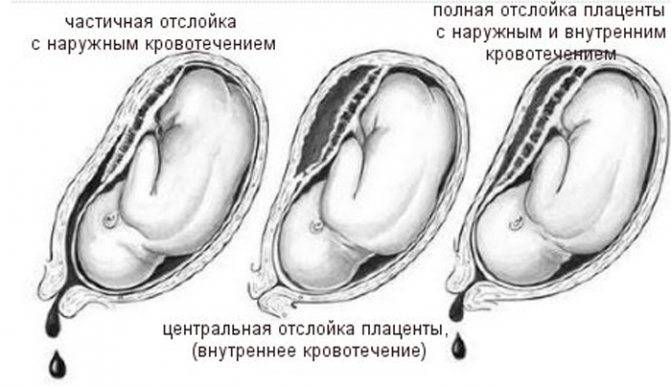
Если в середине и к концу гестации происходит отслойка плаценты у беременной, то у женщины могут быть выделения более или менее интенсивные. Насколько много из будет, зависит от локализации отслойки, масштабов патологии и того, насколько в порядке свертывающая система крови пациентки. При отслойке плаценты есть 3 вида кровотечения:
- видимое
- наружное
- внутреннее смешанное
В 4 из 5 случаев отслойки кровь выделяется наружу. Но это не значит, что часть ее не собирается внутри и не формирует гематому, угрожающую плоду. В основном наружное излияние крови бывает, если плацента отслоилась с краю. Тогда кровь попадает во влагалище и наружу. Если гематома находится на дне матки, то кровь не будет выходить через половые органы. Выделения будут темными.
Если кровь собирается внутри, то доктор диагностирует внутреннее кровотечение. Это бывает при центральной отслойке последа. По краям сцепление матки и последа нормальное. Гематома же может расти за часы и даже за минуты, что провоцирует всё большие масштабы отслоения. Стенка матки собирает в себя кровь, потому сокращается хуже, чем должна. Это называется «матка Кувелера». Если вовремя не остановить кровотечение, состояние женщины будет всё хуже, ведь она теряет кровь. В части случаев развивается геморрагический шок и нарушение свертывания крови (ДВС-синдром).
Отслойка плаценты проявляется также болью. Ее характеризуют как постоянную, распирающую или тупую. Боль может ощущаться в разных участках, в зависимости от того, где находится послед. Если плацента крепится в основном к задней стенке матки, то боль будет ощущаться в области поясницы. Если послед крепится к передней стенки, то будет болеть впереди — живот. В части случаев врач прощупывает напряженную и резкоболезненную припухлость.
Есть не только боль, но и гипертонус матки, потому что гематома внутри вызывает маточное раздражение. И возникают сокращения матки. Болевой синдром вызван давлением гематомы на стенки матки, их излишним растяжением, а также тем, что они впитывают кровь, а также раздражением брюшины.
Внутриутробная гипоксия плода — еще одно проявление такого осложнения при беременности как отслойка плаценты. У ребенка нарушается деятельность сердечка. В организм эмбриона не поступает нужное количество кислорода, результатом чего становится брадикардия или тахикардия. Если плацента отслоилась очень сильно, то для ребенка это еще хуже, чем отслойка небольшого участка.
Причины преждевременной отслойки плаценты
У такого нарушения, как преждевременная отслойка плаценты, причины могут быть самые разные.
Во время беременности факторами риска могут стать:
- поздний токсикоз (гестоз);
- нефропатия беременных;
- сосудистая экстрагенитальная патология;
- аутоиммунные состояния;
- воспаления сосудов инфекционно-аллергического генеза;
- аллергические реакции на переливание крови;
- эндокринные заболевания;
- генетические нарушения свертываемости крови;
- склонность к тромбозам;
- нестабильность артериального давления;
- заболевания почек;
- резус-конфликт матери и плода;
- плацентарная недостаточность;
- нахождение плаценты в проекции миоматозного узла.
Во время родов причинами преждевременной отслойки плаценты могут стать такие явления, как:
- появление на свет первого плода при многоплодной беременности;
- чрезмерная стимуляция матки;
- дискоординация сокращений матки;
- поздний разрыв плодного пузыря;
- короткая пуповина;
- многоводие и излитие околоплодных вод;
- переношенная беременность;
- крупный плод.
Кроме того, преждевременную отслойку плаценты могут спровоцировать механические воздействия:
- падение беременной;
- удар в живот;
- неаккуратные действия врачей;
- наружный акушерский поворот плода.
Вредные привычки матери также могут осложнить ситуацию.
Лечение гипоксии плода
Кислородное голодание — это состояние, которое развивается в ответ на патологический процесс в организме матери при вынашивании ребенка. Несмотря на его опасность, сам по себе он не является болезнью. И вылечить его каким-либо способом невозможно.
При хронической форме врач может только наблюдать за состоянием будущей мамы, особенностями течения беременности, выполнять тесты, назначать необходимые обследования. Эти меры позволяют снизить риск осложнений. При выявлении преэклампсии задача врача — предупредить ее переход из легкой степени в среднюю и тяжелую. При гипертонии — подобрать безопасную и эффективную терапию для контроля артериального давления женщины.
При задержке развития младенец, испытывавший кислородное голодание при внутриутробном развитии, будет весить меньше, чем здоровый малыш. Его вес при родах может составлять 1700-1800 граммов. И такая масса тела, по словам специалиста, достаточна для появления на свет. Если же выявлена острая гипоксия или осложнения беременности приняли фатальный характер, требуется срочное кесарево сечение. Только таким способом можно спасти жизнь ребенку, а нередко и матери.
pixabay.com  / 
Функции плаценты
Плацента считается временным органом. Формирование ее начинается только тогда, когда оплодотворенная спермием яйцеклетка имплантировалась в матку (на 10-13-е сутки после момента зачатия). Окончание формирования органа приходится на 16-18-ю неделю, когда зародыш начинает питаться гематотрофно (на ранних сроках это гистотрофное питание). На этом сроке формируется гематоплацентарный барьер, и плацента уже может полностью реализовать свою функцию.
Плацента также известна под народным названием «детское место» или послед. В процессе родов начинаются схватки, после чего плацента отделяется. Этот орган все 9 месяцев связывает организм матери и эмбриона. Функции детского места:
газообмен
Плод не может дышать сам, у него на ранних сроках даже легкие до конца не развиты. Потому кислород поступает в тельце малыша из организма его мамы. В маленьком тельце происходит газообмен, и выделяется углекислый газ. И этот газ поступает в кровь будущей мамы. Так плод дышит.
питание
Между ворсинками плаценты и стенкой матки пролегает межворсинчатое пространство. Туда поступает материнская кровь со всеми питательными веществами, которые есть в организме женщины. И плод таким образом «кушает» через плаценту.
выделительная
Когда малыш развивается, формируются метаболиты. Это креатин, креатинин, мочевина. Плацента их выводит.
гормональная
Поскольку эндокринная железа в теле малыша не развита, плацента «рулит процессом» вместо нее
Она вырабатывает гормоны, что важно для формирования плода. Наверняка вы слышали о том, что есть такой гормон беременных как хорионический гонадотропин
Он стимулирует функционирование последа и делает так, что желтое тело вырабатывает прогестерон.
В гестационном периоде молочные железы развиваются, в том числе, под влиянием лактогена, продуцируемого плацентой. Он нужен для того, чтобы в периоде лактации своевременно и в достаточном количестве выделялось молоко. Лактация зависит и от пролактина. Эстрогены и прогестерон стимулируют рост слизистого слоя матки и мешают новым созреваниям яйцеклетки состояться, пока в животе еще развивается ребеночек. Также плацента производит релаксин и серотонин и пр.
защитная
Плацента дает возможность антителам из организма матери попасть в организм плода. Потому у малыша ко многим болезням (которыми болела его мама ранее) формируется иммунитет. Также плацента предупреждает конфликт между организмом эмбриона и женщины, которая его вынашивает. Но помните, что те лекарства, что вы принимаете во время беременности, попадут к плоду. То же самое касается никотина, этилового спирта и наркотических веществ. Попадают через плаценту к плоду и вирусы.