Этиология или почему кровь может попадать в мочу
Беременность – не заболевание, но изменения, характерные каждому этапу гестации несут за собой перестройку в работе всех систем женского организма, что иногда приводит к появлению патологии.
Основные причины, приводящие к проникновению эритроцитов в мочу, можно разбить на группы:
- Воспаление на любом уровне мочевого тракта (уретрит, цистит, пиелонефрит) выходит на первое место при беременности в связи с изменениями органов малого таза.
- Образование конкрементов в мочевом пузыре и почках.
- Добро- и злокачественные неоплазии.
- Общесоматические заболевания (диабет, гипертония, волчанка и пр.).
- Травматические повреждения органов мочеполовой системы.
- Идиопатическая гематурия – скудная примесь эритроцитов в мочевом осадке на протяжении всей беременности, связана с микротравмами слизистой мочевого пузыря растущей маткой.
Ни одна из перечисленных причин не может быть установлена только по одному анализу мочи, поэтому Ваш наблюдающий доктор обязательно порекомендует консультацию узких специалистов. Уролог нашей клиники имеет большой опыт в работе с беременными и чутко отнесется к Вашим переживаниям, стараясь, по возможности, очень быстро выявить основную причину и назначить лечение, учитывая Ваше положение и возможности терапии на каждом сроке гестации.
Записаться на консультацию к урологу можно у наших консультантов по телефону +7 (495) 125-49-50
Цены на услуги уролога Адреса клиник УЗИ простаты Белок в моче Анализы крови на ПСА Вызов уролога на дом
Профилактика и лечение брадикардии плода
К брадикардии склонны женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной, пищеварительной систем, ожирением, психическими расстройствами. Факторами риска также являются:
- Постоянный эмоциональный стресс – например, из-за напряженной работы, нездоровой обстановки в семье (в том числе физического и сексуального насилия);
- Физический дискомфорт – в частности, регулярное поднятие тяжестей, занятия спортом, работа или проживание в высокотоксичной среде, нарушения питания;
Лечение этого заболевания зависит от его интенсивности, риска для здоровья матери и плода, причин появления. Основная цель терапии заключается в устранении провоцирующего фактора, снижении опасности для женщины и будущего ребенка:
- При легкой брадикардии врач назначает профилактические меры – прогулки на свежем воздухе, малоинтенсивные физические упражнения, прием минерально-витаминных комплексов, диетическое питание и т. д. В этом случае будущая мать не остается на лечении в стационаре, лишь проходит регулярные обследования.
- Тяжелая брадикардия может привести к потере беременности, поэтому пациентка помещается на сохранение в больничный стационар. Врач назначает лечение основного заболевания матери, вызывающего патологию, параллельно стимулирует плацентарный кровоток, чтобы уменьшить или исключить гипоксию плода. Однако, даже если эти проблемы решены, женщина остается под наблюдением до конца беременности. Обычно в таких случаях назначается кесарево сечение, так как естественные роды ребенок может просто не пережить.
Выявление брадикардии плода на ранних сроках – залог успешного лечения этого заболевания. Поэтому всем беременным женщинам, даже если они не входят в группу риска и не имеют видимых симптомов патологии, рекомендуется регулярно посещать акушера-гинеколога и проходить медицинские обследования.
Диагностика симптома
В первую очередь, необходимо проведение общего анализа крови и мочи. А также для установления наиболее правильного диагноза следует пройти следующие процедуры:
- Ультразвуковое исследование почек.
- Цистоскопическое обследование пациента путём введения камеры в мочеиспускательный канал.
- Компьютерная томография, направленная на обнаружение камней или других патологических процессов, опухолей и т.д.
- Гематурия является одним из наиболее опасных признаков в человеческом организме, поскольку происходит постепенная потеря крови, которая может привести к необратимым последствиям. Это состояние требует немедленного лечения сразу после установления диагноза.
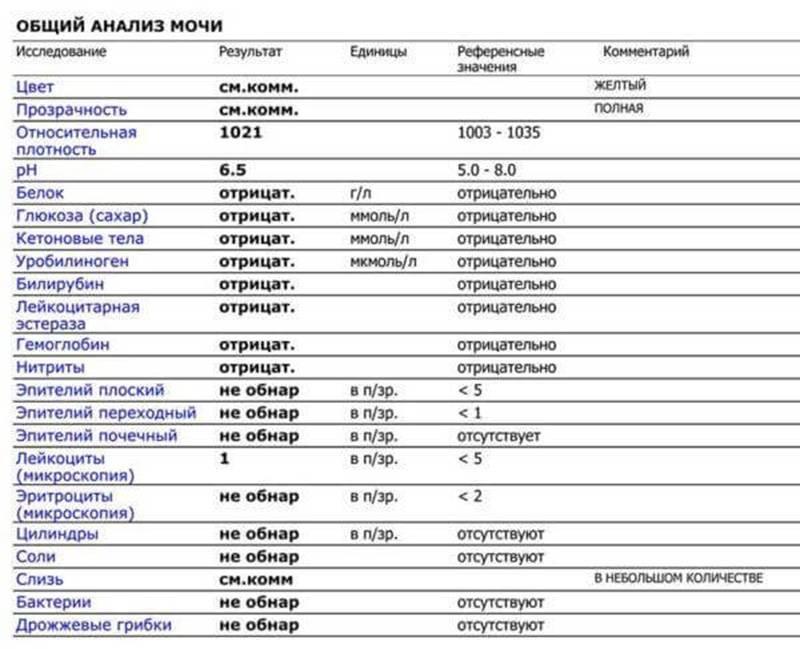
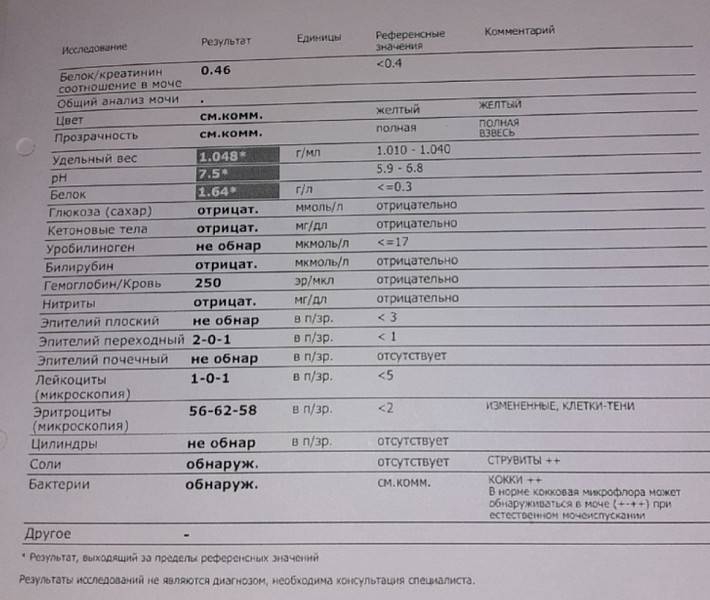
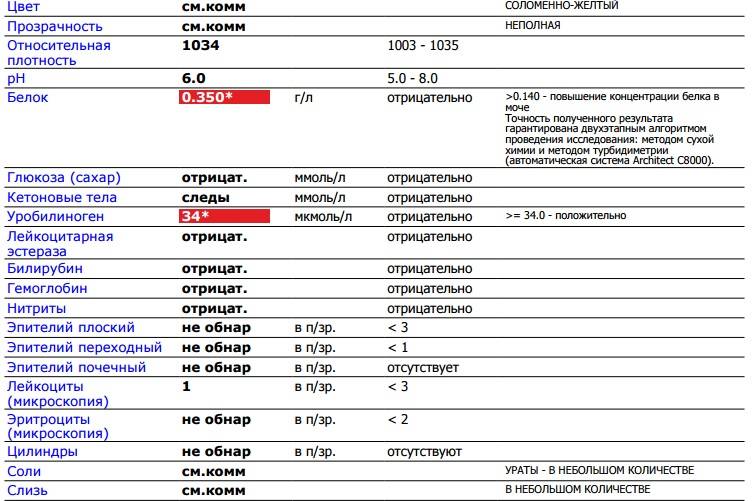
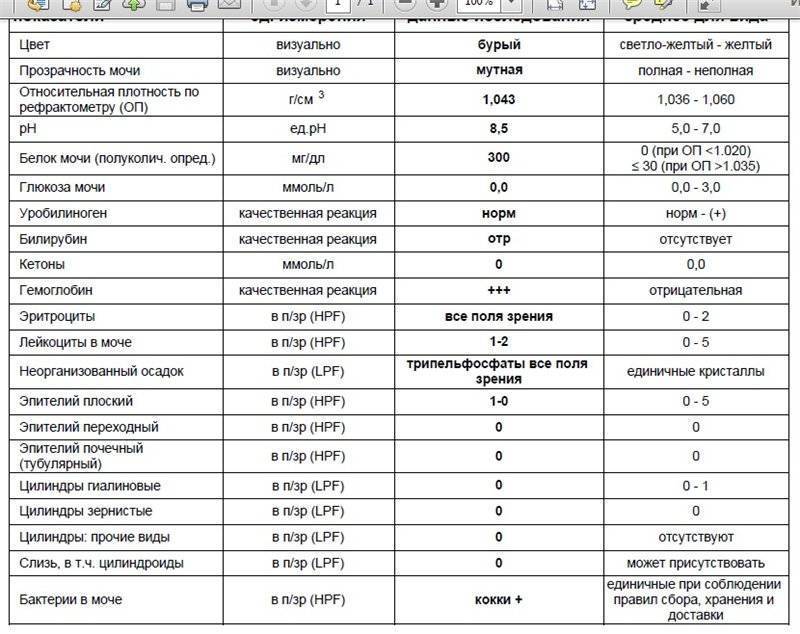
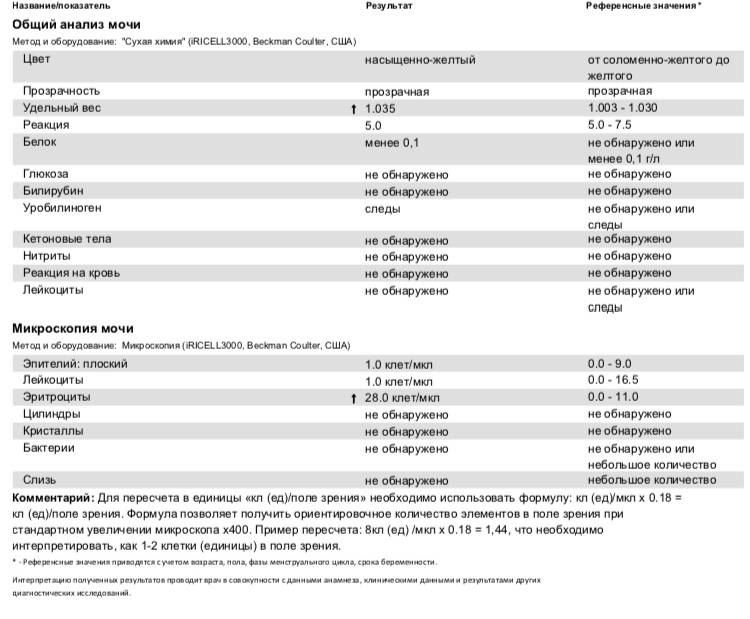
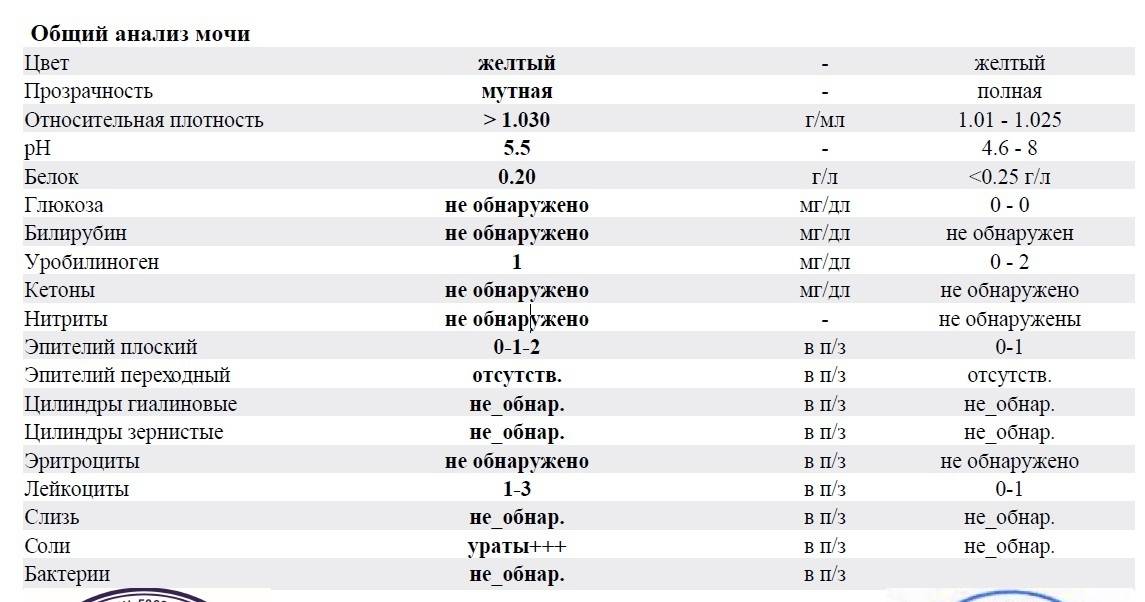
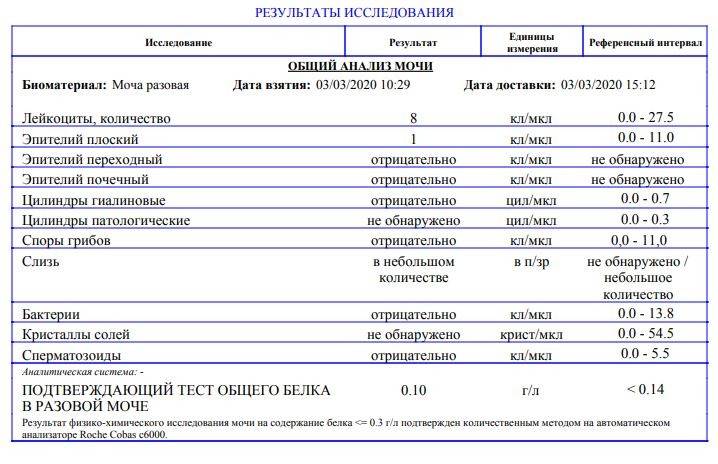
Наличие гематурии выявляют при помощи трех методов – органолептического, при помощи экспресс-теста и используя микроскоп. При этом первые два способа действуют достаточно приблизительно – при визуальном рассмотрении красные красители легко спутать с кровью, тест же способен дать ложноположительный результат. Несмотря на высокую чувствительность тестов их показания перепроверяют.
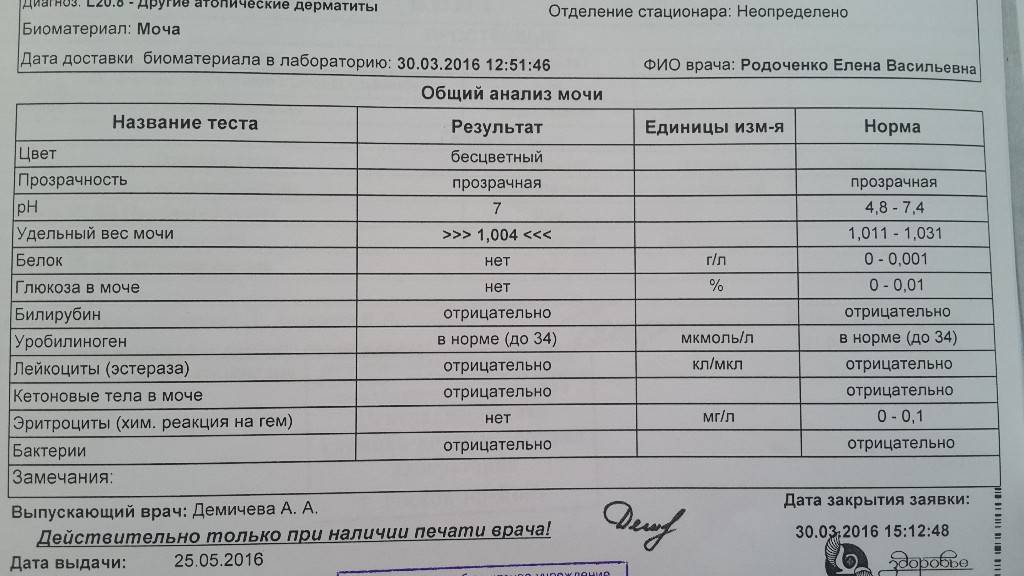
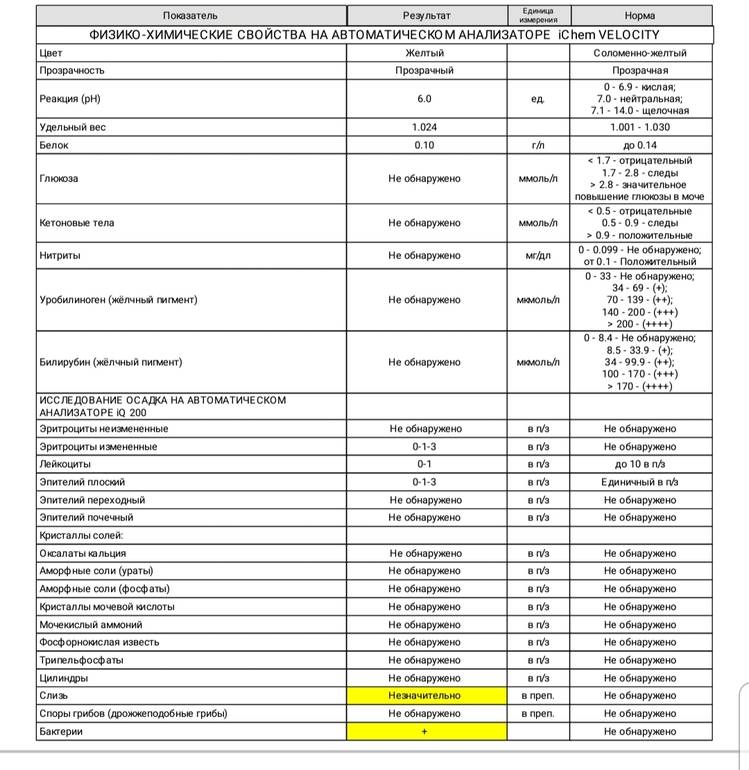
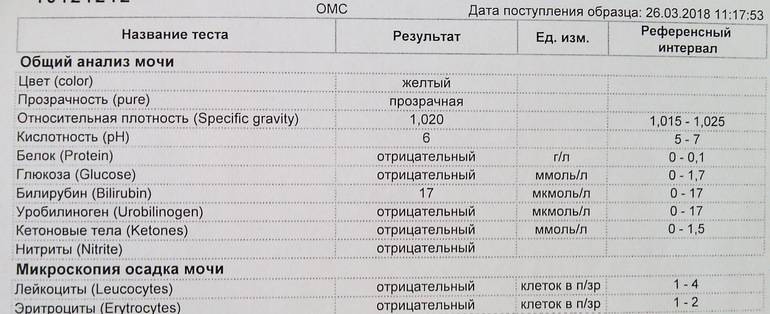
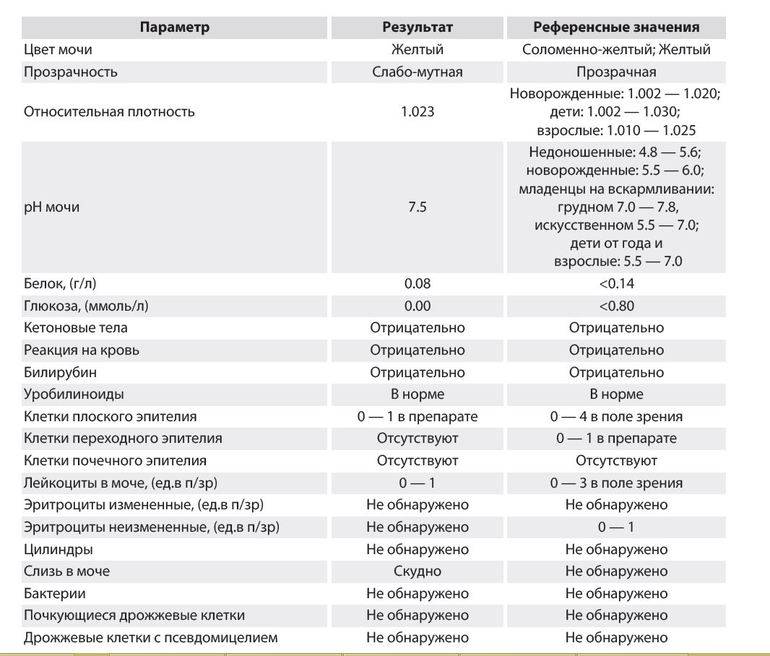
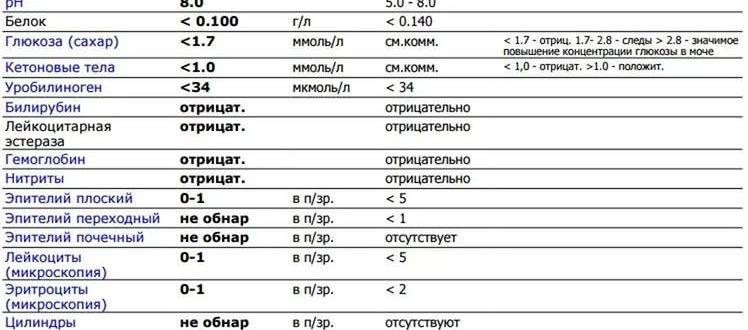
рН-реакция мочи
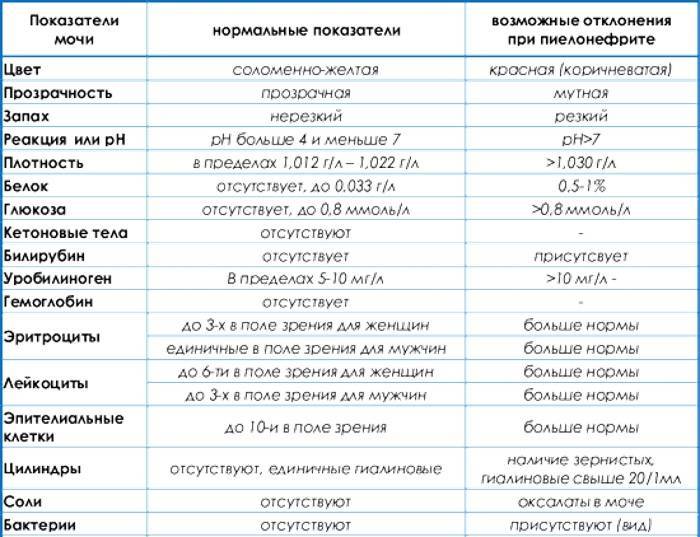
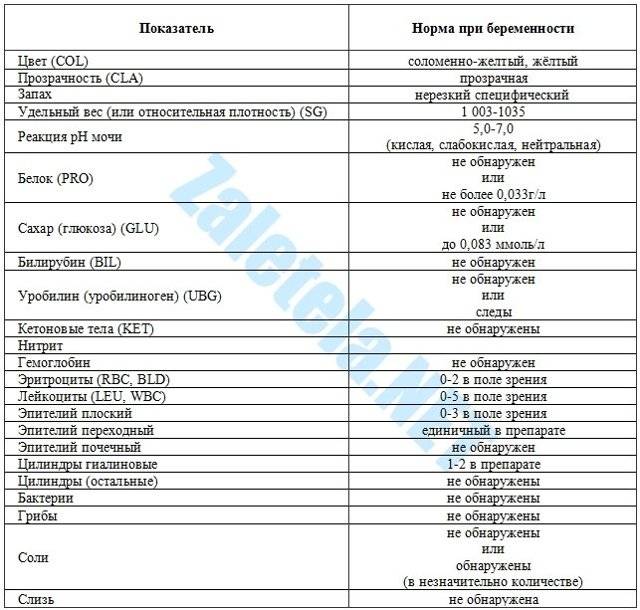
В норме моча взрослого человека имеет слабокислую или нейтральную реакцию. Реакция мочи во многом зависит от состава питания. Если преобладают растительные продукты, то реакция смещается в сторону щелочной (до 8,0), если животный белок – становится более кислой (до 4,5).
Кислая среда более располагает для размножения болезнетворных бактерий, при этом закисление мочи также указывает на наличие воспалительного процесса.
Сразу после рождения моча у ребенка имеет кислотность pH 5,4-5,9, при грудном вскармливании – 6,9-7,8, при искусственном вскармливании – 5,4-6,9.
Для объективности и информативности показателя рН реакцию мочи рекомендуется проверять три раза в сутки на протяжении трех дней.
1.Общие сведения
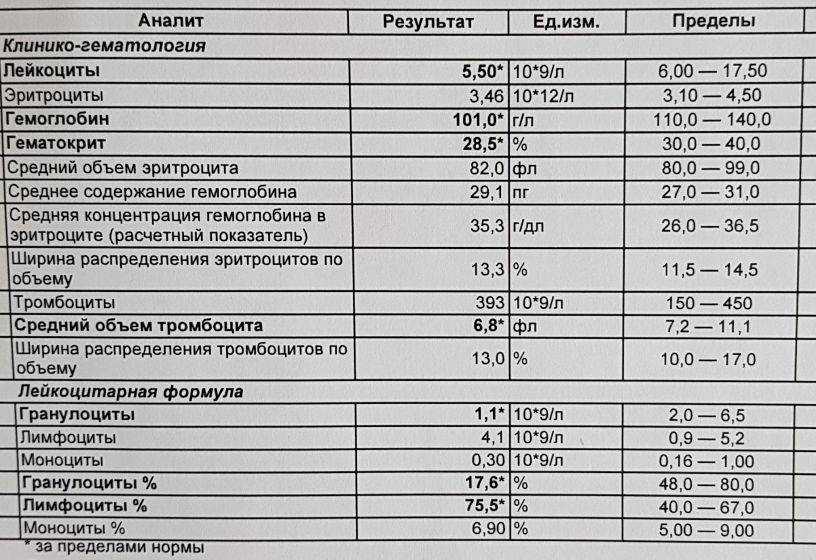
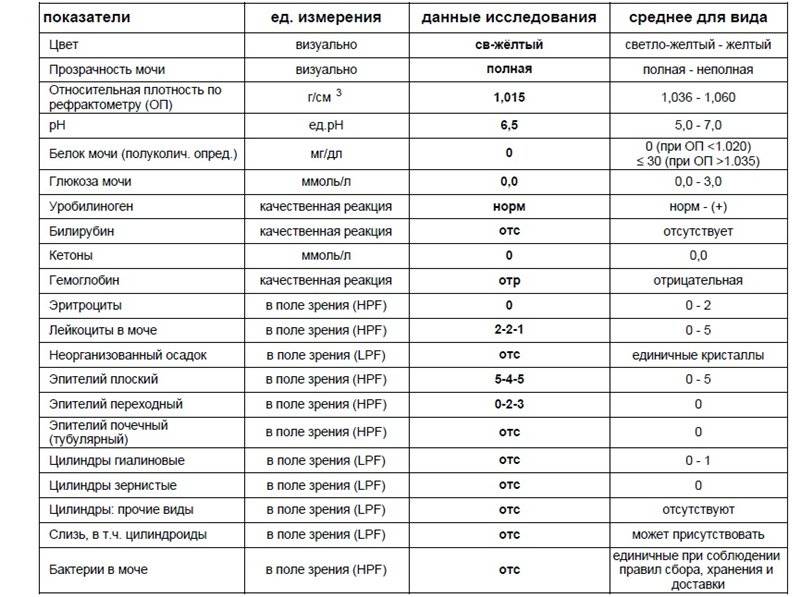
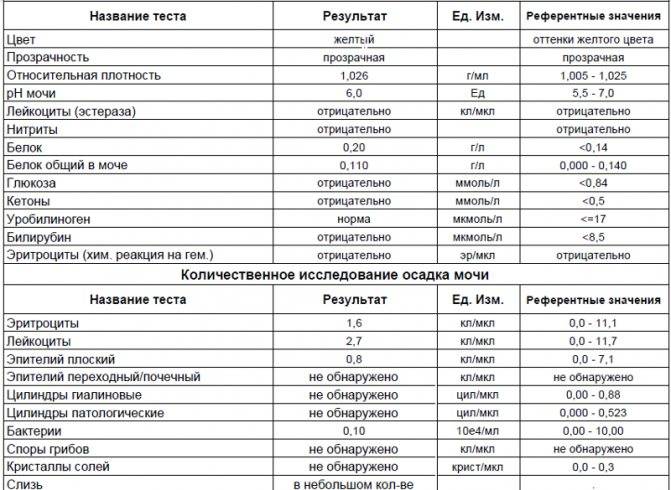
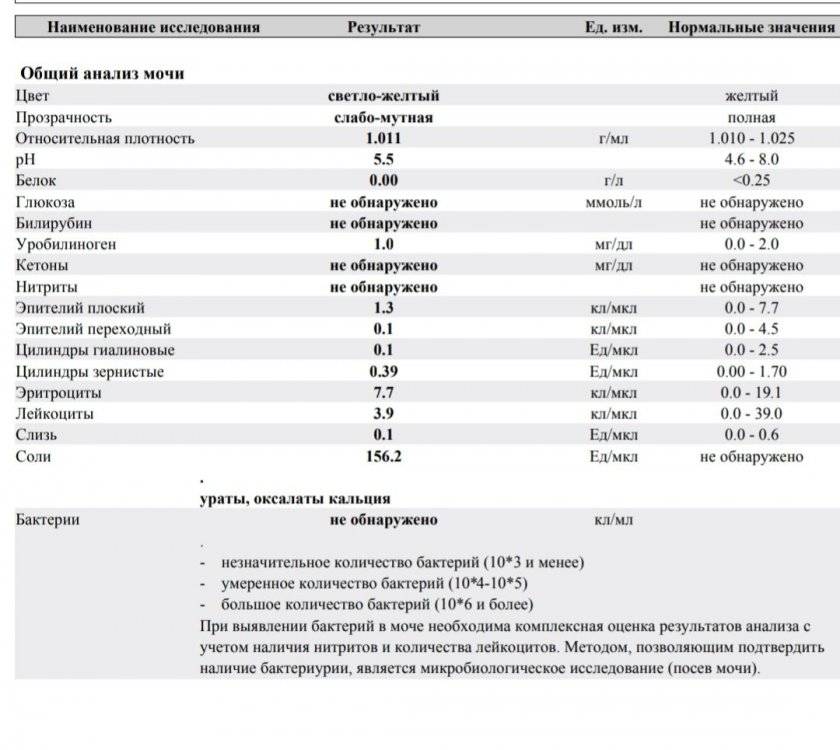
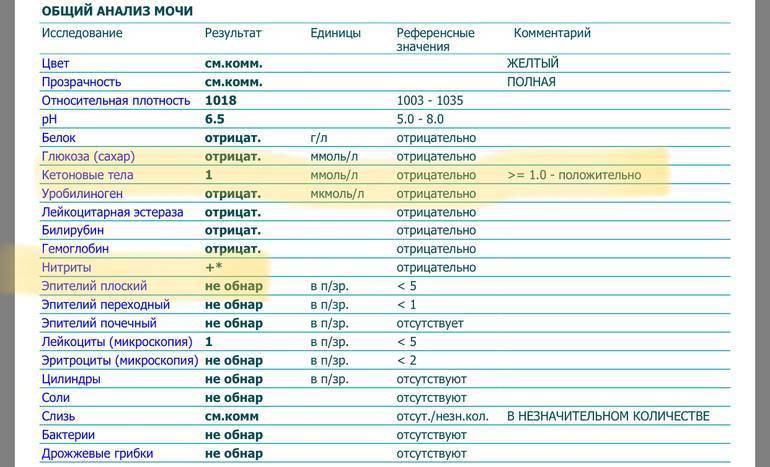
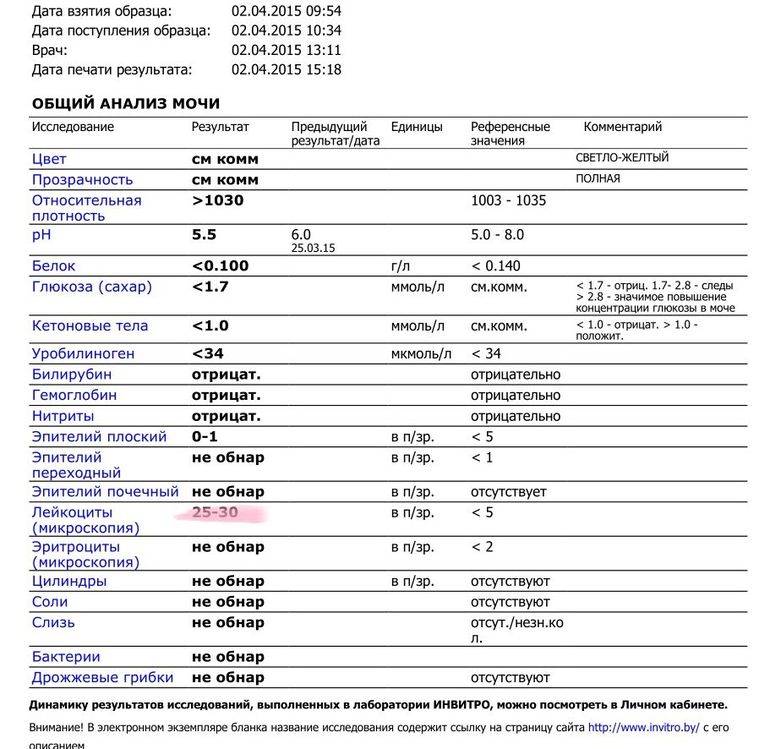
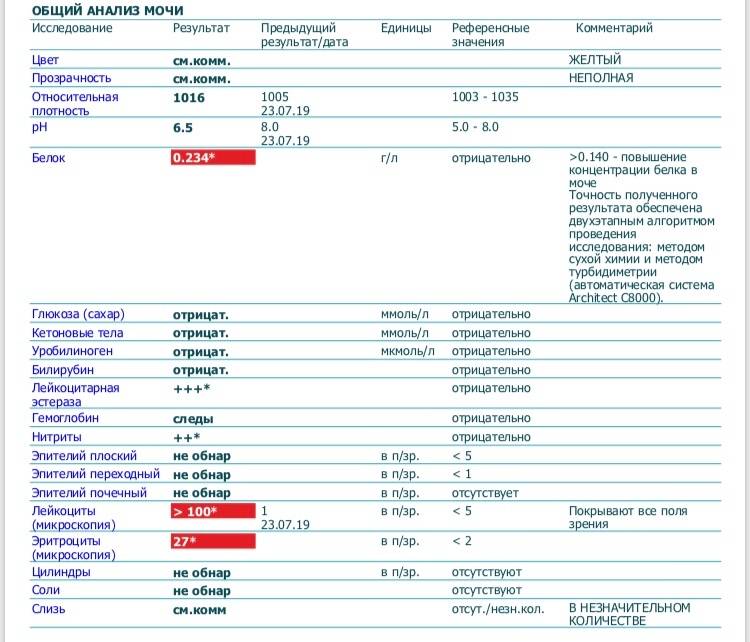
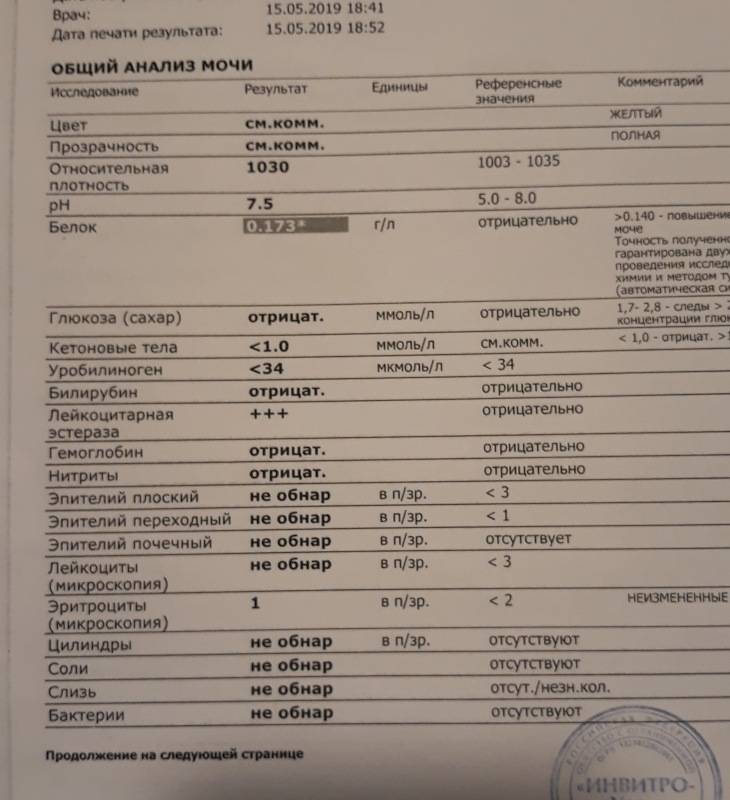
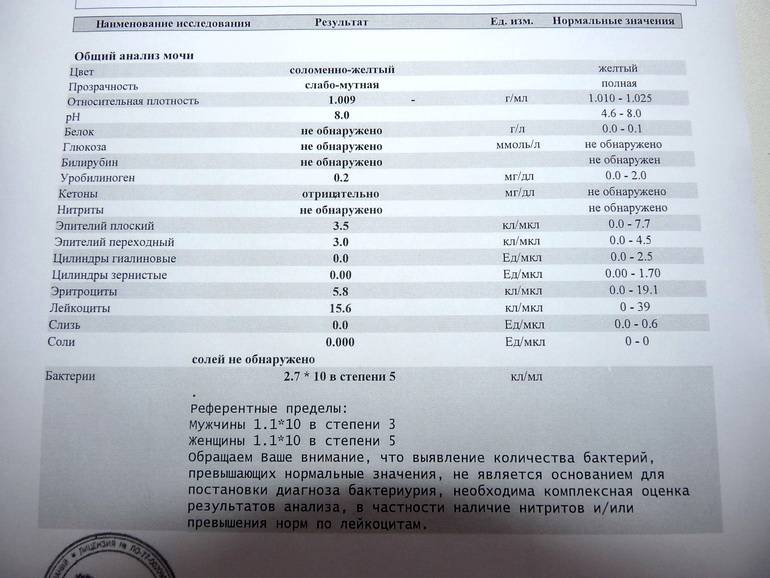
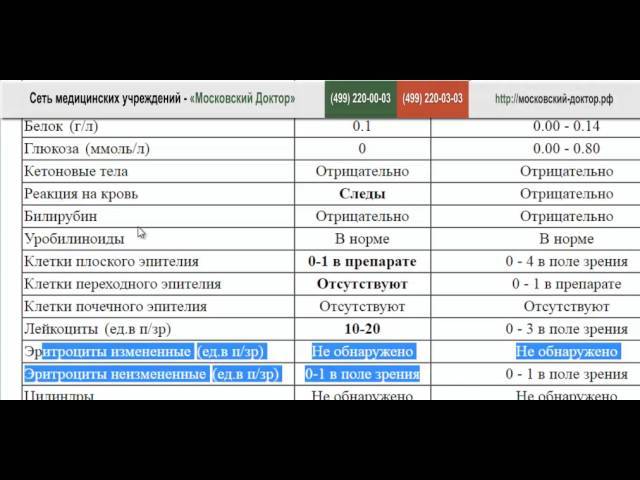
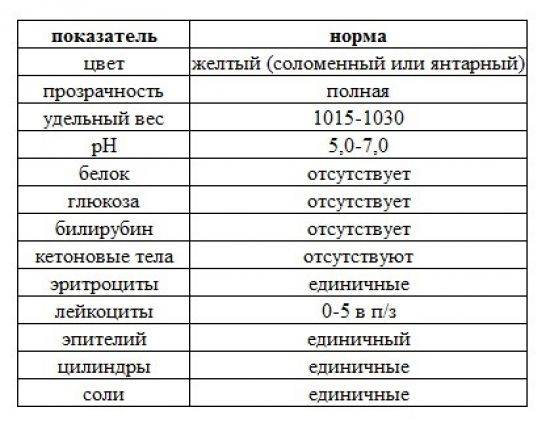
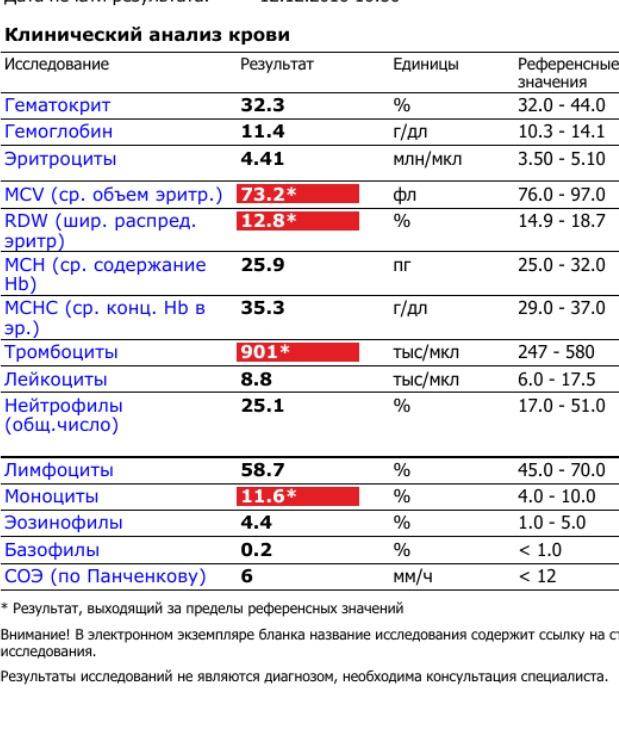
В норме биологические жидкости человеческого организма должны сохранять относительно постоянный состав («относительно», так как он меняется в определенных природой пределах под действием ситуационных, алиментарных, возрастных и ряда других факторов) и не содержать примесей. Присутствие крови там, где в норме ее быть не должно – в любом случае признак серьезной проблемы. Именно поэтому одним из наиболее важных, информативных, а при повышении – тревожных показателей в лабораторном общеклиническом анализе мочи является наличие (и количество) красных кровяных телец, или эритроцитов. Такой феномен называется эритроцитурией и является частным случаем гематурии.
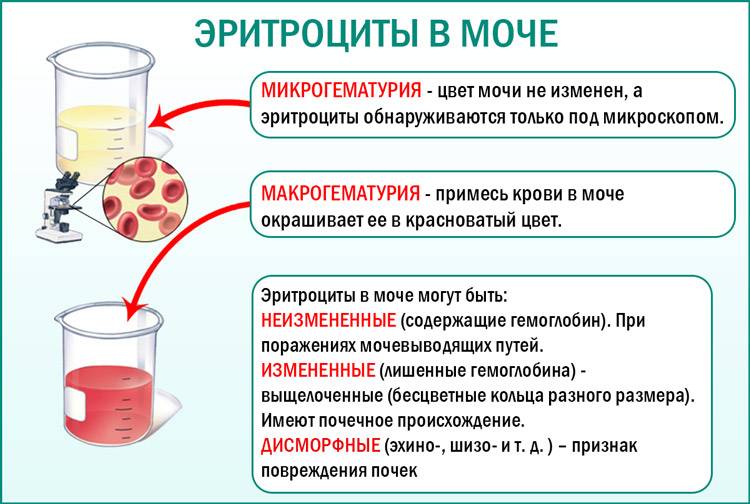
Гематурия, – от греч. «кровь в моче», – по степени выраженности делится на две категории; критерием такого разделения служит визуальная очевидность присутствия крови. Если цвет мочи заметно смещается к красной части цветового градиента (приобретая, например, розовый, темно-красный или иной аналогичный оттенок), говорят о макрогематурии. Если же присутствие крови в моче может быть установлено только под микроскопом, – констатируют, соответственно, микрогематурию. Эритроцитурия обозначается отдельным термином потому, что более общий термин «гематурия» подразумевает присутствие в моче не только красных кровяных телец, но и других кровяных клеток и компонентов.
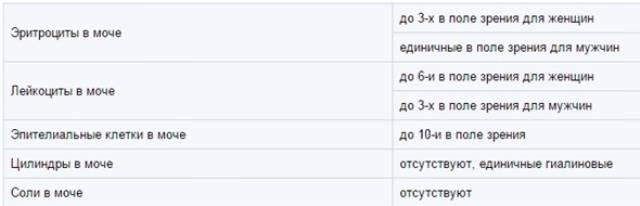
Физиологически нормальным явлением считают транзиторную (преходящую) эритроцитурию, если в поле зрения под микроскопом видно не более двух эритроцитов. Столь незначительное их число действительно может быть обусловлено непатологическими факторами (например, к сдаваемому женщиной материалу случайно подмешивается частица менструальной крови). Но если концентрация «два эритроцита на один микролитр крови» превышается, – и особенно, если это подтверждается повторным анализом, – игнорировать такую ситуацию нельзя.
Эритроциты в моче у детей. Пути попадания
Процеживание крови идет в клубочковом аппарате почек. Все ферменты клеток задерживаются, а жидкости отправляются организмом на еще одну обработку. По достижению мочой определенной концентрации, жидкость начинается выводиться.
Существуют следующие пути вывода:
- мочеиспускательный канал;
- мочевой пузырь;
- мочеточники;
- почечные лоханки.
Эритроциты в моче у детей
могут оказаться на абсолютно любом цикле вывода, а также на этапе фильтрации. Размер почечного фильтра – восемь нанометров, но зрелые кровяные тельца несколько большего размера. Есть всего две причины попадания эритроцитов в мочу. Собственно, изменение размера телец и увеличение диаметра фильтра.
В процессе мочеиспускания эритроциты появляются из-за поврежденных почек, мочевого пузыря, мочеточников, пораженной половой системы. Это не обозначает потерю крови, врачи называют это состояние неистинной гематурией, другими словами – попаданием крови в мочу.
Виды гематурии
Существует 2 типа гематурии:
- микрогематурия отличается небольшим содержанием клеток в моче, которые обнаруживаются только лабораторными исследованиями;
- макрогематурия отличается большим содержанием красных кровяных телец, которые вызывают покраснение мочи.
Также врачи выделяют виды гематурии по причине появления:
- экстраренальная – если возникла не из-за заболеваний мочевыделительной системы и травм;
- ренальная – вызвана болезнью почек;
- постренальная – возникла из-за патологии мочеточников, уретры, мочевого пузыря.

Гематурия делится по степени развития:
- терминальная, если эритроциты содержатся в последней порции биологической жидкости;
- инициальная, если содержится в первой порции;
- тотальная, если вся моча имеет алый оттенок.
Эритроциты в моче у беременных – физиологические причины
Не стоит забывать и о том, что красные тельца появляются не только от патологий, тут играет роль и физиология, ведь на этапе беременности увеличивается в размерах матка. Процесс ее увеличения затрагивает мочеточники и сдавливает мочевой пузырь, тем самым обеспечивая застой физиологической жидкости. Это неизбежно приводит к нарушению кровообращения и сбою фильтра почек, таким путем эритроциты и попадают в мочу. Это неопасно для здоровья плода и женщины.
Также нередки случаи, когда эритроциты попадают в мочу от гормональных сбоев организма. В таком варианте красных телец будет совсем мало.
Возможны случаи, когда у беременной эритроциты появляются от застоя мочи, появляющегося от образования камней и песка. Обычно данный процесс сопровождается сильной режущей болью, поскольку по ходу мочи по канальцам, образования царапают их.
Разобраться с проблемой поможет уролог. Это довольно опасная патология, ведь она приводит не к единичным ферментам, а очень большому количеству красных телец в моче. Настолько большому, что физиологическая жидкость приобретает кровавый оттенок.
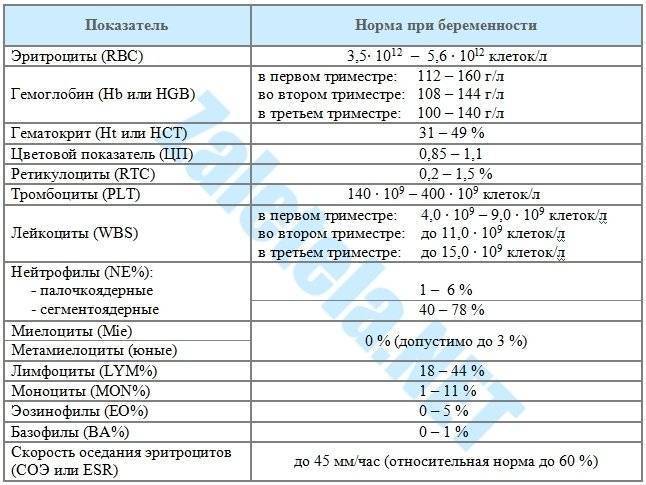
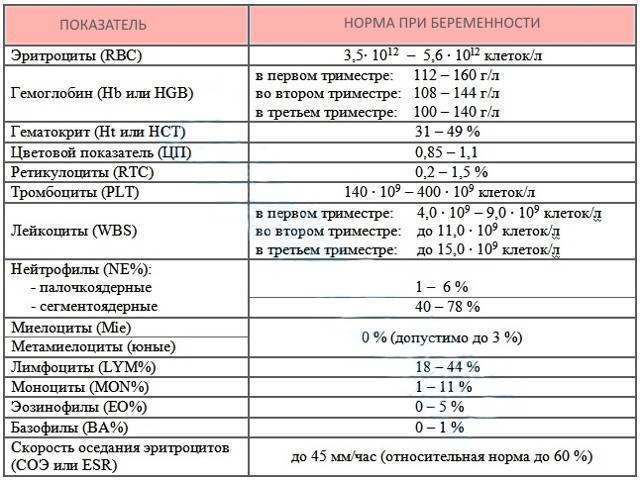
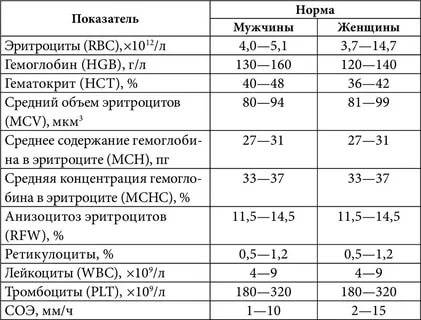
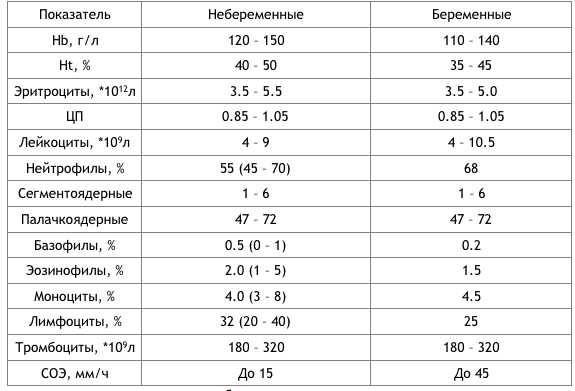
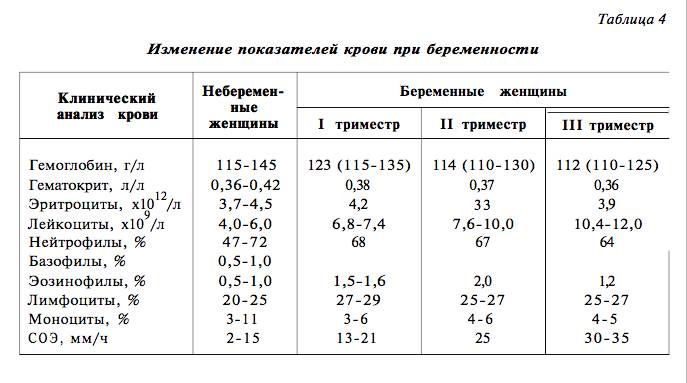
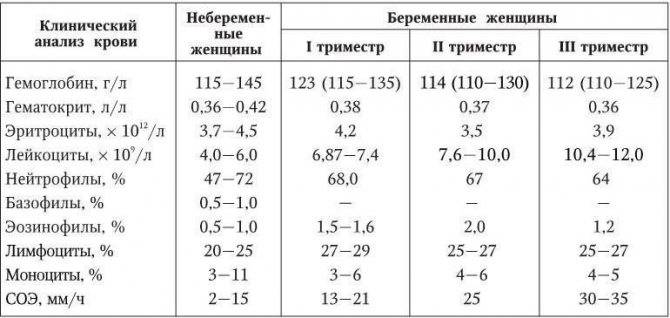
Какие лабораторные параметры позволяют оценить систему гемостаза при беременности?
Большинство специалистов сходится во мнении, что оценку гемостаза обязательно проводить на разных сроках беременности, начиная с момента первичного обследования.
Для оценки гемостаза исследуется уровень нескольких показателей, каждый из которых играет важное значение в функционировании системы свертывания крови. Минимальное обследование гемостаза включает в себя определение следующих параметров:
Минимальное обследование гемостаза включает в себя определение следующих параметров:
АЧТВ — активированное частичное тромбопластиновое время. В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.
Укорочение АЧТВ говорит об ускорении свертывания и увеличении вероятности развития ДВС-синдрома, а также о возможном наличии антифосфолипидного синдрома или недостаточности факторов свертывания.
Удлинение АЧТВ характерно для недостаточной коагуляционной способности крови и риске кровотечений во время родов или в послеродовой период.
Протромбиновое время — показатель гемостаза, показывающий, сколько времени нужно для свертывания плазмы крови при добавлении к ней кальция и тканевого фактора. Отражает внешний путь свертывания.
Укорочение протромбинового времени характерно для ДВС-синдрома.
Удлинение может говорить об увеличении вероятности послеродового кровотечения вследствие дефицита ряда факторов свертывания, заболеваний печени, недостаточности витамина К и некоторых других состояний и заболеваний.
В различных лабораториях протромбиновое время может быть представлено тремя способами:
- Протромбиновый индекс, представляющий собой отношение данного результата протромбинового времени к результату нормальной плазмы крови.
- Протромбин по Квику, который отражает уровень различных факторов свертывания в процентах.
- МНО, или INR — международное нормализованное отношение, показатель, отражающий сравнение свертывания крови исследуемого образца со свертыванием стандартизированной крови в норме.
Фибриноген — белок, из которого образуется фибрин, участвующий в формировании красного тромба.
Снижение содержания этого белка наблюдается при ДВС-синдроме, патологии печени.
Повышение уровня фибриногена во время беременности — вариант нормы. Также следует определять количество тромбоцитов в крови для исключения тромбоцитопатий.
D-димер — это продукт распада фибрина, небольшой фрагмент белка, присутствующий в крови после разрушения тромба. То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.
Однако для того, чтобы подтвердить, что у пациента развился тромбоз, только измерения уровня D-димера недостаточно. Для подтверждения диагноза следует провести дополнительные инструментальные методы исследования (ультразвуковое дуплексное ангиосканирование, КТангиография) и оценить наличие клинических признаков заболевания.
При подозрении на наличие антифосфолипидного синдрома (АФС) врачи могут определять наличие волчаночного антикоагулянта, антикардиолипиновых антител и антител к β2-гликопротеину 1.
Также в некоторых случаях врачи могут предполагать наличие наследственной тромбофилии (генетически обусловленной способности организма к формированию тромбов). С более подробной информацией о наследственных тромбофилиях вы можете ознакомиться в соответствующем разделе.
Почему так важно регулярно сдавать анализ на уровень эритроцитов?
Каждый человек старается следить за своим здоровьем, особенно это касается женщин в период беременности. Гормональные изменения в организме, связанные с вынашиванием ребенка, изменяют привычное функционирование внутренних органов и нередко вызывают различные проблемы и недомогания. Вот почему беременность требует тщательного наблюдения со стороны различных специалистов.
Нормально протекающая беременность не может проходить на фоне плохих анализов, в которых диагностируется гематурия
Эритроциты в моче не являются вариантом нормы, поэтому при их обнаружении важно провести дополнительные исследования и убедиться в том, что серьезные заболевания в организме будущей мамы отсутствуют. В противном случае не вылеченные состояния могут негативно отразиться на женщине и ее будущем ребенке
Решение о назначении лечения принимает врач с учетом других анализов, диагноза и самочувствия пациентки.
2.Причины крови в моче
Кроме вышеупомянутых причин, моча с кровью может быть следствием:
- Гломерулонефрита, т.е. воспаления почек;
- Гипертрофии или рака простаты;
- Наследственной болезни, например, менискоцитарной анемии;
- Приёма таких лекарственных препаратов, как аспирин, пенициллин, гепарин и некоторых других;
- Опухоли мочевого пузыря, простаты или почки;
- Травмы почек;
- Интенсивных занятий спортом или тяжёлых физических нагрузок.
Иногда то, что принимается за кровь в моче – на самом деле красный пигмент искусственных или натуральных пищевых красителей. Например, моча может стать красной, если вы съедите большое количество свёклы.
Какие обследования назначают, когда неизвестна причина крови в моче
В тех случаях, когда наличие микрогематурии не объясняется очевидными причинами, указанными выше, рекомендуется специальное обследование. В соответствии со статистикой в результате подобных обследований в 4% случаев необъяснимо высокого уровня эритроцитов обнаруживают новообразования почек либо мочевыводящих протоков.
На начальных этапах обследования проводят УЗИ, если причина не выявлена, переходят к КТ урографии, при невозможности его проведения – к ЯМР урографии. Данное обследование показывает наличие новообразований, травм, сосудистых патологий и прочих причин. При этом в 40-80% даже после подобного обследования причины микрогематурии остаются неизвестными. В таком случае специалисты рекомендуют на протяжении трех лет дважды в год проводить общий анализ мочи.
Если
проблема сохраняется, проводят повторное обследование, при котором в 30%
обнаруживают новообразование. В случае же отсутствия результатов наблюдение
прекращают, поскольку считается, что микрогематурия с неустановленной даже
после повторного обследования причиной опасности не несет.
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Гломерулонефрит
Гломерулонефрит относится к аутоиммунным заболеваниям, является осложнением некоторых инфекций (ангина, скарлатина, малярия, вирусный гепатит, корь и др.) или может провоцироваться различными аллергенами. Аутоиммунное – значит, что клетки иммунной системы ошибочно начинают атаковать здоровые клетки собственного организма, в данном случае клетки гломерул, из которых состоят ткани почки.
Симптомы заболевания:
- повышение температуры;
- высокое артериальное давление;
- головные боли;
- отеки;
- моча цвета “мясных помоев”.
Опасен гломерулонефрит тем, что может закончиться хронической почечной недостаточностью и понадобиться пожизненный гемодиализ либо пересадка органа. Лечение проводится под контролем врача-нефролога, в тяжелых случаях требуется госпитализация.
Что такое мочевыводящие пути?
Мочевыводящие пути – это дренажная система организма для удаления отходов и лишней жидкости. Мочевой тракт включает в себя:
- две почки
- два мочеточника
- мочевой пузырь
- уретра
Почки – это два бобовидных органа, каждый размером с кулак. Они расположены чуть ниже грудной клетки, по одному на каждой стороне позвоночника. Каждый день почки фильтруют от 120 до 150 литров крови, чтобы произвести от 1 до 2 литров мочи, состоящей из отходов и лишней жидкости. Дети производят меньше мочи, чем взрослые. Моча течет из почек в мочевой пузырь через трубки, называемые мочеточниками. Мочевой пузырь хранит мочу до тех пор, пока она не будет выделена через мочеиспускание. Когда мочевой пузырь опорожняется, моча вытекает из организма через трубку, называемую уретрой на дне мочевого пузыря.