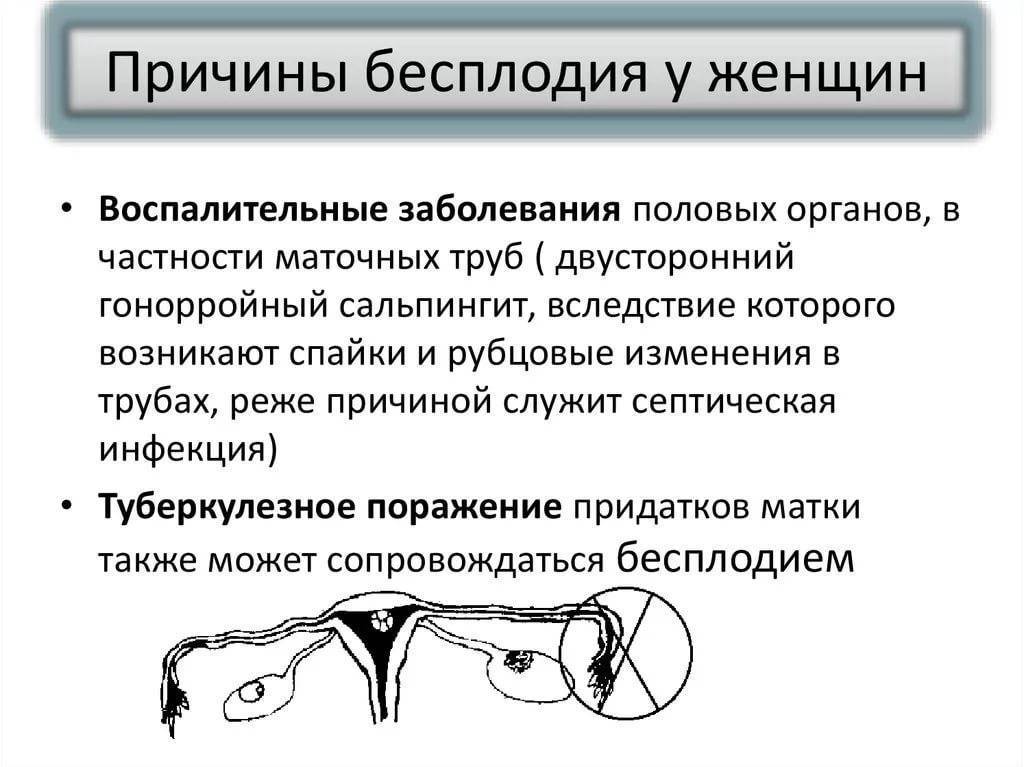
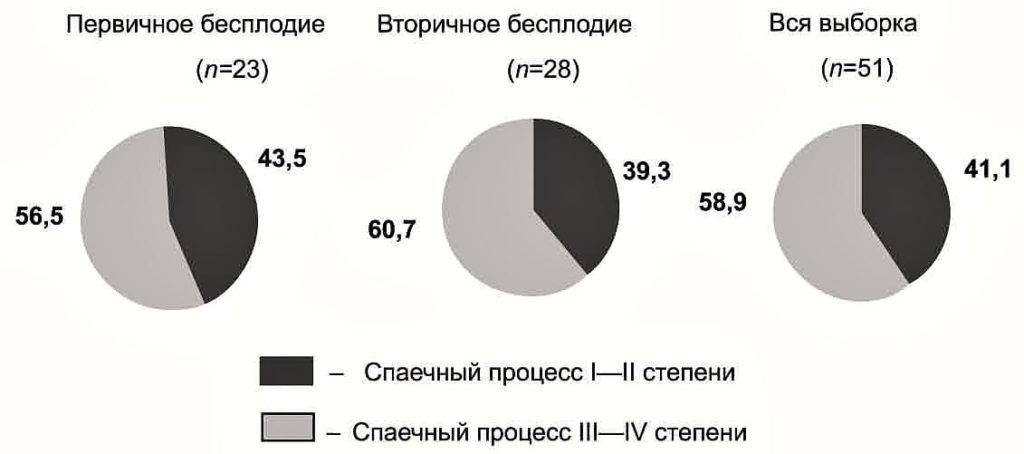
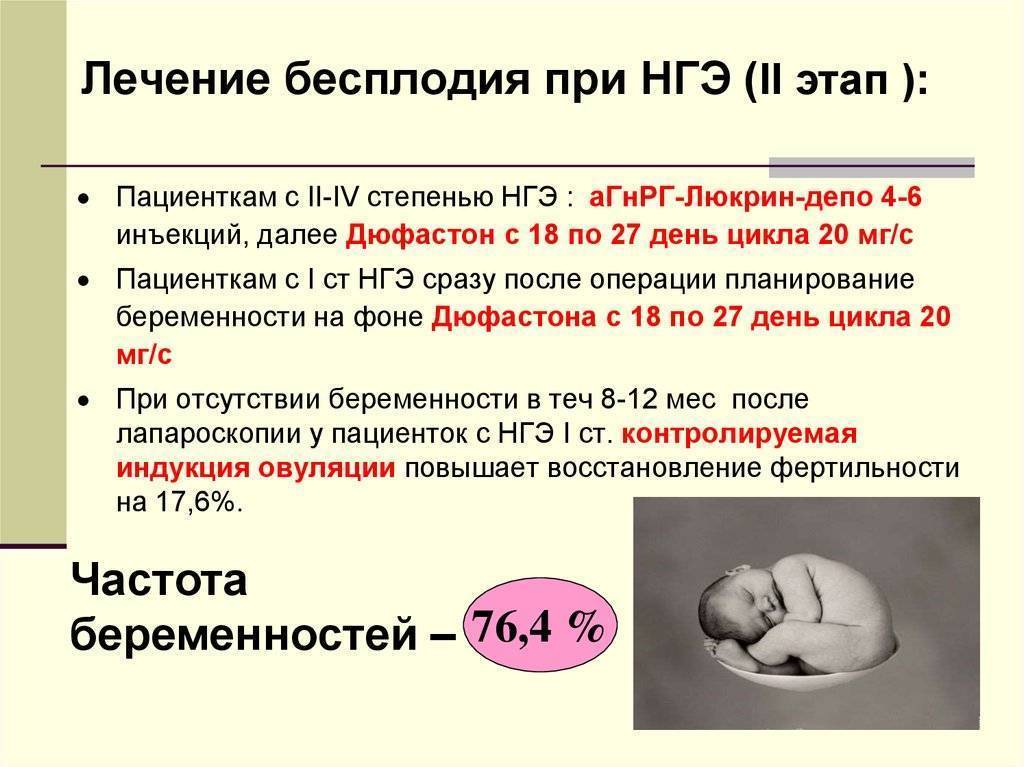
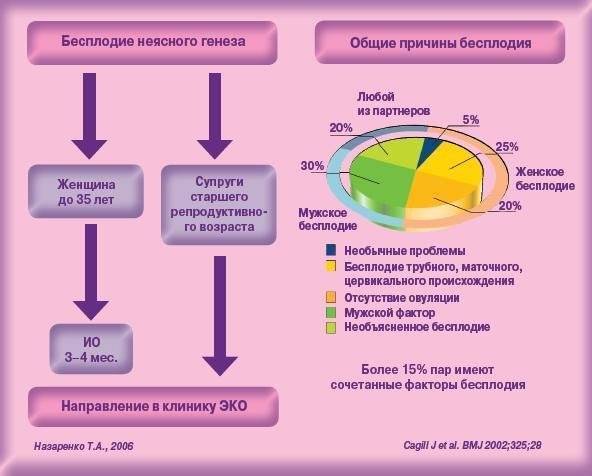
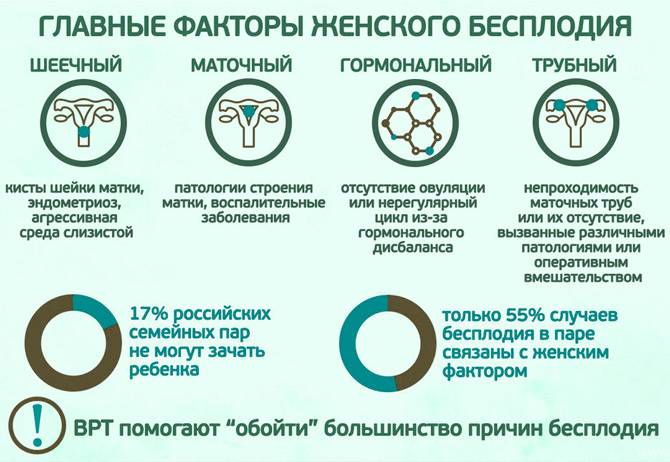
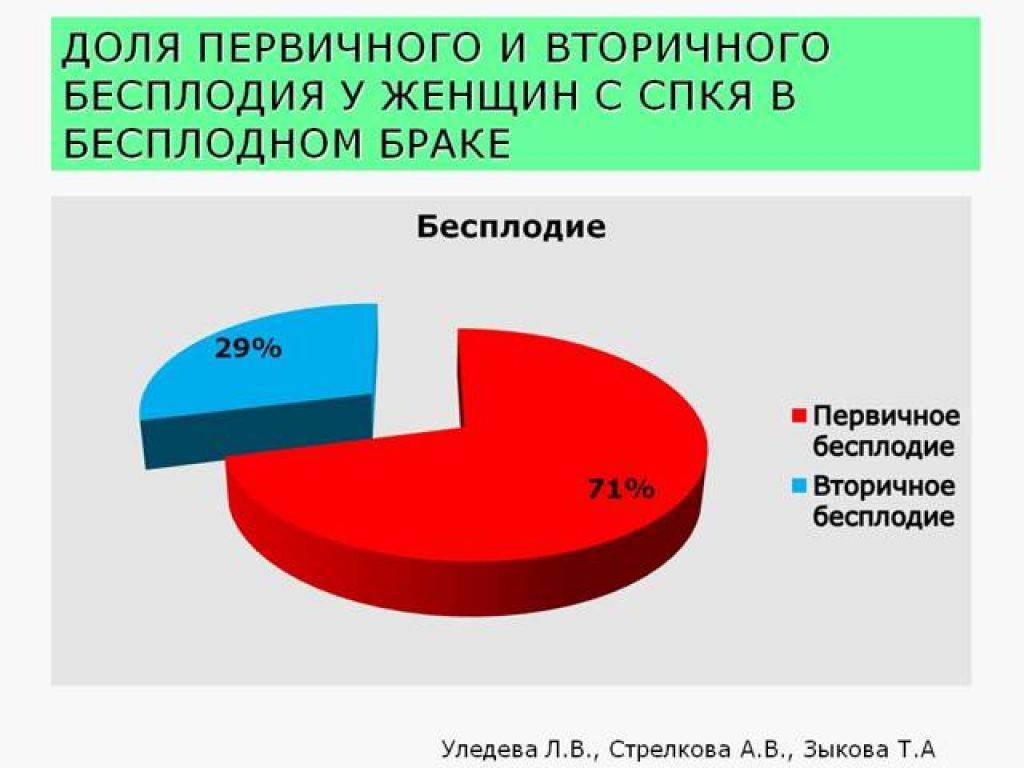
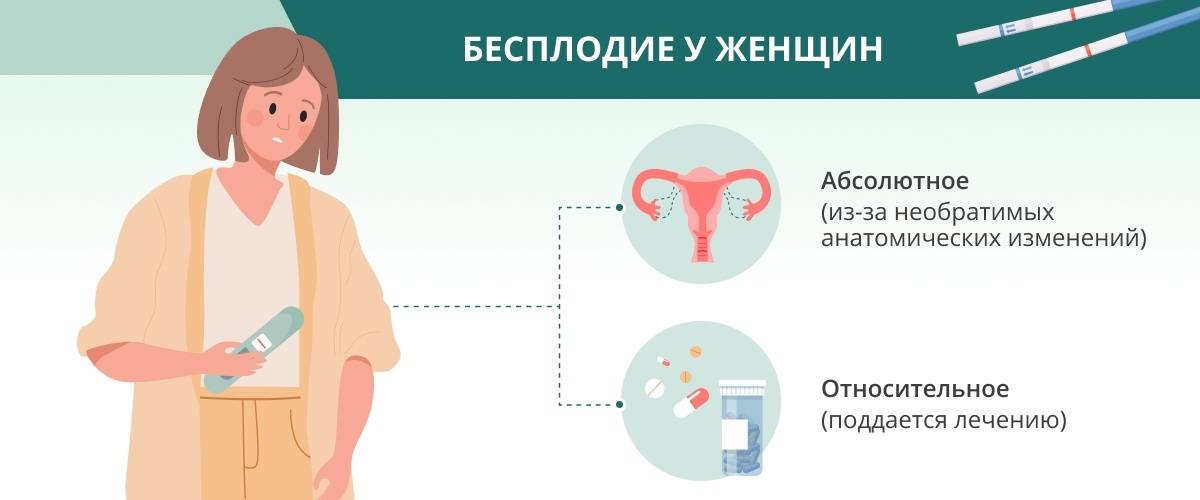
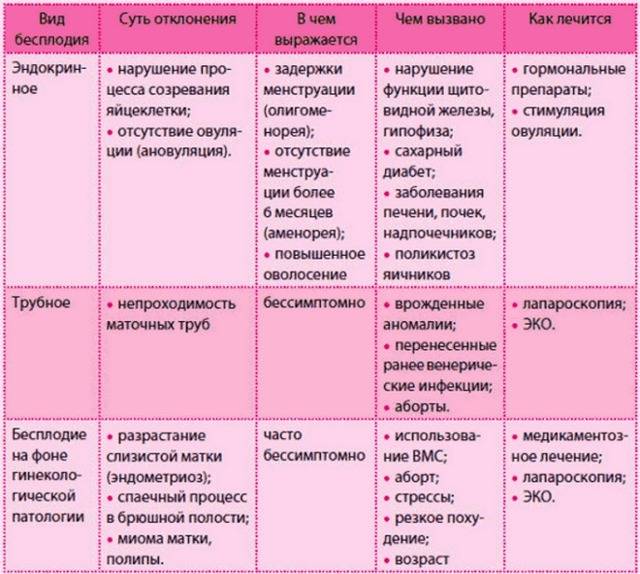
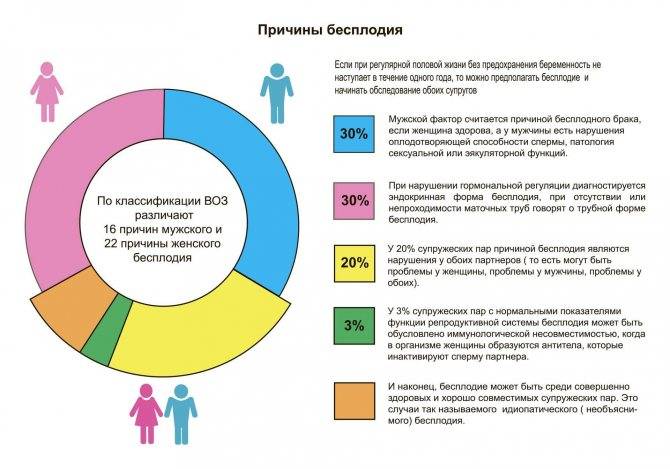
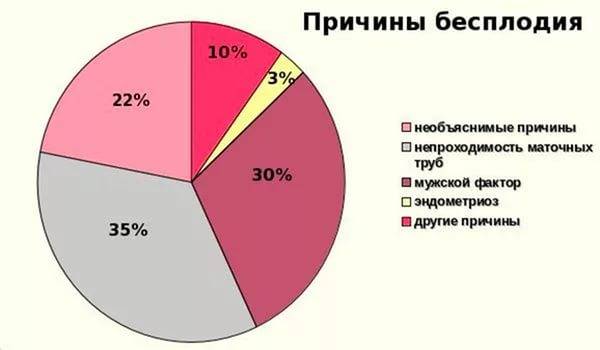
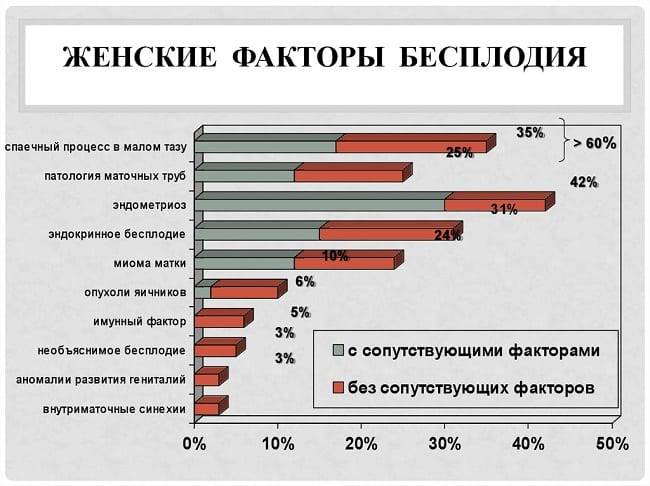
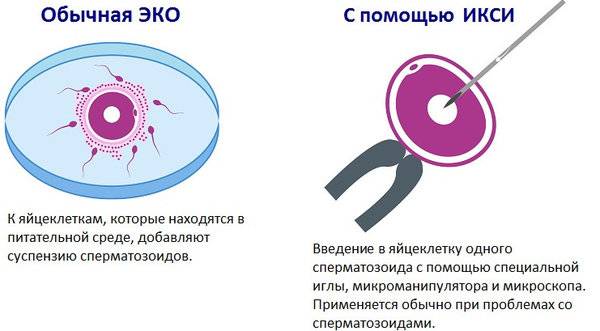
Виды и причины бесплодия у женщин
Бесплодие разделяют на первичное (беременность не наступала никогда) и вторичное (в прошлом была беременность).
Можно выделить несколько наиболее распространенных причин женского бесплодия:
- абсолютное бесплодие (необратимые изменения в женском организме, не допускающие зачатия — отсутствие репродуктивных органов или аномалии их развития);
- эндометриоз (блокирует фаллопиевы трубы и делает невозможной овуляцию);
- спайки в малом тазу;
- некоторые виды менструальных нарушений (олигоменорея, аменорея);
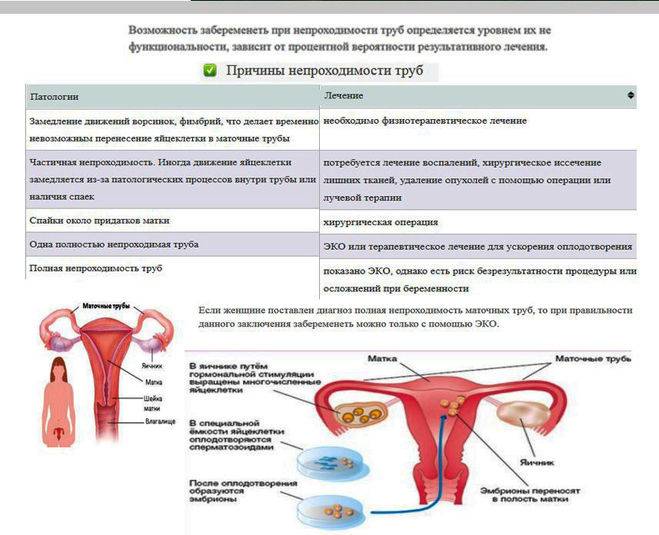
- двухсторонняя непроходимость труб;
- опухоль в гипофизе;
- врожденные дефекты половых органов;
- психосексуальные расстройства;
- системные аутоиммунные заболевания;
- миома матки;
- бесконтрольный прием гормональных препаратов и контрацептивов и др.
Помимо этого вызвать женское бесплодие могут следующие гормональные факторы:
- повышенное содержание мужских гормонов (подавляют функции яичников и приводят к прекращению овуляции);
- избыточное количество пролактина, производимого гипофизом (может привести к появлению молока в груди и нарушению менструального цикла);
- поликистоз яичников;
- недостаточность желтого тела (может привести к выкидышу);
- преждевременный климакс.
1
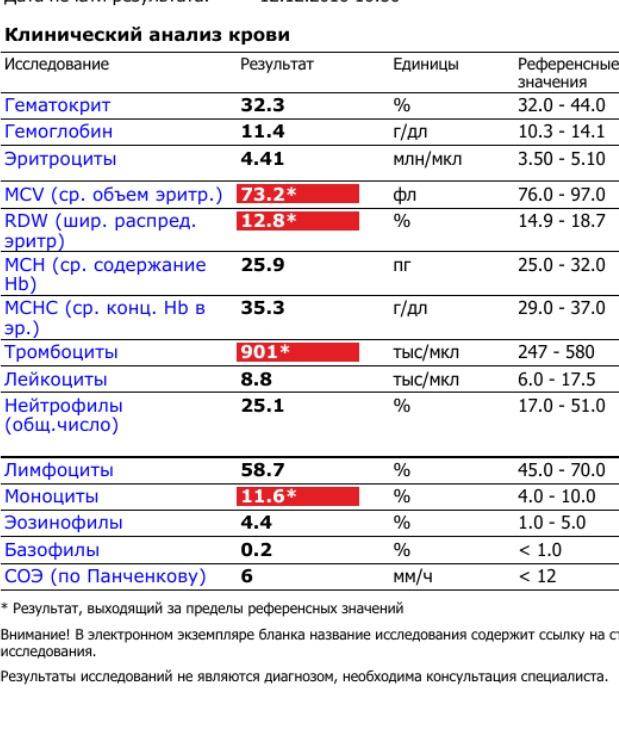
Общий анализ крови
2
Консультация уролога при диагностике бесплодия

3
УЗИ при диагностике бесплодия
Особенности проведения ЭКО у женщин после 40 лет
В связи с тем, что физиология женщин в позднем возрасте отличается в сравнении с ранними периодами, процесс ее экстракорпорального оплодотворения также имеет свои особенности:
- из-за истощения овариального резерва ей назначается смягченный протокол стимуляции яичников или же эта процедура вовсе исключается;
- предварительное медицинское обследование проводится более тщательно и включает дополнительные диагностические процедуры;
- за одну попытку подсаживается, как правило, только один эмбрион, чтобы исключить риск многоплодной беременности, которая в позднем возрасте протекает тяжелее;
- после имплантации пациентке обязательно назначается поддерживающая гормональная терапия, так как выработка собственных гормонов, отвечающих за нормальное протекание беременности, у нее снижена.
В остальном же процедура примерно соответствует стандартной. Однако, для женщин после 40 лет количество попыток оплодотворения ограничено, что в целом снижает шанс на успешное начало беременности.
Типы и причины развития эндокринного бесплодия
Репродуктивное здоровье женщины регулируется эндокринным взаимодействием между гипофизом, гипоталамусом и яичниками. Ключевыми гормональными факторами в этом отношении являются лютеинизующий (ЛГ) и фолликулостимулирующий (ФСГ) гормоны, а также эстрадиол. Ановуляторное бесплодие может быть вызванолюбым нарушением в этой цепочке:
- Недостаточность гонадотропных гормонов (I тип);
- Синдром поликистозных яичников (II тип);
- Преждевременное истощение овуляторного запаса (III тип).
К более редким факторам, провоцирующим ановуляцию, относят гипотиреоз и гиперпролактинемию. Диагностика и терапия для каждого типа заболевания имеет свои особенности.
Преждевременное истощение яичников (ановуляторное бесплодие III типа)
Данное состояние характеризуется отсутствием ооцитов, в связи с ранним истощением овуляторного запаса. Такая форма ановуляторного бесплодия считается самой сложной в терапевтическом отношении, поскольку невозможно спровоцировать и предугадать спонтанную овуляцию.
Все формы эндокринного бесплодия могут быть успешно скорректированы до нормогормонального уровня, когда “настроены” все необходимые гормоны, и организм женщины может продуцировать нормальные яйцеклетки, а при их оплодотворении успешно их сохранить.
Для успешного исхода лечения любого вида гормонального бесплодия необходим длительный прием лекарств и, возможно, хирургическое лечение. Все эти мероприятия должен назначать только гинеколог-эндокринолог. На отделении гинекологии клиники НЕОМЕД есть все необходимое для диагностики и лечения женского бесплодия.
Причины бесплодия у женщин и мужчин
Существует ряд факторов, влияющих на фертильность как мужчин, так и женщин. Они описаны ниже.
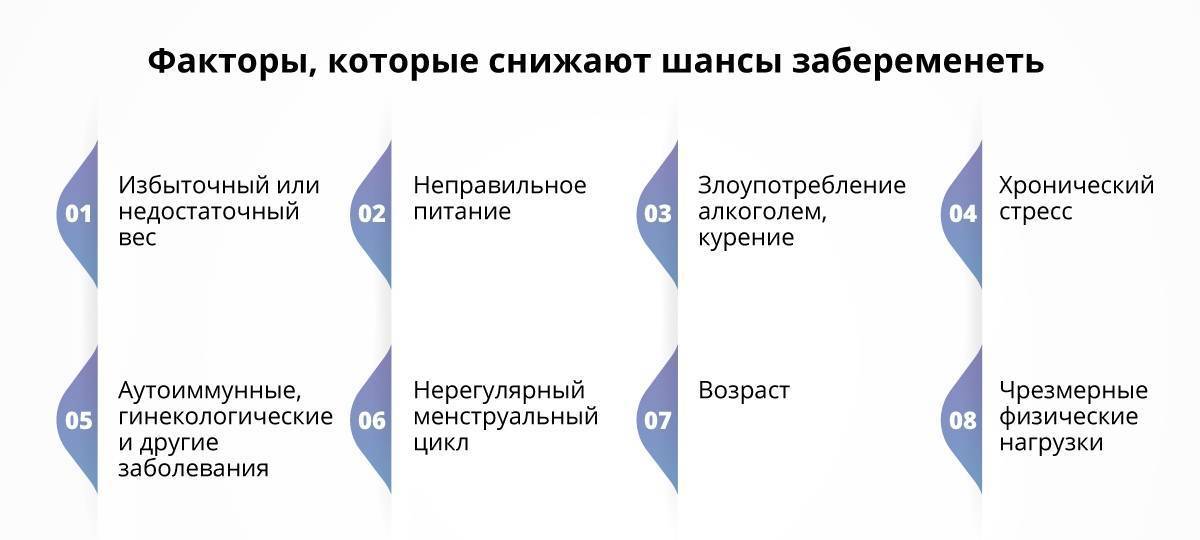
Избыточный вес и ожирение снижают фертильность как мужчин, так и женщин. У женщин избыточный вес влияет на овуляцию. Недостаточный вес также может сказаться на фертильности, особенно у женщин, у которых при серьезной нехватке веса прекращаются менструации.
Инфекции, передаваемые половым путем (ИППП). Существует ряд ИППП, которые могут вызвать бесплодие. Например, хламидиоз может повредить фаллопиевы (маточные) трубы у женщин и вызвать опухание и болезненные ощущения в мошонке (орган, в котором находятся яички) у мужчин.
Курение. Помимо того, что курение негативно влияет на ваше общее состояние и здоровье, оно также отрицательно сказывается на способности зачать ребенка у курильщиков «с большим стажем». Прочитайте подробнее об отказе от курения.
Факторы рабочей и окружающей среды. Контакт с определенными ядохимикатами, металлами и растворителями может сказаться на фертильности мужчин и женщин.
Бесплодие 2 степени у мужчин. Лечение
Лечение бесплодия 2 степени начинается с общих мероприятий, включающих нормализацию режима труда и питания мужчины. Консервативные методы лечения лечение бесплодие 2 степени применяются при олигоастенозооспермии, астенозооспермии, эндокринном бесплодии и инфекциях мочеполовой системы.
По результатам диагностики могут быть предложены хирургические вмешательства, например при варикоцеле, непроходимости семявыносящих протоков. В тяжелых случаях астенозооспермии и астенотератозооспермии рассматриваются перспективы ЭКО и ЭКО-ИКСИ. В случае иммунологического бесплодия у мужчин супружеской паре рекомендуют предпринять репродуктивные техники, в данном случае оправдана процедура ЭКО-ИКСИ.
Бесплатный прием репродуктолога
по 31 мая 2021Осталось дней: 32
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Что такое ЭКО в естественном цикле
Протокол ЭКО в естественном цикле (ЕЦ) – наиболее щадящая процедура из всех программ экстракорпорального оплодотворения.
Читать статью
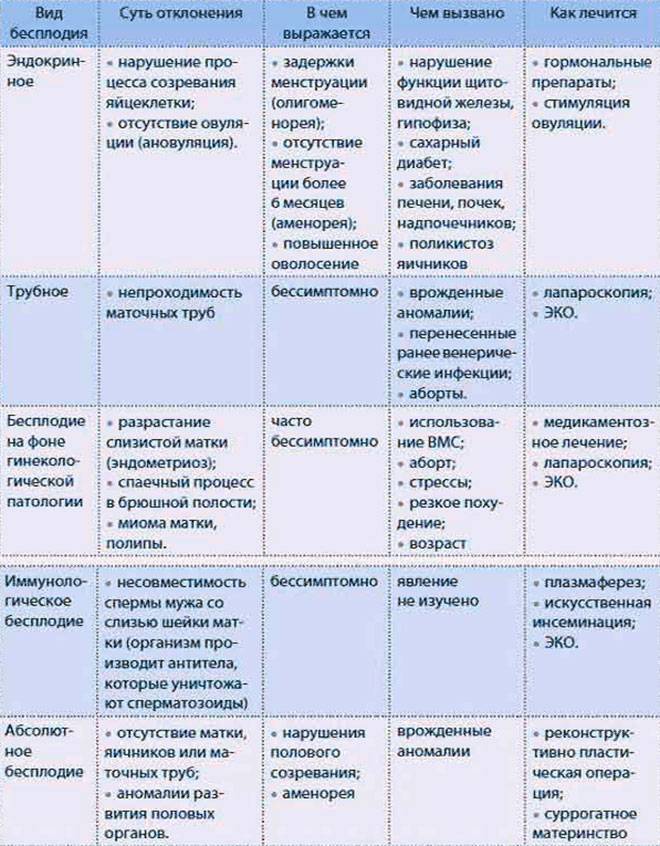
Степени и виды бесплодия: прогноз на беременность
В медицине выделяют несколько степеней женского бесплодия: относительное, первичное, абсолютное, бесплодие 2-й степени.
Относительное бесплодие характеризуется тем, что его причины можно выявить и ликвидировать, тем самым восстановив способность женщины к деторождению. Абсолютная же степень бесплодия означает, что ничего сделать уже нельзя, процесс необратим.
- Бесплодие 1 степени, или первичное бесплодие, диагностируется у тех женщин, которые ни разу не забеременели при регулярной половой жизни.
- Бесплодие 2 степени предполагает отсутствие беременности в определенный временной промежуток, хотя раньше беременность была.
Бесплодие 1 и 2 степени возможно вылечить, если оно было своевременно обнаружено.
По характеру причин, вызвавших бесплодие, выделяют следующие его виды:
- Маточное;
- Гормональное;
- Эндометриальное;
- Аутоиммунное;
- Трубно-перитонеальное;
- Идиопатическое.
Зачастую женщина даже не догадывается о наличии у нее бесплодия, потому что пока не планирует зачатие ребенка. В то же время особых проблем со здоровьем она не замечает, ведь очень много заболеваний не имеют симптомов и никак себя не проявляют. Вот поэтому и нужно посещать гинеколога хотя бы раз в полгода для своего же спокойствия.
Общее описание
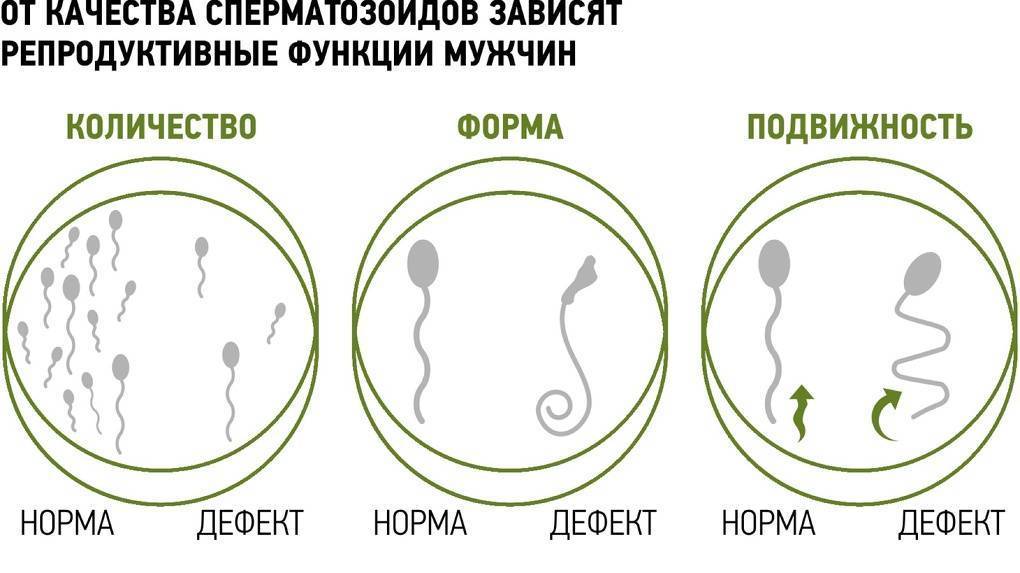
Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Показания к назначению спермограммы
- выявление мужского фактора в бесплодном браке;
- простатит;
- варикоцеле;
- инфекции и травмы мужских половых органов;
- гормональные нарушения;
- подготовка к ЭКО или ICSI.
Требования к образцам биоматериала
Материал для исследования собирается путем мастурбации в специальную стерильную посуду после не менее чем 2-дневного, но не более 7-дневного воздержания. В этот период запрещается употребление алкоголя, нельзя принимать лекарственные препараты, посещать баню или сауну, подвергаться воздействию УВЧ.
Терминология, применяемая для характеристики нарушений в спермограмме
- нормоспермия — нормальная сперма;
- олигоспермия — снижение объема эякулята менее 2 мл;
- полиспермия — повышенное количество сперматозоидов в эякуляте или его увеличенный объём (более 8-10 мл);
- олигозооспермия — снижение количества сперматозоида в эякуляте менее 20 млн в 1 мл;
- астенозооспермия — снижение подвижности сперматозоидов;
- аспермия — отсутствие в эякуляте сперматозоидов и клеток сперматогенеза;
- азооспермия — в эякуляте отсуствуют сперматозоиды, однако присутствуют клетки сперматогенеза и секрет простаты;
- гемоспермия — наличие эритроцитов в сперме;
- лейкоциотоспермия — число лейкоцитов в эякуляте превышает 1 млн/мл;
- пиоспермия — наличие гноя в сперме;
- тератоспермия — наличие в эякуляте более 50% аномальных форм спермиев.
Патологические изменения в спермограмме вызывают
- генетические (врожденные) заболевания — 80%;
- токсическое воздействие на организм алкоголя, лекарственных средств, рентгеновского и радиоактивного излучения — 80%;
- воздействие соединений свинца, ртути — 80%;
- хронические воспалительные заболевания мужских половых органов: простатит, везикулит и др. — 70%;
- варикоцеле — 80%;
- гормональные нарушения — 80%;
- нарушение проходимости семявыносящих протоков — 80%.
При диагностике мужского бесплодия при результатах, отличных от нормы, необходимо через 1-2 недели пересдать спермограмму. При оценке же ее результатов, следует помнить, что у одного и того же мужчины в течение года показатели спермы могут значительно изменяться, соответственно, мужчины даже с более низкими показателями могут быть фертильны.
Бесплодие 1 степени у женщин
Диагноз «бесплодие 1 степени» или первичное бесплодие женщина получает в том случае, если она не может забеременеть, и до этого беременность не наступала никогда. Причины первичного бесплодия могут быть следующие:
- эндокринные расстройства;
- аномалии в развитии женской репродуктивной системы;
- врожденные заболевания;
- другие факторы.
Лечение, которое может помочь женщине справиться с этим диагнозом, сугубо индивидуально. Если беременность не наступила через год после отказа от контрацепции, женщина должна понять, что что-то не в порядке, и обратиться за профессиональной помощью к врачу-гинекологу.
Причины бесплодия
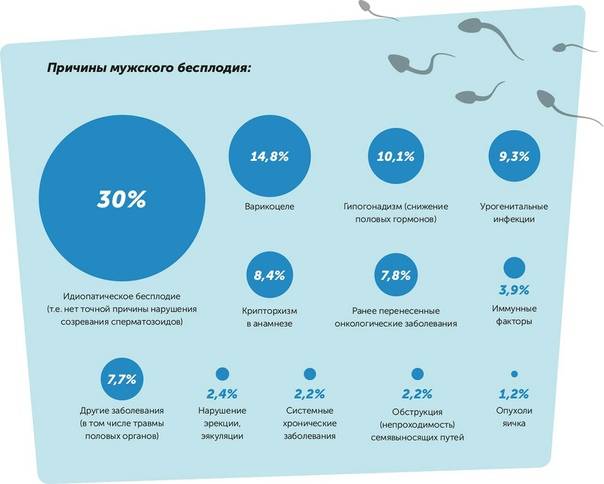
Очевидно, что характер этого неприятного недуга – приобретенный, поскольку однажды женщине уже удавалось зачать, выносить и родить ребенка. Основными причинами невозможности повторно забеременеть у мужчин чаще всего являются:
- инфекции половой сферы;
- хронические болезни половой системы;
- диабет;
- различные травмы головы;
- прием сильнодействующих препаратов;
- варикоцеле;
- алкоголизм, наркомания.
Что касается женщин, в большинстве случаев препятствиями на пути к рождению малыша могут являться:
- возраст – оптимальным временем для появления первенца принято считать 18-35 лет. А вот зачатие второго ребенка не стоит откладывать позже, чем 35 лет, поскольку женская половая система в этом возрасте уже начинает стремительно угасать.
- эндокринные нарушения;
- нарушения иммунитета;
- инфекции и воспаления;
- искусственные прерывания беременности;
- выкидыши в анамнезе;
- неправильный образ жизни.
Откуда берется вторичное бесплодие
Когда Вам в результате длительного обследования пишут диагноз «вторая стадия бесплодия» не следует моментально впадать в отчаяние и ставить крест на своем будущем. Диагноз бесплодие 2 отнюдь не значит, что Вам никогда не удастся вновь стать родителями. Медицина в наше время имеет большой потенциал и множество инструментов для борьбы со второй стадией бесплодия у пациенток.
У представительниц слабого пола подобная проблема в основном обусловлена присутствием каких-либо отклонений в системе репродукции. Например, сбой гормонального фона или нарушение в фазах менструального цикла. Также бесплодие 2 степени может развиваться под воздействием воспалительных процессов в организме женщины, спаек и других новообразований, скрытых инфекций и неудачных беременностей в анамнезе.
К огромному сожалению, отдельные болезни, которые вызывают вторичное бесплодие у женщин, протекают без видимых глазу симптомов. Например, определить наличие кисты шейки матки часто удается только в процессе проведения УЗИ. А поликистоз яичников может проявиться внеплановыми кровотечениями и сбоем менструального цикла.
Медицина и бесплодие 2 степени
В настоящее время результаты лечения этого недуга у женщин обнадеживают. Если даже у Вас не вышло зачать малыша естественным путем, всегда есть возможность прибегнуть к услугам опытных врачей, чтобы наконец вновь стать родителями. Наиболее эффективными методами решения этой проблемы считают ЭКО и суррогатное материнство.
В первом случае оплодотворение происходит в лабораторных условиях, с использованием биоматериалов обоих партнеров. Во втором же оплодотворенная яйцеклетка подсаживается в матку суррогатной матери с условием последующей передачи родившегося ребенка бесплодной женщине.
Что можно посоветовать
В отдельных ситуациях для того, чтобы вторая и последующая беременности все же состоялись, партнерам достаточно только соблюдать несколько простых правил в каждодневной жизни:
- Пройти полное обследование на предмет наличия любых заболеваний или воспалительных процессов в организме обоих супругов.
- Нормализовать гормональный фон и работу яичников у женщины.
- Наиболее эффективная поза для зачатия – когда мужчина находится сзади.
- Психологическое состояние играет не последнюю роль в успешности зачатия – постарайтесь быть максимально расслабленными и не думать о насущных проблемах.
- Не вставайте сразу после секса, полежите некоторое время, подложив под поясницу небольшую подушку. Это способствует более быстрому прохождению сперматозоидов.
Возраст — после 35 лет шансы на зачатие снижаются!
В наше время стали популярны так называемые “поздние роды”, когда первый ребенок появляется после 30 и даже 35 лет. Однако в этом возрасте возможность забеременеть существенно снижается. Также повышаются риски рождения малыша с хромосомными патологиями. С материальной точки зрения может быть и неплохо, что женщина рожает, уже будучи зрелой. Но природой заложен оптимальный возраст для рождения первенца — 19-25 лет. Именно в этот возрастной промежуток чаще всего появляются крепкие, здоровые дети, а женщина быстро восстанавливается после родов.
Причины возрастного бесплодия сразу 3:
- Снижение овариального резерва. При рождении у женщины закладывается определенное количество яйцеклеток, исчерпав резерв, она становится бесплодной.
- Высокий риск привычных выкидышей. С возрастом в организме накапливаются токсины, иммунитет слабеет, нарушается обмен веществ, все это приводит к нарушениям в образовании половых клеток. Природа заложила программу при которой большая часть зародышей с отклонениями гибнет на самых первых этапах и выводится в виде выкидыша. Пациентка может даже не знать, что обильные месячные — это ранний выкидыш.
- Возможность наступления раннего климакса. У каждой 10-й женщины климакс наступает до 40 лет.
Осложнения при лечении бесплодия
Некоторые методы лечения бесплодия могут вызвать осложнения, в том числе побочные эффекты препаратов, многоплодную беременность и стресс.
Побочные эффекты лекарственных препаратов
Некоторые препараты, используемые для лечения бесплодия, могут иметь следующие побочные эффекты:
- тошнота;
- рвота;
- понос;
- боли в желудке;
- головная боль;
- приливы жара.
Полный список возможных побочных эффектов смотрите в инструкции по применению, прилагаемую к препарату.
Синдром гиперстимуляции яичников
Синдром гиперстимуляции яичников может развиться после приема препаратов для стимулирования ваших яичников, например, кломифена и гонадотропина, а также может развиться после курса экстракорпорального оплодотворения (ЭКО). Синдром гиперстимуляции яичников заставляет ваши яичники опухать и вырабатывать слишком много фолликулов (наполненных жидкостью пузырьков, в которых развивается яйцеклетка).
Примерно у трети женщин после курса ЭКО разовьется синдром гиперстимуляции яичников в легкой форме. Примерно у 10% женщин после курса ЭКО разовьется синдром гиперстимуляции яичников в умеренной или тяжелой форме. Легкие симптомы включают в себя:
- тошнота;
- рвота;
- боль в животе;
- вздутие живота;
- запор (когда вы не можете опорожнить кишечник);
- понос;
- темная, концентрированная моча.
Синдром гиперстимуляции яичников в тяжелой форме потенциально смертелен и может привести к следующим последствиям:
- тромбоз (образование кровяного сгустка в артерии или вене);
- нарушение работы печени или почек;
- дыхательная недостаточность (затруднение дыхания).
Если у вас проявились любые симптомы синдрома гиперстимуляции яичников, вам следует немедленно обратиться за медицинской помощью. Возможно, вам придется лечь в больницу, чтобы находиться под наблюдением и проходить лечение под контролем медицинских работников.
Внематочная беременность
«Внематочная» означает «возникшая за пределами матки». При внематочной беременности оплодотворенная яйцеклетка начинает развиваться за пределами вашей матки. Более 95% случаев внематочной беременности происходят в фаллопиевых (маточных) трубах.
Если оплодотворенная яйцеклетка прикрепляется к вашей фаллопиевой трубе и продолжает расти, это может привести к выкидышу, а также существует риск разрыва фаллопиевой трубы. Признаки внематочной беременности:
- задержка менструации;
- резкие боли в нижней части живота;
- влагалищное кровотечение.
Вызовите скорую помощь при подозрении на внематочную беременность, так как кровотечение, возникающее при разрыве маточной трубы может привести к смерти.
Если вы проходите лечение от бесплодия, риск внематочной беременности у вас составляет около 4%. Это выше, чем средний показатель частоты внематочной беременности, который составляет около 1%. Вы более подвержены развитию внематочной беременности, если ранее у вас уже были проблемы с маточными трубами.
Инфекция органов таза
Процедура извлечения яйцеклетки из яичника может стать причиной развития инфекции в области малого таза. Однако риск тяжелой инфекции очень низок. Например, на 500 проведенных процедур приходится менее одного случая развития тяжелой инфекции.
Многоплодная беременность
Вам может казаться, что рождение сразу нескольких детей — это хорошо, но это значительно повышает риск осложнений для вас и ваших детей. Многоплодная беременность — это самое частое осложнение при лечении бесплодия.
Возможные риски при многоплодной беременности:
- Дети рождаются раньше срока, недоношенными — так рождаются 50% двойняшек и около 90% тройняшек.
- Смерть ребенка на первой неделе жизни — риск этого в пять раз выше для двойняшек и в девять раз выше для тройняшек, чем для одного ребенка.
- Рождение ребенка с церебральным параличом (заболеванием, поражающим мозг и нервную систему) — риск этого в пять раз выше для двойняшек и в 18 раз выше для тройняшек, чем для одного ребенка.
- Высокое кровяное давление (гипертония) во время беременности — этому подвержены до 25% женщин, вынашивающих более одного ребенка.
- Развитие диабета во время беременности (диабет — это заболевание, вызываемое высоким содержанием глюкозы в крови) — риск этого в 2–3 раза выше для женщин, вынашивающих более одного ребенка, чем для женщин, вынашивающих одного ребенка.
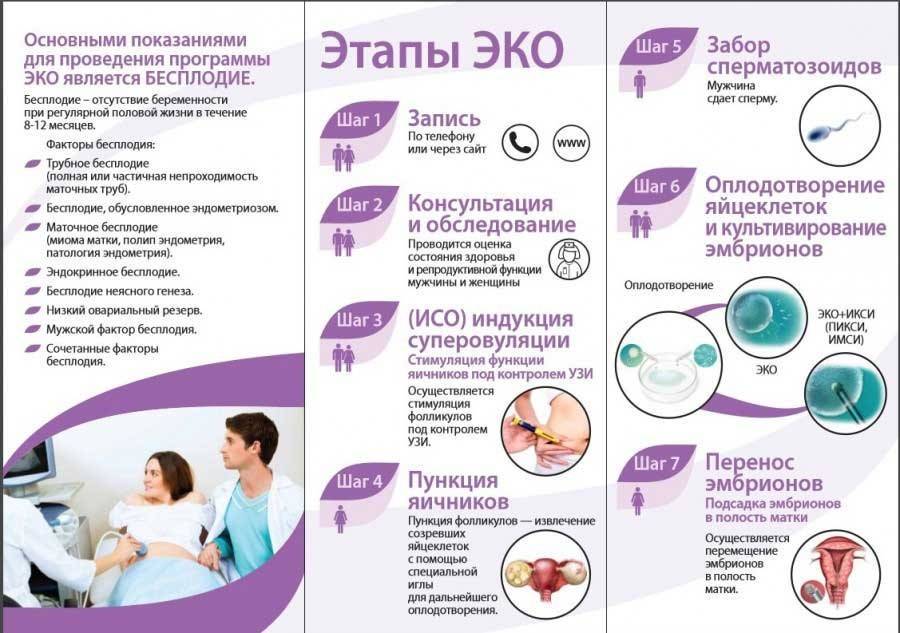
Диагностика бесплодия у женщин
Начинается с оценки клинико-анамнестических данных. К осмотру женщины приступают исключительно после обследования мужа для исключения у него бесплодия. У женщин сначала устанавливают наличие ежемесячной овуляции, делая с этой целью анализ крови и УЗИ яичников. Если она присутствует, а оплодотворения не происходит, проводят дальнейшее обследование. Во время гинекологического исследования определяют кислотность влагалищного содержимого, вязкость шеечного секрета и пробу на совместимость шеечной слизи и спермы. В обязательном порядке проводят пертубацию, метросальпингографию, биконтрастную геникографию, кимографическую гидротубацию. К применению этих методик есть определенные противопоказания, которые нужно учитывать. Если в качестве причины бесплодия предполагается эндокринная патология, то производится определение функции яичников тестами функциональной диагностики, производится биопсия эндометрия. Если бесплодие является следствием патологии маточных труб и матки, проводят лапароскопическое исследование. Эти обследования проводятся в стационарных условиях.
Популярные вопросы
- Когда ставят диагноз бесплодие?
Для начала нужно понять, что такое бесплодие, и когда пара получает этот диагноз. Бесплодными считаются партнеры репродуктивного возраста, которые ведут регулярную сексуальную жизнь, не используя средств контрацепции. Если за год паре не удается забеременеть, у нее есть веский повод обратиться к специалисту.
Диагноз бесплодие подтверждают такие анализы, как спермограмма, УЗИ, исследование уровня гормонов, мазки, гистологическое и эндоскопическое обследование.
- Как определить бесплодие у женщин?
Ответ на вопрос, как можно определить бесплодие у девушки или женщины, очень прост: посетите консультацию акушера-гинеколога. Врач соберет анамнез, проведет гинекологический смотр, возьмет необходимые анализы. Возможно, уже этого будет достаточно, чтобы диагностировать бесплодие. В противном случае специалист назначит другие виды исследований, призванные выявить ту или иную форму бесплодия.
- Как определить форму бесплодия?
При определении типа бесплодия говорят также о первичном и вторичном бесплодии. В случае первичного бесплодия нарушение репродуктивной функции у женщины фиксируется впервые, а мужчина не имеет и не имел способности к оплодотворению. Вторичное бесплодие диагностируется, когда у женщины была хотя бы одна беременность вне зависимости от партнера и результата завершения данной беременности. Если речь идет о мужском бесплодии, то ранее от данного мужчины была зафиксирована беременность, но теперь его репродуктивная функция утрачена в силу той или иной причины.
- Можно ли зачать ребенка при мужском бесплодии?
При квалифицированном лечении многие пары даже с тяжелыми формами бесплодия у мужчин могут зачать ребенка. Поэтому не следует воспринимать диагноз мужское бесплодие как конец всех надежд о желанной беременности. На данный момент более 40% бесплодных супружеских пар, соблюдавших рекомендации своего врача и прошедших лечение, смогли забеременеть. Тем, для кого естественное зачатие невозможно, всегда можно предложить альтернативный метод оплодотворения. Когда имеет место мужской фактор бесплодия, ЭКО, внутриматочная инсеминация довольно эффективны.
Как реагировать на диагноз бесплодие?
Женщины склонны эмоционально реагировать, когда им ставят диагноз бесплодие. Их можно понять, однако бесплодие – это не приговор и не полное отрицание возможности иметь детей. Это особое состояние, которое может быть даже у здоровых женщин
Важно осознать, что женское бесплодие в огромном количестве случаев можно вылечить – для этого разработано множество способов диагностики и методов лечения – как консервативных, так и хирургических.
Виды бесплодия:
Женское бесплодие – неспособность к зачатию в течение года регулярной половой жизни без контрацепции.
Мужское бесплодие – неспособность половых клеток зрелого мужского организма к оплодотворению.
Сочетанное женское бесплодие — сочетание причин у женщины;Сочетанное мужское бесплодие — сочетание причин у мужчины;
Комбинированное бесплодие — комбинация женских и мужских причин бесплодия.
Статистика гласит, что в последние годы доля мужского бесплодия превалирует над женским.
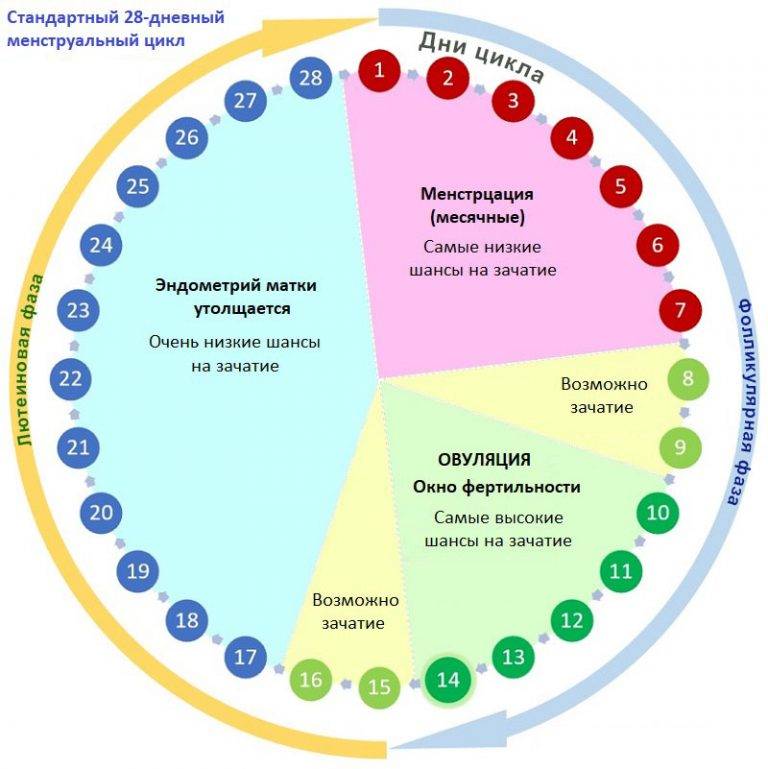
Оптимальное время зачатия соответствует 6-дневному интервалу, включая день овуляции и коррелирует с объемом и характером цервикальной слизи. Определение лучшего интервала зачатия значимо для супружеских пар с редкими половыми актами.
Здоровый образ жизни, правильное питание, нормальный вес увеличивают вероятность зачатия у женщин с овуляторной дисфункцией. А вот ожирение увеличивает время зачатия в два раза. Весомая доля в отсутствии наступления беременности это избыточная масса тела. Неправильное питание, сидячий образ жизни приводит к нарушению метаболизма как у женской половины человечества, так и у мужской. Потребление алкоголя в количестве 10-20 г этанола в день и кофеина (5 чашек в день и более) отрицательно влияет на вероятность наступления беременности. Исследования подтвердили, что курение ускоряет возрастное снижение запаса фолликулов в яичниках. И у курящих женщин менопауза наступает на 1-4 года раньше, чем у некурящих.
Во время беременности потребление кофеина в объеме 200-300 мг (2-3 чашки) увеличивает риск самопроизвольных выкидышей, но не влияет на риск врожденных аномалий плода.
Возраст также играет серьезную роль в возможности зачатия.
Обследование супружеской пары начинают одновременно.
Одной из ведущих причин женского бесплодия является полное отсутствие овуляции. При этом происходит нарушение фолликулогенеза (созревания яйцеклетки) в яичниках, что приводит к её невызреванию.
В здоровом женском организме период овуляции характеризуется выходом созревшей половой клетки в брюшную полость. Затем яйцеклетка осуществляет медленное продвижение по маточным трубам в направлении матки. В случае ановуляторного (эндокринного) фактора бесплодия, этого процесса не происходит, в результате чего половые клетки партнеров не могут встретиться.
По данным статистики около 20-30% всех случаев женской бездетности связаны именно с анвуляторными циклами. При этом чаще всего подобная патология поддается медикаментозной коррекции. Решающим фактором для преодоления эндокринного бесплодия считается определение причины отсутствия овуляции у женщины.
Лабораторные анализы
В рамках лабораторной диагностики бесплодия проводят такие тесты:
- Клинический анализ мочи и крови – проводят для оценки общего здоровья. Анализ позволяет заподозрить воспаление, нарушение обмена веществ, инфицирование;
- Биохимия крови – позволяет оценить обменные процессы, выявить отклонения в работе эндокринной системы;
- Определение группы крови и резус-фактора – проводят для предварительной оценки совместимости родителей;
- Бакпосев мазка из влагалища – позволяет оценить активность патогенных бактерий, которые могут мешать зачатию;
- Анализы на половые инфекции – проходят оба партнера. Исследование помогает выявить хронические инфекционно-воспалительные процессы, влияющие на репродуктивное здоровье;
- Анализы на половые гормоны – определяет пролактин, прогестерон, эстрадиол, др. Сдают при подозрении на эндокринное бесплодие. В зависимости от типа гормона биоматериал берут в разные фазы цикла;
- Анализ на антимюллеров гормон (АМГ) – это дополнительное гормональное исследование. Уровень АМГ в крови отражает текущий овариальный запас яичников;
- Проба Курцрока-Миллера – специфическое исследование биологической совместимости партнеров;
- Тест на антиспермальные антитела – в крови и половой слизи женщины могут содержаться микроорганизмы, блокирующие активность сперматозоидов;
- Онкоцитология – забор тканей из шейки матки. Исследование позволяет определить характер изменений в тканях, диагностировать рак;
- Генетические анализы – это исследование кариотипов мужчины и женщины. Хромосомные аномалии могут препятствовать наступлению беременности.
Заключение
Аденомиоз – это доброкачественное заболевание, характеризующееся наличием очагов эндометрия в мышечном слое матки (миометрии). Сопровождается болевым синдромом и может приводить к бесплодию.
В развитии заболевания ведущую роль играет нарушение гормонального баланса и расстройства иммунитета. В группе риска находятся женщины с наследственной предрасположенностью к данному заболеванию, не забеременевшие и не родившие до 30–40 лет.
В качестве базового лечения аденомиоза применяется гормональная терапия, а при отсутствии эффекта встает вопрос об операции. На ранних (I и II) стадиях заболевания применяются органосохраняющие методики, а при более распространенном патологическом процессе может возникнуть необходимость в удалении матки.