Диета
Во втором триместре имеется риск развития гестационного диабета, с которым связано многоводие. Поэтому обязательным условием является ограничение простых углеводов — конфеты, вафли, сладкая выпечка, халва, печенье, сгущенное молоко и прочее. В ограничении приема жидкости нет смысла, поскольку она не влияет на количество амниотической жидкости.
Употребление поваренной соли стоит ограничить, что уменьшит задержку воды в организме, поэтому значительно уменьшатся внутренние отеки, отеки передней брюшной стенки и ног. Рекомендуют диету, исключающую консервы, соленые, острые продукты, колбасу и копчености, экстрактивные блюда. Рацион должен включать белок (мясо, рыба, творог), фрукты, ягоды, овощи, овощные соки, а также сложные углеводы в виде цельнозернового хлеба, цельных круп, хлеба с отрубями, бобовых.
Лечение маловодия
Как лечить маловодие? До настоящего времени проводится поиск методов лечения — рассматривается консервативное поддерживающее лечение, гидратация беременной, трансабдоминальная амниоинфузия. Тактика ведения беременной зависит от выраженности маловодия. При незначительном и умеренном снижении количества вод беременность не отличается от нормальной.
Обычно рекомендуют:
- покой;
- достаточный сон;
- ограничение физической нагрузки;
- диету с высоким содержанием витаминов и минералов;
- достаточный питьевой режим (соки, вода, морсы).
Беременность пролонгируют до положенного срока, но обязательно выполняют УЗИ контроль состояния плода и амниотической жидкости. УЗИ проводят каждые 4 недели или каждые 1-2 недели, если плод отстает в развитии. Допплерография выполняется раз в 3 дня для контроля плацентарного кровообращения. При выраженном маловодии беременность протекает с осложнениями (угроза прерывания), что требует медикаментозной коррекции. Выраженное маловодие во II триместре, задержка развития могут вызвать прерывание беременности. При выявлении пороков развития, несовместимых с жизнью, проводится прерывание беременности.
В третьем триместре при незначительном или умеренном олигогидрамнионе и отсутствии аномалий у плода беременность пролонгируют, но при обязательном наблюдении и терапии. Лечение на 32 неделе может включать:
- Препараты, улучшающие плацентарное кровообращение (Трентал, Агапурин, Курантил, Персантин).
- Препараты метаболического действия (Актовегин, Витамин В6, Магний В6, Кокарбоксилаза, Картан, фолиевая кислота, Рибоксин). К средствам, которые улучшают метаболизм и газообмен в плаценте, относятся также препараты железа, оксигенотерапия и гипербарическая оксигенация.
Гепатопротекторы (Глутаргин, Эссенциале Н). - Коррекцию реологических показателей крови (Реополиглюкин, Реосорбилакт).
- Устранение гипоксии плода (Инстенон + Кокарбоксилаза + Пиридоксина гидрохлорид + Кислота аскорбиновая + Раствор глюкозы).
- При задержке развития плода лечение дополняют Метионином, а беременная должна принимать питательную смесь Энпит белковый как дотацию к пище. При выявлении задержки развития плода в III триместре лечение эффективно только в 12%.
- Антибактериальная терапия (при урогенитальной инфекции).
Дополнительно рассматривается метод амниоинфузии — трансцервикальной (жидкость вводят через влагалище) или трансабдоминальной (через брюшную полость в матку). Это могут быть солевые растворы или фильтрат плазмы матери.
Доктора
специализация: Гинеколог / Гинеколог-эндокринолог / Акушер

Сафроненкова Ирина Алексеевна
2 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Актовегин
Инстенон
Трентал
Курантил
Тивортин
Метионин
Глутаргин
Пиридоксина Гидрохлорид
- Препараты метаболического действия: Актовегин, Пиридоксина гидрохлорид, Магний В6, Кокарбоксилаза, Картан, Фолиевая кислота, Рибоксин.
- Гепатопротекторы: Глутаргин, Эссенциале Н.
- Антигипоксанты: Пиридоксина гидрохлорид, Кислота аскорбиновая.
- Вазодилататоры: Инстенон, Трентал, Курантил.
- Аминокислоты: Тивортин, Метионин.
Процедура амниоинфузии похожа на амниоцентез, только при этом жидкость вводится. Место пункции обрабатывают антисептическим раствором. Под контролем УЗИ определяют карман с жидкостью и пунктируют иглой. Вводят 0,9% Натрия хлорида или раствор Хартманна, согретые до температуры тела. Вводится минимальный объем жидкости — 10 мл на одну неделю гестации (например, на 20 неделе вводится 200 мл).
Диагностика
Многоводие врач может заподозрить на основании данных осмотра (размеры живота, неправильное положение/предлежание плода, глухое сердцебиение) и наличия жалоб.
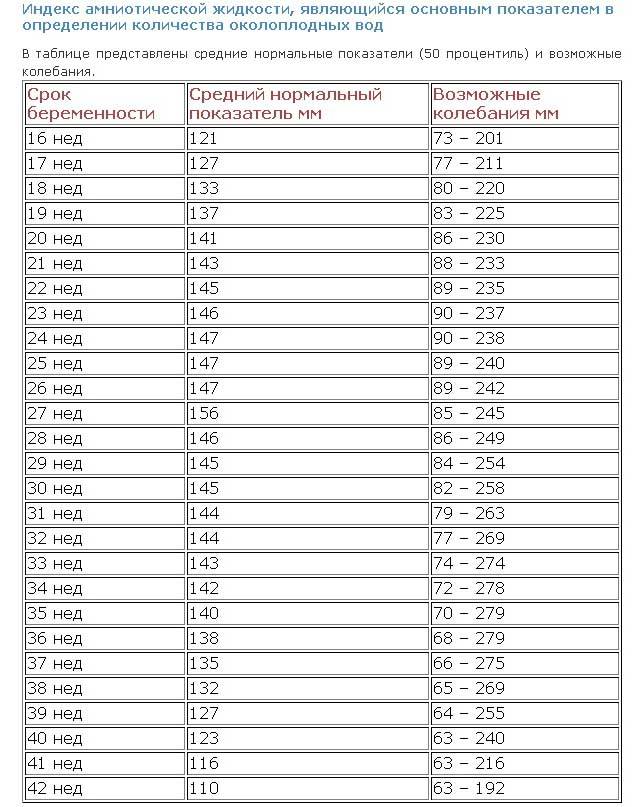
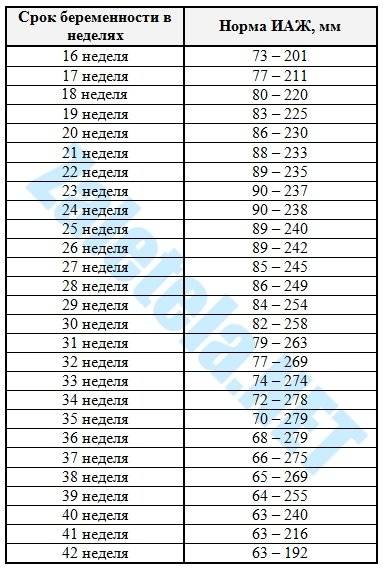
- Для подтверждения диагноза обязательно проводится УЗИ, с помощью которого высчитывается индекс амниотической жидкости (сокращенно ИАЖ). Способ расчета ИАЖ представляет собой суммированное значение всех «карманов», то есть мест, свободных от мелких частей плода и пуповины в четырех квадрантах полости матки.
- Индекс амниотической жидкости является золотым стандартом при установлении патологии околоплодных вод.
- Данные ИАЖ изменяются ежедневно (воды заменяются каждые 3 часа).
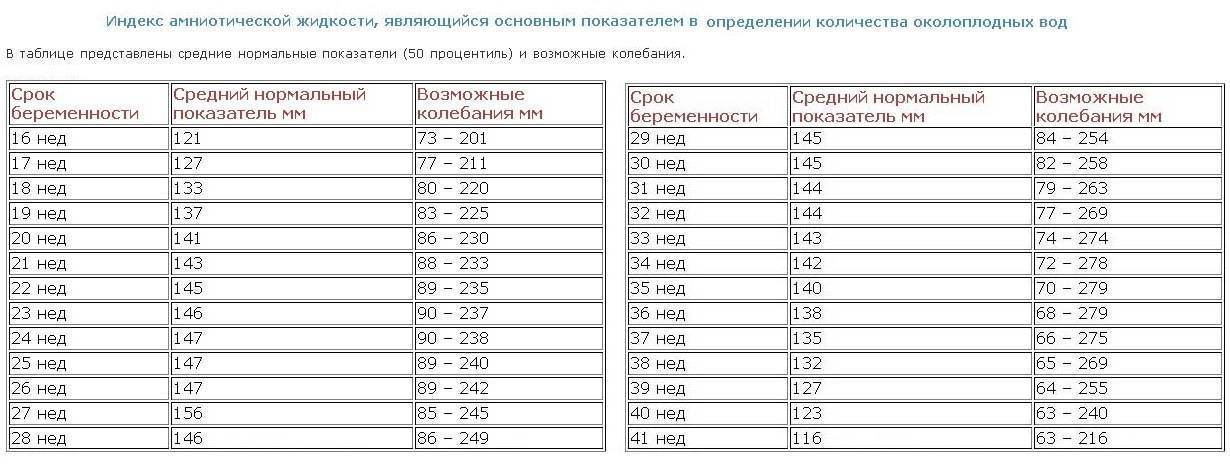
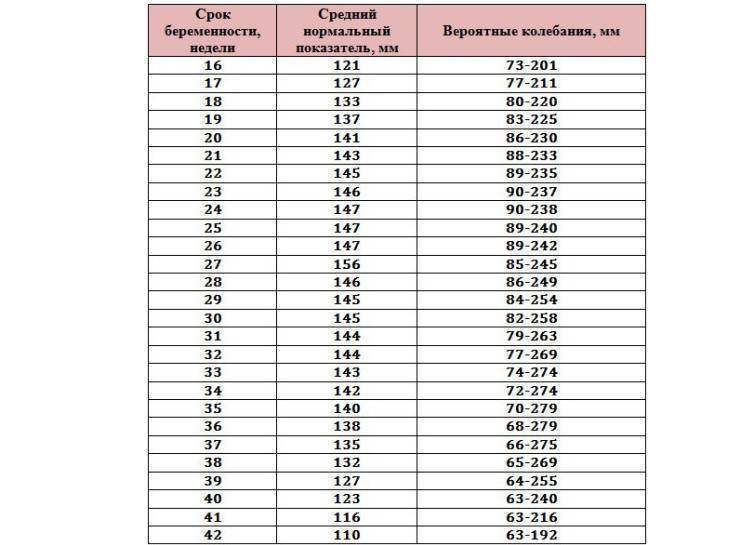
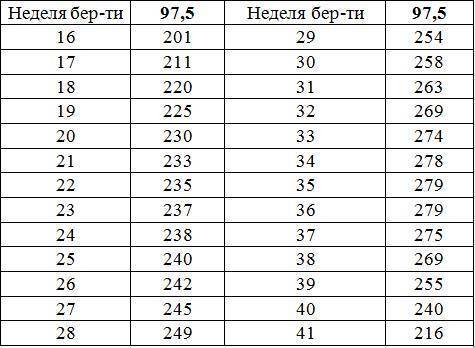
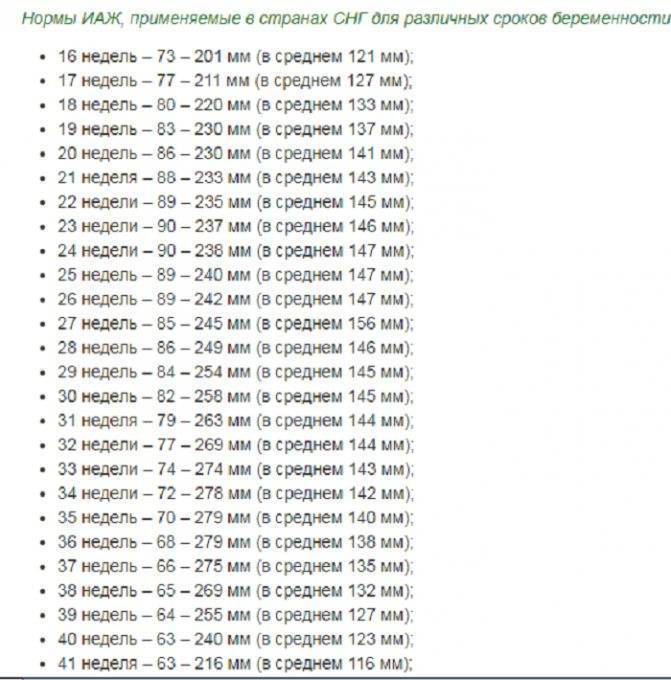
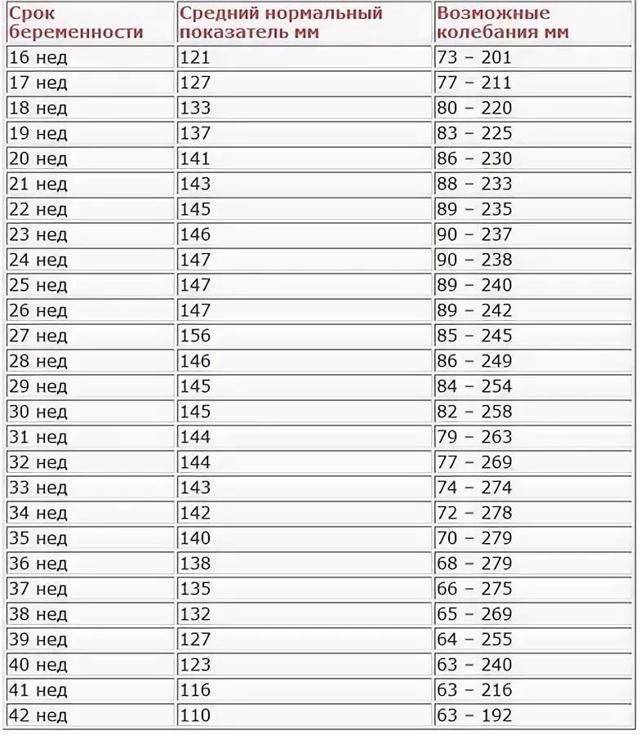
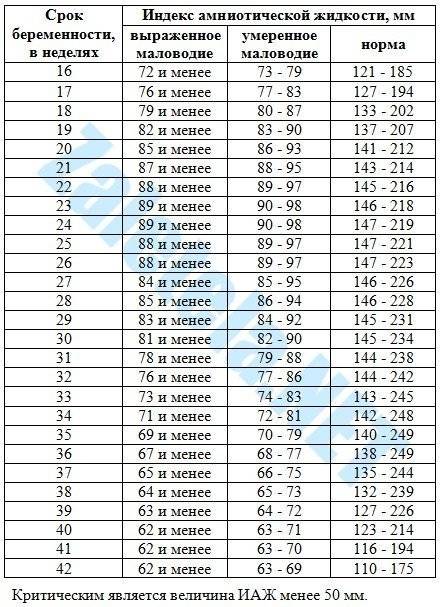
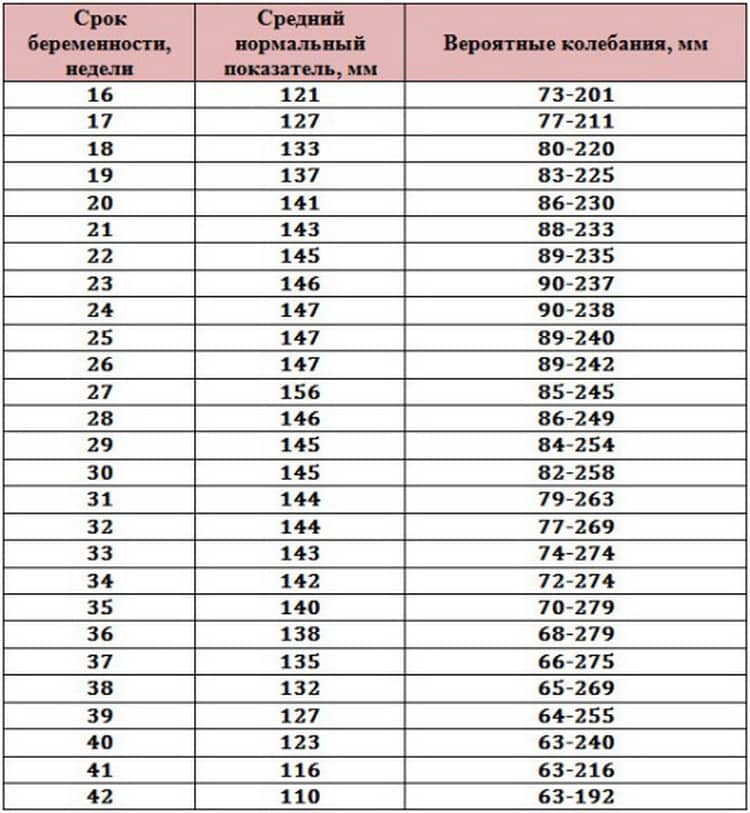
- Вычисленный ИАЖ сравнивают с физиологическими показателями для данного срока гестации (существует специальная таблица).
| Срок беременности | Индекс амниотической жидкости, см | ||
| 5 процентилей | 50 процентилей | 95 процентилей | |
| 14 недель | 2,8 | 5,0 | 8,6 |
| 16 недель | 3,6 | 5,8 | 9,6 |
| 18 недель | 4,6 | 6,8 | 11,1 |
| 20 недель | 5,5 | 8,0 | 12,9 |
| 22 недели | 6,3 | 9,3 | 14,9 |
| 24 недели | 7,0 | 10,7 | 16,9 |
| 26 недель | 7,5 | 12,0 | 18,7 |
| 28 недель | 7,6 | 13,0 | 19,9 |
| 30 недель | 7,5 | 13,6 | 20,6 |
| 32 недели | 7,1 | 13,6 | 20,4 |
| 34 недели | 6,4 | 12,9 | 19,4 |
| 36 недель | 5,6 | 11,8 | 17,9 |
| 38 недель | 4,7 | 10,3 | 15,9 |
| 40 недель | 3,7 | 8,6 | 13,9 |
Кроме осмотра и УЗИ женщине назначаются следующие анализы
- кровь на сахар (исключение/подтверждение сахарного диабета);
- влагалищный мазок на микрофлору;
- полимеразная цепная реакция (кровь или мазки из влагалища) на ТОRCH-инфекции;
- клинические анализы крови и мочи;
- кровь на антитела (если резус-крови у женщины отрицательный);
- кардиотокография, допплерометрия для контроля состояния плода.
Если беременная проходит лечение в стационаре, то ей ежедневно производят измерение живота, выслушивают сердцебиение плода и определяют его положение.
Как лечить многоводие во время беременности, зависит от причины, его вызвавшей. Все женщины с данной патологией, особенно со среднетяжелой и тяжелой степенью, подлежат госпитализации в отделение патологии беременных.
- В случае выявления гестационного сахарного диабета лечение многоводия заключается в коррекции глюкозы в крови, а при выявлении иммунологической резус-несовместимости проводят соответствующую терапию (лечение или профилактика гемолитической болезни будущего ребенка).
- Однако в большинстве случаев причина многоводия остается неустановленной, тогда терапия направлена на нормализацию маточно-плацентарного кровотока:
- антиагреганты: курантил, трентал
- токолитики: гинипрал, партусистен
- спазмолитики: папаверин, нош-па
- показано введение витаминов (аскорбиновая кислота, витамин Е, витамины группы В)
- актовегина
- имеются данные о целесообразности назначения при многоводии индометацина в таблетках.
- Независимо от того, выявлена ли инфекция при обследовании или нет, женщине обязательно назначают антибиотикотерапию, при этом используются препараты широкого спектра из группы макролидов (эритромицин, джозамицин и прочие).
- В случае тяжелой степени многоводия проводится амниоцентез путем прокола брюшной стенки, введения иглы в полость матки и забора определенного количества вод.
Первые признаки многоводия, которые может оценить беременная девушка
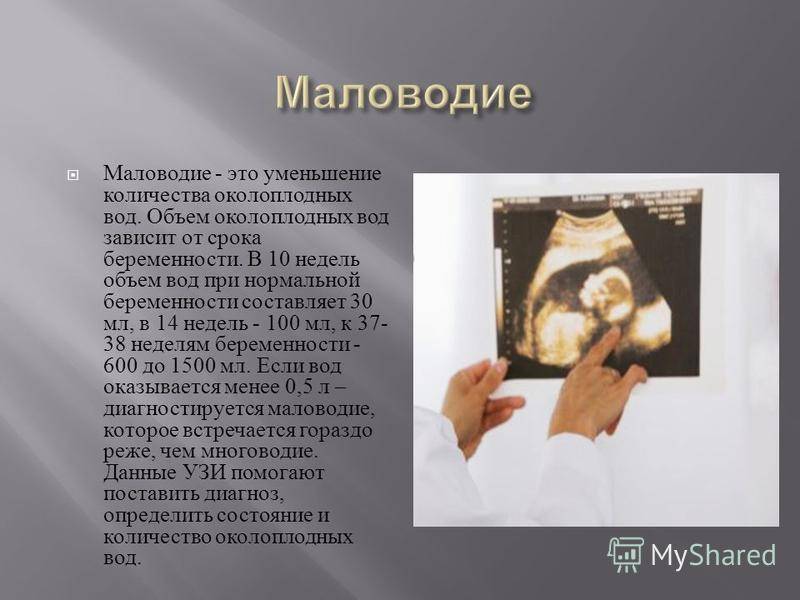
Нормативные показатели количества околоплодных вод значительно меняются на разных сроках. Если на десятой неделе развития эмбриона должно быть всего 30 мл жидкости, то уже на четырнадцатой их объем достигает 100 мл. А на последних неделях беременности плод должно окружать не менее 1–1, 5 литров жидкости.
Данное состояние легко диагностируется при помощи УЗИ. Но ультразвуковое обследование проводится всего 4 раза при правильном развитии малыша и нормальном здоровье женщины, поэтому будущей маме нужно сообщить врачу при появлении таких симптомов:
- ощущение тяжести в брюшной полости и возможные боли;
- затруднение дыхания, которое является следствием повышенного давления на диафрагму во время многоводия;
- отеки на ногах;
- частая слабость и ощущение усталости;
- приступы внезапного учащения пульса;
- резкое увеличение объема живота и появление сильных растяжек;
- ощущение бульканья в животе.
Все это должно стать причиной неотложного обращения к врачу, который ведет беременность, поскольку в данном случае необходимо сразу же провести специализированное лечение.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания – частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития – от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей – еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка – 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе – во втором случае существенно усложняется диагностика патологий.
Классификация
Формы многоводия:
- Раннее, развившееся от 16 до 20 недель и связанное с неполноценной функцией плодных оболочек. Может свидетельствовать об аномалиях развития плода.
- Позднее, выявляемое во II-III триместре (после 26 недель). Развивается эта форма на фоне заболеваний матери, патологии плаценты и патологии беременности. Причиной его также может быть частичный дородовый разрыв плодной оболочки.
По длительности:
- Хроническое — формируется медленно и прогрессирует. Для подтверждения его УЗИ и другие исследования проводят в динамике в течение 1-2 месяцев. При прогрессировании выставляется окончательный диагноз.
- Острое (преходящее) — возникает остро и временно, развивается после респираторной инфекции, ангины или отравления. Эта форма доброкачественная и исчезает после того, как беременная выздоравливает.
По степени тяжести:
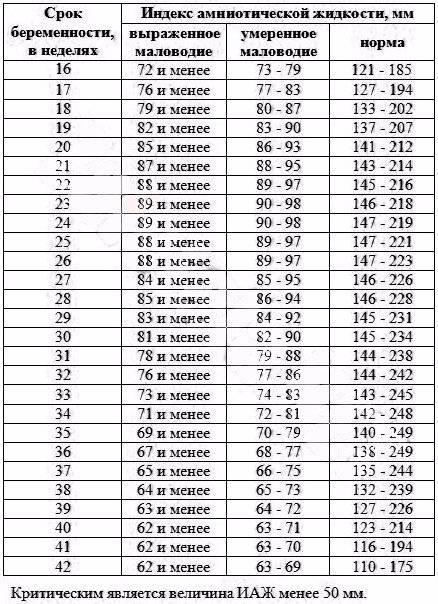
- Легкой тяжести (ІАР — индекс амниотической жидкости 5-10 см).
- Средней тяжести (индекс амниотической жидкости 2-5 см).
- Тяжелой степени (ІАР меньше 2 см).
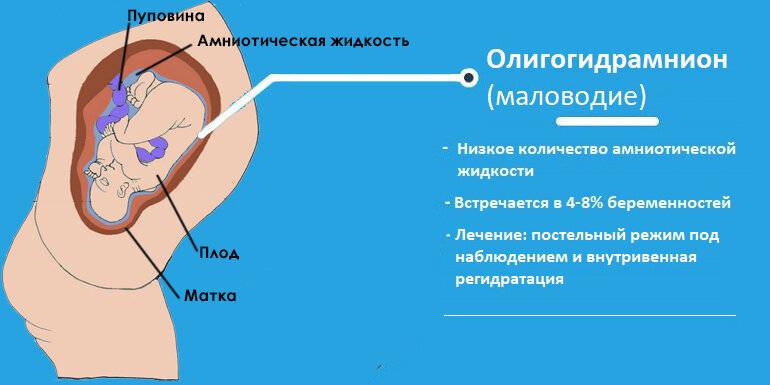
Умеренное маловодие при беременности (околоплодная жидкость определяется в количестве 400-500 мл) выявляется случайно на УЗИ, поскольку умеренное маловодие не сопровождается какими-либо объективными симптомами. Выраженное маловодие диагностируется в том случае, если недостаток жидкости превышает 700 мл. Выраженное маловодие уже сопровождается симптомами — боль при движении плода, головокружение, тошнота или рвота, может быть сухость слизистых оболочек.
Как влияет маловодие на развитие беременности и состояние плода? В любом триместре оно сопряжено с рисками для беременной и плода. Маловодие при беременности 20 недель часто сопряжено с летальным исходом плода. Длительное наличие олигогидрамниона в этом сроке увеличивает риск аномалий грудной клетки, недоразвития легочной артерии и деформаций конечностей. Обычно в этом сроке олигогидрамнион развивается после инфекционно-воспалительных заболеваний и сочетается с недостаточностью плаценты и аномалиями развития. У беременных в анамнезе выявляется цитомегаловирусная инфекция, герпетическая инфекция или парагрипп. Если выявляется маловодие, воспаление плаценты и плодных оболочек, нарушения эмбриогенеза, решается вопрос о целесообразности сохранения беременности.
Если выявлено маловодие на 32 неделе беременности ее пролонгируют. Умеренное маловодие на этом сроке не опасно, но для уточнения состояния плода проводится кардиотокография на 32-33 неделе гестации и ежемесячный контроль УЗИ. При выраженной форме маловодия и наличии повышенного тонуса матки на 34 неделе показана госпитализация. Лечение включает седативные препараты, спазмолитики, препараты, улучшающие плацентарный кровоток, и по показаниям — гормоны. Усилия врачей направлены на пролонгацию беременности и созревание малыша, поэтому беременной предлагается госпитализация с целью сохранения беременности.
В 36 недель-37 продолжают активно наблюдать за плодом, назначается лечение, улучшающее метаболизм в плаценте и газообмен, а также витамины. При гипертонусе назначаются токолитики. Если консервативное лечение не дает результатов, количество околоплодных вод по-прежнему уменьшается, а состояние плода ухудшается, рекомендуется родоразрешение независимо от срока беременности. С учетом высокого риска осложнений при родах предпочтение отдается кесареву сечению.
38 или 39 недель — это срок, на котором можно родоразрешать беременную, поэтому выполняется плановое кесарево сечение. Маловодие на 40 неделе и 41 связано с переношенной беременностью, поскольку к 40 неделе количество вод в норме уменьшается до 0,6 л — это показание для родоразрешения.
Лечение многоводия
Так как у беременных с многоводием существует повышенный риск преждевременных родов из-за растяжения матки околоплодными водами, данное состояние требует тщательного врачебного контроля и медицинской помощи. Для этого принимают такие меры:
- Увеличивают количество УЗИ при беременности до 1-2 раз в неделю для мониторинга количества околоплодных вод и состояния плода
- Назначают постельный режим
- Проводят еженедельный акушерский осмотр
- Если многоводие ассоциировано с водянкой плода из-за гемолитической анемии, проводят внутриутробное переливание эритроцитарной массы плоду
- В случае необходимости к консультированию беременной привлекаются врачи смежных специальностей – детские хирурги, кардиологи, неонатологи, генетики.
Фармакологические препараты, применяемые для симптоматического лечения многоводия
В последнее десятилетие хорошо зарекомендовало себя применение индометацина – препарата, подавляющего синтез простагландинов в организме и влияющего на уменьшение образования мочи у плода. Тем самым достигается уменьшение объема околоплодных вод. В целом же беременные с многоводием, которое может привести к преждевременным родам должны быть госпитализированы для постоянного врачебного наблюдения начиная с 26-33 недели.
в акушерстве и гинекологи мы работаем по таким направлениям как:
- Ведение беременности с ранних сроков до родов
- Женская консультация
- TORCH инфекции (торч-инфекции)
- Антифосфолипидный синдром
- Базальная температура
- Беременность
- Ветрянка при беременности
- Планирование беременности
- Лекарства при беременности
- Внематочная беременность
- Восстановление промежности после родов
- Выделения у женщин из влагалища, выделения при беременности
- Выкидыш (самопроизвольный аборт)
- Рецидивирующее невынашивание беременности
- Генитальный герпес во время беременности
- Задержка месячных
- Замершая беременность
- Инфекции мочевыводящих путей у беременных
- Интимная пластика без операции
- Календарь беременности
- Лактация
- Многоводие у беременных
- Овуляция
- Определение пола ребенка
- Отеки при беременности
- Первые признаки беременности: симптомы беременности
- Прерывание беременности
- Пренатальный скрининг (двойной и тройной тест)
- Резус конфликт при беременности
- Тест на беременность
- Токсикоз при беременности
- Узи-диагностика синдрома Дауна и других хромосомных аномалий
Лечим такие проблемы:
- Аденомиоз
- Андексит
- Бактериальный вагиноз
- Бели
- Боли внизу живота
- Боль при мочеиспускании
- Боли при месячных: если в месячные болит
- Бесплодие
- Бесплодие при метаболическом синдроме: бесплодие у женщин с избыточной массой тела
- Необъясненное бесплодие
- Вагинальное кровотечение
- Вагинит
- Вирус папилломы человека (ВПЧ)
- Восстановление проходимости маточных труб
- Воспаление придатков
- Воспаление шейки матки
- Генитальный герпес
- Гиперплазия эндометрия
- Гарднереллез
- Дисплазия шейки матки
- ИППП
- О схемах лечения ЗППП
- Зуд половых органов
- Кондиломы
- Киста яичника
- Климакс
- Кровь в моче (гематурия)
- Кольпит
- Мастопатия
- Маточное кровотечение
- Месячные (менструация)
- Миома матки
- Микоплазмоз
- Молочница
- Папилломавирус
- Поликистоз яичников
- Полипы
- Противозачаточные средства
- ПМС – предменструальный синдром
- Рак матки
- Рак шейки матки
- Ранний климакс (ранняя менопауза)
- Синдром поликистозных яичников
- Спираль (внутриматочная спираль)
- Трихомониаз
- Уреаплазмоз
- Хламидиоз
- Цервицит
- Цистит
- Частое мочеиспускание
- Эрозия шейки матки
- Эндометрит
- Эндометриоз
- Эндоцервицит
Оперативная гинекология:
- Диагностическая гистероскопия (офисная)
- Хирургическая гистерорезектоскопия
- Диагностическая лапароскопия
- Лапароскопическая пластика маточных труб
- Лапароскопическая миомэктомия
- Лапароскопическое лечение внематочной беременност
- Лапароскопическое лечение эндометриоза
- Лапароскопическое лечение пролапса органов малого таза
- Лапароскопическое удаление кисты яичника
- Лапароскопическое лечение поликистоза яичников (дриллинг)
- Пластика малых половых губ
- Пластика влагалища после родов
- Хирургическое лечение недержания мочи
- Хирургическое лечение бартолинита (киста, абсцесс бартолиниевой железы)
В чем опасности данного состояния
Каждой будущей маме нужно знать, что данная патология является достаточно опасной для нее и малыша. Количество околоплодных вод резко увеличивается. Данный процесс занимает от нескольких часов до нескольких суток. Это провоцирует затруднение циркуляции жидкости около малыша и осложняет нормальное выведение продуктов его жизнедеятельности и снабжение всеми важными веществами и кислородом.
Последствия данного состояния могут быть следующими:
- возникает частая рвота, провоцирующая тонус матки;
- в четверти случаев происходят преждевременные роды;
- наблюдается неправильное расположение плода, которое может стать причиной травматических родов;
- в части случаев наблюдается поражение нервной системы плода;
- фетоплацентарная недостаточность, ведущая к нарушению развития плода и даже к его гибели;
- при наличии инфекционного заболевания появляется риск внутриутробного инфицирования плода;
- на поздних сроках есть вероятность поздних гестозов, которые опасны интоксикацией мамы и малыша;
- риск возникновения кровотечений, которые могут привести к необходимости экстренных родов и серьезно угрожают жизни плода и беременной женщины;
- перенапряжение матки, приводящее к снижению родовой деятельности;
- в редких случаях появляется необходимость в прерывании беременности.
Но нередко в таких случаях рождение малыша естественным путем несет большие опасности, поэтому проводится кесарево сечение –достаточно эффективный способ спасения малыша и мамы при многоводии.
Чем опасно
Последствия развития многоводия могу быть плачевны, если не предпринять меры. Прежде всего, состояние опасно для самого крохи, который теперь становится более активным и рискует «заработать» обвитие пуповиной.
Чем еще опасно состояние?
- Развитием поздних гестозов, если их не было. Случается это, например, если количество околоплодных вод повышается на 32 – 33 неделе.
- Преждевременных родов вследствие раннего излития вод.
- Плацентарной недостаточности, которая может спровоцировать хроническую гипоксию плода и, как следствие, угрозу его нормальному развитию.
- Осложнений в родах.
Доказано, что многоводие мешает ребенку занять правильное положение непосредственно перед родоразрешением. В итоге, ставят диагноз «предлежание», с которым отправляют на кесарево сечение, конечно, если ситуация не изменится.
Другие возможные последствия:
- Слабость родовой деятельности, что обусловлено чрезмерным растяжением матки. В таких условиях и вовсе раньше времени может отслоиться плацента, что повлечет за собой развитие кровотечения.
- Выпадение пуповины в момент родоразрешения или ручки, ножки ребенка, что, с одной стороны, повысит риск развития травматизма у него, а с другой – усложнит работу медиков, продлит процесс. При этом порой возникает асфиксия, которая в будущем может повлиять на психическое развитие. В группе риска – женщины, у которых многоводие диагностировали в 36 – 37 недель.
Но самое страшное, что многоводие на любом сроке, в том числе и на 38 – 39 неделе, способно вызвать появление внутриутробных патологий, которые, как минимум, угрожают здоровью ребенка, а как максимум – его жизни.