Диагностика дакриоцистита новорожденных
Особенно важной является диагностика патологии. В первую очередь врач оценивает состояние ребенка
Для этого осматриваются выводные отверстия слезных протоков, прощупывается слезный мешочек, осматривается состояние глаз, век и носа.
Далее добиваются выделения содержимого слезного мешочка. Для этого слегка надавливают на него. Полученная жидкость отправляется на анализ для оценки наличия или отсутствия инфекции.
После этого, проводятся цветные пробы, позволяющие оценить состоятельность протоков. Важна консультация педиатра для исключения простудных и других заболевания малыша.
Врожденная катаракта
Катаракта глаза бывает врожденной и приобретенной.
Врожденное помутнение хрусталика, по данным врачей, составляет свыше 50% всех врожденных глазных дефектов и считается одной из главных причин плохого зрения и слепоты у детей раннего возраста. В зависимости от того, сколько глаз затрагивает данная патология, она может являться двусторонней или односторонней.
По локализации помутнения она делится на несколько видов:
- слоистая — является самой распространенной, затрагивает несколько слоев хрусталика от ядра до периферии, всегда оказывает существенное влияние на качество зрения;
- ядерная — затрагивает оба глаза и почти всегда носит наследственный характер, в большинстве случаев сильно снижает зрение (до 0,1);
- капсулярная — для нее характерно помутнение задней или передней капсулы хрусталика, снижение остроты зрения напрямую зависит от степени помутнения капсулы. Может возникать у ребенка из-за болезни беременной матери или внутриутробного воспаления;
- полярная — при таком типе врожденной катаракты помутнение затрагивает два глаза, распространяется не только на капсулы, но и на вещество хрусталика у заднего или переднего полюса. Влияние на зрение зависит от формы и размера помутнения;
- полная катаракта, при которой помутнение распространяется на весь хрусталик, почти всегда является двусторонней. Ребенок в данном случае ничего не видит, но может испытывать светоощущения. Полная катаракта может развиться еще в материнской утробе или в первые недели после появления на свет. Нередко сочетается с косоглазием, нистагмом, микрофтальмом и другими дефектами развития зрительных органов;
- осложненная катаракта возникает из-за тяжелых заболеваний или инфекций (вирусная краснуха, диабет). Обычно сопровождается другими врожденными пороками развития: глухотой, пороком сердца и т.п.
Детям, появившимся на свет с врожденным помутнением хрусталика, врачи рекомендуют как можно раньше провести оперативное лечение. Если этого не сделать своевременно, ребенок может получить пожизненную слепоту.
Поскольку на первом году жизни зрительная функция малыша только формируется, глаз с мутным хрусталиком становится невосприимчив к изображению, и световые лучи перестают стимулировать сетчатку. Вот почему при запущенной форме врожденной катаракты зрение может не восстановиться даже после операции. Чтобы сохранить зрительную функцию, офтальмологи рекомендуют удалять помутневший хрусталик в течение двух месяцев после рождения.
Главным отличием врожденной катаракты от приобретенной является непрогрессирующая форма.
Симптомы конъюнктивита у грудничков
По внешним признакам разные виды воспалений легко отличить друг от друга. Однако необходимо помнить, что конъюнктивит разного типа иногда имеет подобные симптомы. Так, гноетечение из глаз бывают как при бактериальном, так и при вирусном типе заболевания. В первом случае это является отличительной особенностью, во втором говорит о запущенной форме.
При бактериальном воспалении симптомы проявляются сначала на одном глазу, через время — на втором. Когда болезнь имеет аллергическую или вирусную природу, признаки патологии проявляются сразу на двух глазах.
Характерными симптомами аллергического конъюнктивита являются светобоязнь, жжение и зуд, из глаз малыша все время текут слезы. Но, как и вирусный, он может сопровождаться насморком.
Прежде чем приступать к лечению, нужно правильно определить возбудителя заболевания
Это очень важно, поскольку от причины зависит выбор терапии. Например, рекомендуемые препараты в лечении одного типа воспаления могут быть противопоказаны при другом виде патологии
Находящийся на стадии формирования организм ребенка не может быть полем для экспериментов. Он восприимчив к любому роду воздействия, поэтому ко всем рекомендациям врача следует подойти очень серьезно.
Вирусный конъюнктивит
Вирусный тип развивается, как правило, при заболеваниях верхних дыхательных путей. Он опасен тем, что передается повсеместно любым способом — через физический контакт, предметы общего пользования (средства гигиены, посуда), воздушно-капельным путем. Заразиться ребенок может даже во время прогулки с мамой, в магазине или поликлинике. При появлении вирусного конъюнктивита у малыша нужно провести лечение в домашних условиях, тщательно соблюдая правила гигиены. Для этого также существует ряд препаратов.
«Офтальмоферон»
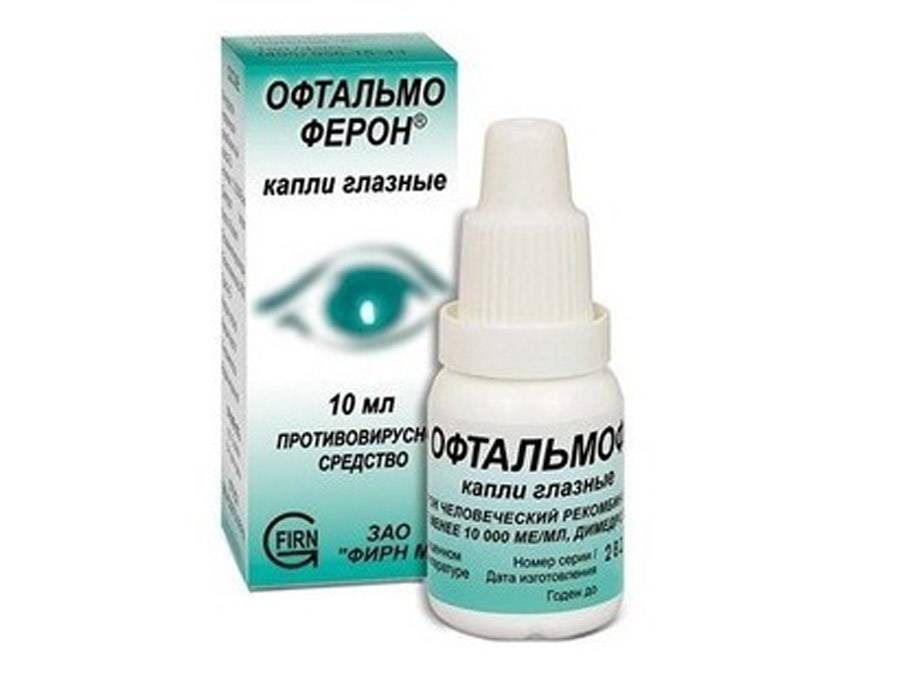
Глазные капли содержат рекомбинантный интерферон 2-альфа и димедрол — таким образом оказывается направленное противовирусное и антигистаминное воздействие одновременно. Они подавляют активность бактерий и устраняют воспаление, зуд, покраснение глаз. Побочной реакцией может быть жжение после закапывания.
«Зовиракс»

Действующий компонент этой мази — ацикловир. «Зовиракс» — мощное противовирусное средство, которое подавляет синтез вирусной ДНК, не повреждая клеточный материал. Лекарство применяют в течение трех дней, обычно после этого заметны результаты.
При длительном приеме антибиотиков возникает опасность развития суперинфекции — роста невосприимчивых к лекарству микроорганизмов другого типа, в том числе грибов.
Симптомы хронического ринита
- Катаральный. Похож по своим признакам на острый ринит, но протекает с менее ярко выраженной симптоматикой. Характеризуется постоянными выделениями слизи, поочередной заложенностью пазух носа, частым кашлем.
- Вазомоторный. Имеет специфические симптомы: насморк появляется приступообразно, с периодическим облегчением состояния, также проявляется чихание, слезливость глаз, головные боли. В период приступа насморка отмечаются повышенная потливость, покраснение лица, нервное напряжение, повышение температуры, ощущение онемения или покалывания кожи.
- Гипертрофический. Проявляется затруднением свободного дыхания через нос, болью в голове и пазухах, снижением обоняния и слуха, изменением голоса, высокой утомляемостью, что приводит к проблемам со школьной успеваемостью.
- Атрофический. Это не самая распространенная форма у детей. Проявляется в виде озены («зловонного насморка») – выделения в виде вязкой слизи, сухость в носу, появление корочек с неприятным запахом, носовые кровотечения, затруднение носового дыхания.
- Аллергический. Возникает в ответ на присутствие аллергена и сопровождается систематическим многократным чиханием (в виде приступов), жидкими выделениями, зудом в носовой полости, уменьшением обоняния, заложенностью, обостряющейся ночью.
Содружественное косоглазие у детей
- Содружественное косоглазие развивается преимущественно в детском возрасте. Основная причина, по которой оно возникает, — нарушение рефракции, чаще всего гиперметропия и миопия, а также астигматизм. При этом косоглазие подразделяется на несколько видов. В офтальмологии выделяют их для того, чтобы легче было поставить диагноз и назначить соответствующее лечение:
Аккомодационное и неаккомодационное косоглазие. Аккомодационная форма обычно возникает у детей в возрасте 2-3 лет при наличии гиперметропии или близорукости. Хорошо поддается лечению при помощи очков, в том числе сферо-призматических, аппаратной терапии, упражнений для глаз.
Если к аномалии рефракции присоединяются мышечные нарушения, то развивается частично аккомодационное косоглазие. Оно сложнее поддается исправлению. Как правило, в 60% случаев назначается хирургическое вмешательство.
Неаккомодационная гетеротропия (еще одно название косоглазия) диагностируется уже на первом году жизни малыша. Ее основные причины — врожденная аномалия строения зрительных органов, парез мышц, болезни центральной нервной системы, родовые травмы и некоторые другие факторы. Этот вид, как правило, исправляется только с помощью операции. - Сходящееся и расходящееся косоглазие. При наличии дальнозоркости развивается сходящийся страбизм — один глаз или оба по очереди направлены к носу. При близорукости, наоборот, косоглазие расходящееся, то есть один или оба глаза направлены к вискам и косят в стороны от носа. Чем выше степень нарушения зрения, тем заметнее внешне выражена патология.
Альтернирующее и монолатеральное косоглазие. При альтернирующей (перемежающейся) форме заболевания попеременно косит то один, то другой глаз. При этом оба зрительных органа не утрачивают своих функций, и бинокулярность нарушена не полностью. Альтернирующее аккомодационное косоглазие лучше всего поддается исправлению.
При монолатеральном, или одностороннем типе патологии, в сторону отклонен только один глаз — именно в таких случаях развивается амблиопия при косоглазии. Изображение, которое мы видим, проецируется на глаза отдельно. Оно попадает на центральные области сетчатой оболочки, а затем передается в зрительные участки коры головного мозга, где обе картинки сливаются — это называется фузионный рефлекс бинокулярного зрения, или проще — бинокулярность. Благодаря такому свойству человек различает объем предметов, расстояние до объектов и между ними. При монолатеральном типе косоглазия бинокулярность нарушена. Изображение не может слиться в единую картинку в мозгу, так проецируется на диспаратные (несовпадающие) точки сетчатки, отчего возникает диплопия. Мозг при этом «считывает» изображение только с одного правильно работающего глаза, а второй в зрительном процессе не участвует. В результате развивается амблиопия, или синдром «ленивого глаза» — так называют неработающий орган зрения.
Если своевременно не заняться лечением косоглазия и амблиопии, то поврежденный глаз постепенно утратит зрительные функции, причем без последующей возможности восстановления. У взрослого человека амблиопия вообще не поддается исправлению. В этом случае можно лишь зафиксировать состояние зрения, остановить прогресс заболевания на уровне, с которого начиналось лечение.
Лечение Дакриоаденита у детей:
Детей с дакриоаденитом лечат в подавляющем большинстве случаев в стационаре. Прежде всего, применяется УВЧ терапия, сухое тепло, УФ-облучение пораженного глаза (сначала 3 биодозы, а спустя сутки повышают на 1 биодозу, доходя до пяти-шести).
На протяжении 2-3 недель в конъюнктивальный мешок ребенку нужно капать противовоспалительные и антимикробные препараты. Глюкокортикостероиды: Макситрол, Бетам-Офталь. Нестероидные противовоспалительные средства: Индоколлир, Наклоф.
Антисептики:
1. раствор пиклоксидина 0,05% закапывают 3 раза в сутки
2. раствор мирамистина 0,01% закапывают также 3 раза в сутки
3. раствор сульфацил-натрия 10-20% (3 р в сутки)
4. раствор левомицетина (3 р в сутки)
Курсом 2-3 недели перед сном в конъюнктивальный мешок следует закладывать антимикробные мази, к примеру, эритромициновую или тетрациклиновую.
Если применяют системную терапию, в нее включают нестероидные противовоспалительные (НПВС) и антибактериальные средства курсом от 1 недели до 10 суток.
Применяют такие НПВС:
– 3 раза в сутки после еды внутрь по 25 мг индометацин
– ректально диклофенак натрия по 50—100 мг 2 раза в сутки или внутримышечно (Ортофен, 2,5% раствор для инъекций в ампулах по 3 мл) по 60 мг 1—2 раза в сутки.
Если для лечения дакриоаденита у детей применяются антибактериальные средства, обычно сочетают бактериостатические и бактерицидные средства.
Антибиотики для лечения дакриоаденита:
– пенициллины курсом от 5 до 14 дней
– ампициллин внутрь
– оксациллин внутрь
– ампициллин внутримышечно
– оксациллин внутримышечно
– бензилпенициллина натриевая соль внутримышечно
– бензилпенициллина натриевая соль внутривенно
– аминогликозиды внутримышечно или внутривенно (гентамицин).
Цефалоспорины оказывают бактерицидное действие, их принимают ванутривенно или внутримышечно курсом от 5 до 14 дней. Наиболее эффективные из них: цефотаксим, цефтриаксон.
Сульфаниламидные препараты оказывают бактериостатическое действие, курс, опять же, от 5 суток до 2 недель. Внутрь принимают сульфадимидин, ко-тримоксазол.
Если инфекция анаэробная, на протяжении 5-10 дней применяют внутривенно капельно (длительность сеанса от 30 до 60 минут) метронидазол.
Если симптомы интоксикации ярко выражены, на протяжении 1-3 дней внутривенно капельно вводят такие препараты как раствор гемодеза (по 200-400 мл) и раствор глюкозы 5% по 200—400 мл с аскорбиновой кислотой (2 грамма).
На протяжении от 5 до 10 дней следует чередовать внутривенное введение раствора хлорида кальция 10% и раствора 40% гексаметилентетрамин.
Если на пораженном месте появился абсцесс, и при пальпации ощущается колебание (симптом наличия гноя), применяют хирургические методы. При вскрытии абсцесса разрез производят параллельно своду со стороны конъюнктивы. После вскрытия абсцесса необходимы дренажи с 10% раствором хлорида натрия. Под дренажем в медицине понимают метод осушения от гноя и других жидкостей ран и полостей (в данном случае – полости, что осталась после вскрытия абсцесса). На протяжении от 3 до 7 суток рану нужно промывать растворами антисептиков, к примеру, раствором диоксидина 1%. Также подходит раствор фурацилина 1:5000 и раствор перекиси водорода 3%.
По мере того, как рана впоследствии процедур будет очищаться, на протяжении 5-7 дней три-четыре раза в сутки данный участок нужно смазывать препаратами, которые способствуют заживлению, например, мазью метилурациловой 5-10% или Левомиколем. Параллельно с препаратами, перечисленными выше, применяется магнитотерапия.
Оценка эффективности лечения дакриоаденита у детей
Длительность болезни в стандартных случаях – 10-15 дней. Течение доброкачественное, инфильтрат имеет тенденцию к обратному развитию. Но может быть нагноение слезной железы и образование ее абсцесса, который иногда вскрывается без хирургического вмешательства через кожу верхнего века, или пальпебральную клетчатку в конъюнктивальную полость. Не исключена вероятность развития хронического воспаления.
Лечение
Дакриоцистит новорожденных лечится консервативными или хирургическими методами. Чем раньше будет поставлен правильный диагноз и начнется лечение заболевания, тем лучше будет и прогноз. Однако, к сожалению, многие родители путают симптомы дакриоцистита с конъюнктивитом и пытаются лечить его самостоятельно, упуская тем самым время.
Лечение дакриоцистита у новорожденных начинается с назначения антибактериальной терапии и промывания слезных путей. Помимо этого врач выполняет толчкообразный массаж (толчкообразные движения идут сверху вниз) слезного мешка, что позволяет во многих случаях прорвать мембранную перегородку, закрывающую слезный канал. Если проводимое лечение не приводит к полному выздоровлению ребенка, то ему назначают бужирование (зондирование) носослезного канала. Чем раньше начато консервативное лечение, тем выше вероятность того, что малышу не придется выполнять процедуру бужирования.
У взрослых лечение дакриоцистита также начинают с применения консервативных методов. Они заключаются в проведении промывания слезного мешка растворами лекарственных препаратов с противовоспалительным, антибактериальным и сосудосуживающим действием. Помимо этого показан массаж слезного мешка. Если вы носите контактные линзы, то на период лечения дакриоцистита от них следует отказаться и использовать для коррекции остроты зрения традиционные очки.
При отсутствии эффекта от проводимой консервативной терапии или при обращении пациента к врачу в запущенных стадиях заболевания показано хирургическое лечение. У взрослых при дакриоцистите применяют следующие методики оперативного вмешательства:
Бужирование (зондирование) и промывание
В ходе этой процедуры врач осторожно вставляет в носослезный канал тонкий зонд и продвигает его по нему, восстанавливая тем самым проходимость канала. Дакриоцисториностомия
Основной целью данной операции является создание нового сообщения между слезным мешком и носовой полостью, благодаря которому слезная жидкость сможет оттекать, минуя закупоренный естественный слезно-носовой канал.
Коллектив врачей Очков.Нет
Почему развивается ринит у детей?
Слизистая оболочка носа – это самая важная преграда, мешающая проникновению болезнетворных бактерий в дыхательный тракт. В здоровом состоянии слизь обволакивает возбудителей заболевания и удаляет их из носа. Но при негативных условиях, например, переохлаждении, снижении иммунитета, повышенной концентрации вредных веществ в воздухе, защитная функция слизистой оболочки страдает и может начаться воспалительный процесс.
Также снижению защитной функции слизистой способствуют следующие факторы:
- искривление носовой перегородки;
- нарушение иммунитета или заболевания иммунной системы;
- диатез;
- аденоиды и полипы;
- попадание в нос и носовые пазухи инородного тела;
- долгое использование сосудосуживающих лекарств.
Ринит может быть как самостоятельным заболеванием, так и одним из симптомов инфекций (гриппа, коклюша, кори, скарлатины, менингококка, дифтерии и т.д.). Поэтому нужен врачебный подход к его диагностике.
Что происходит?
После рождения ребенка все пути оттока слезной жидкости должны быть хорошо проходимы для слезы. Однако бывает так, что в просвете носослезного канала могут оставаться элементы эмбриональной ткани, которая мешает оттоку слезы из слезного мешка. Это приводит к тому что слеза начинает застаиваться. Если слеза застаивается, то она не способна уже выполнять защитную функцию в полной мере, так как не удаляет попавшие в глазную щель микроорганизмы. Возникает гнойное воспаление. Обычно родители начинают лечение самостоятельно — закапывают антибактериальные капли, промывают чаем или отваром ромашки. Такое лечение может улучшить положение или даже полностью убрать гнойное отделяемое. Однако после его отмены все повторяется вновь. Это происходит из-за того, что не ликвидирована основная причина заболевания — застой слезы. В глазную щель попадают новые микроорганизмы и начинают там размножаться.
Сферо-призматические очки Френеля
Этот прибор помогает восстановлению бинокулярного зрения при монолатеральном сходящемся или расходящемся аккомодационном косоглазии. Использование очков позволяет добиться устойчивой ортофории — нормального состояния зрительного аппарата, когда глазные яблоки находятся на центральных осях без отклонений.
Их можно назначать даже детям с трехлетнего возраста. При должном применении очков Френеля можно получить хороший терапевтический эффект. Они помогают быстро и эффективно исправить небольшие степени косоглазия, восстановить бинокулярное зрение, натренировать глазодвигательные мышцы. Используются призматические очки в сочетании с аппаратными методами и специальной гимнастикой для глаз.
Прибор представляет собой следующую конфигурацию: тонкие гибкие линзы сделаны из прозрачной пластмассы и крепятся поверх обычных очковых линз. Внешняя поверхность у них гладкая, а внутренняя имеет сложный рельеф в виде углублений различной формы. Линзы отличаются большим диапазоном оптической силы — от 0,5 до 30 диоптрий. Подбираются очки Френеля специалистом после полного обследования глаз на синоптофоре.
Однако прибор имеет свои особенности. Так, при определенном освещении в них могут возникать призматические аберрации, а если степень нарушения зрения довольно высока, то его острота в очках снижается на 1-2 диоптрии. Уход линзами требует особой тщательности вследствие сложного рельефа внутренней поверхности. Однако в целом сферо-призматические очки Френеля при грамотном применении дают положительные результаты.
При их ношении необходимо посещать врача раз в 1-2 месяца для проверки актуального состояния глаз и зрения. При произошедших изменениях специалист может назначить другие способы.
Для восстановления бинокулярности при косоглазии также хорошо помогает выполнение специальной гимнастики для глаз. Такие упражнения помогают уменьшить напряжение, учат мышцы двигаться одновременно. При этом мускулатура привыкает держать органы зрения в правильном положении относительно друг друга и их общей оси. Популярные комплексы гимнастики для глаз разработал профессор В.Г. Жданов, а также известный советский офтальмолог Э.С. Аветисов. Эти комплексы помогают укреплению мышц при амблиопии и косоглазии, восстановлению их нормальной работы.
Капли для младенцев при дакриоцистите
В слезной жидкости человека содержатся антитела и противомикробные вещества. Слеза смачивает слизистую оболочку зрительных органов, не давая им пересохнуть и создавая защитную пленку на поверхности. При здоровом состоянии организма слеза выделяется практически постоянно из слезной железы, которая находится под верхним веком.
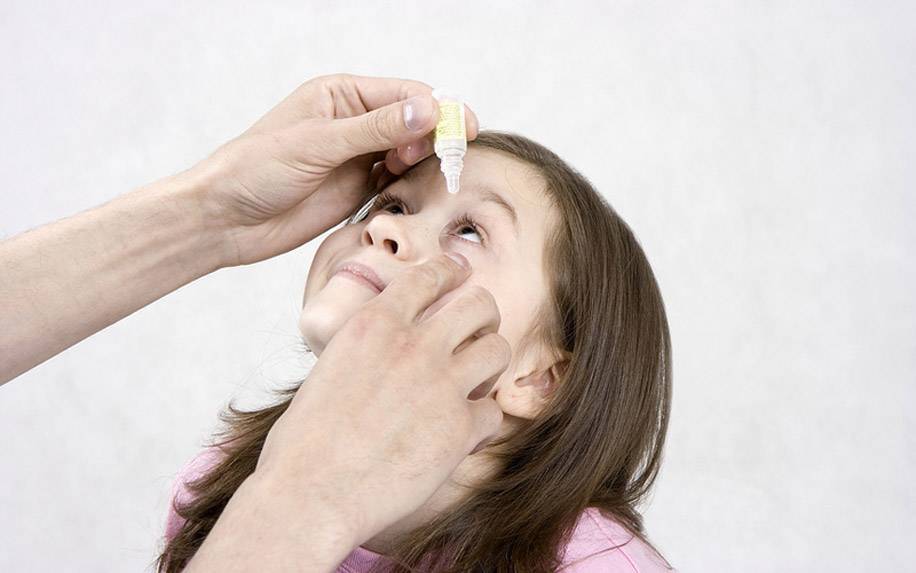
Бывает так, что после рождения ребенка его слезные протоки оказываются забиты частичками эмбриональной ткани, которая препятствует свободному оттоку жидкости. В результате начинается воспаление канальцев, так как слеза не удаляет попавшие в глазную щель микроорганизмы. Такое заболевание называется дакриоциститом. Для него характерно усиленное выделение гноя из глаз. Родители пытаются промывать их отваром ромашки или чайным настоем, но это помогает лишь убрать внешние выделения. Образование гнойных выделений будет продолжаться все время, пока забит слезный канал.
При лечении дакриоцистита у младенцев хороший результат оказывают глазные капли «Левомицетин» 0,25%. Если за два-три дня гноя меньше не становится, врач может назначить более сильные средства — «Тобрекс», «Альбуцид» или «Флоксал». Перед введением лекарства необходимо провести массаж слезного мешочка, который находится у внутреннего уголка глаза. При несильном надавливании на нижнее веко из него выделяется гной. Остатки нужно удалить ватной палочкой и промыть глаз малыша раствором фурацилина. После этих процедур можно капать лекарственное средство или наносить мазь.
Лечение дакриоцистита новорожденных
При дакриоцистите новорожденных лечение в первую очередь начинают с массажа. При правильном проведении данной процедуры можно добиться вскрытия протока и облегчения состояния. Следует отметить, что массаж можно проводить только при отсутствии воспаления мешочка, то есть покраснение и тем более наличие гноя является противопоказанием. Массаж проводится 5-6 раз в день.
Также используется сухое тепло, УВЧ и при присоединении инфекции – антибиотики. Обязательной является обработка глаз раствором фурацилина или отваром ромашки.
Отсутствие эффекта от лечения в течение 2-3 недель, а также присоединение инфекции, является показанием к зондированию. При этом под местным наркозом проводится механическое вскрытие прохода канальца. Как правило, после первой процедуры наступает облегчение, но не исключено ее повторное проведение. Если же и зондирование не дало результата, назначается дакриоцисториностомия.
Симптомы синусита у ребёнка
У детей болезнь быстрее переходит в гнойную форму, чем у взрослых. Симптомы менее выражены из-за малого размера пазух. Поскольку ребёнок в большинстве случаев не может рассказать о симптомах самостоятельно, ЛОР рекомендует родителям определять состояние малыша по признакам.
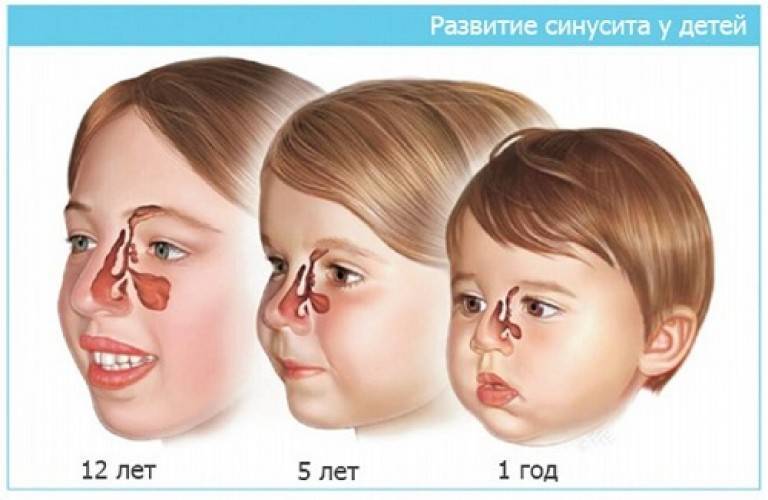
Симптомы:
- заложенность носа более 10 дней;
- боль в области очага воспаления, усиливающаяся при наклоне головы;
- головные боли;
- температура тела: хроническая – до 37,5, острая – до 38, гнойная – 39 и выше;
- сухой кашель.
Любой недуг без медицинской помощи будет проходить с негативными последствиями для организма.
Важный совет: если у ребёнка держится температура 37,1-37,5, есть насморк, головные боли – желательно обратиться к врачу. Обычный насморк может стать причиной потери, слуха, дефектов речи. Запущенные заболевания лечить очень сложно. Насморк может вызвать дисфункцию щитовидной железы: кокковые бактерии потребители йода, снижение выработки гонадотропина, сгущение лимфы снижает метаболизм щитовидной железы.
Как проявляется острый синусит?
Основные признаки, на которые рекомендуется обратить внимание:
- покраснение глаз, в ноздрях, припухлости области переносицы, гнусавость голоса;
- постоянные выделения слизи или гноя;
- если есть сопутствующее ЛОР-заболевание или грибковая природа, возможно отсутствие отделений;
- если причина вирус герпеса, возможны образования в ротовой полости, ноздрях, на внешней стороне крыльев носа;
- потеря аппетита, вялость;
- припухлость переносицы;
- дыхание только через рот из-за боли в носу, отдающей в лоб.
Не следует лечить самостоятельно даже лёгкий насморк у ребёнка. Капли с растительными маслами забивают реснитчатый эпителий, вызывают аллергию. В особенности, это касается соустий, соединяющих пазухи. Данное состояние может быть признаком гайморита.

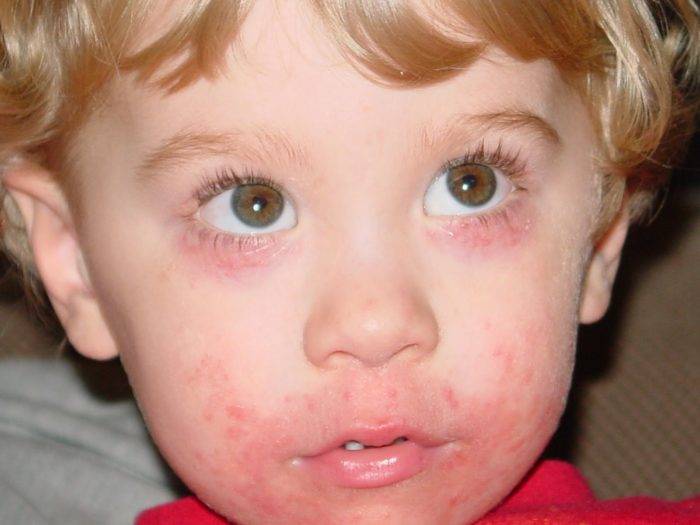
Бактериальный конъюнктивит глаз у ребенка
Причина такого вида болезни — попадание на слизистую оболочку органов зрения различных возбудителей: гонококков, стафилококков, стрептококков и прочих патогенных микроорганизмов. Это может произойти при купании малыша в недостаточно чистой воде, трении глаз
В этой статье
грязными руками, а также нередки случаи инфицирования ребенка в момент родов, если возбудители болезни присутствуют в мочеполовой сфере матери. В медицинской практике существует специальный термин — офтальмия новорожденных. Так называют воспалительные заболевания зрительных органов после рождения. При этом не нужно путать регулярное скопление экссудата во внутреннем уголке глаза у младенца, как это часто бывает по утрам, с конъюнктивитом глаз, признаки которого проявляются довольно выраженно: обильное выделение гноя, повышенное слезотечение, зуд, слипание ресниц по утрам, беспокойное поведение ребенка. Нередко патология развивается сразу на обоих глазах.

Дакриоцистит у взрослых
У взрослых дакриоцистит обычно имеет хронический характер и развивается на фоне различной глазной патологии. Данное заболевание достаточно широко распространено и чаще им страдают женщины, нежели мужчины. В зависимости от клинических проявлений дакриоцистит взрослых подразделяется на стенозирующий и простой катаральный дакриоцистит, флегмону и эмпиему слезного мешка.
В результате воспалительного процесса слизистая оболочка носослезного канала начинает утолщаться, что в свою очередь приводит к уменьшению его просвета вплоть до полной непроходимости. В результате отток слезной жидкости в полость носа прекращается. Она начинает застаиваться в слезном мешке, а это создает оптимальные условия для развития в нем патогенной микрофлоры.
На начальных этапах своего развития дакриоцистит у взрослых обычно себя клинически ничем не проявляет. Затем у пациентов появляется небольшая припухлость над слезным мешком и ощущение его распирания. Спустя некоторое время к этим симптомам присоединяются жалобы постоянное чувство дискомфорта, легкую болезненность, непрерывное слезотечение. При надавливании на слезный мешок из него выделяется мутная жидкость слизистого или гнойного характера. В поздней стадии заболевания кожа вокруг внутреннего угла глаза из-за постоянного слезотечения становится раздраженной и покрасневшей.
Причины врожденной катаракты
Помутнение естественного хрусталика, как правило, связано с возрастными процессами в организме. Врожденная катаракта развивается по многим причинам, которые включают наследственные факторы, инфекционные и воспалительные заболевания, нарушения обмена веществ, сахарный диабет, использование некоторых лекарственных препаратов.
Например, использование антибиотиков тетрациклинового ряда при лечении инфекций у беременных женщин может стать причиной развития катаракты у новорожденных младенцев.
Перенесенные во время беременности инфекционные заболевания – краснуха, корь, цитомегаловирус, ветряная оспа, простой герпес, опоясывающий герпес, полиомиелит, грипп, вирус Эпштейн-Барр, сифилис и токсоплазмоз, также может быть причиной врожденной катаракты.
Генетические изменения в структуре белков, необходимых для обеспечения прозрачности хрусталика, обуславливают развитие врожденной катаракты.
У детей старшего возраста может быть диагностирована катаракта по аналогичным причинам.
Виды врожденной катаракты
- Передняя полярная катаракта располагается в передней части хрусталика, обычно связывается с наследственными факторами. Этот тип катаракты практически не влияет на зрение и, как правило, не требует хирургического лечения.
- Задняя полярная катаракта располагается в задней части хрусталика.
- Ядерная катаракта является самой распространенной формой врожденной катаракты, появляется в центральной части хрусталика.
- Слоистая катаракта в подавляющем большинстве случаев двусторонняя. Располагается в центре, вокруг прозрачного или мутноватого ядра. Зрение снижается значительно, до 0,1 и ниже.
- Полная катаракта – помутнение в хрусталике распространяется на все слои.
Симптомы и признаки врожденной катаракты
Развитие врожденной катаракты проявляется у ребенка изменениями во внешнем виде и поведении:
- помутнение в виде точки или диска в области зрачка на одном или двух глазах
- развитие косоглазие, нистагма
- в возрасте двух месяцев ребенок не следит взглядом за предметами, не фиксирует взгляд на игрушках и лицах своих родственников
- при рассмотрении предметов или игрушек ребенок поворачивается к ним все время одним и тем же глазом.
Без раннего вмешательства, врожденная катаракта может привести к развитию «ленивого глаза» или амблиопии.
Такие проблемы со зрением напрямую влияют на формирование личности, сказываясь на способности к обучению и внешнем виде ребенка. По этим причинам, в ближайшее время после рождения необходимо провести полное глазное обследование ребенка у офтальмолога.
Когда ребенку необходима операция?
Существуют разные мнения о тактике хирургического лечения врожденной катаракты. Если помутнения в хрусталике снижают центральную остроту зрения и препятствует правильному развитию зрения, то такую катаракту необходимо удалять в кратчайшие сроки.
Если локализация и размеры помутнения в хрусталике не снижают центральное зрения, то такая катаракта не требует хирургического лечения, а нуждается в динамическом наблюдении.
С другой стороны, хирургия катаракты сопряжена с определенной степенью риска осложнений, таких как повышение внутриглазного давления, что может привести к развитию вторичной глаукомы. Общий наркоз, используемый во время операции, также является повышенным фактором риска.
Некоторые эксперты утверждают, что оптимальный возраст для удаления врожденной катаракты от шести недель до 3 месяцев.
Непременным условием нормального развития зрительной системы ребенка после операции является наиболее полная коррекция зрения с помощью очков или контактных линз. Если врач-офтальмолог рекомендует контактную коррекцию, то, как правило, это будут линзы длительного ношения для упрощения их обработки и использования.
Хламидийный конъюнктивит
Этот вид обычно передается ребенку при рождении от матери, больной хламидиозом, практически в 70% случаев, причем протекает заболевание довольно тяжело. В глазах у новорожденного образуются обильные гнойные выделения, на нижних веках появляются пленки. Болезнь может проявиться в период от одной до трех недель после рождения.
При хламидийной форме хороший эффект оказывает препарат «Моксифлоксацин». В качестве местной терапии применяют глазные мази с гентамицином. В тяжелых случаях назначают внутривенные инъекции эритромицина. Лечение такой формы конъюнктивита должно проводиться только в условиях клиники под наблюдением врача.
Причины дакриоцистита новорожденных
В норме слезная жидкость образуется слезной железой и по канальцам поступает сначала в слезный мешочек, а затем в полость носа. Большое количество складок в канальцах препятствует попаданию инфекции из носовых ходов.
При отсутствии патологии у плода слезный каналец на входе прикрыт тонкой пленкой. Сразу после родов она прорывается. По неопределенным пока причинам это может не произойти. В результате возникает дакриоцистит новорожденных, а также патологии полости носа, препятствующие оттоку слезной жидкости. Также частый насморк может привести к воспалению слезного мешочка, особенно при его сужении.