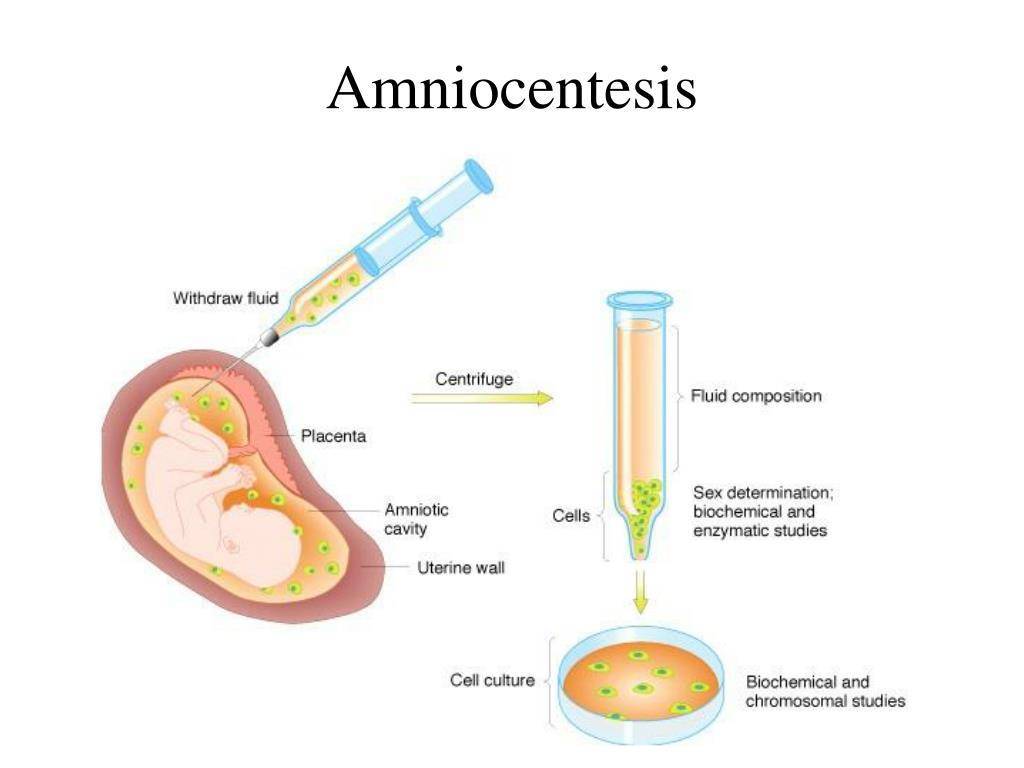
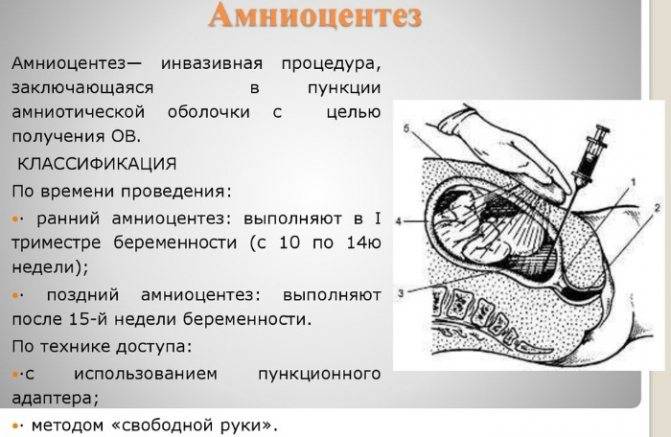
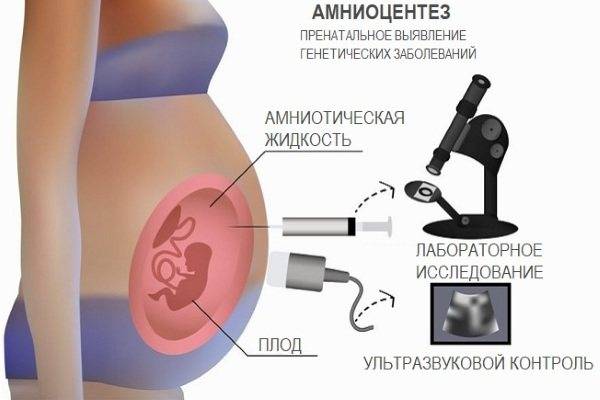
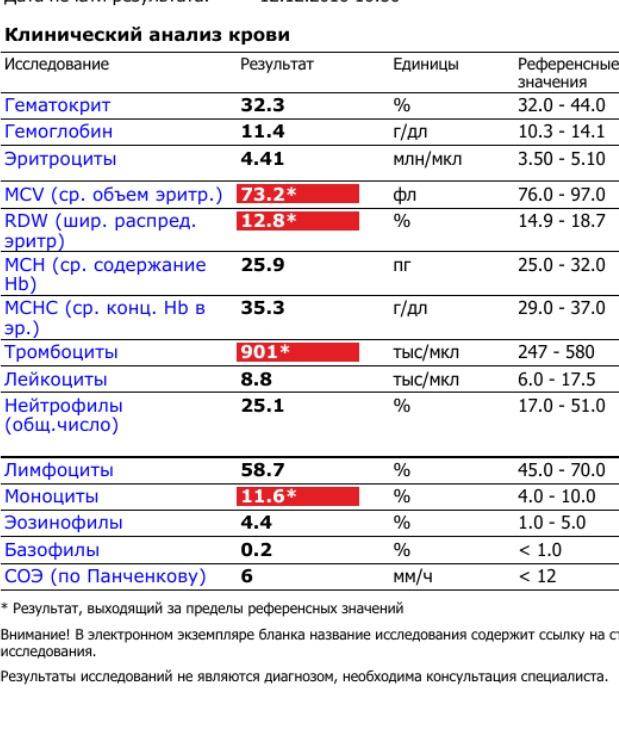
Ход операции
Рис. 1. Место амниоцентеза в зависимости от локализации плаценты (точками обозначены места пункции, черным цветом — плацента)
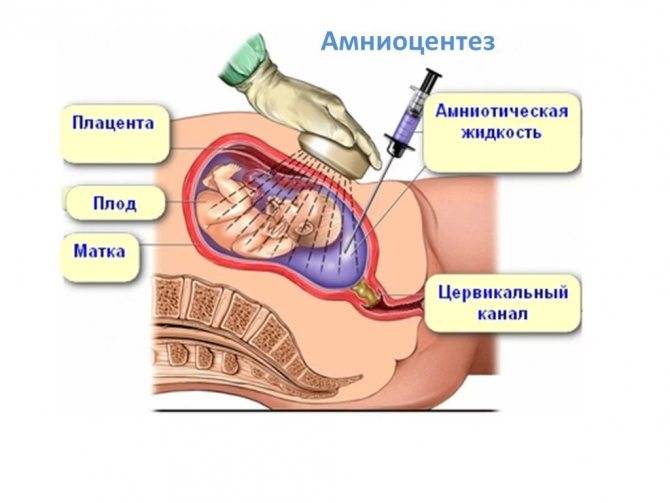
Амниоцентез может быть произведен трансабдоминально и через канал шейки матки. Амниоцентез производят в положении беременной лежа на спине с согнутыми в коленных и тазобедренных суставах ногами. Место пункции выбирают в зависимости от локализации плаценты (рис. 1) и положения плода, по возможности в стороне от его головки. При расположении плаценты на передней стенке тела матки может быть произведен надлобковый амниоцентез после предварительного опорожнения мочевого пузыря и отведения головки плода кверху. Кожу обрабатывают спиртом и йодом, ткани в месте пункции анестезируют 0,5% раствором новокаина. Амниоцентез производят иглой для люмбальной пункции или обычной иглой для внутривенных вливаний. Длина иглы не более 8—10 см. Иглу вводят под прямым углом, медленно и плавно. Врач, производящий пункцию, ощущает небольшую резистентность при прохождении иглы через апоневроз, амниотическую оболочку и затем чувство провала при попадании ее в амниотические воды. При сокращении матки во время введения иглы теряются тактильные ощущения врача, поэтому необходимо продвижение иглы приостановить, оттянуть ее на 1—2 см и подождать окончания схватки
После появления в шприце амниотической жидкости осторожно отсасывают необходимое количество ее (5—10 мл) для исследования, иглу удаляют, кожу в месте пункции смазывают йодом.
Рис. 2. Амниоцентез через канал шейки матки с помощью амниоскопа
После 36 нед. беременности (раньше не следует, так как возможно вскрытие плодного пузыря и развитие родовой деятельности) амниоцентез может быть произведен через цервикальный канал путем пункции нижнего полюса амниона с помощью амниоскопа (см. Амниоскопия). Амниоскоп вводят как можно глубже по задней стенке матки (рис. 2). Длинной иглой под контролем зрения производят пункцию амниона по возможности ближе к маточной стенке. Получив необходимое количество амниотической жидкости, амниоскоп удаляют.
Осложнения бывают редко. Возможна травма плаценты — в шприце появляется кровь. Иглу необходимо удалить и более точно определить локализацию плаценты. Повреждений плода, как правило, не бывает. Может быть увеличение титра материнских антител на 1—2 разведения как следствие микротрансфузий крови плода в материнский кровоток
В случае неосторожного проведения амниоцентеза через канал шейки матки может произойти вскрытие плодного пузыря с последующим излитием околоплодных вод и развитием родовой деятельности.
Библиография: Bevis D. С. A. Blood pigments in hemolytic disease of the newborn, J. Obstet. Gynaec. Brit. Emp., v. 63, p. 68, 1956, bibliogr.; Walker W. Role of liquor examination, Brit. med. J., v. 2, p. 220, 1970.
Подобнее об услуге
Пренатальный скрининг — комплексная процедура, направленная на выявление патологий развития плода на 1-м и 2-м триместрах беременности. Благодаря скринингу специалист может оценить состояние здоровья ещё не рождённого малыша и определить возможный риск развития генетических заболеваний. Процедура не является окончательным вердиктом, родится ли малыш с аномалией или болезнью. Она даёт информацию о наличии самого риска.
Изучив результаты пренатального скрининга, генетик может назначить дополнительные уточняющие исследования. Только после этого делаются окончательные выводы.
Что оценивается при УЗИ в 1 триместре
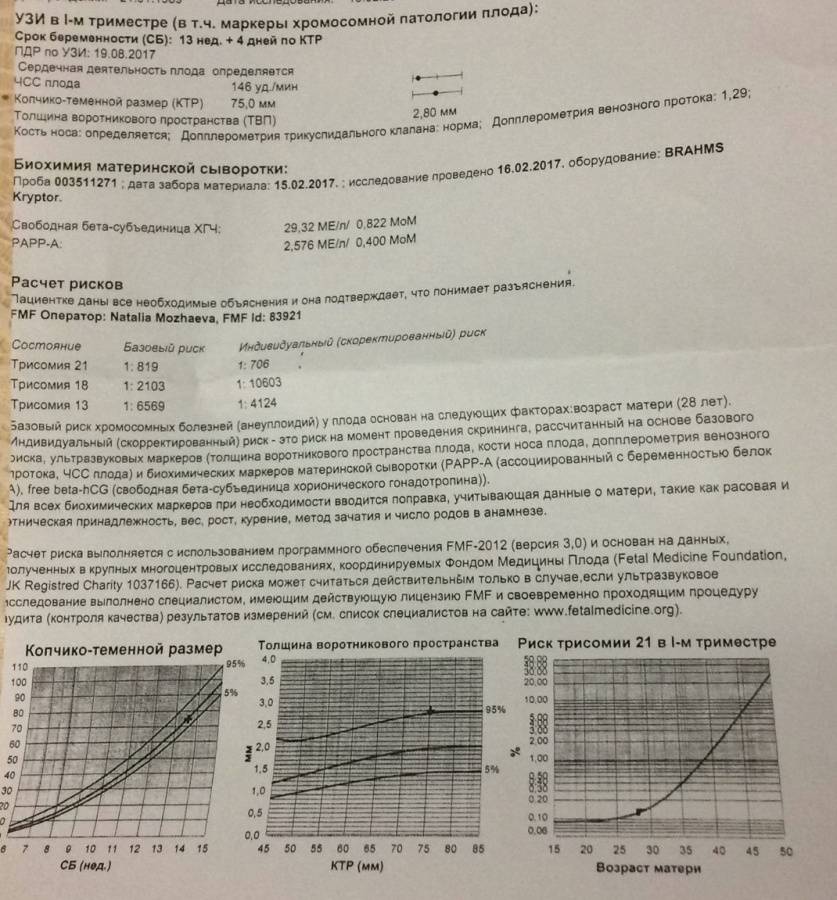
1. Копчико-теменной размер (КТР) плода
Этот показатель точно определяет срок гестации (беременности), особенно в случае, если женщина не помнит 1-й день последней менструации, либо если менструальный цикл у нее не регулярный. В заключении срок беременности выставляется по КТР плода, а не по дате последней менструации.
Правильное измерение КТР плода
2. Маркеры хромосомной патологии:
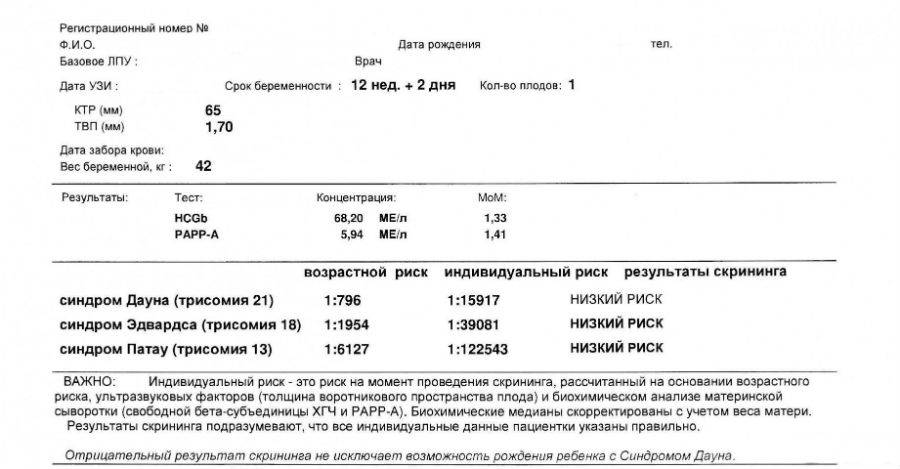
– толщина воротникового пространства (ТВП) – является основным признаком хромосомной патологии у плода. Патологической величиной считается увеличение ТВП больше 95-й процентили для каждого срока гестации. Каждое увеличение ТВП повышает риск существования хромосомной аномалии у плода.
ТВП в норме ТВР при патологии
Важно понимать, что увеличение ТВП – это признак (маркер), но не точная диагностика хромосомных аномалий у плода. Определить наличие синдрома Дауна и других заболеваний у будущего ребенка позволяет только инвазивная диагностика с последующим генетическим анализом.. – носовая кость
У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
– носовая кость. У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
Нормальная носовая кость Отсутствие носовой кости
– кровоток в венозном протоке – это маленький сосуд в печени плода. При обратном (ретроградном) токе крови в данном сосуде можно предположить, что у плода хромосомный синдром, либо врожденный порок сердца.
Нормальный кровоток в венозном протоке
Но важно правильно получить этот кровоток и дать ему оценку. Для этого требуются определенные навыки и квалификация врача, которые подтверждаются ежегодной сертификацией FMF.. – кровоток через трикуспидальный клапан в сердце плода
Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
– кровоток через трикуспидальный клапан в сердце плода. Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
Ручка плода Мозг плода в виде “бабочки” в норме
Синдром Дауна: признаки при беременности
Синдром Дауна, признаки при беременности которого можно выявить только по результатам инструментальных и лабораторных исследований, имеет характерные особенности. Признаками синдрома Дауна при беременности в сроке гестации 12-14 недель являются нарушение формирования носовой косточки или ее отсутствие, расширение воротникового пространства, нарушение формирования костей скелета, формирование новообразований сосудистого сплетения головного мозга.
Данные лабораторной диагностики позволяют выявить синдром Дауна на ранних сроках беременности. Если же диагностика не проводилась или было принято решение сохранять беременность, синдром Дауна приобретает яркую выраженность к концу пятого месяца. Признаки синдрома Дауна уже будут различимы по характерному внешнему облику ребенка, которое можно увидеть на УЗИ: плоское лицо с раскосыми глазами, большой язык, широкие губы, крупная форма головы. Также признаком синдрома Дауна является короткая шея, низко посаженные ушные раковины с приросшими мочками. Верхние и нижние конечности будут укорочены, а кости стопы – расширены. Имеется характерное искривление и укорочение мизинцев рук. Частым признаком синдрома Дауна является наличие пороков развития внутренних органов ребенка: сердца, почек, печени, головного мозга.
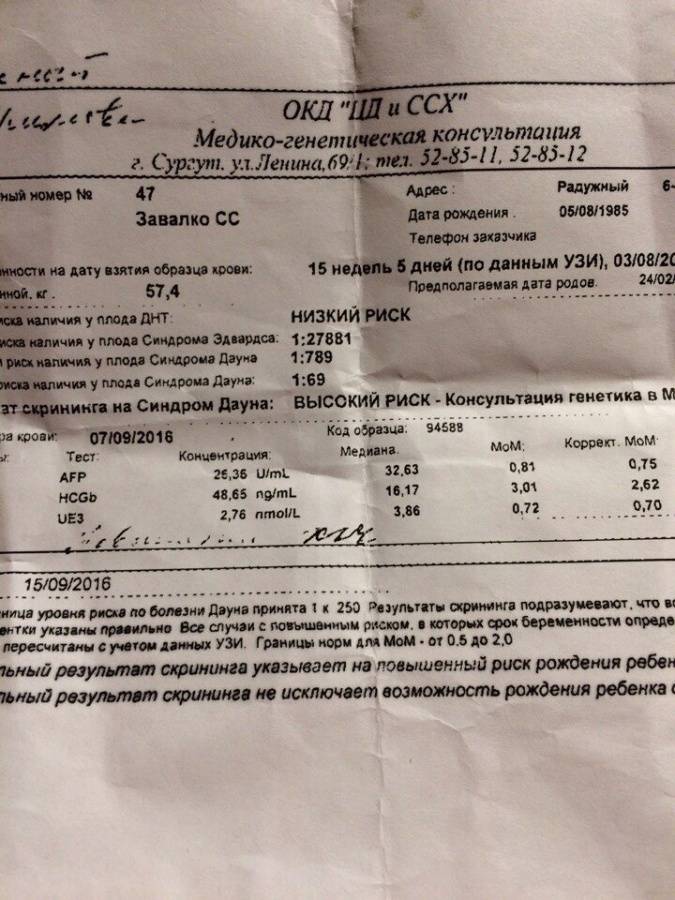
Анализ крови на синдром Дауна при беременности
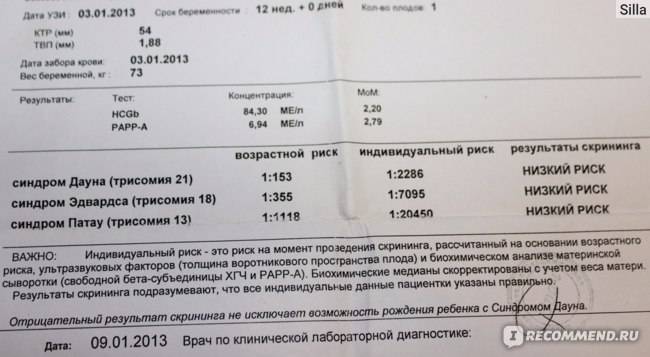
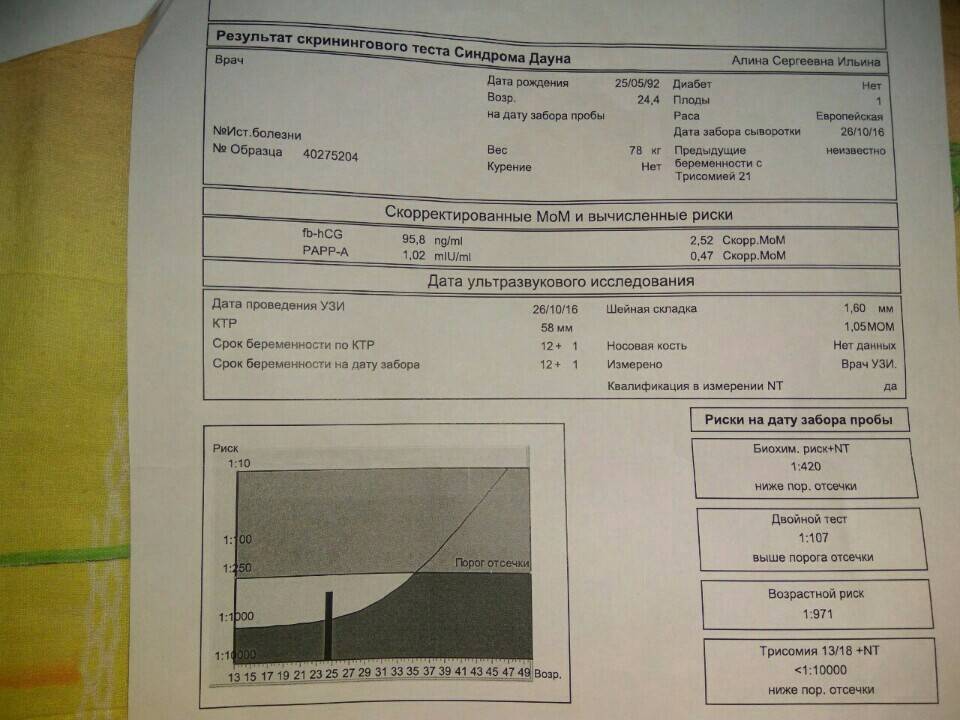
Ультразвуковое исследование и биохимический анализ крови на синдром Дауна при беременности являются составными частями пренатального скрининга І и ІІ триместров. Скрининг проводят всем беременным женщинам, независимо от состояния здоровья и возраста. Скрининг позволяет определить и другие генетические заболевания, такие как синдром Эдвардса, дефекты нервной трубки, синдром Патау и другие. Естественно, проводить или не проводить скрининг, решает женщина.
Результаты УЗИ и анализа крови на синдром Дауна при беременности позволяют будущим родителям принять своевременное решение о дальнейшем развитии беременности. Получив подтверждение исследования, включающего анализ крови на синдром Дауна при беременности, о наличии патологии, женщина может сделать прерывание беременности. Прерывание с патологией на ранних сроках приносит значительно меньше вреда женскому организму.
Если же родители принимают решение сохранить беременность ребенком с синдромом Дауна, то пренатальный скрининг позволит узнать больше информации о состоянии ребенка. Уже во время беременности ребенком с синдромом Дауна будущие родители смогут подготовиться к будущим трудностям, встретиться со специалистами и получить от них рекомендации по уходу за ребенком, найти специализированные группы развития для детей с ограниченными способностями.
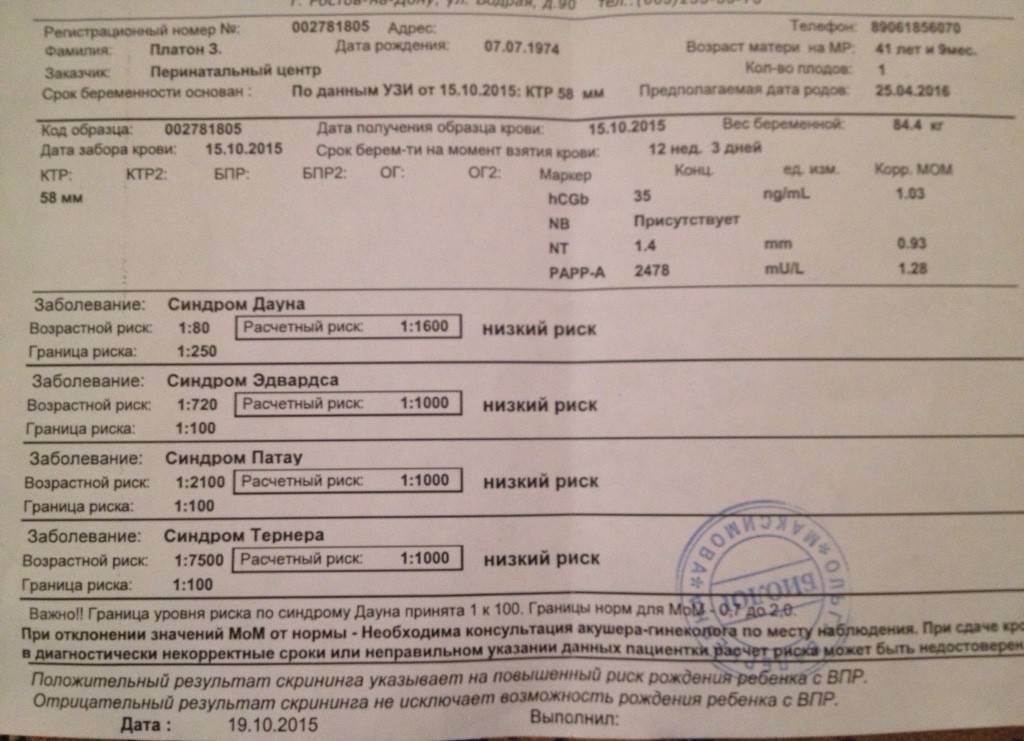
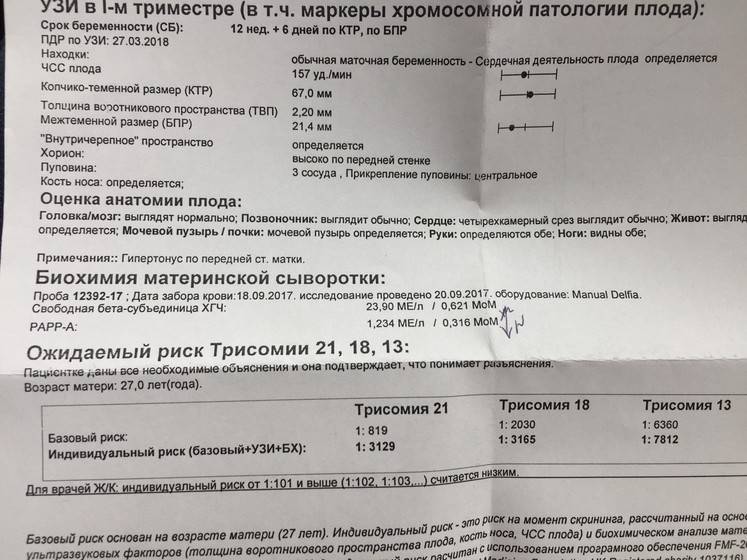
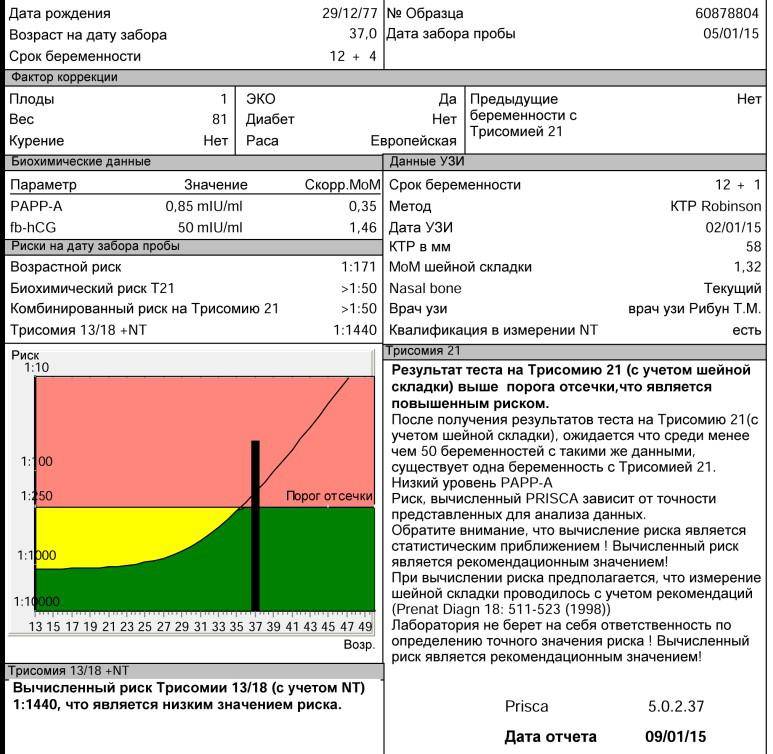
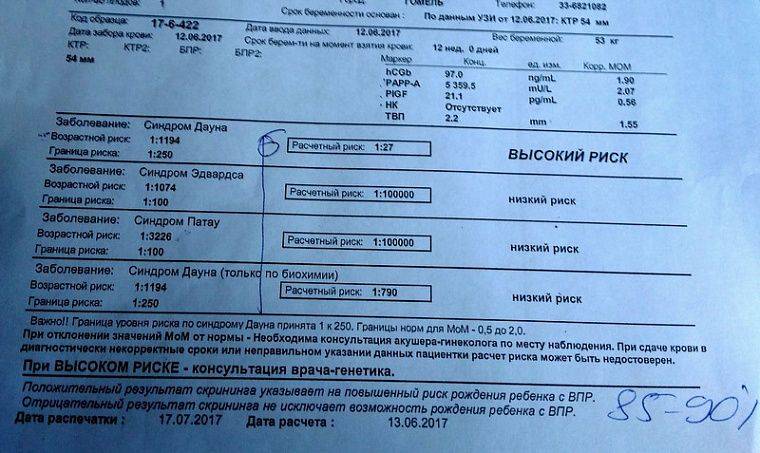
Скрининги І и ІІ триместров должны проводиться в определенные сроки беременности: с 11 по 13 неделю (включительно) и с 16 по 18 неделю (включительно) соответственно. Скрининг І триместра включает УЗИ и анализ крови:
- определение при помощи УЗИ толщины воротникового пространства;
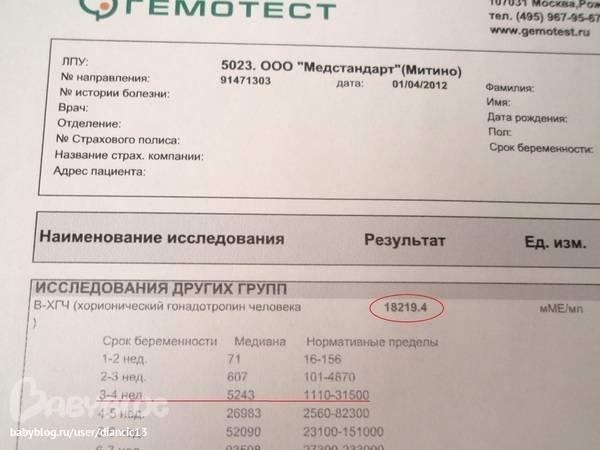
- уровень β-субъединицы хорионического гонадотропина человека (β-ХГЧ) в венозной крови матери;
- уровень РАРР-А (плазменный протеин А, ассоциированный с беременностью) в плазме крови.
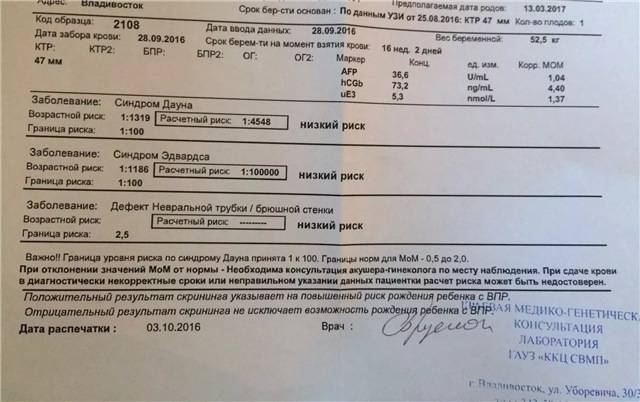
Результаты исследований вводятся в программу для расчета МоМ: степени отклонения результатов от среднего значения, в котором учитывается популяция и срок беременности. Результат анализа крови на синдром Дауна β-субъединиц ХГЧ будет показывать повышенные значения: более 2 МоМ. Анализ крови уровня РАРР-А будет говорить о наличии патологии при значениях менее 0,5 МоМ. Толщина воротникового пространства при синдроме Дауна превышает 3 мм.
Осложнения амниоцентеза
Любое исследование, забор материала для которого происходит в непосредственной близости к плоду, это риск. Независимо от того, где делают амниоцентез, существует опасность, которая равна 1%. Порой, во время проведения процедуры могут возникнуть:
- повреждение пуповины;
- отслойка плаценты;
- хориоамнионит;
- выкидыш;
- преждевременные роды;
- повреждение мочевого пузыря или кишечника будущей матери;
- ранение плода.
Такие случаи очень редкие, но знать о них стоит. Если нет крайней необходимости в данном тесте, возможно, делать его ненужно, чтоб избежать лишнего риска и стресса. Тем более что стоимость амниоцентеза немалая.
Если случилось так, что после забора материала вы почувствовали себя плохо, появилась температура или кровотечение, нужно сразу обратиться к доктору. После процедуры лучше всего отправляться домой и отдыхать. Таким образом, вы значительно уменьшите риск возникновения болей, коликов и прочих возможных болевых ощущений.
Как передаются по наследству генетические заболевания
В диаграммах ниже, D или d представляет дефектный ген, а N или n представляет нормальный ген. Мутации не всегда приводят к болезни.
Доминантные заболевания:
Один из родителей имеет один дефектный ген, который доминирует над своей нормальной парой. Так как потомки наследуют половину своего генетического материала от каждого из родителей, есть 50% риск наследования дефектного гена, и, следовательно, заболевания.
Рецессивные заболевания:
Оба родителя являются носителями одного дефектного гена, но при этом имеют нормальную пару гена. Для наследования заболевания необходимы две дефектных копии гена. Каждый потомок имеет 50% шанс быть носителем, и 25% шанс унаследовать заболевание.
X-сцепленные заболевания:
Нормальные женщины имеют XX хромосомы, а нормальные мужчины XY. Женщины, которые имеют нормальный ген на одной из Х-хромосом, защищены от дефектного гена на их другой Х-хромосоме. Однако, у мужчины отсутствует такая защита в связи с наличием только одной Х-хромосомы. Каждый мужской потомок от матери, которая несет в себе дефект, имеет 50% шанс унаследовать дефектный ген и заболевание. Каждый женский потомок имеет 50% шанс быть носителем, как и ее мать. (на рисунке ниже X представляет нормальный ген а X представляет дефектный ген)
Результаты пренатального скрининга
Важно понимать, что на результаты скрининга влияют такие факторы, как употребление лекарств и медикаментов в предшествующий анализам период, перенесённые стрессы, повышенный тонус матки, вес мамы и плода, самочувствие женщины, поэтому расшифровку результатов проводит исключительно генетик. Окончательно результаты пренатальных скринингов оцениваются с помощью специальной компьютерной программы
В группу риска попадают женщины с показателем 1:300 — это высокий риск рождения малыша с аномалией. В 2% случаях анализы являются ложноположительными, поэтому прежде, чем сделать вывод, генетик проведет генетическое обследование методами инвазивной диагностики, когда биоматериал берётся у самого плода. Эта процедура окончательно даст ответ на вопрос, есть ли у ребенка патологии
Окончательно результаты пренатальных скринингов оцениваются с помощью специальной компьютерной программы. В группу риска попадают женщины с показателем 1:300 — это высокий риск рождения малыша с аномалией. В 2% случаях анализы являются ложноположительными, поэтому прежде, чем сделать вывод, генетик проведет генетическое обследование методами инвазивной диагностики, когда биоматериал берётся у самого плода. Эта процедура окончательно даст ответ на вопрос, есть ли у ребенка патологии.
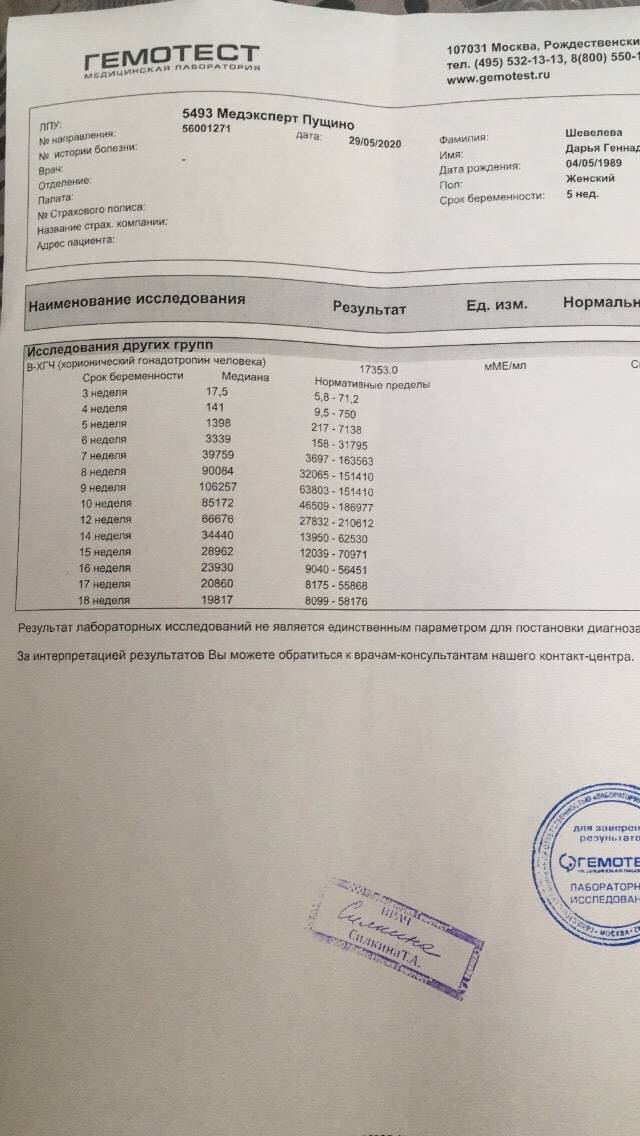
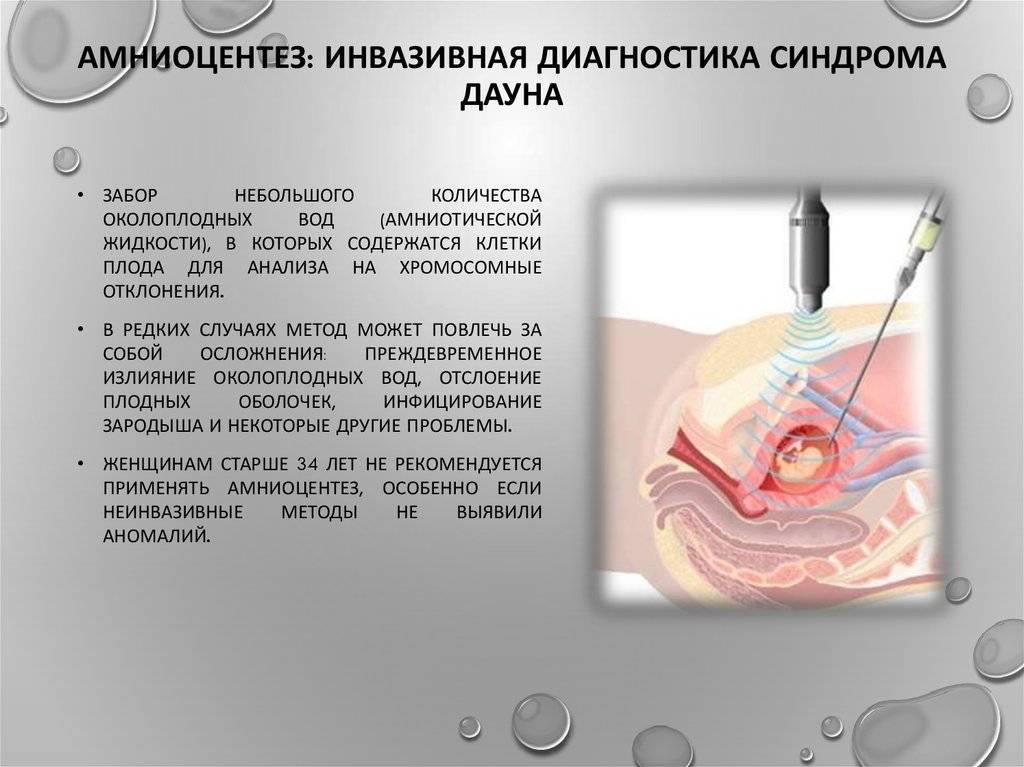
Анализ на синдром Дауна при беременности: амниоцентез
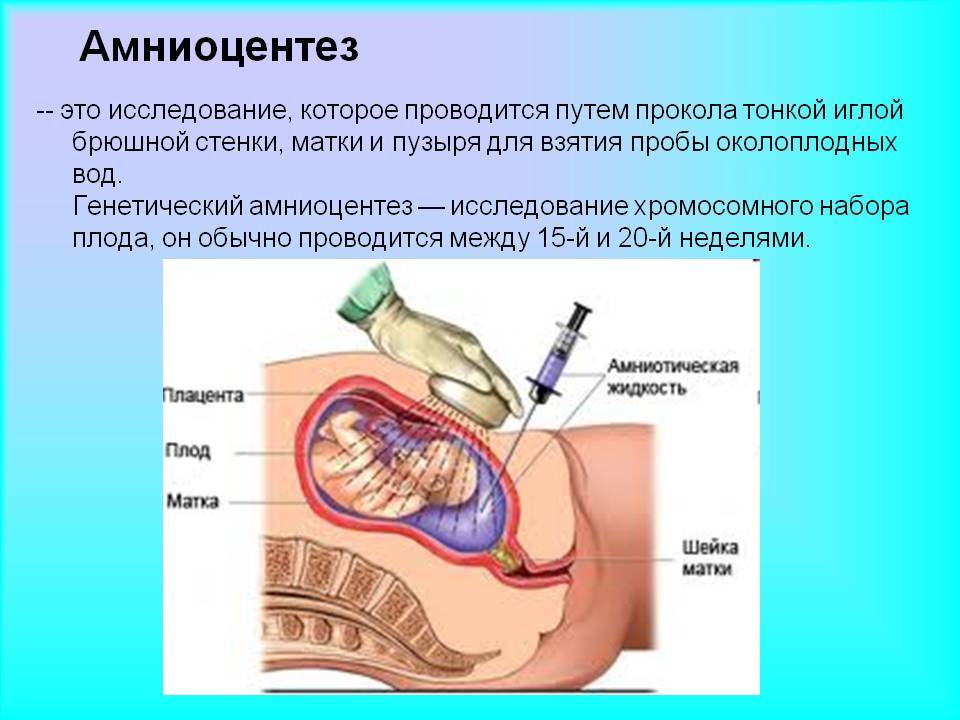
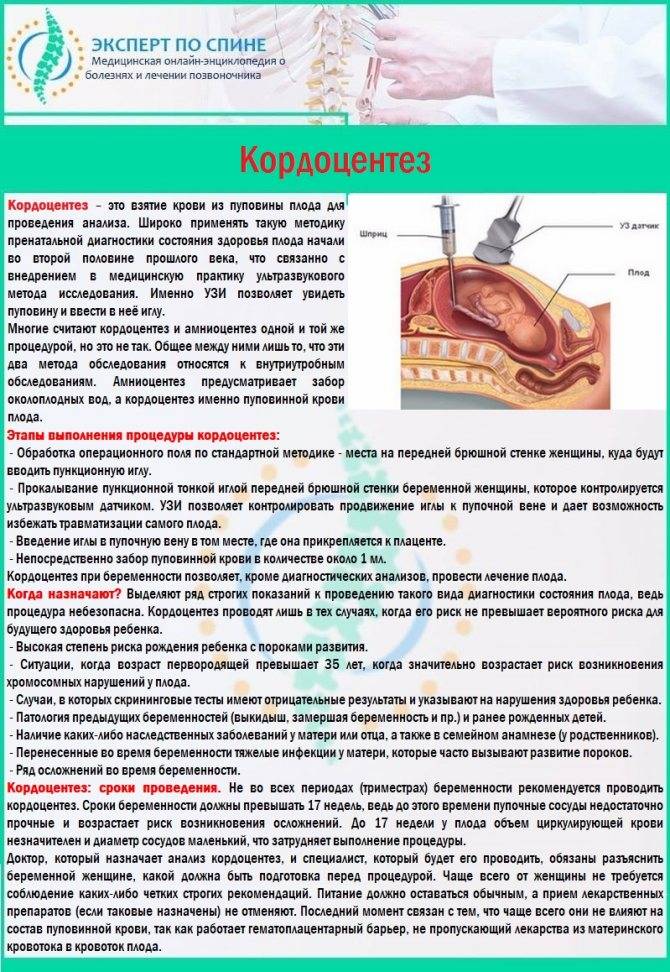
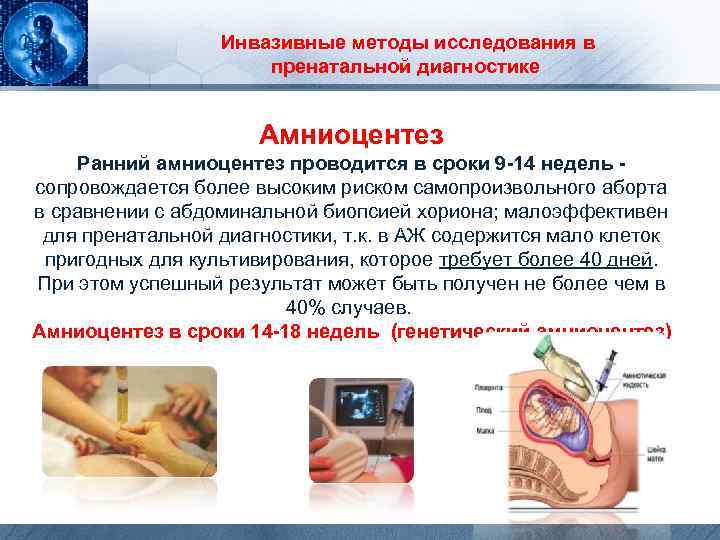
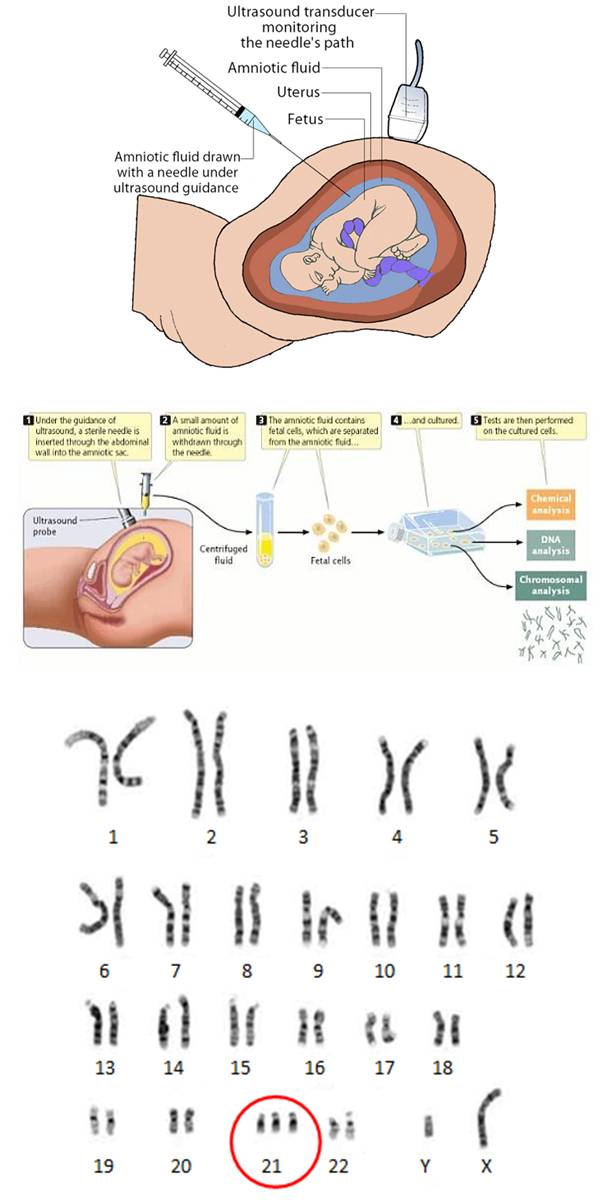
Долгое время единственным методом считался только один тест на синдром Дауна при беременности: амниоцентез. Это инвазивная процедура, которая предполагает пункцию амниотической оболочки. Цель пункции – получение околоплодных вод с последующим лабораторным изучением. Анализ на синдром Дауна при беременности проводится при помощи тонкой иглы, которая проникает в живот беременной женщины через микроскопический прокол.
Амниоцентез позволяет выявить при беременности синдром Дауна, синдром Эдвардса, муковисцидоз, серповидно-клеточную анемию и другие заболевания с точностью до 99%. Обычно амниоцентез проводят в І и ІІ триместрах беременности. Показанием для проведения данного анализа на синдром Дауна является наличие факторов риска развития патологий: возраст женщины старше 35, неудовлетворительные результаты пренатального скрининга, наличие сосудистых кист плода и т.д.
Данный анализ на синдром Дауна при беременности не используют как рутинную процедуру. В отличие от УЗИ, которое не вредит беременности, амниоцентез может провоцировать выкидыш и проникновение инфекции. Поэтому амниоцентез назначают при подозрении на синдром Дауна и другие заболеваний для подтверждения или опровержения диагноза.
При назначении данной процедуры окончательное решение о её проведении принадлежит беременной женщине. Если беременная морально и материально не готова растить ребенка с патологией, то для уточнения диагноза делать амниоцентез необходимо как можно раньше. При подтверждении синдрома Дауна будет рекомендовано прерывание беременности, которое безопаснее проводить на ранних сроках. Если женщина планирует сохранять ребенка независимо от подтверждения диагноза, тест на синдром Дауна при беременности даст информацию, необходимую для подготовки родителей к рождению ребенка с патологией.
Тест на синдром Дауна при беременности осуществляется под контролем УЗИ для выбора места пункции. Пункцию желательно проводить внеплацентарно, в месте, свободном от петель пуповины. При необходимости введения иглы трансплацентарно в плаценте находят наиболее тонкий участок для проведения пункции. Анализ на синдром Дауна при беременности проводят при помощи игл размером 18-22G. Процедуру обычно выполняют при помощи пункционного адаптера, который позволяет контролировать траекторию движения и погружения иглы на экране монитора. Убедившись, что игла находится в необходимой полости, к ней присоединяют шприц и проводят забор необходимого количества околоплодных вод. Затем иглу удаляют из полости матки. Вся процедура занимает около 15 минут. Во время введения иглы женщина может почувствовать небольшой дискомфорт, ощущение давления в животе. Чаще всего процедура не вызывает сильных болевых ощущений и поэтому не требует обезболивания. После процедуры проводят оценку состояния плода с измерением частоты сердцебиения. Результат анализа околоплодных вод будет известен примерно через две недели.
После анализа на синдром Дауна при беременности женщине необходимо провести остаток дня в покое, желательно взять выходной. В первые 2-3 дня нельзя поднимать даже незначительные тяжести и заниматься сексом. В ближайшие 1-2 дня после процедуры женщина может ощущать небольшие спазмы в животе, это состояние считается нормальным. Следует срочно обратиться к врачу, если спазмы увеличиваются, возникают кровянистые или обильные водянистые выделения.
Бесплатный прием репродуктолога
по 31 мая 2021Осталось дней: 32
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Что такое ЭКО в естественном цикле
Протокол ЭКО в естественном цикле (ЕЦ) – наиболее щадящая процедура из всех программ экстракорпорального оплодотворения.
Читать статью
Что такое перинатальный скрининг
Перинатальный скрининг — это комплекс диагностических мер, позволяющих произвести дородовое исследование плода и выявить будущих мам с повышенным риском врожденных патологий и нарушений развития ребенка. Этот скрининг во многих странах признан базовым тестом, дающим наиболее полную информацию специалисту, ведущему беременность, и будущим родителям, относительно здоровья малыша.
Многие женщины, говоря об этом обследовании, часто путают два понятия — пренатальный и перинатальный. Так вот, пренатальная диагностика проводится до зачатия, т.е. в данном случае обследуется будущая мама. Врачи разными методами устанавливают риски рождения больного ребенка. Перинатальный скрининг — это обследование при беременности и объектом изучения в этом случае служит плод
Важность такого исследования, особенно на ранних этапах, неоспорима: у пациентки, если скрининг показал неутешительные результаты, всегда есть выбор — продолжить беременности или прервать
НИПТ, мозаицизм, предимплантационная диагностика
Клиники и лаборатории ЦИР
10.09.201817:17
Итоги 26-го Европейского конгресса перинатальной медицины
Ещё одна тема – НИПТ, прозвучавшая в докладе госпожи Марии Дель Мар Хиль, которая тоже представила солидарное мнение FMF на эту тему. Её рекомендации заключались в расширении показания для назначения этого теста, но также одновременно нельзя отказываться от ультразвукового исследования и скрининга I триместра тоже. Основные направления диагностики анеуплоидии с помощи НИПТ – это диагностика трисомии по 21,18,13 паре хромосом
Что касается диагностики анеуплоидии по ХУ хромосомам, здесь, конечно, с НИПТ происходят сложные вещи, потому что он даёт ошибку гораздо чаще, но это не принципиально, потому что, скажем так, тяжёлые случаи Шерешевского-Тёрнера хорошо диагностируются с помощью ультразвуковой диагностики.Также часто бывает материнский мозаицизм, плодный мозаицизм и эти синдромы не сопряжены, если они продолжают развиваться до родов с какими-то серьёзными проблемами со здоровьем ребёнка, проблемами его развития, то есть в данном случае с точки зрения значения для здоровья, это не так важно. Я хочу обозначить, что есть алгоритм, который предлагает FMF для включения НИПТ в скрининг I триместра
Очень интересный случай доложила доктор из Турции. Там с помощью НИПТ была обнаружена следующая тяжелая мозаика – трисомия по 2 хромосоме. Представляете, трисомия по второй хромосоме при НИПТ. При этом были хорошие показатели со стороны плода, и они не стали прерывать беременность, потому что в таких случаях нужно делать подтверждающий анализ. Но подтверждающем анализом с помощью биопсии ворсин хориона мы не получим информации о том, что происходит с плодом, потому что здесь мы получим только кариотип плаценты. А кариотип плаценты не стабилен, то есть, когда мы получаем эту мозаику с помощью НИПТ, мы получаем мозаику плаценты. Так вот, они дождались, когда станет возможно сделать амниоцентез, сделали кариотип плода и он оказался абсолютно нормальным мальчиком, но у этого плода была мозаика плаценты. А беременность протекала без серьёзных осложнений, но на 34 неделе она осложнилась преждевременными родами, однако, для современного акушера 34 недели это достаточно спокойный срок. В итоге родился нормальный ребёнок без каких-либо проблем, и когда посмотрели кариотип плода, то он подтвердил, что это был абсолютно нормальный без мозаики. Кариотип плаценты был такой, что в 25 клетках было 22 клетки с кариотипом 47 ХУ+вторая хромосома, а это две обезьянних хромосомы, слившиеся в одну, то есть гигантское количество лишнего генетического материала и только три клетки были с нормальными хромосомами.Здесь она делает вывод, что возможно этот мозаицизм плаценты привёл к тому, что не было никаких отклонений со стороны плода. Здесь, конечно, возникает дискуссия, которая касается значимости преимплатационной диагностики при ЭКО, потому что зная тот процент мозаик, которые касаются клеточной массы трофэктодермы, который часто не сочетается с внутренней клеточной массой, то есть с той клеточной массой, из которой будет формироваться зародыш, можно получать достаточно большой процент тех беременностей, которые кажутся не нормальными, но в результате их рождается абсолютно нормальный ребёнок. Опыт работы зарубежных коллег с мозаицизмомЭто очень дискуссионный вопрос, который сейчас очень интенсивно обсуждается внутри специалистов по ЭКО, потому что если мы полностью ориентируемся на предимплантационную диагностику и отвергаем эти анеуплоидные беременности, которые ставятся по клеточной эктодерме как ненормальная и оставляем только небольшую часть, которая нормальная, то мы можем иметь дело или с мозаиками плаценты, либо же с мозаицизмом, который касается только наружной трофэктодермы но не клеточной массы. Поэтому часть специалистов при ЭКО, в частности в США, подсаживают эти зародыши, которые кажутся ненормальными достаточно большому проценту случаев, и оказывается, что рождается абсолютно нормально ребёнок. Безусловно мы будем учитывать данные исследования, когда у нас будет продолжатся обсуждение проблем с генетиками, связанных с НИПТ и с предимплантационной диагностикой.
Синдром Дауна: причины возникновения при беременности
Причины синдрома Дауна при беременности кроются в возникновении патологий хромосом. Данная патология может развиться даже у абсолютно здоровых родителей. Причиной возникновения синдрома Дауна при беременности становится образование дополнительной копии генетического материала 21-й хромосомы, или всех хромосом, или некоторых участков хромосомы. Причины синдрома Дауна при беременности никак не связаны с экологией, образом жизни родителей, приемом лекарственных препаратов и других негативных явлений. Синдром Дауна при беременности является следствием случайной хромосомной аномалии, которую нельзя предотвратить или изменить в дальнейшем. Поэтому, при развитии синдрома Дауна во время беременности не следует искать виноватых или обвинять близких в появлении данной хромосомной аномалии.
Тем не менее, согласно многим исследованиям, существует ряд факторов, которые увеличивают риск развития синдрома Дауна при беременности:
- возраст женщины старше 35 лет;
- возраст мужчины старше 42 лет;
- близкородственные браки;
- вредные привычки, способные влиять на качество генетического материала (курение, наркотики, алкоголь).