Симптомы токсикоза по степеням
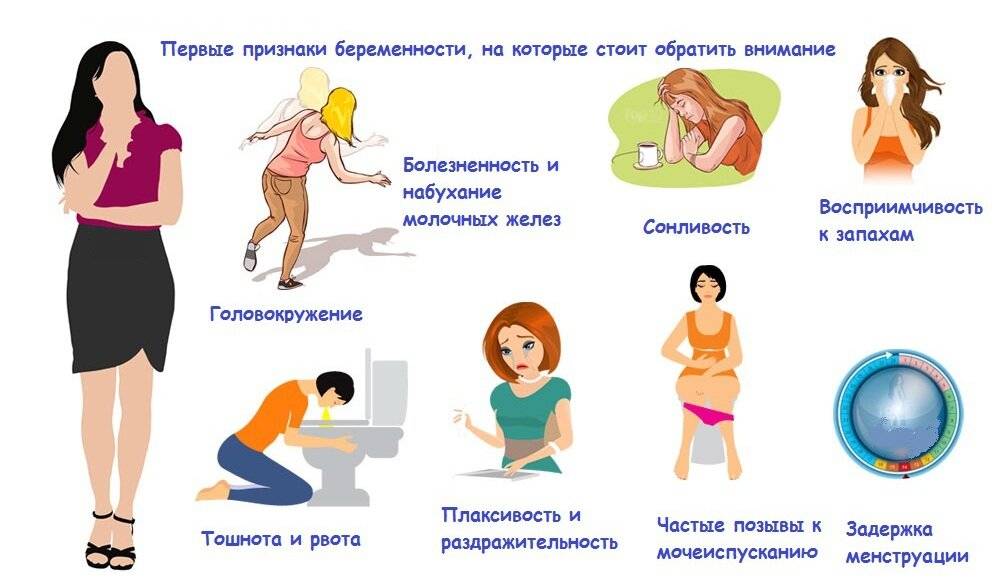
К характерным признакам описываемого состояния относятся:
- тошнота или легкое подташнивание;
- изменение психического состояния (быстрая смена эмоций, раздражительность, нервозность, плаксивость);
- слюнотечение;
- непереносимость некоторых продуктов и запахов;
- пристрастие к определенным продуктам и запахам;
- сонливость;
- утомляемость и вялость;
- сниженный аппетит.
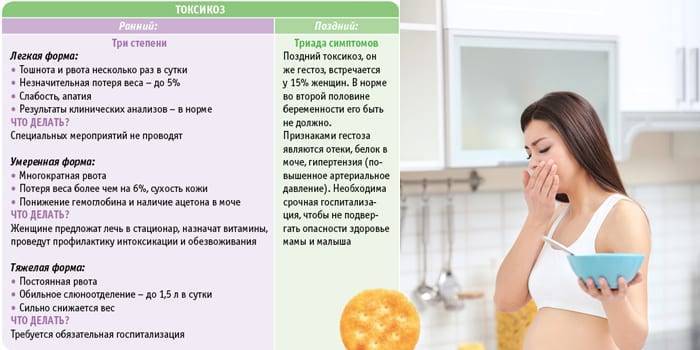
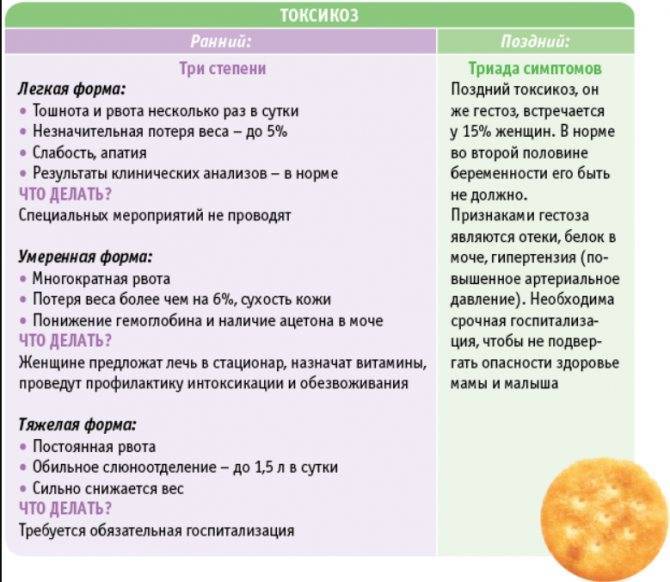
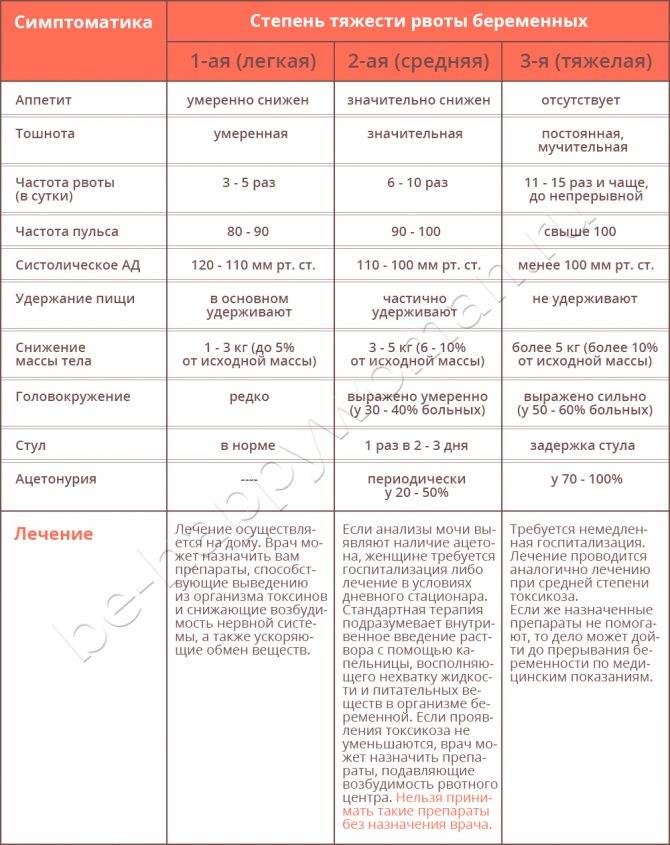
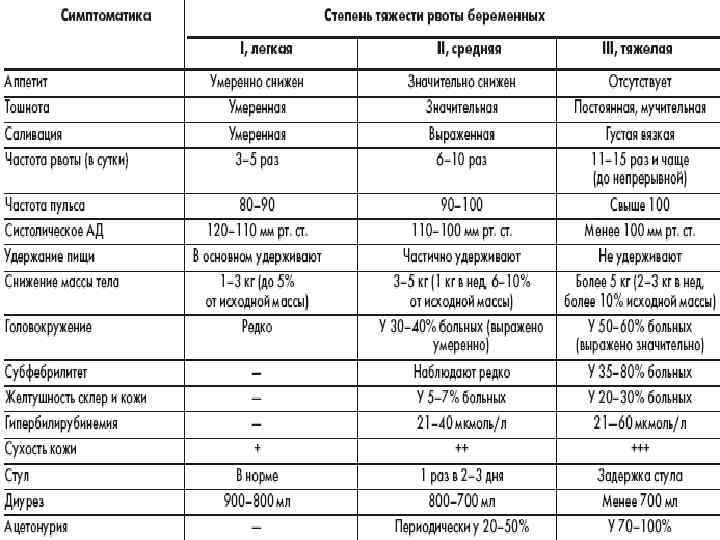
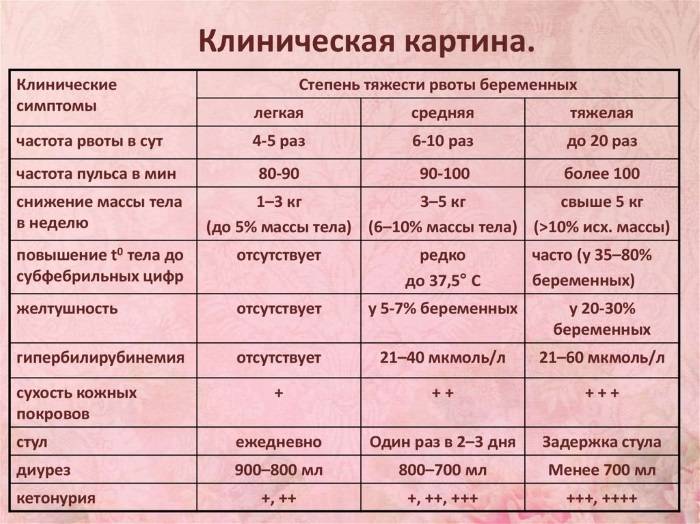
Легкая степень
Как правило, при легком течении раннего токсикоза беременную беспокоит лишь тошнота в той или иной степени, один-два перечисленных признака и рвота по утрам.
Состояние женщины не внушает опасений, давление и сердцебиение в норме, кожные покровы физиологической окраски и упругие.
Средняя степень
При среднетяжелой степени токсикоза тошнота продолжается практически целый день, рвота может быть до 10 раз за сутки, пища почти не удерживается, ухудшается общее состояние беременной.
Снижается артериальное давление, учащается сердцебиение, аппетит плохой, сон нарушенный, а потеря в весе достигает 3кг за 2 недели.
Тяжелый токсикоз
Тяжелая степень токсикоза сопровождается неукротимой рвотой, которая изнуряет беременную. Это самая опасная форма.
Беременная ничего не ест, выраженная дегидратация приводит к снижению тонуса кожи, резкому понижению давления, бессоннице или постоянной сонливости, развивается депрессия или полная апатия.
Тяжелая форма токсикоза угрожает здоровью женщины, поэтому нередко поднимается вопрос о прерывании беременности.
Диагностика
Диагностикой тошноты беременных занимается акушер-гинеколог. При необходимости врач может назначить консультацию гастроэнтеролога, гепатолога, невролога, эндокринолога.
Так как акушер-гинеколог наблюдает пациентку в течение всей беременности, то он хорошо знаком с ее анамнезом (историей жизни, перенесенными патологиями, операциями и т. д.). Также женщина сдает лабораторные анализы и проходит инструментальное обследование при периодической консультации.
При обращении к врачу с жалобами на тошноту и рвоту специалист проводит ряд дополнительных исследований, для того чтобы установить их причину. Диагностику начинают с опроса пациентки о жалобах. Врача интересует, как часто женщину мучает тошнота, в какое время суток, есть ли рвота, как часто, после каких продуктов питания женщину начинает тошнить и т. д
Затем специалист проводит внешний осмотр, во время которого он обращает внимание на наличие отеков, сухость кожных покровов и т. д
Если ничего не вызвало у врача подозрений, то женщину отправляют домой с рядом рекомендаций по борьбе с тошнотой. В противном случае (при наличии каких-либо симптомов, частой рвоте) врач назначает ряд дополнительных лабораторных и инструментальных исследований.
При тошноте беременных проводят:
- гинекологический осмотр;
- ультразвуковое исследование (УЗИ) органов брюшной полости;
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- копрограмму (исследование кала);
- внутрижелудочную pH – метрию (измерение кислотности желудочного сока).
Так как многие заболевания приводят к появлению тошноты и рвоты, то для врача очень важно правильно установить их причину у беременной женщины. В данный период любая патология протекает тяжелее и может привести к серьезным последствиям
Специалист проводит дифференциальную диагностику тошноты беременных, то есть исключает другие возможные патологии. Для этого врач тщательно собирает анамнез (историю жизни), проводит внешний осмотр, а также лабораторную и инструментальную диагностику.
Дифференциальную диагностику тошноты беременных проводят с:
- тиреотоксикозом – патологией щитовидной железы, характеризующейся ее гиперфункцией с повышением уровня тиреоидных гормонов;
- диабетическим кетоацидозом – осложнением сахарного диабета, характеризующимся высокой концентрацией уровня глюкозы (сахара) и кетоновых тел в крови;
- болезнью Аддисона – хроническим эндокринным заболеванием надпочечников, при котором наблюдается снижение синтеза гормонов надпочечников;
- гастритом – воспалением слизистой оболочки желудка;
- парезом кишечника – нарушением моторной функции кишечника;
- язвенной болезнью желудка и двенадцатиперстной кишки – патологией органов желудочно-кишечного тракта, характеризующейся возникновением локального дефекта (язвы) слизистой оболочки желудка или двенадцатиперстной кишки;
- острым аппендицитом – воспалением червеобразного отростка – аппендикса;
- панкреатитом – воспалительным процессом поджелудочной железы;
- гепатитом – воспалением печени;
- острой жировой дистрофией – патологией печени, при которой в ее клетках накапливаются жиры (триглицериды);
- заболеваниями центральной нервной системы – патологиями мозга и сосудов мозга;
- мигренью – сильными головными болями, сопровождающимися тошнотой и рвотой;
- мочекаменной болезнью – патологией органов мочевыделительной системы, характеризующейся образованием камней;
- тошнотой и рвотой, вызванной приемом лекарственных препаратов – тошнота и рвота могут быть одним из побочных явлений лекарственного средства.
Причины
Точные причины развития токсикоза при беременности не установлены, несомненным является одно – развитие плодного яйца в организме женщины обуславливает возникновение токсикоза. В настоящий момент существует несколько теорий, объясняющих появление данной патологии, но каждая в отдельности не помогает раскрыть весь механизм этого состояния:
Наследственная теория
Приверженцы данной теории предполагают, что ранний токсикоз обусловлен генетически. Если в роду у будущей матери по женской линии родственницы страдали этим состоянием, то, скорее всего оно разовьется и нее.
Гормональная теория
Во все виноваты гормоны, которые начинают вырабатываться с раннего срока гестации. В частности хорионический гонадотропин (ХГЧ), плацентарный лактоген, и, конечно, прогестерон. Резкое изменение гормонального фона ведет к ухудшению состояния и самочувствия женщины, но примерно к 8-14 неделе организм «привыкает» к новым образующимся гормонам.
Иммунологическая теория
Суть этой теории сводится к несовместимости эмбриона (в частности отцовских клеток плода) и матери, воспринимая его как чужеродный объект.
Психологическая теория
Основана на психологической неготовности, сильном желании, или напротив, нежелании беременности.
Вегетативная теория
Последователи вегетативной теории считают, что с наступлением беременности организму предъявляется повышенная нагрузка на все органы, к чему он не готов, отсюда и все проявления раннего токсикоза.
Чаще всего предрасполагают возникновению токсикоза:
- хронические общие заболевания, особенно пищеварительного тракта,
- эмоциональная лабильность женщины,
- многоплодная беременность,
- эндокринная патология,
- нерациональное питание, тяжелые условия труда,
- возраст женщины (старше 30 и моложе 18).
Причины
Под общим объяснением «реакция организма на развитие плода» подразумевается ряд причин, которые приводят к токсикозу. Они могут встречаться в совокупности или по отдельности, и таких причин не так много:
- Нарушение гормонального фона вследствие того, что вырабатываемые эмбрионом клетки расцениваются организмом как чужеродные элементы.
- Особенности развития плаценты, которая выполняет защитные функции организма. Наблюдается связь между процессом формирования плаценты и сроками токсикоза – по времени они примерно совпадают, поэтому такая причина рассматривается как наиболее вероятная.
- Естественная защитная реакция организма, который таким образом реагирует на резкие и вредные запахи, ароматы и вкусы.
- Хронические и инфекционные заболевания, снижающие иммунитет.
- Стрессы и нестабильное эмоциональное состояние, а также переутомляемость и нарушения сна – все это приводит к сбоям в работе организма. Интересно, что в психологическом плане многие женщины изначально настраивают себя на то, что «токсикоз обязательно будет», и такие невольные аутотренинги приводят к ожидаемому результату.
- В возрасте до 18 лет женский организм еще не может справляться со стрессами, а после 35 ресурсы организма уже не позволяют ему справляться с такими проблемами. Отсюда и гормональные бури, которые приводят к токсикозам.
- Считается, что токсикоз может передаваться по наследству.
- По статистике токсикоз у женщин встречается чаще, если в утробе развиваются близнецы. В таких случаях организм должен выдерживать колоссальные нагрузки, и проявления токсикоза будут гораздо более яркими.
В зависимости от степени тяжести и индивидуальных особенностей организма, устранение симптомов токсикоза может потребовать вмешательства врачей, хотя в большинстве случаев эффективно работают народные рецепты, не предполагающие использование медикаментозных препаратов.
Классификация токсикозов беременных
Стоит отметить, что классификация токсикозов беременных довольно обширная. А именно, их подразделяют на несколько групп в зависимости от сроков беременности и степени тяжести. Кроме того, выделяют редкие формы этого заболевания. В зависимости от сроков беременности выделяют ранний и поздний токсикоз. Что касается раннего, то он может появиться уже в первые дни задержки или наблюдаться на 5-6 неделях беременности. Более того, некоторые женщины начинают чувствовать ухудшение и раньше — практически сразу после зачатия. Заканчивается оно обычно к 13-14 неделе, но могут быть и исключения.
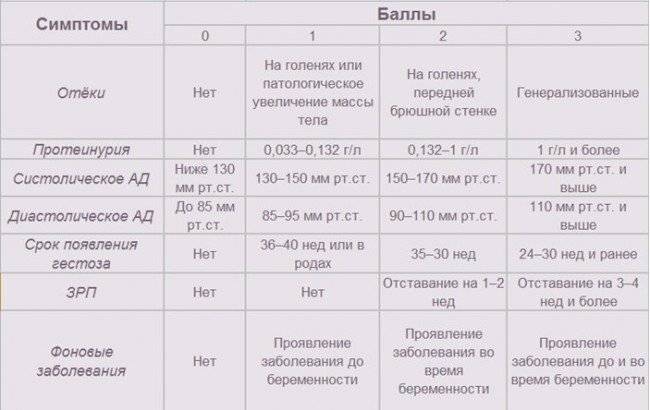
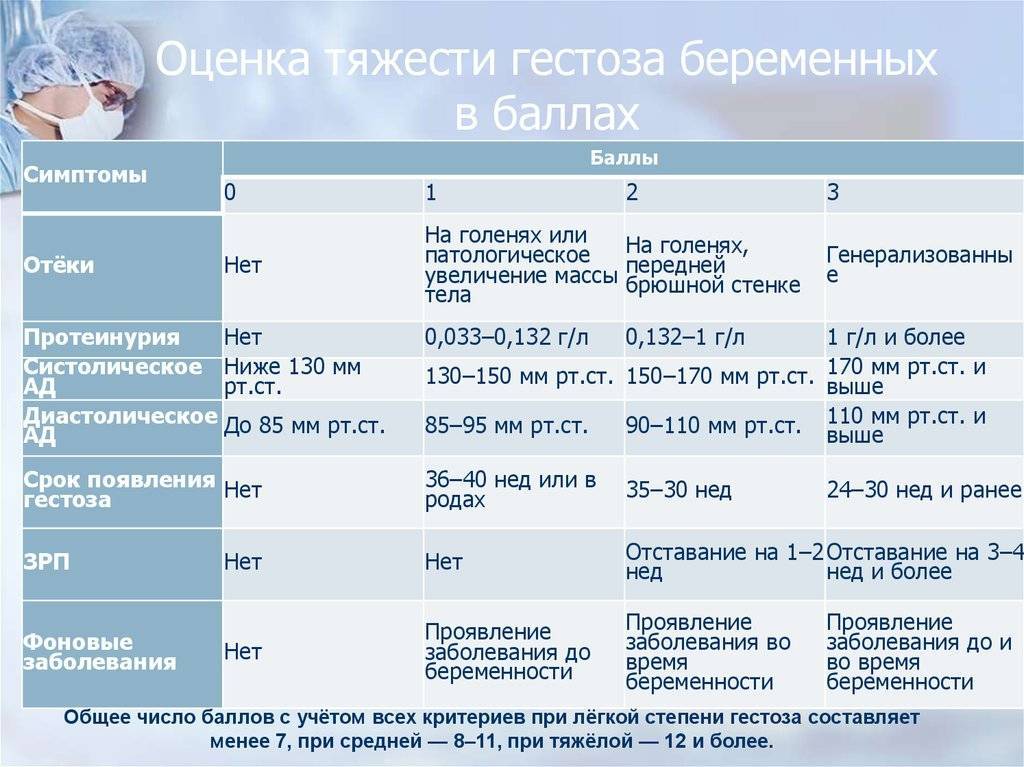
Поздний токсикоз чаще всего наблюдается на 30 неделе беременности. Но в некоторых случаях он может появиться даже во втором триместре и протекать гораздо сложнее. Кстати, на этом сроке он гораздо труднее поддается лечению. Выделяют следующие виды позднего токсикоза: водянка, нефропатия, преэклампсия, эклампсия. Водянка беременных — это задержка жидкости в организме, которая приводит к появлению стойких отеков. Выделяют три основных степени этой патологии.
Для первой характерно появление отеков на голенях, а при надавливании на ткани в области берцовой кости можно заметить прогиб. Во время второй степени водянки происходит распространение отеков на туловище, а вдавления становятся заметными уже на животе. Третья степень самая тяжелая — во время нее появляются отеки на лице и туловище. При этом ухудшается общее состояние женщины: появляются одышка, утомляемость и повышенное сердцебиение.
Стоит отметить, что водянку необходимо распознавать на первой стадии, поскольку в итоге она может привести к развитию нефропатии. Для этой формы токсикоза характерными являются отеки, повышение артериального давления и уровня белка в мочи. При этом нефропатия может проявляться как одним симптомом, так и всеми тремя сразу. Наиболее сложными формами позднего токсикоза являются преэклампсия и эклампсия. Для первой патологии характерными являются боли в животе, тошнота, понос и рвота. Вторая форма еще более опасная, поскольку для нее характерными являются судороги и даже потеря сознания.
Выделяют также более редкие виды токсикозов, которые наблюдаются далеко не при каждой беременности. К ним, прежде всего, относят различные дерматозы, желтуху, для которой характерно желтушное окрашивание кожи и видимых слизистых оболочек, желтую атрофию печени — заболевание печени с перерождением печеночных клеток, бронхиальную астму, которая проявляется одышкой, приступами удушья и затруднением дыхания, тетанию — судорожные приступы, вызванные нарушением обмена кальция в организме, остеомаляцию — заболевание, для которого характерно размягчение костной системы из-за нарушения фосфорно-кальциевого обмена.
Когда начинается и сколько длится токсикоз
Беременность — один самых волнительных и счастливых периодов в жизни женщины. К сожалению, нередко ожидание малыша омрачает такое неприятное, а порой и опасное состояние как токсикоз. Тошнота, рвота, непереносимость запахов и отвращение к еде, даже самой любимой и привычной, существенным образом ухудшают качество жизни. Просто выйти из дома становится проблемой, а ведь очень многие женщины продолжают работать едва ли не до родов, не говоря уже о ранних сроках.
Несмотря на все неприятности и неудобства, которые доставляет беременным токсикоз, его появление в первом триместре считается вариантом нормы, и является одним из первых признаков состоявшегося зачатия. Врач акушер-гинеколог Клинико-диагностического центра МЕДСИ на Солянке Никитенко Яна Александровна рассказывает, что, как правило, неприятные симптомы начинают тревожить будущую маму примерно с 5–6 недель беременности. В редких случаях — раньше. Раннее начало токсикоза может говорить о том, что токсикоз будет сильнее и продолжительнее обычного. Сроки токсикоза — дело индивидуальное, но в среднем ранний токсикоз длится около 2 месяцев, и заканчивается в районе 12–14 недели, хотя иногда может сопровождать женщину вплоть до 20 недели беременности.
Поздний токсикоз, развивающийся после 30 недель беременности, является крайне опасной акушерской патологией. Яна Александровна предупреждает, что это состояние сопровождается неконтролируемым повышением давления и появлением белка в моче. А вот тошнота и рвота могут отсутствовать вовсе. Диагноз ставится на основании лабораторных анализов и измерения артериального давления. Поздний гестоз опасен как для матери, так и для плода. Из-за скопления жидкости в организме роженицы нарушается нормальная деятельность плаценты, в результате чего ребенок недополучает необходимые ему питательные вещества и страдает от гипоксии. Кроме того, патология может угрожать жизни матери. Поэтому, если после помещения пациентки в стационар и принятия комплекса необходимых мер, ее состояние не улучшается, зачастую врачи принимают решение о немедленном родоразрешении, даже если до окончания гестации еще далеко.
Бывает и так, что токсикоз внезапно пропал. Еще вчера вы не могли встать с постели из-за постоянной тошноты и головокружения, а вид привычного завтрака на тарелке у мужа вызывал отвращение. И вдруг на следующий день вы бодро вскакиваете с кровати и как ни в чем не бывало уплетаете яичницу. Такие позитивные изменения не могут не радовать, однако, любые слишком резкие перемены в самочувствии беременной должны настораживать.
Многие женщины интересуются насколько велики шансы того, что ситуация повторится в последующие беременности, если в первую мешали полноценно жить постоянные тошнота и рвота. К сожалению, здесь врачи особо порадовать не могут. Несмотря на то, что каждая беременность индивидуальна, общие закономерности все-таки прослеживаются.
Яна Никитенко: «Как правило, вероятность развития токсикоза во вторую беременность практически такая же, как и в первую, иными словами: если в первую беременность токсикоз был выражен, вторая беременность вряд ли пройдёт легче. Самый известный пример — Кейт Миддлтон, которая во все свои три беременности была вынуждена первые 12 недель отменять все публичные мероприятия из-за тяжелой формы токсикоза». Продолжительность и сила токсикоза также никоим образом не связаны с полом будущего ребенка, хотя многие склонны верить в обратное и даже пытаются по этому признаку на ранних сроках определить, кто родится. Считается, что при беременности девочкой токсикоз мучает чаще и сильнее, нежели с мальчиками. Разумеется, никаких научных оснований эта теория под собой не имеет, а наличие или отсутствие токсикоза определяется индивидуальными особенностями женщины. Пол ребенка вам при желании скажут во время очередного ультразвукового исследования не ранее 14-й акушерской недели.

pixabay.com  / 
Причины раннего токсикоза беременных
К сожалению, на сегодняшний день причины появления токсикоза еще точно не установлены. В то же время в результате многочисленных исследований акушеров-гинекологов были выявлены наиболее вероятные причины появления патологии. Прежде всего, к ним относятся гормональные изменения. Дело в том, что с первых дней беременности в организме женщине происходят действительно глобальные перемены, вызванные изменением количества выделяемых гормонов. На фоне гормональной перестройки состояние женщины начинает ухудшаться.
Часто причиной болезненного самочувствия называют психоэмоциональное состояние женщины. А именно: недосыпание, различные стрессы, депрессии, а также умственную нагрузку, что может способствовать появлению токсикоза и усугубить его тяжесть. Большую роль играют также различные вредные привычки, к которым относят курение, употребление наркотиков и алкоголя. Врачи также отмечают, что на токсикоз может влиять возраст женщины. А именно, у молодых девушек и женщин в возрасте от 35 лет наблюдаются разные формы токсикоза.
Отдельно стоит сказать и о наследственности, поскольку генетическая расположенность к токсикозу имеет огромное значение. А именно, если мама, бабушка и даже тетя беременной страдали токсикозом, то вероятность появления у нее болезненного состояния существенно повышается. Кроме того, вызвать патологию могут также хронические заболевания. Зачастую токсикоз появляется у женщин с ослабленным иммунитетом. В связи с этим планирующим беременность женщинам стоит обязательно пройти комплексное медицинское обследование.
Диагностика
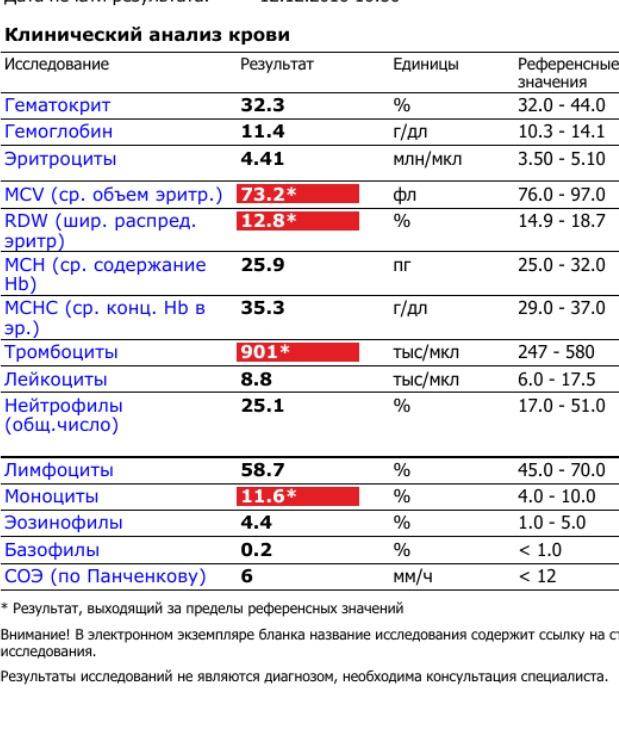
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Причины
Несмотря на многочисленные исследования, найти причину токсикоза до сих пор не удалось. Но некоторые гипотезы существуют:
Самая популярная и наиболее обоснованная теория возникновения токсикозов — это так называемая нервно-рефлекторная теория, согласно которой важную роль в развитии заболевания играют нарушения взаимоотношений центральной нервной системы и внутренних органов. Все знают, что во время беременности многие женщины становятся более капризными, раздражительными, плаксивыми. Это происходит потому, что во время вынашивания малыша интенсивнее, чем обычно, начинают работать исторически более «старые» подкорковые структуры мозга, тогда как обычно у человека, стоящего на высшей ступени эволюции, более активна кора. Но подкорковые структуры формируют большинство защитных рефлексов, и мудрая природа, оберегая беременность, заставляет эту часть мозга будущей мамы работать с большей отдачей. В подкорковых структурах расположен рвотный центр, а также обонятельные зоны и клеточки, «управляющие» внутренними органами, в том числе желудком, сердцем, сосудами, легкими, слюнными железами. Поэтому тошноте и рвоте могут предшествовать такие явления, как углубление дыхания, учащение пульса, увеличение количества слюны, бледность, обусловленная спазмом сосудов.
Иммунная теория. Малыш с первых дней внутриутробной жизни является отличным от мамы по своему антигенному составу организмом, на который у беременной вырабатываются антитела, якобы вызывающие токсикоз.
Гормональная теория. В организме беременной происходит значительные гормональные перестройки. В частности, появляется новый орган, вырабатывающий гормоны — плацента. Появление нового «лидера» не всегда нравится нервной системе и внутренним органам беременной, и они реагируют на это симптомами токсикоза. При рвоте беременных наблюдается временное совпадение начала рвоты с пиком содержания ХГЧ (гормона плаценты), нередко отмечается снижение кортикостероидов в коре надпочечников.
Психогенная теория. Полагают, что токсикоз может быть результатом отрицательных эмоций: опасений за малыша, страха перед родами.
Факторы риска
Хотя от токсикоза не застрахован никто, замечено, что чаще всего он возникает у будущих мам, страдающих хроническими заболеваниями желудочно-кишечного тракта, печени, щитовидной железы, а также у женщин, перенесших искусственные аборты, хронические воспалительные заболевания половых органов. Предрасполагающими факторами являются частые нервные стрессы и неправильное питание, астенический тип конституции. Кроме того, выраженные формы раннего токсикоза чаще возникают при многоплодной беременности.
Токсикоз 1 половины беременности
Из-за чего же возникает токсикоз?
После того как произошло зачатие, вместе с плодом начинает развиваться и плацента, которая формируется примерно к 16 неделям. До этого периода она не способна полностью защитить организм женщины от продуктов обмена веществ, выделяемых ребенком, и они поступают в кровь матери, вызывая интоксикацию, которая и является основной причиной токсикоза. Другой причиной токсикоза являются гормональные изменения, которые происходят в женском организме при беременности: становятся более чувствительными и возбудимыми центры обоняния и осязания, те участки гортани, которые отвечают за рвотный рефлекс. Из-за этого и возникают рвота, тошнота или отвращение, вызываемое определенными вкусами и запахами, никак не влияющими на женщину в обычном ее состоянии.
По мнению акушеров-гинекологов, реакция женщины на эти изменения во многом зависит от наследственных факторов: если мама беременной женщины не испытывала острых приступов токсикоза, то и дочь скорее всего так же легко перенесет беременность. Есть и обоснованное мнение, что токсикоз первой половины беременности как бы сообщает женщине о том, что её гормональный фон изменяется, и все в её организме идет естественным образом, так как задумала природа.
Врачи рекомендуют терпеливо пережить признаки токсикоза первых недель беременности. Если приступы рвоты не дают возможности нормально жить, то наш акушер-гинеколог назначит Вам мягкие препараты растительного происхождения, которые облегчат Ваше состояние, снизив интоксикацию, и при этом никак не повредят будущему малышу. После 14-16 недель Ваше состояние должно полностью нормализоваться. А до этого времени, если токсикоз не слишком острый, можно попробовать воспользоваться народными средствами. Например, некоторые женщины начинают утро с завтрака в постели. Подкрепившись, они перестают ощущать тошноту. Другим помогают подсоленные сухарики, третьим – сладкий горячий чай, четвёртым – подкислённая лимоном водичка…
А еще желательно, чтобы домашние понимали Ваше состояние и «входили в положение». Если беременную женщину раздражает терпкий запах мужской туалетной воды, мужчина должен прекратить ею пользоваться. Или если причиной тошноты становится пища с резким ароматом (кофе, чеснок, лук, различные соусы), семья должна временно исключить эти блюда из рациона. Хорошо, если будущая мама не перегружена работой, живет в атмосфере согласия, всеобщей любви, правильно питается, достаточно спит, вдоволь двигается и положенное количество часов проводит на свежем воздухе. Постарайтесь хотя бы немного приблизить себя к этому идеалу – ради Вашего ребенка. А в карьере вы все обязательно наверстаете потом, когда ваш чудесный малыш появится на свет!
Конечно, токсикоз – неприятное явление, но все же временное. И оно не идет ни в какое сравнение с радостью материнства. Поэтому ни в коем случае не думайте плохо о будущем ребенке, когда Вас всего лишь тошнит по утрам. Лучше представьте, каким чудесным, милым, мягким и нежным будет Ваш ребёнок, когда родится!
Польза винограда для беременных
Виноград – это очень вкусная ягода. Но помимо вкусовых качеств, каждая ягодка – это источник антиоксидантов, минералов и витаминов. Черные и красные сорта содержат ресвератрол – природный антиоксидант, который имеет схожие с витамином Е свойства, только его действие в несколько десятков раз интенсивнее.
Содержащиеся в виноградинках полезные вещества способствуют укреплению стенок околоплодного пузыря, а это снижает риск подтекания вод. Еще одно неоспоримое преимущество употребления винограда во время беременности в том, что он обладает мочегонным эффектом, а ведь именно отеки становятся проблемой многих женщин в положении. Все содержащиеся в ягоде полезные вещества необходимы будущей маме и ее малышу:
- калий необходим для правильной работы сердца;
- кальций незаменим при построении костей и зубов и поддержании их прочности;
- фосфор обеспечивает полноценное усваивание организмом кальция;
- железо входит в структуру гемоглобина, транспортирующего кислород по организму;
- витамин С помогает железу усвоиться;
- витамин Е отвечает за выработку прогестерона – главного гормона беременности;
- в кожице ягоды много пектина, который отлично очищает кишечник;
- стильбены в составе виноградинок повышают иммунитет;
- флавоноиды предотвращают образование тромбов;
- фитостерол снижает уровень вредного холестерина.
Польза винограда при беременности неоспорима, но существует одна оговорка: кушать ягодки нужно в меру.
Вред винограда для беременных
Теперь вы знаете, чем полезен виноград для беременных. Однако, несмотря на этот огромный список полезных свойств, все же гинекологи настоятельно не рекомендуют употреблять эту ягоду в больших количествах. Почему же беременным нельзя есть виноград?
Дело в том, что этот продукт имеет высокий гликемический индекс, то есть после съеденной грозди уровень сахара в крови быстро подскочит. Такие продукты способствуют стремительному набору веса, что при беременности крайне нежелательно. К тому же виноград – весьма калориен. В сто граммах ягодок содержится около 70 ккал, по этому показателю виноград лишь немного уступает питательным бананам. Но основной недостаток не в калориях, а в том, что сахар в винограде представлен не фруктозой, а сахарозой и глюкозой, которые очень быстро усваиваются организмом.
Особенно осторожным нужно быть, употребляя при беременности черный виноград. Этот сорт – один из наиболее популярных в виноделии, из него производят благородные вина рубинового цвета. Плотные гроздья иссиня-черных ягод, покрытых светлым налетом, после срывания с лозы очень быстро становятся объектом внимания плодовых мушек – дрозофил. А все потому что виноград быстро начинает бродить. В этом и заключается одна из его опасностей для будущей мамы.
Брожение винограда в кишечнике может доставить немало дискомфорта и маме и малышу. Повышенное газообразование, вздутие, ощущение тяжести, не только доставляют неудобства женщине, но еще и усиливают давление на матку, а это может привести ее в тонус и спровоцировать преждевременные роды. С особой аккуратностью употреблять продукты из списка нерекомендуемых гинекологами нужно на последних неделях срока. Так, виноград при беременности в 3 триместре вообще лучше полностью исключить из рациона.
Не стоит забывать и о том, что виноград – это аллерген. Если у вас есть склонность к аллергии, не стоит кушать этот продукт в период вынашивания малыша. И даже если у вас никогда ранее не было проявлений пищевой аллергии, при беременности существует вероятность ее развития. Этот запрет распространяется и на виноградный сок.
Кроме того, все знают, что плоды поспевают осенью, последние грозди на виноградниках России срезают в октябре. То есть в зимне-весенний период виноград, выращенный в естественных условиях, невозможно. Те грозди, что можно увидеть на прилавках супермаркетов, вероятнее всего, приехали из теплых стран, а сохраниться им помогает химическая обработка. Не стоит кушать такие ягодки беременным женщинам. Из них вы вряд ли получите пользу, да еще и рискуете заполучить пищевое отравление.
Итак, можно ли есть виноград при беременности? Определенно, эта полезная ягода имеет право присутствовать в рационе будущей мамочки, но это вовсе не обозначает, что можно съесть «за один присест» целый килограмм. Рекомендуем кушать виноград только в сезон его созревания и ограничить его употребление на поздних сроках беременности.
Что происходит в 3 триместре беременности?
3 триместр беременности имеет и неприятные стороны: для женщины половые контакты становятся затруднительными и случается, что акушеры–гинекологи рекомендуют прекращение половых отношений до родов. Плавание на любом сроке беременности приветствуется, особенно если женщина вела активный образ жизни – это хорошая замена другим физическим нагрузкам.
Усиливаются выделения – бели, могут появиться отеки. Это служит поводом обратиться к врачу.
Совет акушер-гинеколога. По питанию необходима корректировка. Надо резко ограничить хлебобулочные изделия, фрукты с повышенным содержанием сахара (виноград, хурма), острое, соленое. В 3 триместре плод активно растет, поэтому мама должна активно есть мясо, курицу, рыбу, овощи.
Необходимо ношение коррекционного белья, бандажей для поддержки позвоночника, противоварикозные колготки (они способы уменьшить отеки нижних конечностей и предотвратить появление варикозной болезни, в т.ч. половых губ).