Что такое допплерометрия, зачем она проводится при беременности?
Это метод УЗИ, позволяющий оценить состояние кровообращения в различных сосудах, например, в маточных артериях и артериях пуповины. В основе такой диагностической манипуляции находится эффект Доплера (его часто ошибочно называют эффектом Допплера).
Максимальную информативность данное исследование имеет после 30-недельного срока гестации. Оно выступает в качестве основного способа диагностирования нарушений маточно-плацентарного (МПК) и фетоплацентарного кровотока (ФПК). Допплерометрия не является обязательной процедурой, однако в последнее время она назначается всем беременным пациенткам без исключения.
Эта манипуляция показана при:
- преждевременном старении плаценты;
- недостаточном или избыточном объеме амниотической жидкости;
- аномалиях пуповины;
- конфликте резус-факторов женщины и ребенка;
- позднем токсикозе;
- наличии у пациентки почечных патологий, высокого артериального давления, диабета;
- подозрениях на хромосомные отклонения;
- неиммунной водянке плода;
- различиях в темпах набора веса плодов при многоплодной беременности;
- возрасте будущей матери более 35 лет.
При выявлении у ребенка нарушений работы сердечной мышцы допплерометрия проводится совместно с кардиотокографией. Эта методика называется допплерэхокардиографией. Допплерометрию часто путают с допплерографией. Однако эти процедуры немного отличаются. В первом случае речь идет о визуальном исследовании гемодинамики, когда врач-диагност с экрана монитора наблюдает цветовое и графическое изображение кривых ее скоростей.
В ходе проведения допплерографии происходит то же самое, только дополнительно фиксируются показания на ленте, что позволяет проанализировать изменения кровообращения после проведенного лечения. В диагностической практике эта процедура сокращенно называется УЗДГ (ультразвуковая допплерография).
Существуют 2 вида допплерометрии: дуплексная и триплексная. Дуплексное сканирование сочетает 2 режима: простое серошкальное УЗ-исследование и один из режимов, при котором показывается изображение в реальном времени. В результате органы и сосуды визуализируются с формированием данных от цветовой или спектральной допплерометрии.
При триплексном сканировании наряду с серошкальной картинкой совмещаются цветовой и импульсный режимы. В акушерской практике при определении состояния ребенка в материнской утробе чаще всего используется дуплексное сканирование.
КРИТИЧЕСКИЕ ПЕРИОДЫ ВНУТРИУТРОБНОГО РАЗВИТИЯ
Выделение
периодов внутриутробного развития человека (преимплантационный период,
имплантация, органогенез, плацентация, плодный период) важно с точки
зрения реакций эмбриона/плода на воздействие неблагоприятных факторов. Критическим называют период внутриутробного развития с повышенной чувствительностью зародыша и эмбриона к повреждающим агентам
Критическим называют период внутриутробного развития с повышенной чувствительностью зародыша и эмбриона к повреждающим агентам.
Первый критический период приходится на окончание 1-й и всю 2-ю нед гестации.
Бластомерам
зародыша предымплантационного периода свойственны полипотентность и
высокая способность к регенерации, поэтому при по-вреждении отдельных
бластомеров дальнейшее эмбриональное развитие не нарушается. Если
повреждаются многие бластомеры, то, как правило, зародыш погибает. Таким
образом, в этот период развития зародыш либо переносит воздействие
повреждающих факторов без отрицательных последствий, либо погибает
(закон “все или ничего”).
Лишь незадолго до
имплантации в связи с начавшейся дифференцировкой тканей у зародыша
появляется реакция на повреждающее воздействие в виде возникно-вения
аномалий развития.
Второй критический период
приходится на 3-6 нед гестации (имплантация, органогенез, плацентация),
что обусловлено активной дифференцировкой органов и тканей эмбриона, а
также интенсивными процессами синтеза нуклеиновых кислот,
цитоплазматических и мембранных белков и липидов. В эти периоды
онтогенеза под воздействием повреждающих факторов эмбрион может
погибнуть (эмбриолетальный эффект) или у него возникают аномалии
развития.
Разлучение также влияет на мать
Мать, разлученная со своим ребенком сразу после родов, ведет себя беспокойно и хуже переживает такие процедуры, как наложение швов, обработку гениталий и пр. У нее могут быть проблемы с рождением плаценты, а также у нее больше шансов открытия кровотечения. Контакт с ребенком и незамедлительное начало лактации провоцирует высокий скачок окситоцина в крови, который помогает выходу плаценты и сокращению матки.
Все животноводы знают, что если у самки млекопитающего забрать детеныша на несколько минут сразу после рождения, после он не возьмет грудь, и мать от него откажется, что приведет к его смерти. Мозг человека более развит, поэтому мы не откажемся от ребенка, если его унести сразу после рождения, но многие матери, которых разлучили с их первым ребенком и не сделали этого со вторым, отмечают значительную разницу в дальнейшей связи “мать-дитя”.

«Щетинка» у грудничка?
В народе «щетинку» называют ещё «кочергой» или «латышкой». У медицины имеется объяснение по поводу её появления.
Почему образуется щетинка?
Во время внутриутробного развития (примерно на сроке 28 недель беременности) у плода появляется лануго (первичные пушковые волосы). Они располагаются на туловище, руках и ногах, щечках.
Первичные волосы мягкие, короткие и тонкие, не имеют волосяных мешочков. Как правило, они выпадают внутриутробно на 38-40 неделе беременности. Однако иногда они сохраняется в небольшом количестве у доношенных детей после рождения, а у недоношенных детей их несколько больше. Это происходит, потому что первичные пушковые волосы (lanugo) не успели замениться непервичными волосками (vallus). По мере взросления ребенка первичные волоски выпадают самостоятельно.
То есть «щетинка» — ни что иное, как первичные волоски, склеенные с кожей при помощи родовой смазкой.
Первичные волоски при контакте одежды с кожей ребенка скатываются, образуя шишечки. Но они не представляют собой никакой опасности для крохи и не являются заболеванием. «Щетинка» — это норма.
Как обнаружить «щетинку»?
При осмотре первичные волосы не видны. Однако если провести пальцами по коже младенца, то под ними ощущается небольшая шероховатость.
Как проявляется «щетинка»?
«Щетинка» не приносит малышу неудобств. То есть никакого плача или беспокойства у крохи она не вызывает.
Однако иногда она мама отмечает, что ребенок беспокойный, ёрзает во сне, беспричинно плачет. Причем эти симптомы нередко довольно выражены.
«Щетинка» не является причиной такого поведения малыша. Поскольку она находится на поверхности кожи и не затрагивает нервные окончания, поэтому болевых или неприятных ощущений не вызывает.
К тому же, симптомы беспокойства у крохи могут быть связаны с совершенно иными причинами: вздутый животик или патология со стороны нервной системы. А иногда болевые или неприятные ощущения вызываются совершенно иными причинами. Поэтому если малыш беспокойный, лучше обратиться к врачу.
Как избавиться от «щетинки»?
В удалении первичных волосков отсутствует необходимость. Поскольку, как правило, у доношенных детей они выпадают вскоре после рождения, а у недоношенных — на третьей-четвертой неделе жизни.
На форумах мам имеются многочисленные советы, как избавиться от «щетинки» народными средствами, да и от бабушек они слышны нередко. К примеру, «выкатывать» щетинку с использованием хлебного мякиша, после купания при помощи горячего полотенца втирать в кожу крохи грудное молоко, распаривание в бане и так далее.
Однако кожа малыша очень тонкая (лишь к семи годам она достигает показателей взрослого человека), поэтому легко травмируется и может инфицироваться. К тому же, такая процедура отнюдь не самая приятная, поскольку сродни депиляции. Так зачем же с ней знакомить малыша в столь нежном возрасте? Ведь спустя какое-то время первичные волоски выпадут самостоятельно.
Более того, у ребенка, имеющего заболевания нервной системы (перинатальная энцефалопатия, плексит, последствия родовых травм и другие), после распаривания в бане или натирания горячим полотенцем неминуемо усугубится течение основного заболевания, а также ухудшится общее самочувствие. И вот тогда не только бессонные ночи, но и бесконечные хождения по врачам с крохой в течение длительного времени вам гарантированы. Да и само выздоровление или достижение ремиссии (утихание симптомов заболевания) отодвинется надолго.
На самом деле, достаточно лишь проводить ежедневный туалет кожных покровов малыша и купать его в обычной воде либо отваре из трав, либо с использованием мыла (не чаще двух-трех раз в неделю). При необходимости можно смазывать кожу крохи детским кремом или маслом.
Если же малыш беспокойный, часами беспричинно плачет, по ночам плохо спит, то «щетинка» здесь не причем. Поэтому лучше проконсультируйтесь с педиатром, и как можно быстрее! Возможно, у малыша имеется заболевание, которое действительно нуждается в незамедлительном лечении.
Ранний и поздний послеродовой период
Ранний послеродовой период начинается с момента рождения последа и длится 24 ч. Это чрезвычайно ответственный промежуток времени, в течение которого происходят важные физиологические приспособления материнского организма к новым условиям существования, особенно первые 2 ч после родов.
В ранний послеродовой период существует угроза возникновения кровотечения из-за нарушения гемостаза в сосудах плацентой площадки, нарушения сократительной активности матки и травматизации мягких родовых путей.
Первые 2 ч после родов родильница остается в родильном зале. Врач-акушер внимательно следит за общим состоянием родильницы, ее пульсом, измеряет артериальное давление, температуру тела, постоянно контролирует состояние матки: определяет ее консистенцию, высоту стояния дна матки по отношению к лобку и пупку, следит за степенью кровопотери,
Поздний послеродовой период – наступает через 24 ч после родов и длится 6 нед.
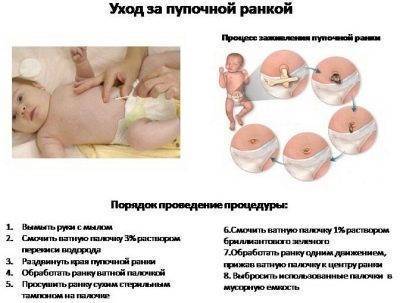
[], [], [], [], [], [], [], [], [], []
Зачем нужна пуповина?
Если рассматривать с точки зрения науки, то пуповина представляет собой составляющую часть плодного пузыря, в котором малыш постепенно развивается до самого рождения. Она играет роль проводника всех питательных микроэлементов и витаминов, а также служит путем выведения продуктов жизнедеятельности эмбриона.
Можно с уверенностью говорить, что пуповина является важнейшим связующим звеном между ребеночком и матерью. Всё, что поступает в организм беременной женщины, обязательно доходит и до малыша. Плацента, в свою очередь, играет защитную роль для будущего человечка, но она не в силах полностью нейтрализовать негативное воздействие табачных изделий, спиртных напитков и вредных компонентов продуктов питания. Поэтому необходимо придерживаться правильного режима во время беременности, чтобы обезопасить себя и плод от всевозможных неприятностей.
Процесс самих родов можно разделить на такие этапы, как схватки, потуги и рождение ребенка, выход последа. Послед представляет собой остатки поврежденной плаценты и пуповины. Третий этап не занимает много времени, чаще всего он полностью безболезненный, совершенно естественный и не доставляет женщине серьезного дискомфорта.
Крайне необходимо, чтобы все без исключения послеродовые ткани полностью вышли из полости матки. После удаления последа пуповину, которая до сих пор связывает мамочку и ребенка, аккуратно перерезают. Чтобы избежать синеватого оттенка кожи у новорожденного, не стоит это делать сразу. Только лишь по истечению нескольких минут медперсонал приступает к отсоединению связующего звена между женщиной и малышом.
Лечение
Фото: okeydoc.ru
Как известно, обвитие пуповиной на ранних сроках беременности зачастую заканчивается самостоятельным устранением обвития. Однако на поздних сроках беременности данное явление встречается крайне редко, поскольку свободное пространство в полости матки значительно уменьшается, что и является препятствием для самостоятельного устранения обвития.
Лекарственные средства, как правило, не используются. В исключительных случаях назначаются препараты, улучшающие маточно-плацентарный кровоток, и витаминно-минеральные комплексы, включающие в своем составе спектр микроэлементов, необходимых для нормального функционирования организма женщины.
Способ родоразрешения во многом зависит от формы обвития пуповиной. Кроме того, учитывается общее состояние беременной женщины и плода. При однократном обвитии пуповиной, как правило, показаны естественные роды. В период ведения родов осуществляется тщательный контроль за сердечный ритмом, поскольку уменьшение частоты сердечных сокращений плода является показанием к ускоренному родоразрешению. При рождении с шеи ребенка снимается петля пупочного канатика сразу же, как только головка пройдет родовой канал. Если имеются признаки гипоксии плода, производится экстренное кесарево сечение. Кесарево сечение в плановом порядке осуществляется при тугом многократном обвитии плода пуповиной. Физиологические роды в данном случае строго запрещены, поскольку во время схваток происходит сужение сосудов, что приводит к гипоксии плода
Важно отметить, что тугое многократное обвитие пуповины может способствовать преждевременной отслойке плаценты, что также является угрожающим состоянием. Чтобы предотвратить данное осложнение, на 37 неделе беременности осуществляется плановая госпитализация женщины с последующим родоразрешением с помощью кесарево сечения
ВЛИЯНИЕ ВРЕДНЫХ ФАКТОРОВ НА ОРГАНИЗМ МАТЕРИ И ПЛОДА
Урбанизация,
развитие различных отраслей промышленности, связанных с использованием
вредных химических веществ, повышенный уровень радиации, использование
пестицидов и других химикатов в сельском хозяйстве отрицательно влияют
на состояние здоровья населения в целом. Особый риск неблагоприятные
факторы внешней среды представляют для беременных, способствуя
осложненному течению беременности и родов, нарушению физиологических
взаимоотношений между материнским организмом и плодом. Результатом могут
стать различные формы патологических состояний у плода и
новорожденного. Вызывать нарушения в организме матери и плода могут
также лекарственные препараты, курение, прием алкоголя, употребление
наркотиков, что увеличивает частоту самопроизвольных абортов,
преждевременных родов, тяжелых форм гестозов.
Выраженность
повреждающего воздействия вредных факторов на эмбрион/плод определяется
сроком гестации. Особенно неблагоприятно их воздействие в критические
периоды внутриутробного развития (преимплантация, ранний эмбриогенез и
плацентация). Повреждающий эффект также зависит от дозы и
продолжительности воздействия.
Химические агенты могут
оказывать повреждающее действие на организм плода косвенно, вызывая
изменения в организме матери, и действовать непосредственно при переходе
через плаценту. На производстве на беременных может воздействовать
множество химических соединений. Из них наиболее выраженной
эмбриотоксичностью обладают свинец, ртуть, фосфор, бензол и его
производные, оксиды углерода, фенол, хлоропрен, формальдегид,
сероуглероды, никотин и др.
Тестирование новорожденных
При доступности соответствующих технологий новорожденные должны быть обследованы на наличие SARS-CoV-2 с использованием молекулярных методов. Это позволит определить план ухода за ними после выписки из роддома, а также поможет собрать необходимую информацию о возможности передачи инфекции. Если такое тестирование невозможно или количество тест-систем ограничено, рекомендуется полагаться на данные клинического мониторинга. Тестирование новорожденных, требующих длительной интенсивной терапии, должно проводиться с целью определения возможной связи COVID-19 с наблюдаемым клиническим состоянием. Также в случае отрицательного результата возможно прекращение специализированных санитарно-эпидемиологических мероприятий и уменьшение затрат СИЗ.
Оптимальное время и масштабы тестирования на данный момент остаются неизвестными. На основании ограниченного количества данных по обнаружению вируса с целью ограничения его колонизации на данный момент рекомендуются следующие процедуры:
- Начальное тестирование с использованием молекулярных методов должно быть проведено в первые 24 часа жизни новорожденного.
- Повторное тестирование новорожденного должно быть проведено в возрасте примерно 48 часов. Если новорожденный находится в удовлетворительном состоянии и к этому времени уже выписан из роддома, то по решению клиницистов повторное тестирование можно не проводить. Следует отметить, что есть данные о новорожденных, чей тест был отрицательным в первые 24 часа жизни, но стал положительным к 48–72 часам.
- При тестировании рекомендуется взятие мазков из рото- и носоглотки. Для сохранения расходных материалов и реагентов можно брать один мазок: сначала из ротоглотки, затем из носоглотки. В таком случае только один тампон после взятия биоматериала помещается в тубу для транспортировки инфицированного материала и направляется в лабораторию для проведения одного теста методом ПЦР.
- Клиницисты могут рассмотреть вопрос о необходимости дополнительного тестирования с взятием мазка из анального канала, если такой метод доступен. Проведение этой процедуры особенно оправданно в случае больных новорожденных, которым требуется длительная терапия в стационаре. Многие учреждения на сегодняшний день не имеют возможности проводить ПЦР-тестирование образцов из анального канала. Если же это тестирование возможно, тампон с образцом должен быть помещен в тубу для транспортировки инфицированного материала отдельно от тампонов с образцами из дыхательных путей, и затем направлен в лабораторию.
При контакте с новорожденными, требующими продолжительного ухода, можно использовать стандартные меры предосторожности, если два теста, проведенные с разницей как минимум в 24 часа, оказались отрицательными. У новорожденных, первое тестирование которых было положительным, повторные анализы образцов из рото- и носоглотки должны проводиться с интервалом 48–72 часа до получения двух последовательных отрицательных результатов
Лечение родовых травм
Если у новорожденного обнаружен перелом кости, ему
накладывается гипс. Гематомы и прочие повреждения мягких тканей самостоятельно
рассасываются. Но основной опасностью родовых травм остаются повреждения
головного и спинного мозга, которые не всегда легко обнаружить. А когда это
происходит (нередко в дошкольном или даже школьном возрасте), назначается
медикаментозное лечение.
Но этого недостаточно для восстановления нормального
функционирования организма и в особенности нервной системы из-за отсутствия
воздействия на первопричину, т. е. саму травму. Поэтому детям с подтвержденной
или предполагаемой родовой травмой показаны сеансы краниосакральной мануальной
терапии с элементами остеопатии. Они могут проводиться абсолютно в любом
возрасте и не способны нанести вреда при грамотном проведении. Но к выбору
мануального терапевта родителям нужно отнестись со всей ответственностью, чтобы
не отдать здоровье ребенка в руки непрофессионала.
Для квалифицированного мануального терапевта не составляет труда путем пальпации костей черепа и позвоночника обнаружить малейшие отклонения от нормы, вызванные осложнениями при родах и препятствующие свободному току крови. Задачей врача является восстановление нормальных анатомических связей между костными элементами и полноценной нервной деятельности. Ведь от качества кровоснабжения и функционирования мозга зависит работа всего организма.
Также посредством сеансов мануальной терапии можно:
- устранить спазм шейных артерий;
- нормализовать положение позвонков;
- устранить смещения в тазобедренных суставах;
- улучшить работу внутренних органов за счет
применения висцеральных методик; - нормализовать мышечный тонус и решить проблему
гипертонуса; - предупредить развитие ДЦП или облегчить его
течение.
Наибольшей эффективностью отличается лечение родовых травм мануальной терапией с элементами остеопатии при начале выполнения процедур еще в грудном возрасте. Но поскольку не все травмы дают о себе знать в это время, каждый новорожденный должен быть осмотрен грамотным мануальным терапевтом. Даже если этого не произошло, побороться со следствиями родовой травмы и непосредственно ею самой можно и в другом возрасте, в том числе взрослом. Но в таком случае путь к здоровью будет более длительным и сложным, но и он обязательно принесет благоприятные изменения.
Мануальная терапия – эффективное средство профилактики
получения родовой травмы. Поэтому пройти курс сеансов показано всем беременным
женщинам с целью коррекции имеющихся нарушений и облегчения течения родовой
деятельности. При грамотном выполнении процедуры абсолютно безопасны и
существенно улучшают течение беременности, а также положительно влияют на
состояние здоровья и самочувствие женщины.
Каким образом перерезают?
Многие женщины думают, что для пересечения пуповины используются только ножницы. На практике это не совсем так. Акушеры-гинекологи могут использовать различный инструментарий для перерезания пупочного канатика после появления ребенка на свет. Перед тем как перерезать пуповину, врач накладывает на нее специальные клеммы или зажимы. Это необходимо для того, чтобы «ограничить» кровоток по кровеносным сосудам.
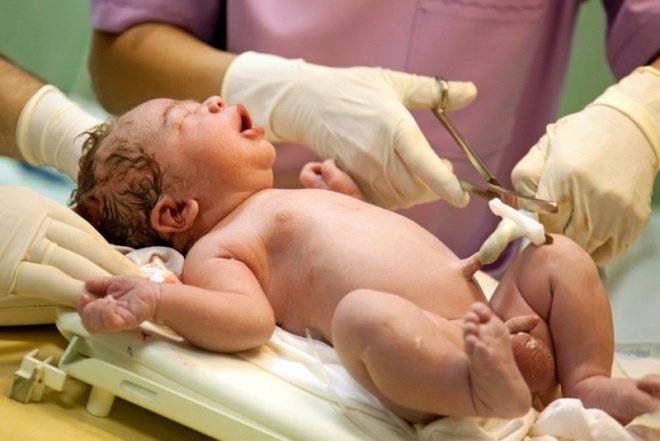
Культя, которая находится рядом с пупочным кольцом у рожденного ребенка, постепенно начинает высыхать, а затем и полностью отходит
Однако в уходе за новорожденным важно помнить, что в эту зону довольно легко можно «занести» опасную инфекцию. Для профилактики таких опасных инфекционных осложнений врачи составляют для будущей мамы комплекс рекомендаций и обязательно объясняют ей, как следить за культей пуповины
Отметим, что в течение некоторого времени после рождения пуповина у ребенка пульсирует. Это абсолютно нормально. В это время торопиться с перерезанием пуповины не стоит. Слишком быстрое вмешательство может привести к тому, что богатая кислородом кровь из пуповины не сможет в полном объеме попасть в детский организм. В этом случае у малыша может быть снижен уровень гемоглобина.
Американские ученые считают, что перерезать пупочный канатик следует с определенной задержкой в пару минут. Их исследования показывают, что в таком случае уровень гемоглобина у малыша несколько выше. Также по мнению американских специалистов, малыш при таком «отсроченном» перерезании пуповины будет лучше набирать вес, а риск развития различных патологий, возможных в первые полгода жизни ребенка, будет существенно ниже.
О строении и назначении пуповины смотрите в следующем видео.
Время для активной фазы ребенка
Эта фаза наступает спустя 15-40 минут после того как ребенок родился. Она очень важна для ребенка и мамы, потому что в это время у младенца формируется поисковой, или ползательный рефлекс, и его ни в коем случае нельзя прерывать – это огромный шок для младенца, который влияет на все его поведение на протяжении всей дальнейшей жизни. Ребенка нужно не переворачивать с животика на спинку – он должен попытаться ползти, чтобы найти сосок матери. Прогрессивные методики родов в просвещенных странах Европы предполагают обязательную возможность для проявления поискового рефлекса ребенка. Его не уносят от мамы до тех пор, пока ребенок не сделал попытки ползти и найти грудь матери.
Как только это происходит, ребенок широко открывает ротик и сжимает-расжимает кулачки. Мама должна сама правильно вставить ему сосок в рот, предварительно сцедив несколько капель молока
Это крайне важно для ребенка, который получает питание и уверенность в себе, а у мамы это простое действие формирует мощный материнский инстинкт, направленный на уход за ребенком и сильную привязанность к нему
Во время прикладывания ребенка к груди должен произойти обязательный зрительный контакт «глаза в глаза»
Это очень важно для того, чтобы ребенок:
- запомнил образ матери;
- научился смотреть прямо в глаза другому человеку.
Если зрительного контакта с мамой не происходит, ребенку, который потом взрослеет, всю его жизнь будет неловко смотреть в глаза другому человеку, его взгляд будет бегающим, он будет постоянно его отводить. Мало кто знает, что это зависит от первых 15-40 минут после родов. И что неуверенность в себе берет истоки именно от этого момента. Чтобы в последующем наверстать упущенное, нужно будет заниматься специальным видом терапии (ребефинг), которая возвращает ребенка к истокам его рождения и ситуации, связанной с этим моментом. Это дыхательная психотехника по методу американского психотерапевта Леонарда Орра, цель которой – освободить ребенка от психологической травмы, полученной при рождении.
Грудь ребенок не умеет захватывать сразу – на это может уйти 3-8 попыток мамы. Все это время она должна стараться правильно вложить сосок в ротик новорожденного. Наконец, он научается захватывать его деснами и языком. На сосание одной груди у малыша уходит до 30 минут, и, если этого ему недостаточно, то мама прикладывает его к другой груди. Когда малыш получает свою порцию молока, а мама – свою порцию «гормонов материнства», оба могут перейти к следующей стадии импринтинга – фазе отдыха.