Внутриутробная пневмония и COVID-19: есть ли риск?
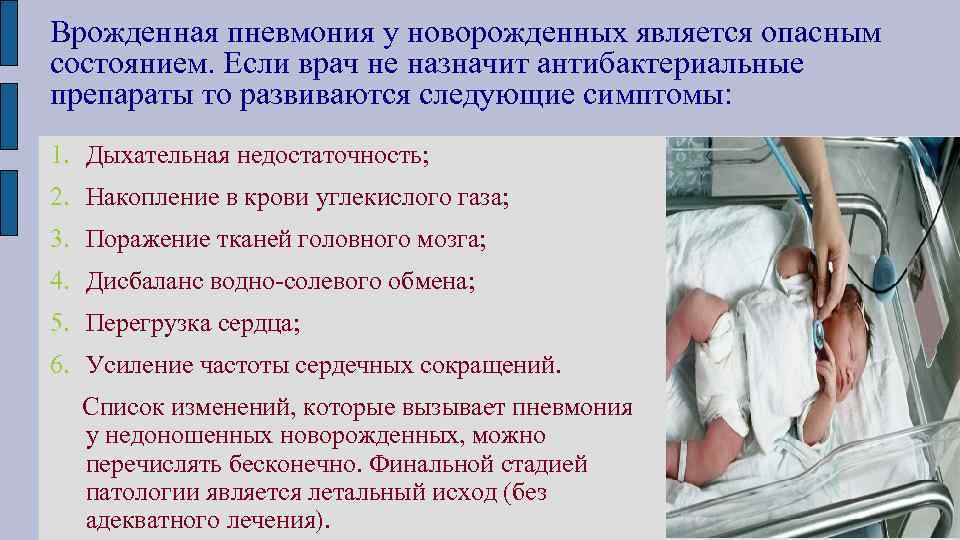
Данные о влиянии нового коронавируса SARS-CoV-2 на беременных женщин, развивающийся плод и новорожденных пока являются ограниченными. Тем не менее, мировые ученые регулярно отслеживают статистические данные о течении болезни у будущих мам, рожениц и младенцев. В 2020 г. вышла статья французских ученых (Mayotte Hospital, France), в которой сообщалось о первом случае пневмонии у недоношенного новорожденного, индуцированной COVID-19. Но болезнь развилась на 14 сутки после родов, она не была внутриутробной. На сегодняшний день ученые предполагают, что коронавирусная инфекция у матери может передаться младенцу вертикальным путем и вызвать ряд акушерских осложнений:
- преждевременные роды;
- преждевременный разрыв плодных оболочек;
- нарушение внутриутробного развития;
- тяжелый острый респираторный дистресс;
- тромбоцитопению, сбои в работе печени;
- смерть новорожденного.
В то же время случаев развития внутриутробной пневмонии на фоне инфицирования беременной SARS-CoV-2 пока не выявлено.
Использованы фотоматериалы Shutterstock
МЕТОДЫ ВСКАРМЛИВАНИЯ НЕДОНОШЕННОГО НОВОРОЖДЕННОГО
Детям, родившимся до 33-34 недели гестации, как правило, вскармливание проводится через зонд с целью избежания риска аспирации. Кормление через зонд может быть прерывистым, когда зонд используют для введения порции молока, после чего его сразу удаляют (обычно каждые 3 часа). Зонд вводят на длину, равную расстоянию от переносицы до мечевидного отростка, что составляет около 10-12 см. На свободном конце зонда имеется отверстие для ввода шприца, по которому отмеренное количество молока медленно под действием силы тяжести подается ребенку.
Орогастральное введение зонда лучше, чем назогастральное, т.к. последнее создает дополнительное сопротивление на пути прохождения воздуха, что может способствовать возникновению апноэ.
Маловесным недоношенным детям (менее 1500 г) так же, так и более крупным, но вялым, с тенденцией к застою в желудке, необходимо ввести постоянный зонд. Такой зонд может находиться в желудке 3-7 дней. Введение молока осуществляется медленно: либо капельно, с помощью специальной капельницы, либо с заданной скоростью с помощью инфузионного насоса.
Важным условием при нарастающем объеме вскармливания, особенно у детей, находящихся на интенсивном лечении, шляется необходимость аспирации (с помощью шприца с поршнем) содержимого желудка перед каждым кормлением, если оно состоит, в основном, из воздуха и остатков слизи, то кормление следует продолжать по стандартной схеме. Если при этом получают более 10% объема предыдущего кормления, объем молока следует уменьшить и потом очень медленно yвеличивать его.
Срыгивание, рвота, вздутие живота служат показаниям отмене стандартной схемы вскармливания до выяснения причин, вызывавших эти симптомы.
Оптимальным для недоношенных детей является кормление грудным молоком матери (термически необработанным).
Для самых маловесных детей грудное молоко необходимо дополнительно обогащать белком, кальцием, фосфором железом.
Что это такое?
Внутриутробная пневмония — это заболевание, вызываемое различными инфекциями, которые проникают к плоду через плаценту. Ее еще называют врожденной пневмонией.
Развитие болезни вызвано контактом плода с другой микрофлорой, которая содержится в организме беременной женщины. А в некоторых случаях возбудители являются условно-патогенными для матери, то есть те, которые находятся в организме все время, даже когда она здорова. Однако ряд неблагоприятных факторов приводит к резкому увеличению количества этих микроорганизмов, что приводит к инфицированию плода и развитию пневмонии или другого заболевания.
Внутриутробная пневмония — заболевание, при котором легочная ткань воспаляется (локализуется) или очаг воспаления распространяется на другие внутренние органы ребенка (при генерализованной форме инфекции). Заболевание сопровождается очень серьезными симптомами, которые развиваются довольно быстро — в первые 3 дня жизни ребенка клиническая картина пневмонии выявляется полностью.
Обсуждение
Гипокапния, наблюдавшаяся у пациентов с респираторной поддержкой в режиме SIMV, является следствием несоответствия заданных параметров ИВЛ потребностям пациентов. Чувствительность триггера в данном режиме недостаточно совершенна для недоношенных новорожденных, в связи с чем их дыхательные попытки не регистрируются и аппарат ИВЛ подает вдохи по умолчанию. Это приводит к избыточному дыхательному объему и гипервентиляции. Динамика показателей дефицита оснований отражает компенсацию гипервентиляции, об этом говорит нормальный уровень рН у детей обеих групп. На уровень рО2 и лактата существенного влияния респираторная поддержка не оказывала. В качестве маркера оксидативного стресса был исследован малоновый диальдегид на первые и седьмые сутки. В нашем исследовании максимальная концентрации малонового диальдегида наблюдалась у пациентов первой группы в первые сутки и совпала с минимальными значениями рСО2.
Профилактика
Самым распространенным возбудителем пневмонии является пневмококк, поэтому в качестве профилактики выступает вакцинация. Она проводится в 2, 4 и 6 месяцев с последующей ревакцинацией в полтора года. Вакцинация на дает стопроцентной гарантии отсутствия воспаления легких у ребенка, но она позволяет протекать заболеванию в легкой форме. Попутно пневмококковая вакцина оберегает малыша от бактериального отита, менингита, тонзиллита. От остальных бактериальных и вирусных возбудителей детки первого года жизни тоже прививаются.
Прочие меры профилактики воспаления легких у младенцев:
- избегать заболевания гриппом и другими респираторными заболеваниями вирусной природы на протяжении первого года жизни;
- стараться сохранять лактацию для грудных деток хотя бы до 1 года;
- прогулки на свежем воздухе;
- гигиена помещения, в котором живет ребенок, ежедневные проветривания и регулярная влажная уборка помогают поддерживать оптимальный температурный режим и влажность воздуха;
- своевременное и полное лечение насморка и кашля у ребенка, а также регулярные визиты к педиатру;
- наблюдение беременной женщины в женской консультации сводит к минимуму риск развития внутриутробной пневмонии;
- тщательный уход за малышом, заболевшим ОРВИ, обильное теплое питье, покой и адекватная терапия.
Родители в состоянии оградить своего ребенка от заболевания пневмонией в грудном возрасте, находясь в домашних условиях.
Причины заболевания
Пневмония у грудничка развивается под воздействием роста патогенной микрофлоры в организме грудного ребенка. Причины пневмонии у новорожденных носят инфекционный характер, она вызывается несколькими возбудителями:
- стафилококком, стрептококком, пневмококком;
- грибами кандиды;
- вирусом герпеса или цитамегаловируса;
- микоплазмой и хламидиями;
- кишечной или гемофильной палочкой.
Прежде чем ставить диагноз и назначать лечение, необходимо выяснить способ заражения:
- внутриутробная инфекция появляется в результате тяжелого течения беременности. Заражение происходит через плаценту. При этом необходимо оценить промежуток времени от заражения плода до родов. Чем он больше, тем сложнее лечение пневмонии у новорожденного ребенка. В этом случае первые симптомы пневмонии у грудничка видны сразу;
- прохождение через зараженные пути в момент рождения – в этом случае симптомы пневмонии у грудничка появляются через 2-3 дня. Проведение операции кесарева сечения не дает гарантии невозможности заражения;
- в первые дни своей жизни.
Причины пневмонии у новорожденных делятся на следующие группы:
- внешние – вирусы и бактерии, попавшие в дыхательные пути после рождения, неблагоприятные условия жизни, переохлаждение или перегрев;
- родовые травмы – удушье, попадание околоплодных вод в дыхательную систему;
- дефекты внутриутробного развития – недошенность, недоразвитость каких-либо органов или тканей;
- неправильное лечение респираторных заболеваний, приведшее к осложнениям.
Последствия врожденной пневмонии
При несвоевременном выявлении и лечении врожденной пневмонии у новорожденных последствия для детского организма могут быть самыми негативными. К опасным осложнениям относятся:
- Нарушение кровообращения, сердечная недостаточность.
- Чрезмерная активность головного мозга, сопровождающаяся нарушением его работы.
- Постоянное отравление организма.
- Нарушения свертывания крови.
- Развитие легочной недостаточности.
- Нарушение процессов мочеиспускания, что приводит к обезвоживанию организма или наоборот — к увеличению содержания жидкости, а также изменению электролитного баланса.
- В некоторых случаях наблюдается серьезная дисфункция (отказ) многих органов, часто приводящая к смерти.
Патогенез (как развивается болезнь)
В патогенезе внутриутробной пневмонии большое значение имеют:
- инфекционно-воспалительные болезни половой и мочевой систем роженицы
- состояние системы сурфактанта и бронхолёгочного аппарата
- гестационная зрелость плода
- асфиксия в родах
- перенесённая внутриутробная гипоксия
- пороки развития бронхиального дерева
- аспирация околоплодных вод, мекония и пр.
Возбудитель попадает в организм малыша гематогенным путем в последние недели или сутки беременности. Также может быть заражение легких, когда в них поступают околоплодные воды. Еще один путь — аспирация инфицированного содержимого родовых путей. Развитию инфекционного процесса способствуют СДР, недоношенность, гипоксия плода, нарушение сердечно-легочной адаптации. Во всех случаях фиксируют двустороннее поражение лёгких.
Из-за описанной выше причины после рождения развиваются:
- ухудшение синтеза сурфактанта
- гипоксемия
- гиперкапния
- гипоксия
- смешанный ацидоз
Вследствие описанных выше состояний появляются паренхиматозный отек легких, ателектазы, повышение давления в легких. Поскольку микроциркуляция всё больше нарушается, это вызывает полиорганную недостаточность, которая сначала касается легких и сердца. При ВП, которая вызвана стрептококками группы В, сочетаются дыхательные расстройства и болезнь гиалиновых мембран.
Зачастую в первые сутки после рождения развивается воспалительная реакция в интерстициальной ткани легких, формируются множественные мелкие ателектазы.
Принципы лечения
При постановке диагноза пневмония у новорожденного лечение должно начаться как можно скорее. От того, насколько оперативно начать лечение, напрямую зависит прогноз выздоровления. Терапия пневмонии легких у новорожденных носит комплексный характер и включает следующие мероприятия:
- прием антибиотиков – на первый случай назначается препарат широкого спектра действия, после получения результатов биохимии крови антибиотик может быть заменен на другой. Внутримышечное введение лекарственного средства более эффективно. Отсутствие облегчения спустя 2 суток говорит о неверном выборе антибиотика. Для грудных детей предпочтение отдается препаратам пенициллиновой группы. Однако стоит отметить, что заражение пневмонией в условиях роддома труднее всего поддается лечению по причине крайней устойчивости возбудителя к лекарственным средствам;
- прием лекарственных средств, направленных на восстановление микрофлоры кишечника, с целью предотвращения развития дисбактериоза;
- иммуномодуляторы и витаминные комплексы назначаются в качестве поддерживающих препаратов после основного лечения;
- внутривенные вливания физраствора назначаются при тяжелых формах течения болезни для снижения интоксикации организма;
- муколитики для улучшения отхождения мокроты;
- жаропонижающие средства практически не приносят облегчения, принимаются с целью удерживания роста температуры тела;
- массаж грудной клетки вибрационным методом для лучшего отхождения мокроты;
- физиотерапия в основном представлена ингаляциями, начинает применяться после снятия острой формы болезни;
- в случаях тяжелого течения болезни могут быть назначены гормональные препараты;
- при кислородном голодании рекомендуется применение кислородной маски.
Лечение воспаления легких у малыша народными способами и рецептами недопустимо
При лечении важно полноценно и круглосуточно ухаживать за маленьким пациентом, как можно чаще поить, избегать перегревания и переохлаждения. В среднем лечение длится 10-15 дней
Причины и факторы риска
Многие будущие матери, особенно на ранних сроках беременности, не уделяют должного внимания таким заболеваниям, как ОРВИ, грипп и другим заболеваниям, не вызывающим значительного ухудшения здоровья, и поэтому не принимают никаких лечебных мер.
Есть много причин, которые могут вызвать внутриутробную пневмонию. К ним относятся:
- Заболевания внутренних органов беременной (эндометрит, вагинит, пиелонефрит и другие).
- Инфекционные заболевания, с которыми сталкивается женщина во время беременности, особенно опасны эти заболевания на ранних сроках беременности (ОРВИ, герпетическая инфекция, бронхит, пневмония).
- Снижение естественных защитных механизмов организма беременной женщины.
- Осложненные роды сопровождаются кислородным голоданием и развитием асфиксии плода.
- Прием гормональных препаратов при беременности.
- Женщина страдает заболеванием, которое сопровождается значительным повышением температуры тела.
- Внутренние кровоизлияния, возникающие в организме будущей мамы.
- Постоянная интоксикация организма (сильное пищевое отравление, а также химическое или радиоактивное отравление).
- Забор околоплодных вод через рот или нос ребенка при прохождении через родовые пути.
- Врожденные аномалии легких у плода, а также генетически обусловленные изменения легочной ткани.
- Процесс родов прекращается, когда вода стекает, но схваток не происходит.
- Осложненная беременность с риском выкидыша. Это состояние часто провоцирует развитие гипоксии плода, что способствует внутриутробной пневмонии.
Наиболее частой причиной пневмонии является бактериальная или вирусная инфекция, и микробный возбудитель должен быть в состоянии преодолеть естественный защитный барьер (плаценту). К таким инфекциям относятся: хламидиоз, вирусы герпеса, грипп, энтеровирусы, кишечная палочка, туберкулез, листерии, стрептококки, пневмококки, стафилококки и многие другие.
Разновидности заболевания
Выделяют несколько классификационных признаков пневмонии у грудного ребенка:
- по возбудителям заболевания бывает вирусная, грибковая и бактериальная пневмония, которая требует лечения антибиотиками;
- по степени поражения тканей в легких выделяют очаговую (небольшие участки), тотальную (одно целое легкое) и двустороннюю (сразу оба легких), при этом процесс от очаговой до двусторонней развивается очень быстро;
- по способу заражения выделяют внутриутробную, приобретенную, аспирационную (попадание околоплодных вод в дыхательную систему ребенка) и родовую (прохождение зараженных родовых путей).
Тип заболевания определяется с целью выбора соответствующего лечения.
Профилактика
Чтобы предотвратить у недоношенного малыша, важно устранить провоцирующие заболевание факторы:
Будущей маме следует следить за своим здоровьем и своевременно лечить инфекции.
В родильном доме и детских больницах важно строго соблюдать санитарно-эпидемиологический режим.
Родившемуся с асфиксией новорожденному следует проводить своевременные и правильные реанимационные мероприятия.
Малышей следует сразу после родов прикладывать к груди и вскармливать женским молоком.
Если у новорожденного, появившегося на свет раньше срока, имеются расстройства дыхания, а также есть предрасполагающие факторы (сложные роды, болезни матери и другие), целесообразно сразу после родов назначить антибиотик.
В домашних условиях нужно следить за гигиеной, микроклиматом и режимом дня новорожденного.

Лечение внутриутробной пневмонии
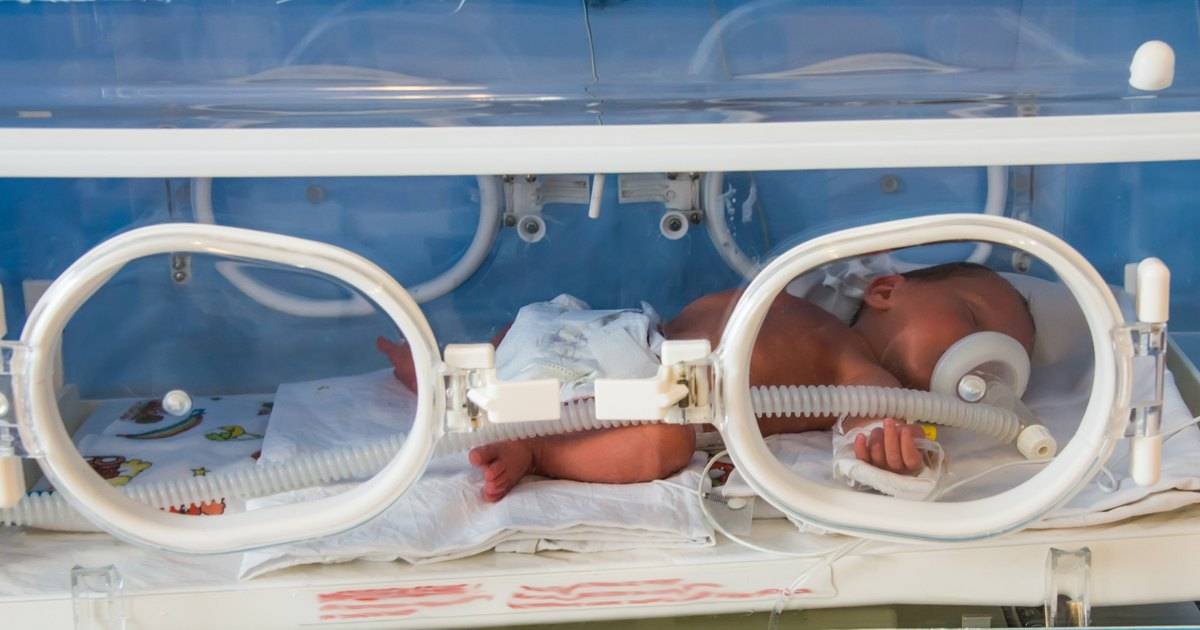
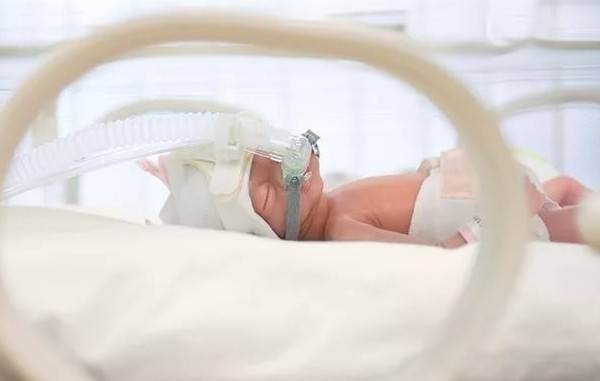
Важно создать охранительный режим: недоношенных младенцев нужно поместить в медицинский инкубатор обеспечить дополнительную подачу кислородной смеси (15-40%). В зависимости от зрелости новорожденного определяет влажность и температуру
Выбор способа кормления больного ребенка осуществляют, ориентируясь на такие факторы:
- сопутствующая патология
- тяжесть состояния
- выраженность сосательного и глотательного рефлексов
- общая зрелость организма
Абсолютное предпочтение следует отдавать молоку матери. Если такой возможности нет, выбирают парентеральный способ питания. Объем смеси следует корректировать, учитывая такие факторы как потери от одышки, лихорадки, поноса и рвоты/срыгивания. Кислородотерапия должна быть составляющей комплексного лечения ВП.
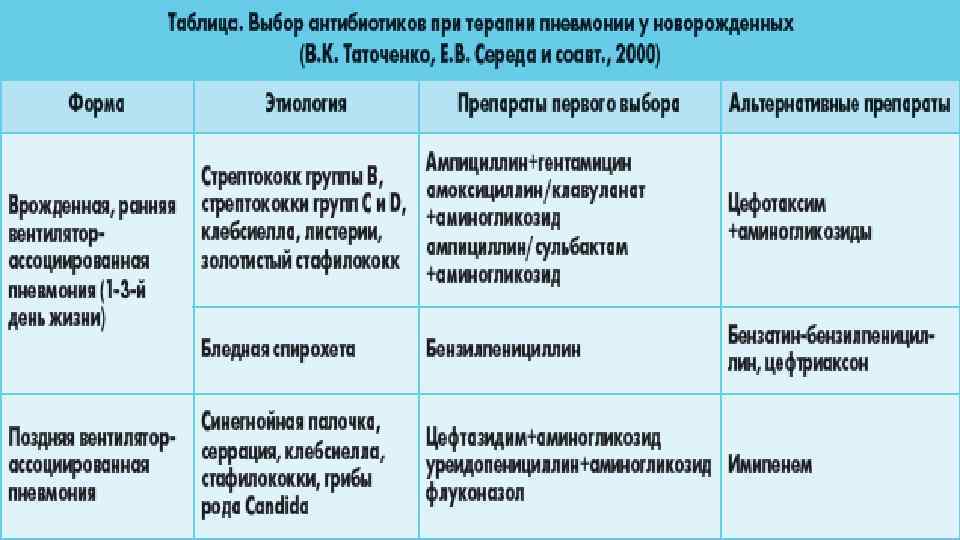
Для терапии имеет большое значение назначение эмпирической антибактериальной терапии, которое можно осуществить как можно раньше. Применяют чаще всего ампициллин в сочетании с аминогликозидами (амикацином или нетилмицином). Если эффекта нет спустя двое суток, назначают цефалоспорины III поколения (цефтриаксон, цефотаксим) в части случаев сочетая их с аминогликозидами.
Стрептококки группы В можно «убить» с помощью большинства цефалоспоринов и аминопенициллинов. Может быть обнаружена устойчивость к цефокситину. Действие бета-лактамов потенцируют аминогликозиды. Потому, если внутриубробная пневмония вызвана стрептококками группы В, для лечения используют сочетание ампициллина с амикацином или нетилмицином.
Для терапии листериозной внутриутробной пневмонии эффективен ампициллин в комбинации с аминогликозидами.
При воспалении, спровоцированном другими возбудителями, эффективны альтернативные группы антибактериальных препаратов:
- при стафилококках эффективен ванкомицин, оксациллин или линезолид, которые можно сочетать с аминогликозидами (амикацином, нетилмицином)
- при грамотрицательных бактериях применяют цефалоспорины III поколения, иногда в сочетании с аминогликозидами
Ампициллин и аминогликозиды действенны против уреаплазм, микоплазм и хламидий. В таких случаях ребенку дают макролиды внутрь или вводят внутривенно.
Иммунотерапия
Внутриутробная пневмония, особенно у недоношенных младенцев, всегда развивается на фоне транзиторного гуморального иммунодефицита. Потому в тяжелых случаях актуальна иммунотерапия, проводимая наряду с лечением антибиотиками. Ее начинают на 1-3 сутки от начала лечения: вводят иммуноглобулины человека, предпочтение отдают пентаглобину.
Лекарства нужно давать ребенку каждый день или через день, доза рассчитывается по формуле 500-800 мг/кг массы тела. Курс минимум 2-3 введения, максимально 5. При тяжёлой госпитальной внутриутробной пневмонии хороший эффект оказывают интраглобин и октагам. Отечественный иммуноглобулин для внутривенного введения эффективен также, но при его приеме высокая вероятность побочных реакций, таких как гипертермия и аллергическая сыпь.
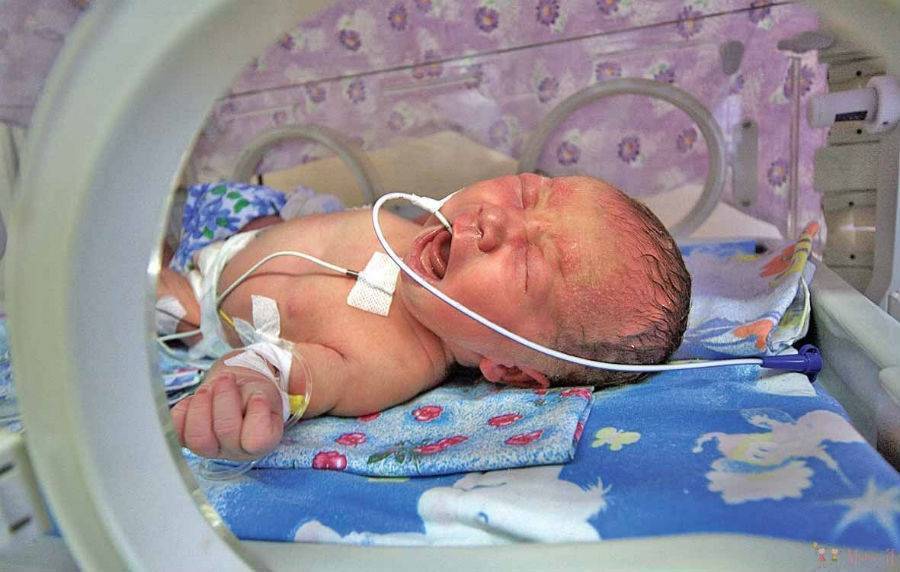
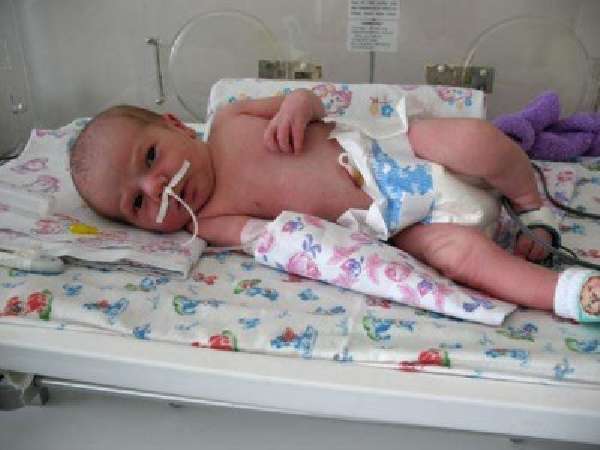
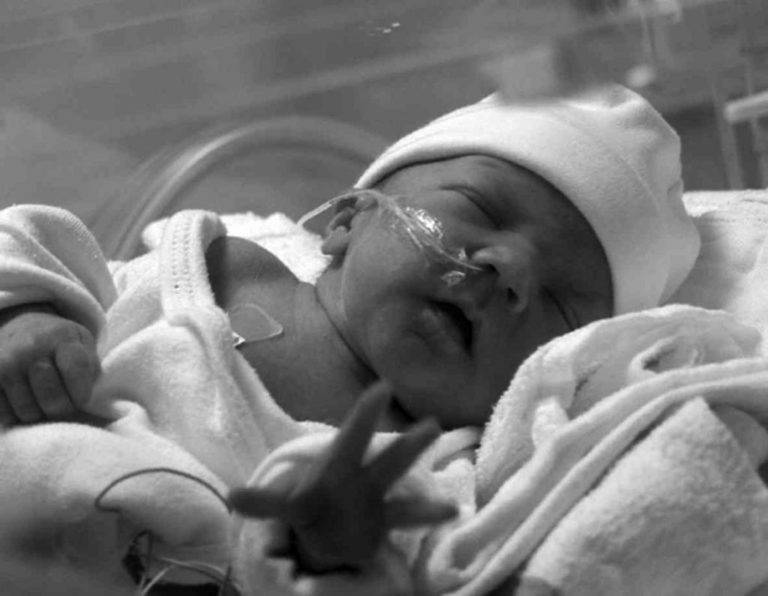
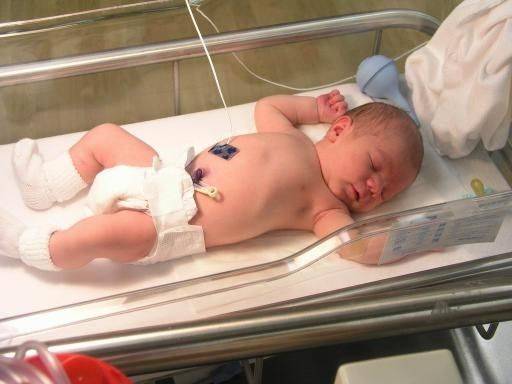
Как проявляется пневмония у недоношенных детей: первые симптомы

Вялость ребенка
Одной из главных особенностей пневмонии у недоношенных новорожденных детей является большая продолжительность острого периода болезни, необходимость в длительной реабилитации и высокий риск развития критических, угрожающих жизни состояний.

Беспокойство и плач новорожденного
Пневмония у недоношенного ребенка проявляется обычно на 2-3 сутки жизни, в некоторых случаях к концу первой недели, выражается заболевание следующими симптомами:
- кожа ребенка бледная;
- сосание груди или бутылочки вялое – часто ребенок засыпает во время кормления или делает пару ленивых сосательных движений;
- во время плача и кормления появляется выраженная синюшность носогубного треугольника;
- заторможенность и вялость ребенка;
- снижение температуры тела – это отличительная особенность пневмоний у недоношенных детей, тогда, как у малышей дошкольного возраста заболевание часто протекает с фебрильной температурой тела;
- учащенное дыхание, при котором хорошо заметно раздувание крыльев носа;
- приступы кратковременной остановки дыхания (апноэ) – чаще всего во время сна или плача;
- при дыхании можно видеть, как втягиваются межреберные промежутки, и западает яремная ямка.
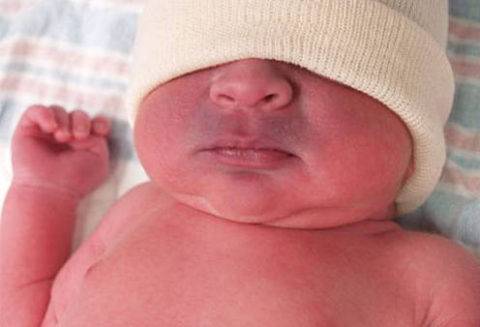
Синюшность носогубного треугольника
Кроме этого у ребенка может резко увеличиться масса тела в результате внутренних отеков. По мере прогрессирования воспалительного процесса нарастают признаки дыхательной и сердечной недостаточности, что сопровождается выделение пены розового цвета изо рта.
Пневмоцистная пневмония: симптомы

Признаки пневмонии у новорожденного
Пневмоцистная пневмония в неонатальном периоде диагностируется в основном у недоношенных детей, доношенные малыши болеют ею только при наличии наследственных тяжелых заболеваний или иммунодефиците. Возбудителем инфекции является пневмоциста Карини, которая передается воздушно-капельным путем.
Чаще всего инфицирование недоношенного ребенка происходит от персонала роддома, которые являются носителем пневмоцист и могут даже не догадываться об этом.
Инкубационный период данного вида пневмонии обычно составляет от 1 недели до 1 месяца. Клиническая картина протекает в 2 стадии:
| Стадия заболевания и ее продолжительность | Клинические признаки |
| Первая – длительность составляет 1-2 недели от начала заболевания | Ребенок вяло сосет грудь, плохо набирает массу тела, при плаче наблюдается умеренная одышка, присутствует небольшое покашливание, частый стул |
| Вторая – развивается на 2-4 неделях от начала заболевания | У ребенка появляется резко выраженная одышка (ЧДД до 140 дыханий в минуту), мучительный приступообразный кашель, постепенно прогрессирует дыхательная недостаточность – изменяется цвет кожных покровов, нарастает цианоз кожи, увеличивается в размерах печень. Температура тела ребенка, как правило, остается в пределах нормы, хрипы в легких при аускультации незначительные или отсутствуют |
При отсутствии квалифицированного лечения на первых стадиях развития пневмоцистной пневмонии у ребенка развиваются изменения в структуре легочной ткани, в результате которых грудничок в скором времени погибает.
Лечение
При выборе схемы лечения врач учитывает следующие факторы:
- наличие сопутствующих отклонений и патологий;
- тяжесть пневмонии;
- развитие у ребенка основных рефлексов (сосание, глотание);
- общее развитие новорожденного.
В первую очередь больного ребенка помещают в специальный инкубатор, где устанавливают соответствующую температуру и влажность воздуха
Также важно как можно скорее начать грудное вскармливание, поскольку грудное молоко является наиболее подходящей пищей для новорожденного. Если это невозможно, то помимо искусственного питания (ребенок получает пищу естественным или парентеральным путем — все зависит от общего состояния и развития новорожденного) вводят питательные вещества внутривенно
Медикаментозное лечение
Ребенку назначают следующие группы препаратов:
Противомикробные препараты. Первоначально ребенку назначают антибиотики широкого спектра действия, а когда будут готовы результаты бактериологического исследования, можно скорректировать антибактериальную терапию. Это означает, что назначаются те препараты, которые наиболее эффективны в борьбе с тем или иным возбудителем
Это важно, потому что не все патогены одинаково чувствительны к некоторым антибиотикам.
Иммуномодуляторы. Поскольку внутриутробная пневмония необратимо снижает иммунитет новорожденного (особенно если он преждевременный), необходимы внутривенные лекарства, чтобы помочь укрепить иммунную систему
Иммунотерапия начинается на следующий день после рождения малыша, препарат вводят ежедневно или раз в 2 дня
Пожалуйста, обратите внимание! Новорожденному делают не более 5 инъекций.
Симптоматические препараты. В зависимости от симптомов заболевания ребенку назначают муколитики (средства для нормализации выделения мокроты), гепатопротекторы (при увеличении печени и нарушении ее работы), жаропонижающие средства (при гипертермии), противорвотные, диуретики (при жидкости задержка в организме), физиологический раствор (для устранения обезвоживания).
КРИТЕРИИ ВЫПИСКИ НЕДОНОШЕННОГО РЕБЕНКА НА ПЕДИАТРИЧЕСКИЙ УЧАСТОК
1. Вес при выписке в сельскую местность должен быть .не менее 2500 г, в город — 2300 г и в дом младенца — 3000 г.
2. Не должно быть острых заболеваний, при наличии энцефалопатии она должна быть в стадии значительного улучшения.
3. Ребенок должен быть активным, хорошо сосать, прибавлять в весе, иметь нормальную температуру.
4. Основные клинические анализы должны быть без патологических отклонений.
5. Благоприятные социально-бытовые условия (желанный ребенок, хорошая семья, заботливая мать, нет вредных привычек, дома тепло, нет больных и т д.).
6. Благоприятная обстановка в планетуберкулеза.
• 7, При выписке в сельскую местность: в роддом приглашается фельдшер с ФАПа. в роддоме заводится история развития ребенка, форма № 112 и делается первая запись.
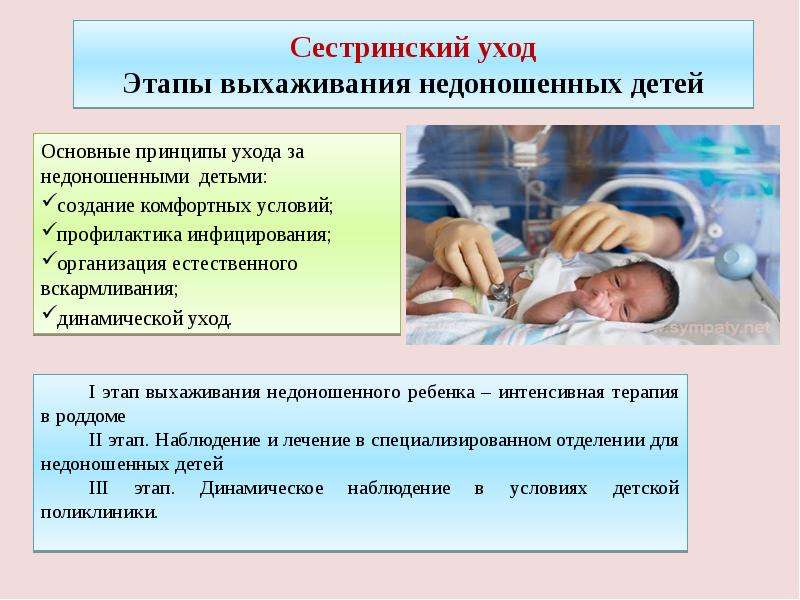
Особенности наблюдения за недоношенными детьми:
— при объективном исследовании обратить особое внимание на признаки морфо-неврологической зрелости, определить ее соответствие гестационному возрасту; выявить клинические признаки незрелости органов и систем, особенности течения пограничных состояний:
— максимальная убыль массы тела у детей с массой 1000—1500 г составляет до 10%; 1500—2000 г составляет до 8—9%; 2000—2500 г составляет до 6—8 %. Максимум снижения массы приходится на 4—7 день жизни, отсутствие, динамики массы тела до 10—14 дня, далее постепенное восстановление первоначальных показателей к 3 неделе жизни;
— физиологическая эритема кожных покровов яркая, сохраняется до 2-х недель, редко сменяется шелушением;
— крайне редко отмечаются токсическая эритема и гормональный криз;
— желтуха достигает максимума к 5—8 дню, исчезновение ее
может затягиваться до 3-х недель;
— физиологическая диспепсия специфических особенностей не имеет, однако следует помнить о возможности очень быстрого перехода ее под влиянием неблагоприятных факторов в патологическое состояние;
— транзиторная лихорадка почти не встречается у недоношенных детей, а нарушение терморегуляции в неонатальном периоде направлено в сторону гипотермии.
— При оценке физического развития антропометрические данные ребенка сопоставляются только со стандартными показателями у недоношенных детей (масса тела, длина, окружность головы, окружность грудной клетки). В динамике наблюдения физическое развитие оценивать по темповым массо – ростовым прибавкам в зависимости от срока гестации и массы тела при рождении. Учитывая, что до 3—4 мес. недоношенные дети наблюдаются на дому, необходимо обеспечить их медицинскими весами.
— При оценке психомоторного развития следует помнить, что дети с I степенью недоношенности не отстают от своих доношенных сверстников, дети с II степенью могут отставать на 1—:1,5 мес; а с III—IV степенью недоношенности — на 2—3 мес.
— Обратить внимание на склонность недоношенных детей к развитию фоновых заболеваний (анемия, рахит, гипотрофия). Обеспечить раннюю их диагностику, активную профилактику и лечение
— Спланировать сроки диспансерного наблюдения педиатром и специалистами, обратив особое внимание на критические периоды развития недоношенного ребенка. — Назначить и интерпретировать анализ крови (1 раз в месяц контроль Н в и количества эритроцитов)
Об анемизации ребенка свидетельствуют: в первую неделю жизни — Нв в ниже 180 г/л, эритроциты — 4,5.1012/л, на второй неделе — Нв ниже 150 г/л, эритроциты ниже. 4,0. 1012/л, после 2-х недель – Нв ниже 110 г/л, эритроциты ниже 3,5-1012/л
— Назначить и интерпретировать анализ крови (1 раз в месяц контроль Н в и количества эритроцитов). Об анемизации ребенка свидетельствуют: в первую неделю жизни — Нв в ниже 180 г/л, эритроциты — 4,5.1012/л, на второй неделе — Нв ниже 150 г/л, эритроциты ниже. 4,0 . 1012/л, после 2-х недель – Нв ниже 110 г/л, эритроциты ниже 3,5-1012/л.
— Спланировать индивидуальный прививочный календарь. Детям, родившимся с массой до 1500 г, профилактические прививки назначаются после 1 года с учетом состояния здоровья.
— Санпросветработа с родителями об особенностях развития недоношенных детей, подверженности их заболеваниям.
— Рекомендовать индивидуальное психо-физическое воспитание ребенка в сенье, закаливающие процедуры.
— Информировать родителей о возможных причинах недоношенности и о своевременном их устранении при повторной беременности.
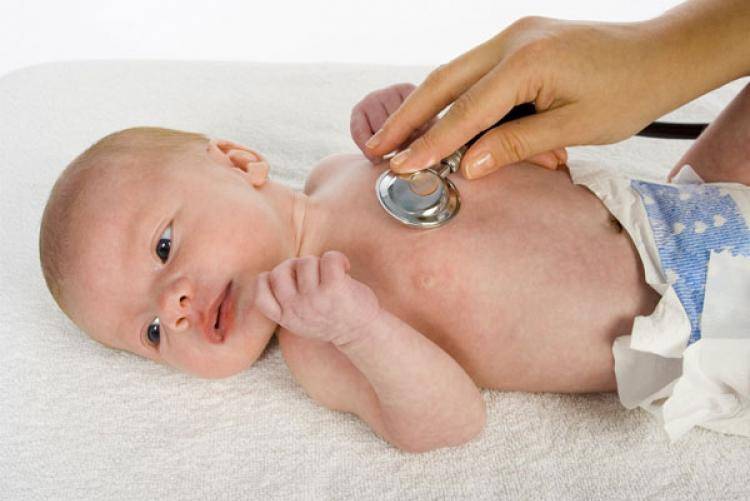
Первые признаки пневмонии у новорожденного ребенка
Первые признаки пневмонии у малыша определяются по поведению: ребенок слишком вялый, сильно капризничает, отказывается есть, поднимается температура. Эти признаки пневмонии у грудничка являются первым сигналом: нужно срочно обращаться к педиатру.
Пульмонологи выделяют следующие признаки пневмонии у новорожденного:
- У больного малыша первого года жизни температура зачастую невысокая: от 37,1 до 37,5º.
- Неспокойный, непродолжительный сон грудничка.
- Приступы кашля.
- Насморк.
- Болезненное дыхание.
- Яркие признаки пневмонии у грудничка: кивание головой при дыхании, одышка.
- Учащенное дыхание: норма до 2-х месяцев до 50 вдохов/мин., до 1 года 25-40 вдохов/мин., 2 года-4 года до 40 вдохов/мин.
- Втягивание кожи со стороны очага поражения легкого.
- Гиперемия или синюшность в области носика и губ.
- Еще одни из первых признаков пневмонии у ребенка: отсутствие аппетита, рвота, срыгивание.
Отметив у новорожденного первые признаки пневмонии, немедленно обращайтесь к доктору.
Причины возникновения у новорожденных
Причины возникновения внутриутробной пневмонии отличаются от факторов, провоцирующих воспаление легких у других категорий населения. Болезнь у младенцев может быть вызвана инфекцией, передающейся трансплацентарно от матери:
- цитомегаловирусной инфекцией;
- герпетической инфекцией;
- краснухой;
- туберкулезом;
- сифилисом и пр.
Также привести к развитию внутриутробной пневмонии может перинатальное инфицирование, которое происходит непосредственно во время родовой деятельности или сразу по ее окончании. В таких ситуациях виновником болезни чаще становятся стрептококки группы В, кишечная палочка, хламидии, микоплазма, цитомегаловирус и пр.
Прогноз и профилактика
При правильной организации ухода за недоношенным ребенком и адекватной терапии прогноз пневмонии в целом благоприятный. После перенесенного заболевания ребенок подлежит диспансерному наблюдению и учету в течение 1 года.
В течение первого полугодия педиатр обязан осматривать ребенка дважды в месяц, а затем 1 раз в месяц до года. Первые 6 месяцев после перенесенной пневмонии ребенку обязательно проводят анализы крови, мочи, консультацию и осмотр пульмонолога.
Кроме этого важно следить за полноценностью питания грудничка – до года идеальным вариантом будет естественное вскармливание материнским молоком. Ежедневные прогулки, закаливания, купание, частое проветривание помещения и влажные уборки – все эти факторы в совокупности позволяют сформировать у ребенка стойкий иммунитет и противостоять вирусным инфекциям

Профилактика пневмонии у новорожденных на этапе планирования беременности
Женщина, планирующая беременность, должна понимать, что профилактика врожденной пневмонии у ее будущего ребенка начинается с посещения ею гинеколога и прохождения необходимых обследований и консультаций узких специалистов. Кроме этого, важна санация хронических очагов инфекции у женщины еще до наступления беременности.
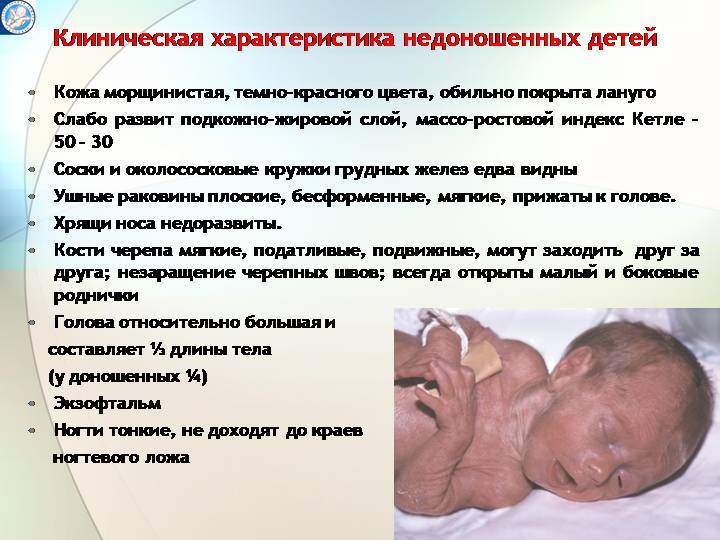
Особенности
- Врожденные у недоношенных встречаются намного чаще, чем у детей, родившихся в срок.
- Частота аспирационных пневмоний у таких детей также повышена из-за их склонности к срыгиваниям.
- Заболевание зачастую сочетается с проблемами кровообращения, кишечной инфекцией, гемолитической болезнью и другими патологиями.
- Острый период заболевания у рожденных раньше срока деток длится дольше.
- Доминирующими симптомами при недуге у новорожденных являются проявления дыхательной недостаточности и интоксикации.
- Лихорадка у недоношенных встречается реже гипотермии.
- Очень часто возникают осложнения, которые могут быть и внелегочными.
- Пневмония при недоношенности часто приводит к развитию сепсиса.