К каким докторам следует обращаться если у Вас Ретинопатия недоношенных:
Педиатр
Офтальмолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ретинопатии недоношенных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Этиология
Дополнительные сведения: Недоношенность
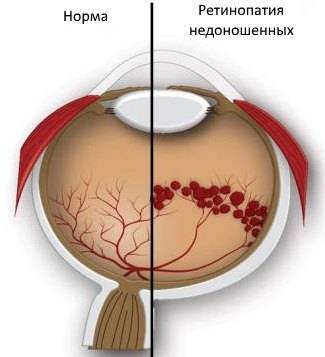
За последнее десятилетие учёные пришли к единому мнению о многофакторности возникновения заболевания (то есть наличие многих факторов риска), разработали единую классификацию заболевания и доказали эффективность профилактического лазер- и криохирургического лечения. До сих пор ведутся разработки хирургических операций в активных и рубцовых стадиях болезни. На данном этапе развития офтальмологии бесспорным считается тот факт, что развитие ретинопатии недоношенных происходит именно у незрелого младенца, как нарушение нормального образования сосудов сетчатки (которое завершается к 40 неделе внутриутробного развития, то есть к моменту рождения доношенного ребёнка). Известно, что до 16 недель внутриутробного развития сетчатка глаза плода не имеет сосудов. Рост их в сетчатку начинается от места выхода зрительного нерва по направлению к периферии. К 34 неделе завершается формирование сосудистой сети в носовой части сетчатки (диск зрительного нерва, из которого растут сосуды, находится ближе к носовой стороне). В височной части рост сосудов продолжается до 40 недель. Чем раньше родился ребёнок, тем меньше площадь сетчатки, покрытая сосудами, то есть при офтальмологическом осмотре выявляются более обширные зоны без сосудов или аваскулярные зоны. Если ребёнок родился до 34 недели, то аваскулярные зоны сетчатки выявляют на периферии с височной и носовой сторон.
Основными факторами риска развития ретинопатии недоношенных является следующее[источник не указан 1874 дня]:
- малый срок гестации (то есть рождение ребёнка раньше времени — до 38—40 недель) и незрелость (ребёнок может быть незрелым и при родах в срок)
- низкая масса тела при рождении
- интенсивность и длительность ИВЛ и кислородотерапии (пребывание в кувезе)
- сопутствующая патология плода
- наличие у матери хронических воспалительных гинекологических заболеваний во время беременности, кровотечения в родах.
Первичная ретинопатия
Заболевания, объединённые в эту группу, имеют идиопатическую природу возникновения и самостоятельный механизм развития.
Центральная серозная ретинопатия
Это офтальмонарушение связано с появлением и локализацией субретинальной жидкости под центральным радиусом сетчатки (макулой) на пути фокусировки светового луча. Возникновение жидкости – результат серозного отслоения пигментного эпителия в области макулы. Характерными признаками являются также присутствие преципитатов и отрицательный фовеальный рефлекс.
Такая ретинопатия глаз чаще всего встречается у мужчин до 40 лет без соматических патологий, однако, подверженных мигреням, эмоциональным стрессам. Клиническая картина выражается в затуманенности видения, появлении белесых пятен. Не редко также оптически неверное восприятие форм, цветов и размеров предметов, а также расстояния до них. При отсутствии должного лечения симптоматика и генез расстройства будут усугубляться, что может привести к отслойке сетчатки.
Острая многофокусная пигментная ретинопатия
Патология выражается в обнаружении множественных очаговых образований четкой формы кремового оттенка с последующей депигментацией сначала в районе макулы, а затем по всей периферии сетчатки. При этом наблюдается деформация, отечность капиллярной сетки, зрительного нерва.
Симптомы появляются в обоих глазах в виде помутнения витреума, появлении скотом, нередко иридоциклита, эписклерита. Болезнь поражает, в основном, молодых людей, ранее перенесших вирусную инфекцию.
Наружная экссудативная ретинопатия
Болезнь носит односторонний характер. Патогенез связан с концентрацией в субретинальных областях периферии сетчатки экссудата, кристаллов холестерина, геморрагий – результата кровоизлияний патологически деформированных сосудов. Пациент сталкивается с нечеткостью видения, «пеленой» перед глазами. Ситуация усугубляется фотопсией, явлением движущихся точек, узоров.
Ретинопатия глаз такого типа опасна тяжелыми последствиями – отслойкой сетчатки, глаукомой.
Патогенез (что происходит?) во время Ретинопатии недоношенных:
Основой патогенеза ретинопатии недоношенных является незавершенное формирование глазного яблока, сетчатки и ее сосудистой системы. На шестнадцатой неделе беременности женщины начинается васкуляризация сетчатки плода – формируются его сосуды. Начинается процесс в центре диска зрительного нерва, идет к периферии, завершается на момент рождения ребенка в норме.
Чем раньше произошли роды, тем меньшая площадь сетчатки успела покрыться сосудами; более обширны бессосудистые, или аваскулярные зоны. У 7-месячного новорожденного наблюдают концентрическое недоразвитие сосудов сетчатки – нет сосудов на периферии, а в центральном отделе они сформированы. После рождения процесс образования сосудов усложняется за счет действия множества факторов:
- кислород
- свет
- влияния внешней среды
Всё это может привести к ретинопатии. При данном заболевании останавливается нормальное сосудистое образование, они прорастают в глаз, в стекловидное тело. За хрусталиком начинается новообразование соединительной ткани, что приводит к натяжению и отслоению сетчатки. Болезнь начинается на 4-й недели жизни, а пик наблюдают на восьмой неделе. Болезнь обычно затрагивает правый и левый глаз, но поражение может быть неравномерным.
Диагностика
Начиная с 34 недели развития (или с 3 недели жизни) ребёнок нуждается в осмотре офтальмолога, имеющего специальное оборудование для осмотра сетчатки глаза у маленьких детей. Такой контроль необходим всем детям, рождённым до 35 недель и с массой тела при рождении менее 2000 гр.. При выявлении признаков ретинопатии недоношенных осмотры проводят каждую неделю (при так называемой «плюс»-болезни — каждые 3 дня) до момента развития пороговой стадии (на этой стадии решается вопрос о проведении профилактического хирургического лечения) или полного регресса заболевания. При регрессе патологического процесса осмотр можно проводить 1 раз в 2 недели. Осмотр проводят с обязательным расширением зрачка, с применением специальных детских векорасширителей (чтобы не оказывать давление пальцами на глаз).
Чаще всего пороговая стадия ретинопатии недоношенных развивается к 36-42 неделе развития (1-4 месяцам жизни), поэтому родители недоношенного ребёнка должны знать, что в этот период он должен быть осмотрен специалистом (окулистом, имеющим специальное оборудование и знающим о признаках активной ретинопатии).
Активная ретинопатия — это стадийный патологический процесс, который может завершиться регрессом с полным исчезновение проявлений заболевания или рубцовыми изменениями.
Согласно международной классификации активная ретинопатия подразделяется по стадиям процесса, его локализации и протяжённости.
- 1 стадия: появление разделительной беловатой линии на границе сосудистой и аваскулярной сетчатки. При выявлении 1 стадии должно быть назначено профилактическое лечение кортикостероидами и если ребёнок получает дополнительную кислородотерапию — антиоксидантами. С этого момента наблюдение должно проводиться еженедельно для коррекции лечения при прогрессировании или до полного регресса заболевания (если ребёнок выписывается из стационара — наблюдение у окулиста по катамнезу). Если ретинопатия 1 стадии не прогрессирует после 38 недель и соматическое состояние ребёнка стабильное, то периодичность осмотров можно увеличить до 2 недель.
- 2 стадия: появление вала на месте линии. Производится увеличение дозировки кортикостероидов, ограничивается использование препаратов, расширяющих сосуды, по возможности, постепенно снижается концентрация дополнительного кислорода.
- 3 стадия: характеризуется появлением в области вала серой ткани, уплотнения стекловидного тела над валом с втягиванием сосудов сетчатки в стекловидное тело и развитием натяжения сетчатки с тенденцией к её отслойке.
- 4 стадия: частичная отслойка сетчатки (А — центральный, макулярный отдел прилежит, В — макулярная область — отслоена).
- 5 стадия: полная отслойка сетчатки.
Отдельно выделяются «плюс»-болезнь и задняя злокачественная форма, как наиболее неблагоприятные формы активной ретинопатии. Заболевание начинается раньше, чем классическая ретинопатия, не имеет четко определяемых стадий, быстро прогрессирует и приводит к отслойке сетчатки не достигая пороговой стадии. Патологический процесс характеризуется резким расширением сосудов сетчатки, выраженным отеком стекловидного тела, кровоизлияниями по ходу сосудов, расширением сосудов радужки, часто с невозможностью расширения зрачка. Эффективность лечения при злокачественных формах ретинопатии недоношенных пока остаётся низкой. При «плюс»-болезни осмотр проводится 1 раз в 3 дня. После 1 года жизни дети с рубцовой ретинопатией недоношенных наблюдаются у окулиста пожизненно.
Если активный процесс достиг в своём развитии 3 и более стадий, то после его завершения (с профилактическим лечением или без него) на глазном дне формируются рубцовые изменения различной степени выраженности.
- 1 степень: минимальных изменений на периферии глазного дна
- 2 степень: дистрофические изменения в центре и на периферии, остатки рубцовой ткани
- 3 степень: деформация диска зрительного нерва, со смещением центральных отделов сетчатки
- 4 степень: наличие складок сетчатки, сочетающихся с изменениями характерными для 3-ей стадии
- 5 степень: полная, чаще воронкообразная, отслойка сетчатки.
При первой и второй степени может сохраняться достаточно высокая острота зрения, при развитии третьей и более степеней происходит резкое, часто безвозвратное снижение остроты зрения.
Как формируются органы зрения у плода?
Формирование глаз малыша начинается задолго до его рождения. С 3-й по 12-ю неделю внутриутробного развития плода происходит закладка самых важных жизненных органов и систем. В это время беременной женщине следует быть особо внимательной к своему здоровью, хотя это правило, конечно же, относится ко всему периоду вынашивания. Инфекционные заболевания, курение, алкоголь, прием ненадлежащих лекарственных препаратов, вредное питание могут привести к неблагоприятным последствиям для здоровья будущего малыша. Нарушения в формировании органов зрения могут быть вызваны недостатком витамина А (слепота), избыточным введением сахароснижающих препаратов (недоразвитие зрительного нерва, врожденная катаракта). Даже прием аспирина может способствовать развитию глазных патологий.
Сосуды сетчатой оболочки начинают формироваться примерно на 16-ой неделе внутриутробного развития плода. Процесс происходит от центра оболочки к периферии глаза. Завершиться он должен к 38-40 неделе, то есть к моменту рождению ребенка. Чем меньше его срок нахождения в утробе матери, тем меньше кровеносных сосудов успеют развиться в сетчатке. Этот фактор многократно повышает риск появления ретинопатии. Впервые эта патология была диагностирована и описана в 1942 году. С тех пор методы диагностики в медицине достигли больших высот. Однако до сих пор непонятно, почему в одних случаях у недоношенного малыша с ретинопатией наблюдается ее регресс, а в других — прогрессирование патологии.
Патогенез (что происходит?) во время Ретинопатии недоношенных:
Основой патогенеза ретинопатии недоношенных является незавершенное формирование глазного яблока, сетчатки и ее сосудистой системы. На шестнадцатой неделе беременности женщины начинается васкуляризация сетчатки плода – формируются его сосуды. Начинается процесс в центре диска зрительного нерва, идет к периферии, завершается на момент рождения ребенка в норме.
Чем раньше произошли роды, тем меньшая площадь сетчатки успела покрыться сосудами; более обширны бессосудистые, или аваскулярные зоны. У 7-месячного новорожденного наблюдают концентрическое недоразвитие сосудов сетчатки – нет сосудов на периферии, а в центральном отделе они сформированы. После рождения процесс образования сосудов усложняется за счет действия множества факторов:
- кислород
- свет
- влияния внешней среды
Всё это может привести к ретинопатии. При данном заболевании останавливается нормальное сосудистое образование, они прорастают в глаз, в стекловидное тело. За хрусталиком начинается новообразование соединительной ткани, что приводит к натяжению и отслоению сетчатки. Болезнь начинается на 4-й недели жизни, а пик наблюдают на восьмой неделе. Болезнь обычно затрагивает правый и левый глаз, но поражение может быть неравномерным.
Ретинопатия недоношенных
Такая болезнь, как правило, проявляется у глубоко недоношенных детей.
Общие причины болезни:
- воспалительные гинекологические заболевания у матери ребенка, кровотечения во время родов;
- патология плода.
- низкий вес тела новорожденного;
- длительное пребывание ребенка в кислородной камере.
До шестимесячного возраста ретинопатия протекает активно — в форме изменений артерий и вен. Кровоизлияния в стекловидное тело, отслойка сетчатки сопровождают первый период течения болезни. Далее, с полугода до года, происходит период обратного развития. После одного года, в рубцовый период, у детей формируется близорукость с разрывами и отслоениями сетчатки; глазные яблоки уменьшаются, а глазное давление увеличивается.
Как лечить ретинопатию недоношенных?
При таком заболевании грудным детям показаны частые офтальмологические осмотры. Врачи, как правило, назначают несколько видов лечения: закапывание капель, лазерная коррекция сетчатки или ее коррекция с помощью жидкого азота, удаление стекловидного тела. На ранних стадиях в большинстве случаев происходит самопроизвольное излечение болезни.
Другие причины, провоцирующие ретинопатию
Поражения мелких сосудов глаза часто встречаются на фоне напряженной рабочей деятельности, простудных заболеваний, ношения очков и линз. Хорошо, если лопнувшие сосуды приносят лишь эстетические неудобства — это проходит. В тех случаях, когда ретинальные разрывы сосудов оказываются фоновыми последствиями серьезных заболеваний и нарушений, их лечение требует серьезного и комплексного подхода.
Ретинопатия: степени у недоношенных детей
Патология может сама пойти на спад по неизвестным причинам, не приведя ни к каким осложнениям. Но в некоторых случаях наблюдается высокая степень агрессивности ретинопатии, которую обозначают специальным термином «плюс-болезнь». Характеризуется она многочисленными кровоизлияниями в сетчатку, что происходит из-за сильной извитости ее сосудов в области диска зрительного нерва. При этом такое заболевание может быть выявлено на любой стадии ретинопатии. 
В данном случае можно говорить о злокачественном ее характере. Также существует такое понятие, как «пре-плюс-болезнь». Под ним понимается среднее состояние, когда уже есть клинические признаки «плюс-болезни», то есть агрессивной ретинопатии, но при нормально развитых сосудах. Отдельно выделяется быстропрогрессирующая форма патологии, которая является самой опасной. В большинстве случаев она приводит к необратимой слепоте. Теперь рассмотрим основные, классические степени ретинопатии у недоношенных.
Агрессивная задняя ретинопатия
Это один из наиболее опасных видов ретинопатии недоношенных, отличающийся быстрым развитием и требующий немедленного хирургического вмешательства — лазерной коагуляции сетчатки.
При данной патологии процесс локализован на заднем полюсе глазного яблока. Для задней ретинопатии характерны следующие признаки:
- расширение и извитость сосудов;
- присутствие шунтов по всей сетчатке, при этом поражаются сразу оба глаза;
- ретинальные кровоизлияния;
- излитие экссудата в стекловидное тело;
- расширенный и не реагирующий на свет зрачок;
- прорастание сосудов в радужку и стекловидное тело.
Агрессивную заднюю ретинопатию классифицируют на шесть стадий, сменяющих друг друга:
- субклиническая;
- ранних клинических проявлений;
- манифестации;
- развитая;
- далекозашедшая;
- терминальная.
Второй и третий этапы также подразделяются также по типам течения: благоприятный и неблагоприятный. Благоприятным называется такой тип задней ретинопатии, при котором при вовремя проведенной лазерной коагуляции в большинстве случаев болезнь регрессирует с дальнейшим положительным прогнозом в отношении качества зрения.

Неблагоприятным считается тип, при котором, несмотря на операцию коагуляции, риск дальнейшего прогрессирования патологии остается по-прежнему высоким. Расскажем о каждой стадии задней агрессивной ретинопатии подробнее.
Что происходит?
В основе болезни ретинопатии недоношенных лежит незавершенность формирования глазного яблока, сетчатки и ее сосудистой системы. Васкуляризация (формирование сосудов) сетчатки плода начинается на 16 неделе беременности — от центра диска зрительного нерва к периферии — и заканчивается к моменту рождения доношенного ребенка. Соответственно, чем раньше родился ребенок, тем меньше площадь сетчатки, покрытая сосудами, и более обширные бессосудистые, или аваскулярные зоны. У 7-месячного плода — концентрическое недоразвитие сосудов сетчатки: ее центральный отдел кровоснабжается, а на периферии кровеносные сосуды отсутствуют. После рождения у недоношенного ребенка на процесс образования сосудов действуют различные патологические факторы — внешняя среда, свет, кислород, которые могут привести к развитию ретинопатии.
Основным проявлением ретинопатии недоношенных является остановка нормального образования сосудов, прорастание их непосредственно внутрь глаза в стекловидное тело. Вслед за этим начинается новообразование соединительной ткани за хрусталиком, которое вызывает натяжение и отслойку сетчатки.
Начало заболевания приходится на 4-ю неделю жизни, а пик — на 8-ю (время рождения доношенного ребенка). Заболевание поражает обычно оба глаза, но на одном может быть выражено в большей степени.
Диагностика
Обследование недоношенного ребенка на ретинопатию начинают проводить, начиная с 32-34 недели развития (обычно через 3-4 недели после рождения). Далее офтальмологи осматривают младенца каждые 2 недели вплоть до завершения васкуляризации (образования сосудов сетчатки). При появлении первых признаков ретинопатии осмотр проводят еженедельно до полного регресса заболевания или стихания активности процесса. При “плюс”-болезни – 1 раз в 3 дня.
Обследование глазного дна проводят с помощью непрямой бинокулярной офтальмоскопии. Осмотр проводят с обязательным расширением зрачка (с закапыванием атропина) и применением специальных детских векорасширителей. Первое обследование обычно проводится в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительно для диагностики и контроля за эффективностью лечения применяют ультразвуковое исследование глаз. Для проведения дифференциальной диагностики между ретинопатией и другими заболеваниями, вызывающими нарушение функции зрительного анализатора у недоношенных детей – частичной атрофией зрительного нерва, аномалиями развития зрительного нерва и др. применяют регистрацию зрительных вызванных потенциалов (ЗВП), электроретинограмму (ЭРГ).
В случае регресса ретинопатии новорожденных ребенка следует обследовать у офтальмолога один раз в 6-12 месяцев вплоть до 18 лет – на предмет исключения сопутствующих ретинопатии осложнений (в частности, отслойки сетчатки в подростковом возрасте).
Что провоцирует / Причины Ретинопатии недоношенных:
В середине 20 века нашли связь между нарушением роста сосудов и высокой концентрацией кислорода в кювезах. Обменные процессы в сетчатке осуществляются не при помощи дыхания, а гликолиза. Энергия образуется вследствие расщепления глюкозы, этот процесс протекает без участия кислорода.
Под влиянием кислорода угнетается гликолиз, сетчатка погибает, на ее месте образуется соединительная и рубцовая ткани. Потому не так давно считалось, что единственная причина ретинопатии недоношенных – это высокая концентрация кислорода в инкубаторах. После этого открытия ограничили его применение, потому частота заболевания снизилась. Но возросла смертность от респираторного дистресс-синдрома и количество тяжелых последствий гипоксии у выживших.
Ретинопатия недоношенных на сегодня считается мультифакторной болезнью. Это значит, что многие факторы могут вызвать рассматриваемое заболевание. В группе риска, прежде всего, недоношенные дети с массой тела при рождении менее 2000 грамм и сроком гестации до 34 недель. Увеличивается риск заболевания, когда проводится искусственная вентиляция легких дольше, чем 3 дня, и кислородотерапия длительностью от 30 дней.
Дополнительные факторы риска:
- гипоксия мозга
- тяжелые внутриутробные инфекции
- световое воздействие на незрелую сетчатку
- кровоизлияния в мозг, возникшие в результате осложнений беременности и родов
- генетическая предрасположенность
Патогенез
После рождения у недоношенного ребёнка на процесс образования сосудов действуют различные патологические факторы — внешняя среда, свет, кислород, которые могут привести к развитию ретинопатии недоношенных. Основным проявлением ретинопатии недоношенных является остановка нормального образования сосудов, прорастание их непосредственно внутрь глаза в стекловидное тело. Рост сосудистой и вслед за ней молодой соединительной ткани вызывает натяжение и отслойку сетчатки. Как было сказано ранее, наличие аваскулярных зон на периферии глазного дна не является заболеванием, это лишь свидетельство недоразвития сосудов сетчатки, и соответственно, возможности развития ретинопатии в дальнейшем.
В развитии ретинопатии недоношенных выделяют 3 периода[источник не указан 1874 дня]:
- Активный (до 6-месячного возраста), включающий изменения сосудов сетчатки (изменение артерий, расширение вен, извитость сосудов, помутнение стекловидного тела, кровоизлияния в стекловидном теле, формирование тракционной отслойки сетчатки, реже отрывов и разрывов сетчатки (регматогенная отслойка сетчатки) или их сочетания.
- Период обратного развития (от 6-месячного возраста до 1 года). Возможен на ранних стадиях активного периода до изменений в стекловидном теле.
- Рубцовый период (после 1 года жизни). Может сопровождаться формированием миопии средней и высокой степени, разрывами и отслойкой сетчатки, развитием помутнений хрусталика, повышением внутриглазного давления, уменьшением глазных яблок (субатрофией).
В некоторых случаях может происходить смещение хрусталика и радужки кпереди, с уменьшением передней камеры глаза, развитием дистрофии роговицы и её последующим помутнением.
В некоторых случаях происходит обратное развитие симптомов болезни с частичным или полным регрессом. В случае частичного регресса характерно формирование симптома «кометы», представляющего собой тракционную макулопатию, то есть смещение центрального отдела сетчатки под действием рубцового натяжения в височную сторону, с характерным видом узкорасположенных в виде «хвоста кометы» магистральных сосудов, отходящих от диска зрительного нерва.
Что провоцирует / Причины Ретинопатии недоношенных:
В середине 20 века нашли связь между нарушением роста сосудов и высокой концентрацией кислорода в кювезах. Обменные процессы в сетчатке осуществляются не при помощи дыхания, а гликолиза. Энергия образуется вследствие расщепления глюкозы, этот процесс протекает без участия кислорода.
Под влиянием кислорода угнетается гликолиз, сетчатка погибает, на ее месте образуется соединительная и рубцовая ткани. Потому не так давно считалось, что единственная причина ретинопатии недоношенных – это высокая концентрация кислорода в инкубаторах. После этого открытия ограничили его применение, потому частота заболевания снизилась. Но возросла смертность от респираторного дистресс-синдрома и количество тяжелых последствий гипоксии у выживших.
Ретинопатия недоношенных на сегодня считается мультифакторной болезнью. Это значит, что многие факторы могут вызвать рассматриваемое заболевание. В группе риска, прежде всего, недоношенные дети с массой тела при рождении менее 2000 грамм и сроком гестации до 34 недель. Увеличивается риск заболевания, когда проводится искусственная вентиляция легких дольше, чем 3 дня, и кислородотерапия длительностью от 30 дней.
Дополнительные факторы риска:
- гипоксия мозга
- тяжелые внутриутробные инфекции
- световое воздействие на незрелую сетчатку
- кровоизлияния в мозг, возникшие в результате осложнений беременности и родов
- генетическая предрасположенность
Диагностика
Начиная с 34 недели развития (или с 3 недели жизни) ребёнок нуждается в осмотре офтальмолога, имеющего специальное оборудование для осмотра сетчатки глаза у маленьких детей. Такой контроль необходим всем детям, рождённым до 35 недель и с массой тела при рождении менее 2000 гр.. При выявлении признаков ретинопатии недоношенных осмотры проводят каждую неделю (при так называемой «плюс»-болезни — каждые 3 дня) до момента развития пороговой стадии (на этой стадии решается вопрос о проведении профилактического хирургического лечения) или полного регресса заболевания. При регрессе патологического процесса осмотр можно проводить 1 раз в 2 недели. Осмотр проводят с обязательным расширением зрачка, с применением специальных детских векорасширителей (чтобы не оказывать давление пальцами на глаз).
Чаще всего пороговая стадия ретинопатии недоношенных развивается к 36-42 неделе развития (1-4 месяцам жизни), поэтому родители недоношенного ребёнка должны знать, что в этот период он должен быть осмотрен специалистом (окулистом, имеющим специальное оборудование и знающим о признаках активной ретинопатии).
Активная ретинопатия — это стадийный патологический процесс, который может завершиться регрессом с полным исчезновение проявлений заболевания или рубцовыми изменениями.
Согласно международной классификации активная ретинопатия подразделяется по стадиям процесса, его локализации и протяжённости.
- 1 стадия: появление разделительной беловатой линии на границе сосудистой и аваскулярной сетчатки. При выявлении 1 стадии должно быть назначено профилактическое лечение кортикостероидами и если ребёнок получает дополнительную кислородотерапию — антиоксидантами. С этого момента наблюдение должно проводиться еженедельно для коррекции лечения при прогрессировании или до полного регресса заболевания (если ребёнок выписывается из стационара — наблюдение у окулиста по катамнезу). Если ретинопатия 1 стадии не прогрессирует после 38 недель и соматическое состояние ребёнка стабильное, то периодичность осмотров можно увеличить до 2 недель.
- 2 стадия: появление вала на месте линии. Производится увеличение дозировки кортикостероидов, ограничивается использование препаратов, расширяющих сосуды, по возможности, постепенно снижается концентрация дополнительного кислорода.
- 3 стадия: характеризуется появлением в области вала серой ткани, уплотнения стекловидного тела над валом с втягиванием сосудов сетчатки в стекловидное тело и развитием натяжения сетчатки с тенденцией к её отслойке.
- 4 стадия: частичная отслойка сетчатки (А — центральный, макулярный отдел прилежит, В — макулярная область — отслоена).
- 5 стадия: полная отслойка сетчатки.
Отдельно выделяются «плюс»-болезнь и задняя злокачественная форма, как наиболее неблагоприятные формы активной ретинопатии. Заболевание начинается раньше, чем классическая ретинопатия, не имеет четко определяемых стадий, быстро прогрессирует и приводит к отслойке сетчатки не достигая пороговой стадии. Патологический процесс характеризуется резким расширением сосудов сетчатки, выраженным отеком стекловидного тела, кровоизлияниями по ходу сосудов, расширением сосудов радужки, часто с невозможностью расширения зрачка. Эффективность лечения при злокачественных формах ретинопатии недоношенных пока остаётся низкой. При «плюс»-болезни осмотр проводится 1 раз в 3 дня. После 1 года жизни дети с рубцовой ретинопатией недоношенных наблюдаются у окулиста пожизненно.
Если активный процесс достиг в своём развитии 3 и более стадий, то после его завершения (с профилактическим лечением или без него) на глазном дне формируются рубцовые изменения различной степени выраженности.
- 1 степень: минимальных изменений на периферии глазного дна
- 2 степень: дистрофические изменения в центре и на периферии, остатки рубцовой ткани
- 3 степень: деформация диска зрительного нерва, со смещением центральных отделов сетчатки
- 4 степень: наличие складок сетчатки, сочетающихся с изменениями характерными для 3-ей стадии
- 5 степень: полная, чаще воронкообразная, отслойка сетчатки.
При первой и второй степени может сохраняться достаточно высокая острота зрения, при развитии третьей и более степеней происходит резкое, часто безвозвратное снижение остроты зрения.
Факторы риска для развития заболевания
Насколько высок риск заболевания ретинопатией у ребенка, зависит от различных условий: как проходит период вынашивания, наличия у матери системных патологий, а также ее развитию способствуют следующие факторы:
- многоплодная беременность — обычно при этом младенцы имеют низкую массу тела;
- наличие у недоношенного малыша анемии, сепсиса;
- переливание крови и дополнительная вентиляция легких, назначаемые в некоторых случаях детям при рождении раньше срока. Если малыш провел в условиях вентиляции органов дыхания более 5 дней, то вероятность возникновения у него ретинопатии значительно повышается.
Еще одно причиной развития заболевания служат ситуации, в которых возникает кислородное голодание сетчатки. На этом фоне она начинает вырабатывать различные факторы, способствующие росту новых сосудов с целью усилить приток кислорода. Если кислорода не хватает, то тканям необходимы дополнительные сосуды, которые обеспечат доставку кислорода и питательных веществ.
Кислородное голодание сетчатки могут вызвать следующие факторы:
- кислородотерапия сроком более трех недель, проводимая при угрозе смерти младенца, родившегося недоношенным;
- курение матери;
- состояния, которые вызывают гипоксию плода: гестоз, сильное кровотечение при родах, хронические инфекции у беременной женщины.
Что такое Ретинопатия недоношенных –
Ретинопатия недоношенных – это болезнь, которая ведет к слепоте, она распространена в большинстве стран мира, поражает глубоко-недоношенных малышей.
Болезнь стала известна в 1942 году благодаря офтальмологу из США Терри, в работах которого она называлась ретролентальная фиброплазия. На сегодня болезнь отличается тяжелым и быстрым течением.
Виды ретинопатии недоношенных:
1. По распространенности поражения
2. По расположенности патологического процесса
3. По активности течения
- активная
- рубцовая
4. По стадии (1-5)
У большинства детей (по статистике, от 60 до 80%) заболевание самопроизвольно регрессирует, и у 55-60% детей не наблюдается на глазном дне остаточных изменений. В иных случаях ретинопатия недоношенных протекает тяжело, наблюдается прогресс до образования рубцов.
В ¾ случаев наблюдается ретинопатия классического типа, которая проходит последовательно от первой до пятой стадии. Но бывает тяжелая форма – Rush-болезнь или плюс-болезнь, при которой течение наиболее быстрое, отличается злокачественностью процесса.
Осложнения при ретинопатии недоношенных:
- косоглазие и амблиопия
- астигматизм и близорукость
- катаракта
- глаукома
- отслоение сетчатки (может появиться у подростков в процессе активного роста яблока глаза и, как следствие, растягивания рубцовой ткани).
Классификация
Ретинопатию недоношенных классифицируют:
по локализации патологического процесса (по отношению к зрительному нерву);
по распространенности поражения. Окружность глаза можно разделить, как циферблат, — на 24 часа. Распространенность ретинопатии определяется по количеству пораженных «часов».
по стадии. Ретинопатия недоношенных — прогрессирующее заболевание. Начинается оно постепенно, обычно на 4-10-й неделе жизни, и может прогрессировать быстро или медленно от 1-й до 5-й стадии. 3 стадия носит название «пороговой» и служит показанием для проведения коагуляции сетчатки. 5 стадия характеризуется тотальной отслойкой сетчатки и полной потерей зрения. ;
по активности течения: активную (острую) и рубцовую фазы.
У 60-80% детей развивается самопроизвольный регресс заболевания, причем в 55-60% без остаточных изменений на глазном дне. В остальных случаях заболевание протекает более тяжело и прогрессирует до рубцовых стадий.
В 75% случаев РН течет по “классическому” типу проходя последовательно все 5 стадий, однако различают также такую форму ретинопатии как “плюс”-болезнь (или Rush-болезнь, молниеносная РН), характеризующуюся быстрым, злокачественным течением.
Ретинопатия недоношенных часто сопровождается развитием осложнений :
- близорукостью (миопией) и астигматизмом;
- косоглазием и амблиопией («ленивый глаз»);
- глаукомой;
- катарактой;
- отслойкой сетчатки. Она может возникнуть в подростковом возрасте как результат растягивания рубцовой ткани при интенсивном росте глазного яблока.






