Преимущества и недостатки цистостомы
К достоинствам цистомы относят следующие показатели:
- установка трубки через брюшную полость не наносит травм шейки мочевого пузыря, мочеиспускательному каналу, в отличие от классического катетера;
- после удаления цистостомы надрез достаточно быстро заживает, главное в этот период соблюдать рекомендации врача и проводить правильную обработку;
- при забивании трубки, мочу всегда можно вывести через мочеиспускательный канал;
- заменить цистостому можно самостоятельно, в домашних условиях, правда делать этого не рекомендуется, лучше за помощью обратиться к специалистам клиники «Ваше Здоровье», которые проведут процедуру максимально безопасно, без развития негативных последствий;
- катетер имеет короткие сроки действия, а цистостома может устанавливаться на длительный срок, без необходимости регулярного удаления и повторного введения.
Цистостома позволяет вести нормальную половую жизнь, за ней достаточно просто ухаживать. Сама конструкция отличается высокими показателями надёжности.
Несмотря на большое количество преимуществ у цистостомии есть ряд недостатков:
- процедура не рекомендована тучным пациентам, так как уход за устройством в этом случае может быть серьёзно осложнён;
- трубка может стать причиной появления спазмов мочевого пузыря;
- в области установки мочевыводящего элемента может подтекать моча, вызывая раздражение и повышая риск развития воспаления;
- через определённое время трубку необходимо менять на чистую.
В некоторых случаях после удаления цистостомы нужно проводить лечение свища. При установке трубки организм может отторгать инородное тело, Также есть риск самопроизвольного выхода устройства из отверстия.
Диагностика ребенка при обнаружении мутной мочи
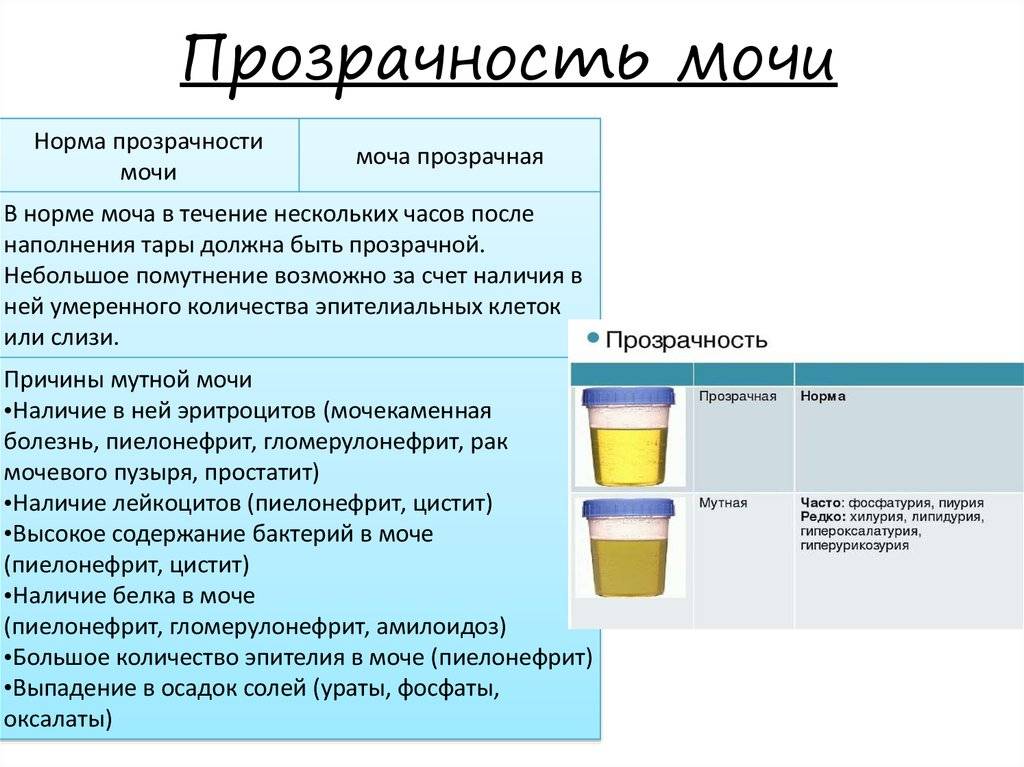
 Обнаруженная у ребенка мутная моча, особенно с примесями или осадком – повод для незамедлительного обращения к педиатру. Для диагностирования патологии потребуется провести общий осмотр ребенка, собрать анамнез, узнать режим питания, питья, наличие других симптомов, указывающих на возможное воспалительное, инфекционное заболевание.
Обнаруженная у ребенка мутная моча, особенно с примесями или осадком – повод для незамедлительного обращения к педиатру. Для диагностирования патологии потребуется провести общий осмотр ребенка, собрать анамнез, узнать режим питания, питья, наличие других симптомов, указывающих на возможное воспалительное, инфекционное заболевание.
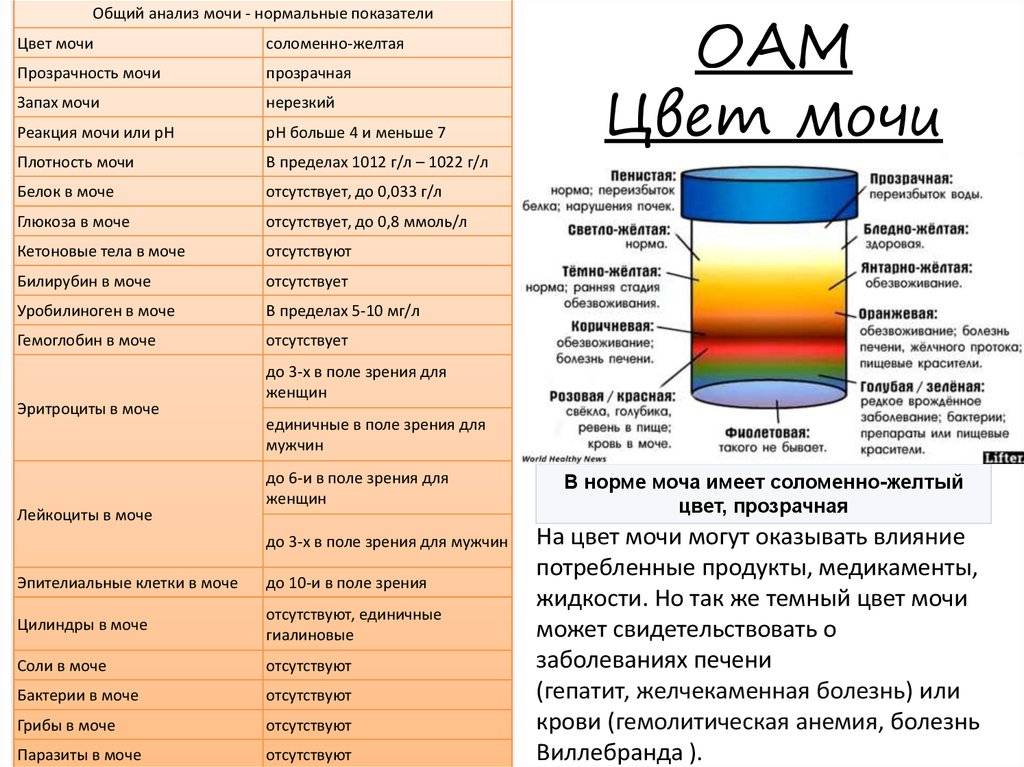
Самый информативное исследование для определения обменных процессов, состояния мочеполовой системы – общий анализ мочи. Анализируется количество мочи, ее состав, цвет, наличие примесей. Для анализа нужна утренняя порция мочи ребенка. После проведенного обследования специалист может назначить дополнительные анализы мочи для уточнения диагноза:
- проба по Зимницкому, анализ мочи по Нечипоренко;
- бакпосев мочи для обнаружения инфекционных возбудителей;
- УЗИ почек, мочевого пузыря;
- урография.
Как подготовиться к операции
Цистотомия не требует сложной подготовки, иногда операцию проводят в экстренном виде, что вообще исключает какие либо предварительные мероприятия. В большинстве случаев хирургическое вмешательство ограничивается минимальным сбором нужных данных. Рекомендации по подготовке чаще всего основываются на общих показателях состояния больного, индивидуальных особенностях организма, характере и течении болезни.
Перед операцией пациенту назначаются лабораторные и инструментальные исследования:
- общий, биохимический анализ крови;
- рентген лёгких;
- определение качества свёртываемости крови;
- ультразвуковое исследование;
- анализ на группу и резус-фактор крови;
- анализ на ВИЧ, гепатиты, сифилис.
За 14 дней до операции необходимо прекратить прием разжижающих кровь препаратов, которые могут спровоцировать повышенную кровоточивость. Больные сахарным диабетом должны в обязательном порядке посетить эндокринолога, который скорректирует текущую терапию под сложившуюся ситуацию.
В некоторых случаях в качестве профилактики развития инфекции могут быть назначены антибиотики.
Перед цистостомией пациенту нужно максимально наполнить мочевой пузырь, выпив большое количество чистой, негазированной воды. Такие манипуляции помогут повысить эффективность пальпации и улучшить картинку при проведении УЗИ. Если цистостома устанавливается при задержке мочеиспускания, наполнять МП не надо.
Операция может проводиться как амбулаторно, так и в стационаре. Клиника «Ваше Здоровье» предлагает установить урологическое устройство в комфортных домашних условиях, без необходимости посещать медицинский центр.
Ответы на часто задаваемые вопросы по цистостоме:
- Вызов уролога на дом для замены цистостомы
- Забился урологический катетер
- Замена цистостомы на дому
- Засорилась цистостома
- Как правильно промыть цистостому?
- Как удалить цистостому?
- Какой врач поможет с цистостомой?
- Куда обратиться с цистостомой?
- Промывание цистостомы в домашних условиях
- Как подготовиться к приему уролога?
- Как провериться на урологические заболевания?
- Какие анализы можно сдать у уролога?
- Какие болезни лечит уролог?
- С какими симптомами следует обратиться к урологу?
- Какую диагностику может проводить уролог в вашей клинике?
- Как вызвать уролога на дом?
Диагностические процедуры
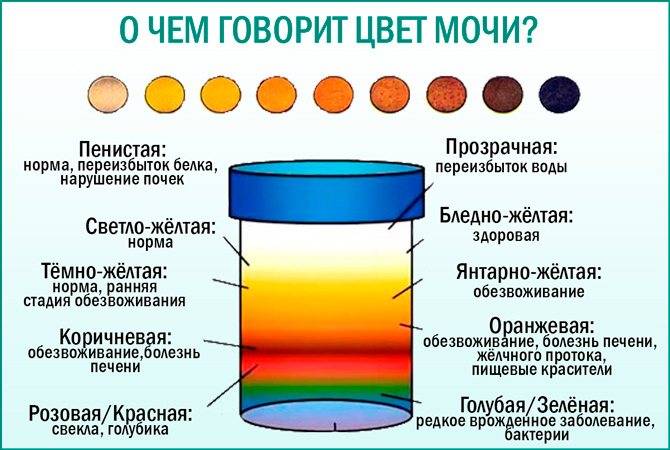
При выявлении изменения цвета мочи или появления её мутности необходимо обратиться к врачу, а он уже будет решать, есть или нет повод для беспокойства.
Диагностические процедуры играют важную роль для определения многих болезней, связанных с изменением свойств урины. Первым анализом, который назначается врачами при изменении её окраски или появлении мутности, является общий анализ мочи (ОАМ).
Советы по сбору мочи
Своевременное проведение диагностических процедур и назначение правильной терапии является залогом успеха.
Запрещено собирать урину с пелёнок или переливать с горшка, так как это может исказить результат!
Важным при сборе мочи для различных анализов является:
- соблюдение гигиенических процедур, а именно – подмывание ребёнка;
- перед сбором материала не должно быть тяжёлых физических нагрузок, стресса, жирной, жаренной и острой пищи в меню малыша, соблюдался режим сна и бодрствования;
- при употреблении медикаментов необходимо обязательно сообщить врачу;
- между сбором и доставкой материала в лабораторию должно пройти не более 1,5 – 2 часов;
- собирать утреннюю урину;
- использовать для этого стерильную одноразовую ёмкость;
- перед сбором её в контейнер необходимо выпустить небольшое количество урины в унитаз, а после, не касаясь кожного покрова, набрать анализ (это правило касается ОАМ);
- хранить её при температуре не более 18 °C.
Маленьким детям урину собирают с помощью мочесборника, а потом переливают в специальный контейнер.
Дополнительные методы обследования
Наиболее часто применяемыми методами исследования для выявления патологий, связанных с изменением урины, являются:
- общий анализ мочи;
- общий анализ крови (для выявления воспалительных процессов и признаков общей интоксикации),
- проба Нечипоренко;
- проба Зимницкого;
- трёхстаканная проба мочи;
- ультразвуковое исследование, компьютерная томография и магнитно-резонансная томография органов мочевыделительной системы.
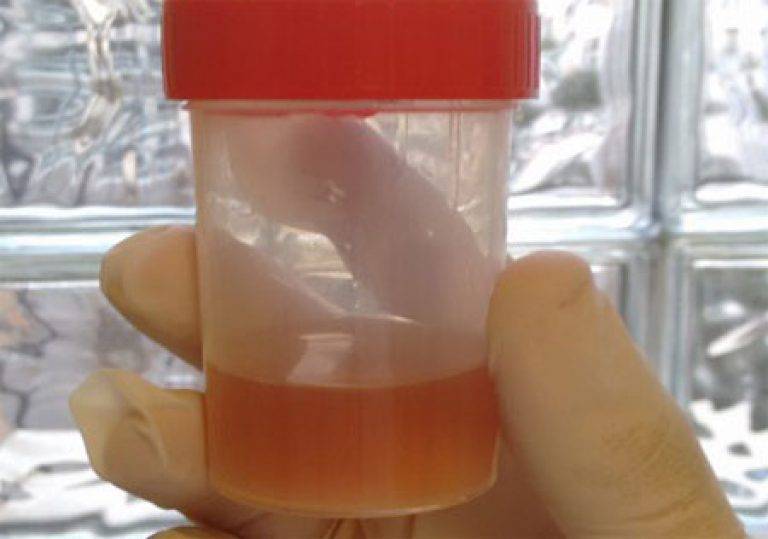
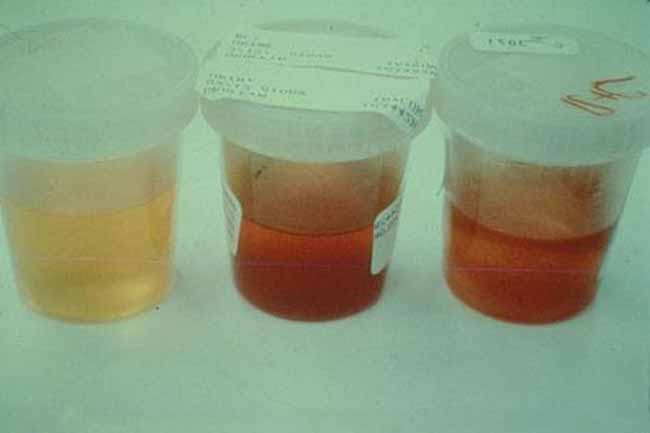
Что может означать кровь в моче?
- мочекаменная болезнь (камень почки, мочеточника, мочевого пузыря, уретры). При миграции конкремента повреждаются мочевые пути что приводит к гематурии – появлению крови в моче. Для мочекаменной болезни характерно наличие болевого синдрома одновременно с макрогематурией, либо после купирования почечной колики. Конкременты верхних мочевых путей приводят к возникновению почечной колики, а иногда и к дизурии, а конкременты нижних мочевых путей могут приводить к нарушению мочеиспускания.
- онкологические заболевания (чаше всего рак простаты, рак почки и мочевого пузыря) в отличии от мочекаменной болезни не сопровождаются болевым синдромом. Появление примеси крови в моче без дополнительных симптомов в большинстве случаев характера онкологическому процессу и требует немедленных действий.
- воспалительные заболевания (острый геморрагический цистит) особенная форма циститов
- травма мочевыделительного тракта (почки, мочевого пузыря, уретры) приводит к выраженному болевому синдрому в сочетании с кровью в моче.
- другие патологии при которых возникновение макрогематурии редкое явление.
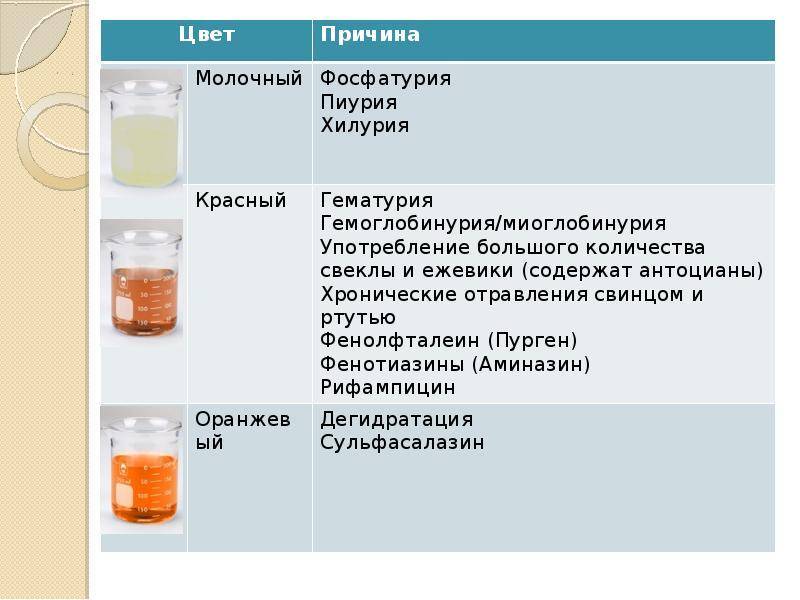
- приемом определенных лекарственных веществ (амидопирин, рифампицин) и продуктов питания (употреблении свеклы) также могут придать моче красный оттенок.
Увеличение яичек (опухание)
Увеличение яичек в объеме одно из проявлений заболеваний мужских половых органов.При увеличении яичекбезотлагательно необходимо обратиться к урологу и СРОЧНО сделать ультразвуковое исследование. Результаты УЗИ и визуальный осмотр помогут установить причину патологического процесса.
Удаление цистостомы на дому
Дренажная трубка удаляется после полного завершения лечения, после того, как врач даст на это официальное разрешение. Чтобы убрать устройство необходимо вызвать специалиста на дом.
Извлечение цистостомы производится следующим образом:
- предварительно врач оценивает состояние свища, при положительно раскладе в этой области должны быть исключены любые признаки воспалительного процесса;
- зона вокруг разреза обрабатывается антисептическим раствором;
- отсоединяется ёмкость для приёма мочи;
- трубка передавливается специальным зажимом, который предотвращает отток урины;
- цистостома аккуратно извлекается.
После того, как все основные действия проведены кожа повторно обрабатывается и на образовавшееся отверстие накладывается стерильный бинт или другой аналогичный материал. Разрез зарастает самопроизвольно, в некоторых случаях требуется медицинское ушивание.
Прокалывание ушей: основные типы процедур, их плюсы и минусы
Проколоть уши ребенку можно разными методами:
- с помощью медицинской иглы;
- многоразовым стерильным пистолетом;
- одноразовой системой 75.
С помощью иглы
Процесс прокалывания ушей иглой считается болезненным и долгим (около 3 – 5 мин.), поэтому необходимо предварительно обработать мочки лидокаином, который поможет снизить болевой синдром. Мероприятие проходит в три этапа – сначала мастер массирует мочку, чтобы к ней прилила кровь, затем делает прокол, после чего продевает украшение. Игла подбирается, исходя из размеров детских ушей.
К минусам данного способа относится высокая вероятность инфицирования ребенка и длительный период заживления ран. У многих детей игла вызывает страх, вследствие чего они отказываются «подставлять» ухо. Кроме того, осуществляя прокол данным методом, возможно асимметричное расположение украшения.
С помощью многоразового пистолета
Прокалывание мочек пистолетом, как правило, осуществляется в косметологических салонах. Главным преимуществом этого способа является его скорость выполнения (около 30 сек. на 1 ухо) и безболезненность (обезболивание не требуется).
Процесс происходит следующим образом: в продезинфицированный пистолет вставляется стерильный гвоздик, после чего мастер обрабатывает мочку девочки и «простреливает» ее иглой, которая вставлена в инструмент. Такой метод отлично подходит для прокола в раннем возрасте, так как он осуществляется довольно быстро, при этом ребенок не успевает испугаться.
На схеме показано, как проколоть уши ребенку и взрослому с помощью пистолета.
Недостатки данной процедуры заключаются в возможном заражении из-за недостаточно обработанного пистолета и высокой стоимости. Кроме того, проколы могут быть асимметричными. Для данного метода подойдут только медицинские «гвоздики». Также родителям следует следить за тем, чтобы мастер выполнял действия в стерильных медицинских перчатках.
С помощью одноразового инструмента System 75
Главный плюс прокалывания мочек таким способом – стерильность. В многоразовый пистолет вставляется картридж, рассчитанный для 1 применения, осуществляется прокол в место, отмеченное маркером на мочке. Серьга-гвоздик оказывается сразу в ухе с автоматически зафиксированным замком.
Прокалывание происходит довольно быстро (в течение нескольких секунд) и бесшумно, что немаловажно для ребенка. Процедура считается безболезненной, благодаря использованию тонкой иглы. Украшения для одноразового инструмента изготавливаются из биофлекса, титана, медицинской стали, которая является гипоаллергенной
Минусы такого метода заключаются в ограниченном выборе изделий, их замене после заживления раны, высокой стоимости
Украшения для одноразового инструмента изготавливаются из биофлекса, титана, медицинской стали, которая является гипоаллергенной. Минусы такого метода заключаются в ограниченном выборе изделий, их замене после заживления раны, высокой стоимости.
О каком заболевании может говорить боль при мочеиспускании?
- Цистит – мочеиспускание болезненное, учащенное, так же появляются повелительные (императивные) позывы к мочеиспусканию.
- Уретрит – мочеиспускание болезненное, с резью. Так же отмечаются слизистые или гнойные выделения из наружного отверстия мочеиспускательного канала.
- Простатит – мочеиспускание учащенное, болезненное, затрудненное. Так же клиническая картина сопровождается повышением температуры тела до высоких цифр, болью внизу живота и в промежности.
- Камни уретры при прохождении через нее раздражают слизистую вызывая ярко выраженную боль с нарушением качества мочеиспускания до полного его закладывания.
Боль в спине, пояснице, почке
Каждый человек, в любом возрасте хотя бы несколько раз в жизни испытывает боль в поясничной области. Боль может быть острой или хронической, приступообразной или постоянной, односторонней или с обеих сторон. Известно более 40 причин возникновения боли в спине или пояснице. Урологические заболевания также могут вызывать боли в спине. Одним из ярких примером боли в пояснице является почечная колика. Почечная колика – самая сильная боль, которую может испытывать человек. Примером служат ощущения пациентов: «от боли хочется лезть на стену».
что делать:
Как показывает практика при появлении боли в пояснице всегда приходится исключать болезни урологических органов (почки, мочеточников и др). Но первоначально следует избавить пациента от боли. Применяют обезболивающие препараты и лекарства, снимающие мышечный спазм. После этого проводится УЗИ органов мочевой системы, но лучшие результаты показывает МСКТ (мультиспиральная компьютерная томография с контрастированием).
что может быть:
- мочекаменная болезнь часто проявляется почечной коликой, вызванной закупоркой мочеточника камнем.
- опухоль (рак) почки может манифестировать выделением крови с мочой. Закупорка сгустком крови мочеточника также может сопровождаться болью в пояснице.
- пиелонефрит (воспаление почечной ткани) сопровождается не только болью, но и повышением температуры тела.
Боль в мошонке: возможные причины
Что делать:
Боль в мошонке является одним из проявлений заболеваний мужских половых органов и даже других патологических состояний. При возникновении боли в мошонке безотлагательно необходимо обратиться к урологу и СРОЧНО сделать ультразвуковое исследование. Результаты УЗИ и визуальный осмотр помогут установить причину патологического процесса.
Что может быть:
Дифференциальный диагноз проводится между:
- травма (удар) органов мошонки. Возникает чаще всего при прямом ударе в область мошонки, при физическими упражнениях на брусьях или падении на узкую перекладину.
- варикоцеле (варикозное расширение вен лозовидного сплетения яичка и придатка яичка). Наиболее часто встречается у молодых людей и характеризуется увеличением мошонки за счет мягкотканного компонента в левой половине мошонки и появлением боли в яичке. Появление варикоцеле у мужчин старшего возраста может быть проявлением одного грозного заболевания – опухоли (рака) почки и требует немедленного урологического обследования
- гидроцеле (водянка оболочек яичка) характеризуется скоплением жидкости между оболочка яичка приводит к его сдавлению. Боль носит тянущий характер.
- орхоэпидидимит (воспаление ткани яичка или его придатка) возинкает внезапно, чаще после переохлаждения или травмы. Помимо увеличения яичка в размерах отмечается покраснение кожи мошонки, сглаживание складок, боль при прикосновении к яичку.
- перекрут яичка чаще встречается у детей и вызывает резкие боли в яичке и мошонке
- рак яичка не всегда сопровождается болью, обнаруживается каменистой плотности образованием в яичке. Заболевание чаще поражает людей молодого и среднего возраста. Своевременная диагностика и лечение опухоли яичка позволяет полностью избавится от болезни.
- простатит (воспаление предстательной железы) может приводить к развитию острого воспаления яичка (орхоэпидидимита). Возникает не только боль в мошонке, увеличение (опухание) яичка, но и нарушения мочеиспускания.
Как проводится операция
Цистостомия проводиться двумя методами:
- открытым путём;
- троакарным способом.
Последняя технология более предпочтительней, так как отличается малоинвазивностью и минимальными рисками развития осложнений. Вторая методика требует специальных стационарных условий.
Троакарная цистостомия – это временная мера, которая часто используется в экстренных случаях, когда нужно срочно дренировать мочевой пузырь. Троакар выполнен в виде полой трубки, которая дополнена внутренним стержнем, предназначенным для прокалывания кожи. По этой конструкции в область МП доставляется цистостома. Очень часто такой способ применяется для больных с хронической задержкой урины, вызванной гиперплазией простаты.
Троакарную транспортировку дренажного элемента нельзя проводить при наличии спаек в области предпузырного пространства, при обнаружении камней, механических повреждений, пахово-мошочной грыжи. Также процедура противопоказана при склерозе мочевого пузыря и выпячивании органа.
Операция состоит из следующих этапов:
- обработка кожных покровов в районе цистостомии антисептиком;
- инфильтрация мягких тканей обезболивающими средствами;
- нанесение разреза размером до 1 сантиметра, через который будет вводиться устройство;
- прокалывание стенку МП и введение в пузырь конца трубки;
- выведение троакара;
- фиксация цистостомы и обработка области разреза антисептическим препаратом.
К конструкции крепится мешок для сбора выводимой жидкости. Для забора урины для проведения лабораторных исследований, специалист использует канюлю с пробкой, расположенную с боковой стороны. С помощью специальных делений нанесённых на ёмкость, врач может определить диурез за определённый отрезок времени.
Цистостомия нередко применяется для механического удаления отмерших тканей, маленьких камней, гноя. Процедуру назначают при циститах разной природы.
Открытая цистостомия используется достаточно редко. Во время операции используется общая или спинальная анестезия.
Методы лечения болезней, сопровождающихся помутнением мочи
Лечением заболеваний мочевыводящих путей занимается детский врач-нефролог. На болезнь оказывается воздействие с нескольких сторон — с помощью лекарств, методов физиотерапии, при необходимости применяются оперативные вмешательства.
Фармакологические средства
Лекарства — верный помощник врача в борьбе с болезнями мочевыводящей системы. Они эффективно влияют на микробы, воспаление, скорость кровотока в сосудах, обмен веществ в клетках почек, нормализуют артериальное давление. Комбинации препаратов подбирает специалист в зависимости от причины, вызвавшей заболевание.
Препараты, использующиеся при болезнях мочевыводящих путей — таблица
| Фармакологическая группа | При каких болезнях применяется | Примеры препаратов |
| Антибиотики |
|
|
| Противовирусные препараты |
|
|
| Жаропонижающие (нестероидные противовоспалительные, обезболивающие)препараты |
|
|
| Мочегонные препараты | Гломерулонефрит |
|
| Гормональные противовоспалительные препараты,в том числе угнетающие иммунитет | Гломерулонефрит |
|
| Уроантисептики |
|
|
| Растительные уроантисептики |
|
|
| Кроворазжижающие препараты | Гломерулонефрит |
|
| Антигипертензивные препараты |
|
|
| Сосудистые и метаболические препараты |
|
|
| Противоопухолевые препараты, в том числе угнетающие иммунитет |
|
|
Препараты для лечения болезней мочевыводящих путей — фотогалерея
Физиолечение
Физиолечение поможет справиться с воспалением самым маленьким пациентам. Кроме того, эти методы разрешены с первых дней жизни и фактически не оказывают побочных эффектов:
- электрофорез при помощи тока доставит лекарства в воспалительный очаг;
- лезеротерапия поможет восстановиться воспалённому органу;
- магнитотерапия ликвидирует воспаление;
- ультразвуковая терапия поможет зажить воспалительному очагу без рубцов.
Операции
Операции применяются в особых случаях, когда почка значительно изменена болезнью и не способна выполнять свою работу. Кроме того, высокий риск блокады оттока мочи и инфицирования мочевыводящих путей также являются поводом для хирургического вмешательства.
Методы операций на мочевыводящих путях — таблица
| Вид заболевания | Название операции | Методика операции |
| Опухоль почки |
|
|
| Гидронефроз |
|
|
| Мочекаменная болезнь |
|
|
Осложнения пиелонефрита
В большинстве случаев пиелонефрит успешно лечится без последствий, хотя у некоторых людей возможно развитие осложнений. Повышенный риск осложнений при пиелонефрите возникает, если вы:
- ребенок;
- старше 65 лет;
- беременны;
- болеете диабетом, хроническим заболеванием почек или серповидно-клеточной анемией;
- имеете пересаженную почку (особенно в первые 3 месяца после пересадки); имеете ослабленный иммунитет;
- заболели пиелонефритом, находясь в больнице.
Ниже описаны некоторые наиболее распространенные осложнения пиелонефрита.
Абсцесс почек
Абсцесс почек – редкое, но тяжелое осложнение при пиелонефрите. При этом в тканях почки образуется гной. Наибольшему риску образования абсцесса почки подвергаются люди с диабетом. Симптомы абсцесса почки схожи с проявлениями пиелонефрита. Наиболее частыми признаками абсцесса являются:
- высокая температура 38º C или выше;
- озноб;
- боль в животе;
- отсутствие аппетита;
- боль при мочеиспускании.
Абсцессы почек потенциально очень опасны, так как содержащиеся в них бактерии могут распространиться в другие части вашего организма, например, в легкие или кровеносную систему, и могут привести к смерти. Абсцессы, как правило, лечат хирургическим путем. Для этого в почку вводят иглу и через нее удаляют гной из абсцесса.
Заражение крови
Заражение крови (сепсис) – еще одно редкое, но потенциально смертельное осложнение пиелонефрита, связанное с проникновением бактерий из почек в кровь. Когда бактерии попадают в кровь, инфекция может распространиться на любые части вашего тела, в том числе на жизненно важные органы.
Симптомы заражения крови у больного пиелонефритом:
- низкое кровяное давление, при котором в вертикальном положении тела ощущается головокружение;
- спутанность сознания или дезориентация во времени и в пространстве;
- обильное потоотделение;
- неконтролируемая дрожь или озноб;
- высокая или пониженная температура тела (ниже 36º C);
- бледность кожи;
- учащенное сердцебиение;
- одышка (ощущение нехватки воздуха).
Заражение крови – это неотложное состояние, которое требует госпитализации в отделение интенсивной терапии (реанимацию) и назначения антибиотиков для борьбы с инфекцией. Если вы принимаете определенные препараты для диабетиков, например, метформин или ингибиторы ангиотензинпревращающего фермента, возможно, вам придется приостановить их прием до выздоровления, так как при заражении крови они могут вызвать повреждение почек.
Тяжелая инфекция
Еще одним редким, но потенциально смертельным осложнением при пиелонефрите является заболевание, которое называется эмфизематозный пиелонефрит. Это тяжелая инфекция, при которой происходит быстрое разрушение почечной ткани. Бактерии, вызывающие инфекцию, выделяют газ, который скапливается в почках.
Точная причина эмфизематозного пиелонефрита неизвестна, но почти все случаи этого заболевания зарегистрированы у людей с диабетом. Как правило, для лечения заболевания необходима экстренная операция, в ходе которой удаляется вся поврежденная почка или ее часть. Даже одна здоровая почка после операции обеспечивает полноценную жизнь.
В очень редких случаях пиелонефрит наносит необратимый вред почкам, что заканчивается почечной недостаточностью. При этом состоянии почки полностью прекращают свою работу. Почечная недостаточность – смертельное заболевание, однако жизнь таким больным можно спасти с помощью диализа или пересадки почки.
Патологические состояния у детей, проявляющиеся появлением осадка в моче
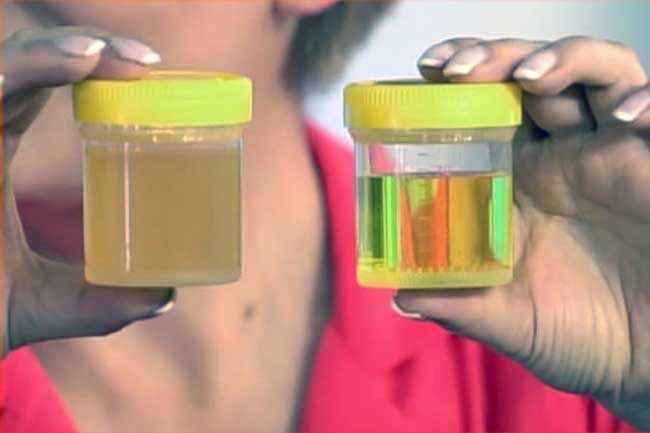
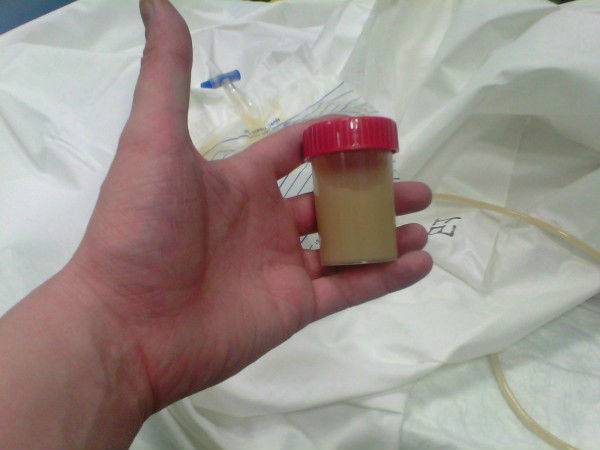
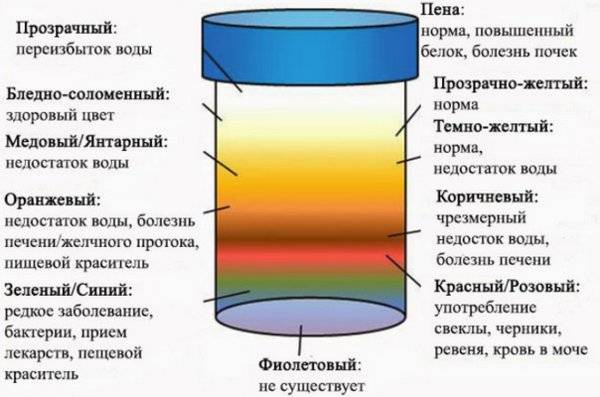
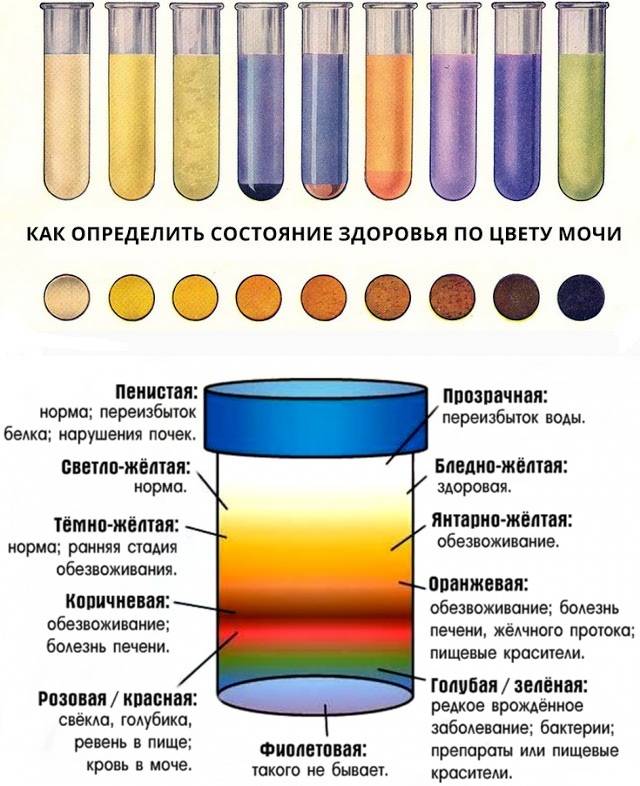
Урина становится мутной из-за того, что в ней содержатся: соли, бактерии, клеточные образования, слизь или жир.
Появление её помутнения и специфического резкого запаха чаще всего свидетельствует о нарушении работы мочевыделительной системы.
Болезней, из-за которых появляется осадок в моче у ребенка, множество. Такие изменения могут возникать при:
- пиелонефрите;
- цистите (воспалении слизистой оболочки мочевого пузыря);
- сахарном диабете;
- уретрите (воспалении мочеиспускательного канала);
- обезвоживании;
- воспалительном процессе в мочевом пузыре;
- нарушенной работе печени, надпочечников или воспалительных процессах желудочно-кишечного тракта.
Клиника инфекций мочевыделительной системы может быть различной, так как зависит от локализации патологического процесса, но общими являются дизурические симптомы, которые характеризуются резями, болями, жжением и учащением мочеиспускания.
Пиелонефрит
Это неспецифическое инфекционное воспаление преимущественно интерстициальной ткани почки и почечной лоханки. Среди всех заболеваний почек он занимает первое место. Чаще возникает у девочек и женщин – примерно в 80% всех случаев (из-за особенностей строения мочевых органов).
Эта патология возникает под влиянием не только бактерий, постоянно обитающих в организме или живущих во внешней среде, но и вирусов, микоплазм, микроскопических грибов.
В детском возрасте причиной его могут быть аномалии почечных канальцев, из которых нарушается отток мочи.
Цистит
Это широко распространённое заболевание. Чаще возникает у лиц женского пола. Это объясняется анатомо-физиологическими особенностями мочеполовых органов (короткий и широкий мочеиспускательный канал, близость к нему влагалища, заднего прохода), благодаря которым инфекция легко проникает в мочевой пузырь.
У детей чаще отмечается нарушение опорожнения мочевого пузыря функционального характера. Малыши, увлекаясь игрой, нередко забывают своевременно опорожниться. Искусственное сдерживание мочеиспускания может привести к стойким функциональным нарушениям и созданию условий для проникновения в него инфекции из мочеиспускательного канала.
Особенно к нему предрасположены больные сахарным диабетом, при котором нарушается обмен веществ и снижается сопротивляемость организма инфекциям.
Уретрит
Это воспаление мочеиспускательного канала. Частота встречаемости его у лиц мужского пола выше, чем у женского. Это связано с особенностями мочеполовых органов. У девочек значительно меньшая длина мочеиспускательного канала — это способствует быстрому проникновению воспалительного процесса в мочевой пузырь и развитию его воспаления, а уретрит в этих случаях может остаться незамеченным.
При обезвоживании (рвоте, диарее, гипертермии и т. д.) урина тоже может становиться мутной и менять свою окраску на тёмно-оранжевую. Эти изменения происходят из-за того, что она становится более концентрированной и организму недостаточно жидкости.
Поэтому при таких состояниях очень важную роль играет именно выпаивание (необходимо давать много пить крохе).
Гепатит
Окрашивание урины в тёмно-коричневый цвет свидетельствует о избытке в ней жёлчных пигментов. Это явление чаще всего возникает при гепатитах, камнях в жёлчном пузыре.
При обнаружении у малыша мочи такого цвета следует немедленно вызвать бригаду скорой помощи для постановки диагноза и выбора дальнейшей тактики обследования и лечения!