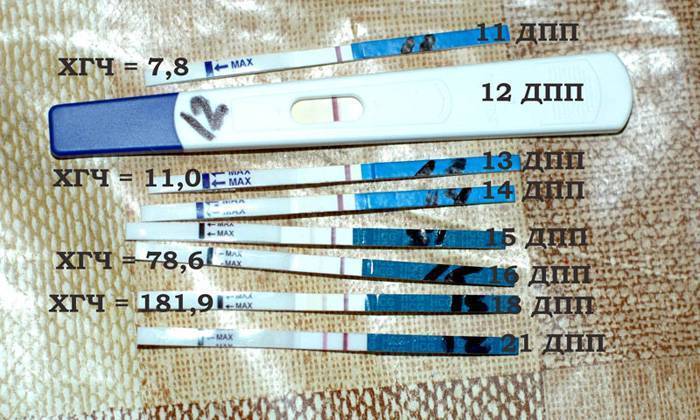
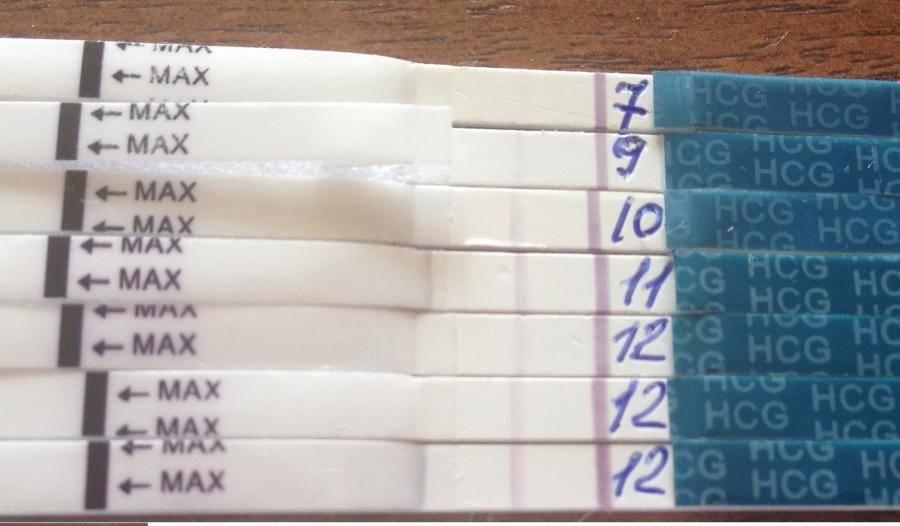
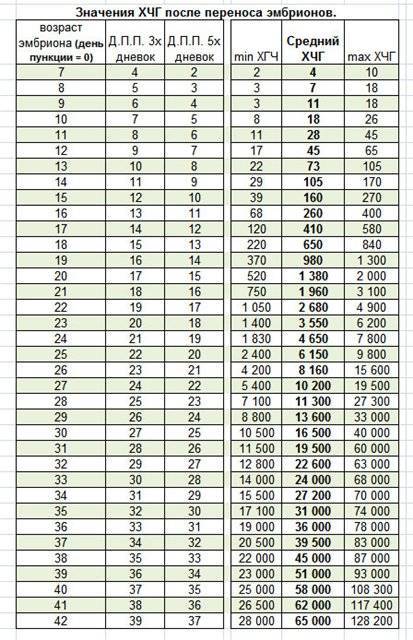
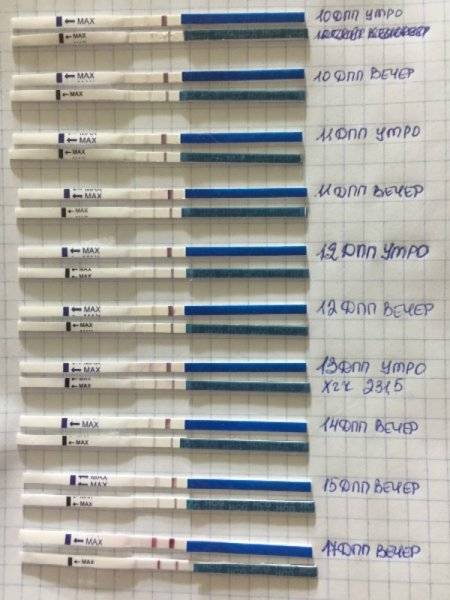
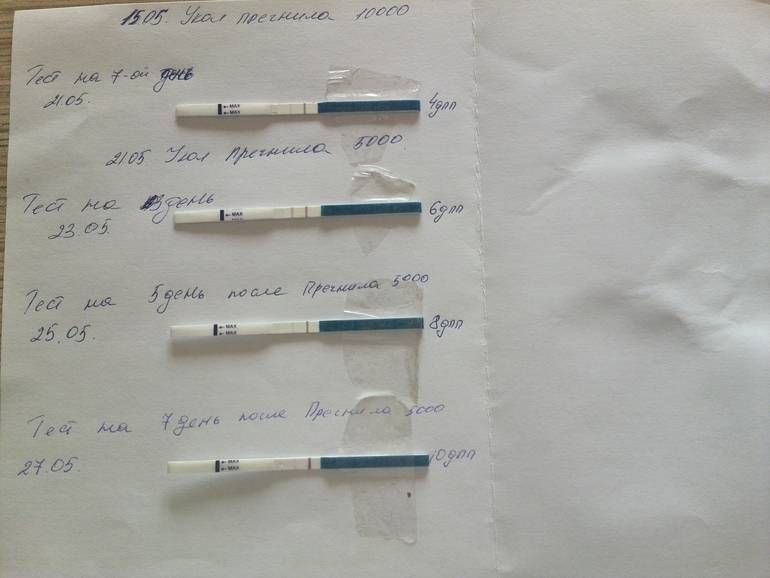
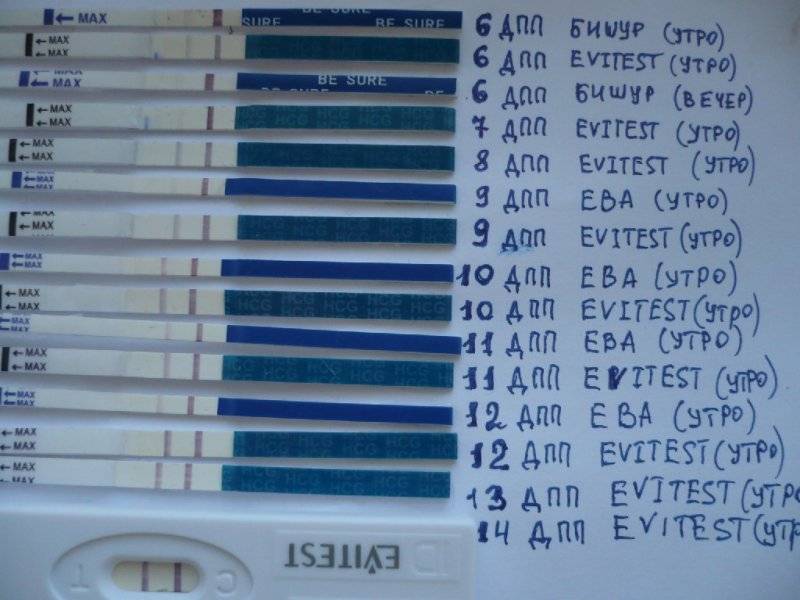
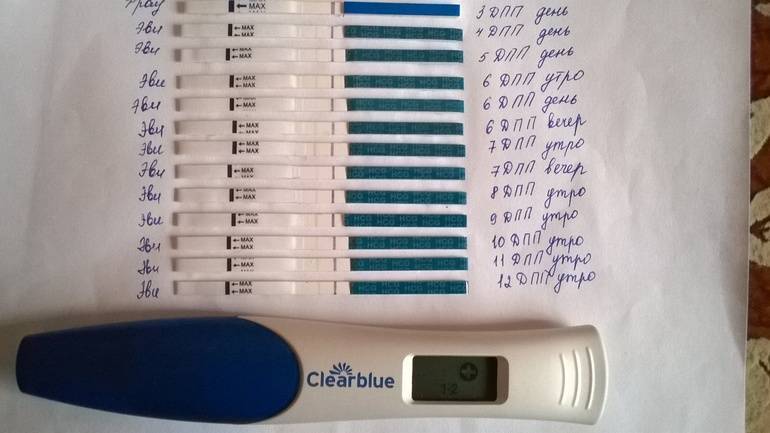
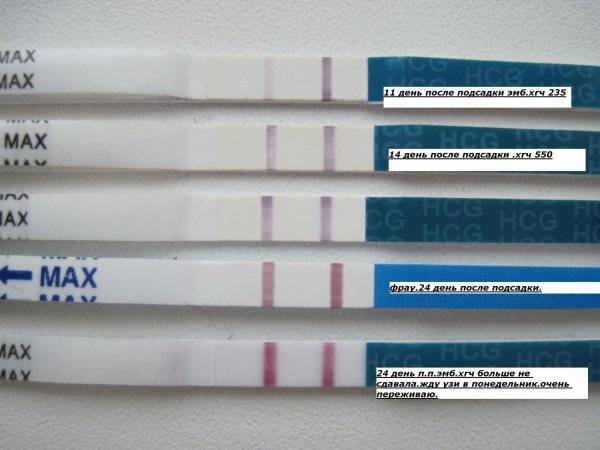
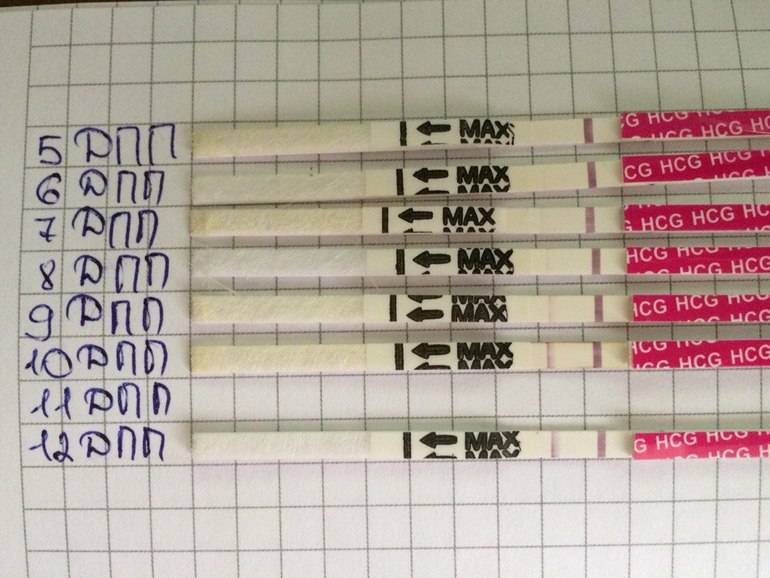
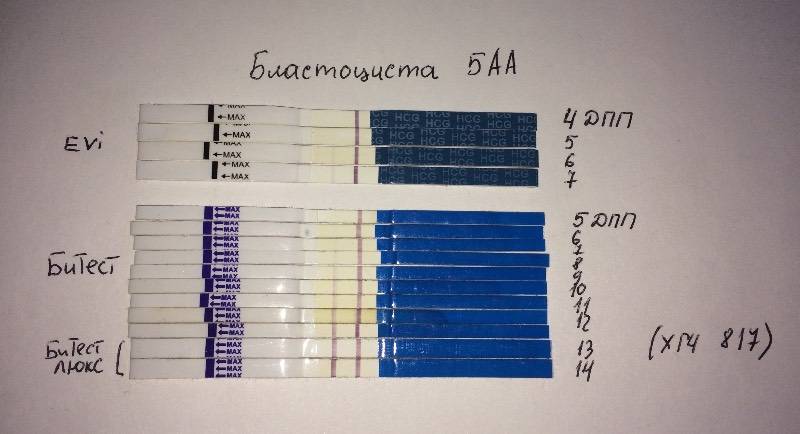
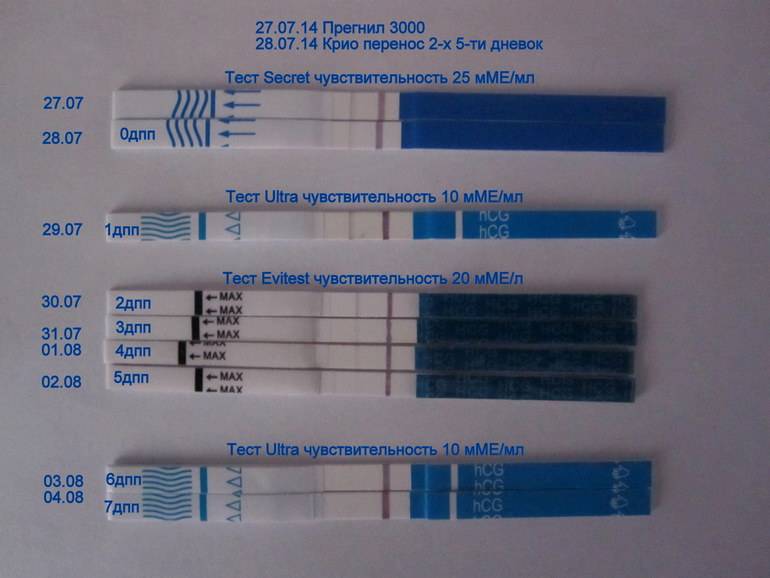
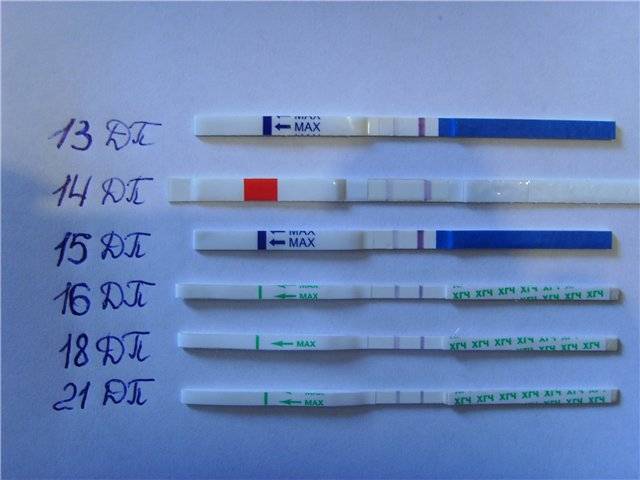
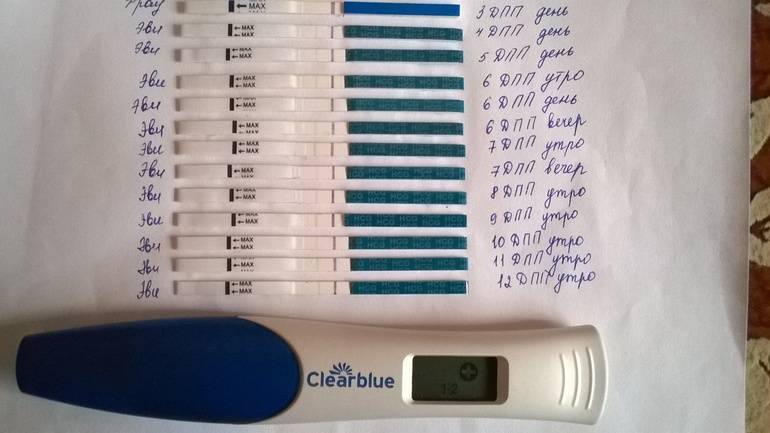
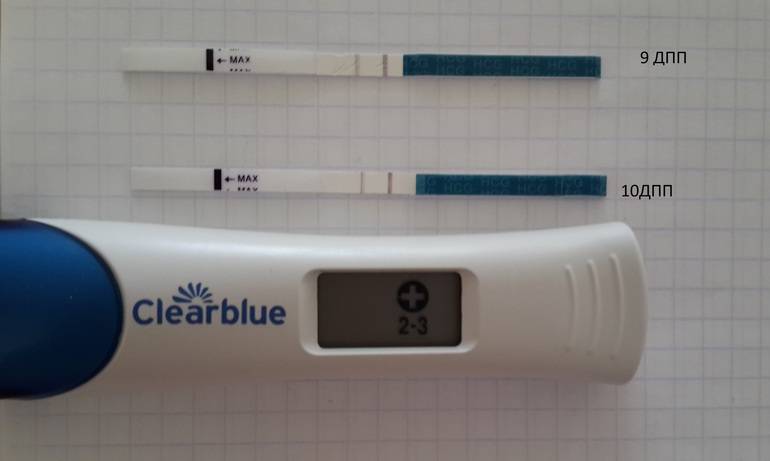
Развитие эмбриона по дням
При удачном протоколе ЭКО внедрение эмбрионов в эндометрий происходит по следующей схеме:
- 0 ДПП – подсаживание бластомеров в маточную полость или криоперенос;
- 1 ДПП – эмбрион выходит из белковой оболочки;
- 2 ДПП – бластоциста прикрепляется к поверхности эндометрия;
- 3 ДПП – начинается процесс внедрения бластоцисты в слизистую матки;
- 4 ДПП – процесс вживления зиготы в матку продолжается;
- 5 ДПП – имплантация завершается;
- 6 ДПП – формирующаяся плацента начинает продуцировать ХГЧ;
- 7 ДПП – в организме существенно возрастает содержание ХГЧ.
Вышеописанная схема характерна для ранней имплантации бластоцист в матку. Если процесс внедрения происходит на 5 ДПП пятидневок, ощущения наступления беременности возникают на несколько дней позже.
Здоровая беременность не является противопоказанием к сексу
Однако, беременность после ЭКО столь желанная и долгожданная, что на ранних сроках от половой жизни все же стоит воздержаться от тех же соображений предосторожности. Если же угроза прерывания беременности, интимная близость однозначно противопоказана
Лично я считаю, что в дальнейшем вплоть до родов при нормальном течении беременности половой жизнью должен руководить женщина: если у него возникает такая потребность, ее следует удовлетворять, конечно же, с учетом его особого состояния. Наиболее безопасным в отношении сексуальных отношений считается период с 16 до 30-й недели беременности.
Акушер-гинеколог, репродуктолог, к.м.н. Воробей-Вихивська Вера
Выделения после ЭКО
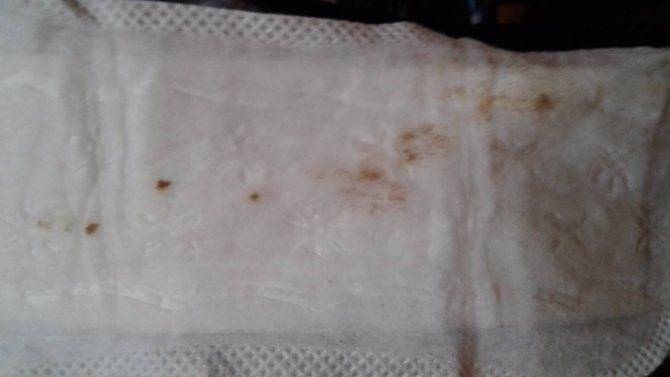
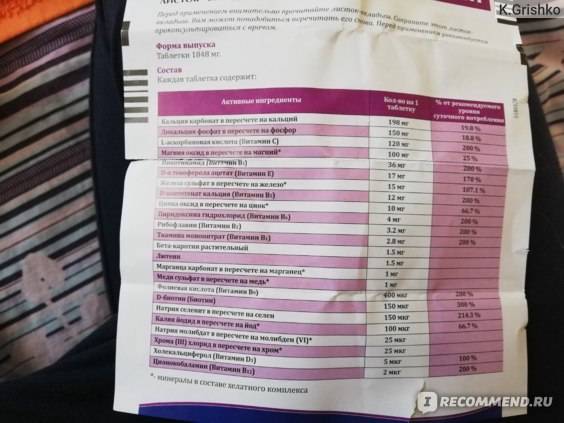
Выделения после ЭКО могут быть признаком наступления беременности – имплантации эмбриона. Какие выделения после ЭКО могут считаться нормальными? Это выделения, которые могут вызвать принимаемые для поддержки беременности гормональные препараты, слизистые выделения, которые относятся к физиологическим, выделения с примесью крови после имплантации эмбриона – они скудные, быстро проходят. Физиологические выделения после ЭКО – это прозрачная слизь без сгустков, однородная, оставляет белесые следы на нижнем белье. Во время гормональной терапии физиологическая слизь становится густой, ее меньше выделяется, и она становится беловатого цвета.
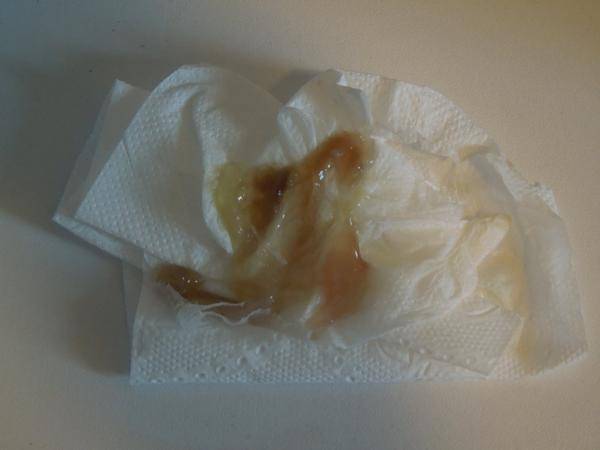
При прикреплении эмбриона происходит имплантационное кровотечение. Эмбрион разрушает мелкие сосуды матки при имплантации, в выделениях появляется кровь. В норме считается, что выделения после ЭКО при прикреплении эмбриона имеют цвет от розового до коричневого. Выделения густые, необильные. В этот момент может появится тянущая боль в животе.
Если после переноса эмбриона появились выделения желто-зеленоватые с резким запахом, неоднородные, с комками, с примесью крови, темные цветом, появился зуд, обильные выделение – это признак патологических выделений. Такие выделения после ЭКО – это признак развития дисбаланса микрофлоры влагалища, кандидоза или угрозы прерывания беременности. В этом случае следует срочно обратиться к врачу.
Патологические выделения
А теперь остановимся на патологических выделениях, которые при нормальном состоянии не встречаются и должны насторожить будущую маму. При их обнаружении пациентке необходимо срочно обратиться к врачу. К таким относятся: зеленовато-желтого цвета, с неприятным запахом, белые творожистые в сочетании с зудом и жжением наружных половых органов, темно-коричневые, кровянистые выделения, появляющиеся на любом сроке, начиная с 14 ДПП.
У 10-20% всех беременных может возникнуть бактериальный вагиноз, при котором вследствие нарушения соотношения бактериальной микрофлоры (начинает преобладать условно патогенная флора) появляются патологические выделения с неприятным запахом, зеленовато-желтого цвета, водянистой консистенции, достаточно обильные. Они никогда не сопровождаются болями внизу живота и могут возникать на любом сроке беременности, хотя чаще возникают на более поздних сроках гестации. Если будущая мама заметила у себя наличие таких выделений, то обязательно нужно проконсультироваться с врачом, так как при беременности ЭКО выделения при баквагинозе доставляют женщине не только местный дискомфорт, но и могут привести к замершей беременности, а на поздних сроках могут стать причиной инфицирования оболочек плодного пузыря, самого плода с развитием у него в последующем внутриутробной инфекции, преждевременного излития околоплодных вод и другим осложнениям. Поэтому корректирующая терапия необходима.
Нередко при беременности ЭКО выделения могут приобретать творожистый характер. Такие белесоватые выделения, неоднородной, творожистой консистенции, сопровождающиеся зудом, жжением наружных половых органов, с резко выраженным кисломолочным запахом свидетельствуют о развитии влагалищного кандидоза или молочницы. При таких выделениях болей внизу живота женщина не отмечает. Молочница может возникать на любом сроке беременности, у ЭКО беременных возникает также достаточно часто, так как прием высоких доз гормональных препаратов поддержки вызывает изменение влагалищной среды с кислой на щелочную, что и способствует усиленному росту грибков рода Candida. Если женщина отметила у себя появление таких выделений, консультация врача обязательна, так как длительно существующая молочница ухудшает эластичность тканей половых путей, что может привести к разрывам во время родов, а также явиться причиной инфицирования ребенка при прохождении через родовые пути матери.
И, наконец, самыми опасными при беременности ЭКО на любом сроке после 14 ДПП являются темно-коричневые кровянистые выделения. При их появлении женщине срочно нужно обратиться за медицинской помощью. Они, как правило, не обладают запахом, жидкой консистенции, по количеству могут быть скудными или обильными, сопровождаются болями внизу живота и могут возникать на любом сроке беременности. Их появление свидетельствует о развитии угрозы прерывания беременности и начавшейся отслойке плодного яйца от стенки матки. Угроза прерывания беременности может развиваться чаще всего по таким причинам:
- недостаточная гормональная поддержка препаратами прогестерона;
- генетические поломки, которые привели к нежизнеспособности эмбриона уже после его имплантации и замиранию беременности, и отторжению уже замершей беременности.
При выявлении у себя таких выделений, вам нужно срочно проконсультироваться с вашим доктором и выполнить ультразвуковое исследование. Именно в зависимости от результатов ультразвукового исследования будет зависеть и тактика лечения.
Специалисты нашей клиники «Центр ЭКО» в Калининграде готовы оказать вам полный комплекс услуг по проведению всех видов протоколов ЭКО с последующим медицинским сопровождением.
Ощущения матери
На сроке 5 недель после ЭКО женщины ощущают объективные изменения в своем организме, которые обусловлены повышением уровня ХГЧ в крови. Гормон продуцируется зародышем для ускорения процесса развития плодного места – плаценты. Также он оказывает существенное воздействие на гормональный фон матери и стимулирует секрецию женских половых гормонов.
Признаки беременности после ЭКО не отличаются от таковых при естественном зачатии ребенка:
- тошнота;
- отсутствие аппетита;
- рвотные позывы;
- увеличение грудных желез;
- потемнение ареола сосков;
- нарушение стула;
- токсикоз;
- изменение вкуса;
- эмоциональная лабильность;
- тяжесть в нижней части живота;
- повышение базальной температуры;
- учащенное мочеиспускание.
Возникновение дополнительных симптомов (кровянистые выделения из влагалища, спастические боли в матке) является основанием для обращения за помощью к врачу.
Гормон прогестерон у женщин
Прогестерон – это гормон, вырабатываемый особой эндокринной железой, которая у небеременной женщины живет всего около 14 дней, а у беременной – еще 12-16 недель, а затем погибает. Эта железа – желтое тело. Ее основная функция – синтез прогестерона, а, погибая, она передает «эстафету» по синтезу данного гормона плаценте. На что же влияет прогестерон? Чем он так важен?
Этот гормон готовит организм к беременности и старается ее поддержать, действуя на ткани матки и на иммунную систему (подробнее – в следующем разделе). Он способствует развитию желез внутри молочных желез, но если женщина кормящая, то у нее при этом лактация тормозится. Гормон запасает подкожный жир, накапливает в печени гликоген – предшественник глюкозы, то есть готовит запасы на случай, если зачатие «состоится».
Ощущения женщины. 3 недели после ЭКО
Спустя 3 недели после экстракорпорального оплодотворения, будущая мама может столкнуться с основными признаками беременности, сопровождающими изменения в организме. Наиболее часто женщины отмечают:
Утреннюю тошноту. Ранний токсикоз является наиболее характерным симптомом беременности, особенно для женщин, принимающих поддерживающие препараты;
Изменения настроения. Меняющийся гормональный фон приводит к эмоциональной лабильности большинства беременных женщин
Обострение нервных реакций является естественным процессом, но женщинам после ЭКО особенно важно избегать негативных эмоций;
Чувствительность груди. Обострение чувствительности грудных желез и увеличение их объема – один из первых признаков любой беременности
Перемены в структуре молочных желез начинаются с первого дня зачатия и именно разрастание железистой ткани приводит к возрастанию чувствительности и некоторой болезненности при прикосновениях.
Кроме основных трех признаков, сопровождающих большинство беременностей, существуют и другие, носящие индивидуальных характер, например: сонливость, повышение утомляемости, тяжесть внизу живота, обострение обоняния и др.
Другие возможные причины кровотечений на ранних сроках беременности
Кровотечение во время ранней беременности может быть связано с другими причинами, кроме имплантации. Если у вас сильное кровотечение на ранних сроках беременности со спазмами или болями или без них, обратитесь к врачу.
Некоторые из других причин кровотечения на ранних сроках беременности:
- Интимные отношения. Могут быть одной из возможных причин кровотечения на ранних сроках беременности, потому что шейка матки на этой стадии очень чувствительна.
- Внематочная беременность. Это состояние, при котором эмбрион имплантируется и развивается в любом другом месте за пределами матки, например, в маточных трубах, брюшной полости, яичниках или в шейке матки (нижняя часть матки, которая соединяется с влагалищем). В итоге развивается влагалищное кровотечение, сопровождающееся болью в тазовой области или спазмами (особенно односторонними), головокружением, тошнотой и рвотой. Это опасное для жизни состояние и требует неотложной медицинской помощи.
- Угроза прерывания беременности. В этом состоянии плод все еще находится внутри матки, но окончательный исход беременности находится под вопросом. Угроза прерывания беременности может произойти из-за инфекции, использования определенных лекарств или травмы.
- Полный выкидыш. По оценкам, выкидыши возникают примерно в 10-25% всех клинически признанных беременностей. Так, выкидыш может стать причиной кровотечений на ранних сроках беременности в 4 недели. Помимо вагинального кровотечения, другие симптомы выкидыша — спазмы и боль в пояснице или животе, выделения крови со сгустками из влагалища.
- Молярная беременность. Молярная беременность — редкое осложнение беременности, при котором в полости матки развивается аномальная масса клеток, а не ребенок. Помимо влагалищного кровотечения ярко-красного или темно-коричневого цвета, состояние вызывает сильную рвоту и тошноту, выпадение кист (похожи на виноград) из влагалища и тазовые боли.
- Цервикальные проблемы. Цервикальные проблемы, включая воспаление шейки матки, аномальные разрастания или инфекцию шейки матки, также могут вызывать кровотечение на ранних стадиях беременности.
- Инфекции. Любой тип инфекции влагалища или шейки матки или заболевания, передающиеся половым путем (ЗППП), такие как герпес, хламидиоз или гонорея, могут вызвать выеления, схожие на кровотечение на ранних сроках беременности.
Показания и противопоказания препарата Визанна
Специалисты назначают таблетки Визанна при эндометриозе. Этот препарат был разработан для борьбы с этой патологией. Но у него есть ряд противопоказаний, при которых исключено его применение:
- Тромбофлебит и риск его появления;
- Атеросклероз сосудов;
- Ишемическая болезнь сердца;
- Инсульт головного мозга;
- Патология сосудов почек;
- Инфаркт миокарда;
- Сахарный диабет;
- Ангиопатия сетчатки глаза;
- Заболевания печени и снижение ее функциональной активности;
- Маточные кровотечения неясного генеза;
- Желтуха и застой желчи;
- Непереносимость компонентов препарата;
- Детский возраст до 18 лет.
Зачем следить за отделяемым?
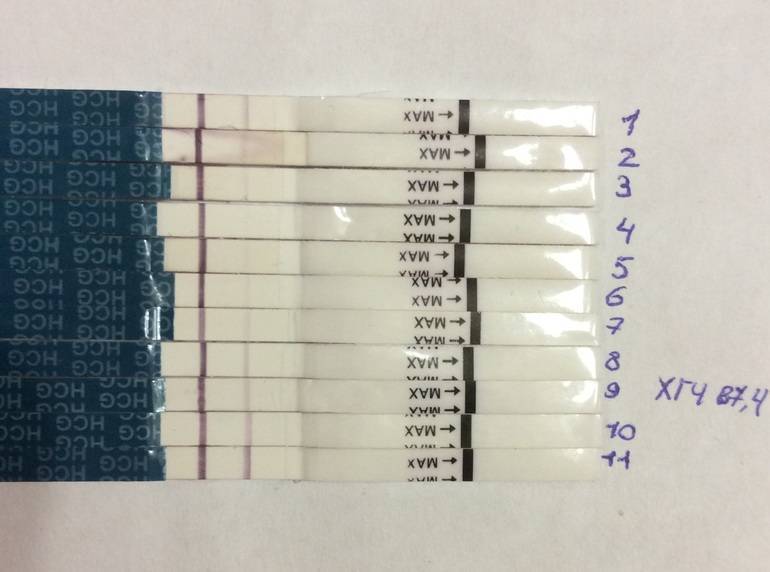
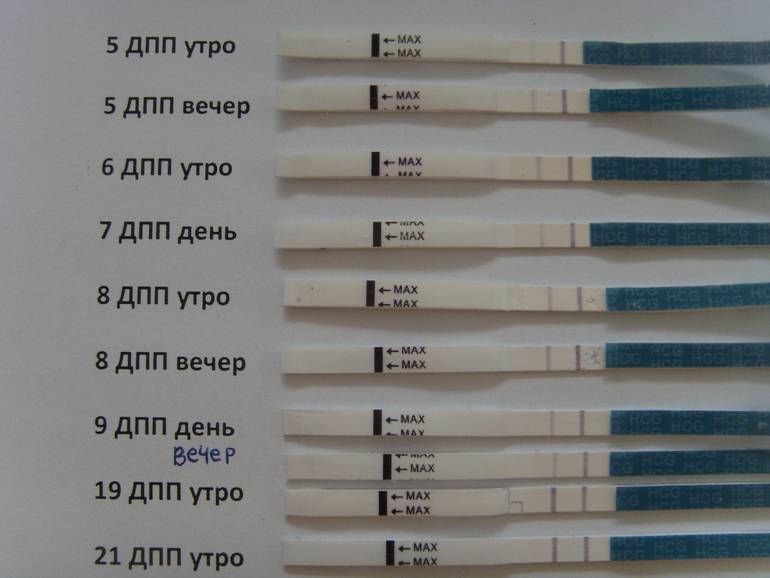
Влагалищный секрет, именуемый в народе просто «выделениями», очень важен для нормальной работы репродуктивной системы. И проведенное ЭКО нельзя считать исключением из правил. Нормальный микроклимат влагалища важен для наступления беременности, ее сохранения и развития. Выделения меняются в зависимости от уровня гормонов, дня после переноса, от того, состоялось прикрепление плодного яйца или не состоялось.
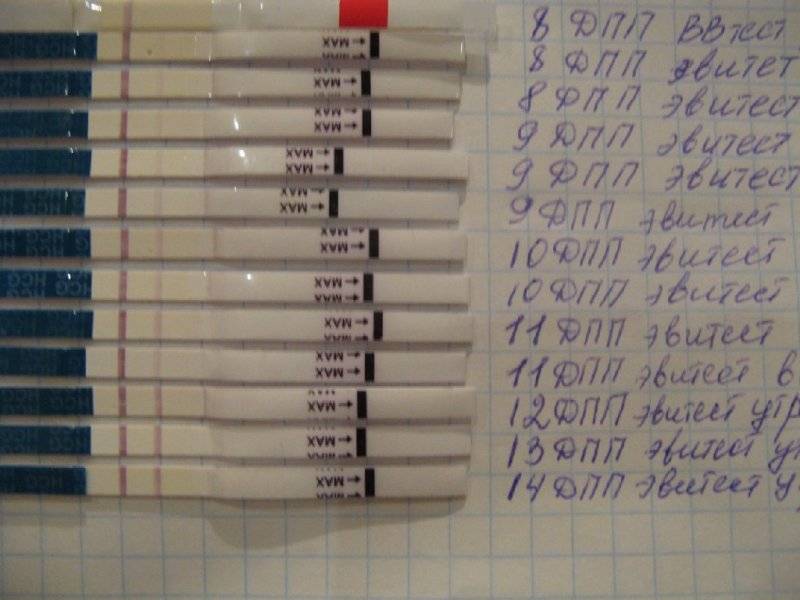
Следить за выделениями после эмбриопереноса женщинам рекомендуют доктора
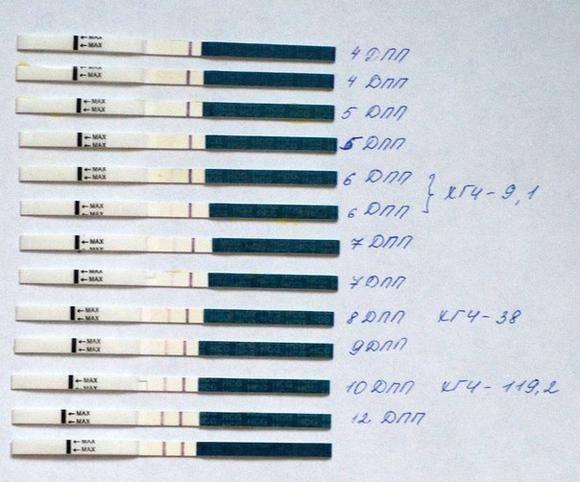
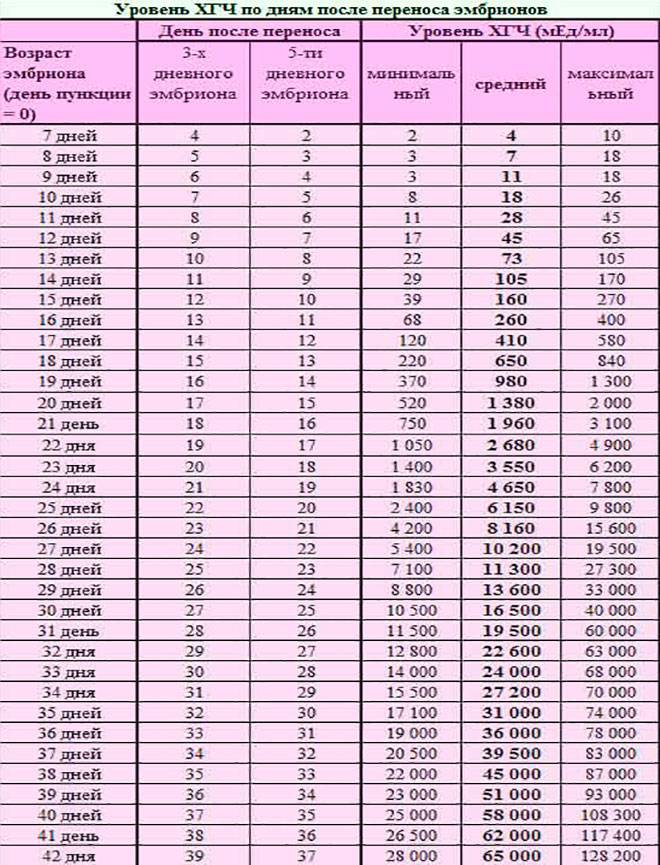
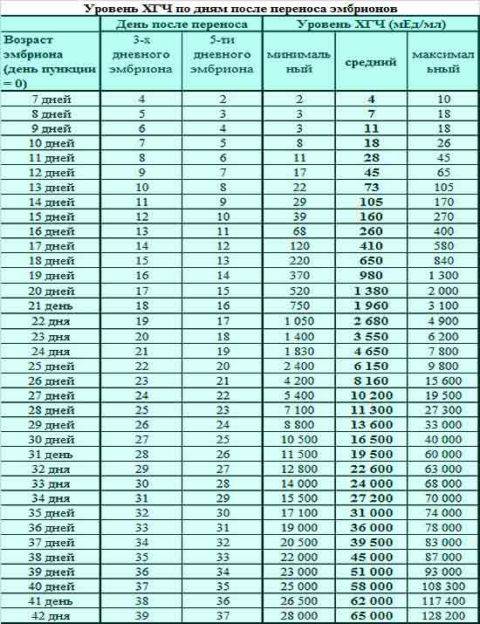
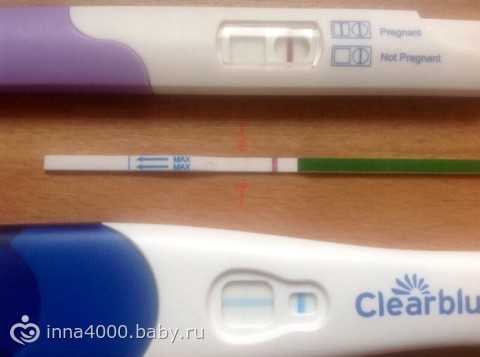
Именно изменение их характера имеет важное диагностическое значение, которое может говорить об удачном протоколе или неудаче. Достоверно узнать, увенчались ли старания докторов успехом, можно только на 14 день после переноса, когда у женщины берут анализ крови на содержание в ней хорионического гонадотропина
Если такой гормон в определенной концентрации обнаруживается, протокол считается успешным, беременность наступила. Если нет – протокол признается безуспешным.

От женщины после требуется соблюдение рекомендаций доктора. Помимо массы советов по питанию, интимной жизни, гигиене и нагрузкам, это касается и контроля количества, консистенции и цвета выделений из половых органов. Они с большой долей вероятности будут отличаться от выделений, которые наблюдаются у женщины после естественного зачатия.
Обычно ЭКО проводят после предварительной стимуляции функций яичников гормонами, поэтому выделения после эмбриопереноса могут показаться женщине необычными. На самом деле они вполне объяснимы – организм претерпел прием сильнодействующих гормонов, травматическую пункцию фолликулов, что не может не иметь последствий.
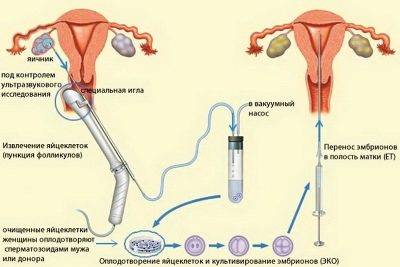
Если даже подсаженные в матку эмбрионы приживутся, не исключено их отторжение, например, если эндометрий оказался недостаточно готов к переносу или сами зародыши оказались низкого качества, нежизнеспособными, о чем тоже косвенно «сообщит» характер выделений. Если женщина своевременно обратится к врачу, беременность в определенных случаях удастся сохранить.

Ультразвуковое обследование женщины 3 недель после ЭКО
После проведения анализа на содержание в крови хорионического гонадотропина женщина уже может знать, что она носит в себе новую жизнь. Спустя 3 недели беременности, что происходит с плодом – можно разглядеть с помощью ультразвукового исследования.
На этом этапе эмбрион представляет собой крошечный шар с едва различимыми головным и хвостовым концами, окруженный плодным яйцом. УЗИ-диагностика на ранних сроках беременности проводится двумя способами:
- Трансвагинальным, при котором непосредственно во влагалище вводится небольшой датчик, излучающий ультразвуковые волны. Именно такая процедура позволяет наиболее детально рассмотреть состояние матки и плодного яйца в ней. Для подготовки к сканированию не требуется особых приготовлений, кроме исключения из рациона за несколько дней до УЗИ продуктов, провоцирующих повышенное газообразование, а также опустошить кишечник и мочевой пузырь непосредственно перед процедурой;
- Трансабдоминальным методом рекомендуется пользоваться на больших сроках. Такое обследование не требует никакой подготовки, но и является менее подробным из-за большего количества структур на пути ультразвука.
Именно УЗИ на третьей неделе после введения эмбрионов является методом, позволяющим достоверно определить наличие беременности, так как ЭКО, к сожалению, не всегда может гарантировать удачный результат.
Кроме того с помощью ультразвукового сканирования можно увидеть:
- Количество жизнеспособных эмбрионов в матке;
- Место расположения плодного яйца;
- Изменения в яичниках.
Первое УЗИ является необычайно важным для исключения серьезных патологий в виде внематочной беременности, остановки развития плода, определения многоплодной беременности и необходимости дальнейшего проведения или коррекции поддерживающей терапии.