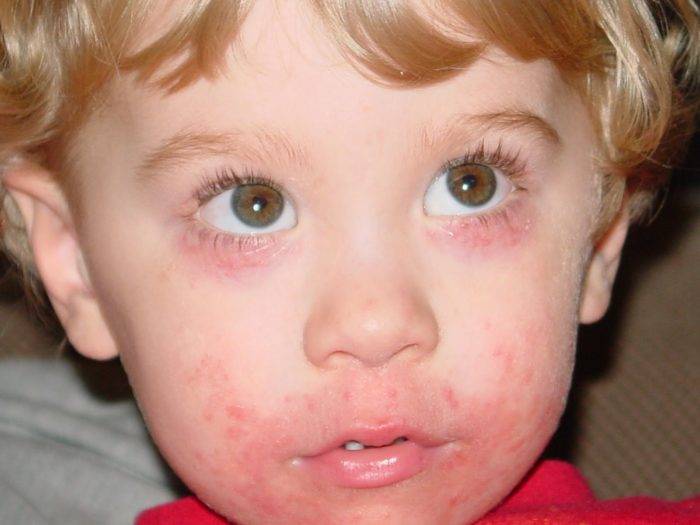
Лечение абсцесса губы
При локализации абсцесса в области лица, а точнее на верхней или нижней губе лечение должно проводиться специалистом хирургического профиля. Сформированный абсцесс подлежит вскрытию с последующим дренирование гнойных полостей. Лечением абсцессов вышеуказанной локализации занимается челюстно-лицевой хирург.
После осмотра и подготовки пациента выполняется хирургическое вмешательство. Операция проводится с соблюдением всех правил асептики и антисептики. Методика выполнения разрезов зависит:
- от анатомических особенностей
- разрез выполняют по внутренней поверхности
- ткани расслаивают тупым путём
- разрез кожи проводится только при поверхностном расположении абсцесса
В лечении абсцесса на губе лучше отдать предпочтение врачам частной клиники. Выполнение операции возможно в амбулаторных условиях при развертывании малой операционной. При вызове хирурга на дом вскрытие абсцесса не проводится, так как это может быть чревато септическими осложнениями.
Вскрытие абсцесса требует местной анестезии, что обеспечивает безболезненность проведения процедуры. Записаться на приём к хирургу частного медицинского центра можно, позвонив в справочную «Ваш доктор».
Приём по предварительной записи или экстренный приём у хирурга частного медицинского центра будет состоять из двух частей: консультация и оказание неотложной медицинской помощи. После выполнения вскрытия и наложения дренажей врач назначает время контрольного приёма и дату снятия швов.
Полезная информация по теме:
- Диагностика хирургических заболеваний
- Лечение хирургических заболеваний
- Как проходит консультация хирурга
- Осмотр хирурга
- Хирургия – наука о внутренних болезнях
- Как проводится прием хирурга
- Детский хирург
- Удаление новообразований на коже
- Платный хирург
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Назад в раздел
Антибиотики при фурункулах
Не всегда при фурункулезе необходимо применение антибактериальных препаратов. В основном, антибактериальная терапия рекомендована при крупном гнойнике или е при его локализации в местах с повышенной чувствительностью (ухо, нос). Также лечение антибактериальными препаратами обязательно при наличии симптомов интоксикации, или если имеется сопутствующая патология.
При фурункуле до 5 мм и отсутствии температуры, лечение антибиотиками не требуется. При фурункуле более 5 мм и отсутствии температуры рекомендован курс пероральной антибиотикотерапии до 10 дней.
При наличии у пациентов большого количества фурункулов или лихорадки необходим курс антибактериальной терапии не менее 14 дней. Для этого применяют следующие препараты:
рифадин;
рифампицин;
римактан.
Одной из особенностей золотистого стафилококка является его способность вырабатывать устойчивость к антибактериальным средствам, что усложняет лечение. Потому нельзя назначать антимикробное средство самостоятельно.
Сыпь в паху у беременных
Во время беременности наблюдаются перебои на гормональном фоне, что способствует образованию высыпаний различного характера в интимной зоне у женщин. К подобным проявлениям относятся:
- потница, которая образовывается в результате чрезмерной потливости и увлажнения кожного покрова в области паха;
- высыпания в виде красных пятен, бляшек и папул, не редко сопровождаемые зудом, обычно проходят сами после родов;
- инфекционные проявления в виде гнойных образований, если имеется скрытое венерическое заболевание;
- мелкие прыщики, не доставляющие никакого дискомфорта и не несущие вреда для беременной или ребенка.
Так же могут образовываться опрелости из-за повышенной массы тела в наиболее потеющих участках тела, в том числе и паха. В таких случаях может появиться грибок, который впоследствии приведет к инфекционному поражению с последующим воспалительным процессом.
При любых изменениях или беспокойствах, следует сообщать на регулярных осмотрах у гинеколога, которые требуется исправно посещать на протяжении всего срока беременности.
Лечение фурункула
На начальных этапах осуществляется преимущественно в домашних условиях, но в любом случае терапию назначает врач. В первую очередь, необходимо выявить и устранить основные причины фурункула, так как воспаление как самостоятельное заболевание возникает нечасто, соответственно необходим комплексный подход к решению проблемы. В противном случае, высока вероятность рецидивирования процесса в осложненных вариантах его течения.

В стадии инфильтрации, когда фурункул представляет собой только набухший узелок, достаточно обработки кожи антисептическими растворами и наложения компрессов со специальными мазями.
Если же имеется гнойное содержимое, стоит обратиться к специалисту. В этом случае проводится хирургическое вскрытие, затем удаление гнойного стержня или дренирование ранки турундой со специальным раствором и наложение повязки. Хорошим эффектом обладает физиолечение, ультрафиолетовое облучение.
В случае развития фурункулеза целесообразны антибиотико- и витаминотерапия, а также лечение сопутствующих заболеваний.
Фурункул на лице, особенно в области носогубного треугольника или на носу, необходимо лечить в стационаре, так как инфекция ввиду анатомических особенностей может перейти на оболочки мозга.
Конкретную схему лечения фурункула врач подбирает индивидуально для каждого пациента с учетом стадии развития воспаления, его локализации, а также особенностей организма.
Чем опасна сыпь в паху
Зачастую образовавшиеся покраснения и другие изменения кожного покрова являются симптомами аллергических реакций или инфекционных заболеваний. Но в определенных случаях, паховая сыпь может свидетельствовать о развитии онкологии.
Если высыпания сопровождаются болезненными ощущениями, зудом, гнойными нарывами и повышенной температурой тела, требуется в срочном порядке обратиться за медицинской помощью.
В нашей клинике врач дерматолог проведет все требуемые диагностические манипуляции и назначит необходимые анализы, с целью определения возбудителя патологического состояния и последующего формирования наиболее подходящего курса терапии.
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Сыпь в паху у женщин
Высыпания в паховой области у женщин могут являться свидетельством патологического отклонения в физиологии, наличия инфекционного заболевания или развитии новообразования различного качества. В нормальном состоянии, внешний покров половых органов должен быть ровным, поэтому наличие сыпи в любой форме выступает поводом для срочного обращения к врачу.
На первый взгляд безобидные изменения структуры и цвета эпидермиса могут серьезно угрожать здоровью всего организма, скрывая за собой опасные патологические процессы, которые постепенно рушат нормальное функционирование репродуктивной системы. Как правило, высыпания появляются внезапно и в больших количествах.
Различают следующие типы сыпи в паху у женщин:
- обыкновенные прыщи, заполненные жидкостью различного цвета и проявляющиеся в виде пузырьков, волдырей или бугорков;
- гнойные образования различного диаметра и жидким наполнением мутного цвета, который является гнойным экссудатом;
- кондиломы являются воспалительными ответвлениями сосочковых уплотнений эпидермиса;
- эритемы характеризуются выпуклостями розоватого или ярко бордового цвета;
- узлами именуются подкожные уплотнения в виде новообразований.
Любой вид паховой сыпи у женщин выступает симптомом развития другой патологии, напрямую связанной с репродуктивной системой. Так же сыпь является своеобразным сигналом о нарушении правил по уходу за интимной зоной, аллергией на косметические средства или некачественной депиляции. Выявить более точную причину внешних проявлений может только врач на основании результатов диагностических мероприятий.
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология – наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Лечение фурункула
Тактика лечения фурункула определяется клиническим случаем. При легких проявлениях оно может ограничиваться применением местных препаратов и проведением физиотерапевтических процедур. При необходимости консервативная терапия дополняется назначением антибиотиков. В сложных случаях для вскрытия гнойника проводится удаление фурункула хирургом.
Во время лечения следует тщательно соблюдать правила личной гигиены, не прикасаться грязными руками к очагу воспаления, чаще менять постельное белье и одежду, ограничивать действие сырой воды на зону поражения. Категорически запрещается пытаться выдавливать или прокалывать гнойник.
В легких случаях лечение ограничивается назначением физиотерапевтических процедур (УВЧ, сухое тепло) на стадии созревания и наложением повязок с мазями, которые ускоряют вскрытие гнойной полости. При фурункулах на лице применяют ускоряющие вскрытие гнойника кератолитические средства. После его самопроизвольного дренирования применяют антибактериальные, противовоспалительные и ранозаживляющие мази. При плохом отхождении гноя назначают протеолитические ферменты.
При неосложненных фурункулах допустимо применение некоторых народных средств для ускорения созревания нарыва. Для этого могут использоваться компрессы из картофеля или алоэ. Их применяют только по согласованию с врачом. После вскрытия гнойника лучше принимать назначенные специалистом препараты.
Антибиотики с учетом чувствительности возбудителя назначаются при больших или множественных гнойниках, появлении нарывов на лице, частых рецидивах, возникновении признаков распространяющейся флегмоны, риске развития эндокардита и других осложнениях. Системное лечение антибактериальными препаратами назначается больным с патологиями иммунной системы.
При частом возникновении гнойников и множественных фурункулах рекомендуется лечение выявленных хронических заболеваний. Курс терапии в таких случаях назначает профильный специалист. При необходимости рекомендуют прием иммуномодуляторов, иногда — аутогемотерапию, ультрафиолетовое и лазерное облучение крови (УФОК и ВЛОК). Некоторым больным прописывают введение стафилококковой вакцины или анатоксина, прием гамма-глобулина.
При неэффективности консервативной терапии рекомендуют хирургическое лечение. Оно проводится при помощи классических способов или лазером.
Операции выполняют под местной анестезией. После вскрытия гнойника удаляют гнойный экссудат и участки некроза. Ткани обрабатывают антибиотиками или антисептиками. При необходимости проводят дренирование. На рану накладывают стерильную повязку с антибактериальной мазью.
При применении лазерной технологии необходимости в применении местной анестезии нет. Такой метод дает дополнительный обеззараживающий эффект, бескровный и не оставляет после себя рубцов. Благодаря лазеру ткани заживают быстрее.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация – 3 200
- Повторная консультация – 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Какой врач лечит сыпь в паху
Диагностированием и последующей терапией заболеваний, которые проявляются в виде сыпи, локализованной в паховой области, занимается дерматолог. При обращении в нашу клинику, врач проведет первичный осмотр и назначит необходимые анализы, по результатам которых будет сформирован наиболее подходящий курс лечения.
Далеко не у всех имеется возможность в личном посещении медицинского центра при характерных высыпаниях в паху. В таких ситуациях имеется возможность осуществить вызов дерматолога на дом.
Воспользоваться данной услугой особенно рекомендуется пациентам, попадающим к определенным категориям:
- пожилым людям, которые испытывают трудности при самостоятельном перемещении на общественном транспорте;
- людям с ограниченными физическими возможностями, образовавшимися вследствие механических травм или недавней хирургической операцией;
- лежачим больным, которые не в состоянии передвигаться без посторонней помощи;
- людям с ограниченным запасом свободного времени, в целях его экономии.
При выявлении характерных паховых высыпаний, не стоит медлить с обращением в нашу клинику к дерматологу. Запущенная форма любой патологии, намного хуже поддается воздействию терапии и способна вызвать серьезные осложнения, оказывающие неблагоприятное воздействие на репродуктивную систему.
Виды стрептодермии
По глубине воспалительного процесса стрептодермии делят на два вида – поверхностные и глубокие.
Поверхностные это:
- стрептококковое импетиго;
- щелевое импетиго;
- паронихиям;
- папуло-эрозивная стрептодермия;
- интертригинозная стрептодермия;
- рожистое воспаление;
- синдром стрептококкового токсического шока;
- острая диффузная стрептодермия.
А глубокая форма – это целлюлит и вульгарная эктима.
Клиническими формами заболевания, в зависимости от вида возбудителя считаются:
- стрептококковое импетиго;
- стафилококковое импетиго;
- вульгарное импетиго (стрептококки и стафилококки вместе).
Болезнь имеет три стадии:
- Начальная. Характерна высыпаниями с гноем. Начинается с розово-красного пятна, через сутки – прыщи (пузыри разного размера).
- Небуллезная. После глубокого поражения кожи, пузырьки лопаются и образуется стрептококковая эктима. Это болезненные язвочки. Они через несколько дней засыхают.
- Хроническая. Это форма болезни вероятна при неправильном лечении или в запущенной стадии. Эпизодически во время снижения защитных сил организма возникают мокнущие высыпания.
Лечение на начальной стадии имеет более благоприятный прогноз. При появлении первых признаков необходимо обратиться к врачу и начать лечение.
Лечение карбункула
В этом случае требуется оперативное вмешательство – вскрытие крестообразным разрезом с последующим удалением гнойного содержимого, тщательным промыванием и обработкой раны. Все это проводится в условиях стационара.
Общая терапия карбункула включает в себя антибиотикотерапию, болеутоляющие, препараты для устранения интоксикации организма, витамины и иммуномодуляторы. Рекомендуется также соблюдение назначенной специалистом диеты и обильное для более быстрого восстановления.
При отсутствии должного лечения карбункула высок риск развития более грозного осложнения – абсцесса кожи.
Удаление липомы: как избавиться от жировика?
Если липома большая, находится на видном месте, а также если она причиняет неудобство, например, давит на мышцы или нервное сплетение, вызывая боль, ее нужно лечить. Единственным эффективным способом лечения липомы (жировика) является хирургическая операция. Самостоятельно избавиться от липомы, пытаясь её выдавить — бесполезно. Кроме того, такие попытки могут привести к инфицированию и нагноению образования.
Удалить липому небольшого размера можно в амбулаторных условиях — без госпитализации в больницу. В этом случае применяется местная анестезия (обезболивание). Операция длится 15-20 минут, и можно уйти домой практически сразу после её окончания.
Если в результате диагностики выясняется, что опухоль имеет большие размеры, расположена в труднодоступном месте или глубоко проникает в мягкие ткани и внутренние органы, для лечения липомы потребуется лечь в больницу на несколько дней. В сложных случаях операцию по удалению жировика проводят под наркозом (общей анестезией).
Чаще всего удаление жировика производят с помощью простого хирургического надреза кожи над опухолью и вылущивания её из окружающих тканей. Операция заканчивается ушиванием раны. После лечения на коже остается рубчик.
Лучшие косметические результаты дает эндоскопическое удаление липомы. В этом случае точечный надрез делают не над жировиком, а на отдалении от опухоли, маскируя его в естественных складках кожи, в подмышках, на волосистой части головы и др. Через надрез к липоме проводят тонкие микрохирургические инструменты и эндоскоп, с помощью которого хирург визуально контролирует свою работу.
Еще одним щадящим методом является липосакция липомы. В этом случае жировую ткань из опухоли отсасывают через широкую иглу, введенную под кожу. Однако после таких операций липома может со временем появиться вновь.
Как лечить нарыв (гнойник)?
Как правило, небольшие гнойнички не вызывают особых жалоб, почти не болят и проходят самостоятельно без лечения. Подождать с визитом к врачу можно в тех случаях, когда имеется только покраснение и припухлость кожи. На этом этапе можно попробовать остановить процесс самостоятельно, не доводя до гнойной стадии.
Начальные стадии воспаления поддаются консервативному лечению. Некоторые меры можно предпринять дома, без врача. Для этого на область воспаления (когда еще нет гноя) прикладывают сухое тепло. Это может быть разогретая на батарее шерстяная ткань, чистый мешочек с нагретым песком, солью, рисом, льняным семенем и др. Можно использовать гелевые, соляные или обычные грелки или специальные приспособления для домашней физиотерапии.
Нельзя применять влажные согревающие процедуры: мокрые полотенца, традиционные компрессы, горчичники, ванночки и др. Влага способствует быстрому распространению инфекции по окружающим тканям. Нельзя массировать пораженную область. Если нарыв появился на руке или ноге, желательно обеспечить конечности покой.
Кожу обрабатывают антисептическими растворами: медицинским спиртом, раствором медицинским антисептическим 70-95%, раствором бриллиантовой зелени (зеленки), бетадина, водкой. Центр нарыва можно прижечь йодом. На этой же стадии хорошо помогают высыхающие компрессы с медицинским спиртом. Для этого несколько слоев марли или бинта смачивают в спирте и прибинтовывают к месту поражения. Пленкой не накрывают и дают полностью высохнуть, а затем повторяют манипуляцию.
Какие анализы необходимо сдать при сыпи в паху
Факторов, влияющих на образование сыпи в паховой области достаточно много. По внешним признакам определить возбудителя неестественных проявлений на кожном покрове невозможно.
Поэтому для выявления причины патологии могут быть назначены определенные виды лабораторных анализов:
- общий мазок из уретры берется для последующего исследования под микроскопом с целью определения повышенного уровня лейкоцитов, что свидетельствует о развитии воспалительного процесса половых органов;
- забор выделений из мочеиспускательного канала берется при подозрении на наличие инфекционного заболевания;
- общие анализы на ЗППП;
- кровь для диагностирования показателей сахара;
- смыв с области высыпаний на бак посев.
Для получения более точных результатов анализов, необходимо следовать всем рекомендациям врача. При подготовке к диагностическим мероприятиям, требуется воздержаться от сексуальных контактов и исключить прием алкогольных напитков.
Высыпания на коже в области паха нельзя смазывать кремами или другими средствами, в день сдачи смывов исключается прием душа.
Инструменты общего назначения
Инструменты общего назначения для диагностики и лечения большинства оториноларингологнческих заболеваний. К инструментам этой группы относится лобный рефлектор (лобное зеркало) — вогнутое сферическое зеркало, к-рое концентрирует и отражает лучи света, попадающие на него от источника света, и направляет их в глубину обследуемого органа — носа, глотки, гортани, уха. В центре зеркала имеется отверстие, через к-рое производят осмотр. Зеркало подвижно укреплено на плотной матерчатой ленте или жестком пластмассовом ободке (рис. 4). При операциях на ЛОР-органах может быть использован налобный осветитель (рис. 1), позволяющий создать освещенность операционного поля диам. 20 мм, на расстоянии 230 мм до 2000 лк.
Для различных манипуляций в ухе, носу и в глотке пользуются специальными штыковидными ушными пинцетами, изогнутыми по ребру, с ложкообразными губками, зубцами или нарезкой (см. Пинцеты). Для распыления в полостях уха, носа, глотки жидких лекарственных средств как с лечебной целью, так и для поверхностной анестезии пользуются ручным распылителем жидких препаратов (рис. 3), а для введения порошкообразных лекарственных средств — порошковдувателем — инсуффлятором (рис. 2). Для промывания наружного слухового прохода с целью удаления инородных тел и серных пробок используют шприц для промывания полостей (шприц Шане) емкостью 100—150 мл (см. Шприцы).
Хондроперихондрит ушной раковины
Данное заболевание представляет собой воспаление надхрящницы и хряща ушной раковины, вызванное бактериальной флорой. К хондроперихондриту может приводить травма ушной раковины с повреждением кожного покрова, нагноение гематомы ушной раковины, глубокие ожоги ушной раковины, фурункул или нагноившаяся атерома уха, рожистое воспаление. Выделяют инфильтративную и гнойные формы. Через несколько дней после описанного травмирующего фактора развивается инфильтрация и гиперемия кожи ушной раковины, сопровождающиеся болевым синдромом, с повышением температуры или без такового. Важным диагностическим критерием является то, что мочка уха остается непораженной, так как в толще её нет хряща. Лечение: антибактериальная и противовоспалительная терапия. При наличие гнойных полостей — вскрытие с удалением гноя и щадящая некротомия разрушенного хряща. Заболевание плохо поддаётся лечению и может протекать неделями или месяцами. Часто следствием хондроперихондрита является рубцовая деформация ушной раковины, иногда может быть полное разрушение хряща.
Фурункулез на ногах: диагностика и особенности лечения
На первичном приеме врач проводит осмотр поражения на ногах, а для определения возбудителя проводится бактериологический посев отделяемого фурункулов. Кроме того при фурункулезе могут также назначаться дополнительные исследования, например, клинические анализы крови и мочи, анализ крови на сахар.
Лечение фурункулеза, локализирующегося на ногах, может быть терапевтическим и состоять из местных препаратов, антибиотиков. Улучшают эффективность лечения средства для улучшения иммунитета, витамины и физиотерапия. Однако во многих случаях хирург
может назначать оперативное лечение.
Вскрытие и обеспечение оттока
Категорически запрещено вскрывать фурункул, когда он еще твердый и небольших размеров. Проводить вскрытие следует, когда образовался некротический стержень, а сам фурункул стал мягким. В исключительном случае, когда длительное время этого не происходит, его вскрывают. Делает это хирург. Фурункулы больших размеров необходимо вскрывать и дренировать, обойтись антибактериальными средствами и компрессами не получится.
Необходимо знать, что компрессы следует применять после вскрытия чирия, а не только, чтобы ускорить его созревания. Такие компрессы ускоряют очищение очага и улучшают отток гноя.