Возможные осложнения увеличения печени и селезёнки
Несмотря на то, что чаще всего причины увеличения печени и селезёнки у ребёнка не всегда столь опасны и вполне обратимы, всё же бывают патологии, которые приводят к серьёзным последствиям
Поэтому так важно своевременно обращаться за врачебной помощью
К серьёзным осложнениям увеличения печени и селезёнки относятся:
Здоровая ли у вас печень? Пройдите бесплатный тест!
- печёночная недостаточность;
- трансформация процесса в злокачественный рост;
- распространение инфекционного процесса на другие органы.
Чтобы не получить тяжёлые осложнения, очень важно начинать лечение своевременно. О том, как самому понять, что с печенью непорядок, и как проверить свои подозрения, читайте в отдельной статье
Статья опубликована: 2019-01-01
Статья обновлялась в последний раз: 24.07.2019
Не нашли то, что искали?
Попробуйте воспользоваться поиском
Задайте вопрос врачу или администратору.
Почитайте словарь терминов.
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
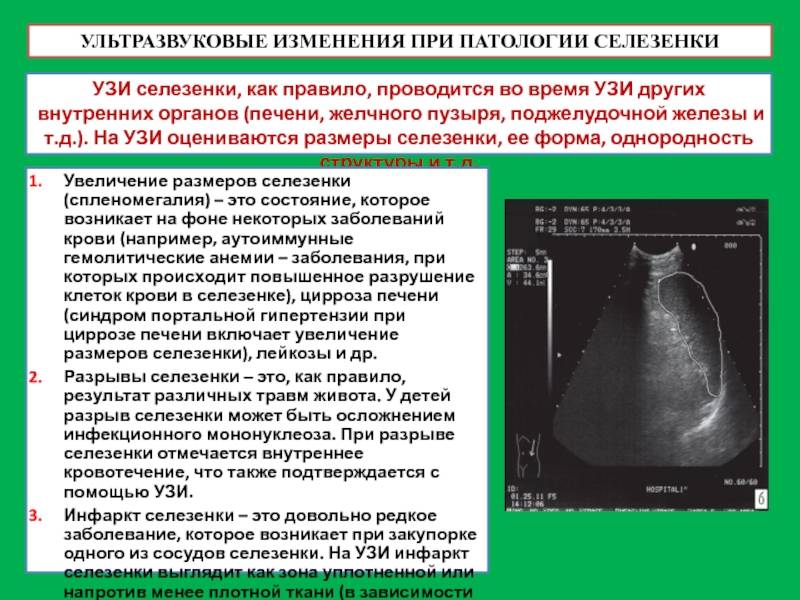
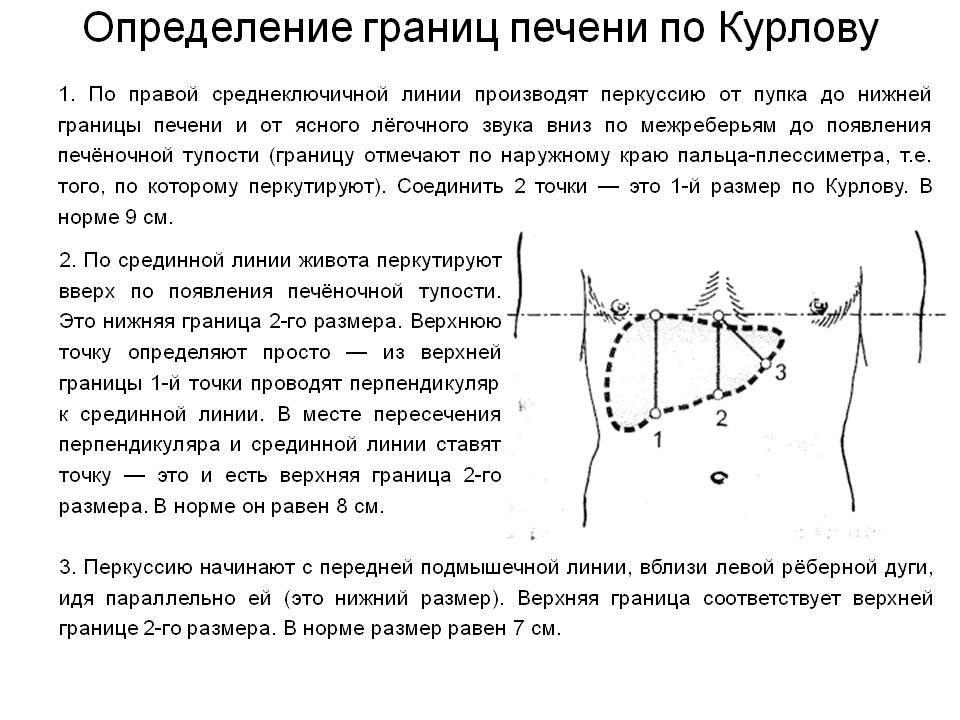
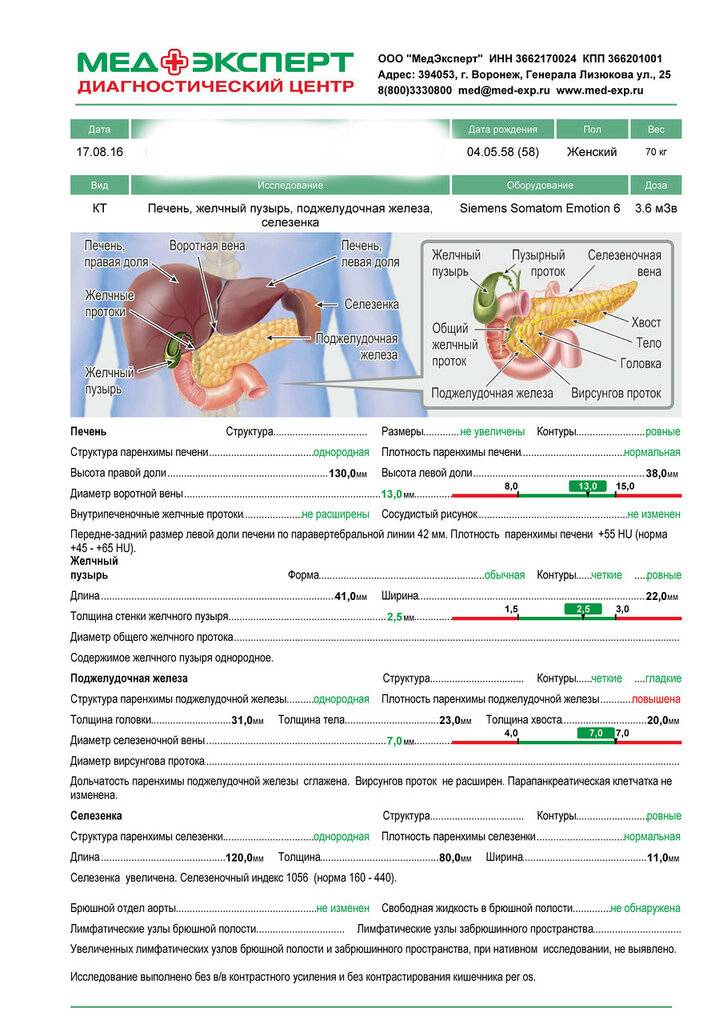
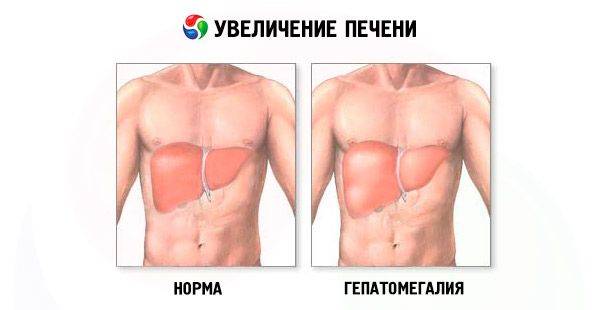
Диагностика увеличения печени
Диагностика увеличения печени начитается с физикального обследования пациента и пальпации внутренних органов брюшной полости правее от срединной линии живота – в подложечной области.
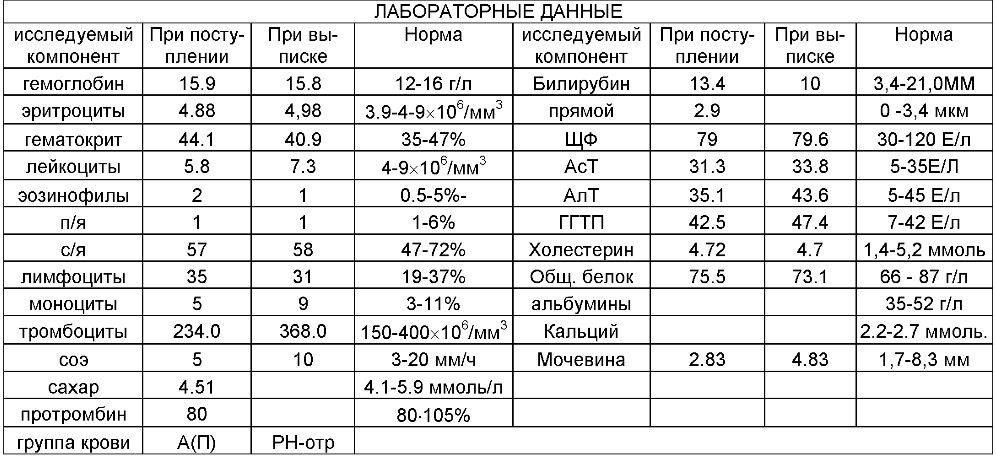
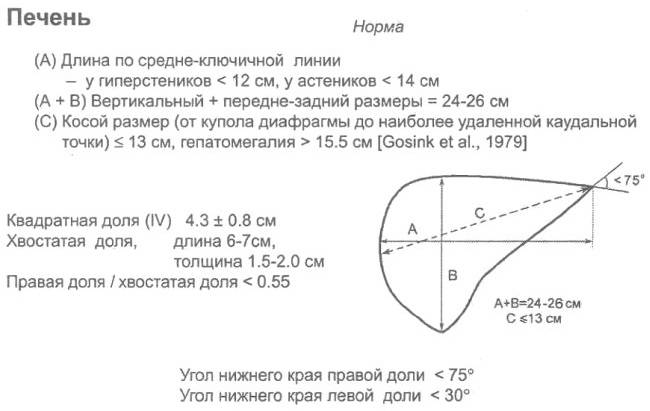
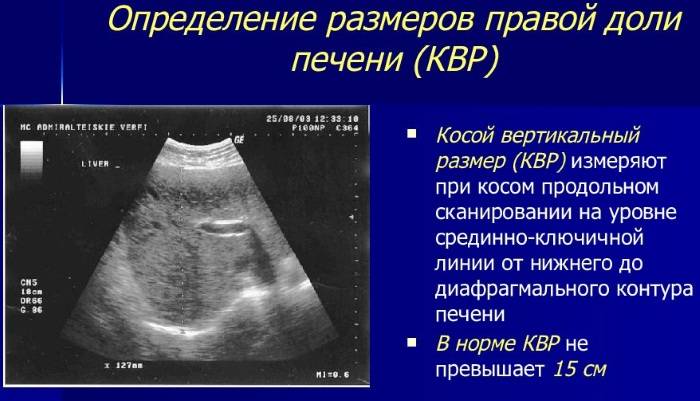
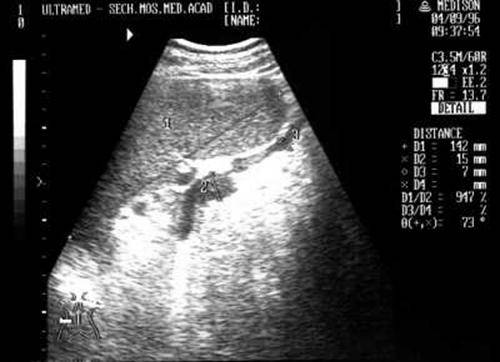
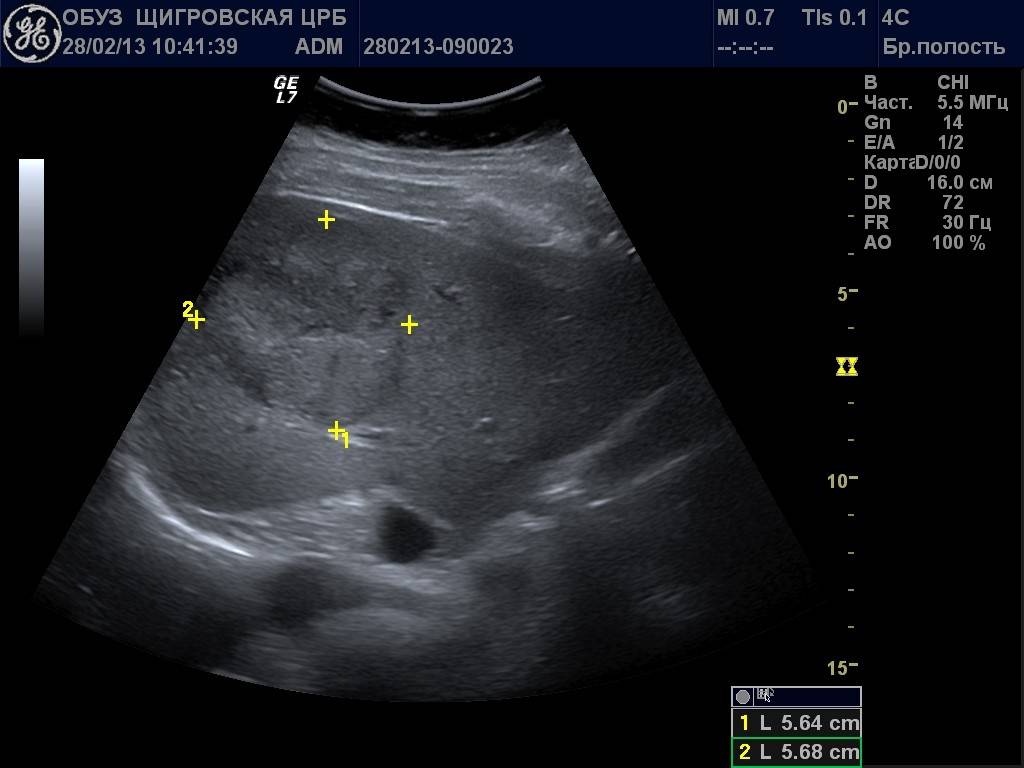
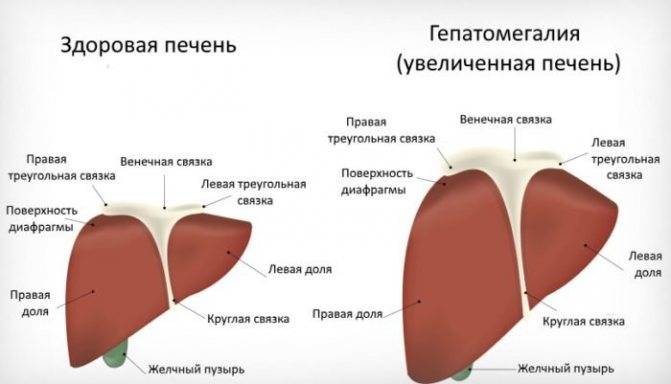
Во время медицинского обследования врач может обнаружить сильное увеличение печени. Что это значит? Это означает, что печень выступает из-под края реберной дуги намного больше, чем предполагается анатомической нормой (у взрослого среднего роста это не более 1,5 см), и прощупывается значительно ниже края ребер. Тогда и констатируется увеличение печени на 3 см, увеличение печени на 5 см или увеличение печени на 6 см. Но окончательный «вердикт» выносится только после всестороннего обследования пациента, в первую очередь, с помощью УЗИ.
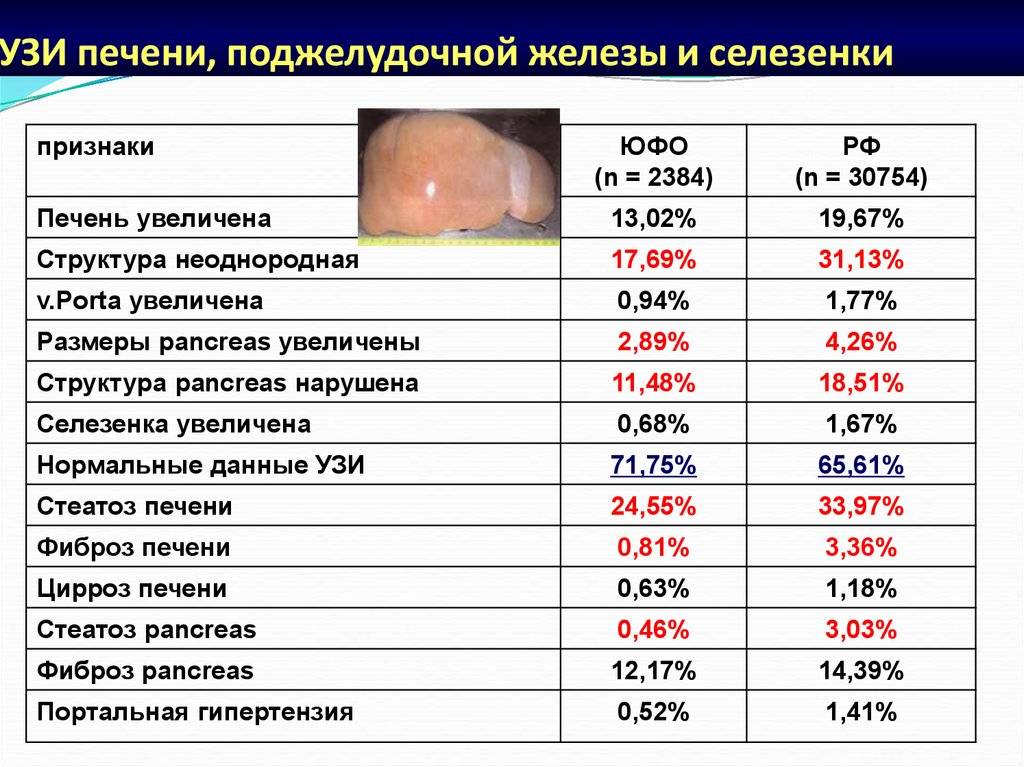
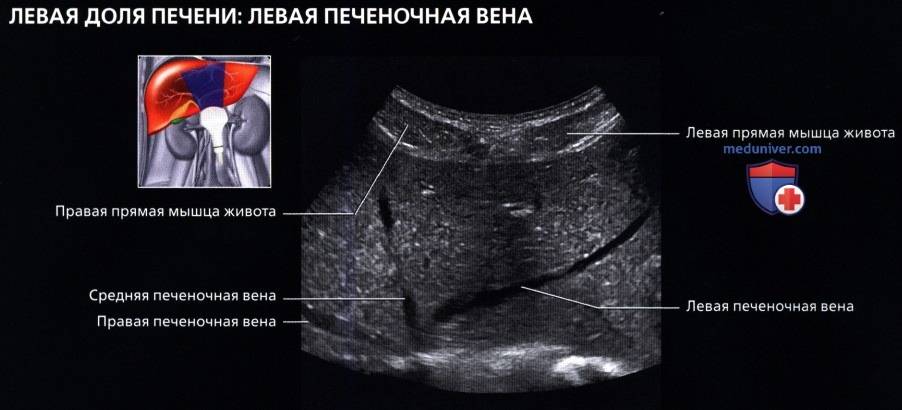
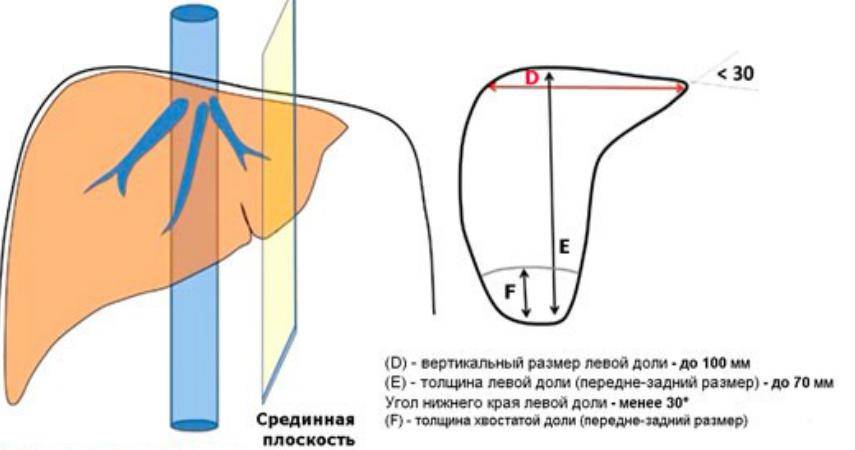
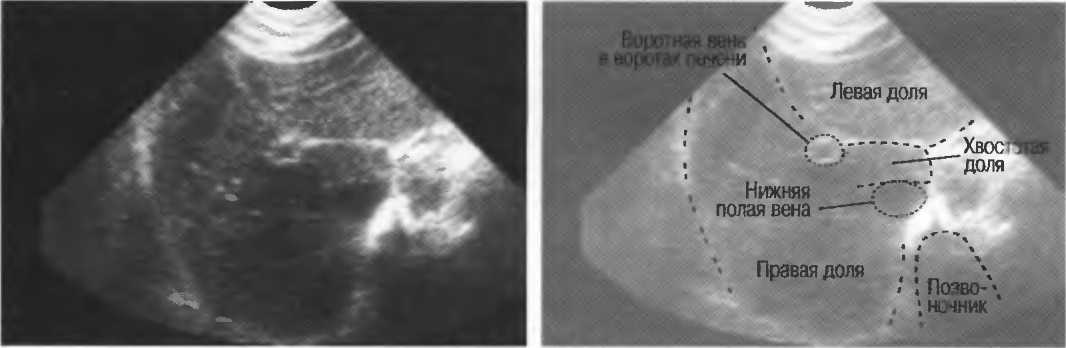
Увеличение печени на УЗИ подтверждает, что в наличии, к примеру, «увеличение печени однородной гиперэхогенной структуры со смещением к желудку, контуры нечеткие» или что «выявлены диффузная гиперэхогенность печени и нечеткость сосудистого рисунка и границ печени». Кстати, у взрослого человека здоровая печень имеет следующие параметры (на УЗИ): передне-задний размер правой доли – до 12,5 см, левой доли – до 7 см.
Кроме ультразвукового обследования в диагностике увеличения печени используют:
- анализ крови на вирусный гепатит (сывороточные маркеры вирусов);
- биохимический анализ крови (на амилазу и печеночные ферменты, билирубин, протромбиновое время и др.);
- анализ мочи на билирубин;
- лабораторные исследования функциональных резервов печени (с помощью биохимических и иммунологических тестов);
- рентгенографию;
- гепатосцинтиграфию (радиоизотопное сканирование печени);
- КТ или МРТ брюшной полости;
- прецизионную пункционную биопсию (при необходимости получить образец ткани печени для проверки на онкологию).
Увеличение лимфоузлов печени при исследовании ультразвуком отмечается специалистами-гепатологами при всех разновидностях цирроза печени, вирусном гепатите, туберкулезе лимфатических узлов, лимфогранулематозе, саркоидозе, болезни Гоше, лекарственной лимфаденопатии, ВИЧ-инфекции, раке поджелудочной железы.
Диагностика и прогноз
Обнаружить проблему бывает достаточно сложно, так как симптоматика хронического гепатоза обычно неяркая. Ключевой метод диагностики – ультразвуковое исследование печени, гепатоз проявляется изменением эхогенности органа и увеличением его в размерах. Дополнительно назначаются другие инструментальные исследования: ангиограмма, МРТ. А также лабораторные исследования: анализы крови на печеночные ферменты, которые в ответ на происходящее с органом часто повышаются. Окончательно диагноз ставится по результатам изучения образца тканей – биопсии.
На первых стадиях гепатоз купируется соблюдением ограничений в питании – этого бывает достаточно, чтобы восстановить обменные процессы в тканях, вернуть клеткам их функциональность. Если болезнь уже прогрессировала, то только диеты недостаточно, нужно предпринимать комплексные меры. В таком случае используют тактику, комбинирующую питание, лекарственную терапию и строгий режим, который должен стать не просто временной мерой, а образом жизни.
Причины увеличения печени
Возможно, приведенный ниже список, включающий причины увеличения печени, неполный, но и он должен заставить осознать истинный масштаб его патогенеза и получить ответ на вопрос – опасно ли увеличение печени?
Итак, увеличение печени у взрослого может быть следствием:
- чрезмерного употребления алкоголя;
- цирроза печени;
- приема больших доз некоторых лекарственных препаратов, витаминных комплексов и БАДов;
- инфекционных заболеваний (малярии, туляремии и др.);
- поражения вирусами гепатитами А, В, С;
- инфекционного поражения энтеровирусами, возбудителями кишечных инфекций, лептоспирой, вирусом Эпштейна-Барра (мононуклеоз);
- токсического поражения паренхимы промышленными или растительными ядами;
- жирового гепатоза (жировой дистрофии или стеатоза печени);
- нарушения метаболизма меди в печени (гепатолентикулярной дегенерации или болезни Вильсона);
- нарушения метаболизма железа в печени (гемохроматоза);
- воспаления внутрипеченочных желчных протоков (холангита);
- генетически обусловленных системных заболеваний (амилоидоза, гиперлипопротеинемии, глюкозилцерамидного липидоза, генерализованного гликогеноза и др.);
- облитерирующего эндартериита вен печени;
- рака печени (гепатокарциномы, эпителиомы или метастатического рака);
- лейкемии;
- диффузной неходжкинской лимфомы;
- образования множественных кист (поликистоза).
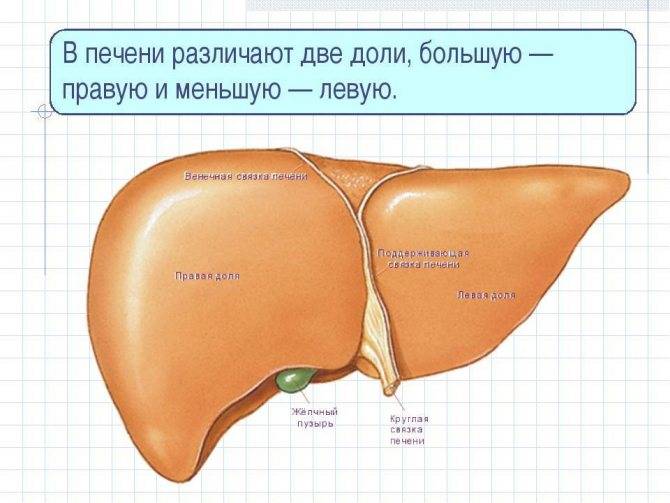
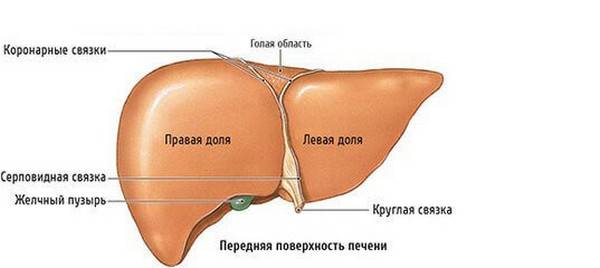
Как правило, наблюдается увеличение доли печени, притом увеличение правой доли печени (которая имеет более высокую функциональную нагрузку в работе органа) диагностируется чаще, чем увеличение левой доли печени. Однако в этом тоже нет ничего хорошего, так как левая доля находится настолько близко от поджелудочной железы, что, возможно, проблему создает именно эта железа.
Одновременное увеличение печени и поджелудочной железы возможно при воспалении поджелудочной железы (панкреатите). Воспаление сопровождается интоксикацией, а выведением токсинов из крови занимается печень. Если течение панкреатита принимает особо тяжелые формы, печень может не справляться со своей задачей и увеличивается в размерах.
Диффузное увеличение печени представляет собой четко не локализованное изменение размеров ее долек, состоящих из гепатоцитов (печеночных клеток). По одной из вышеперечисленных причин гепатоциты начинают погибать, и железистая ткань уступает место фиброзной. Последняя продолжает разрастаться, тем самым увеличивая (и деформируя) отдельные участки органа, передавливая печеночные вены и создавая предпосылки для воспаления и отеков паренхимы.
Симптомы реактивного панкреатита у детей
Интенсивность симптомов реактивного панкреатита во многом зависит от возраста ребенка. У детей до трех лет признаки болезни обычно выражены слабо, у старших – более явно. Главным симптомом реактивного панкреатита у детей является болевой синдром1.
Боль при реактивной форме панкреатита сосредотачивается в области пупка (при вопросе “где болит” дети чаще всего указывают именно это место). Но бывает и так, что ребенок указывает на другую часть брюшной полости. Это связано с незрелостью детской нервной регуляции: малышу может казаться, что болит в разных частях живота. Именно поэтому точно связать наличие боли с проявлением реактивного панкреатита может только врач.
У детей более старшего возраста боль может отдавать в спину, что вынуждает маленьких пациентов принимать положение, облегчающее боль – сидя на стуле, наклоняясь вперед, либо лежа на левом боку или животе1.
Помимо боли проявляются и сопутствующие симптомы реактивного панкреатита у детей1:
- тошнота и неукротимая рвота – вначале пищей, а позже желудочным соком;
частый жидкий стул (диарея может чередоваться с запором);
- незначительное повышение температуры до 37-38°C;
- отсутствие аппетита, крики и громкий плач у грудничков и новорожденных;
- вздутие живота;
- ощущение сухости во рту.
Профилактика увеличения печени
Лучшая профилактика увеличения печени, обусловленного лишним весом или пристрастием к горячительным напиткам, сами понимаете, какая. Здесь без соблюдения принципов здорового образа жизни ничего не получится…
К сожалению, невозможно спрогнозировать, как поведет себя печень и на сколько может увеличиться, например, при гепатите, мононуклеозе, болезни Вильсона, гемохроматозе или холангите. Но и в таких случаях рациональное питание, употребление витаминов, физические нагрузки, закаливание и отказ от вредных привычек помогут печени справляться с очисткой крови от токсинов, выработкой желчи и ферментов, регулированием белкового углеводного и жирового обмена в организме. Также для помощи печени при угрозе гепатомегалии особенно нужны витамины группы В, витамин Е, цинк (для восстановления ткани печени) и селен (с целью повышения общего иммунитета и снижения риска воспалительных заболеваний печени).
Признаки и симптомы увеличения печени
Если печень увеличена совсем немного, в большинстве случаев это не вызывает вообще никаких симптомов. Но при сильной гепатомегалии печени могут появляться:
- Ощущение полноты в области печени;
- Абдоминальный дискомфорт;
- В зависимости от конкретной причины увеличения печени – симптомы первичных заболеваний. Это могут быть желтуха, усталость и слабость, тошнота, потеря веса.
В ходе медицинского обследования врач может обнаружить увеличение печени с правой стороны живота. Чтобы точно установить причину гепатомегалии печени, могут проводиться самые разные анализы, исследования и тесты:
- Анализы крови для проверки на ферменты печени и другие нарушения, связанные с заболеваниями печени;
- Компьютерная томография, МРТ или УЗИ для визуальной оценки состояния печени;
- ЭРХПГ – обследование для обнаружения проблем с желчными протоками;
- Биопсия печени – взятие небольшого образца тканей печени дл исследования под микроскопом и проверки на рак или жировую дистрофию печени.
Лекарственная терапия гепатоза
Медикаменты и биологически активные добавки в борьбе за здоровье печени – не главный, но важный фактор для достижения положительно динамики. Специалисты используют в своих схемах лечения антиоксиданты, витаминные комплексы, препараты на основе селена. Но основной упор делается на лекарства, которые имеют гепатопротекторые свойства. Эта группа средств включает широкий перечень наименований, между собой препараты различаются принципом действия и активными веществами. Некоторые гепатопротекторы основаны на одном компоненте, другие комбинируют в себе несколько, это же касается и оказываемого эффекта, кроме регенерации гепатоцитов, препарат может дополнительно обеспечить улучшение движения желчи, снимать воспаление, убирать тошноту, улучшать аппетит.
Гепатопротекторы на основе фосфолипидов – то есть веществ, родственных клеточным мембранам органа. Фосфолипиды показаны к длительному курсовому приему, только в этом случае они дают заметный эффект. К таким препаратам относятся Эссенциале, Эссливер, Резалют и Фосфоглив. Среди нежелательных эффектов возможны аллергии и расстройства пищеварения.
Лекарства на основе орнитина – Орнитин, Гепа-Мерц – прописывают для лечения алкогольного гепатоза, беременным и кормящим они противопоказаны.
Некоторые пациенты сталкиваются с гепатозом, совмещенным с застоем желчи, в таком случае эффективность проявляют лекарства на основе урсодезоксихоевой кислоты: Урсолив, Урсосан, Усордез, Ливодекса. Все перечисленные средства обеспечивают правильный отток желчи, не дают образовывать камням. Данная категория лекарств также требует длительного приема.
Еще одно активное вещество, входящее в состав гепатопротекторов – адеметионин. Кроме детоксикации органа, препараты его содержащие имеют антидепрессивное свойство, благодаря чему их выписывают людям, чья печень пострадала в результате алкоголизма. В это группы входят Гептор и Гептрал.
На основе флавоноидов расторопши пятнистой производят огромное количество гепатопротекторных средств. В их числе Гепабене, Сибиктан, Силимар и пр. Расторопша показывает хорошие результаты в улучшении состояния печени, возвращает аппетит, но часто не дает желаемого эффекта в лечении гепатозов алкогольной этиологии.
Еще одно активное вещество – тиоктовая кислота. Препараты с ней в составе включают в схему медикаментозной терапии гепатоза у пациентов с сахарным диабетом, алкоголизмом, а вот беременным его нельзя. В ассортименте аптек можно найти Октолипен, Тиогамма, Берлитион.
Последней разработкой в области стимуляции регенерации печении, усиления ее собственной способности к обезвреживанию ядов и токсинов, улучшения проницаемости мембран клеток являются низкомолекулярные сахара, аффинные человечески гепатоцитам. Препарат Гептронг – уникальная инновационная разработка, которая показывает впечатляющие результаты в борьбе с гепатозом. Инъекционный способ введения препарата позволяет ему в кратчайшее время достигать цели. Средство максимально удобно использовать – одно введение в день и никаких гостей таблеток в течение дня, а курс имеет относительно невысокую цену. Высокая биодоступность Гептронга гарантирует достижение желаемого результата уже после первых нескольких применений. Гептронг можно использовать при беременности, препарат полностью натурален, из возможных побочных действий – только индивидуальная непереносимость.
Диета при увеличении печени
Неукоснительно соблюдаемая диета при увеличении печени – залог успешного лечения. При гипертрофированной печени нужно полностью отказаться от употребления жирного, жареного, копченого и острого, поскольку такая пища перегружает печень и всю систему пищеварения.
Кроме того, диета при увеличении печени несовместима с такими пищевыми продуктами, как бобовые, редис, редька, шпинат и щавель; колбаса и острые сорта сыра; маргарин и спреды; белый хлеб и сдобная выпечка; уксус, горчица и перец; кондитерские изделия с кремом, шоколад и мороженое; газированные напитки и алкоголь.
Все остальное (особенно овощи и фрукты) можно есть, причем не реже пяти раз в день, но понемногу. После 19 часов есть не рекомендуется и при здоровой печени, а уж при увеличении печени – категорически нельзя. А вот стакан воды с ложкой натурального меда можно и нужно.
В дневном рационе должно быть 100 г белков животного происхождения, примерно столько же растительных белков и 50 г растительных жиров. Объем углеводной пищи составляет 450-500 г, при этом употребление сахара следует снизить до 50-60 г в день, а соли – до 10-12 г. Дневной объем жидкости (без учета жидкой пищи) – не менее 1,5 литра.
Чем опасен гепатоз
Самым распространенным является жировой гепатоз или стеатогепатоз – дистрофическое изменение в тканях органа, которое сопровождается заполнением гепатоцитов жировыми отложениями. Перерождение клеток провоцирует то, что печень перестает исправно выполнять свои функции, от этого страдает интоксикационная способность организма, выработка ферментов и пр. В перспективе, при отсутствии адекватных терапевтических мер, к проблеме присоединяет фиброз, усугубляющийся до цирроза и формирования злокачественной опухоли.
Диагностируют жировой гепатоз пациентам, у которых изменениям подверглись 10% и больше от общего объема печени.
Перерождаться клетки могут как по мелкокапельному, так и по крупнокапельному типу. В первом случае стеатоз не влияет на жизнеспособность гепатоцитов, а во втором клеточная структура страдает и клетки гибнут.
Липиды накапливаются в печени по-разному. При равномерном распределении жира гепатоз относят к диффузной форме заболевания. Зональная форма характеризуется отдельным поражением единичных областей. Если гепатоз дессиминирован, то изменениям подвергаются клетки по всей массе тканей органа, при очаговом сценарии болезнь локализована в конкретной доли.
Что такое холецистит
Холецистит — это собирательный медицинский термин, которым обозначаются различные по этиологии, характеру течения и симптомам воспалительные процессы в желчном пузыре.
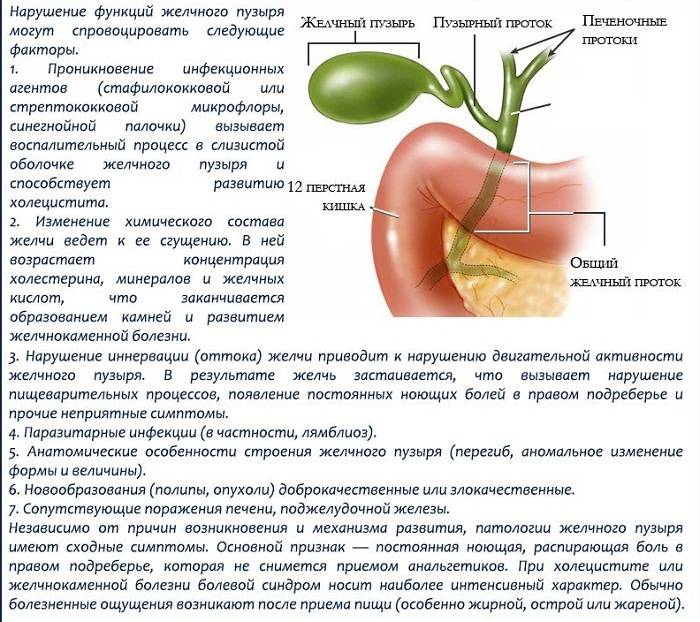
Зачем нужен желчный пузырь
По размеру желчный пузырь схож с небольшим куриным яйцом. Это полый внутри орган, который при заполнении его желчью приобретает разную форму. Он состоит из тела, шейки и дна.
Основная задача желчного пузыря — накопление и выведение желчи при поступлении пищи в систему пищеварения. Любое нарушение в его работе моментально сказывается на общем самочувствии человека.
Желчь вырабатывается клетками печени — гепатоцитами, этот процесс идет непрерывно (рис. 1). Желчь имеет жидкую консистенцию, специфический желто-зеленый цвет, узнаваемый запах и горький вкус. Этот печеночный секрет играет важную роль в пищеварении: расщепляет жиры и регулирует метаболизм. Желчь активирует ферменты поджелудочной железы и нейтрализует кислоты желудочного сока.
Воспаление желчного пузыря — актуальная проблема для жителей развитых стран. Несмотря на безусловные успехи современной медицины в диагностике и лечении холецистита, уровень заболеваемости неуклонно растет год от года. Если еще несколько десятилетий назад болезнь считалась характерной для людей старшего возраста, то сейчас имеется тенденция к ее постепенному «омоложению».
По количеству поставленных диагнозов в группе заболеваний органов пищеварения холецистит уступает только острому аппендициту. Наряду с общим ростом заболеваемости во всем мире отмечается увеличение количества больных с осложненной формой патологии. Поскольку болезнь существенно снижает качество жизни людей, ВОЗ говорит о ней и в социальном контексте.
У большинства заболевших воспаление сопряжено с наличием желчных конкрементов, иными словами, с желчнокаменной болезнью. Среди пациентов преобладают женщины старше 40 лет, они болеют холециститом в 3-5 раз чаще мужчин. Заболевание характерно для жителей развитых стран, что связано с особенностями питания и образа жизни.
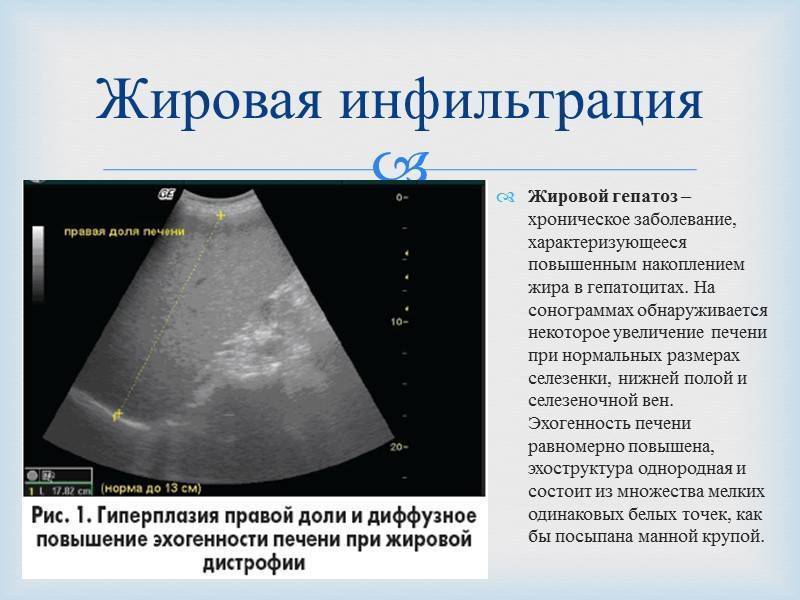
Жировой гепатоз с увеличением печени
Жировым гепатозом (или стеатозом), согласно последним данным ВОЗ, страдает 25% взрослых европейцев и до 10% детей и подростков. В Европе «жирная печень» развивается у 90% злоупотребляющих спиртным и у 94% людей с ожирением. Независимо от первопричины возникновения патологии жировой гепатоз с увеличением печени в течение восьми лет у 10-12% пациентов прогрессирует в цирроз. А при сопутствующих воспалениях тканей печени – в гепатоцеллюлярную карциному.
Кроме алкогольной интоксикации печени и ожирения, данное заболевание связано с нарушением толерантности к глюкозе при сахарном диабете II типа и патологией обмена холестерина и других жиров (дислипидемией). С точки зрения патофизиологии, жировой гепатоз с увеличением печени либо без такового развивается из-за повреждения метаболизма жирных кислот, которое может быть вызвано дисбалансом между потреблением энергии и ее расходованием. В результате в тканях печени происходит аномальное накоплением липидов, в частности триглицеридов.
Под давление скопившегося жира и образовавшихся жировых инфильтратов клетки паренхимы теряют жизнеспособность, размер печени растет, и нормальная работа органа нарушается.
На ранних стадиях жировой гепатоз может не иметь явных симптомов, но с течением времени появляются жалобы пациентов на тошноту и повышенное газообразование в кишечнике, а также на тяжесть или боли в области подреберья справа.
[], [], []
Симптомы увеличения печени
Незначительно выраженную патологию – увеличение печени на 1 см или увеличение печени на 2 см – человек может и не чувствовать. Но процесс изменения естественных размеров печени рано или поздно начинает проявляться более явными клиническими симптомами.
Наиболее типичные симптомы увеличения печени: слабость и быстрая утомляемость, которую пациенты чувствуют даже при отсутствии интенсивных нагрузок; неприятные ощущения (тяжести и дискомфорта) в брюшной полости; приступы тошноты; потеря веса. Далее могут присоединиться изжога, галитоз (постоянный неприятный запах изо рта) зуд кожи и диспепсия.
Увеличение печени при гепатите сопровождается не только общим недомоганием, но и желтизной кожных покровов и склер, повышением температуры, ломотой во всех суставах, тянущей болью в области правого подреберья.
Увеличение печени при циррозе проходит на фоне того же комплекса симптомов, к которым присоединяются такие признаки данного заболевания: боли животе и увеличение его размеров, быстро наступающее чувство сытости при приеме пищи, повышенная сонливость днем и бессонницы по ночам, кровотечения из носа и кровоточивость десен, потеря веса, выпадение волос, снижение способности запоминать информацию. Кроме увеличения печени при циррозе (сначала обеих долей, а затем в большей степени левой) размер селезенки у половины больных также увеличивается, и врачи определяют у них гепатоспленомегалию – увеличение печени и селезенки.
В клиническом проявлении поражения организма вирусом иммунодефицита человека увеличение печени при ВИЧ диагностируется на стадии 2Б – при острой ВИЧ-инфекции без вторичных заболеваний. Кроме увеличения печени и селезенки на этой стадии отмечаются лихорадочное состояние, кожная сыть и высыпания на слизистых оболочках рта и зева, увеличение лимфоузлов, а также диспепсия.
Принципы питания
Как бы не хотелось выпить волшебную таблетку, и вернуть здоровье печени навсегда, ключевым моментом в ее лечении является диета.
Самый часто рекомендуемый врачами способ питания – это диета №5, созданная Певзнером. В рамках терапевтического меню рекомендуется выбирать постное мясо, птицу без кожи и жира, нежирные сорта белой рыбы. Ограничить стоит хлеб, из этой категории продуктов допустимо есть только подсушенный ржаной или пшеничный, строгий запрет накладывается на любую сдобу и выпечку. В качестве исключения можно баловать себя сухим крекером или бисквитами. Молочные продукты следует заменить на кисломолочные, отдав предпочтение маложирным творогу, кефиру, ряженке. Все крупы нужно варить до рассыпчатости, ограничить белый рис. Несмотря на очевидную пользу свежих фруктов и овощей, пациентам с гепатозом нужно выбирать, что попадает к ним на стол. Например, придется отказаться от всего кислого, а также от томатов, редьки, щавеля, бобовых, чеснока и лука. Среди указанных продуктов легко составить план питания в соответствии с личными предпочтениями. Строго следить нужно не только за качеством пищи, но и за балансом нутриентов. Основное ограничение касается количества жиров.
Увеличение желчного пузыря
Что делать, если у ребёнка увеличен желчный пузырь? Желчный пузырь может быть увеличен также по ряду причин, чаще всего эти факторы те же самые, что и при гепатомегалии. Если увеличен желчный пузырь, это может свидетельствовать об аллергии, неправильном режиме питания, болезни желудка и двенадцатиперстной кишки, кишечных инфекциях и др. Также увеличение желчного пузыря может быть проявлением дискинезии желчевыводящих путей.
Существует два вида её проявления:
- Гипокинетическая. При этом виде ребёнка подташнивает, в поджелудочной области возникает тяжесть, в правом подреберье присутствует постоянная боль.
- Гиперкинетическая. При гиперкинетическом виде также возникает боль в правом боку, но появляется она внезапно, чаще всего после физической нагрузки.
Иногда увеличенный желчный пузырь сигнализирует о желчнокаменной болезни. У мальчиков она чаще развивается в 7–8 лет, а начиная с 10–12 лет среди заболевших становится больше девочек.
Причины
Ученые до сих продолжают спорить о причинах возникновения холецистита. Наиболее популярная теория связывает патологию с инфекционным поражением, поскольку бактерии в желчном пузыре при исследовании обнаруживаются примерно у половины заболевших.
По этой теории воспаление желчного пузыря начинается при попадании в него патогенной микрофлоры — стафилококка, стрептококка, кишечной палочки и некоторых других бактерий. Иногда причиной холецистита становятся глисты, грибки, анаэробные бактерии, вирусы гепатита. В более редких случаях холецистит развивается на фоне аллергии или отравления.
Инфекция проникает в желчный пузырь разными путями:
- энтерогенным — с пищей и питьем при переваривании загрязненных продуктов;
- гематогенным — при стоматологических или других операциях с использованием нестерильных инструментов, при переливании крови или инъекциях загрязненной иглой;
- лимфогенным — через лимфатические капилляры и другие структурные элементы лимфатической системы.
Есть и другие мнения о природе холецистита, например, о возникновении воспалительного процесса в желчных путях и желчном пузыре вследствие нарушения кровообращения в стенках из-за тромбоза сосудов. Деструктивный процесс начинается на фоне ишемии пузырной артерии.
Еще одна теория связывает холецистит с нарушениями функции печени, которые ведут к патологическим изменениям в структуре желчи. В результате система пищеварения перестает выполнять антиоксидантную защитную роль, и в желчном пузыре начинается воспаление.
Холецистит обычно развивается при застое желчи в желчном пузыре. Нарушение утилизации желчи может быть обусловлено различными факторами:
- Наличие камней, закупоривающих желчные протоки и препятствующие оттоку желчи. Конкременты часто имеют острые края, травмирующие слизистую. Места царапин и язв — входные ворота для патогенной микрофлоры.
- Нарушение сократительной функции желчного пузыря и снижение его тонуса. В результате дискинезии желчь не полностью выходит из органа, и ее застой провоцирует воспалительный процесс и образование твердых частиц.
- Врожденные патологии строения желчного пузыря — искривление, перетяжка, рубцы, сужение протоков, затрудняющие отток желчи.
- Наличие других заболеваний желчного пузыря и протоков — опухоли, кисты и другие патологии. Любая опухоль может сдавливать протоки и затруднять отток желчи.
Камни в желчном пузыре и желчных протоках обнаруживаются у 90% больных холециститом. Камни бывают двух видов: холестериновые, на 90% состоящие из чистого холестерина, и пигментные, в состав которых в основном входит кальций.
Факторы риска
- неправильное пищевое поведение — острая и жирная пища, переедание, редкие приемы пищи;
- постоянное нервное перенапряжение, эмоциональные перегрузки;
- эндокринные нарушения, в частности, сахарный диабет, гормональный дисбаланс во время беременности или климакса;
- злоупотребление спиртными напитками;
- очаг воспаления в организме — ангина, аднексит, легочные инфекции и т. д.;
- малоподвижный образ жизни;
- нарушения в работе поджелудочной железы, например, рефлюкс ее ферментов в желчный пузырь;
- прием некоторых лекарственных препаратов;
- наследственная предрасположенность.
В группу риска входят люди, страдающие ожирением, заболеваниями тонкой кишки, женщины в период беременности.
Причины увеличения печени
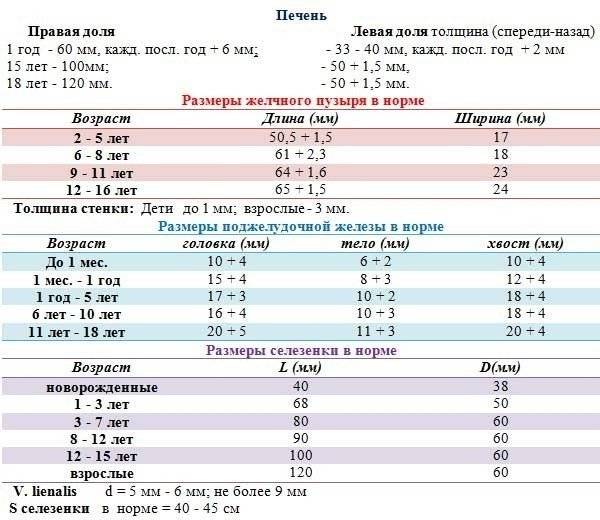
Увеличение печени у детей может происходить по разным причинам. Существует 6 групп причин, из-за которых может случиться гепатомегалия. Если у ребёнка увеличена печень и селезёнка, причины этому могут быть следующие:
- Все виды вирусных, бактериальных, грибковых, протозойных гепатитов, болезни у новорождённого типа краснухи, герпеса, ЦМВ и др.; повреждение органа токсинами (например, лекарствами); паразитарные болезни; абсцесс; обструкция желчевыводящих путей.
- Обменные нарушения. В эту группу входят все заболевания, из-за которых нарушается обмен веществ у ребенка. Это гликогенозы, мукополисахаридозы, болезнь Гоше и др.
- Болезни, при которых нарушен отток желчи и крови. Например, болезнь Вильсона; цирроз; стеноз или тромбоз вен; сердечная недостаточность и т. д.
- Инфильтрация печени. Происходит это при лейкозе, гемолитической болезни новорождённых, во время появления метастазов при онкологических процессах и т. д.
- Повреждение органа первичное (бывает как в правой доле печени, так и левой).
- Увеличение количества купферовских клеток (макрофагов печени).
Случай из практики эксперта сайта Похмелье.рф, врача-гастроэнтеролога Даниэлы Пургиной.
На приём пришла мама с сыном 15 лет. По данным УЗИ брюшной полости была выявлена гепатомегалия. Были проведены все возможные обследования, направленные на поиск заболеваний печени, но никакой патологии не было выявлено
Оказалось, что врач УЗ-диагностики не приняла во внимание тот факт, что мальчик в 15 лет был гораздо выше и крупнее своих сверстников. Размеры его печени она сравнивала с усреднёнными размерами, которые характерны для детского и подросткового возраста — и по этим данным печень у мальчика получалась больше нормы
Однако когда мы сравнили его размеры с нормальными размерами печени взрослого мужчины, то все параметры оказались в норме. Вот почему при оценке размеров органа необходимо обращать внимание на конституциональные особенности пациента.
Увеличение печени у ребенка
Увеличение печени у ребенка имеет достаточно причин. Так, это могут быть сифилис или туберкулез, генерализованная цитомегалия или токсоплазмоз, врожденный гепатит или аномалии желчных протоков.
При таком патогенезе не только умеренное увеличение печени, но и сильное увеличение печени со значительным уплотнением паренхимы могут быть установлены уже к концу первого года жизни ребенка.
Увеличение печени и селезенки у детей грудного возраста – так называемый гепатолиенальный синдром или гепатоспленомегалия – является результатом врожденного повышенного уровня содержания в крови иммуноглобулинов (гипергаммаглобулинемии). Эта патология, кроме увеличения указанных органов, проявляется в задержке общего развития ребенка, плохом аппетите и очень бледной коже. Увеличение печени и селезенки (с желтушной симптоматикой) бывает у новорожденных при врожденной апластической анемии, которая возникает из-за разрушения эритроцитов, а также вследствие экстрамедуллярного кроветворения – когда красные кровяные тельца образуются не в костном мозге, а прямо в печени и селезенке.
Жировой гепатоз с увеличением печени у детей практически в половине случаев развивается по причине значительного превышения возрастных норм массы тела. Хотя данная патология может возникнуть при некоторых хронических болезнях ЖКТ, после длительного приема нестероидных противовоспалительных препаратов, антибактериальной или гормональной терапии.