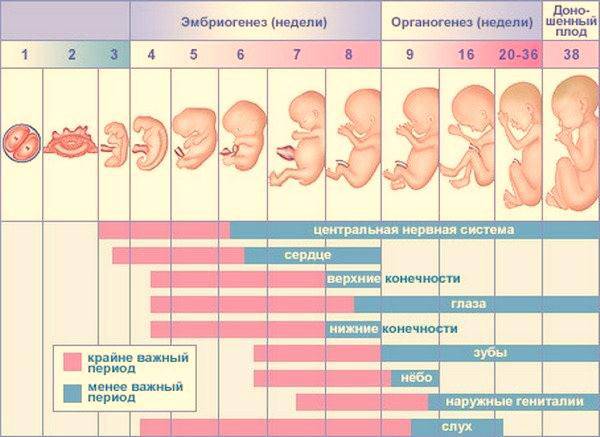
Третий и второй триместр: возможные осложнения
Наиболее часто встречающиеся состояния:
– Гестационный сахарный диабет — при уровне сахара в крови 5,1 ммоль/литр и более. Заболевание может начинаться еще во втором триместре беременности, требуя лечения у эндокринолога.
– Фетоплацентраная недостаточность. Подробнее — в нашем материале
– Выкидыш или преждевременные роды. Читайте в нашей статье
– Преждевременный разрыв плодных оболочек и подтекание околоплодных вод. Подробнее — в нашем материале
– Многоплодная беременность — риск преждевременных родов и гестоза, задержка роста одного или всех плодов, анемия беременных, один плод питается за счет другого.
– Поздний токсикоз — опасное состояние, которое развивается постепенно и исподволь, нарушая работу всех органов и систем у будущей мамы
На что обращать внимание? Имеется три «кита»: повышение артериального давления, отеки (водянка беременных) и за счет них быстрый набор веса в течение короткого времени, появление белка в общем анализе мочи.
– Изменения со стороны плаценты: преждевременная отслойка, прикрепление на неправильном месте (при полном предлежании проводится кесарево сечение).
– Несовместимость резуса фактора и/или группы крови матери и плода. Возможно развитие гемолитической болезни плода или новорожденного
Подробнее
– Истмико-цервикальная недостаточность: шейка матки истончается, укорачивается и расслабляется, теряя способность удерживать малыша в матке.
О целях и частоте осмотра будущей мамы врачами узких специальностей: Каких врачей пройти при беременности
врач-ординатор детского отделения
фото: http://globallookpress.com/
Норма толщины плаценты
| Неделя беременности | Толщина, мм |
| 28 | 29,9±7,5 |
| 29 | 31±7,4 |
| 30 | 31,5±7,8 |
| 31 | 32,6±8 |
| 32 | 33,6±8,1 |
| 33 | 32,6±8 |
| 34 | 33,2±8,3 |
| 35 | 34,3±8,3 |
| 36 | 37±9 |
| 37 | 36,8±8,9 |
| 38 | 37,3±9 |
| 39 | 36,1±9,1 |
| 40 | 35,7±9,2 |
Когда толщина плаценты превышает среднее значение, существует вероятность того, что она воспалена (плацентит). Если имеется подозрение на плацентит, врач назначает допплерографическое исследование.
Нормой считается, когда плацента крепится к задней стенке матки, в 6 см от внутреннего зева. Центральное предлежание, краевое и низкое крепление плаценты – крайне опасные патологии, они угрожают ребенку и матери. При наличии данных диагнозов женщина переводится в стационар или, если есть возможность обеспечить полный покой, домой.
При полном предлежании плаценты назначается кесарево сечение, поскольку она перекрывает выход из матки и не дает ребенку родиться естественным путем. Если плацента располагается низко, то возможно естественное родоразрешение, но есть высокий риск кровотечения при родах.
Когда толщина плаценты превышает 45 мм, это может свидетельствовать о следующих нарушениях:
- резус-конфликт;
- водянка;
- инфекционный процесс;
- сахарный диабет.
Влияет ли возраст отца на вероятность рождения ребенка с аномалиями
В настоящее время нет убедительных данных, которые бы свидетельствовали о том, что возраст мужчин влияет на развитие хромосомных аномалий плода так, как это бывает у женщин. С возрастом увеличивается концентрация патологически измененных сперматозоидов, но они не могут оплодотворить яйцеклетку. В то же время с возрастом повышается вероятность передачи генетически запрограмированных болезней, которые наследуются по аутосомно-доминантному типу. Это такие состояния как мультикистозная диспластическая болезнь почек, ахондроплазия, синдром Марфана и нейрофиброматоз. Если в семье у мужчины зафиксированы случаи этих болезней, перед планируемой беременностью необходимо пройти медико-генетическую консультацию.
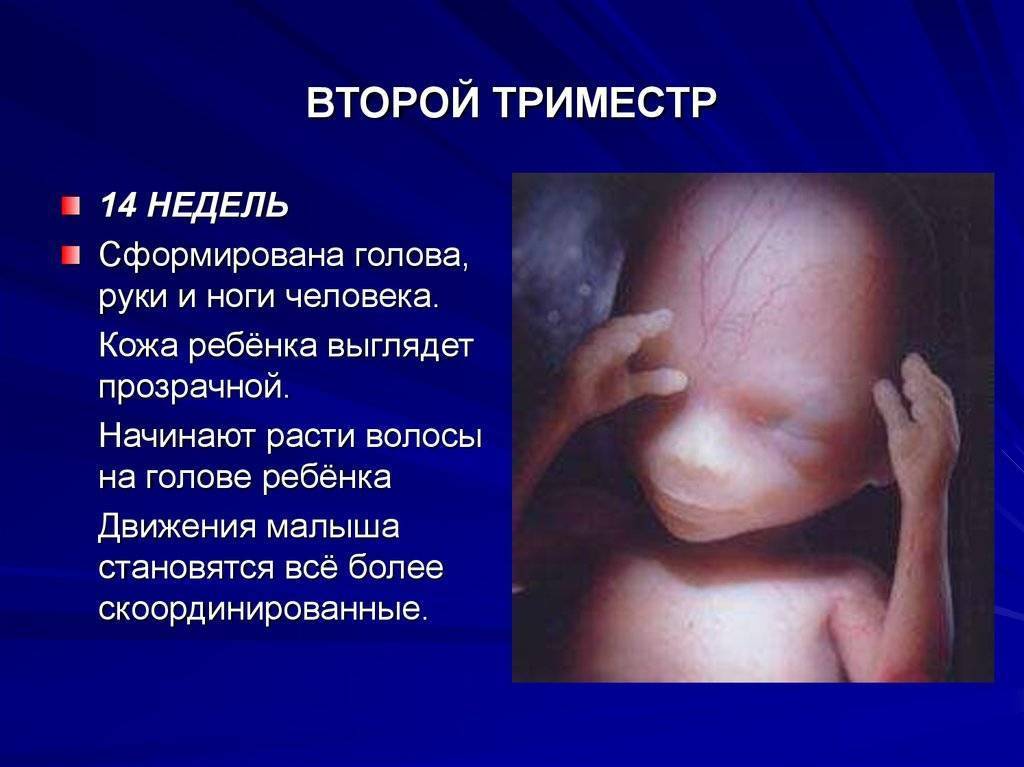
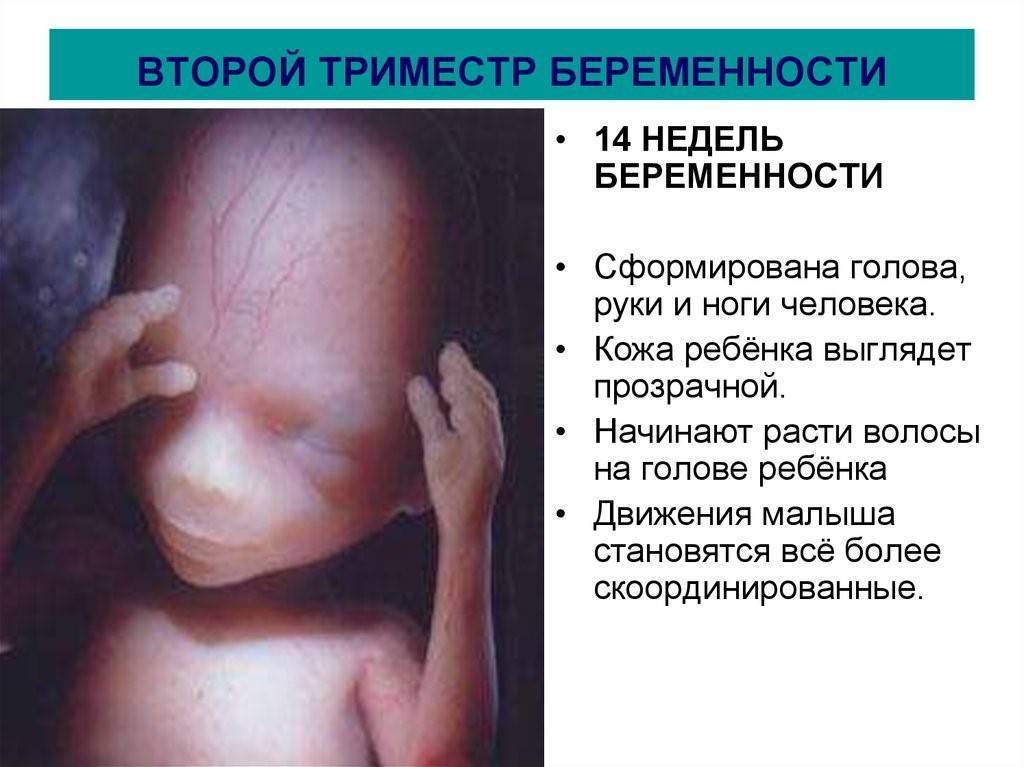
Второй триместр беременности
Во время второго триместра беременности начинают происходить изменения осанки. Так, выпуклость позвоночника, обращенная кпереди, становится более выражена. Эта выпуклость называется поясничный лордоз. Увеличение поясничного лордоза происходит для того, чтобы сместить вниз центр тяжести, который у беременных женщин меняется из-за растущей матки. Такие изменения в позвоночнике приводят к возникновению изменения наклона шеи и плечевого пояса. Поэтому у беременным могут возникать слабость в руках и закрепощение плечевого пояса, а также ноющие боли в руках из-за сдавления серединного и локтевого нерва.
Во время беременности желтое тело, плацента и часть децидуальной оболочки матки вырабатывают гормон релаксин. Концентрация релаксина в организме беременной женщины повышается в 10 раз по сравнению с небеременными. Физиологический смысл выработки релаксина состоит в подготовке родовых путей к родам. Релаксин воздействует на связки, делая их более рыхлыми. Поэтому у беременных женщин развивается нестабильность суставов и могут развиваться изменения походки. Около 50% беременных женщин жалуются на боли в спине. Это происходит из-за спазма мышц, окружающих позвоночник и из-за нестабильности крестцово-подвздошных суставов. У беременных женщин в течение 20 первых недель происходит обратимая потеря костной массы приблизительно на 2%. Такие колебания костной массы в два раза более интенсивны, чем у женщин после климакса.
Изменения таза во время беременности
Приблизительно в течение 3 лет после наступления первых месячных у женщин происходит увеличение размеров таза. Поэтому ранняя беременность, вскоре после начала месячных, часто осложняется несоответствием головки плода и размеров таза, что вызывает затруднения в родах. Из-за релаксина толщина лобкового симфиза (соединение лобковых костей) у беременных женщин возрастает несущественно – с 3-4 мм у нерожавших до 4.5 мм у многократно рожавших. Тем не менее толщина симфиза может достигать во время беременности 7-8 мм. В целом же, можно сказать, что роды практически никак не влияют на форму таза и все изменения размеров после родов происходят из-за роста жировых отложений.
Когда впервые можно почувствовать движения плода
Большинство беременных впервые чувствуют движения плода незадолго до 20 недели. Если беременность первая, движения можно почувствовать уже в 18 недель, если повторная, то уже в 15-16 недель. Как привило первые движения чувствуются, если женщина сидит или лежит в тишине, сосредоточившись на внутренних ощущениях. Первые движения многие описывают как чувство, сходное с щекотанием птичьего пера. По мере роста плода движения становятся интенсивными. В норме ребенок совершает 4 движения в час и некоторые врачи советуют периодически считать количество движений, чтобы контролировать самочувствие плода.
Изменения груди во время беременности
При беременности появляются бугорки вокруг соска. Это совершенно нормальное явление. Они называются бугорками Монтгомери и возникают в середине срока беременности.
Почему во время беременности развивается варикоз вен
В организме беременной женщины вырабатывается большое количество прогестерона. Кроме этого, растущая матка сдавливает нижнюю полую вену, которая является коллектором вен нижних конечностей. Прогестерон ослабляет каркас венозной стенки, что ведет к варикозному расширению вен ног и вен геморроидального сплетения (под слизистой прямой кишки). В любом случае при появлении расширенных подкожных вен, а тем более при сильных отеках ног, изменении цвета кожи и распирающей боли необходимо пройти узи вен нижних конечностей для исключения тромбоза глубоких вен, который потенциально опасен в отношении развития угрожающих жизни состояний.
Психология женщины
Помимо физиологических изменений в организме, у беременной женщины меняется психическое состояние.
На отношение женщины к беременности и родам оказывают влияние различные факторы, в том числе социальные, морально-этические, экономические и др., а также особенности личности самой беременной.
В первой половине беременности большинство женщин больше обеспокоены собственным здоровьем, а во второй половине, особенно после появления шевелений плода, все мысли и заботы будущей мамы направлены на благополучие плода. Женщина может обращаться к ребенку с ласковыми словами, она фантазирует, наделяя его индивидуальными особенностями. Наряду с этим многие женщины сознательно отказываются от некоторых привязанностей и привычек в угоду предстоящему материнству.
Также у беременных могут возникать различные опасения и страхи. В этот период женщина может быть обеспокоена изменениями во внешности, потерей привлекательности, взаимоотношениями с мужем. Близкие родственники (особенно муж) должны стать надежной опорой беременной и постараться обеспечить женщине психологический комфорт. При выраженной тревоге, депрессивном состоянии беременной рекомендуется обратиться за советом к специалисту.
Анализы и их показатели
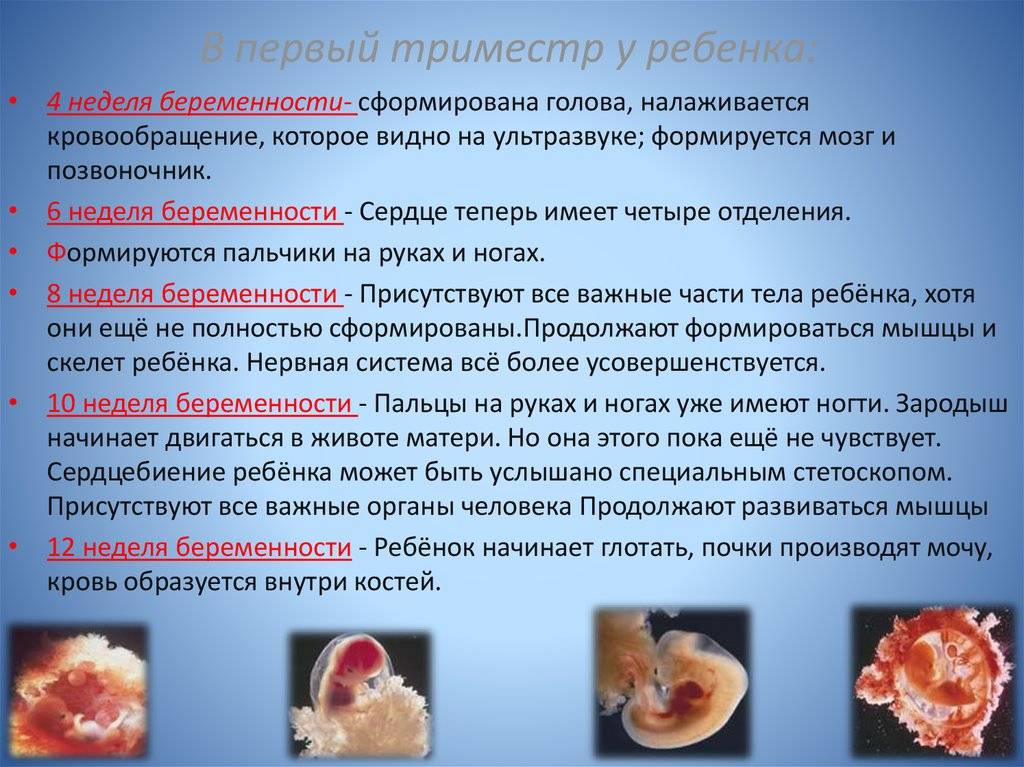
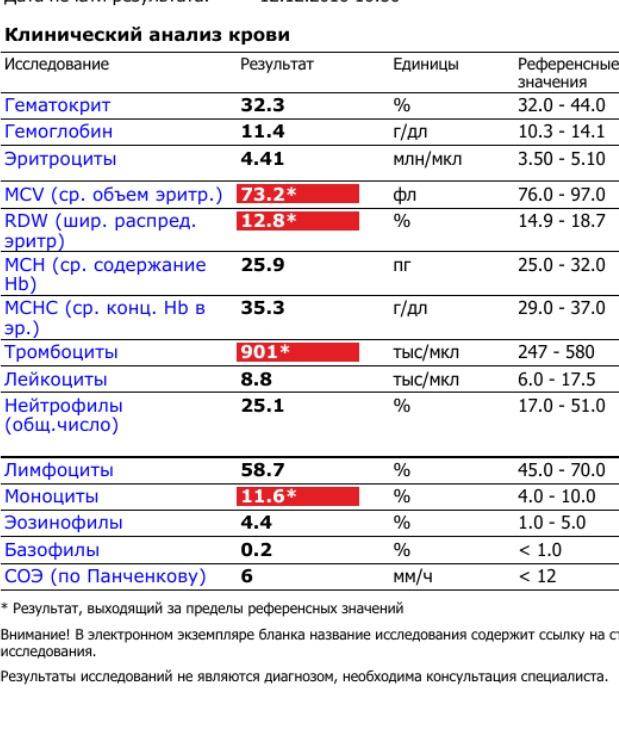
Обычно при постановке на учет, на сроке 10-13 недель, все женщины проходят скрининг здоровья, который должен выявить основные отклонения беременности, включая нарушения углеводного обмена. В рамках этого скрининга проводят исследование уровня гликированного гемоглобина, а также исследование глюкозы венозной плазмы натощак и в течение дня. Этот анализ позволяет определить, был ли сахарный диабет у женщины до беременности. Чтобы диагноз подтвердили, значение гликированного гемоглобина должно превышать 6,5%.
Между 24 и 28 неделями беременности женщинам, у которых никаких отклонений ранее обнаружено не было, делают повторный тест: на определение гестационного диабета (рис. 2). Называется этот анализ «глюкозотолерантный тест» и проводится по следующей схеме:
- Утром женщина сдает кровь на глюкозу натощак,
- Затем ей дают выпить концентрированный раствор глюкозы (75 г глюкозы),
- Через 1 и 2 часа после нагрузки (выпитого раствора) проводят повторное исследование крови.
Результаты теста считаются положительными, если обнаружен хотя бы один из перечисленных признаков:
- Уровень глюкозы натощак выше 5,1 ммоль/л,
- Уровень глюкозы через 1 час после нагрузки выше 10,0 ммоль/л,
- Уровень глюкозы через 2 часа после нагрузки выше 8,5 ммоль/л.
Важно! Для диагностики ГСД подходит ТОЛЬКО глюкозотолерантный тест. Тест на гликированный гемоглобин не применяют, так как это исследование часто дает ложноотрицательный результат
Кроме того, с его помощью нельзя отследить степень повышения глюкозы в крови после приема пищи.
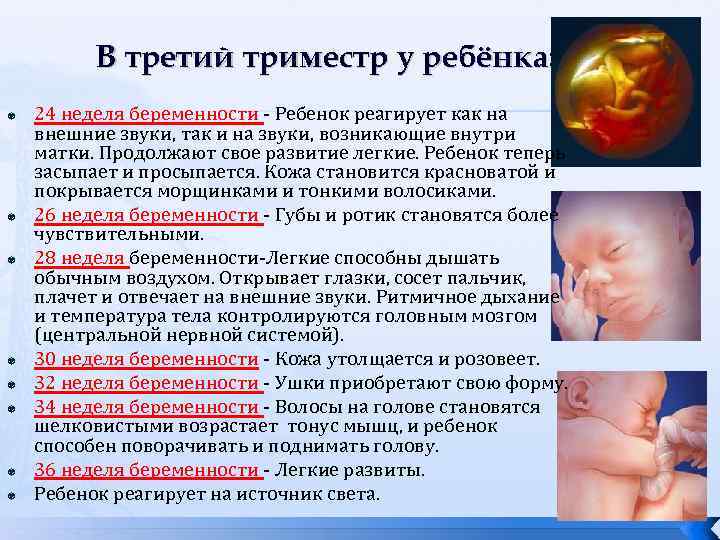
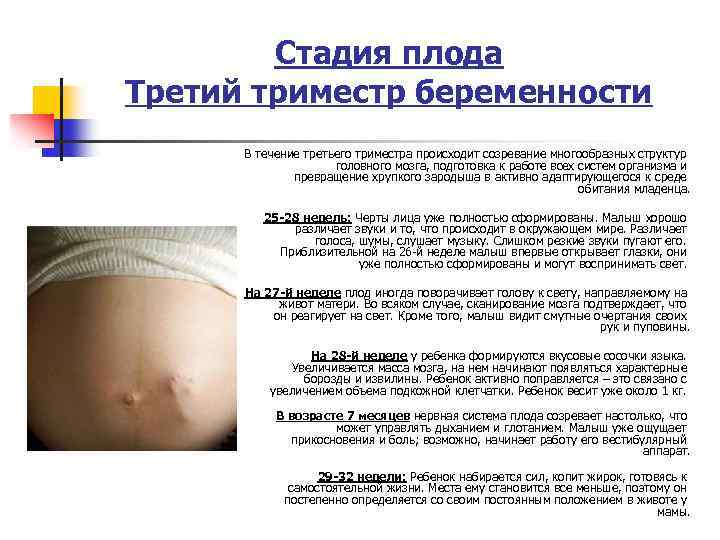
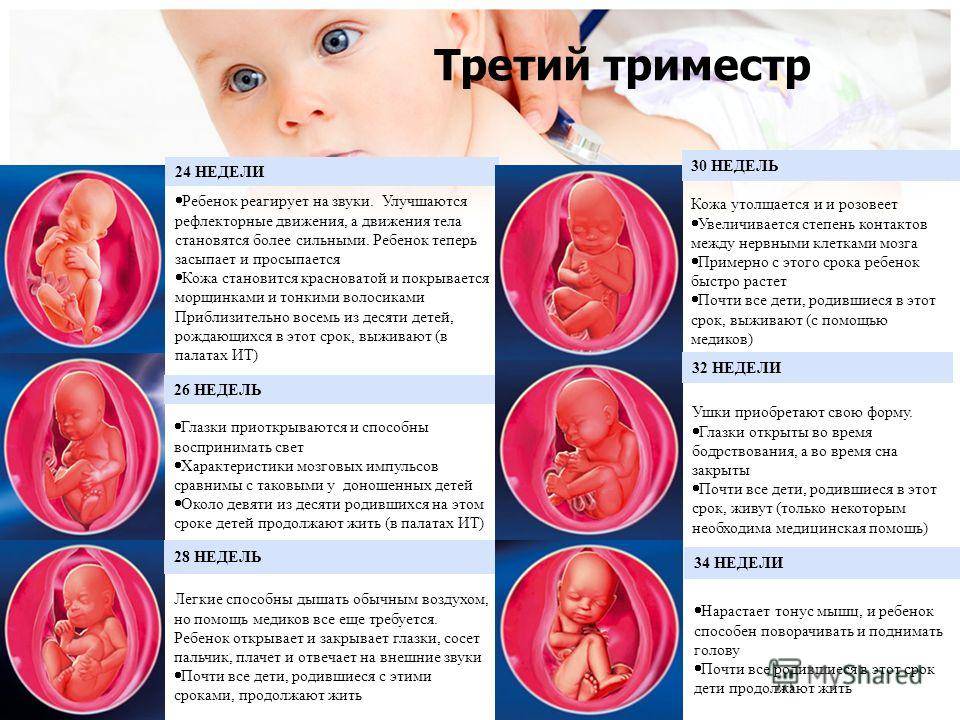
Развитие плода
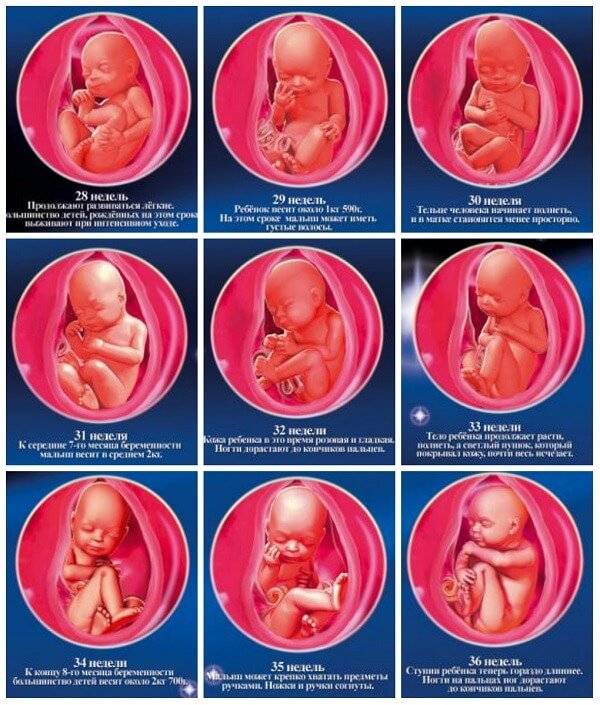
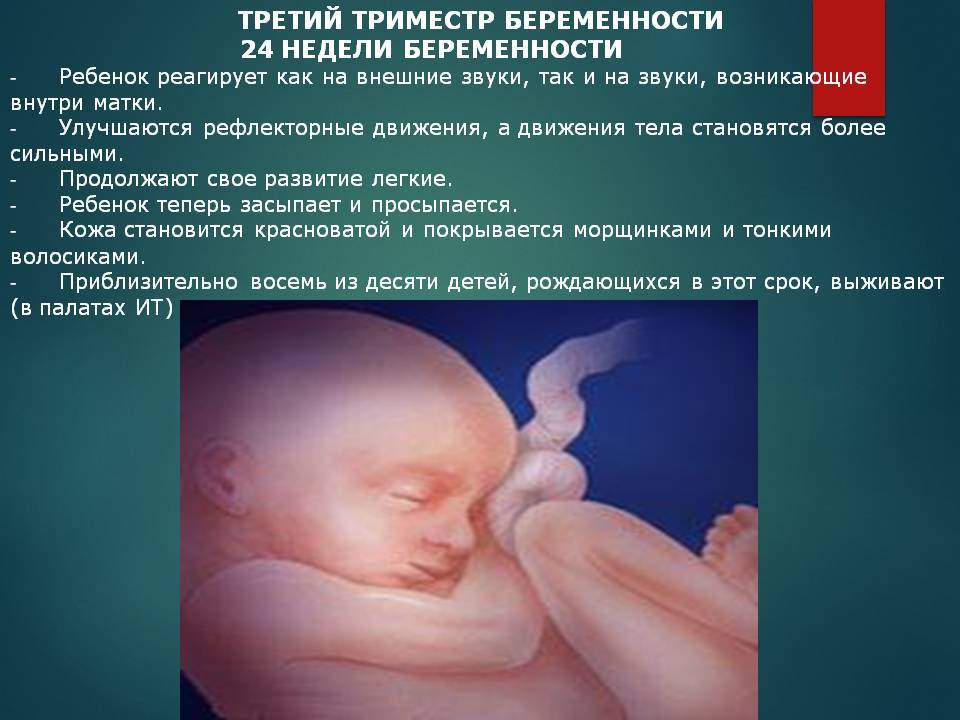
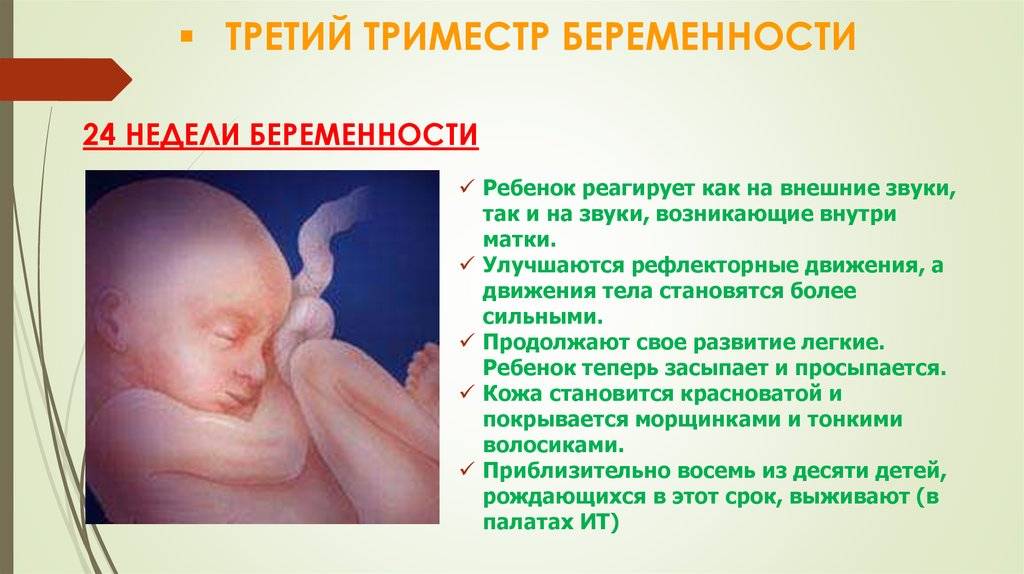
Основная задача плода в третьем триместре беременности – активный набор веса. Если в начале этого периода он весит около 900 граммов, то к моменту появления на свет он успевает прибавить еще в среднем 2,5 кг в зависимости от наследственных факторов.
Если на 27-28 неделе малыш свободно двигался в утробе, кувыркался и переворачивался, то примерно на 36 неделе он занимает положение головкой вниз, шевелится уже не так интенсивно, но зато весьма болезненно для мамы. Если вы чувствуете, как он упирается вам ножками в подреберье, попробуйте погладить живот, походить, чтобы уговорить малыша сменить положение тела.
К 38 неделе беременности все органы и системы плода развиты в полной мере, чтобы функционировать вне утробы. Малыш считается доношенным. Кости черепа остаются подвижными и срастутся только в течение первого года жизни ребенка. Эта гибкость необходима для безопасного прохождения по родовым путям. Малыш реагирует на звуки извне и очень зависит от вашего психологического состояния. О своей тревоге или неудобстве может заявить резкими толчками.
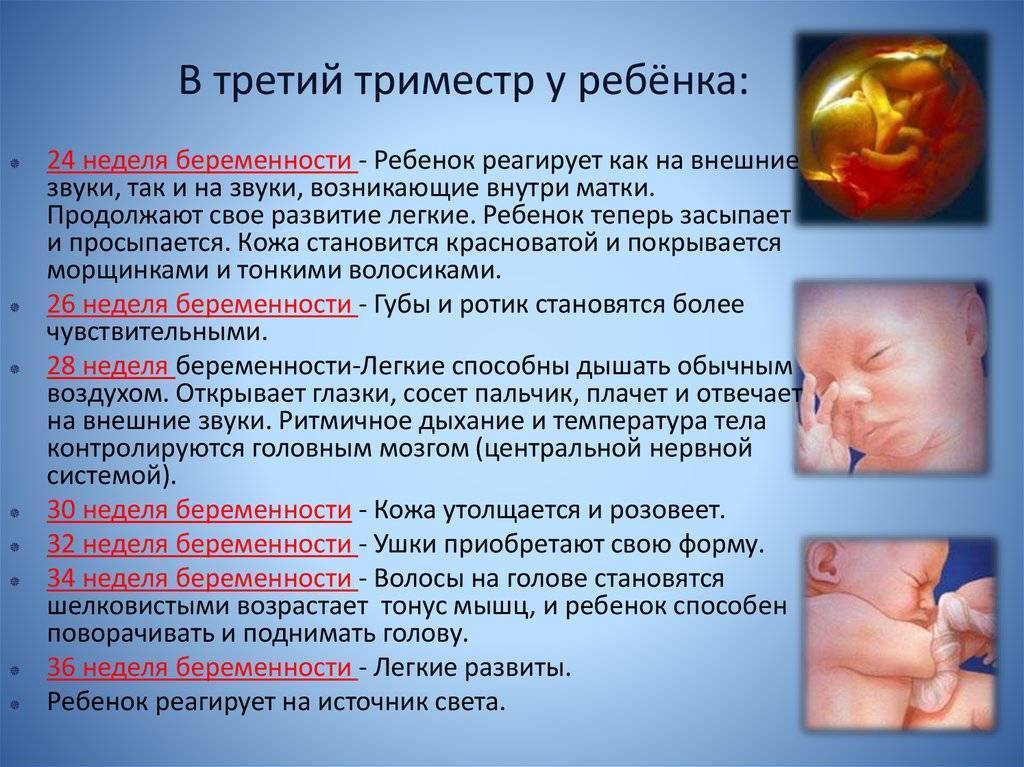
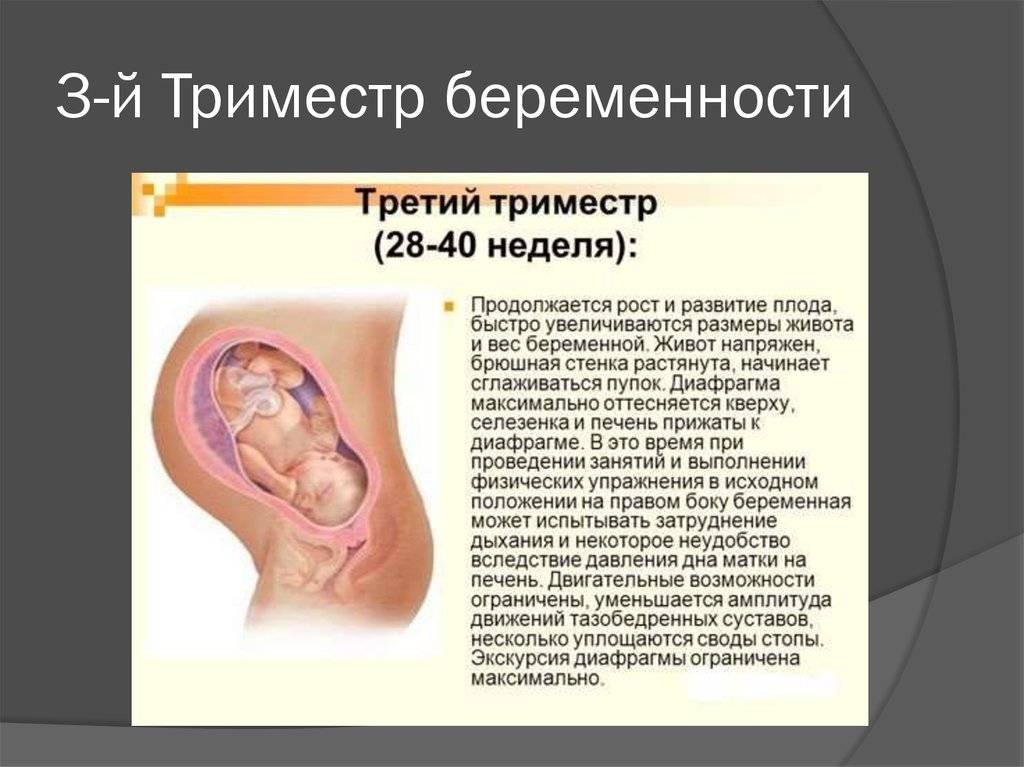
Третий триместр: 28-40 недель беременности
На начало третьего триместра кроха уже жизнеспособен вне утробы матери при создании оптимальных условий для выхаживания: температуры и влажности окружающего воздуха, питании и других.
Об особенностях выхаживании недоношенных детей — в нашем материале.
Однако ваша задача — доносить и родить в срок здорового малыша.

Прием у врача: к чему готовится?
Во время посещения измеряется ваш вес и артериальное давление, окружность живота, высота стояния дна матки, выслушивается сердцебиение плода.
Контроль над здоровьем малыша и течением беременности
Проводится третий скрининг на сроке 30-34 недель, наиболее оптимально — 30-32 недель.
Выполняется ультразвуковое исследование для определения:
* Размеров плода в соответствии с предполагаемым сроком беременности
* Состояния плаценты
* Расположения петель пуповины
* Количества и состава околоплодных вод
* Расположения плода (тазовое, головное, поперечное)
Проводится допплерометрия — измерение скорости кровотока в сосудах плаценты и матки.
При неосложненной беременности всем будущим мамам — в 30-32 недели и перед родами. Исследование выполняется чаще — например, при нарушении маточно-плацентарного кровотока, недостаточном поступлении к малышу кислорода (гипоксии плода), гестозе беременных, отеках, преждевременной отслойке плаценты и некоторых других состояниях.
Про гестоз беременных читайте в нашем материале, отеки беременных, кровотечения во время беременности и преждевременную отслойку плаценты.
Выполняется кардиотокография — одновременно регистрируется, а также анализируется сердцебиение плода и сокращения матки.
Рекомендуется проводить всем беременным один раз в 7-10 дней, начиная с 32-33 недель. На практике, обычно, получается реже.
Однако исследование при необходимости проводится все же чаще: развитии гипоксии у плода, фетоплацентарной недостаточности, повышении тонуса матки и некоторых других состояниях. Поскольку показатели КТГ быстро меняются и зависят от многих факторов. Утром они могут находиться в пределах нормы, а к вечеру возникают отклонения. В спорных случаях назначается доплерометрия.
Контроль над здоровьем матери
– Проводятся исследования в динамике: общий анализ крови и мочи, сахар крови, набирается мазок, билирубин крови и другие.
– Консультации специалистов.
Определяется срок госпитализации в родильный дом, что особенно важно при наличии факторов риска:
* Рубец на матке после кесарева сечения — рекомендуется в 39-40 недель или с началом родов.
* Многоплодная беременность. При отсутствии осложнений в течение беременности — в 37 недель. При необходимости — раньше.
* Неправильное расположение плаценты — в 32-34 недели.
* Фетоплацентарная недостаточность — при обнаружении признаков нарушения кровотока с внутриутробной задержкой развития плода II-III степени.
* Гестоз или поздний токсикоз — при выявлении первых признаков.
Решается вопрос о способе родов: через естественные родовые пути или выполнение операции кесарева сечения.
Определяется центр, в котором будут проходить роды при выявлении врожденных пороков развития у ребенка. Например, если необходимо проведение операции сразу после рождения либо специальных условий для выхаживания малыша после рождения.
Казалось бы, все исследования пройдены в соответствии со сроками и врачебные назначения выполнены
Однако, не смотря на все предосторожности, что-то пошло не так…
Нюансы питания
Суточную калорийность следует увеличить до 3000 – 3500 Ккал., но основную массу в ней уже должны составлять жиры. Они помогут сохранить энергию, обеспечить усвояемость витаминов и минералов.
Белки же, напротив, стоит ограничить до 110 грамм в день, чтобы предотвратить проблемы с давлением, почками и отёками. Углеводов тоже нужно употреблять меньше – до 300 грамм в день. Это поможет избежать лишних килограммов, а также воспалительных процессов.
Чтобы избежать отёков, нужно рассчитать правильный питьевой режим – 35 мл воды на 1 кг веса в сутки. С той же целью нужно ограничить употребление соли до 5 грамм в сутки.
В третьем триместре стоит отдавать предпочтение продуктам с высоким содержанием витаминов E, A, D, аскорбиновой кислоты и микроэлементов – йода, кальция, фосфора, цинка, селена, магния и фолиевой кислоты.
Кушать лучше 6-7 раз в день, первый приём пищи – не позднее, чем через час после пробуждения, а последний – за 3-4 часа до сна.
На этот период лучше убрать из диеты мучное (кроме цельнозерновых продуктов), сладости, бобовые и желток яиц. Картофель, рис и макароны тоже лучше не употреблять, как и грибы – чтобы не перегружать пищеварительную систему.
Чтобы избежать аллергии, не стоит кушать некоторые орехи, креветок, шоколад, цитрусовые, а также клубнику и малину.
В этот период лучше отдавать предпочтение злакам, овощам и фруктам, нежирному мясу и рыбе.
А индивидуальные рекомендации относительно питания можно получить у специалистов нашего медицинского центра.
Народные средства от зубной боли при беременности
Поскольку женщине в положении важно позаботиться о безопасности будущего ребенка, главным образом стоит обратить внимание на народные средства от зубной боли при беременности. К таковым относятся:
- Полоскания травяными отварами и настоями. Для приготовления такого отвара можно использовать ромашку аптечную, подорожник, календулу, шалфей или зверобой. Если трав дома не оказалось, можно приготовить обычный соляной раствор. Полоскания нужно проводить как можно чаще. Небольшое количество отвара перед использованием желательно немного подогреть. Полоскать рот настоем из холодильника запрещено: это не только усилит боль, но и может спровоцировать развитие воспаления.
- «Звездочка». Универсальный бальзам «Звездочка» – отличное народное средство от зубной боли при беременности. Небольшой ватный тампон пропитывается растительным маслом (подсолнечным или оливковым), после чего на его конец наносится немного «Звездочки». Тампон прижимают к десне (корню заболевшего зуба).
- Порошок гвоздики. Если дома есть порошковый вариант этой пряности, достаточно посыпать гвоздикой воспалившийся участок десны, чтобы болевые ощущения начали затухать.
- Чеснок. Существует 2 способа использования чеснока при зубной боли. Первый способ предполагает прикладывание кусочка чеснока непосредственно к больной десне. Во втором варианте рекомендуется раздавить дольку чеснока, превратив ее в кашицу, а затем нанести немного этого вещества на запястье (туда, где выделяются вены). Если зубная боль отмечается слева, кашицу наносят на правое запястье; когда боль ощущается справа – на левое.
- Подорожник. Это эффективное народное средство от зубной боли при беременности применимо только летом, когда на улице можно найти свежий подорожник. Небольшой лист этого растения нужно тщательно помыть, а затем прокатать скалкой или аккуратно отбить молоточком до выделения сока. Когда лист станет мягким и влажным, его необходимо скрутить в тонкую трубочку и положить в ухо со стороны больного зуба. Удивительно, но вскоре боль начнет утихать.
- Домашние растения. В борьбе с зубной болью достаточно высокой эффективностью характеризуются такие распространенные растения, как алоэ, каланхоэ и пеларгония. Небольшой кусочек листа любого из указанных растений очищают от кожицы для выделения сока, а затем прижимают к больной области.
- «Зубные капли». Данный препарат продается в аптеках, однако он базируется лишь на натуральных веществах: в его составе вы найдете валериану, камфару и мятное масло. Если смоченный в этом растворе кусочек ватки приложить к больному зубу, боль начнет постепенно затихать. При этом «Зубные капли» являются отличным антисептиком и успокоительным средством.
Достоинства и недостатки медикаментозного аборта
Этот метод прерывания беременности имеет несколько преимуществ перед хирургическими способами (выскабливанием и вакуумной аспирацией):
- Минимальные последствия для организма – при медикаментозном аборте слизистая матки остается неповрежденной, что существенно повышает шансы на успешное зачатие и вынашивание ребенка в будущем;
- Меньший риск возникновения осложнений (инфекций, кровотечений и т. д.) вследствие неинвазивного характера процедуры;
- Сравнительно быстрое восстановление репродуктивной системы – менструальный цикл начинается уже спустя 28-30 дней;
- Высокая эффективность – при корректном проведении процедуры вероятность успешного прерывания беременности составляет 80-99%.
Хотя в целом медикаментозный аборт считается наиболее безопасным способом прерывания беременности, у него есть и недостатки:
- Данный метод можно применять только на ранних сроках беременности, позже он становится неэффективным, а его применение способно вызвать тяжелые осложнения;
- Прием препарата мифепристона может сопровождаться тошнотой и рвотой, болью в области живота, индивидуальной аллергической реакцией, повышением артериального давления, иногда – маточным кровотечением;
- Медикаментозный аборт, даже при гарантированной смерти плода и его отделения от эндометрия матки, не всегда сопровождается полным изгнанием плодного яйца из половых путей, что требует его выскабливания для предотвращения осложнений.
В целом, несмотря на эти недостатки, большинство женщин выбирают именно данный метод как наиболее щадящий способ прервать нежелательную беременность. Боль после медикаментозного аборта, как правило, неинтенсивная и проходит сравнительно быстро.
Часто во время беременности появляются запоры – функциональные нарушения моторики толстой кишки. Как с ними бороться?
В первую очередь подобрать продукты:
- побольше клетчатки (яблоки, капуста, свекла, морковь, хлеб с отрубями и т.п.);
- все салаты нужно заправлять растительным маслом;
- с вечера заваривать курагу и чернослив (3-5 ягод на 1 ст. крутого кипятка и оставить настояться – утром натощак съесть саму ягоду и, если нет токсикоза, запить сразу, а если есть – через некоторое время);
- если нет отвращения к растительному маслу, проглотить 1 ст. л. оливкового или любого другого масла натощак за 15 мин до приема пищи.
Это щадящие меры по облегчению состояния, но, если это не помогает нужно присоединить прием препарата, расслабляющего кишечник (дюфалак).
Показания к проведению
Третье УЗИ проводится обязательно, оно может быть последним. Врач может назначать дополнительные УЗИ в том случае, если имеются следующие показания:
- размер матки не соответствует сроку беременности;
- возраст женщины более 35 лет;
- родители ребенка являются близкими родственниками;
- имелась угроза прерывания беременности, сохранявшаяся долгое время;
- обвитие пуповиной шеи плода;
- кровянистые выделения;
- бактериальная или вирусная инфекция;
- хроническая или гестационная гипертензия;
- боли в области живота;
- наличие болезней, передающихся по наследству;
- плохие показания при прохождении предыдущих УЗИ;
- имеются хромосомные патологии;
- курение во время беременности;
- один из родителей получил большую дозу облучения незадолго до зачатия;
- один или двое родителей имеют онкологическое заболевание;
- рождение в прошлом ребенка с отклонениями;
- имеется случай выкидыша или самопроизвольных родов, замершей беременности, внутриутробной гибели плода;
- родители страдают от наркотической или алкогольной зависимости;
- место жительства находится в районе с загрязненной экологией;
- работа матери связана с вредным производством;
- наличие у женщины новообразований;
- мать имеет отрицательный резус-фактор, в крови имеются резус-антитела;
- сахарный диабет у беременной;
- повышенная температура тела;
- во время беременности будущая мать вынуждена принимать медикаменты или препараты сильного действия, запрещенные к приему при беременности;
- отслойка плаценты;
- отсутствие подвижности плода.
Еще немного об аптечных лекарствах от зубной боли при беременности
Будущей матери необходимо понимать: любое принятое ею лекарство может сказаться на ее ребенке. Конечно, влияние большинства препаратов на развитие плода остается неизученным, но именно поэтому-то и стоит минимизировать лекарственную нагрузку на организм беременной. Особенно уязвим малыш в первом триместре беременности, поэтому ни одна таблетка на этом сроке не должна приниматься без соответствующего назначения врача.
Если болевые ощущения не очень сильные, необходимо попытаться избавиться от зубной боли при беременности с помощью народных средств. Если народные методы не помогают, есть смысл обратиться к аптечным препаратам, но начать с детских гелей. Большинство сильных лекарств от зубной боли при беременности употребляется однократно (!) и только при острой необходимости.
Чтобы зубная боль при беременности не настигла женщину внезапно, ей необходимо правильно питаться, регулярно чистить зубы и следить за своим здоровьем. Если десны стали очень чувствительными и начали периодически кровоточить, необходимо ежедневно полоскать рот настойкой из коры дуба. Если один из зубов начал «поднывать», при первой же возможности следует обратиться к стоматологу.
Назад
Почему во время беременности часто возникают инфекции мочевыводящих путей
Из-за воздействия прогестерона расслабляется мускулатура почечных лоханок и мочеточников, что влечет за собой расширение почечных лоханок, мочеточников и потенциально может вызвать заброс содержимого мочевого пузыря в мочеточники – пузырно-мочеточниковый рефлюкс. Кроме того возможно сдавление мочеточников растущей маткой. Замедление оттока мочи и попадание бактерий в мочевыводящие пути может привести к воспалительным заболеваниям мочевыводящих путей у беременных женщин. Тажелым заболеванием является пиелонефрит. Часто пиелонефрит у беременных протекает бессимптомно.