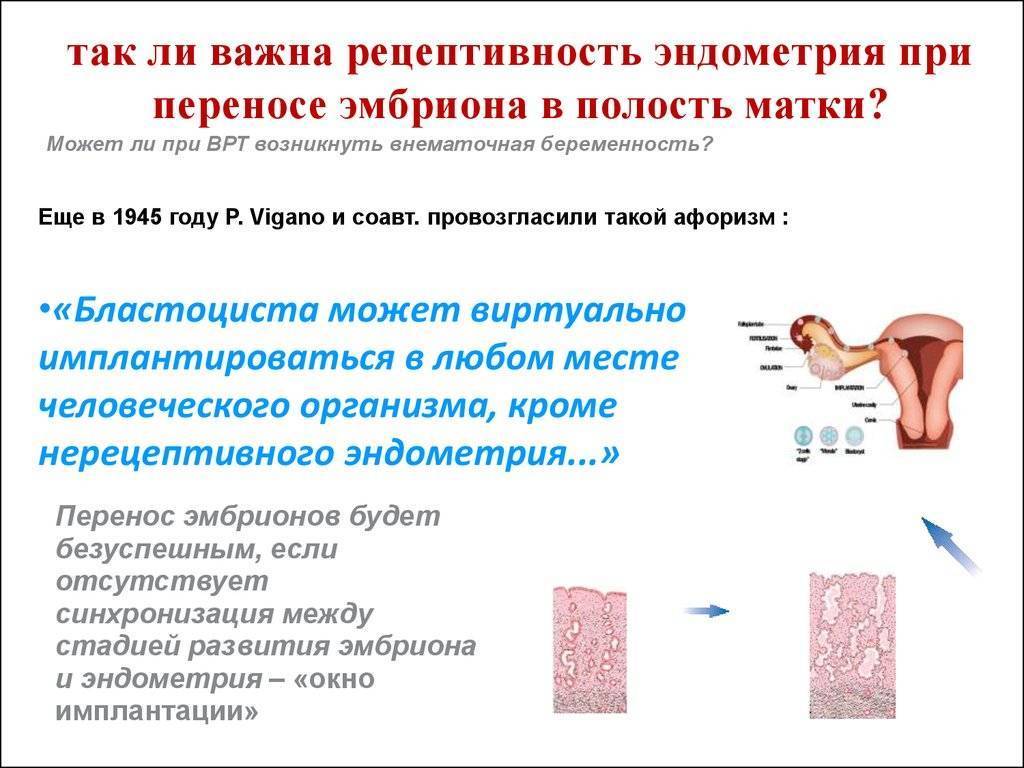
Развитие эмбриона после пересадки
Перенос эмбриона осуществляется, как правило, на 5-6 день – при достижении им стадии бластоцисты. В этот период он наиболее приспособлен к имплантации, что повышает шансы на успешное наступление беременности. После трансфера эмбрион проходит следующее развитие:
- В 1 день зародыш выходит из бластоцисты, его клетки разделяются на внутренние (трофобласт), из которых формируется плацента, и наружные, что станут основой для развития органов;
- На 2 сутки эмбрион начинает вживляться в эндометрий матки и закрепляться в нем, при этом слизистая также претерпевает изменения – в частности, увеличивается концентрация кровеносных сосудов, изменяется структура тканей;
- В течение 3-5 дней ворсинки трофобласта погружаются в эндометрий, откуда эмбрион получает питательные вещества, кислород, а также куда выводит продукты своей жизнедеятельности;
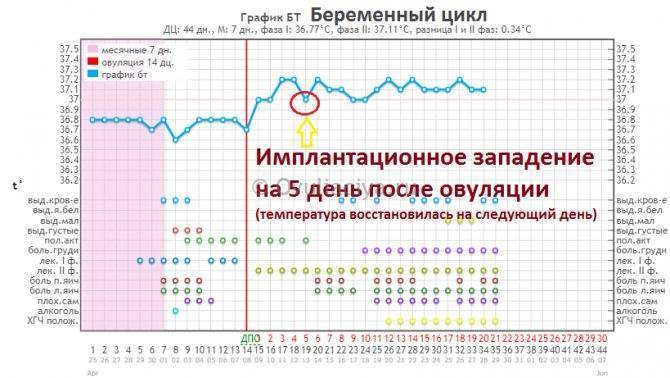
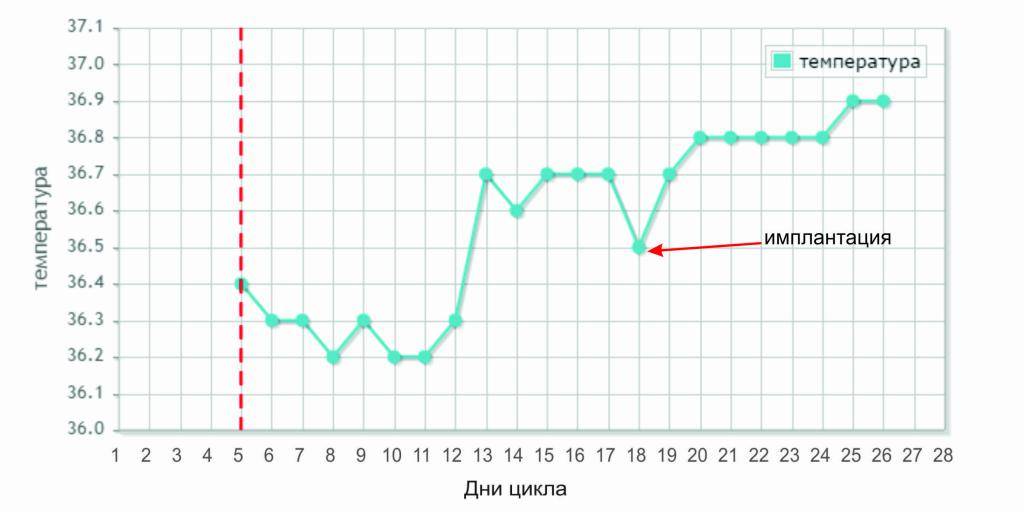
- На 6-й день после трансфера эмбрион выделяет фермент, растворяющий эндометрий для еще большего углубления в него, при этом пространство между ворсинами трофобласта заполняется кровью, которая может (но не обязательно) выделяться у пациентки;
- На 7-10 день эмбрион окончательно имплантируется в эндометрий матки, покрывается эпителием, что запускает процесс формирования плаценты, продуцирующий собственный ХГЧ пациентки.
Именно синтез собственного хорионического гонадотропина человека – основной показатель успешной имплантации эмбриона. По истечении 10 дней после переноса врач берет у пациентки на анализы кровь и мочу для установки уровня ХГЧ, а также проводит ультразвуковое обследование матки на наличие плодного яйца.
О переносе эмбрионов
Итак, уже пройден подготовительный этап, выбраны и оплодотворены наиболее качественные яйцеклетки, каждому зародышу уже несколько суток. Наконец, наступает наиболее волнительный и ответственный момент переноса эмбрионов. Врач, убедившись, что организм будущей матери готов принять новую жизнь, при помощи специального катетера вводит два-три эмбриона в полость матки. При этом, вопреки весьма распространенному мнению, процесс имплантации зародышей не сразу происходит: пройдет около двух недель, прежде чем уверенно можно будет говорить о том, что наступила долгожданная беременность, или что в этот раз попытка не имела успеха.
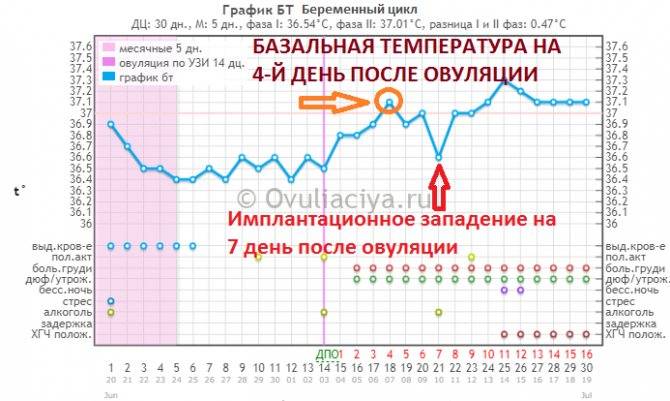
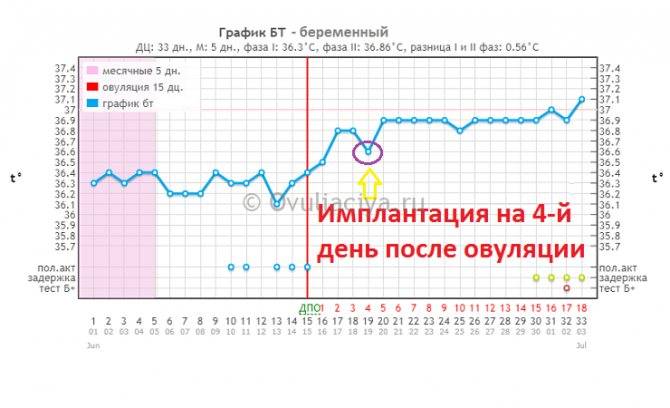
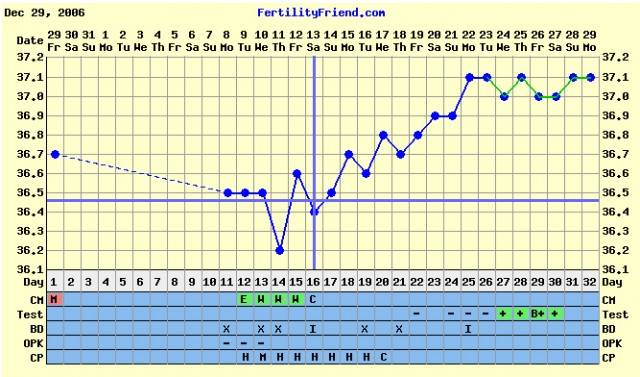
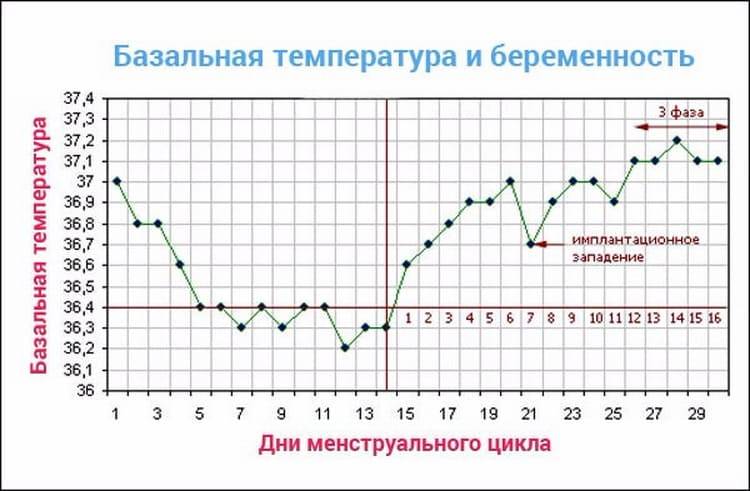
Врачи утверждают, что никаких особых признаков беременности после переноса эмбрионов женщина ощущать не должна. Но при этом у некоторых представительниц прекрасного пола в первые двое суток после процедуры подсадки эмбрионов отмечаются тянущие боли в полости живота. Другие пациентки говорят о некоторых кровянистых выделениях. Когда кровотечение происходит на шестой-двенадцатый день после переноса эмбрионов, тогда, вероятнее всего, это не что иное, так называемое имплантационное кровотечение. Обычно это скудные выделения розовой окраски, которые продолжаются всего несколько часов и говорят о том, что оплодотворенная яйцеклетка смогла успешно внедриться в полость матки. В это время наряду с кровотечением пациентка может ощущать тяжесть в зоне над лобком, дискомфорт и некоторую слабость.
Еще одной причиной появления выделений после подсадки эмбрионов, которые обычно принимают за менструацию, является дисбаланс гормонов в женском организме. Процедура экстракорпорального оплодотворения подразумевает обязательное проведение гормональной поддержки после процедуры подсадки эмбрионов: нужный уровень прогестерона и эстрадиола достигается благодаря приему специальных препаратов. Когда баланс этих чрезвычайно важных гормонов нарушается, могут возникнуть мажущие выделения, а, следовательно, необходимо срочно откорректировать дозировку лекарственных препаратов.
Важно! Фактически во всех случаях сильные выделения крови после процедуры подсадки эмбрионов выступают основным признаком отторжения плодного яйца. В данной ситуации необходимо срочно обратиться к своему врачу-гинекологу, а зачастую требуется даже госпитализация – достаточно часто только наступившую беременность получается сохранить
День 2. Эмбрионы — классификация качества
- На 2-е сутки после слияния генетического материала сперматозоида и яйцеклетки происходит дробление – деление клетки на две.Клетки дробящего эмбриона называются бластомерами. На этой стадии можно оценить качество эмбриона по степени фрагментации (объему эмбриона, занимаемому безъядерными фрагментами цитоплазмы), считается, что чем она больше, тем ниже считается потенциал этого эмбриона к имплантации и дальнейшему развитию. Помимо фрагментации оценивается форма и относительные размеры бластомеров (T. Hardson, 2001).
- Наиболее общепринятая классификация дробящихся эмбрионов по качеству – A-B-C-D, где А – самый лучший, D – самый худший. Цифрами указывают количество бластомеров.
Что делать перед переносом эмбрионов в полость матки
Один из самых мучительных моментов для будущих родителей — это решение, сколько эмбрионов переносить в матку — один или два. Обычно планируют одного ребенка, но, с другой стороны, хочется подстраховаться и перенести два или даже три эмбриона. Но на самом деле в этой дилемме есть медицинский фактор.
Я не применяю европейский стандарт и переношу минимальное количество эмбрионов. Это резко снижает вероятность многоплодной беременности и ее прерывания на различных сроках.
Перед процедурой переноса эмбрионов я даю следующие рекомендации:
- принять душ накануне процедуры;
- за один-два часа до переноса выпить один-два стакана воды (это нужно, чтобы во время манипуляции мочевой пузырь был умеренно наполненным);
- прийти на процедуру без макияжа и парфюмерии;
- в день переноса эмбрионов рекомендуется сдать кровь на эстрадиол и прогестерон. После получения результата обязательно связаться по телефону с врачом для коррекции дальнейшего лечения;
- прийти в клинику в хорошем настроении.
Стоит отметить, что процедура выполняется без обезболивания. Она очень комфортна и занимает буквально мгновение.
Основные риски срыва беременности на третью неделю после ЭКО
3 неделя беременности после ЭКО сопровождается такими же факторами риска, как при наступлении естественным путем, но с большей долей вероятности выкидыша.
Основными причинами прерывания беременности на таком сроке являются:
- Травмы, сопровождающиеся нарушением прикрепления зародыша к стенке матки;
- Наличие серьезных генетических патологий, несовместимых с жизнью плода;
- Инфекционные заболевания и воспалительные процессы, как поражающие половую систему женщины, так и весь организм;
- Недостаточность прогестерона;
- Прием некоторых лекарственных средств;
- Внематочное расположение плодного яйца.
Повышение рисков при ЭКО обусловлено искусственным вызовом свойственных природной беременности изменений в организме. В первые 3-4 недели после переноса эмбрионов женщине рекомендуется постоянно пребывать под врачебным контролем и обращаться к специалистам при возникновении малейшего повода для беспокойства.
При нормальном протекании первых трех недель женщину могут снять с наблюдения в центре репродуктологии и поставить на учет в обычной женской консультации. Но при желании пациентки беременность может наблюдаться в клинике вплоть до самых родов.
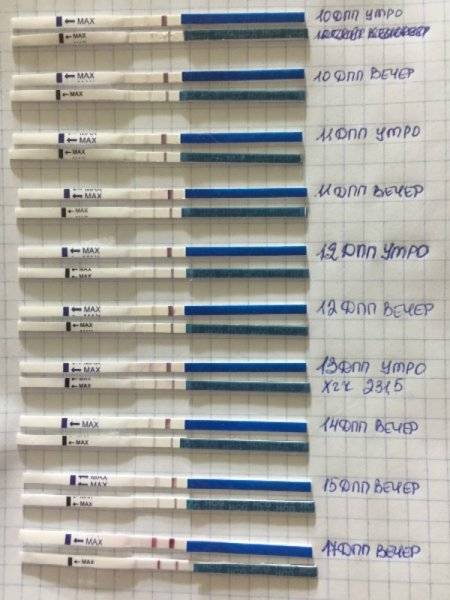
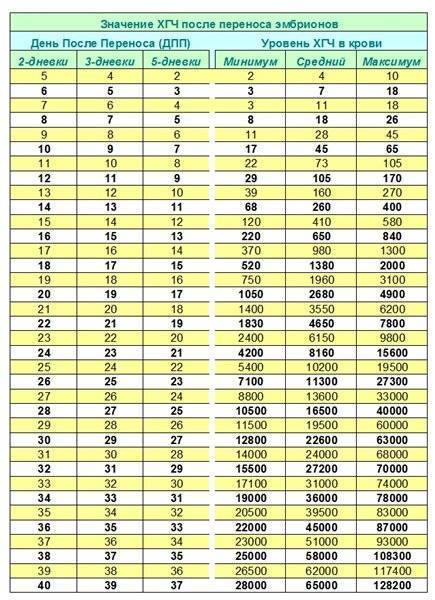
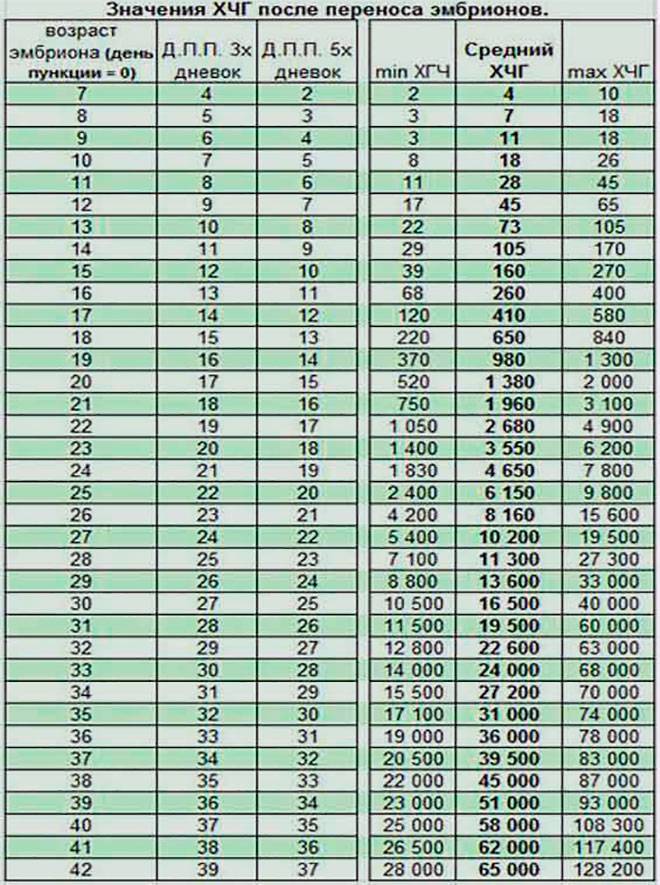
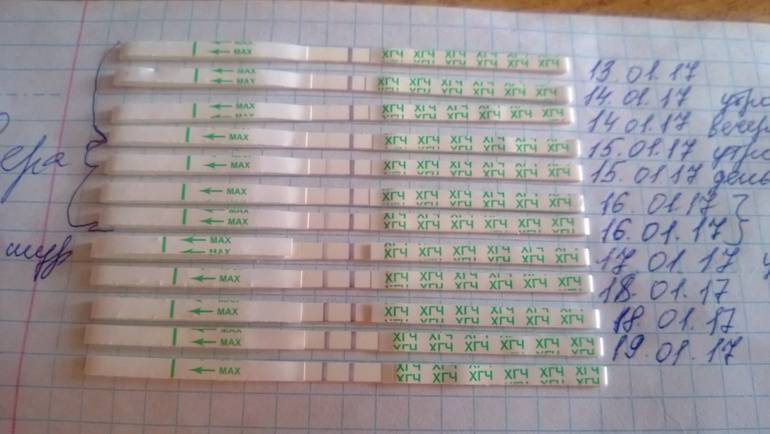
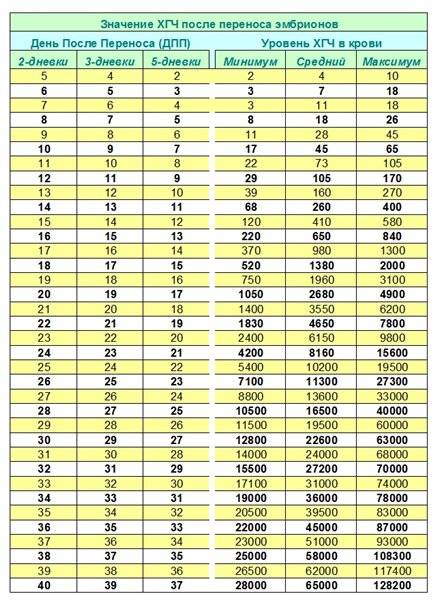
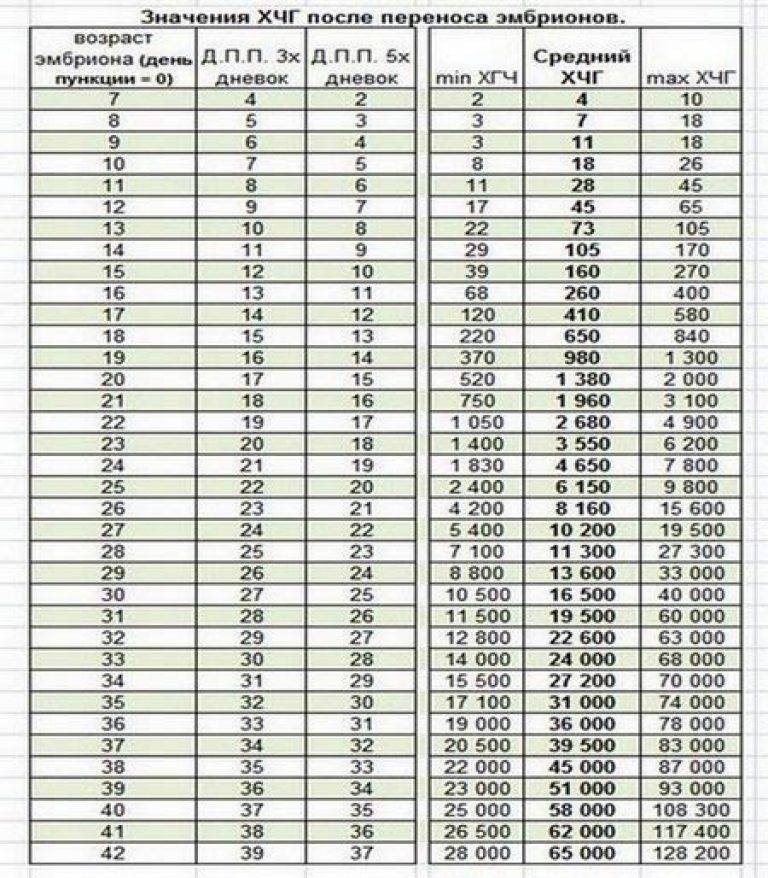
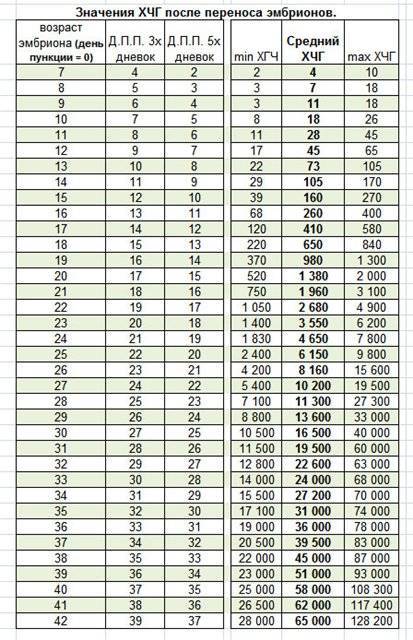
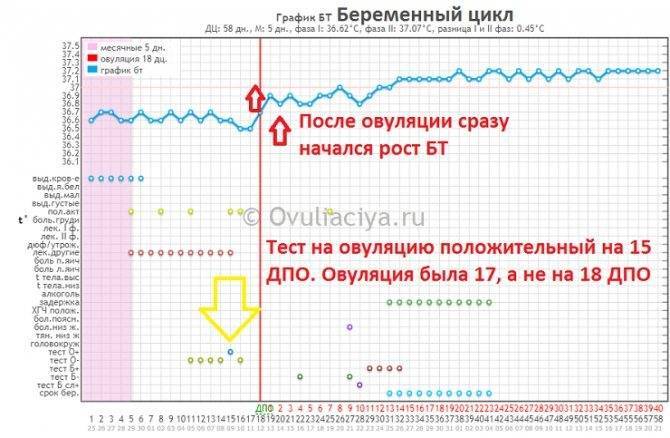
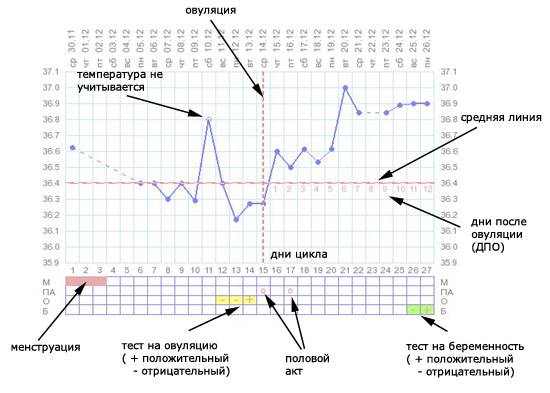
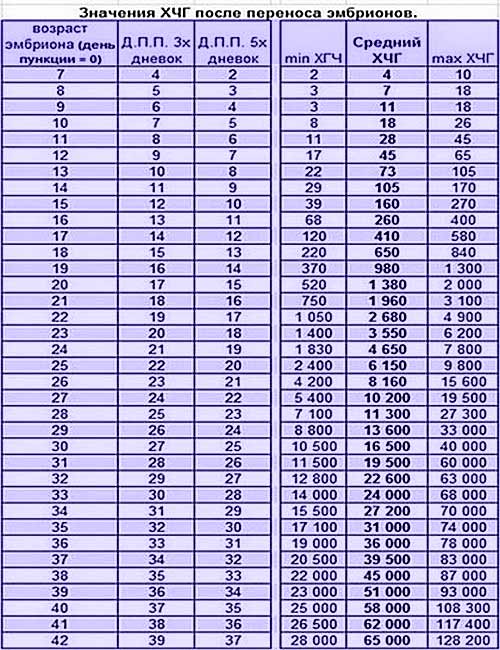
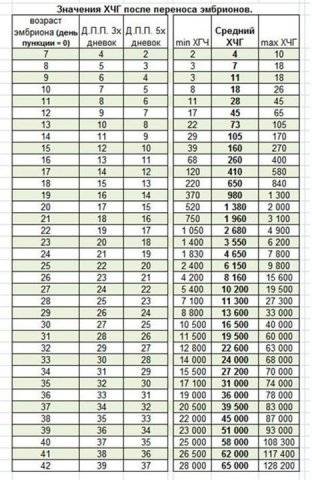
Уровень ХГЧ. 15 дней после ЭКО
Количество в крови хорионического гонадотропина человека – основной показатель, на который следует ориентироваться женщине, перенесшей экстракорпоральное оплодотворение, при подтверждении беременности и нормальном её протекании.
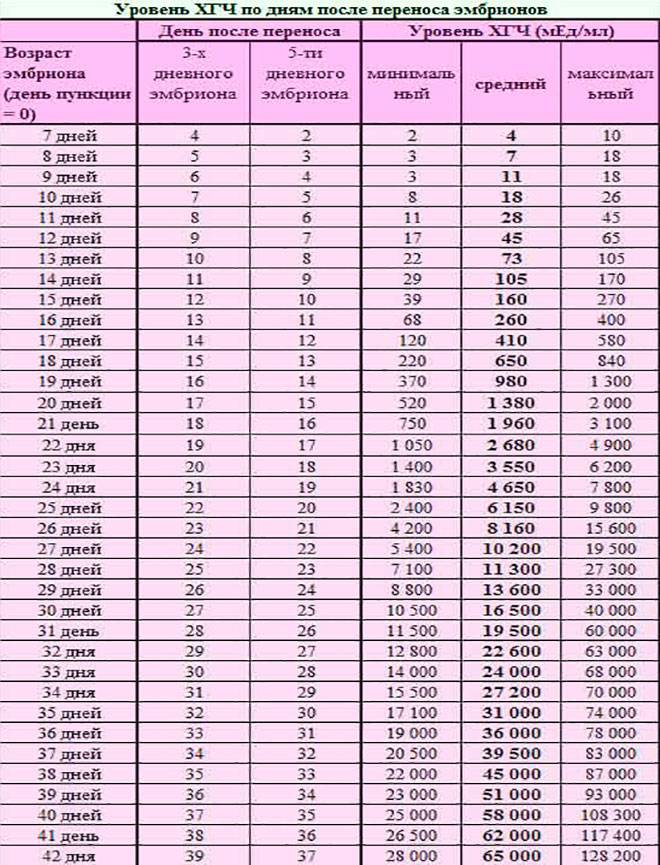
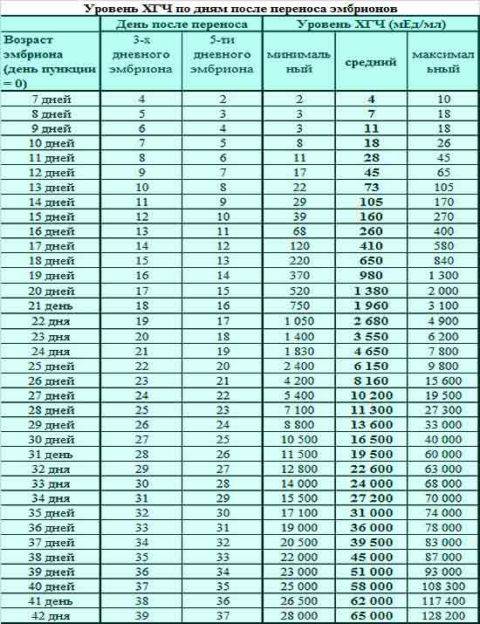
Спустя 15 ДПП ХГЧ поднимается до уровня достаточно высокого, чтобы с большой точностью определить наступление беременности. Количество хориогонадотропина человека возрастает с большой скоростью, меняясь каждый день. Уже через неделю после оплодотворения анализ крови на содержание ХГЧ может с большой долей вероятности предсказать будущее материнство.
При экстракорпоральном оплодотворении проведение анализа происходит, обычно, в период с 12-ого по 15-ый день после внесения эмбрионов. Значения будут отличаться для зародышей, помещенных в матку на третий день их развития и на пятый. Наиболее часто вносятся эмбрионы-пятидневки, так как именно они обладают большей жизнеспособностью.
При проведении анализа на 15 ДПП пятидневок, ХГЧ должен иметь следующие значения:
- Минимальное содержание, допускающее наличие беременности – 520 мЕд/мл;
- Среднее значение, свидетельствующее о нормальном течении процессов – 1380 мЕд/мл;
- Максимальное значение, допустимое для одноплодной беременности – 2000 мЕд/мл.
Медленный рост ХГЧ может свидетельствовать о внематочной, замершей беременности, высокой угрозе выкидыша.
Слишком высокие показатели могут говорить о риске развития хромосомных патологий или вынашивании нескольких плодов.
Небольшие отклонения от норм не являются причиной для паники, а только поводом обратиться за консультацией к специалисту
Внимание к своему состоянию для женщин, забеременевших с помощью ЭКО – залог успешного вынашивания здорового ребенка!
Вероятность естественного зачатия после неудачи при ЭКО
До процедуры ЭКО женщины проходят предварительную подготовку, благодаря которой нормализуются функции яичников. После гормональной терапии вероятность самостоятельно зачатия возрастает в 2-3 раза. Примерно у 17% женщин после неудачного ЭКО наступала естественная беременность. Чтобы увеличить вероятность зачатия, необходимо:
- устранить витаминно-минеральную недостаточность;
- использовать препараты для стимуляции выработки прогестерона;
- провести иммуностимулирующую терапию;
- улучшить качество питания.
Самостоятельное зачатие возможно только при условии обратимого бесплодия и нарушений в репродуктивной системе партнера. Наступление беременности невозможно при наличии следующих заболеваний:
- инфантильность матки;
- непроходимость фаллопиевых труб;
- дисфункция яичников;
- азооспермия.