Анализ на ХГЧ β – единица при перинатальной диагностике
ХГЧ (хорионический гонадотропин) — гормон, концентрация которого резко возрастает во время беременности
Его увеличение свидетельствует о произошедшем зачатии, что крайне важно при беременности, наступившей в результате лечения бесплодия. ХГЧ — не строго «женский» гормон
Это вещество специально вводят мужчинам с целью улучшения показателей спермограммы при подозрении на мужское бесплодие.
Что такое ХГЧ и β – ХГЧ
Это вещество состоит из двух компонентов:
- α- единица, похожая на другие гормоны;
- β – единица – уникальная для ХГЧ, отличающая его от других гормональных веществ.
Именно поэтому анализируется именно β – единица, а сам анализ часто называют β – ХГЧ.
Гормон вырабатывается клетками зародышевой оболочки для стимуляции гормонов, поддерживающих беременность – прогестерона и эстрогенов. Это предотвращает наступление менструации и позволяет эмбриону «прижиться». Именно поэтому при бесплодии врачи анализируют уровень ХГЧ в организме пациентки. Если его содержание падает или отстаёт от нормы женщине назначают гормональные препараты, поддерживающие беременность. Следить за уровнем гормона необходимо женщинам, склонным к привычному невынашиванию и имевшим замершие беременности.
Концентрация ХГЧ быстро увеличивается, пока не образовалась плацента, которая позже принимает на себя гормональную функцию. Стремительный рост уровня гормона свидетельствует о том, что беременность сохранилась и эмбрион развивается. В дальнейшем содержание гормона снижается, оставаясь повышенным до родов и некоторое после них.
Нормальное содержание ХГЧ у разных женщин сильно различается. Врач определяет, все ли нормально, по динамике изменения показателя у конкретной пациентки.
Примерные показатели концентрации гормона при беременности приведены в таблице
| Срок, нед. | Концентрация, мЕД/мл |
| 1 | 20-155 |
| 2 | 100-4850 |
| 3-4 | До 82 000 |
| 5-6 | До 151 000 |
| 7-8 | До 230 000 |
| 9-10 | До 290 000 |
| 11-16 | Снижается с 290 000 до 245 000 и менее |
| 17-25 | Снижается до 50 000-80 000 |
| 25-37 | постепенно понижается до 40 000 и меньше |
Несоответствие уровня ХГЧ сроку наблюдается при патологиях беременности и неправильном развитии плода
| повышение | понижение |
| пузырный занос | замершая беременность, гибель эмбриона |
| многоплодная беременность | угроза выкидыша |
| токсикоз | недоразвитие плода |
| врожденные наследственные болезни и пороки развития плода | внематочная имплантация эмбриона |
| гормональные патологии у матери | на поздних сроках указывает на перенашивание |
В отличие от беременности, при болезнях, вызывающих повышение уровня ХГЧ, (раке яичников, желудка и молочных желез), уровень гормона повышается постепенно и не снижается. Поэтому женщине несколько раз во время беременности насколько раз назначают такой анализ
Как проводится скрининговый анализ β – ХГЧ
Для этого исследования сдается кровь из вены или моча, но в урине гормон определяется позже, а результат не так точен. Поэтому лучше положиться на анализ крови, показывающего наличие гормона и его концентрацию.
Забор материала проводят утром натощак, если требуется сдать анализы срочно, нужно поголодать 4-6 часов. Желательно в это время не принимать лекарственных средств. Если уровень ХГЧ на ранних сроках стал стремительно снижаться или повышаться, нужно обратиться к врачу и выявить причину.
Анализ результатов
Прибор показывает прошло ли ухо ребенка аудиоскрининг. Существует лишь 1 % случаев, когда устройство не может выявить тугоухость – это случаи, связанные с заболеваниями слухового нерва или мозгового центра, который отвечает за слух.
Соответственно, в случае, не если результаты теста отрицательны, говорят о наличии проблем со слухом. Однако, возможен и ложно отрицательный результат.
Даже в том случае, если тест дал отрицательный результат во второй раз, это не значит, что ребенок не слышит. Возможно, ошибка произошла дважды. Но после 2 отрицательных результатов ребенка обязательно направляют на обследование к специалисту.
Мама может отказаться от проведения скрининга новорожденному. Для этого достаточно написать заявление. Неприятностей от этого никаких не возникнет.
Проведение генетического скрининга ребенку особенно нужно, если в семье диагностировались случаи врожденных заболеваний, даже у дальних родственников. Часто бывает, что здоровые родители являются носителями бракованных генов, которые могут передать детям.
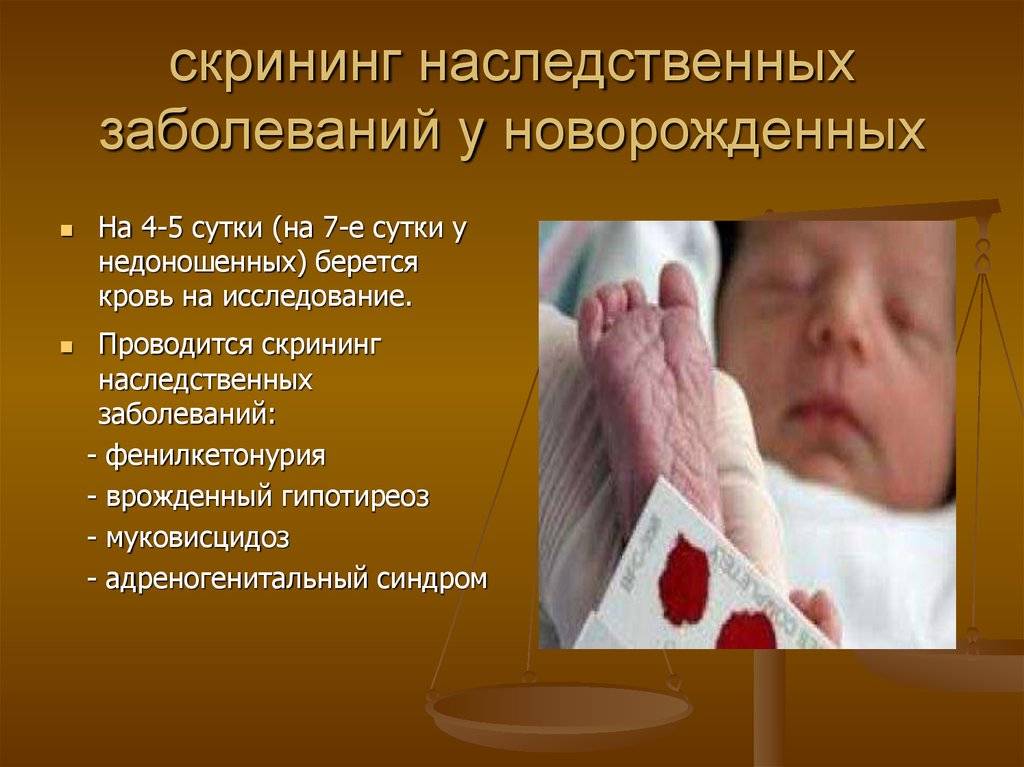
Скрининг делают новорожденному в первую неделю после рождения, в зависимости от обстоятельств. У доношенных детей забор крови на фильтровальный бланк осуществляется в роддоме на 3 сутки жизни, недоношенных — на 7. Раньше этого времени проводить тест не стоит, так как существует риск получения ложноотрицательного или ложноположительного результата.
Необходимость придерживаться раннего проведения исследования у новорожденных заключается в том, что некоторые серьезные наследственные патологии проявляются в первый месяц жизни и требуют лечения.
Также младенцам может быть проведен расширенный генетический скрининг методом ТМС, включающий диагностику большинства патологий. Его делают после возраста 3 месяцев. Кровь берут из пальца.
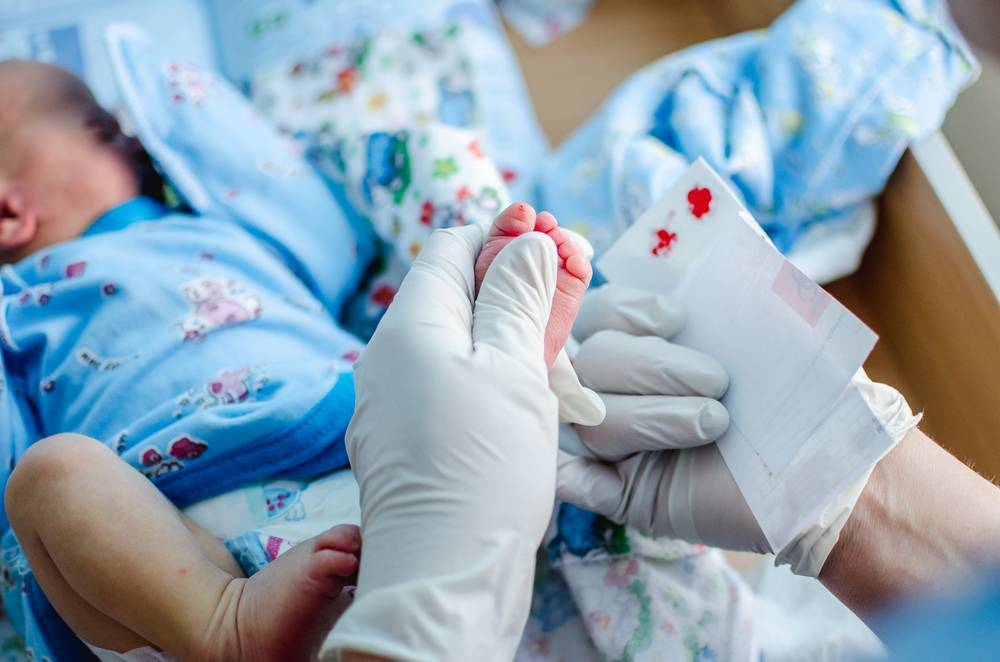
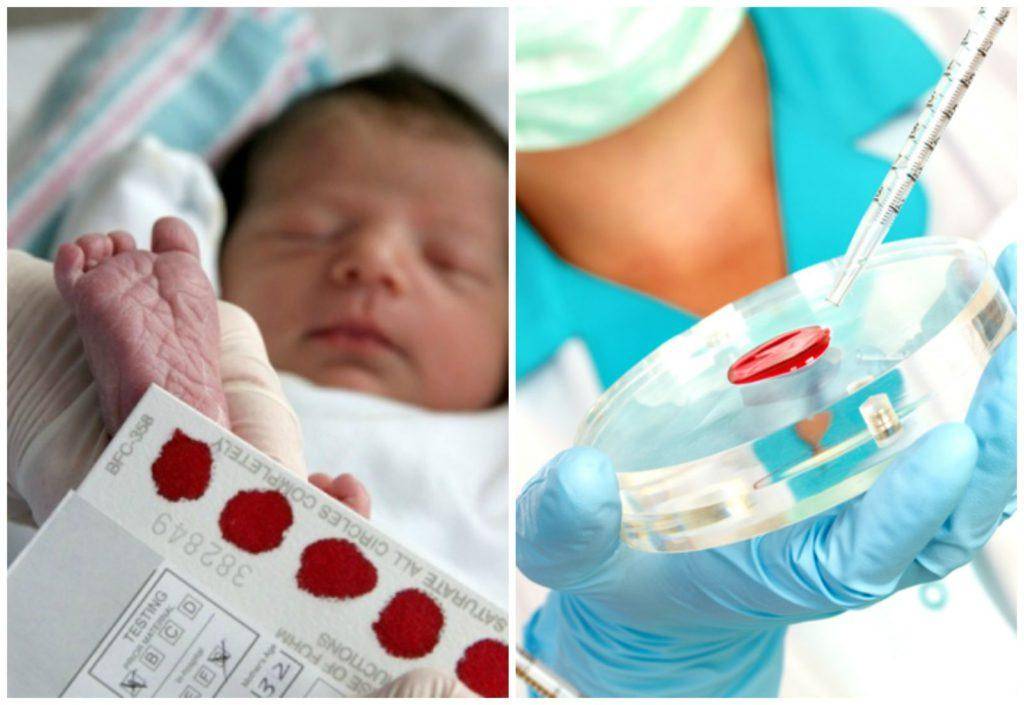
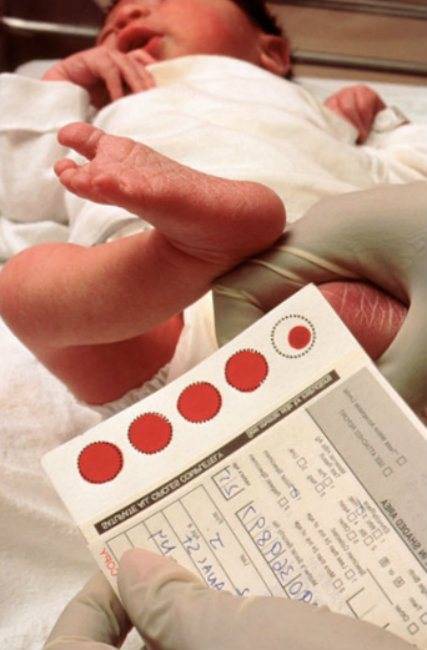
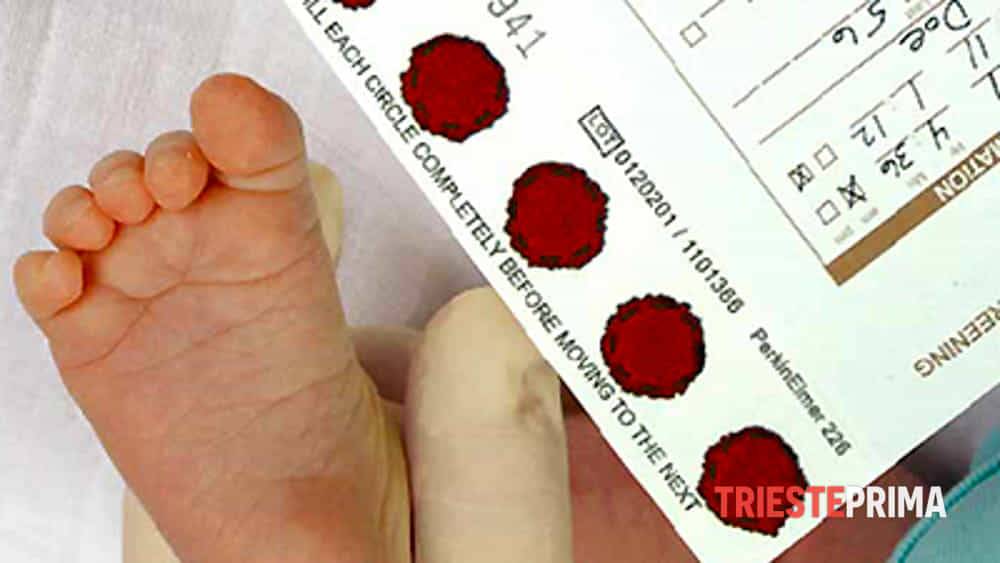
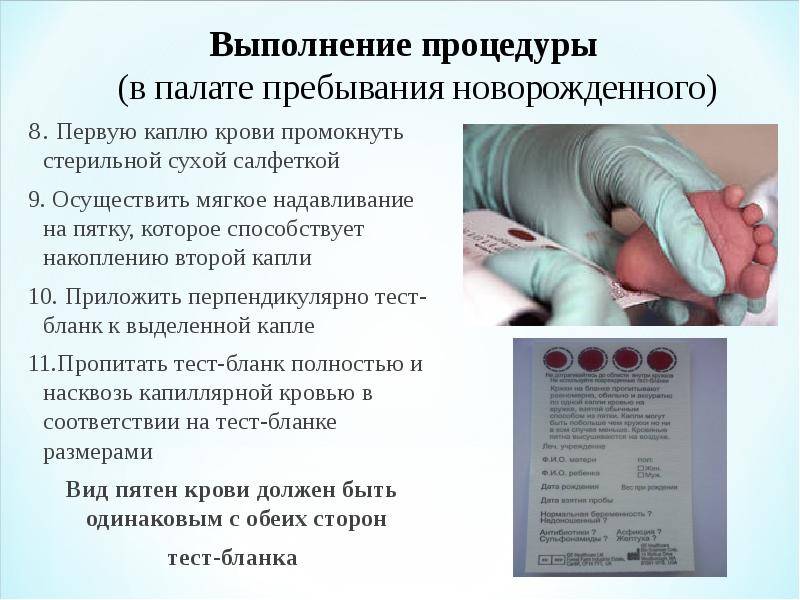
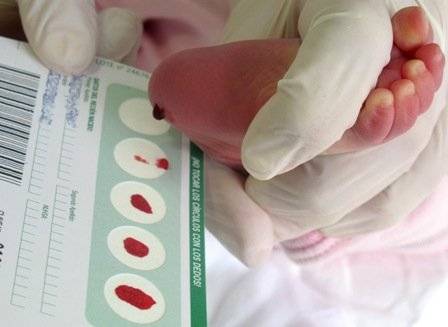
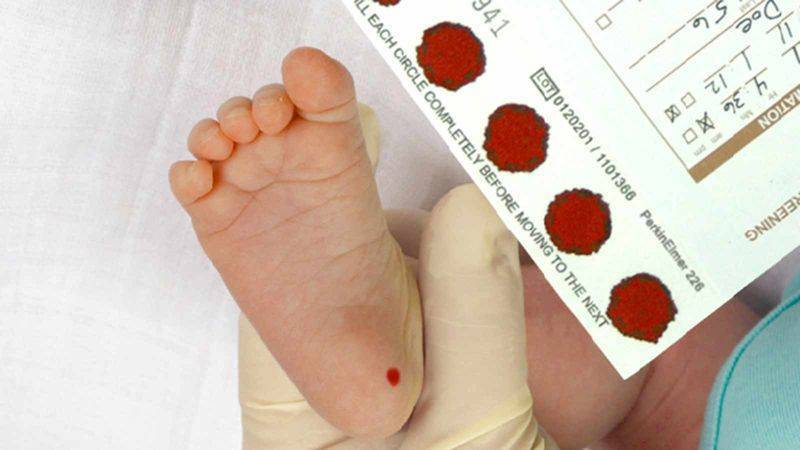
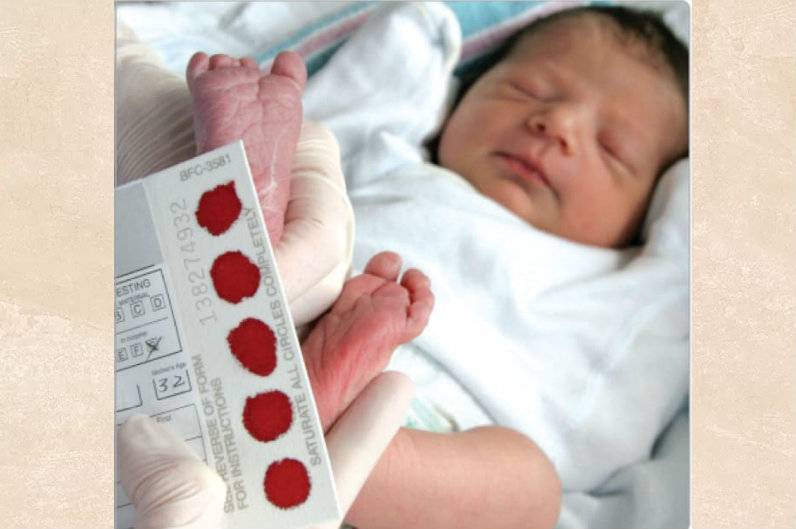
Медсестра обрабатывает пятку малыша ватой, смоченной в спиртовом растворе. Затем делает прокол глубиной 1-2 мм. Легкими надавливающими движениями начинает выдавливать кровь и наносить ее на специальный бумажный бланк. При чем она должна тщательно пропитать все 5 кружков, каждый из которых отвечает за конкретное заболевание.
Обработка анализа происходит в течение двух недель. Родителей уведомляют только в случае положительного результата. Но это не значит, что уже поставлен диагноз. Заключение дает только врач после дополнительного обследования. Иногда скрининг новорожденных показывает ложноположительный результат. Часто происходит это по причине нарушения техники взятия крови.
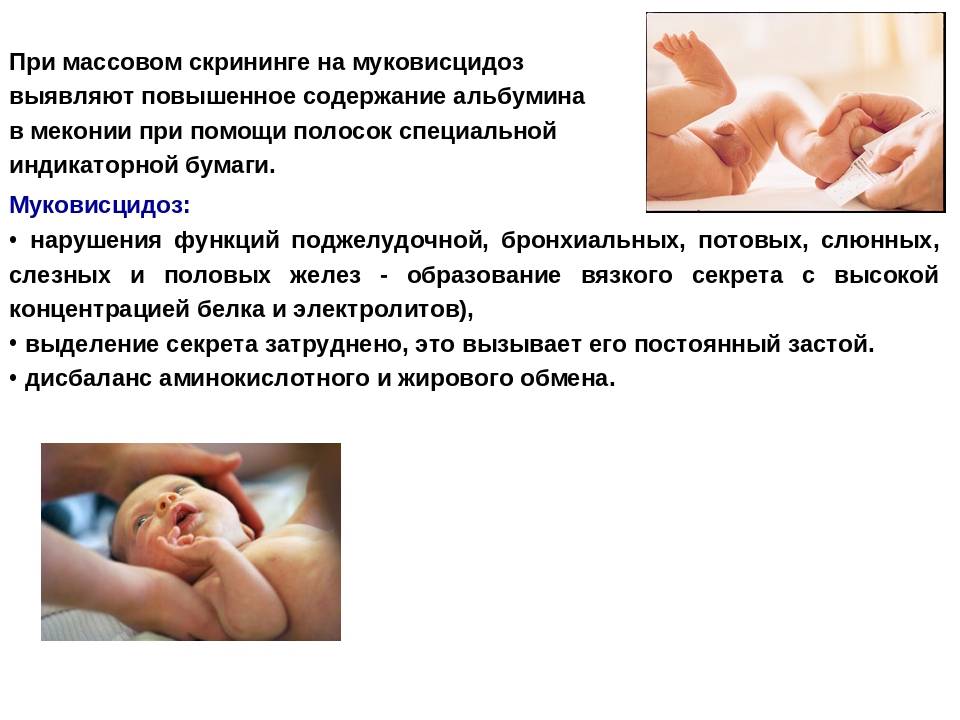
Чаще ложноположительный результат скрининга приходит на муковисцидоз. Но обычно при повторном прохождении теста он опровергается.
Они соединены в виде герметичного вкладыша-пробочки в ушко. Прибор вводят в наружный слуховой проход детей, когда они находятся в спокойном состоянии (не голодны и не плачут). Этот зонд присоединяется к прибору, регистрирующему ОАЭ. Врач старается, чтобы малыши были неподвижны и спокойны, в идеале, новорожденные должны спать. Слух исследуют в полной тишине.
Геморрой в 79% случаев убивает пациента
Важно, чтобы кроха не сосал пустышку. Это привносит дополнительные шумы и исказит исследование
Этапы перинатального скрининга
Весь комплекс мероприятий в рамках перинатального исследования, делят на три этапа, каждый из которых женщина должна пройти в определенный срок беременности. Первая часть диагностических процедур приходиться на срок беременности 11-13 недель, второй раз отправиться на диагностику нужно по достижении 18-24 недель, третий перинатальный скрининг проводится на 30-34 неделе беременности. Первые 2 этапа состоят из двух базовых диагностических процедур, каждая из которых помогает выявить генетические отклонения
- УЗИ – ультразвуковое исследование дает наиболее полную картину относительно структуры органов, работы сердца, а также внешних признаков малыша и его положения в пространстве.
- Биохимическое исследование крови – этот анализ направлен на выявление в крови пациентки определённых веществ, белковой природы, которые вырабатываются плодом и околоплодными оболочками и могут указывать на наличие хромосомных патологий и нарушений формирования нервной трубки.
В нашем медцентре обследование плода проводится на современном аппарате 3D, 4D с доплером от SAMSUNG MEDISON
Сроки и условия проведения неонатального скрининга новорожденных
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
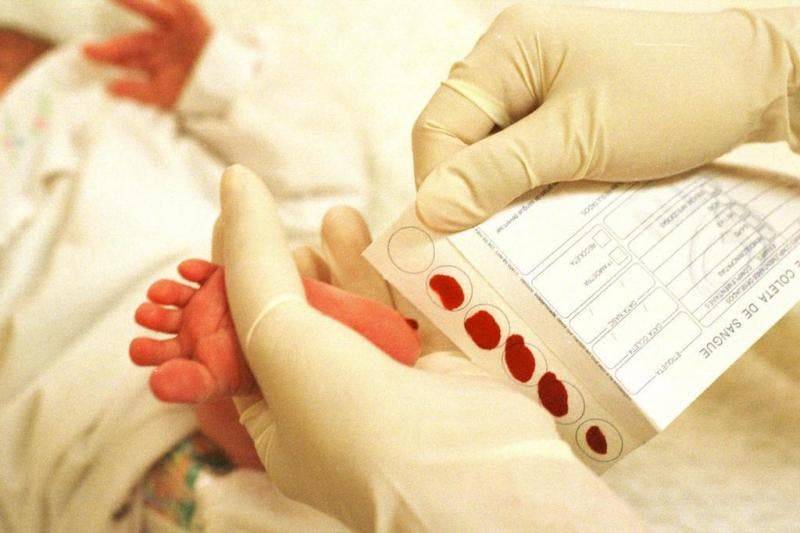
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
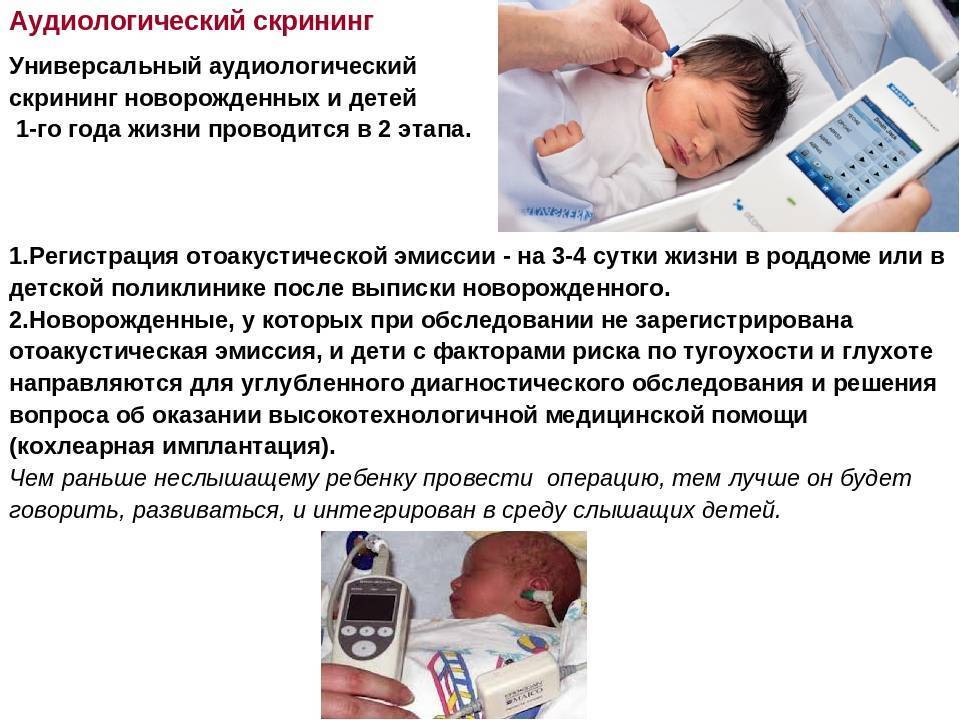
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
врач-ординатор детского отделения
фото: http://globallookpress.com/
I этап перинатального скрининга (11-13 недель)
Обследование будущей мамы в этот период позволяет получить огромный объем информации относительно состояния малыша и общего течения беременности. Ультразвуковое исследование на сроке 11-13 недель беременности в современных клиниках проводят методом трехмерной эхографии — УЗИ 3Д (3D), получая тем самым следующие данные относительно беременности:
- Количество жизнеспособных эмбрионов, имплантированных в матке.
- Определение точного срока беременности.
- Наличие или отсутствие грубых пороков развития.
- Толщина воротникового пространства ТВП (используется в качестве индикатора некоторых хромосомных синдромов).
- Визуализация носовой кости – важна для исключения вероятности синдрома Дауна.
После прохождения классического УЗИ, беременная женщина сдает биохимический анализ крови, который на данном этапе носит название «двойной тест», в связи с тем, что измеряются количественные уровни двух белковых компонентов: РАРРА и ХГЧ (свободная β субъединица).
ХГЧ (хорионический гонадотропин человека) — один из главных гормонов беременности, содержащийся в сыворотке крови матери. Его пониженный уровень указывает на плацентарные патологии, а повышенное содержание может говорить об имеющихся у плода хромосомных отклонениях.
РАРР-А – называют еще белком А. Его концентрация в материнской крови, может указывать на наличие таких хромосомных заболеваний как синдромы Дауна и Эдвардса.
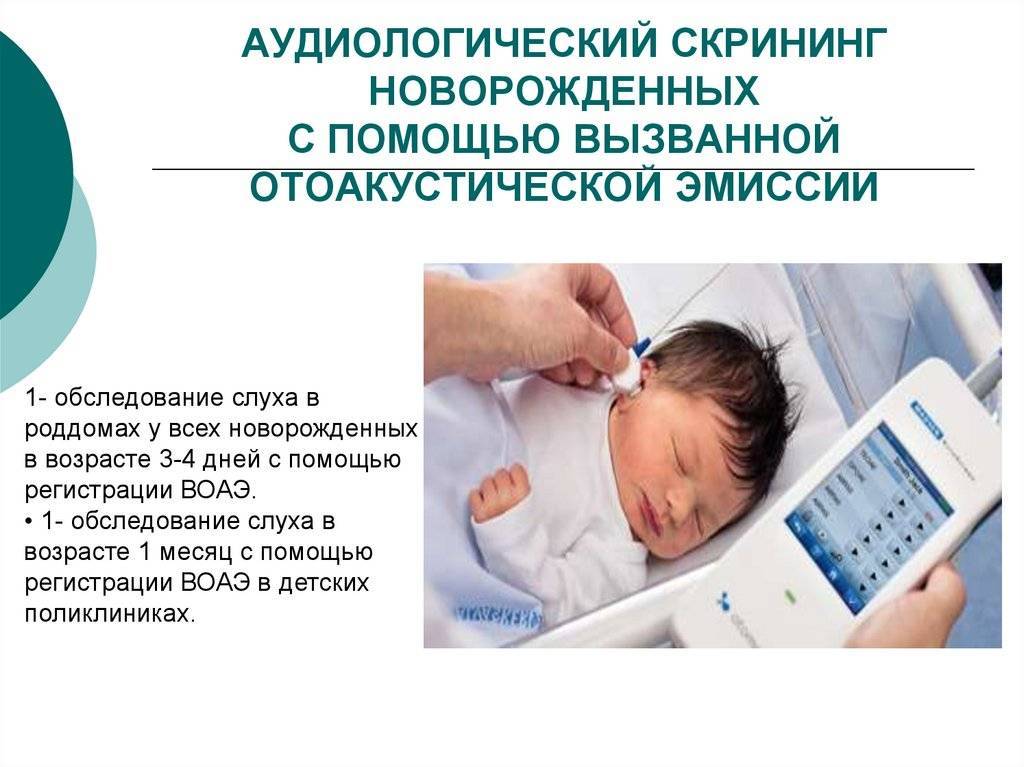
Аудиологический скрининг во Владивостоке – мы проверим слух вашего малыша
К сожалению, определять, слышит ли малыш, еще находящийся в утробе матери, врачи пока не научились. Но методы, позволяющие практически сразу после рождения точно сказать, слышит ли младенец, существуют. В некоторых развитых странах всех новорожденных обследуют на предмет снижения слуха. Такое поголовное обследование называется скрининг.
Аудиологический скрининг (оценка состояния слуховой функции) – одно из важных обследований, обязательно проводимых в первые месяцы жизни ребенка. В результате этого обследования выявляются в ранние сроки дети с нарушением слуха.
Это объективный метод диагностики, то есть не зависящий от реакции ребенка, поэтому он может применяться для исследования слуха самых маленьких детей, в том числе новорожденных. Он позволяет оценить состояние волосковых клеток, то есть проверяет, как функционирует улитка внутреннего уха. Это абсолютно безвредная и безболезненная процедура. В случае отклонений от нормы используются прочие методы для уточнения диагноза, определения степени тугоухости и т.д.
К сожалению, практика скрининга слуха всех новорожденных в нашей стране пока отсутствует. Не всегда качественно проводится диагностика в родильном доме.
Врачи настоятельно рекомендуют проводить аудиологический скрининг всем малышам для выявления снижения слуха на ранних стадиях и своевременного принятия мер. Ведь слуховое и общее умственное развитие тесно связаны. Если ребенок не слышит, снижается мозговая активность, слуховой и речевой центры его мозга не получают информации и не могут нормально развиваться. Как следствие – страдают интеллект и речь.
И, конечно же, обязательно обратить внимание, если в анамнезе мамы и малыша имеются какие-либо возможные причины нарушений слуха, и особенно – если в семье были или есть случаи тугоухости, родителям стоит самим проявить инициативу и как можно раньше обратиться к специалистам для проведения полного и всестороннего обследования слуха ребенка.
Компания АудиоСлух напоминает вам о важности своевременного выявления проблемы снижения слуха. В нашем центре слуха мы проводим аудиологический скрининг новорожденных, малышей до года и старше на современном оборудовании Interacoustics OtoRead
Подобная диагностика позволяет оценить наличие или отсутствие проблемы снижения слуха у малыша.
Звоните и записывайтесь на приём к сурдологу-отоларингологу. Позаботьтесь о будущем вашего ребенка!

Возникли вопросы?
Я помогу Вам ответить на них! Наши высококвалифицированные специалисты помогут подобрать подходящие слуховые аппараты для пожилых людей, детей и взрослых, ведущих активный образ жизни. Отправьте заявку на сайте или напишите в онлайн-консультант.
Результаты перинатального скрининга
Несмотря на то что перинатальный генетический скрининг рекомендуется пройти всем беременным женщинам, есть ряд семей, для которых тщательная диагностика и консультация генетика при беременности обязательны:
- Супруги имеют родственников с тяжелыми генетическими заболеваниями.
- При близкородственном браке.
- При поздней беременности ( мать старше 35, а отец — 40 лет);
- Если у пары уже были случаи рождения детей с нарушенной генетикой.
- При наличии у матери тяжелых соматических заболеваний (патологий сердца или почек, сахарного диабета);
- При тяжелой беременности;
- При подозрении на наличие генетических патологий, выявленных в ходе УЗИ.
Оценка результатов
Данные ультразвуковой диагностики и биохимии крови оцениваются в совокупности, при помощи специальных программ, что дает возможность установить индивидуальный риск женщины. В группу риска входят будущие мамы, чьи результаты составляют 1:300 – риск рождения малыша с хромосомной аномалией. Однако следует понимать, что этот результат — еще не диагноз. Для установления более точных результатов, беременная женщина направляется на дополнительные исследования в виде инвазивной диагностики. А теперь рассмотрим подробнее важнейшую часть перинатального скрининга при беременности — УЗИ.
Кариотипирование одного или обоих супругов
Кариотипирование — это исследование количественного набора хромосом, а также их структурных перестроек (хромосомных аберраций). Перестройки могут быть внутри- и межхромосомными, могут сопровождаться нарушением порядка фрагментов хромосом (делеции, дупликации, инверсии, транслокации). Хромосомные перестройки подразделяют на:
- Сбалансированные. Иинверсии, реципрокные транслокации не приводят к потере или добавлению генетического материала, поэтому их носители, как правило, фенотипически нормальны.
- Несбалансированные. Делеции и дупликации меняют дозовое соотношение генов, и, как правило, их носительство сопряжено с существенными отклонениями от нормы.
У здорового человека должно быть 22 пары аутосом и 1 пара половых хромосом (ХХ или ХУ). Для пар, страдающих от бесплодия, кариотипирование назначается скорее из-за перестраховки, его назначение более оправдано при привычном невынашивании, особенно если оно было связано с доказанной анеуплоидией эмбриона/ов.
У пациентов с бесплодием хромосомные перестройки встречаются редко. С привычным невынашиванием сбалансированные перестройки встречаются чаще, но занимают всего лишь 4–5% в структуре причин привычного невынашивания. При этом у таких пациентов всегда есть шанс на рождение здорового ребенка без проведения дорогостоящего обследования и лечения. Без соответствующих исследований и лечения риски повторного невынашивания и рождения ребенка с тяжелыми проявлениями несбалансированной транслокации существуют, но они достаточно низкие.
Так как анализ проводится на коммерческой основе, пара должна понимать, что выявление нарушений кариотипа повлечет за собой рекомендацию делать предимплантационную генетическую диагностику эмбрионов (ПГД) на конкретную хромосомную поломку, а также ПГТ-А для исключения численных хромосомных нарушений у эмбрионов.
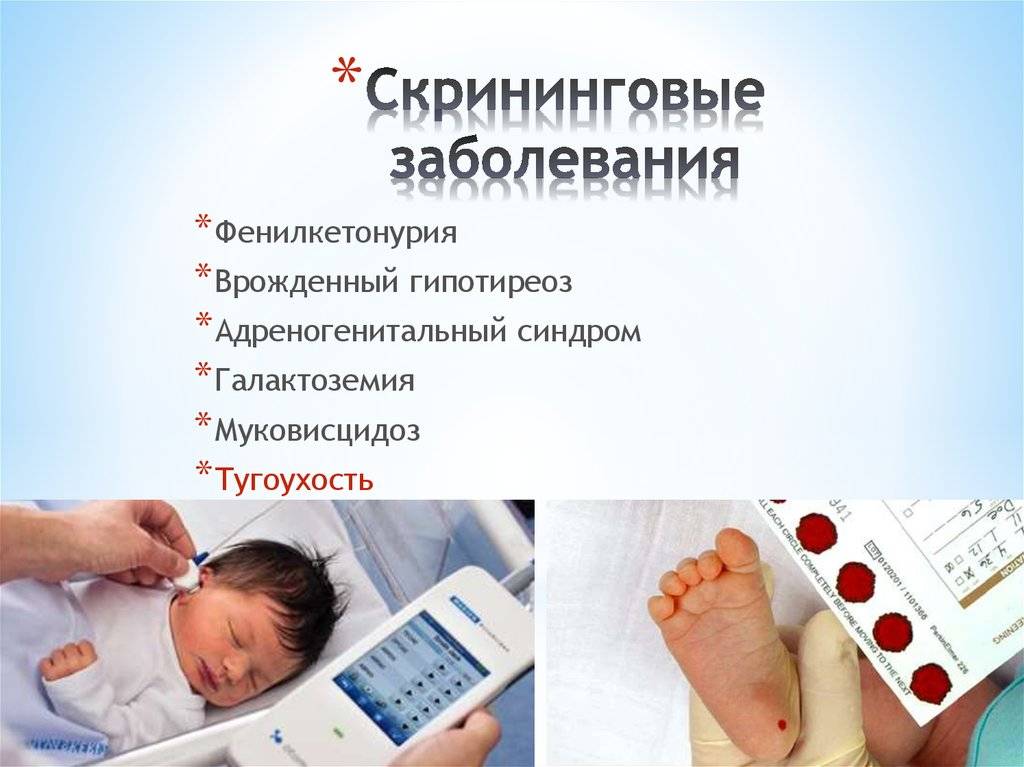
Какие заболевания выявляет скрининговый тест
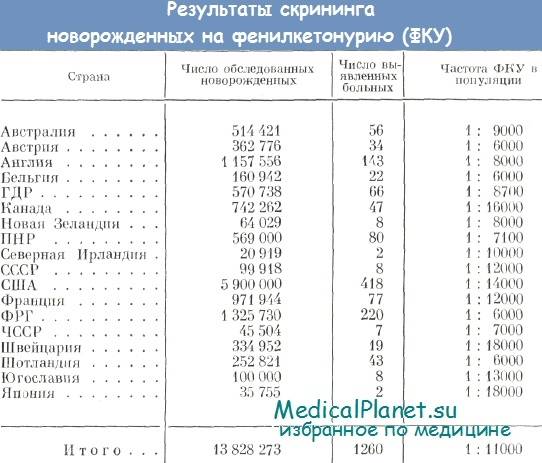
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
Что такое перинатальный скрининг
Перинатальный скрининг — это комплекс диагностических мер, позволяющих произвести дородовое исследование плода и выявить будущих мам с повышенным риском врожденных патологий и нарушений развития ребенка. Этот скрининг во многих странах признан базовым тестом, дающим наиболее полную информацию специалисту, ведущему беременность, и будущим родителям, относительно здоровья малыша.
Многие женщины, говоря об этом обследовании, часто путают два понятия — пренатальный и перинатальный. Так вот, пренатальная диагностика проводится до зачатия, т.е. в данном случае обследуется будущая мама. Врачи разными методами устанавливают риски рождения больного ребенка. Перинатальный скрининг — это обследование при беременности и объектом изучения в этом случае служит плод
Важность такого исследования, особенно на ранних этапах, неоспорима: у пациентки, если скрининг показал неутешительные результаты, всегда есть выбор — продолжить беременности или прервать
Зачем у младенца берут кровь из пяточки?
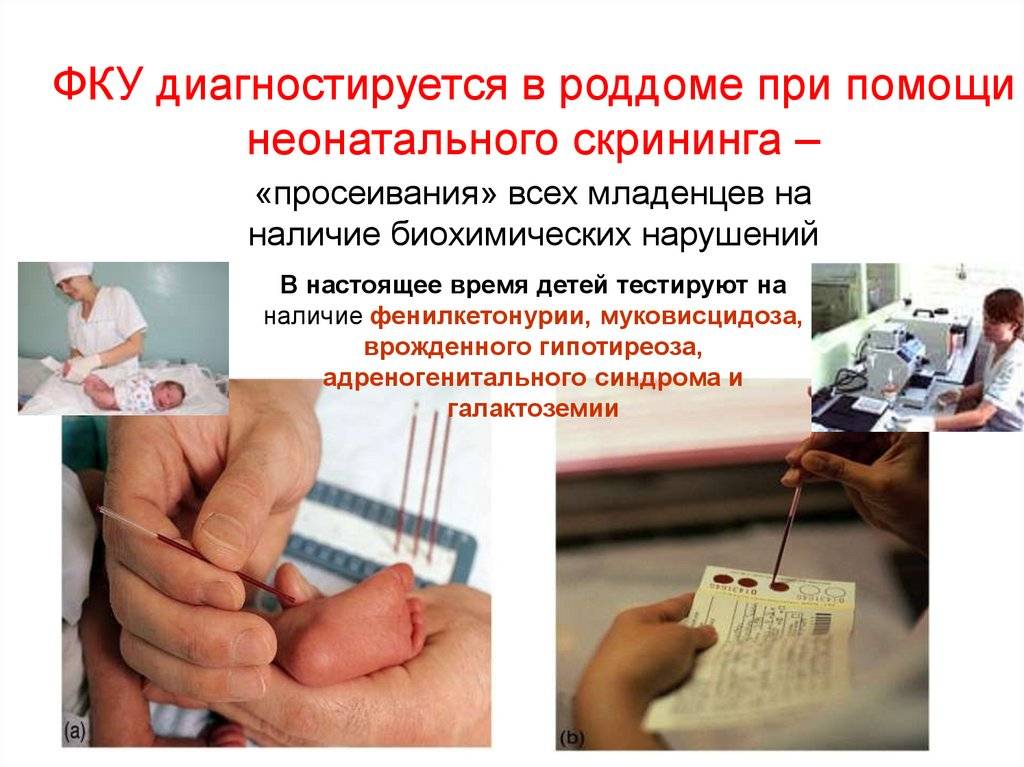
Число врожденных заболеваний исчисляется тысячами, но многие из них настолько редки, что не все опытные врачи имеют шанс когда-либо увидеть таких пациентов. И все же около 500 встречаются сравнительно часто, и большую часть из них при своевременной диагностике можно либо вылечить, либо нейтрализовать при помощи правильно подобранного ухода, диеты и лекарств. Чтобы сделать это, не дожидаясь неприятных симптомов, младенцам в роддоме проводят совершенно безопасную процедуру – неонатальный скрининг.
Как проводят неонатальный скрининг, какие болезни определяют с его помощью в России, насколько он точен и что делать, если анализ показал положительный результат по одной из патологий – разбираемся вместе!
Неинвазивный генетический тест
Неинвазивный генетический тест: суть данного исследования заключается в выделении из крови женщины ДНК плода, некоторое количество которого свободно циркулирует в ее организме во время беременности. На основании анализа фетальной ДНК можно получить информацию о нарушении числа хромосом, с которым связаны наиболее распространенные заболевания.
Таким образом, неинвазивный генетический тест позволяет с точностью 99% определить такие заболевания, как синдром Дауна, синдром Патау, синдром Эвардса, синдром Тернера и с 98% точностью диагностировать синдром Клайнфельтера. Данный метод исследования на сегодняшний день является точным и безопасным способом диагностировать нарушение числа хромосом у плода (анеуплоидии).
В отличие от различных инвазивных методов, таких как кордоцентез, амниоцентез и аспирация ворсин хориона, этот тест делается по крови матери и является абсолютно безопасным как для ее здоровья, так и для здоровья будущего ребенка.
При этом точность неинвазивного теста гораздо выше, чем у биохимического скрининга, так как на его результат не оказывают влияния особенности течения беременности, принимаемые препараты и соматические заболевания женщины. Немаловажным плюсом является тот факт, что делать неинвазивный генетический тест можно на ранних сроках беременности, начиная уже с 9 недель.
Что такое перинатальный скрининг
Перинатальный скрининг — это комплекс диагностических мер, позволяющих произвести дородовое исследование плода и выявить будущих мам с повышенным риском врожденных патологий и нарушений развития ребенка. Этот скрининг во многих странах признан базовым тестом, дающим наиболее полную информацию специалисту, ведущему беременность, и будущим родителям, относительно здоровья малыша.
Многие женщины, говоря об этом обследовании, часто путают два понятия — пренатальный и перинатальный. Так вот, пренатальная диагностика проводится до зачатия, т.е. в данном случае обследуется будущая мама. Врачи разными методами устанавливают риски рождения больного ребенка. Перинатальный скрининг — это обследование при беременности и объектом изучения в этом случае служит плод
Важность такого исследования, особенно на ранних этапах, неоспорима: у пациентки, если скрининг показал неутешительные результаты, всегда есть выбор — продолжить беременности или прервать
Что такое неонатальный скрининг
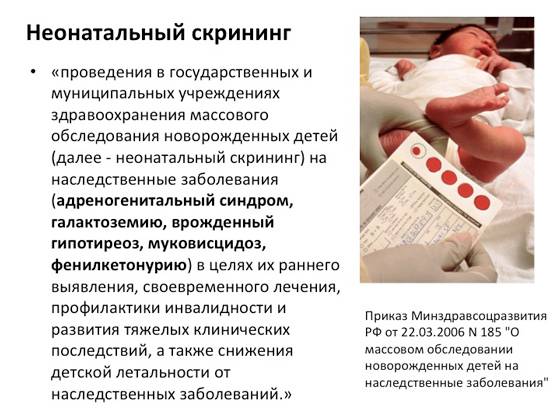
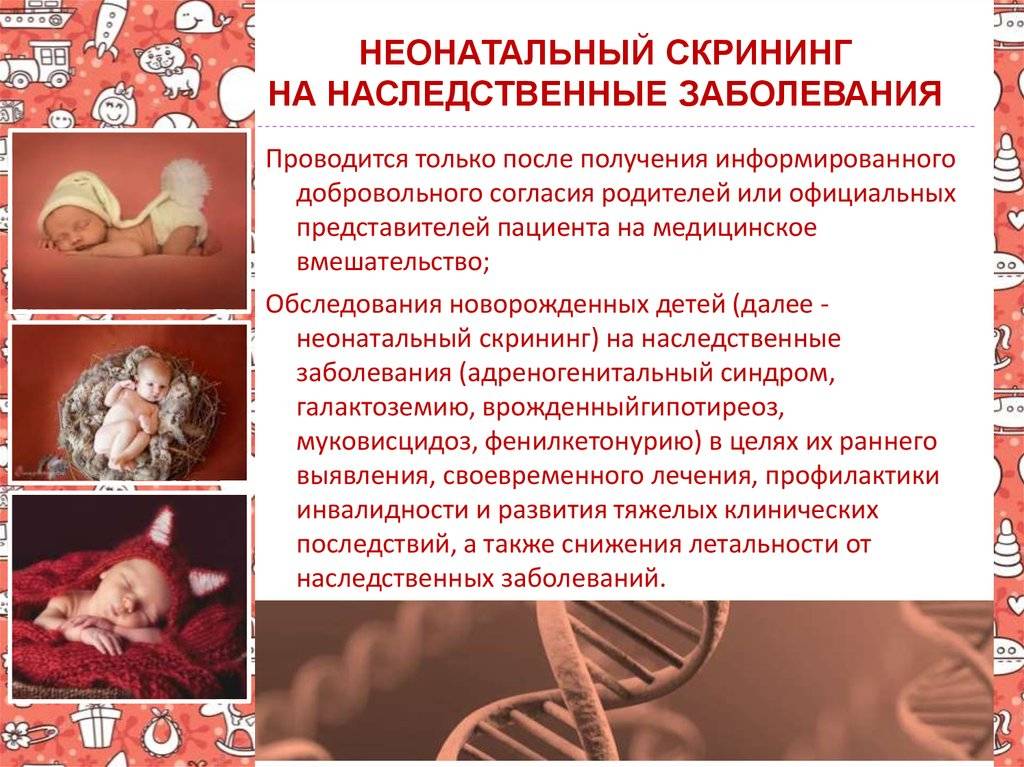
Неонатальный скрининг — массовое обследование всех новорожденных детей для раннего выявления наиболее распространенных наследственных или врожденных заболеваний.
Цель: обнаружение у малыша недуга до появления клинических признаков и назначение советующего своевременного лечения.
Правовое регулирование скринингового исследования новорожденных в Российской Федерации
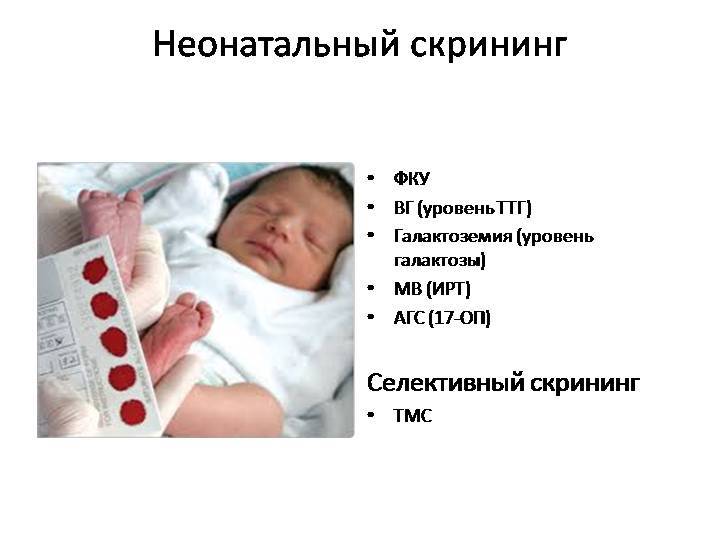
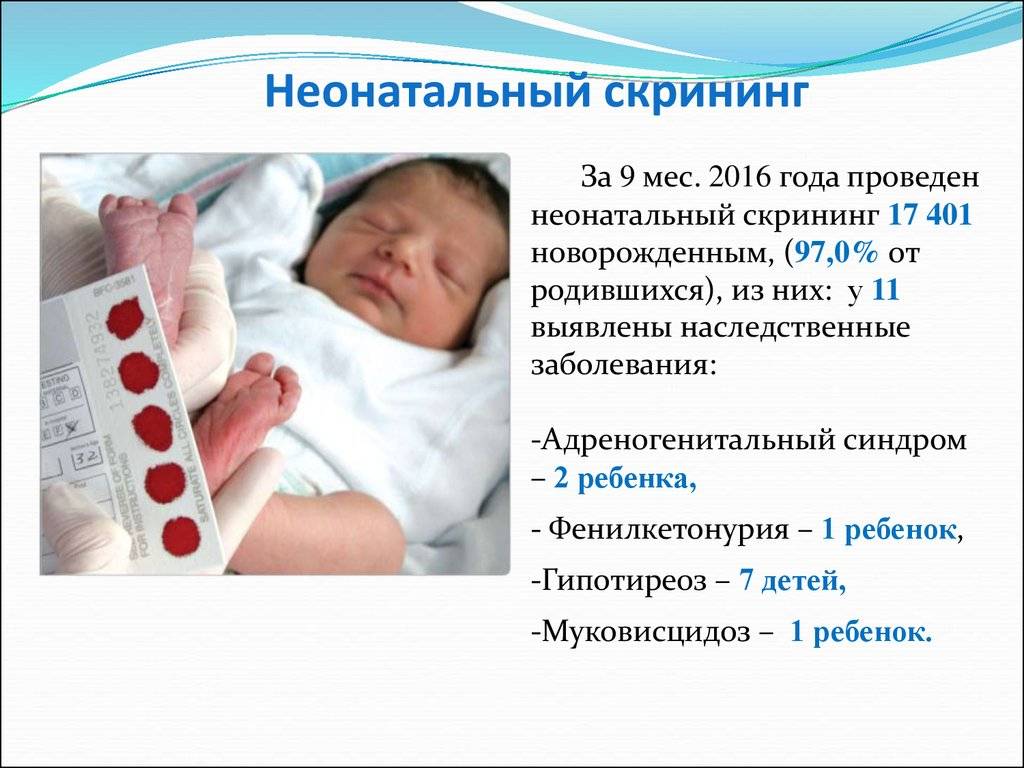
Начиная с 2006 года, в рамках национального проекта «Здоровье» всем новорожденным детям проводят исследование на выявление врожденного гипотиреоза, фенилкетонурии, муковисцидоза, адреногенетального синдрома и галактозмии.
Ранее на протяжении 15 лет проводилось тестирование лишь на врожденный гипотиреоз и фенилкетонурию.
Порядок и сроки выполнения скрининга регламентируются Приказом Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
С 2007 года проводится аудиологический скрининг, рано выявляющий нарушения слуха у ребенка первого года жизни.
По Свердловской области перечень расширен до 16 патологий на основании Приказа МЗ СО от 02.03.2012 г. № 166-п «О совершенствовании массового обследования новорожденных детей на наследственные заболевания на территории Свердловской области».
Дополнительные одиннадцать заболеваний:
- Лейциноз
- Тирозинемия первого типа
- Цитруллинемия
- Множественная карбоксилазная недостаточность
- Недостаточность очень длинных цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность средних цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность митохондриального трифункционального белка/ недостаточность длинных цепей гидроксил-СоА-дегидрогеназы жирных кислот
- Глютаровая ацидурия первого типа
- Изовалериановая ацидемия
- Метилмалоновая ацидемия
- Пропионовая ацидемия
Инвазивные методы диагностики
Инвазивная пренатальная диагностика – амниоцентез, кордоцентез, биопсия хориона – современные инвазивные методы пренатальной диагностики позволяют с высокой точностью диагностировать все виды известных хромосомных болезней, ряд генных заболеваний, внутриутробные инфекции. Прямыми показаниями для проведения инвазивных исследований являются следующие факторы:
- высокий риск хромосомных аномалий по результатам биохимического скрининга или по результатам неинвазивного теста;
- в предыдущих беременностях имели место хромосомные аномалии у плода;
- ультразвуковое исследование показало наличие признаков различных нарушений развития плода;
- в семье имеются генетические заболевания, передающиеся по наследству;
- носительство хромосомных перестроек одним из супругов;
- наличие многоводия.
Описание
Внимание! Для данного исследования необходимо наличие результатов УЗИ, выполненного в 1 триместре.
Исследование выполняется для скринингового обследования беременных женщин с целью оценки риска хромосомных аномалий плода — трисомии 21 (синдром Дауна), трисомии 18 (синдром Эдвардса), наличие дефекта нервной трубки (ДНТ).
Биохимический скрининг I триместра беременности «двойной тест» состоит из следующих исследований:
- свободная b-субъединица хорионического гонадотропина человека (свободный b-ХГЧ, free b-hCG);
- РАРР-А (pregnancy associated protein A, белок А плазмы ассоциированный с беременностью).
Исследование проводится между 10 и 13 неделями беременности.
Показания:
- возраст женщины старше 35 лет;
- наличие в семье ребёнка (или в анамнезе — плода прерванной беременности) с генетически подтвержденной болезнью Дауна, другими хромосомными болезнями, врождёнными пороками развития;
- наследственные заболевания у ближайших родственников;
- радиационное облучение или другое вредное воздействие на одного из супругов до зачатия.
Подготовка
При направлении на исследование должен быть заполнен специальный направительный бланк, в котором указываются индивидуальные данные беременной женщины. К ним относится возраст, вес, результаты УЗИ для точного расчёта срока беременности с обязательным указанием даты УЗИ и ФИО врача УЗИ (КТР, БПР, количество плодов, срок беременности по УЗИ, если имеются, данные о величине шейной складки — NT nuchal translucency), наличие дополнительных факторов риска (курение, диабет, ЭКО), этническая принадлежность. Необходимо указать также ФИО направляющего врача.
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак или спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Результаты обследования выдаются в виде бланка-отчёта. В нем указываются данные, использовавшиеся при расчётах, приводятся результаты проведённых исследований, скорректированные значения МоМ. В заключении указываются количественные показатели степени риска по трисомии 21 (синдром Дауна), трисомии 18 (синдром Эдвардса) и дефекту нервной трубки (ДНТ).
Результаты расчёта риска хромосомных аномалий плода на основании скрининговых биохимических исследований это статистические вероятностные показатели, которые не являются основанием для постановки диагноза, а служат показанием для дальнейших специальных методов исследования.
Количественная оценка результатов, полученных при проведении этих профильных исследований, будет производиться с помощью автоматизированной программы PRISCA (разработка фирмы DPC, США).
При использовании программы PRISCA производится коррекция медиан референсных значений с учётом индивидуальных данных. Для анализа результатов применяется расчёт МоМ (отношение полученного при исследовании результата к индивидуально скорректированной медиане референсных значений). Использование комплексного подхода повышает ценность скрининга и, по данным ряда исследований, позволяет выявлять синдром Дауна у плода в первом триместре беременности в 85–90% случаев с 5% ложноположительных результатов.
Роль 3D УЗИ при перинатальном скрининге: 3Д или 2Д?
На сегодняшний день уже ни у кого не вызывает сомнений, что методики ультразвуковой диагностики — важнейший аспект контроля внутриутробного развития, возраста и положения плода. При этом техническая база медицины не стоит на месте и в дополнение к классическому, двухмерному УЗИ пришла такая, во всех отношениях полезная диагностическая практика, как 3D УЗИ или трехмерная эхография. Преимущества этого способа исследования заключаются в возможности получения объемного изображения, которое во всех красках демонстрирует специалисту и будущим родителям, все аспекты внешних проявлений и органов малыша.
Отличия 3D УЗИ от классического ультразвукового исследования
Все ультразвуковые способы исследования имеют общий принцип, который основан на использовании ультразвукового излучения, частота волн которого не превышает 20 кГц. Подача такой волновой нагрузки в импульсном режиме позволяет оценить функциональную нормальность и морфологическое строение тканей, органов и систем плода. При этом традиционный двухмерный способ выдает на монитор приборной панели плоское изображение, которое понятно врачам, но не обладает информативностью для непрофессионалов, а именно для родителей ребенка, которые с нетерпением ждут первого знакомства с крохой
При этом следует отметить, что такой способ диагностического контроля важен для медицинских специалистов, ведущих беременность, так как он дает возможность полноценно оценить строение внутренних органов плода, что невероятно важно при организации комплексного контроля
Трехмерная эхография выдает полноценное объемное изображение, которое не требует расшифровки и отчетливо отражает внешние особенности и положение малыша в утробе матери.
Преимущества 3Д УЗИ при перинатальном скрининге
3D УЗИ предоставляет медикам ряд очевидных преимуществ:
- Более четкое изображение дает возможность установить ряд пороков, которые невозможно выявить при проведении классического ультразвукового скрининга: аномалии кистей, расщелины лица, пороки развития скелета, нарушения формирования передней брюшной стенки, аномалии последа, особенности строение наружных половых органов, незаращивание спинного мозга и т.д. Выявление всех перечисленных отклонений требует изменения стратегии ведения подобной беременности.
- 3D УЗИ позволяет определить пол малыша более точно на ранних сроках беременности, что может быть необходимо не только для удовлетворения любопытства будущих родителей, но и с точки зрения исключения вероятности наследственных патологий, связанных с половым признаком.
- Психологическая готовность матери и отца к рождению долгожданного чада, безусловно, возрастает после первичного знакомства с малышом, пусть даже посредством монитора и фотографии, которая по желанию родителей может быть предоставлена после прохождения данной манипуляции.
Особенности трехмерной эхографии
Согласно результатам многочисленных медицинских исследований, 3D УЗИ абсолютно безопасный способ диагностики, который применяется по медицинским показаниям. К особенностям проведения УЗИ 3Д при скринингах во время беременности можно отнести следующие факторы:
- Наиболее информативна трехмерная эхография на сроке 22-33 недели беременности, так как в этот период внешние признаки плода уже достаточно сформированы, а его размеры не препятствуют визуальному обзору.
- Продолжительность трехмерного УЗИ составляет около 40 минут, что гораздо дольше, чем временной показатель, необходимый для проведения классического двухмерного скрининга.
- Мочевой пузырь перед проведением 3D УЗИ не обязательно должен быть наполнен.
- Диагностические возможности методики существенно падают при наличии таких особенностей пациентки или течения беременности, как выраженное ожирение будущей матери, маловодие, наличие рубцов на брюшной стенке женщины, неудобное положение плода.
Трехмерная эхография – диагностическая практика, которая заслужила доверие врачей и пациентов всего мира, подтвердив свою исключительную эффективность и безопасность, как для женщины, так и для малыша. При этом, на сегодняшний день, именно 3D УЗИ остается «золотым стандартом» внутриутробного изучения строения лицевых структур, конечностей, половых признаков и объемных образований у плода, а также резервным способом выявления таких хромосомных аномалий как синдром Дауна, Патау и т.д.
Неинвазивный пренатальный скриннинг
Неинвазивный пренатальный скрининг – комплекс диагностических исследований, направленный на выявление генетических пороков развития плода. Пренатальный скрининг в центре пренатальной диагностики проводится в два этапа. Первый этап исследований предполагается на сроке 10-13 недель, а второй делается в 16-20 недель. Оба этапа включают в себя ультразвуковое исследование и биохимический анализ крови.
Пренатальный скрининг показан абсолютно всем беременным женщинам. Этот вид обследования позволяет оценить состояние плода и наличие врожденных болезней. Пренатальный скрининг поможет выявить также признаки наиболее распространенных генетических заболеваний и хромосомных аномалий.
Пренатальный скрининг позволяет выявить такие виды врожденных пороков, как дефекты нервной трубки, синдром Дауна, синдром Эдвардса, триплоидию материнского происхождения, риск трисомии по 13 хромосоме и ряд других отклонений в развитии плода.
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020
Подготовила Антонина Рыбакова
анализы, для беременных, Дети с особенностями здоровья Другие статьи автора