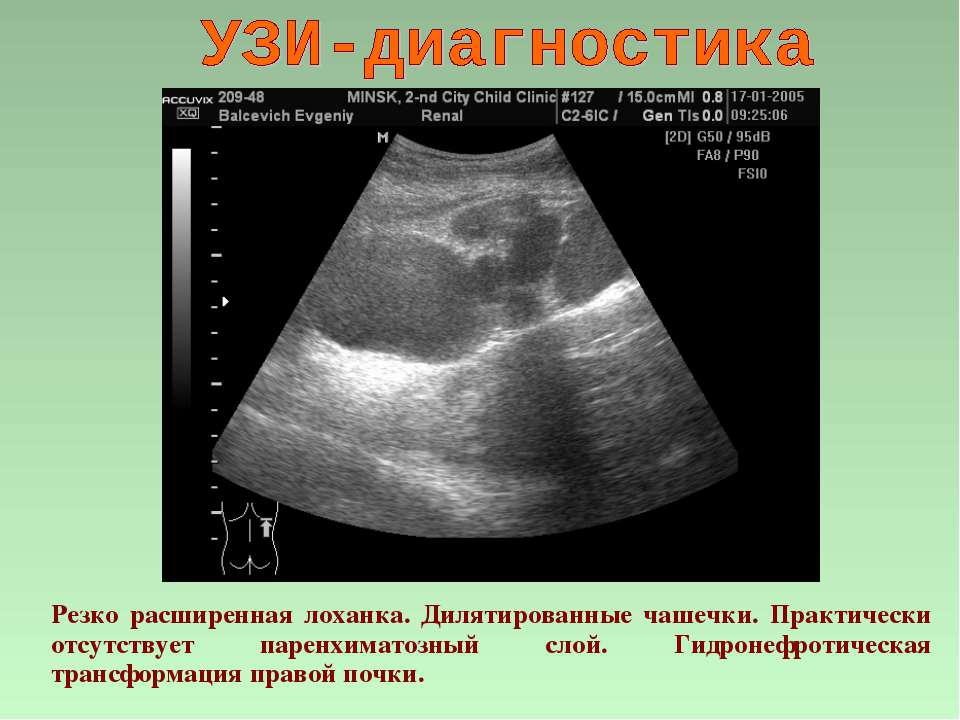
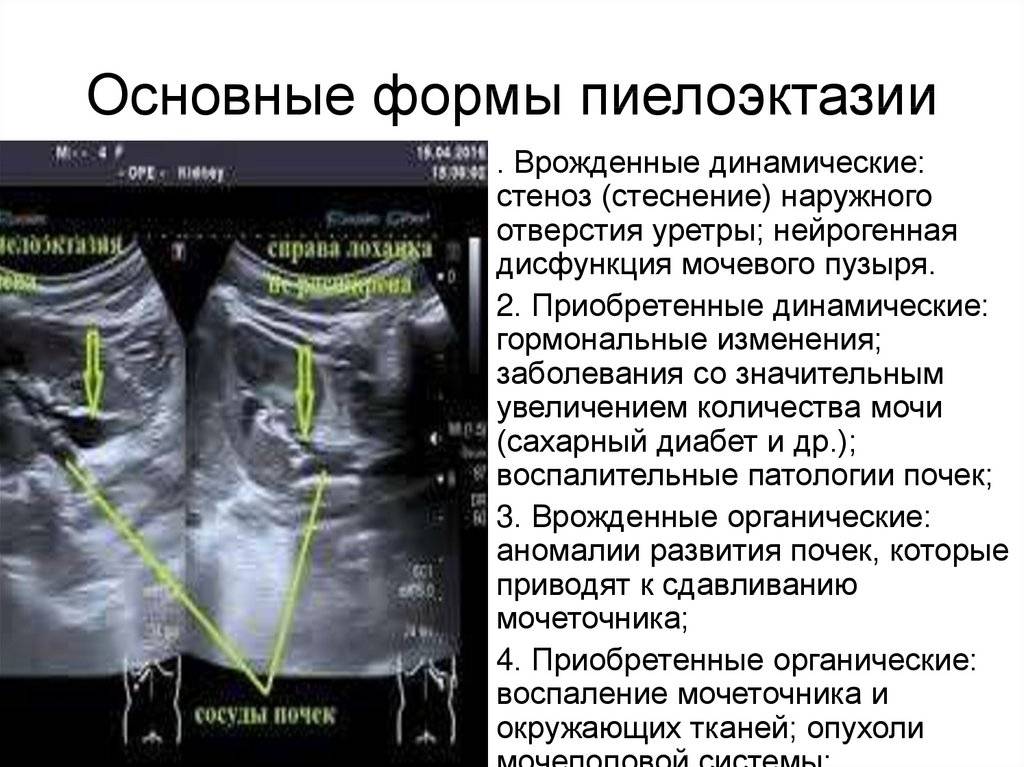
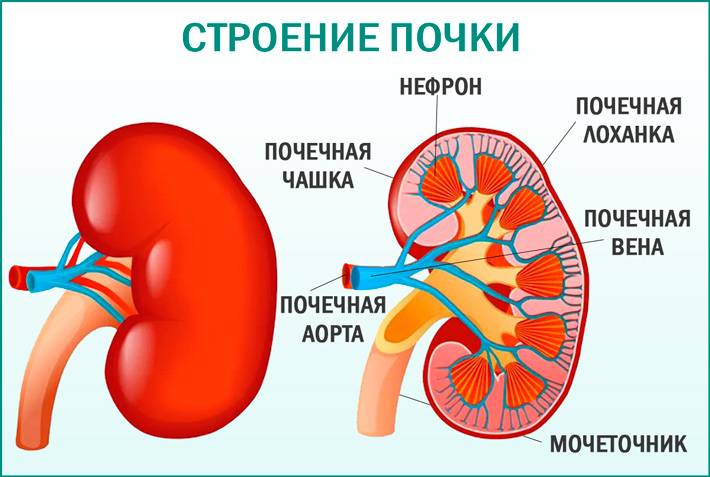
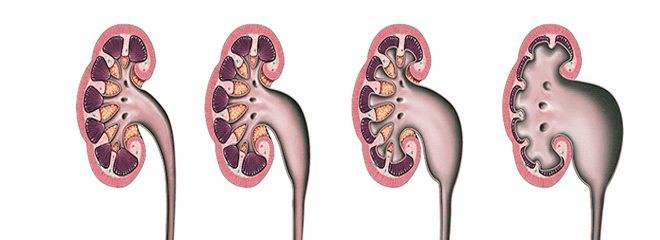
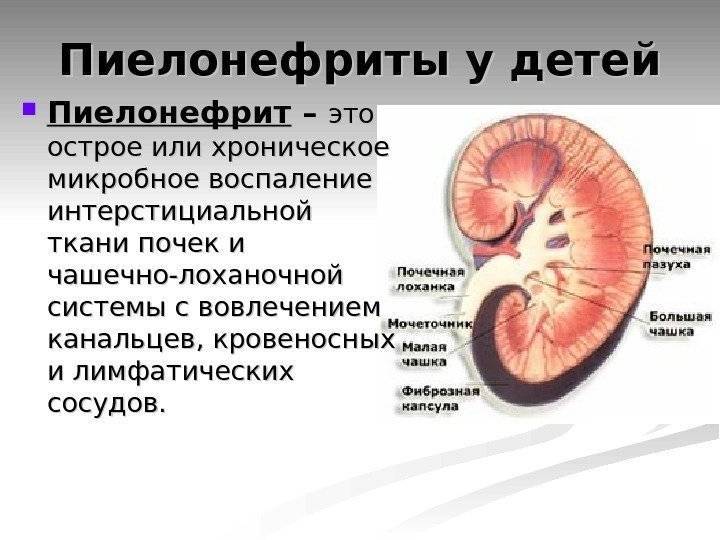
Симптомы почечной патологии
В острой стадии заболевания почек проявляются рядом характерных симптомов, поэтому затруднений с диагностикой обычно не возникает.
Заболевание же в хронической форме со слабо выраженными признаками требует специальных лабораторных и инструментальных исследований.
- высокая температура;
- тошнота, рвота;
- ноющие боли в спине, пояснице;
- острая боль в пояснице;
- отечность;
- учащенное/ затрудненное мочеиспускание;
- задержки мочеиспускания, его отсутствие;
- болезненное мочеиспускание;
- увеличение или сокращение объема выделяемой мочи;
- появление непривычного запаха мочи;
- кровь, слизь в моче, помутнение мочи, песок, камни и др.
Частое повышение артериального давления – также весомый повод заглянуть к специалисту: гипертония нередко ходит «рука об руку» с поражением почек.
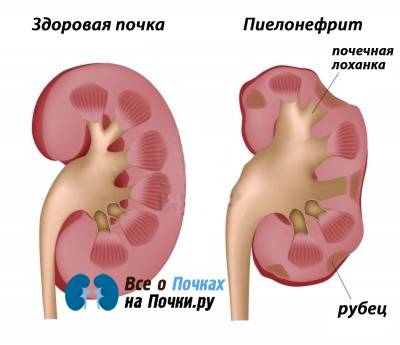
К другим распространенным видам почечной патологии относятся:
- Пиелоцистит;
- Пиелонефрит;
- Уролитиаз;
- Гломерулонефрит;
- Гидронефроз;
- Почечная недостаточность;
- Нефроз;
- Нефропатия беременных;
- Поликистоз;
- Новообразования в почках;
- Нефросклероз;
- Мочекаменная болезнь.
Меры профилактики при беременности
Особых профилактических мер не существует. Но, планируя стать матерью, женщина должна пройти полное медицинское обследование, при выявлении заболеваний мочеполовой системы сразу же их лечить. Если будущая мама уже болела пиелоэктазией, при беременности стоит поберечь себя от повышенной физической нагрузки, уменьшить суточный объем потребляемой жидкости и полностью следовать советам доктора.

Сложно оградить себя и плод от всех возможных болезней. Но если отнестись ответственно к планированию беременности, вести здоровый образ жизни и не игнорировать визиты к врачам, можно значительно сократить риск развития патологий у будущего малыша.
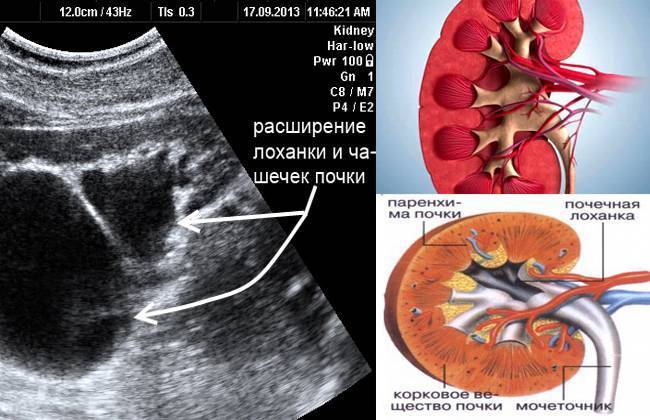
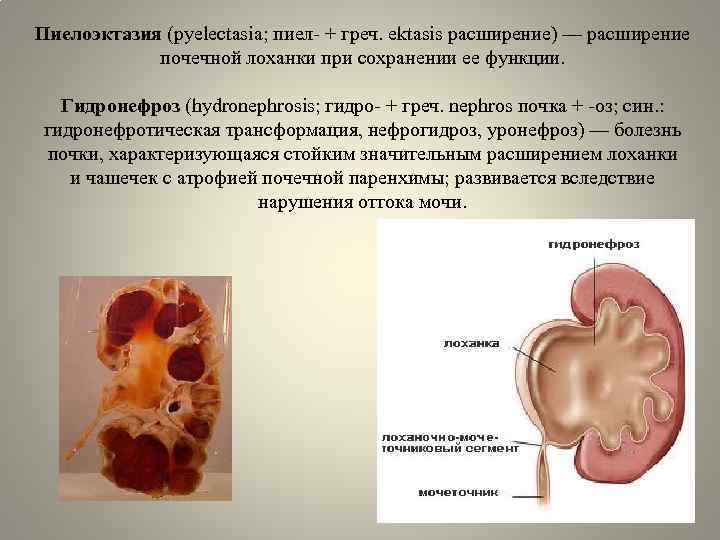
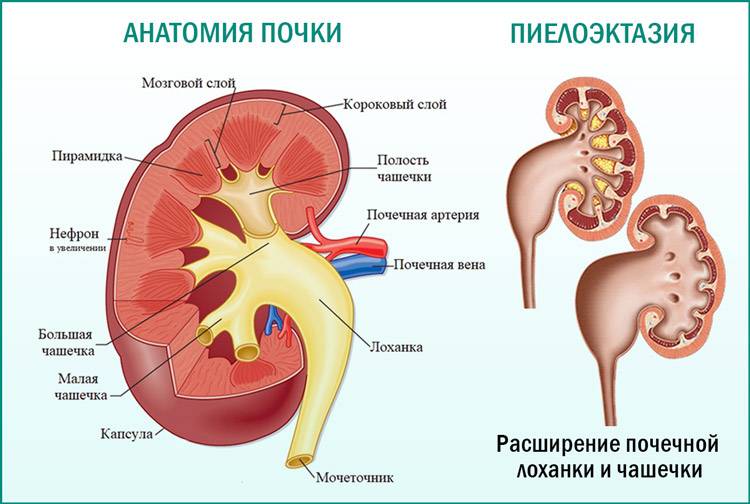
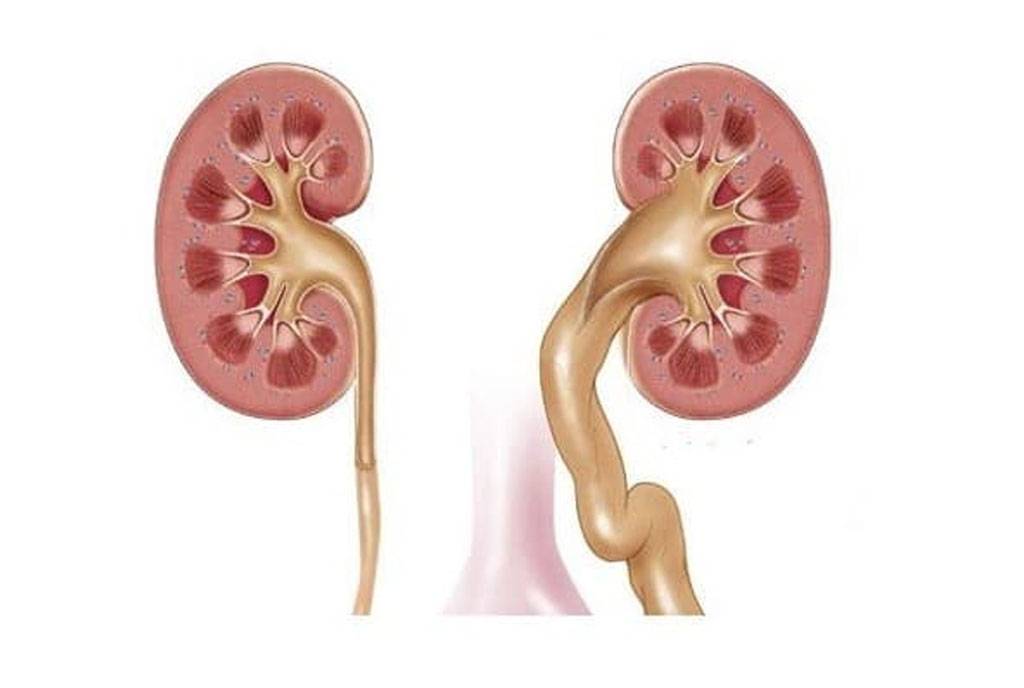
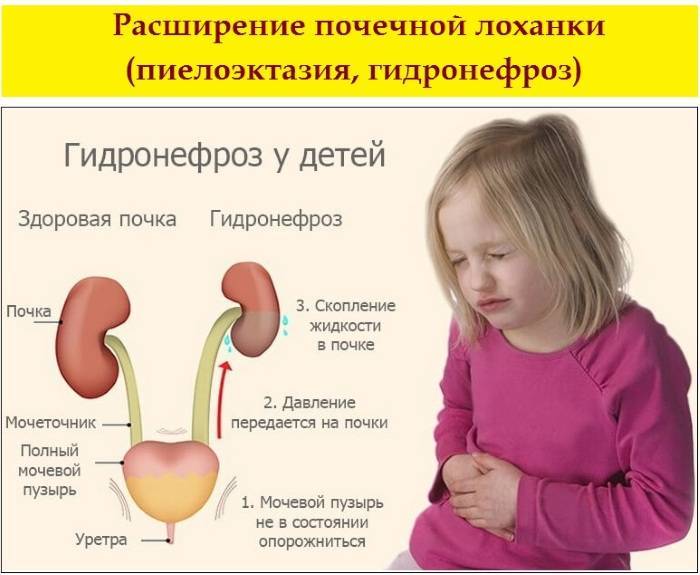
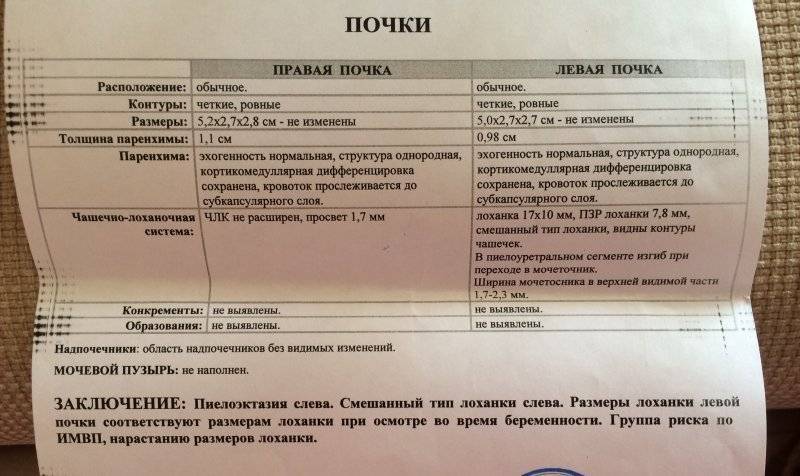
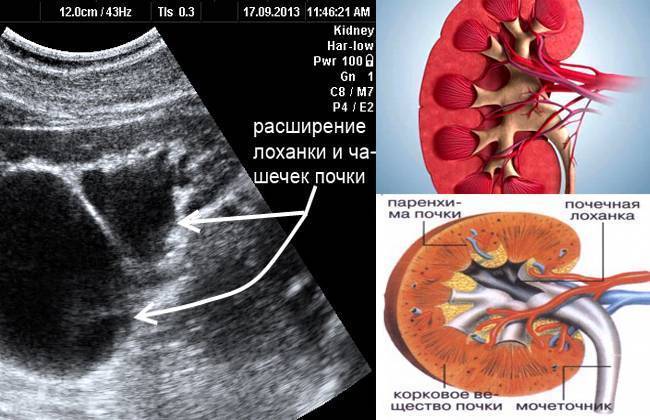
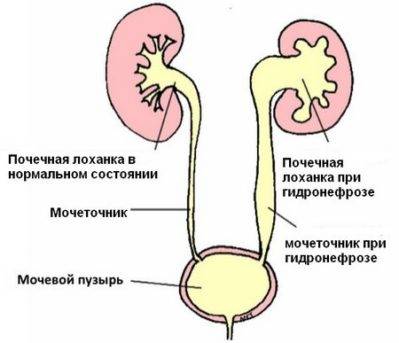
Пиелоэктазией называется расширение лоханок почек. Увеличение у плода лоханки почки говорит о врожденной форме пиелоэктазии. Если одновременно с увеличением лоханок происходит увеличение чашечек почки, то патология именуется пиелокаликоэктазией или гидронефротической трансформацией в почках. Если вместе с увеличением почечных лоханок наблюдается увеличение мочеточника, то такая патология называется уретеропиелоктазией.
В пять раз чаще пиелоэктазия встречается у представителей мужского пола. Кроме того может поражаться одна почка или две почки одновременно. Легкие проявления заболевания могут пройти без врачебного вмешательства, а вот тяжелые проявления предполагают организацию операции.
Когда лоханка почки расширена в детском организме, то обычно такие отклонения связаны с неправильным развитием плода. У плода заболевание выявляется посредством проведения ультразвукового исследования во время беременности. Обычно диагноз можно поставить уже при проведении обследования на шестнадцатой — двадцатой неделе вынашивания ребенка.
Врожденное поражение системы мочевыделения развивается в результате генетических особенностей или по причине негативного влияния факторов окружающей среды на организм женщины в процессе вынашивания ребенка.
Диагностика грыжи
В большинстве случаев, для выявления грыжи достаточно осмотра, однако для уточнения типа грыжи и тактики лечения требуется дополнительное обследование.
При подозрении на грыжу вы можете обратиться за помощью к врачу широкого профиля: терапевту, семейному врачу, врачу общей практики, но лучше сразу записаться на прием к хирургу, так как именно этот врач будет заниматься углубленной диагностикой и лечением грыжи.
На приеме хирург расспросит вас о жалобах, осмотрит, пропальпирует (ощупает) выпячивание, проверит симптом кашлевого толчка. Иногда проводится перкуссия (простукивание пальцами) грыжи, чтобы установить, какой орган является содержимым грыжевого мешка. Затем врач может предложить вам самостоятельно вправить грыжу и пропальпирует грыжевые ворота, чтобы установить их размеры.
Дополнительные методы исследования при грыже
Иногда (например, у тучных людей или при наличии совсем небольшой грыжи) могут возникнуть сложности с диагностикой. Тогда врач может назначить вам дополнительные исследования, самые распространенные из которых:
- компьютерная томография (КТ) брюшной полости — метод рентгеновского исследования органов живота, который позволяет установить размеры грыжи, характер ее содержимого и некоторые другие факторы, которые важны для разработки тактики операции;
- ультразвуковое исследование (УЗИ) грыжевого выпячивания — метод диагностики с помощью ультразвука, помимо прочего, позволяет выявить особенности кровоснабжения грыжи;
- перитонеорентгенография — более редкий метод исследования при грыже; в брюшную полость вводят раствор рентгеноконтрастного вещества, а затем делают серию рентгеновских снимков, что позволяет распознать сложные для диагностики виды паховых и бедренных грыж.
В крайне редких случаях прибегают к проведению диагностической лапароскопии. Это мало инвазивное вмешательство: после обезболивания на передней брюшной стенке делают несколько точечных разрезов, через которые в полость живота вводят тонкий гибкий прибор — лапароскоп, снабженный источником света и камерой. Камера передает на внешний экран подробное изображение внутренних органов.
Причины расширения
В большинстве случаев врождённая патология развивается на фоне генетической предрасположенности. Если члены семьи сталкивались с подобным заболеванием, при постановке на учёт по беременности женщина должна обязательно уведомить гинеколога о проблеме
Важно мониторить развитие плода для своевременного выявления отклонений в работе органов мочевыделительной системы
Расширение почечной лоханки происходит также по другим причинам:
- воспалительный процесс, бактериальная инфекция,
- опущение левой и правой почки,
- редкое мочеиспускание на протяжении дня, провоцирующее воспалительный процесс,
- врождённые аномалии строения важных отделов &ndash, мочеточников,
- накопление вредных солей, образование конкрементов,
- патологии строения бобовидных органов,
- повышенное давление в протоках и почках.
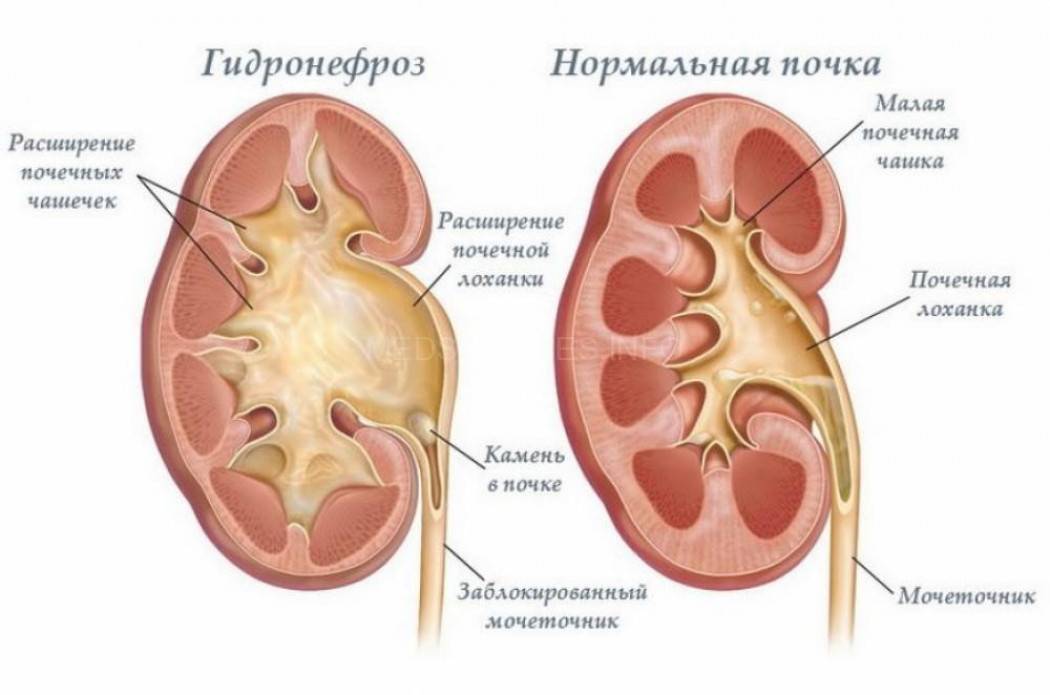
Диагностика гидронефроза
При подозрении на гидронефроз исследуются анализы крови и мочи, выполняется УЗИ почек, расположенных рядом органов и мочевого пузыря. Затем требуется уточнение причин заболевания. С помощью рентгена можно увидеть увеличенную деформированную почку, наличие камней в ней и мочевом пузыре. При компьютерной томографии с контрастированием выясняется степень развития процесса, возможность восстановления почечной функции.
Врожденный гидронефроз у детей можно обнаружить уже на 15-й неделе развития во время УЗИ плода. Если заболевание проявилось позже, то все исследования начинают с 4-5-й недели рождения, когда водообмен организма малыша уже наладился.
Причины патологии
К основным причинам развития гидронефроза при беременности относятся следующие:
- Патологические отклонения в работе мочевого пузыря или уретры, так как формирование препятствий в этих отделах провоцирует возникновение гидронефроза.
- Изменение в мочеточниках — их перекручивание, сдавливание, перегибы и другие деформации. Изменения в мочеточнике провоцируют развитие гидронефроза на пораженной стороне, что часто проявляется при беременности.
- Воспалительный процесс в тазовой или забрюшинной клетчатке.
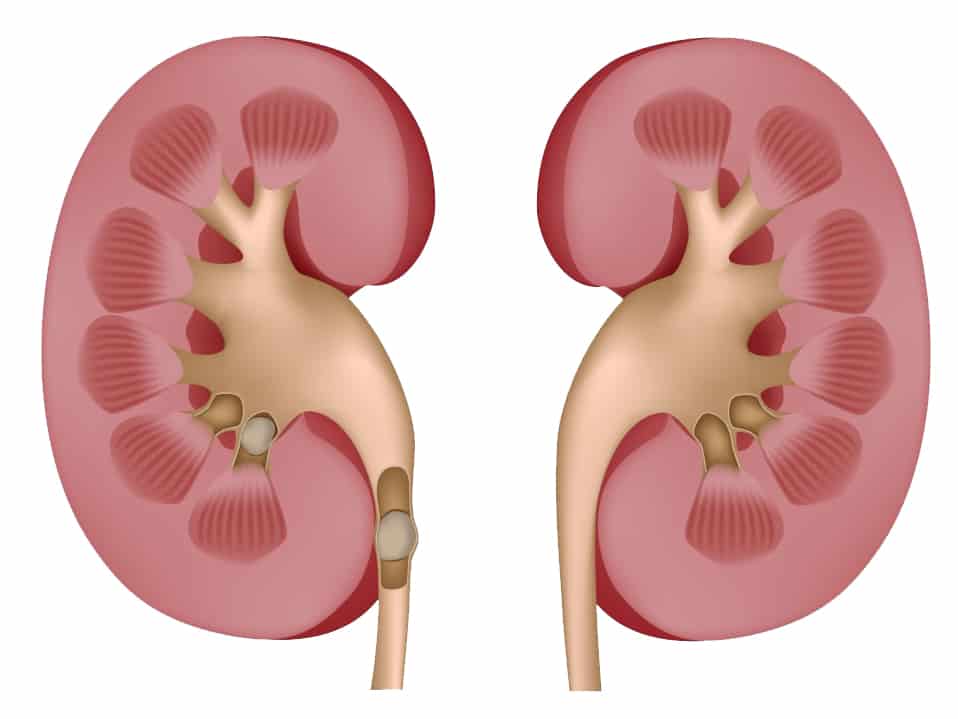
- Образование камней в почечной лоханке или в мочеточнике. Они мешают правильному отхождению мочи, а гидронефроз считается ранним признаком развития мочекаменной болезни.
- Сужение просвета в мочеточнике посредством соединительной ткани.
- Расстройства работы мочевыводящих каналов — гипотония в мочеточниках или лоханках почек и т.п. Такие процессы вызывают замедление перистальтики мочеточников, вызывая гидронефроз у беременных.
Независимо от причины развития болезни расширение лоханки почки при беременности дополняется постепенным нарушением отхождения мочи, застоем мочи и как следствие увеличением размеров лоханки почки. Одновременно в почке происходит увеличение давления, нарушается кровоток, проявляется фильтрация попочки и атрофия паренхимой ткани.
С течением времени стенки лоханки почки сильно растягиваются под влиянием гидростатического давления, и происходит их истончение. Такой процесс способствует нарушению выделительной функции данного органа.
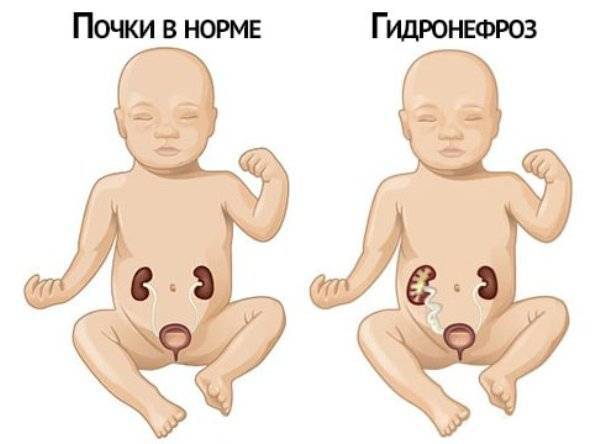
Аномалии развития почек у детей: симптомы
Ряд почечных аномалий, таких как удвоенная почка, например, могут быть диагностированы уже на стадии внутриутробного развития. Чаще всего после этого за матерью и ребенком ведется тщательное наблюдение — в период до и после родов.
Аномалии почек у младенцев и детей младшего возраста, не выявленные на стадии плода, обычно дают о себе знать:
- болями в пояснице с одной или обеих сторон;
- воспалительными изменениями в анализах мочи;
- беспричинными повышениями температуры тела, которые могут объяснять прорезыванием зубов;
- проблемами с мочеиспусканием: учащением или урежением;
- изменение цвета мочи, появление в моче крови;
- проблемы с сердечно-сосудистой системой: высокое давление, учащенное сердцебиение и т. д.
Диагностика
Диагностикой и лечением этого заболевания занимается врач-уролог. Специалист расспрашивает больного об имеющихся жалобах
При этом заболевании важно рассказать обо всех беспокоящих симптомах, поскольку они в начале болезни достаточно слабо выражены
После этого уролог проводит осмотр и пальпацию – прощупывание почек. В норме эти органы прощупать нельзя, а при гидронефрозе – возможно. При нарушении оттока урины, связанном с болезнями мочевого пузыря, обнаруживается перерастянутый наполненный мочевой орган. При введении катетера внутрь него выходит огромное количество скопившейся мочи, свидетельствующее о возможном развитии гидронефроза.
Обнаружить расширение почечных структур можно с помощью УЗИ, на котором видны не только увеличенные раздутые почки, но и препятствия, вызвавшие гидронефроз. Мужчинам дополнительно проводится ТРУЗИ простаты, поскольку именно предстательная железа часто становится причиной болезни.
Пациенту назначаются:
- Анализы мочи – общий и различные мочевые пробы. В лабораторных условиях определяют наличие в урине крови, гноя, бактерий, а также измеряют выделившийся суточный объем.
- Общий анализ крови, в котором при гидронефрозе отмечаются ускорение СОЭ, увеличение количества лейкоцитов и малокровие.
- Кровь на биохимию с выявлением почечных показателей – мочевины, мочевой кислоты, общего белка, альбумина, калия, натрия, хлора.
- Цистоскопия – осмотр внутренней поверхности мочепузырной слизистой с помощью оптического прибора – цистоскопа. Во время процедуры выявляются препятствия для отхождения мочи, которые врач может удалить.
При подозрении на присоединение инфекции назначается посев мочи. Определяются микроорганизмы, вызвавшие инфицирование почек, и выявляется их чувствительность к антибиотикам.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Какие диагнозы ставят на основании обследования?
Некоторые примеры часто встречающихся заболеваний сопровождающиеся пиелоэктазией:
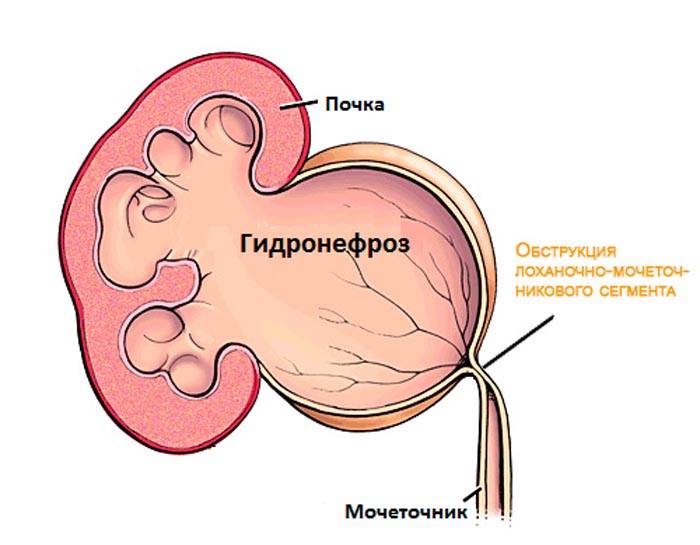
- Гидронефроз, вызванный препятствием (обструкцией) в области лоханочно-мочеточникового перехода. Проявляется резким расширением лоханки без расширения мочеточника.
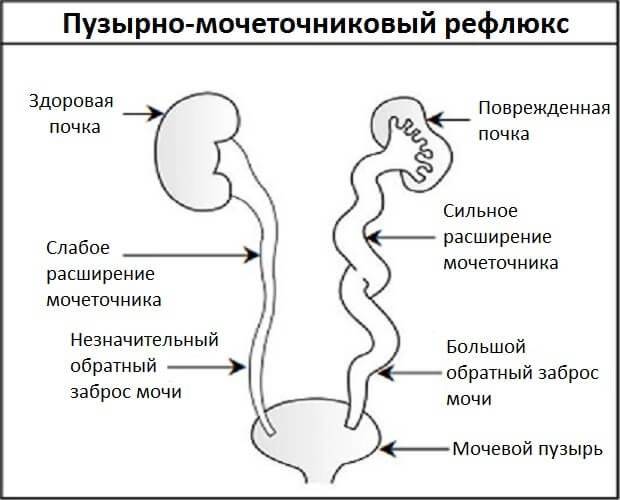
- Пузырно-мочеточниковый рефлюкс – обратный поток мочи из мочевого пузыря в почку. Проявляется значительными изменениями размеров лоханки при ультразвуковых исследованиях и даже в процессе одного исследования.
- Мегауретер – резкое расширение мочеточника может сопровождать пиелоэктазию. Причины: пузырно-мочеточниковый рефлюкс большой степени, сужение мочеточника в нижнем отделе, высокое давление в мочевом пузыре и др.
- Клапаны задней уретры у мальчиков. При УЗИ выявляется двухсторонняя пиелоэктазия, расширение мочеточников.
- Эктопия мочеточника – Впадение мочеточника не в мочевой пузырь, а в уретру у мальчиков или влагалище у девочек. Часто бывает при удвоениях почки и сопровождается пиелоэктазией верхнего сегмента удвоенной почки
- Уретероцеле – мочеточник при впадении в мочевой пузырь раздут в виде пузырька, а выходное отверстие его сужено. При УЗИ видна дополнительная полость в просвете мочевого пузыря и нередко пиелоэктазия с той же стороны.
Виды пиелоэктазии
Аномалия почек может быть:
- правосторонняя;
- левосторонняя;
- двухсторонняя.
Провоцирующие факторы для расширения почечной лоханки:
- Аномалии внутриутробного развития происходят в период формирования мочевыводящей системы у плода.
- Врожденная возникает по причине нарушений выведения урины (чаще появляется у новорождённых малышей).
- Органическая (приобретенного типа) появляется по причине недуга нефроптоза, а также при опухолях на рядом расположенных органах и при травматизации мочеточников, приводя к сужению просвета мочеточника.
- Динамическая (приобретенного типа) происходит по причине мочекаменной болезни, различных новообразований в уретре или в предстательной железе.
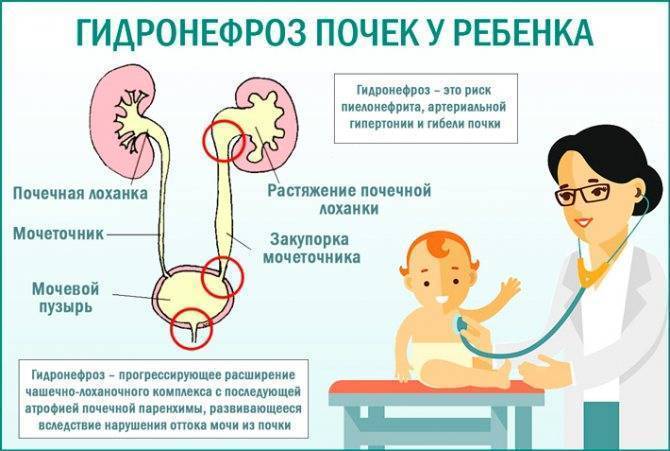
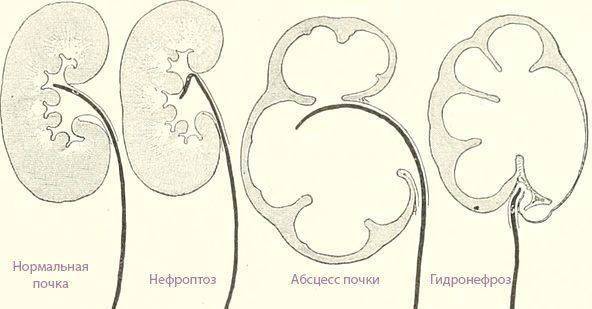
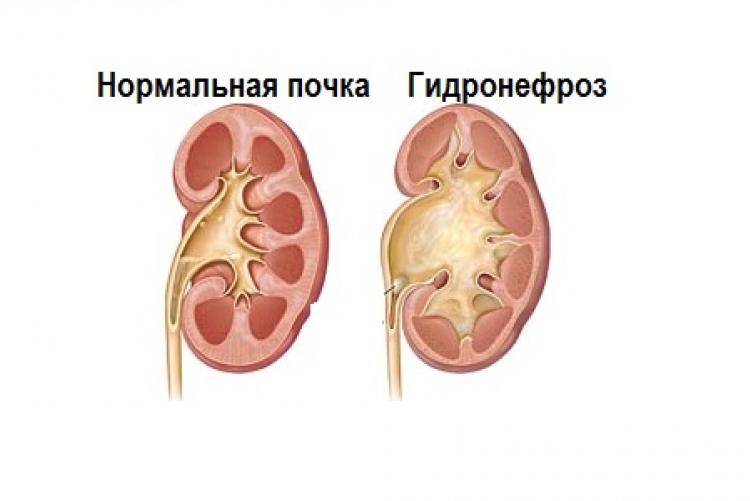
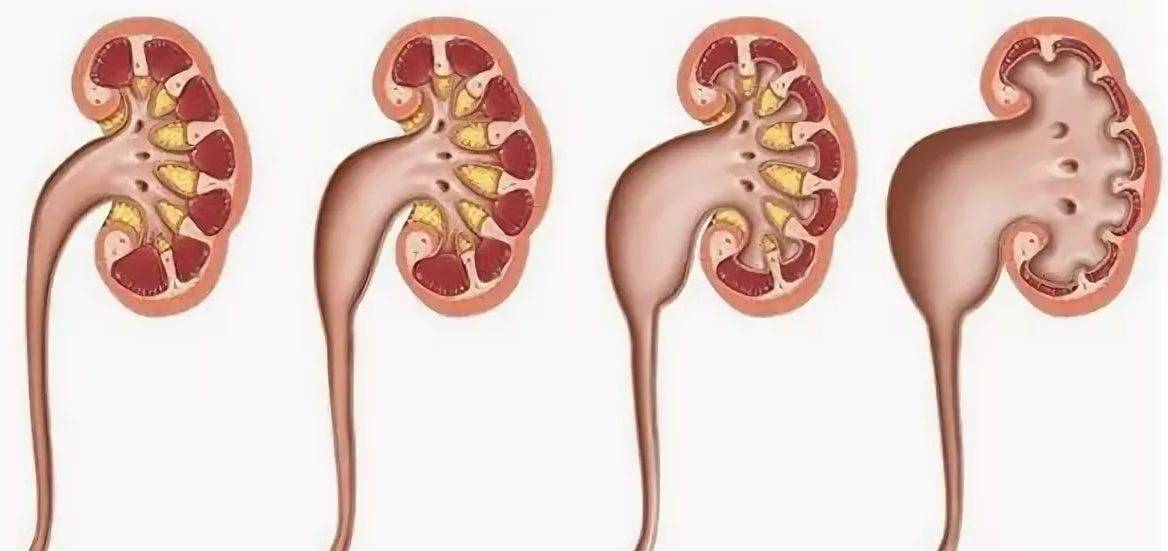
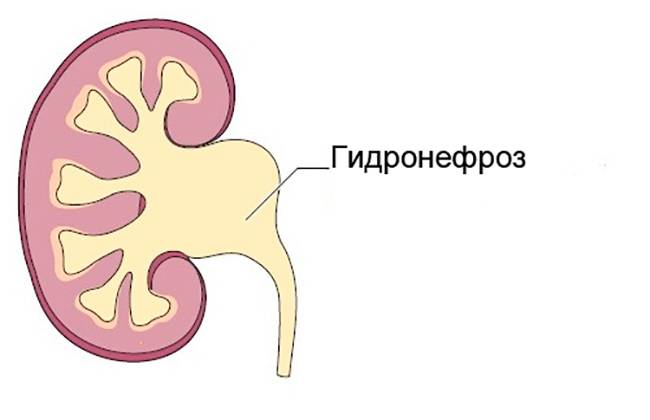
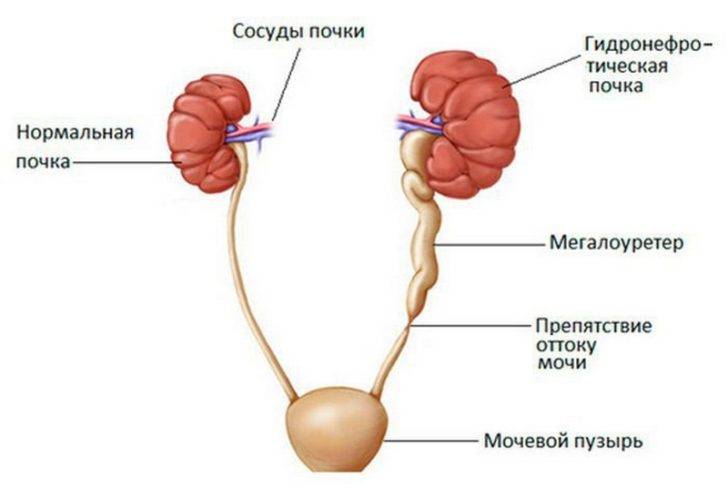
Что происходит в организме при гидронефрозе
Почки, заполненные мочой, не могут нормально работать. Из-за скопления жидкости происходит расширение чашечно-лоханочного аппарата, который теряет свои функции. Сначала происходит расширение лоханок и чашечек, а потом процесс переходит на ткань – паренхиму почки, в которой находятся нефроны, обеспечивающие их нормальную работу.
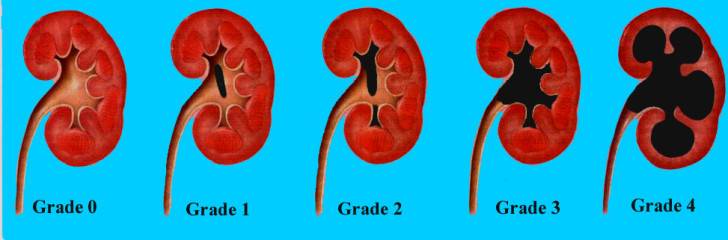
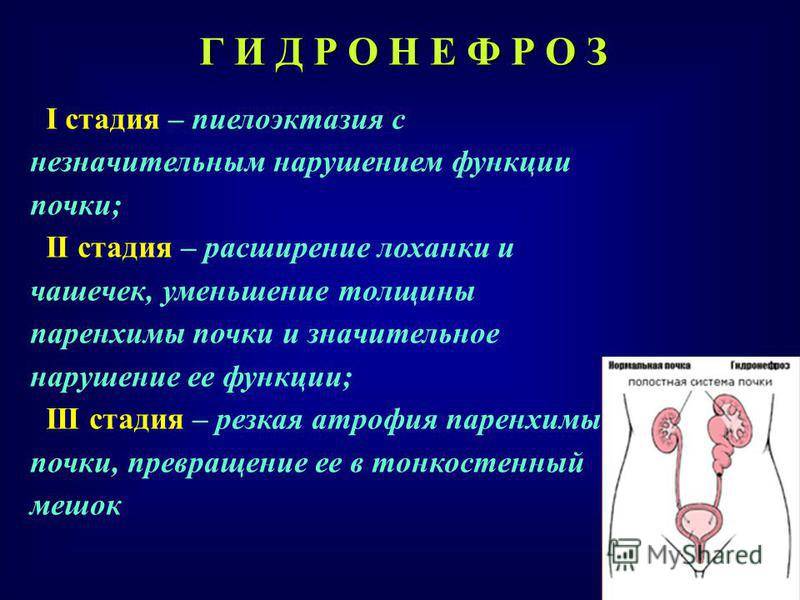
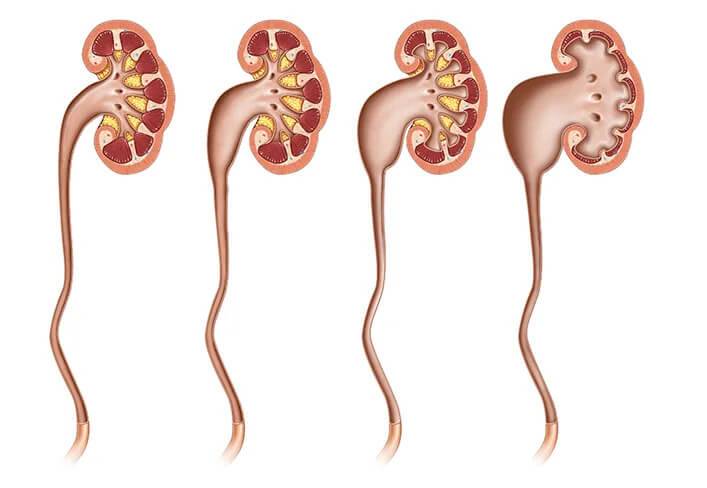
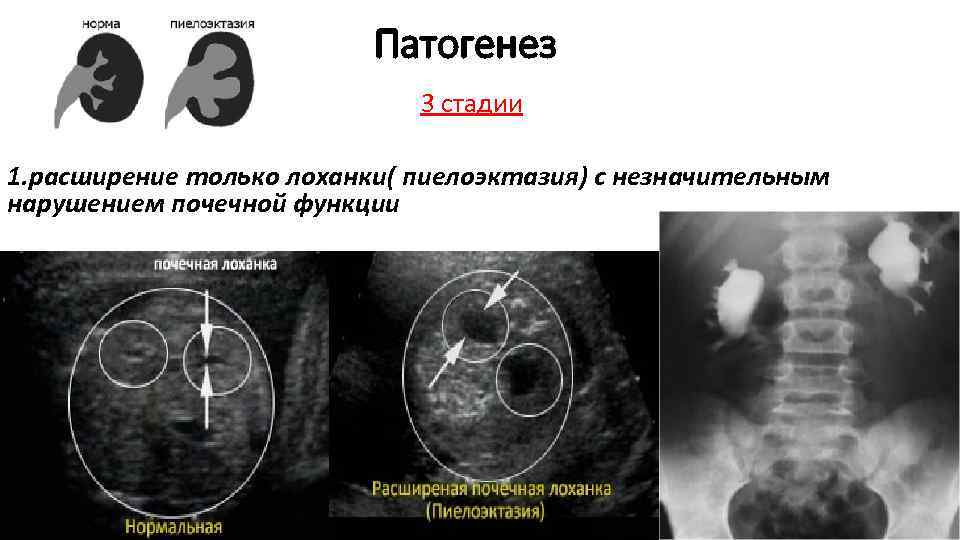
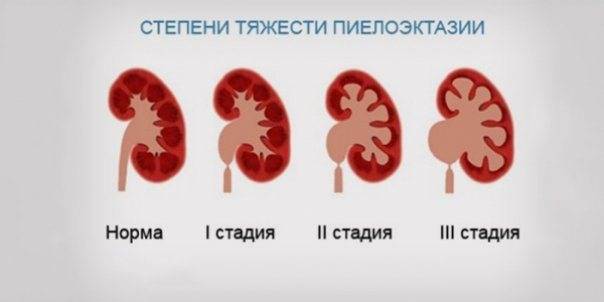
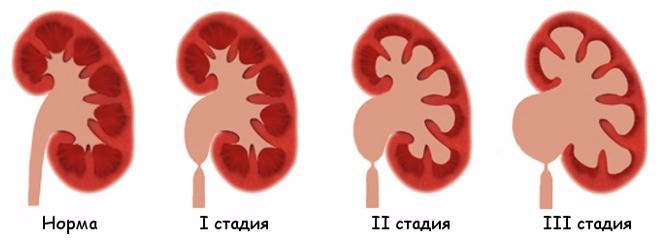
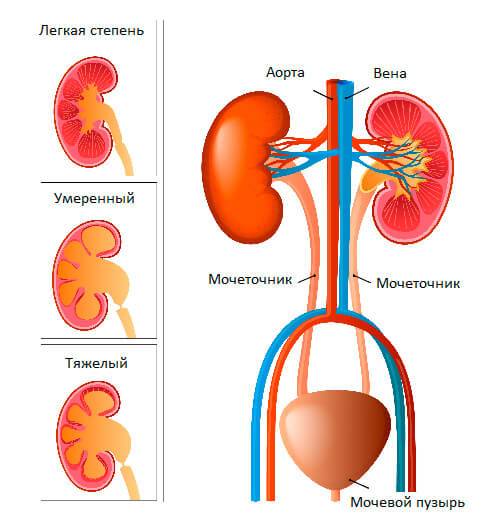
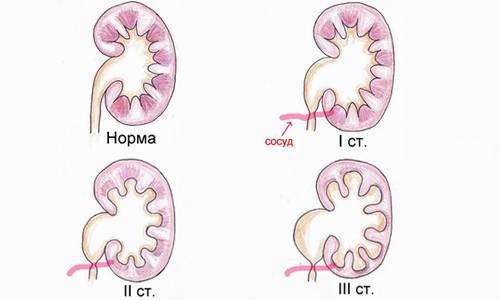
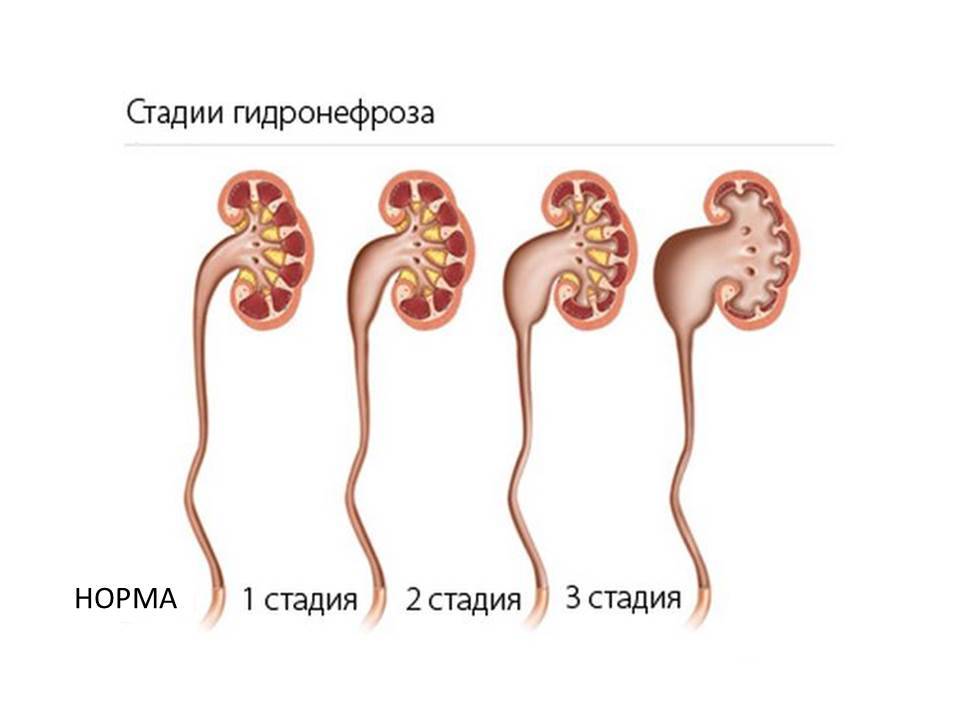
Существует три стадии заболевания:
- Первая – патологический процесс ограничивается только расширением почечных лоханок – конечных элементов сбора мочи. Такое состояние называется пиелоэктазией. В этот период симптомы минимальны, а процесс полностью обратим. Поэтому, вовремя посетив уролога, можно устранить нарушение и выздороветь.
- Вторая – к поражению лоханок присоединяется расширение почечных чашек, также участвующих в сборе и выведении урины. Начинает затрагиваться почечная ткань. Почки расширяются, увеличиваясь примерно на 20%. Появляются боли, вызванные растяжением капсулы органа и сдавлением соседних тканей.
- Третья – почки атрофируются и увеличиваются примерно в два раза, превращаясь в емкости с невыведенной уриной. На этом этапе развивается недостаточность органов. У пациента появляется аммиачный запах, исходящий от тела и изо рта. Возникает мучительный кожный зуд. Эти процессы вызваны нарушением вывода шлаков и токсинов, которые не уходят через почки, а выделяются через другие органы, в том числе через кожу.
Нарушается выработка почечной тканью гормона эритропоэтина, участвующего в образовании красных кровяных телец – эритроцитов, транспортирующих кислород по организму. У больных возникает малокровие (анемия), а ткани плохо снабжаются кислородом. Ухудшается общее самочувствие, появляются слабость и снижение работоспособности.
Болезнь нарушает образование ренина и ангиотензина, обеспечивающих нормальный уровень артериального давления. Поэтому при гидронефрозе повышается АД, которое невозможно сбить лекарственными средствами. Высокому АД способствует переполнение кровеносных сосудов невыведенной жидкостью.
«Лишняя» жидкая часть крови из переполненных крупных сосудов попадает в капилляры – мельчайшие сосудики, находящиеся в тканях. Через них влага проникает в ткани, приводя к отекам, которые начинаются с лица, постепенно захватывая большие участки тела.
Особенно опасно присоединение инфекции с развитием пиелонефрита. Инфекционный процесс может привести к гнойным почечным поражениям – абсцессу и карбункулу, требующим проведения операции для устранения гнойников. В тяжелых случаях может возникнуть заражение крови – сепсис.
Диагностика ангиолипомы
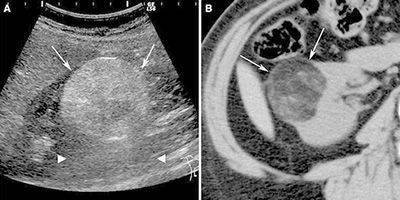
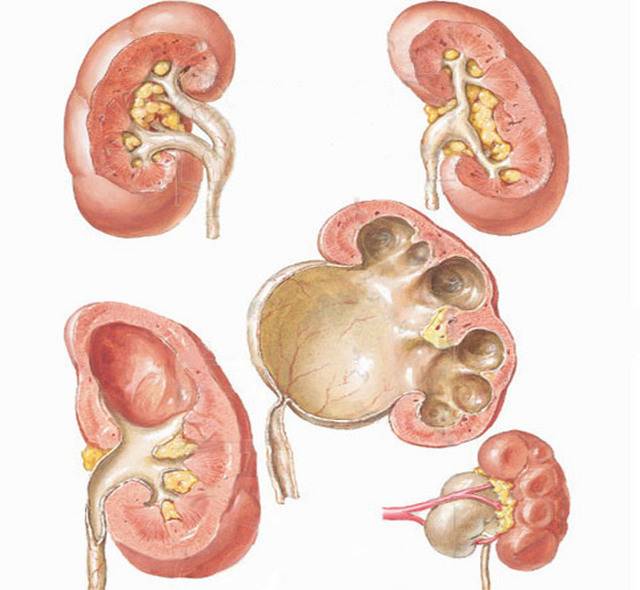
На начальной стадии формирования ангиомиолипома обнаруживается случайно на УЗИ или при рентгенологическом исследовании. При болях в пояснице различной интенсивности проводится инструментальная диагностика, которая быстро устанавливает патологию. Обязательно назначается лабораторное исследование мочи и крови. В моче обнаруживается микро- или макрогематурия.
Чаще всего опухоль обнаруживается на УЗИ в виде округлого изолированного участка сниженной эхогенности. Типичное расположение, округлая форма и однородность говорят в пользу того, что это ангиомиолипома. Небольшие изолированные опухоли чаще обнаруживаются в правой почке. Поражение левой почки бывает реже.
Второй по информативности метод обследования — мультиспиральная () с контрастированием. Это мультисрезовое исследование, которое позволяет изучить структуру почки в режиме реального времени. При МСКТ можно хорошо оценить кровоснабжение почки, кровоток в опухоли.
Также для диагностики применяется МР-томография, при которой лучше видны мозговое и корковое вещество почки. Эти методы взаимно дополняют друг друга
Кроме того, при не используется рентгеновское излучение, что важно для некоторых категорий пациентов
Ультразвуковая ангиография (дуплексное сканирование почечных артерий) используется для визуализации сосудов. Если исследование обнаруживает опухоль в виде клубка сосудов, то на мониторе четко прослеживаются изменения сосудистой стенки, расширения, сужения и другие образования.
При подозрении на ангиомиолипому может быть выполнена биопсия ткани опухоли, которая проводится под ультразвуковым контролем или во время эндоскопической операции. Гистологическое исследование позволяет уточнить диагноз.
Методы исследования подбирает лечащий врач в зависимости от особенностей конкретного случая.
Наши врачи

Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием

Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием

Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Лечение англиолипомы

Лечение этой опухоли зависит от многих факторов: ее размера, возраста и пола пациента, наличия сопутствующих болезней, общего уровня здоровья и состояния организма.
При маленьких опухолях лечение не требуется, за состоянием наблюдают, периодически повторяют обследование. Периодичность контрольного ультразвукового обследования назначает лечащий врач, вначале это обычно 1 раз в квартал. Если долгое время роста опухоли нет, контроль проводят реже.
При внушительном размере опухоли лечение только хирургическое. Срочная операция нужна в случае развития кровотечения из сосудов опухоли.
Виды оперативного лечения ангиолипомы почки:
- энуклеация опухоли;
- резекция почки;
- ();
- суперселективная эмболизация артерий, питающих опухоль;
- криоаблация.
Энуклеация — это вылущивание опухоли вместе с капсулой. Метод щадящий, окружающие ткани не страдают, но применим только в случае несомненной доброкачественности процесса. Выполняется эндоскопическим способом (через проколы).
Резекция почки — это иссечение опухоли вместе с частью почки. Используется в том случае, если капсула неплотная, или опухоль проросла в соседние ткани, но остальная ткань почки здорова и нормально функционирует. Резекция может выполняться через классический доступ (рассечение тканей) или лапароскопический — через проколы передней брюшной стенки. В ЦЭЛТ в большинстве случаев применяется лапароскопическая резекция почки.
Нефрэктомия или удаление всей почки применяется, когда сохранить орган невозможно. Нефрэктомия применяется в случаях, когда в почке обнаруживается множество опухолей, и их изолированное удаление бесперспективно.
Эмболизация — это введение лекарственных веществ, которые приводят к слипанию стенок сосудов, питающих опухоль. Не получая питания, опухоль постепенно уменьшается в размерах.
Криоаблация — это воздействие на ткань опухоли жидким азотом, от чего патологическая ткань погибает. Такой метод возможен при единичной опухоли, общем хорошем уровне здоровья, высоких защитных силах организма.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ почек и надпочечников | 2 700 |
| КТ почек | 10 000 |
| МР томография почек и надпочечников с внутривенным введением контрастного вещества | 14 000 |
- Опухоль мочевого пузыря
- Опухоли лоханки и мочеточника
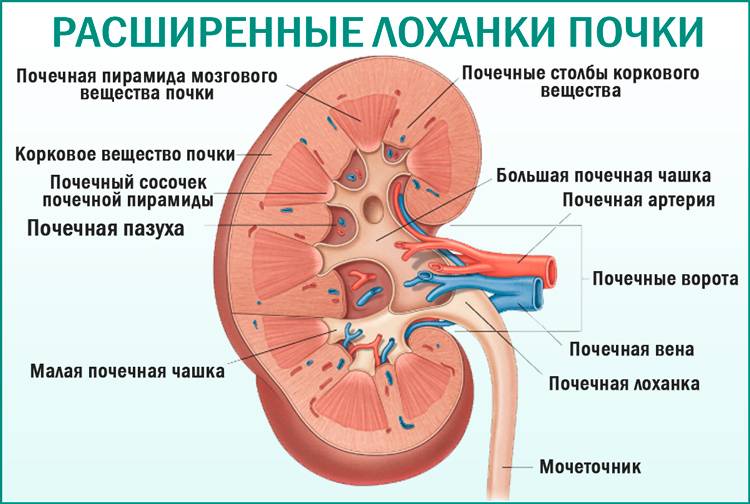
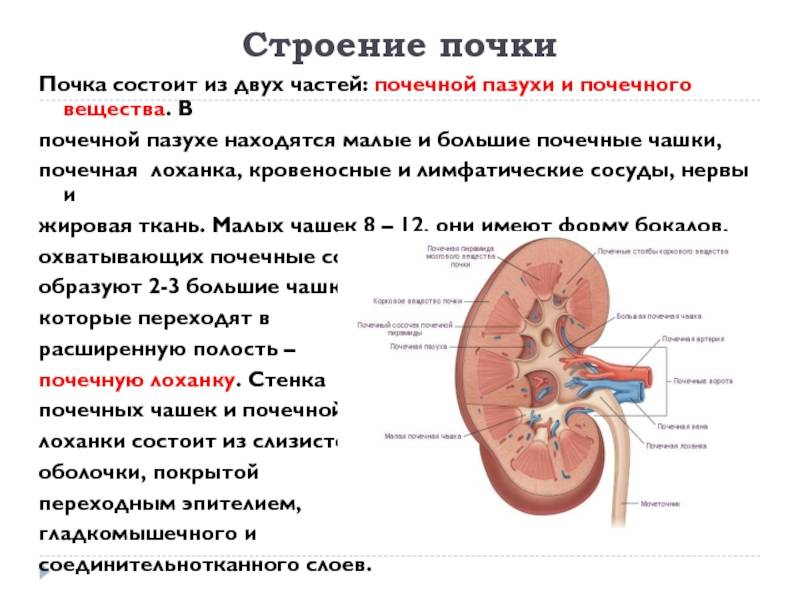
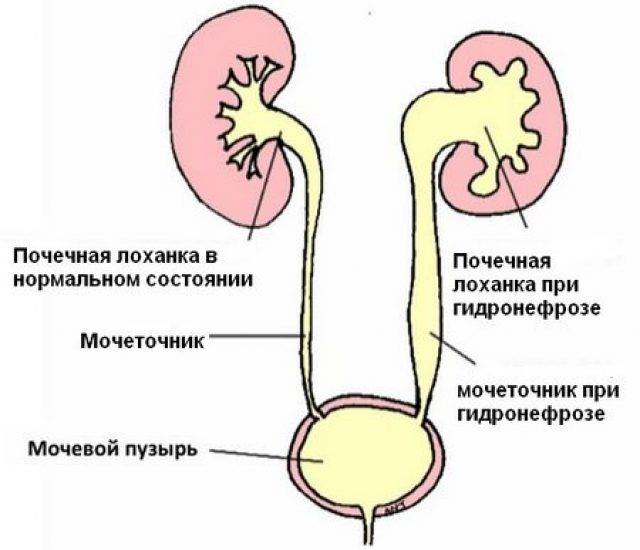
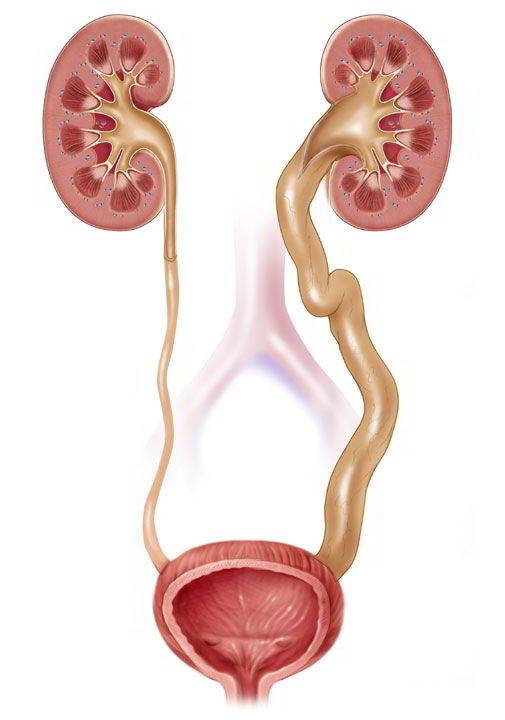
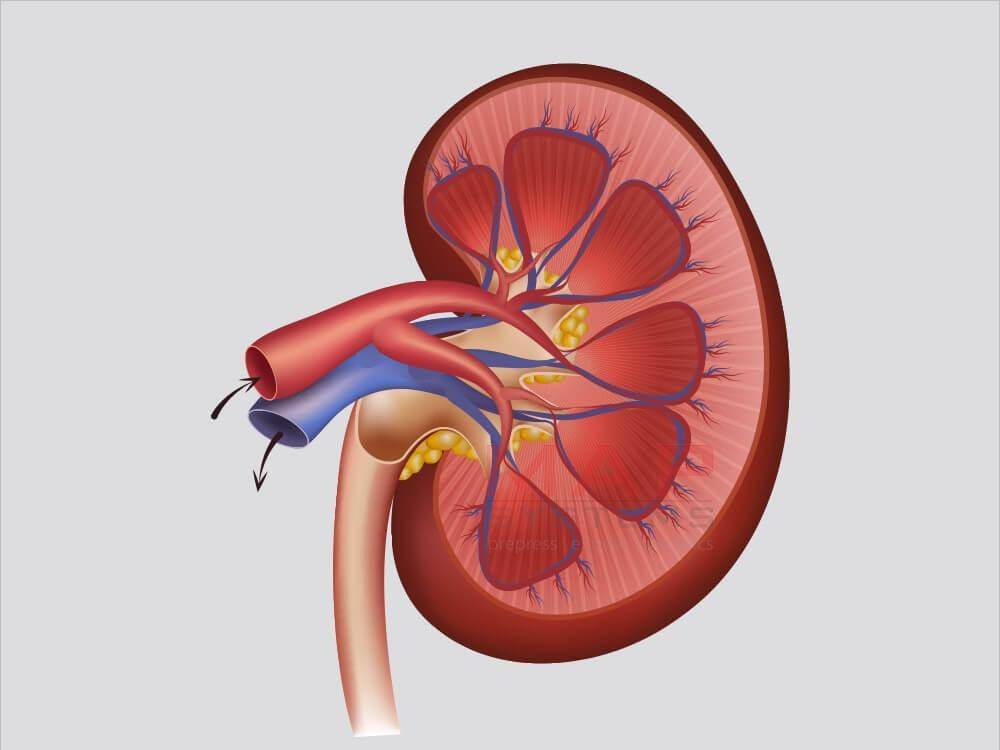
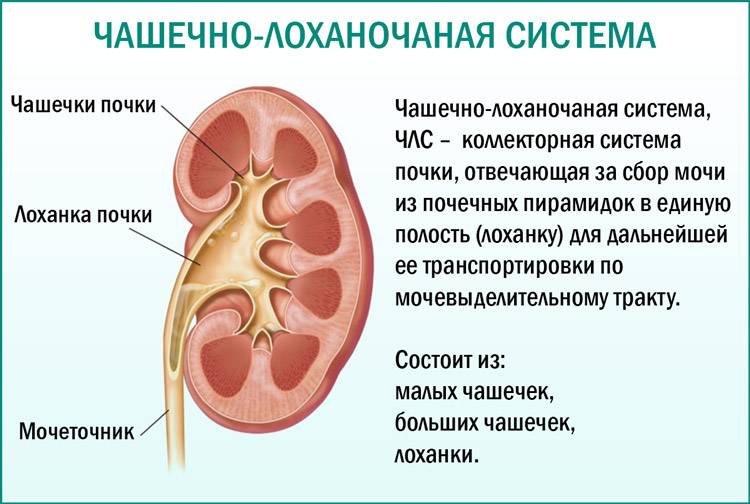
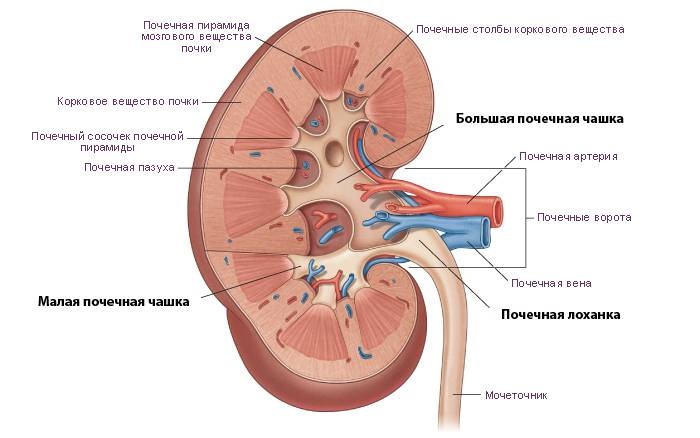
Что такое лоханка почки
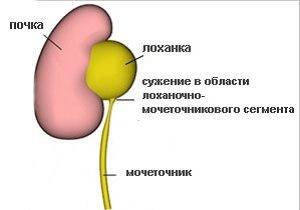
Этот важный отдел похож на воронку. Лоханку образуют большая и малая чашки. В полости накапливается моча перед тем, как пройти дальше по мочеточнику. Лоханка и почечные чашки соединяет достаточно узкий проход.
При закупорке мочевыводящих путей часто развивается такая патология, как расширение лоханки
На фоне негативного процесса увеличивается объём важной чашечно-лоханочной системы, медики диагностируют гидронефроз
Опасна ли пиелоэктазия? При постоянном контроле, поддерживающей терапии для сохранения функции почек заболевание не несёт тяжёлых последствий для детского организма. Опасность &ndash, другая: осложнения на фоне расширенной почечной лоханки часто провоцируют развитие трудноизлечимых болезней.
При отсутствии грамотного, своевременного лечения развивается почечная недостаточность, пузырно-мочеточный рефлюкс, некроз тканей мочеточника, нарушение оттока мочи. В запущенных случаях отмирают нефроны, урина практически не выводится, появляется угроза для жизни
По этой причине при малейшем подозрении на проблемы с почками важно посетить с ребёнком детского уролога или нефролога
Почечная капсула и контуры органов
Снаружи почки окружены плотной капсулой – оболочкой из жировой и соединительной ткани (фасции), защищающей внутренние структуры. Поэтому в норме контуры органов четкие. Размытость указывает на воспалительные процессы. Так часто проявляется паранефрит – воспаление околопочечной клетчатки. Нечеткие, волнистые очертания наблюдаются при опухолевых процессах.
Иногда в описании УЗИ указывается на полицикличность контуров. Это значит, что в почечных тканях находится множество кист и других образований, контуры которых накладываются друг на друга. На поверхности патологически измененных органов могут возникать очаги втяжения ткани и ее выпячивания наружу.
Симптомы патологии
Хроническая форма патологии может протекать без клинических проявлений. Увеличение лоханки почки при беременности может спровоцировать тошноту с рвотой, тянущие боли в боку. При развитии нарушения оттока мочи в нижних отделах болевые ощущения проявляются в связи с растяжением стенок в мочевом пузыре.
Во время беременности чаще всего женщины жалуются на тупую боль, отдающую в паховую зону или в бедро. Реже проявляются сильные болевые ощущения, подобные на приступ почечной колики. Такие боли могут проявляться на фоне непроходящих слабых болевых ощущений, отдающих в область поясницы.
Если у беременной женщины сильно болят почки, то по ошибки такие боли могут перепутать с угрозой аборта или преждевременного родоразрешения. Часто боль дополняется задержками мочеиспускания, а после рождения ребенка боли постепенно утихают.