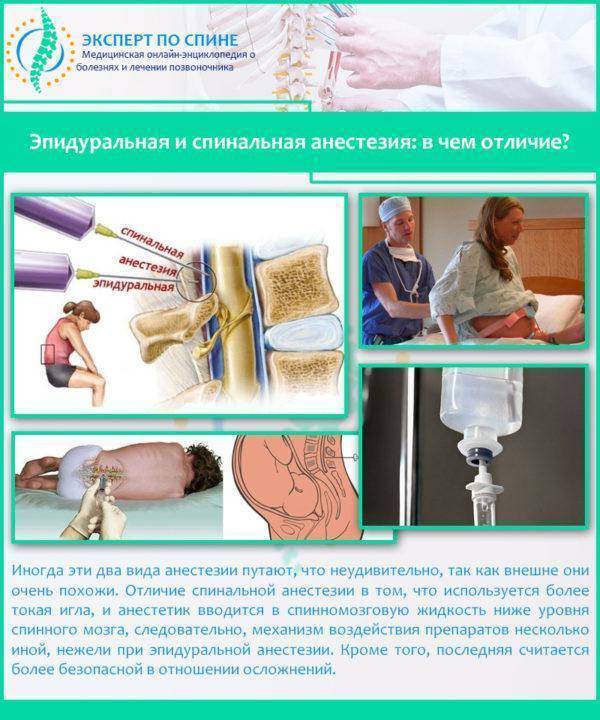
Спинальная или эпидуральная?
Эти два вида обезболивания очень часто путают, потому что внешне они действительно похожи, особенно для тех, кто далек от медицины. Однако различия между ними есть.
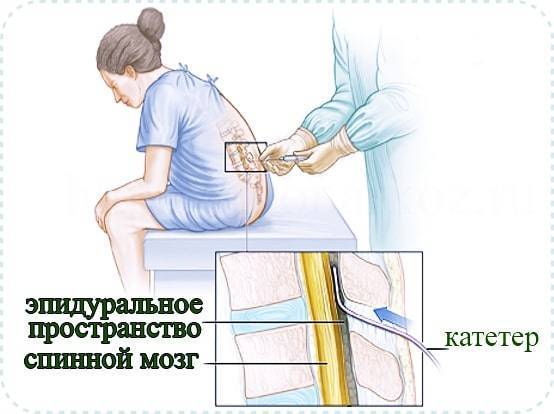
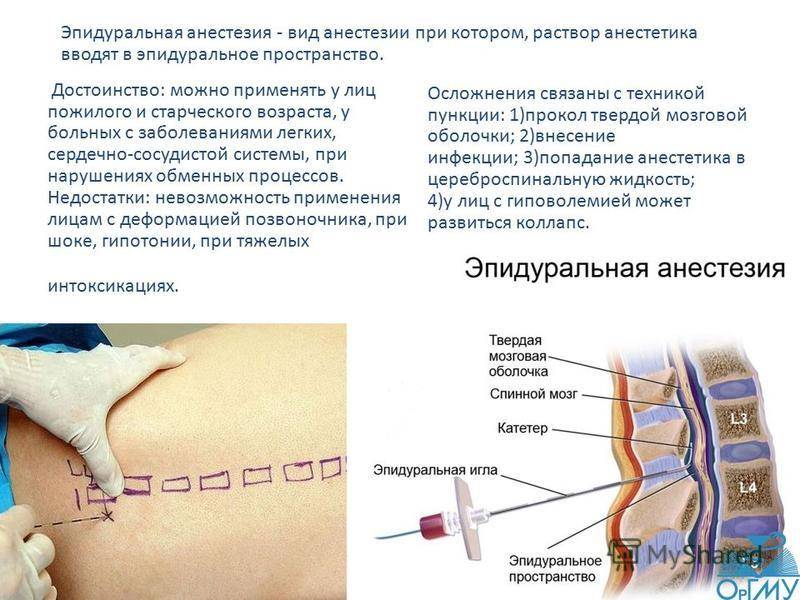
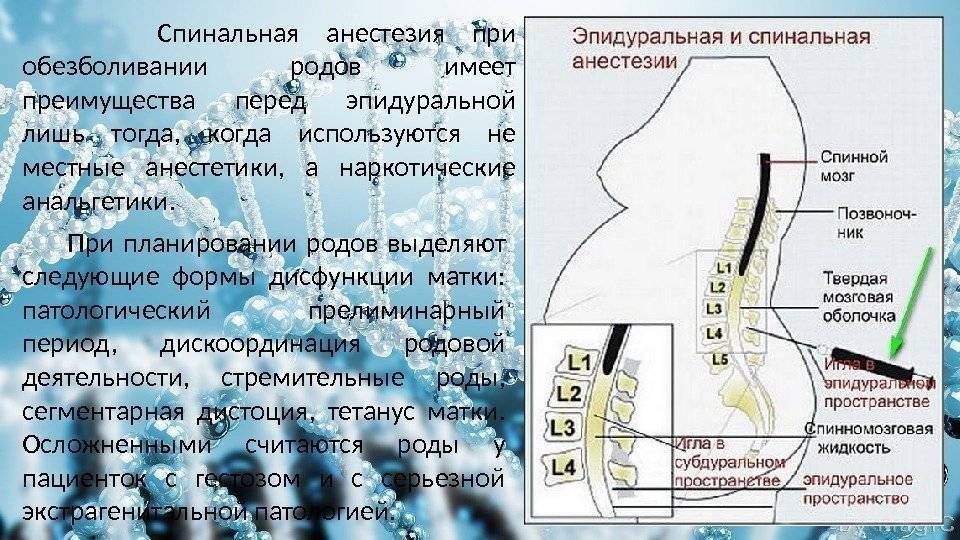
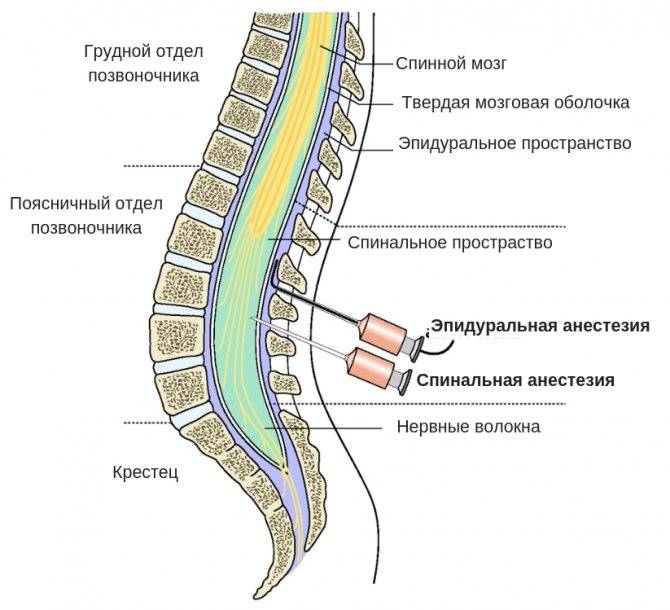
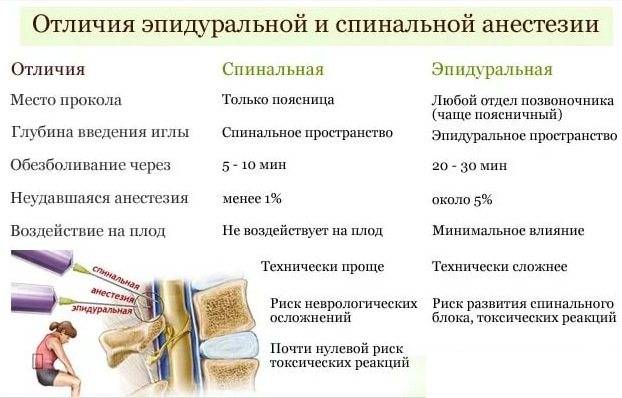
Спинальная. Для этой анестезии используется тоненькая игла, через которую анестетик вводят в спинномозговую жидкость. Сейчас такой метод применяется все реже, потому что при неправильном выполнении или не выявленных противопоказаниях может привести к серьезным последствиям.
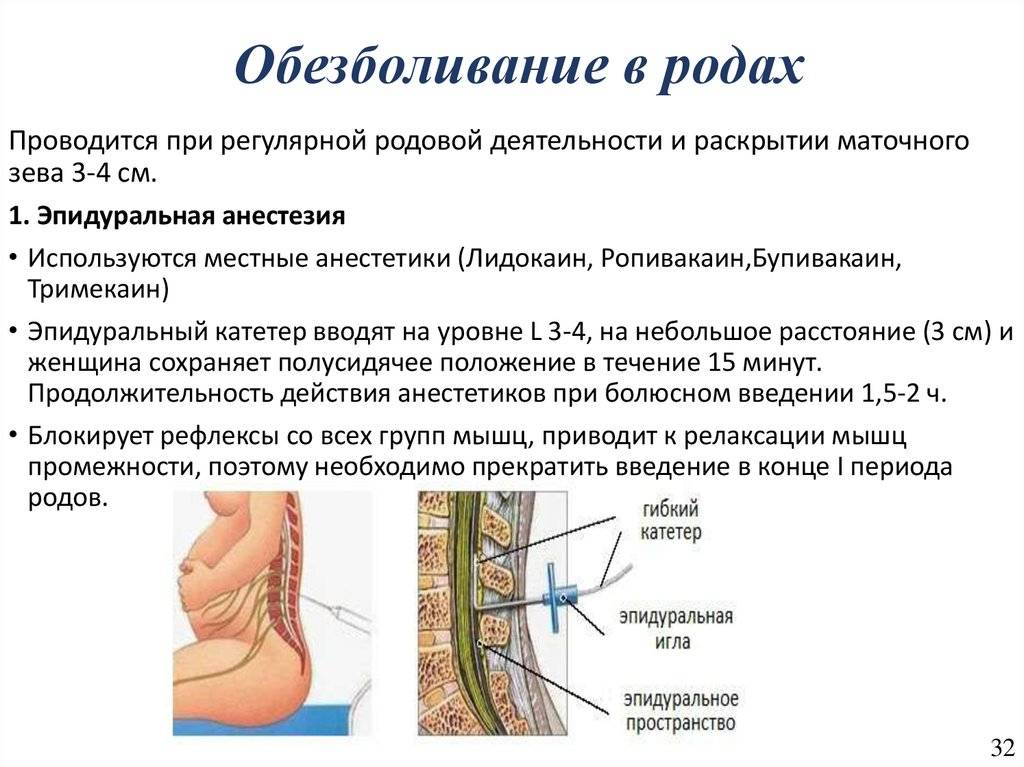
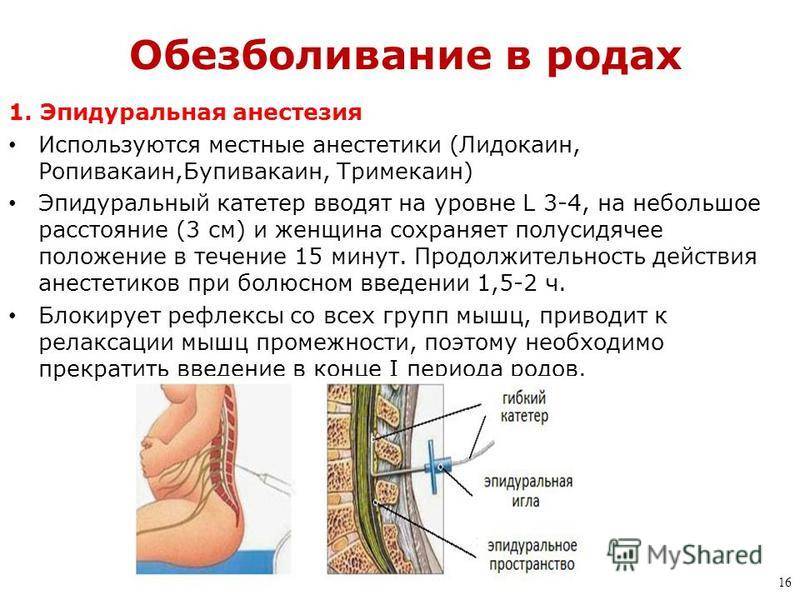
Эпидуральная. Для этого типа анестезии сначала проводится местное обезболивание, после чего в месте пункции делается прокол специальной иглой, проникающей до твердой мозговой оболочки
При выполнении этой манипуляции очень важно не двигаться, чтобы у врача не дрогнула рука. Через иглу в прокол вводится катетер, по которому анестетики поступают в эпидуральное пространство
Его трубка останется в спине столько, сколько необходимо поддерживать обезболивающие действия лекарств. После извлечения катетера останется только маленький прокол, который обработают и заклеят пластырем.
Зачем нужно обезболивание
Человечество с давних времен пыталось найти способ снизить болевые ощущения у рожениц. В древности для этого применялись отвары трав и курения, позже появились синтетические обезболивающие. Роды — один из самых болезненных процессов, а средневековая концепция о необходимости женского страдания, к счастью, осталась в прошлом.
Исследования современных ученых прямо говорят о том, что чрезмерная боль во время родов резко повышает в крови уровень адреналина и норадреналина, а это может привести к нарушению транспорта кислорода в организме. В итоге частота схваток может снижаться с возможным развитием гипоксии плода.*
Преимущества эпидуральной анестезии
По сравнению с инъекциями обезболивающих лекарств эпидуральная анестезия имеет ряд преимуществ.
Во-первых, она не дает препаратам проникать в кровь плода, то есть не вредит здоровью ребенка, не изменяет течения самих родов (обычные обезболивающие средства проникают через плаценту в кровь плода, к тому же действуют на нервную систему так, что могут влиять на схватки и родовую деятельность).
Во-вторых, полностью избавляет от боли (обычные инъекции только ослабляют ее). В-третьих, ее можно применять в любом возрасте и она подходит для кесарева сечения. Однако даже небольшие погрешности в выполнении манипуляции могут привести, например, к частичной потере чувствительности конечностей и т. п., поэтому успех целиком зависит от квалификации анестезиолога.

Особенности боли в родах
При естественных родах чрезмерно сильную боль испытывают от 25 до 30% женщин. Но нужно ли ее терпеть? Все больше врачей сходятся во мнении, что при наличии современных методов обезболивания родов есть смысл ими воспользоваться.
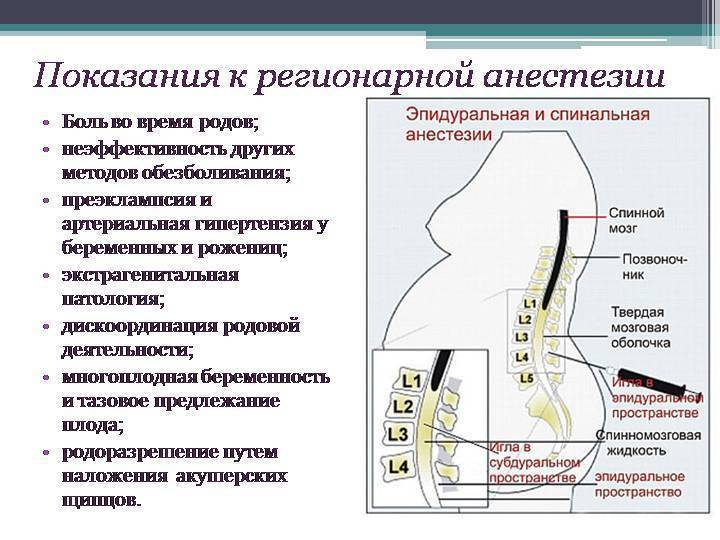
При выборе метода анестезии в родах необходимо учитывать то, как идут проводящие пути боли у беременных женщин. Их всего три.
Дополнительные проводящие пути
Они активизируются в родах из-за стимуляции органов малого таза. За эту умеренную боль отвечают последний поясничный и первый крестцовый сегменты спинного мозга.
От тканей промежности
Эта боль появляется при растяжении тканей промежности, что неизбежно при естественных родах. За нее отвечают крестцовые сегменты спинного мозга.
Послеоперационный период
Специалисты контролируют состояние роженицы после того, как роды состоялись
Важно проследить, чтобы женщина отошла от наркоза без последствий. Если женщине делали общий наркоз, некоторое время после возвращения сознания она будет чувствовать себя сонной
Вероятны также:
- головокружение
- тошнота
- сухость в горле
- боль в горле
- потеря памяти на короткий период времени
- размытое зрение
Эти симптомы пройдут сами по себе спустя пару часов. Когда женщина приходит в себя полностью, ее везут в палату в профильном отделении. Если вас дольше 3-х часов беспокоит 1 или больше из выше указанных симптомов, вы должны обратиться с жалобами к своему анестезиологу.
Что касается инфекций, этот вопрос также волнует всех без исключения рожениц. В родильном отделении применяют одноразовые системы для в/в введения препаратов, шприцы и иглы. Пакеты, в которых эти приборы находятся, врачи вскрывают сразу перед применением. Пакеты с приборами стерильны. Все одноразовые приборы утилизируют сразу после родоразрешения пациентки. Эти моменты важны для профилактики инфекций.
Этапы
Классификация Геделя, разработанная Артуром Эрнестом Геделем в 1937 году, описывает четыре стадии анестезии. Современные анестетики и обновленные методы доставки наркозных препаратов улучшили скорость начала анестезии, общую безопасность и восстановление, но четыре стадии остаются, по существу, одинаковыми:
Общая анестезия похожа на коматозное состояние и отличается от сна.
Стадия 1 или индукция. Эта фаза происходит между введением препарата и потерей сознания. Пациент переходит от анальгезии без амнезии к анальгезии с амнезией.
Стадия 2, или стадия возбуждения. Период после потери сознания, характеризующийся возбужденной и бредовой деятельностью. Дыхание и частота сердечных сокращений становятся неустойчивыми, и могут возникнуть тошнота, расширение зрачка и задержка дыхания.
Из-за нерегулярного дыхания и риска рвоты существует опасность удушья. Современные быстродействующие препараты направлены на ограничение времени, затрачиваемого на 2-й этап анестезии.
Стадия 3 или хирургическая анестезия: мышцы расслабляются, рвота прекращается, дыхание угнетается. Движения глаз замедляются, а затем прекращаются. Пациент готов к операции
Стадия 4, или передозировка: если слишком много анестетика было введено, то возникает угнетение деятельности ствола головного мозга. Это приводит к дыхательному и сердечно-сосудистому коллапсу.
Приоритет анестезиолога состоит в том, чтобы как можно быстрее доставить пациента к 3-й стадии анестезии и держать его там в течение всей операции.
Как работает общий наркоз?
Точные механизмы общей анестезии не известны. Общая теория заключается в том, что их действие индуцируется изменением активности мембранных белков в нейрональной мембране, возможно, путем расширения определенных каналов.
Из всех лекарств, используемых в медицине, общие анестетики являются необычным случаем. Вместо одной молекулы, действующей в одном месте для получения ответа, существует огромное разнообразие соединений, каждое из которых вызывает довольно похожие, но широко распространенные эффекты, включая анальгезию, амнезию и неподвижность.
Общие анестезирующие препараты варьируются от простого спирта (СН 3 СН 2 ОН) до сложного севофлурана (1,1,1,3,3,3-гексафтор-2- (фторметокси) пропан). Кажется маловероятным, что такие разные молекулы могли бы активировать только один специфический рецептор.
Известно, что общие анестетики действуют в ряде участков центральной нервной системы (ЦНС)
Важность этих сайтов для индукции анестезии полностью не поняты, но они включают в себя:
Кора головного мозга: внешний слой мозга участвует в задачах, связанных с памятью, вниманием, восприятием и другими функциями
Таламус: его функции включают передачу информации от органов чувств к коре головного мозга и регулирование сна, бодрствования и сознания.
Ретикулярная активирующая система: важна для регулирования циклов сна и бодрствования
Спинной мозг: передает информацию от мозга к телу и наоборот.
Известно также, что в общей анестезии участвует ряд различных нейротрансмиттеров и рецепторов:
- Рецепторы N- метил-D-аспарагиновой кислоты (NMDA): некоторые общие анестетики связываются с рецепторами NMDA, включая кетамин и закись азота (N 2 O). Известно, что они важны для контроля синаптической пластичности и функций памяти.
- 5-гидрокситриптамин(5-НТ) рецепторы: обычно активируются нейротрансмиттером серотонина, они играют роль в контроле высвобождения ряда других нейротрансмиттеров и гормонов
- Рецептор глицина: глицин может действовать как нейромедиатор и выполняет ряд функций. Было показано, что улучшить качество сна.
Хотя общие анестетики хранят много загадок, они чрезвычайно важны в хирургии и медицине в целом.
Наши медицинские центры
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Этапы проведения эпидуральной анестезии
- Подготовка пациентки (роженицы): психологическая подготовка, предупредить, чтобы в день операции, пациентка ничего не кушала и не пила (при плановой операции), дать выпить успокоительные, выявить на какие препараты у неё аллергия;
- Обследовать пациентку:
- измерение температуры тела, давление, пульс;
- сделать общий анализ крови (эритроциты, гемоглобин, лейкоциты, тромбоциты), группа крови и резус фактор, коагулограмма (фибриноген, протромбин);
- Проведение эпидуральной анестезии:
Подготовка пациентки: пункция периферической вены с введением катетера, подключить к системе для инфузии, поставить манжетку для измерения давления, пульсоксиметр, маску с кислородом;
- Подготовка нужного инструментария: тампоны со спиртом, анестетик (чаще используют Лидокаин), физиологический раствор, специальная игла с проводником для пункции, шприц (на 5 мл), катетер (при необходимости), лейкопластырь;
- правильная позиция пациента: сидя или лёжа на боку с максимальным наклоном головы);
- Определение нужного уровня позвоночного столба, где будет, производится эпидуральная анестезия;
- Обработка (дезинфекция) участка кожи, на уровне которого будет производиться эпидуральная анестезия;
- Пункция эпидурального пространства с введением препарата Лидокаина;
- Контроль гемодинамики (давление, пульс) и дыхательной системы.
Плюсы и минусы эпидуральной анестезии
Плюсы ЭА:
- Эпидуральная анестезия позволяет сократить период раскрытия шейки матки и способствует плавному продвижению ребенка по родовому каналу.
- Полное отсутствие боли при ясном сознании женщины.
- Эпидуральная анестезия позволяет отдохнуть и сохранить силы во время наиболее продолжительной части родов — при открытии шейки матки.
- Незначительное проникновение анестетика в кровь ребенка в концентрации, не оказывающей существенного отрицательного влияния на его состояние.
- Эпидуральную анестезию можно сделать тем женщинам, которым противопоказан ингаляционный наркоз.
- При введении обезболивающего средства в эпидуральное пространство снижается артериальное давление, что хорошо для рожениц с гипертонией.

Минусы ЭА:
- Хотя при эпидуральном обезболивании сокращается период раскрытия шейки, период изгнания плода удлиняется. В потужном периоде в результате снижения активности матки продолжительность родов часто увеличивается, что в свою очередь увеличивает количество разрывов и акушерских пособий.
- Если женщина — гипотоник, то есть ее артериальное давление меньше 100 мм рт. ст., эпидуральная анестезия ей может быть противопоказана.
- Не получится использовать этот вид анестезии при некоторых деформациях позвоночника, сепсисе, нарушении свертываемости крови, кровотечении или воспалительных процессах в области предполагаемого прокола.
- Как и любая медицинская манипуляция, при которой вводятся лекарственные препараты, эпидуральная анестезия может вызвать ряд побочных эффектов и осложнений.
При эпидуральной анестезии не исключены осложнения или побочные эффекты. Например, снижение артериального давления и головная боль, озноб, кожный зуд. Более тяжелые осложнения — аллергическая реакция на местные анестетики, неврологические нарушения. Они встречаются крайне редко, но все-таки о них надо знать, решаясь на этот метод обезболивания.
Зачем нужно обезболивание
Человечество с давних времен пыталось найти способ снизить болевые ощущения у рожениц. В древности для этого применялись отвары трав и курения, позже появились синтетические обезболивающие. Роды — один из самых болезненных процессов, а средневековая концепция о необходимости женского страдания, к счастью, осталась в прошлом.
Исследования современных ученых прямо говорят о том, что чрезмерная боль во время родов резко повышает в крови уровень адреналина и норадреналина, а это может привести к нарушению транспорта кислорода в организме. В итоге частота схваток может снижаться с возможным развитием гипоксии плода.*
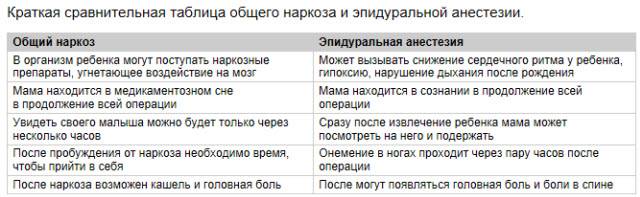
Общая или эпидуральная анестезия: что лучше?
Общая анестезия, или как ее называют в быту, общий наркоз, используется при проведении серьезных и длительных операций, например, при обширных травмах или пересадке органов.
При общей анестезии человек не только не испытывает боль – его сознание полностью отключается, он не может двигаться, чувствовать вмешательства хирурга и запоминать происходящее.
Главным минусом общей анестезии является большое количество возможных осложнений после проведения процедуры. Головные боли, панические атаки и приступы страха, онемение конечностей и потеря памяти, перепады настроения и снижение концентрации – далеко не полный список побочных эффектов, которые могут проявиться в результате использования этого метода обезболивания.
В большинстве ситуаций при проведении запланированных операций требуется только обезболивание пациента без отключения его сознания, и для этого отлично подходит эпидуральная анестезия.

Последствия и осложнения
В большинстве случаев эпидуральная анестезия хорошо переносится без негативных последствий для матери и ребенка. Однако бывают ситуации, когда малоприятные осложнения действительно наступают, как правило, у роженицы.
Попадание препаратов в венозное русло. Если врач во время прокола попал в сосуд, и анестетик оказался в кровотоке, женщина почувствует слабость, головокружение, онемение конечностей. К счастью, это все поправимо: обычно такие реакции возникают мгновенно, еще при установке катетера, и при своевременном оповещении анестезиолога неприятных последствий удается избежать. Поэтому, если во время эпидуральной анестезии ощущается один из вышеописанных симптомов, необходимо сообщить об этом врачу
Аллергия. К сожалению, никто не защищен от возможных негативных реакций организма на анестетик. Если у вас есть аллергические реакции (особенно на лекарственные препараты или например вводимую анестезию при лечении зубов) необходимо обязательно сказать об этом врачу. Это здорово поможет врачу, который будет подбирать правильный препарат и его дозировку, а вас убережет от аллергических реакций и анафилактического шока
Боли в спине. Некоторые женщины в отзывах о применении анестезии при родах жалуются, что после эпидуралки болит поясничный отдел позвоночника. Это бывает в месте прокола и установки катетера. Эта боль, как правило, быстро проходит в послеродовом периоде. Но о ней нужно обязательно сообщить своему врачу.
Падение артериального давления. Большинство обезболивающих препаратов действительно сильно снижает АД. Чтобы избежать головокружений, врачи обычно рекомендуют своим пациенткам лежать, а препараты вводят через катетер малыми дозами
Плюсы и минусы
Если у будущих мам больше нет лишних вопросов к процедуре проведения и воздействию препарата на организм, давайте более точно проанализируем и взвесим все плюсы и минусы эпидуральной анестезии.
Положительные моменты
:
- возможность облегчить роды, сделать процесс менее травматическим и опасным;
- возможность получить определенное облегчение и передышку для самого процесса рождения ребенка;
- возможность предотвратить у женщин повышение артериального давления.
Минусы
:
- различные осложнения разных степеней тяжести;
- послеродовые осложнения;
- последствия после эпидуральной анестезии.
Таким образом, мы реально видим, что эпидуральная анестезия имеет свои «за» и «против». Она способна облегчить процесс родов, чтобы перенести женщине этот непростой период в свое жизни, если организму не хватает своих сил и здоровья сделать это самостоятельно. Осложнения после эпидуральной анестезии можно максимально быстро удалить и вывести из организма медицинскими вмешательствами.
Эпидуральная анестезия
Преимущества
Эпидуральная анестезия абсолютно безопасна для ребенка, при ее применении полностью обезболивается и снимается чувствительность, поэтому ее часто используют в процессе операции кесарева сечения. Пациентка при этом остается в сознании, но абсолютно ничего не чувствует, однако при введении небольших доз анестетиков некоторые женщины ощущают сокращения матки.
Проводится процедура эпидуральной анестезии под местным обезболиванием области поясницы, затем врач тонкой длинной иглой вводит в позвоночник, точнее в его эпидуральное пространство, катетер, через который при необходимости вводится доза анестетика. После процедуры надо полежать пятнадцать минут, как раз за это время лекарство начнет действовать. Катетер не извлекается, пока не окончатся роды, обычно пациенткам вставать с кровати, лежать не рекомендуют, но существует и мобильная разновидность эпидуральной анестезии.
По отзывам пациенток, перенесших роды с такой разновидностью анестезии, боли практически не ощущаются, особенно если своевременно введена дополнительная доза лекарства. Однако и для этой процедуры есть строгие противопоказания:
- Различные неврологические заболевания;
- плацентарное кровотечение или любого другого генеза;
- применение антикоагулянтов или нарушение свертываемости крови.
И наконец, отказ от подобной процедуры тоже является категорическим противопоказанием.
Побочные действия
Обычно женщина, размышляющая о побочных действиях такого рода обезболивания, думает о параличе нижних конечностей, повреждении спинного нерва или остановка дыхания. Однако эти осложнения являются, скорее, исключениями. Основную опасность представляют отдаленные последствия: головные боли, сильные боли в спине, которые могут длиться месяцами. Лекарственная терапия подобных болей обычно не дает результатов и они проходят только с течением времени.
Во время действия лекарства пациентка может испытывать озноб, дрожь, снижение артериального давления и нарушение дыхания. Обо всех симптомах обязательно надо рассказать врачу, чтобы при необходимости он назначил симптоматическое лечение. Затруднение дыхания возникает в процессе эпидуральной анестезии достаточно часто. Это следствие слишком большой дозы введенного препарата и требует применения кислородной маски.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
По последним данным врачебных исследований, применение эпидуральной анестезии почти в половине случаев приводило к различным затруднениям в процессе родов. Так как роженица не может контролировать процесс родов и не понимает, когда надо тужиться. Это в сороках процентов случаев приводило к затяжным родам, наложению щипцов на головку младенца и черепно-мозговым травмам ребенка. Большая вероятность разрывов промежности и влагалища при таких родах тоже не добавляет плюсов такому обезболиванию.
С такой реакцией организма на эпидуральную анестезию сталкивается примерно сорок пять процентов женщин, подвергшихся ей. Это достаточно много и прежде чем согласиться на такую процедуру, надо все хорошо взвесить и обдумать.
Эпидуральная анестезия: последствия для ребенка
- Ухудшение маточно-плацентарного кровотока, и как следствие, уменьшение ЧСС у ребенка. Может быть истрактовано как показание к кесареву сечению.
- Нарушения дыхания у новорожденного, что приводит к применению ИВЛ и интубации (введению в горло малыша специальной трубки для установления нормального дыхания).
- Дезориентация, нарушение моторики, затрудненное сосание. Увеличивается в 5 раз риск получения ребенком диагноза «энцефалопатия».
- Увеличение вероятности получения новорожденным антибиотиков (в случае, если у матери поднималась температура).
- Нарушение первичной связи «мама-ребенок». Наш организм устроен таким образом, что при возникновении боли он выделяет эндорфины для ее компенсации. Часть этого гормона поступает к ребенку, для которого роды также являются непростым испытанием, а вырабатывать сам эндорфины он еще не может. Таким образом, малыш остается без маминой поддержки. К тому же, блокировка боли превращает родовой процесс в «извлечение» малыша. Избавившись от неприятных ощущений, не прочувствовав роды в полной мере, вряд ли мама испытает столь полный восторг при рождении ребенка. Материнский инстинкт запускается именно в результате сложных гормональных изменений в организме женщины, в том числе и происходящих в родах.
В ряде ситуаций (в частности, при проведении кесарева сечения) выбор, применять ли анестезию, даже не стоит. А в естественных родах основным показанием к ее применению является дискоординация родовой деятельности. Поэтому думать о том, что анестезия вам понадобится, не стоит. Роды – процесс очень непредсказуемый, но при этом предусмотренный самой природой. Применение любых медикаментозных методов обезболивания сопряжено с рядом серьезных рисков, о которых стоит помнить и не стремиться получить «волшебный укольчик» любой ценой.
Здоровья вам и легких родов!
Специально для lovingmama.ru
Фото из фотобанка Лори
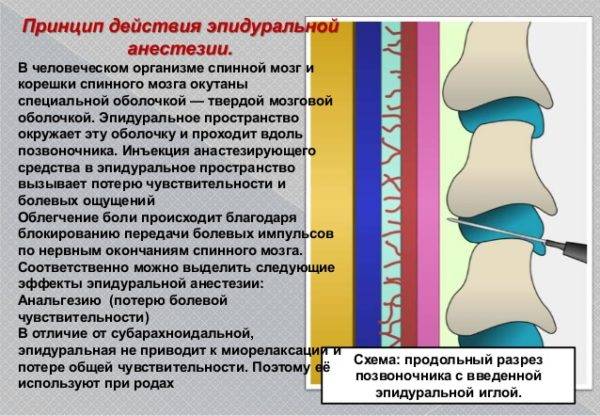
Механизм обезболивания
Введение анестетика при эпидуральной анестезии в родах производится в поясничном отделе, где имеет окончание спинной мозг, а в самом перидуральном пространстве находятся только спинномозговые корешки, которые осуществляют передачу болевых импульсов органам малого таза, и, в частности матки.
Введение анестетика можно производить в 2 режимах:
- через равные и небольшие отрезки времени в непрерывном режиме малыми дозировками;
- один раз, в случае необходимости повторить введение через 2 часа (тогда роженица должна лежать, из-за расширения сосудов ног и повышенного оттока крови к ним возможна потеря сознания при вертикальном положении).
Что такое эпидуральная анестезия
Эпидуральное пространство окружает снаружи твердую мозговую оболочку, которая покрывает весь спинной мозг. В эпидуральном пространстве поясничной области находятся нервные окончания проводящие болевые импульсы от матки. В область поясницы делают укол и вводят анестетик.
При введении обезболивающих препаратов чувствительность на время отключается, что позволяет роженице перестать ощущать боль. Доза лекарственного препарата анестетика подбирается и регулируется для частичного или полного обезболивания.
В отличие от общего наркоза, эпидуральная анестезия позволяет роженице оставаться в сознании на всех этапах. Чаще всего такое обезболивание, если нет особых показаний, применяется только на период схваток, которые могут длиться по несколько часов, а рожает женщина уже без анестезии.
Противопоказания к эпидуральной анестезии
Местное обезболивание, несмотря на его кажущуюся простоту, все же остается медицинским вмешательством со своими противопоказаниями. К ним относятся:
- индивидуальная непереносимость тех веществ, что есть в обезболивающем лекарстве;
- бессознательное состояние женщины;
- пониженный уровень давления;
- заболевания позвоночника;
- сердечно-сосудистые заболевания;
- сахарный диабет;
- нарушения свертываемости крови;
- температура тела 37,5-38°;
- кожная инфекция в месте, где планируется сделать укол;
- риск кровотечения (например, при предлежании плаценты).
В ряде случаев противопоказанием к эпидуралке являются естественные роды после кесарева сечения. Считается, что с притуплением болезненных ощущений можно «пропустить» разрыв рубца на матке. Но вопрос спорный. Многие врачи не считают местную анестезию ситуацией, опасной для роженицы. Решение зависит от многих факторов — нужна консультация акушера.
Как сделать выбор
Если речь идет об оперативном родоразрешении (кесаревом сечении) — то здесь все понятно: без обезболивания не обойтись. Нужно ли прибегать к медикаментозному обезболиванию естественных родов — это женщина должна решить самостоятельно. А выбор сделать непросто. С одной стороны, есть риск (хотя и небольшой) побочных эффектов. Кроме того, может нарушиться естественный ход родов (введение лекарств иногда тормозит или ослабляет родовую деятельность). С другой стороны, порог болевой чувствительности у всех разный. И в результате сильной и длительной боли у некоторых рожениц может повыситься артериальное давление, участиться пульс, возникнуть слабость родовой деятельности. Это вредно как для мамы, так и для ребенка. И в такой ситуации лучше обезболить роды.
Заранее узнать, какими будут схватки и как их будет переносить женщина, невозможно. Для того чтобы было легче сформировать свое мнение об эпидуральной анестезии, роженице надо слушать только себя и не обращать внимания на всевозможные страшилки о болезненных родах или о неудачной эпидуральной анестезии. Ведь каждые роды индивидуальны, и то, что было у других женщин, может не произойти именно с вами.
Если женщина хочет родить без анестезии, ей стоит освоить техники немедикаментозного обезболивания родов. Применяя их, гораздо легче перенести боль во время схваток. Также надо заранее обговорить с врачом свое видение родов и попросить его помочь родить без анестезии.
Минусы процедуры
Большинство противников эпидуральной анестезии настаивает на том, что при родах у женщины вырабатывается большое количество гормона окситоцина, который вызывает привязанность к ребенку. И если «перекрыть» болевые ощущения обезболивающими, его выработка остановится, и «материнский инстинкт» не сработает. Женщины, родившие с эпидуральной анестезией и воспитывающие детей, легко разрушат миф об отсутствующей привязанности.
Возможные негативные последствия — это осложнения от неподходящих лекарств. Поэтому вопросы об аллергии нужно решать заранее. Так что минусов у эпидуральной анестезии практически нет, а не подкрепленные фактами выводы о «непоправимом вреде» не стоит брать в расчет.
Недостатки процедуры: в чем риск?
Организм каждого человека индивидуален. Нельзя заранее предсказать, как женщина ответит на проведение эпидуральной анальгезии.
Побочные эффекты и осложнения процедуры хорошо изучены, а каждый врач-анестезиолог умеет вовремя распознать возникшую проблему и оказать помощь своей пациентке.
Среди описанных осложнений встречаются снижение артериального давления, нарушение ритма сердца, рвота, снижение температуры тела, озноб, кожный зуд.
Не исключены отсроченные негативные реакции: головные боли, болезненность в спине, некоторые неврологические нарушения, инфекционные осложнения. Могут возникнуть технические сложности при проведении процедуры.
Есть мнения, что эпидуральная анестезия негативно влияет на ребенка, приводит к слабости родовой деятельности, увеличивает частоту кесарева сечения, отрицательно влияет на грудное вскармливание, может спровоцировать серьезные неврологические осложнения у женщины и увеличивает частоту септических осложнений.
Однако на сегодняшний день нет доказательной базы относительно того, насколько эти утверждения верны. Они требуют тщательной оценки и проведения дальнейших исследований.