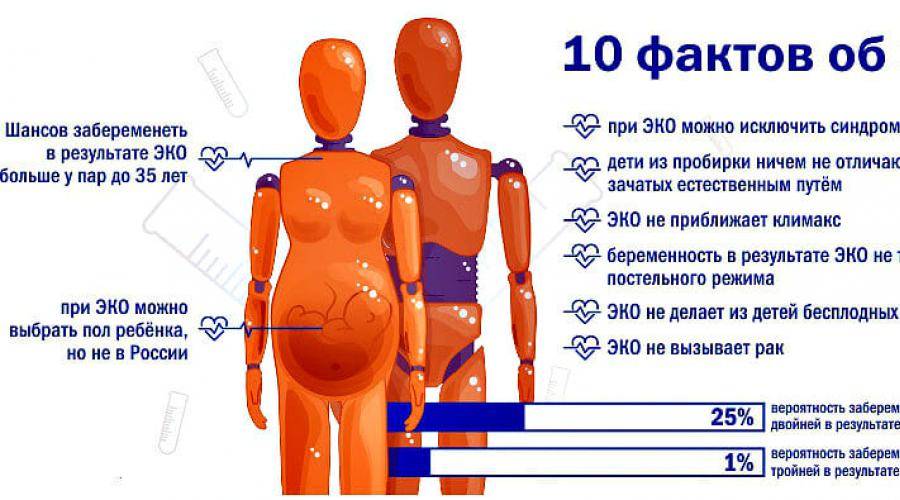
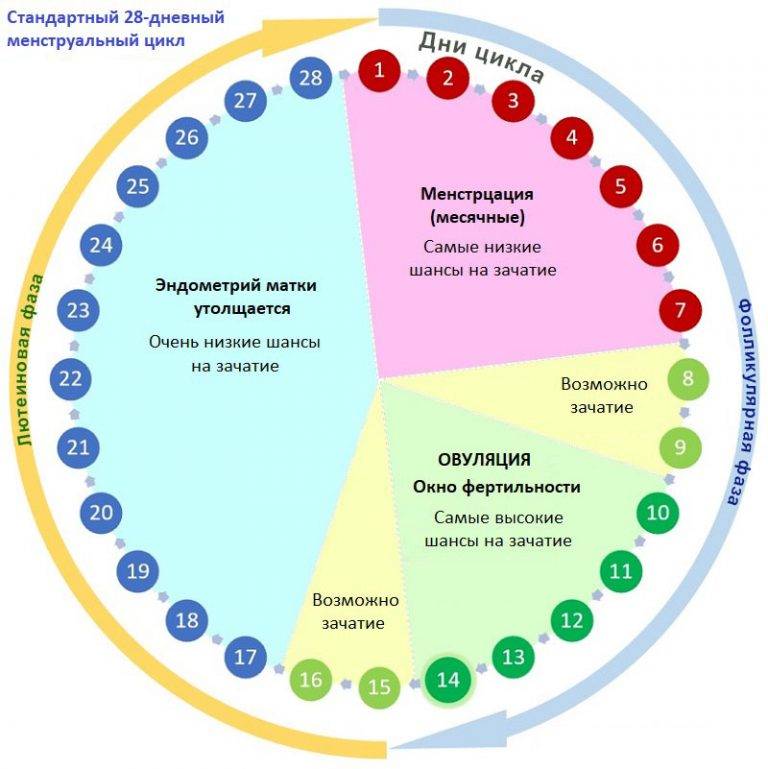
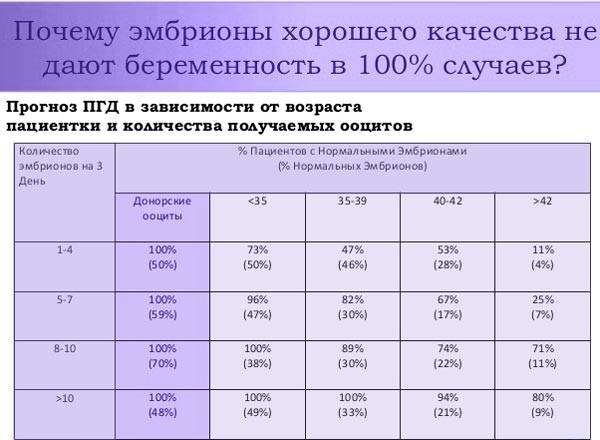
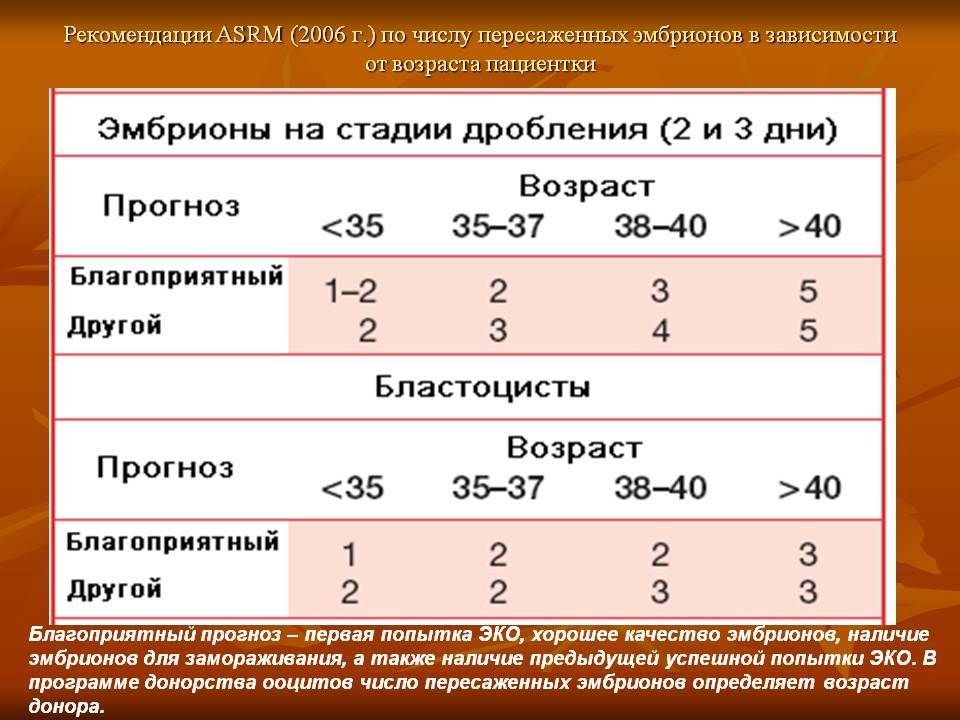
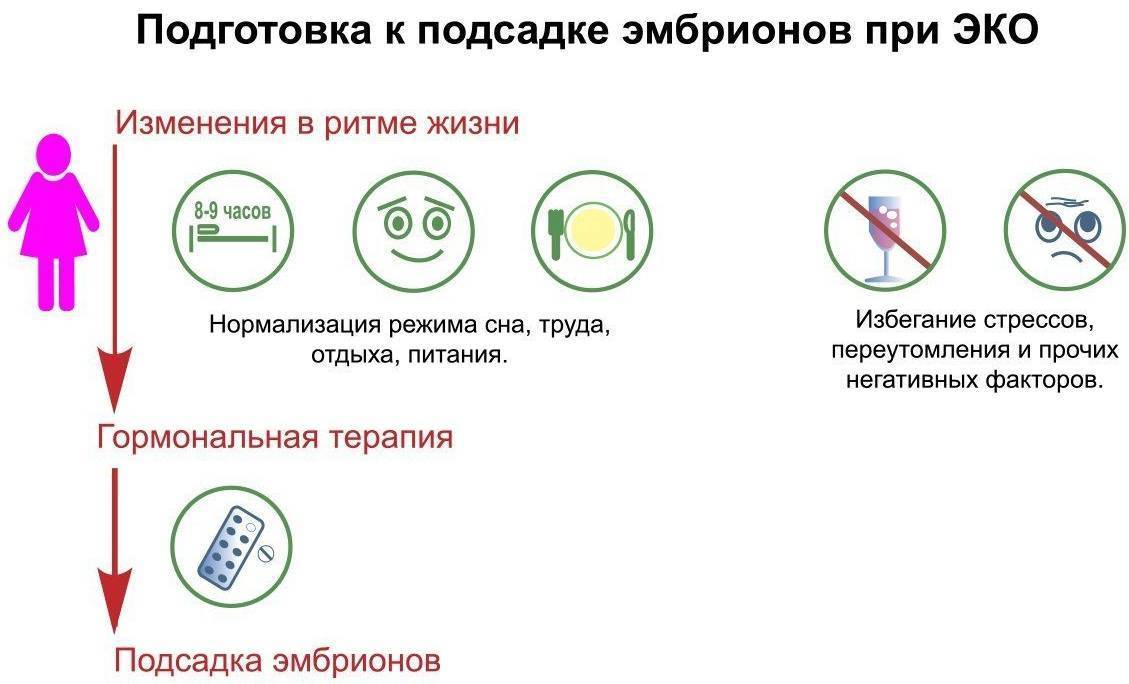
Статистика
Вопрос почему после первого протокола беременность не наступила, следует после того, как станут явны причины невозможности зачатия естественным путем. Статистика ЭКО с первого раза основана на определенных данных, одними из них являются отзывы пар, ставших родителями, после первого протокола.
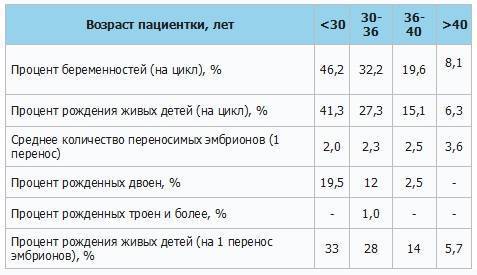
Но ни один врач не может гарантировать, что все пройдет успешно. Ведь каждый случай индивидуален. Ученые объединили все удачные ЭКО и представили статистические данные, основанные на возрасте пациенток.
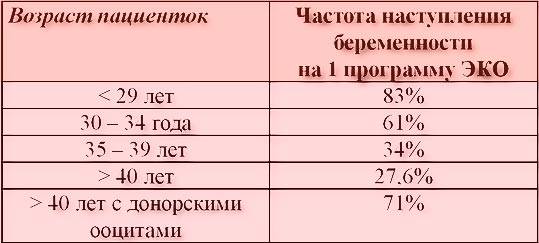
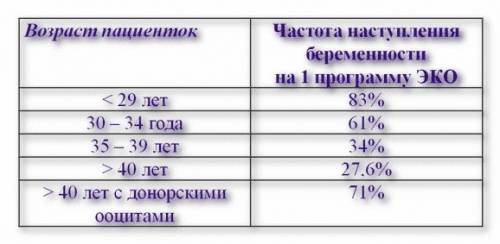
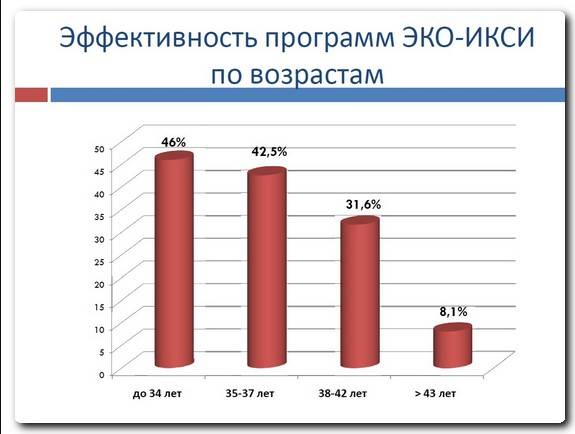
| Возраст | % успешных процедур |
| До 29 лет | 83% |
| От 30 до 24 лет | 61% |
| От 35-39 лет | 34% |
| Старше 40 лет | 27% |
Полностью статистике не стоит доверять, ведь время не стоит на месте. Репродуктологи и эмбриологи стали опытнее, поэтому успешных ЭКО с первого раза стало больше. Однако, удачная процедура не гарантирует, что беременность пройдет без проблем, и женщина сможет выносить и родить малыша. На любом этапе возможен сбой.
 Даже у совершенной здоровой пары, решившей сделать ЭКО, не может быть 100% уверенности в успешности процедуры.
Даже у совершенной здоровой пары, решившей сделать ЭКО, не может быть 100% уверенности в успешности процедуры.
Если взять все удачные процедуры, где все эмбрионы прижились, то лишь 80% из них родились на свет. Родоразрешение у женщин после ЭКО с первого раза наблюдается всего в 35-45% случаев. Но и здесь нельзя полностью полагаться на статистику, ведь многое зависит от выбора клиники, профессионализма лечащего врача, организма пациентки.
VI – Гормональная поддержка после переноса эмбрионов>
После того, как эмбрионы были пересажены, женщине назначается специальная терапия препаратами, содержащими прогестерон (дюфастон, утрожестан, прогестерон).
Циклы при стимуляции овуляции отличаются тем, что уровни гормонов-эстрогенов являются чрезмерно повышенными, тогда как прогестерона много меньше. Именно это является причиной назначения медикаментозной поддержки функции жёлтого тела, а также приведения к норме соотношения прогестерона с эстрогеном.
С этой целью пациентке повторно вводят препарат ХЧГ, либо препараты прогестерона. Они способствуют улучшению состояния эндометрия, что повышает шансы на успешную имплантацию эмбрионов. Утрожестан, как правило, применяется вагинально, а прогестерон – внутримышечно, каждый день по 2 мл.
После того, как будет выполнена стимуляция овуляции и подсадка эмбрионов, женщине следует избегать две недели половых контактов, а также физической активности. Если вам назначены доксициклин, тетрациклин или другие препараты этой группы, нельзя долгое время находиться на солнце. Любые спорные вопросы лучше всего сразу же обсудить с врачом.
Существует 2 типа медикаментозной поддержки:
- стрессовая(инъекции хорагона по 5000, плюс до 1500 каждые 3 дня, утрожестан, максимум 6 капсул, тромбоасс, инъекции прогестерона);
- щадящая(эстрофем, утрожестан, максимум 6 капсул, аспирин).
На этом этапе каждая женщина мучается томительным ожиданием, из-за чего он является очень напряжённым с психологической точки зрения. Обязательно необходимо отвлечься, например, усилено поработать, или заняться любимым делом. Тогда время пролетит быстро, скоро можно будет узнать, явилась ли диагностика беременности положительной.
Ждать придётся максимум 3 недели. Некоторые врачи отводят этому этапу всего 12 дней. Всё зависит от методики, которой придерживается конкретный специалист. Как показывают наблюдения, лучше воздержаться от употребления гормонов ещё одну, абсолютно лишнюю неделю. Предпочтительнее будет сдать кровь через 12 дней, а если результат сомнителен, то повторить его через неделю.
Как получается инвалидность детей и родильниц?

Беременность — нагрузка на любую женщину. Во время нее даже у относительно здоровой женщины «вдруг» появляются изжога, геморрой, варикоз, «давление», «сахар» и прочие «прелести». Хорошо, если эти неприятности уходят, но есть и те, что оставляют серьезный след в здоровье.
Для того чтобы минимизировать возможные риски, нужно подробно рассказать врачу о наличии у самой женщины или ее ближайших родственников склонности к повышению артериального давления, повышению уровня глюкозы в крови, наличии аритмии или пороков сердца, наличии депрессии и приеме всех положенных препаратов, озвучить все хронические заболевания и случаи внезапной смерти в семье. Во время планирования беременности настоятельно рекомендуется пролечить все очаги хронической инфекции — даже незначительный кариес, хронический гайморит или вялотекущий отит и т. д.
Марина П., г. Москва
Моя родная сестра во время родов столкнулась с осложнением сахарного диабета — ретинопатией. У нее была миопия слабой степени, захотела рожать сама, тем более, ей говорили на УЗИ, что близнецы не крупные. Но что-то пошло не так, и на один глаз она почти ослепла — потеряны 80% зрения, она различает свет и темноту, не более. Она не любит об этом говорить, но мне больно видеть, как ей трудно дались два прекрасных малыша и как непросто ей с ними справляться — ухаживать, кормить, гулять! Может, нужно было чаще ей ходить ко врачу, контролировать ее сахар лучше или вообще делать кесарево…
Во избежание тяжелых осложнений матерям с хроническими заболеваниями очень важно проводить полноценное обследование и тщательно соблюдать рекомендации — тактика «авось, само пройдет» может обернуться печально.
К сожалению, принято считать, что при беременности женщина должна обязательно чувствовать дискомфорт, но только доктор может определить, например, о чем свидетельствуют 20 набранных килограмм у конкретно этой женщины — перебор за счет жировой ткани или же имеют место патологические отеки?
Главный педиатр Александр Баранов как-то заявил, что 70% детей, рожденных с помощью ЭКО, имеют ту или иную степень инвалидности. Конечно, стоит критично относиться к подобным заявлениям, с одной стороны, статистика на местах может разниться, с другой — как правило, в результате ЭКО индуцируется многоплодная беременность, что не может не сказаться на ее течении. Велика вероятность рождения незрелых, недоношенных малышей, которым требуется полноценная медицинская поддержка. Современная медицина способна выходить ребеночка весом более 500 грамм, конечно, столь незрелые малыши не будут вполне здоровыми и физически крепкими.
Кроме того, ЭКО проводят женщинам с зачастую изначально скомпроментированным гормональным фоном, не всегда получается доносить беременность до оптимальных сроков
Важно выбрать грамотного врача и положиться на его опыт — акушеры-гинекологи утверждают, что психологическая составляющая имеет сверхважное значение для успешной процедуры ЭКО, а также для благополучного течения беременности.
ЭКО и рак: статистика
Рак – одно из возможных осложнений после ЭКО. Согласно статистике, он встречается у 0,0001% пациенток, прошедших ЭКО. По другим же данным пограничная форма рака яичников возникала в 4 раза чаще у таких женщин по сравнению с теми, у кого беременность наступила естественным путём.
Инвазивная же форма возникала с одинаковой частотой. Такая статистика развития рака не говорит о том, что ЭКО стало причиной его появления. Относительно рака груди также нет единого мнения.
Видео: вызывает ли ЭКО рак
Австралийские учёные, проведя ряд исследований, определили, что если экстракорпоральное оплодотворение проводилось женщинам, младше 25 лет, рак груди возникал у них на 55% чаще, чем у женщин, забеременевших естественным путём. Если же процедура проводилась для женщин старше 38 лет, то вероятность рака груди была одинакова для обеих категорий.
Австрийские учёные установили, что гормонально зависимая форма рака на 3% чаще встречается у женщин после ЭКО. В то же время лондонские специалисты утверждают, что рак яичников после неудачного ЭКО встречается на 35% чаще, чем у тех, кто его не проводил. И обычно страдают от недуга молодые пациентки.
Важно!
Главное – помнить, что если есть предпосылки к развитию новообразования, оно может появиться как после ЭКО, так и после наступления беременности естественным путём. Любая беременность
–
это гормональный всплеск, который способен поддержать рост и развитие
не только
эмбриона, но и опухоли, хотя при ЭКО этот всплеск значительнее.. Итак, взаимосвязь онкологии и ЭКО – вопрос непростой
Открытым он остаётся по той причине, что никто до сих пор не установил причину возникновения патологии, поэтому сложно предугадать, как поведёт себя организм той или иной пациентки после протокола.
Итак, взаимосвязь онкологии и ЭКО – вопрос непростой. Открытым он остаётся по той причине, что никто до сих пор не установил причину возникновения патологии, поэтому сложно предугадать, как поведёт себя организм той или иной пациентки после протокола.

Стоит ли переносить больше эмбрионов?
Иногда в случае повторяющихся неудач ЭКО врач действительно рекомендует увеличить число переносимых эмбрионов. Но это делают лишь в исключительных случаях. Согласно европейским стандартам, в подавляющем большинстве циклов переносят не более 2 эмбрионов. Перенос трех возможен только после 35 лет при наличии определенных показаний. В большинстве же случаев стараются переносить один эмбрион, чтобы избежать многоплодной беременности.
Такого подхода придерживаются и врачи лучших клиник России. Последние исследования показывают, что при увеличении числа эмбрионов вероятность беременности возрастает несущественно. Потому что закрепится ли он в матке, в большей степени зависит от состояния эндометрия. При неподготовленном эндометрии можно переносить множество эмбрионов, и ни один из них не прикрепится. В то же время правильная его подготовка позволяет добиться успеха даже при селективном переносе одного эмбриона.
Хорошие врачи уделяют большое внимание состоянию эндометрия. В случае неудач ЭКО, проводится его биопсия с гистологическим исследованием
При выявлении признаков эндометрита показано лечение. После устранения воспалительного процесса шансы беременности значительно возрастают.

Врачи следят и за подготовкой нормального эндометрия к переносу. Его качество определяют по УЗИ (достаточная толщина, трехслойная структура). В последние годы также распространенным способом стала оценка уровня прогестерона в период проведения пункции фолликулов. Если он чрезмерно высокий, это говорит о преждевременном закрытии «имплантационного окна» – промежутка времени, когда эндометрий готов принять эмбрион. Это снижает шансы наступления беременности в полтора-два раза. Поэтому перенос часто отменяют, а эмбрионы замораживают.
Есть немало причин, почему ЭКО может оказаться неудачным. Возможно, это случайность. Но иногда заболевания репродуктивной системы препятствуют наступлению беременности. В таком случае они должны быть выявлены и вылечены. После этого с высокой вероятностью ЭКО приведет к успеху. Чтобы повысить шансы беременности, стоит выбирать хорошую клинику, даже если стоимость услуг в ней выше. Потому что вероятность успеха в ведущих репродуктивных центрах может быть в разы выше, чем в других медицинских учреждениях, где процедура ЭКО обходится дешевле.
Беременность и роды после ЭКО: какие шансы на успех?

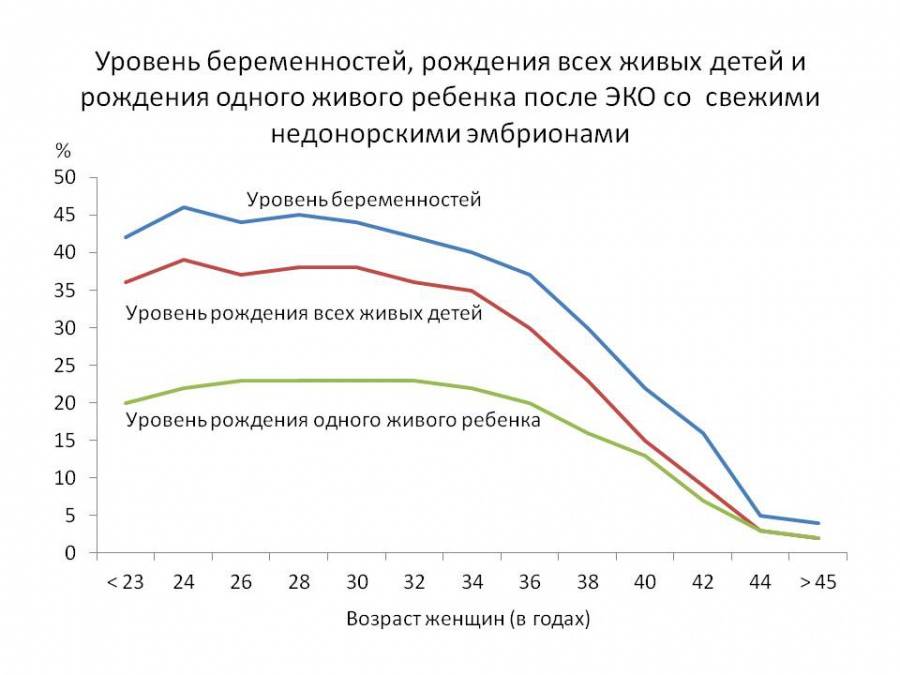
Не каждый перенос эмбриона приводит к имплантации, а затем к здоровой беременности и рождению ребенка. В среднем в репродуктивных клиниках всего мира количество зачатий после ЭКО колеблется около 30%, от 25 до 33%. Есть страны, где этот показатель выше – что часто объясняют достижениями местной медицины. Однако эксперты говорят, что это, скорее, неправда.
Факт!
Например, высокая эффективность ЭКО в Турции, куда уже налажены каналы репродуктивного туризма, объясняется строгим отбором. Приживаемость эмбрионов у женщин до 35 лет там составляет заманчивые 65%, значительно выше самых хороших показателей.
Однако в Турции под запретом ЭКО с донорской яйцеклеткой. А это значит, что нет возможности попытаться зачать, если возраст или патологии мешают фолликулам созревать. То есть к ЭКО допускают более здоровых и молодых женщин, чем в остальных странах, отсюда и высокий результат.
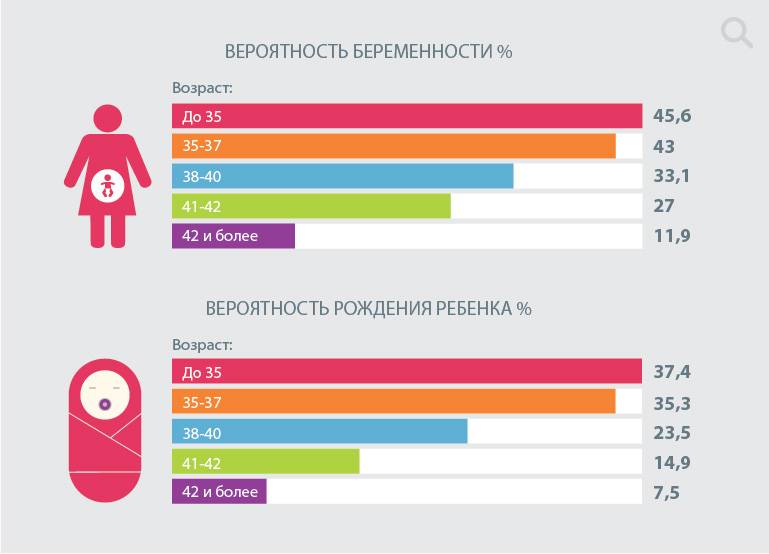
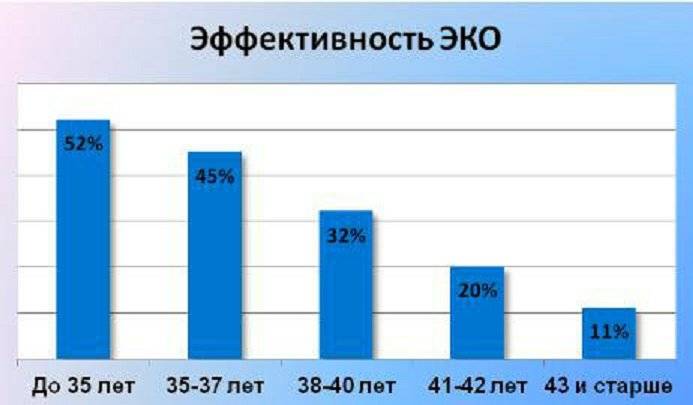
В расчете шансов на успех учитываются два показателя – возраст и состояние здоровья.
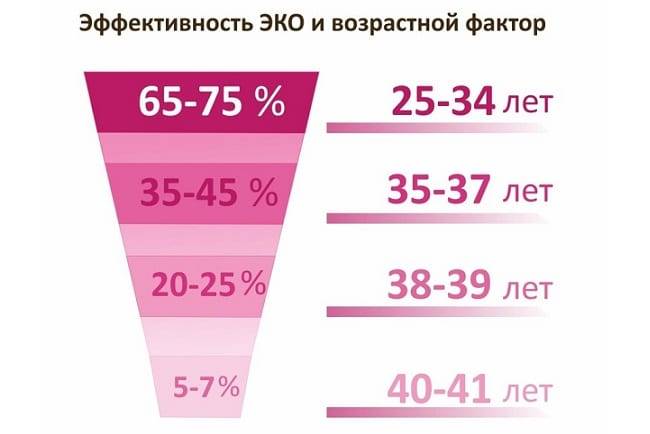
До порога в 32 года при первом цикле ЭКО зачатие происходит в 40% случаев, а затем вероятность постепенно снижается, и через 10 лет падает до 8% в среднем. Хотя в России этот показатель выше – 12%, а в США, например, только 2,8% пациенток старше 42 лет успешно беременеют.
В целом в российских клиниках успешность первых протоколов ЭКО составляет 29%. На эту цифру стоит ориентироваться при выборе учреждения для ЭКО по ОМС или самостоятельном финансировании. Если же малоизвестный центр обещает более высокий результат, скорее всего, там работают только с молодыми пациентками.
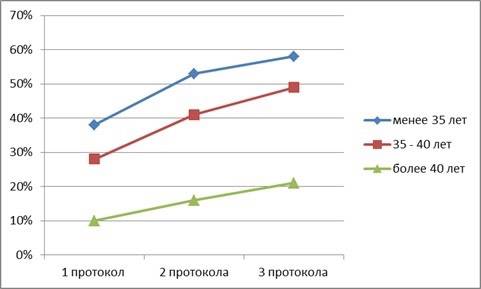
При повторном протоколе ЭКО вероятность беременности повышается на 5%, при третьем на 10%. Но начиная с четвертого вероятность остается неизменной, а затем снижается.
Почему не получается с первой попытки
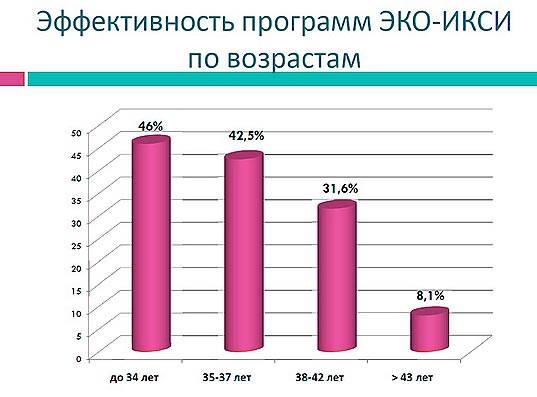
Даже возраст до 30 лет не является 100% гарантией удачного исхода процедуры. В основном у женщин младше 40 лет успешная подсадка эмбриона наблюдается в 40-43% случаев.
На результат влияет:
- Качество зародыша;
- Готовность матки принять эмбрион;
- Способ переноса.
Также причинами неудачи могут стать наличие синехий, миоматозных узлов. Единой техники переноса зародыша в матку не существует. Главное при подсадки — максимальная аккуратность. Рекомендован УЗИ-контроль во время процедуры.
 30% пациенток после неудачного первого ЭКО, успешно проходят вторую процедуру и становятся счастливыми мамами.
30% пациенток после неудачного первого ЭКО, успешно проходят вторую процедуру и становятся счастливыми мамами.
После первого экстракорпорального оплодотворения, не закончившегося беременностью женщины, проводится анализ провала
В первую очередь, обращают внимание, были ли ответ яичников при подсадке эмбриона. Если он был слабым либо чрезмерным, то стоит подкорректировать дозу гормональных препаратов, либо сменить их на другие
Также проводится оценка структуры и толщины эндометрия в ходе стимуляции. Наличие отклонений предполагает проведение гистероскопии перед второй попыткой ЭКО. Изменение в анализе крови в сторону сгущения может говорить о невынашиваемости беременности. Обследование проводят через месяц после первого протокола.
С первой, второй или третьей попытки?
Успешный протокол ЭКО с первой попытки – это вполне реально. На вероятность такого результата влияют все факторы, о которых мы рассказали выше. Если женщина и ее партнер абсолютно здоровы, а причина бесплодия не установлена, то вероятность успешного ЭКО с первого раза составляет в среднем 45-50% для всех возрастов. Чем моложе пациентка, тем больше шанс – до 60%. Также имплантация с первой попытки часто происходит у пар с трубным бесплодием при условии, что отсутствуют другие проблемы. Результативность ЭКО с первого раза выше у тех женщин, которым подсаживают не одного, а сразу нескольких эмбрионов.
Психологическое состояние пациентки влияет на вероятность беременности с первой попытки. В случае неудачного протокола выполняется вторая попытка ЭКО, однако решаются на нее не все. Отказаться от дальнейших процедур будет ошибкой. Ведь во второй раз шанс наступления беременности выше. Об этом свидетельствуют обобщенная статистика клиник, специализирующихся на ВРТ.
Вероятность на удачу при проведении повторного ЭКО зависит от состояния яичников женщины. С каждой стимуляцией количество яйцеклеток снижается. Если это усугубляется возрастом пациентки, то шанс на успех будет ниже.
В этом случае использование донорского материала увеличивает процент удачных переносов. Если с первого раза протокол беременность не наступила, то надо обследоваться и узнать причину неудачи. При следующей программе репродуктологи это учтут, и это повысит шанс на беременность.
О востребованности
Метод экстракорпорального оплодотворения (ЭКО) практикуется в мире уже четыре десятилетия. За это время на свет, благодаря методике оплодотворения вне материнского организма (в пробирке, «инвитро»), на планете появилось около 5 миллионов детей. Бесплодие – проблема значительно более распространенная, чем может показаться на первый взгляд. Около 20% пар сталкиваются с той или иной формой женского, мужского или обоюдного бесплодия. Большая часть причин, которые приводят к отсутствию возможности зачать малыша, устранима другими методами – медикаментозно, хирургически. ЭКО требуется примерно в 25% случаев бесплодия.
Ежегодно российские врачи проводят порядка 70 тысяч протоколов ЭКО. Около 18% из них проводятся по квоте за счет (и с участием) средств региональных и федерального бюджетов (по полису ). Из-за того, что программа ЭКО в 2012 году была признана на государственном уровне и поддержана как законодательно, так и финансово, количество детей, зачатых в «пробирке» и рожденных лишь благодаря усилиям врачей, стремительно растет. В 2017-2018 году процент ЭКО-детишек среди общей массы новорожденных россиян и россиянок составил 0,7-1,5% (в зависимости от региона страны).

Елена, Москва: «Беременность через ЭКО в чём-то даже спокойнее»
«Мы с мужем пытались года 2-3 завести детей, но у нас не получалось. Знакомая доктор порекомендовала клинику, мы решились. Нам поставили бесплодие неясного характера. У меня никаких проблем не нашли, у мужа была не очень хорошая спермограмма, но по нижней границе нормы. Сначала нам предложили попробовать инсеминацию, мне тогда было 29 лет. Это проще, чем ЭКО, так как у женщины не забирают яйцеклетки, а вводят только материал мужа. Если женщине нет 30-ти, высока вероятность успеха этой процедуры. Но было 3 попытки — и все неудачные. Потом сделали полный цикл ЭКО. Получилось 4 эмбриона, 2 подсадили и 2 заморозили. Первая попытка — мимо. В следующем цикле без стимуляции подсадили 2 замороженных и — бинго! Двойня. Сейчас им по 1,5 года.
В целом, никаких особенных сложностей ЭКО у нас не было.
Хорошо, что в тот момент у меня начальником был француз, который спокойно смотрел на подобные вещи. Естественно, на работе не хотелось афишировать, почему мне постоянно утром куда-то надо.
А так беременность через ЭКО в чём-то даже спокойнее: я была уверена в отобранных сперматозоидах, плюс УЗИ делали с самых ранних сроков. Ещё до всей этой процедуры я была на консультации у эндокринолога, и она меня очень хорошо настроила:говорила, что не надо относиться к ЭКО как к чему-то ненормальному, надо это воспринимать как способ забеременеть, и всё!
Мне очень помог этот посыл».
Гормональный фон
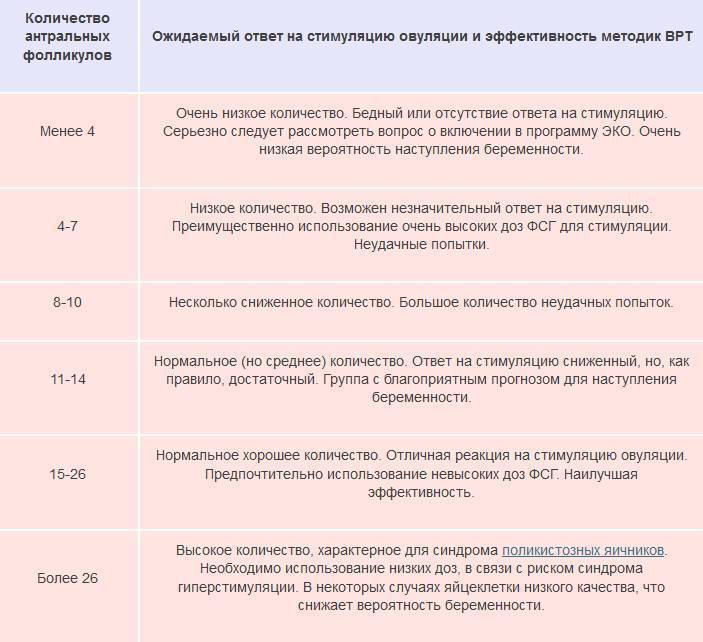
Врач может назначить исследования уровня половых гормонов.
Антимюллеров гормон. Этот гормон продуцируется фолликулами, чей размер превышает 0,8 см. Таким образом, снижение уровня АМГ имеет высокую диагностическую ценность.
Ингибин В продуцируется фолликулами и влияет на уровень фолликулостимулирующего гормона. Сокращение овариального резерва влечет за собой уменьшение выработки ингибина В и, как следствие, повышение уровня ФСГ.
Фолликулостимулирующий гормон. Повышение уровня этого гормона даже при сохраненной менструальной функции может ухудшать прогноз эффективности попытки ЭКО
Также важное прогностическое значение имеет отношение уровня ФСГ к ЛГ (лютеинизирующему гормону).
На успех ЭКО влияют и иные показатели гормонального фона женщины. В частности, эффективность метода снижается в том случае, если у пациентки диагностированы такие патологии, как гиперпролактинемия, гипо- или гипертиреоз, гиперандрогения.
Почему ЭКО не всегда эффективно?
Эффективность программы ЭКО, даже в лучших клиниках мира, не превышает 35%. При этом необходимо понимать, что такой процент обеспечивается оптимальными условиями для реализации протокола, к примеру — изолированныйтрубный фактор бесплодия. Вместе с тем наличие сочетанного фактора бесплодия (один или несколько женских + мужской), наличие сопутствующих гинекологических заболеваний, поздний репродуктивный возраст — существенно снижают процент наступления беременности при ЭКО. Таким образом, в рамках реализации программы ЭКО всегда остается множество пациенток, которые не забеременели с первой попытки. Это часто приводит к существенной психологической травме. Справиться с ней без последствий под силу далеко не всем. Как не отчаяться после неудачного ЭКО? Какие действия стоит предпринять, чтобы смотреть на следующий протокол с оптимизмом? Ответы в нашей статье.
Почему ЭКО не удалось?
Пациентки клиник задают естественный вопрос: почему после экстракорпорального оплодотворения беременность не наступает с первого раза. У каждой пары свои причины, но есть несколько распространенных факторов, мешающих удачному ЭКО.
Врачи выделяют, как причины неудачи:
- Некачественная семенная жидкость супруга;
- Срок лечения пары от бесплодия, сколько времени существует проблема;
- Некомпетентность или малоопытность врача-репродуктолога;
- Несоблюдение указаний врача пациенткой в протоколе.
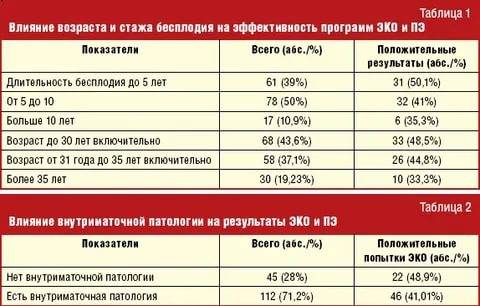
Чем старше пара, тем меньше шансов на беременность после первого протокола, т.к. овуляторный запас у женщин в возрасте значительно ниже. Ни одну из названых причин нельзя ставить по степени влияния на прикрепления эмбриона. Все они в равной доле могут повлиять на процесс.
 В любому случае, если с первого раза не получилось, врачи советуют не опускать руки. Второе ЭКО гораздо чаще оказывается успешнее, чем первое.
В любому случае, если с первого раза не получилось, врачи советуют не опускать руки. Второе ЭКО гораздо чаще оказывается успешнее, чем первое.
Если вылечить бесплодие другим путем не получается, то стоит попытаться провести еще несколько протоколов. С каждой попыткой шансы на беременность повышаются. Однако, после участия более чем в 4 протоколах, они, наоборот, снижаются.
А именно:
- Существование сопутствующих заболеваний, до этого не диагностированных врачами.
- Число подсаженных зародышей. Чем больше эмбрионов, тем вероятнее наступление беременности.
- Качественность полученных оплодотворенных яйцеклеток.
- Наличие травмы, полученной при переносе эмбрионов.
Специалисты отмечают, что качество ооцитов зависит от ряда других причин. Одним из них является возраст женщины.
Что делать дальше?
После первой попытки ЭКО супружеские пары не должны отчаиваться и впадать в уныние. Первая неудача еще не свидетельствует о невозможности зачатия ребенка в последующих протоколах. Первое, что должны сделать супруги после ЭКО – это успокоиться и начать планирование повторной попытки ЭКО.
Чтобы повысить шансы на успех, специалисты клиники К+31 рекомендуют:
- учесть ошибки, которые были допущены в прошлый раз;
- пройти повторное обследование и гормональную терапию;
- нормализовать режим питания и отказаться от пагубных привычек;
- восстановить менструальный цикл и стабилизировать психоэмоциональный фон.
Для восстановления организма после ЭКО могут использоваться физиотерапевтические процедуры – точечный массаж, водолечение, грязелечение и т.д. Все это способствует нормализации функций жизненно важных органов и репродуктивной системы, благодаря чему повышается вероятность успешного исхода ЭКО.
Вероятность зачатия
Вероятность зачатия при искусственной инсеминации зависит от ее вида, а также условий проведения процедуры, наличия заболеваний, как у мужчины, так и у женщины.
Влагалищиная инсеминация, которую можно провести даже в домашних условиях при помощи обычного шприца, является малоэффективной, если в паре наблюдается бесплодие. Такой метод ничем не отличается от обычного полового акта, он, скорее, подходит для здоровых женщин, желающих забеременеть от донорской спермы.
В клинике женщине будет предложено провести инсеминацию внутриматочную, либо внутритрубную, либо фолликулярную. Такие методы подразумевают введение сперматозоидов при помощи катетера прямо в матку либо методом пункции прямо в фолликул и маточные трубы.
Шансы забеременеть в таком случае довольно высоки, особенно, если наблюдается достаточное количество сперматозоидов в эякуляте (не менее 5 миллионов), а причиной не наступления естественного зачатия является шеечный фактор, то есть наличие слишком густой слизи на шейке матки, которая не пропускает сперматозоидов внутрь.
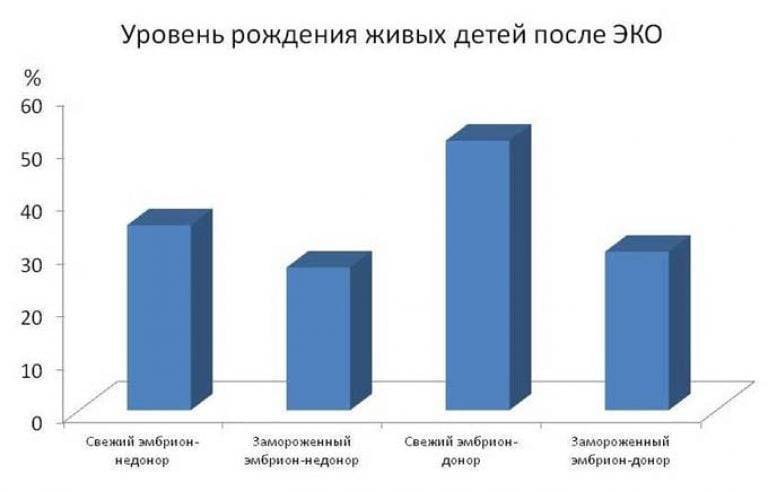
Повторный криоперенос эмбрионов
При неудачном искусственном оплодотворении, эмбрионы, замороженные в жидком азоте, являются дополнительным шансом в желании стать мамой. Процедура применяется как 2 попытка ЭКО в нескольких особых случаях, например, в момент пересадки эмбрионов, будущая мама заболела вирусной инфекцией.
Вторая подсадка замороженных эмбрионов производится после того, как наступит менструация, в случае неудачной первой попытки. Далее, чтобы подготовить слизистую матки к пересадке материала, доктора прописывают прием различных лекарственных препаратов, содержащих женский гормон.
При подготовке матки к приему эмбрионов, проводят гормональный анализ , указывающий на ее состояние. Если параметры не соответствуют норме, перенос отменяют. Тогда, дожидаются нового цикла, после которого можно делать повторное ЭКО.
Некоторые будущие родители волнуются о наличии возможных отклонений у детей, родившихся после подсадки замороженного эмбриона. По результатам исследований не выявлено патологий в развитии ребенка. Процент детей, родившихся с какими-либо нарушениями, с помощью криопереноса, не выше подобного показателя, у детей, зачатых естественным путем.