Симптомы очаговой пневмонии у детей
Основная симптоматика заключается в катаральных явлениях. Организм пребывает в состоянии общей интоксикации. При очаговой пневмонии у детей возникают определенные симптомы, в том числе и рентгенологические изменения.
Синдром общей интоксикации может возникать и при ряде других заболеваний. Для него характерны признаки токсикоза. Малыш меняется в поведении, может наблюдаться апатия, или напротив, повышенная возбудимость. Нередко возникают тяжелые расстройства сознания, снижается аппетит, появляется рвота и тахикардия. Рвота возникает в крайне тяжелых случаях. Лихорадка сохраняется более 3-х суток. Синдром катаральных явлений развивается на фоне острой респираторной инфекции. В 50% всех случаев она указывает на наличие пневмонии. Начинается все с кашля, в основном он влажный.
Поражение легких является типичным симптомом заболевания. Одышка проявляет себя не всегда, однако присутствуют хрипы. Наличие гематологических сдвигов свидетельствует о наличии очагового поражения легких. Для подтверждения диагноза проводят рентгенологические исследования. Для пневмонии характерно наличие гомогенных теней или негомогенных затемнений.
Первые признаки
Определить наличие пневмонии можно и в домашних условиях, без осмотра врача. Так, для состояния характерна нехватка воздуха. При этом частота дыхания начинает увеличиваться, а кожные покровы синеют. Данное состояние и есть первые признаки заболевания, возникает оно на фоне поражения альвеол и гладкой мускулатуры бронхиальной стенки.
Малыш становится раздражительным, постоянно плачет. Температура тела находится в пределах 38-40 градусов. Наличие таких симптомов требует немедленного обращения в больницу. У ребенка наблюдается снижение рефлексов. Возможны изменения в процессе переваривания пищи, а также потеря веса. Ребенок может отказываться от пищи, у него часто возникает рвота. Это свидетельствует о наличии патологических изменения в кишечнике, которые могут спровоцировать болезни дыхательных путей.
Нередко наблюдаться патология со стороны сердечнососудистой системы. Она может, сопровождается нарушением кровоснабжения в малом круге. Клинические симптомы способны усиливаться. Определить наличие заболевания можно по синюшности кожи, а также отекам конечностей. На фоне этого и развиваются нарушения сердечного ритма. Малыш может быть чрезмерно активным, или напротив, вялым. Отказ от еды, расстройство кишечника и рвота еще одни признаки наличия заболевания.
Первые признаки пневмонии у новорожденного ребенка
Первые признаки пневмонии у малыша определяются по поведению: ребенок слишком вялый, сильно капризничает, отказывается есть, поднимается температура. Эти признаки пневмонии у грудничка являются первым сигналом: нужно срочно обращаться к педиатру.
Пульмонологи выделяют следующие признаки пневмонии у новорожденного:
- У больного малыша первого года жизни температура зачастую невысокая: от 37,1 до 37,5º.
- Неспокойный, непродолжительный сон грудничка.
- Приступы кашля.
- Насморк.
- Болезненное дыхание.
- Яркие признаки пневмонии у грудничка: кивание головой при дыхании, одышка.
- Учащенное дыхание: норма до 2-х месяцев до 50 вдохов/мин., до 1 года 25-40 вдохов/мин., 2 года-4 года до 40 вдохов/мин.
- Втягивание кожи со стороны очага поражения легкого.
- Гиперемия или синюшность в области носика и губ.
- Еще одни из первых признаков пневмонии у ребенка: отсутствие аппетита, рвота, срыгивание.
Отметив у новорожденного первые признаки пневмонии, немедленно обращайтесь к доктору.
Основные проявления
Признаки пневмонии у новорожденного:
- повышенная температура тела. Возможны два варианта течения болезни: очень высокая температура, не поддающаяся снижению, либо температура на отметке 37,5°С, держащаяся длительное время;
- сухой кашель может приступами мучить малыша либо держаться более 7 дней;
- тяжелое дыхание с признаками одышки – невозможно сделать глубокий вдох ввиду наличия болей в грудной клетке;
- бледность кожных покровов – синеющий носогубный треугольник или синевато-сероватый оттенок кожи на теле малыша;
- поведенческие особенности – вялость и слабость, длительный и частый сон или его отсутствие, капризы, потеря аппетита и мучительная жажда.
При воспалении легких у грудничка симптомы не всегда имеют выраженные черты, довольно часто первые моменты развития болезни происходят бессимптомно. Если причина воспаление легких у новорожденных кроется в недошенности, то это гарантирует протекание болезни в тяжелой форме.
При пневмонии у новорожденных особенно важно правильно и оперативно поставить диагноз, что позволит избежать тяжелых последствий после пневмонии у новорожденных
Обращение к врачу
При малейших подозрениях на пневмонию надо обращаться к педиатру, чтобы поделиться своими наблюдениями. Наличие признаков пневмонии у новорожденных является показанием к госпитализации в стационар. Потому что провести полное обследование и поставить грамотный и оперативный диагноз возможно только в условиях стационара.
Лечение пневмонии у грудничка проводится только в круглосуточном стационаре под постоянным наблюдением врачей. В стационаре ребенок находится вместе с матерью.
В АО «Медицина» (клиника академика Ройтберга) ведут прием высококвалифицированные педиатры с опытом работы свыше 15 лет. Здесь к детскому здоровью относятся как к важнейшей миссии, поэтому прием ведут врачи высшей категории. Они знают практически все о детском здоровье и специфике заболеваний у детей. Наша клиника располагается в самом центре Москвы.
Причины, этиология
Пути заражения могут быть разные. Если заражение произошло гематогенным трансплацентарным путем, возбудителями являются TORCH-инфекции:
- Polynosa rubeolae
- Toxoplasma gondii
- Herpes simplex virus
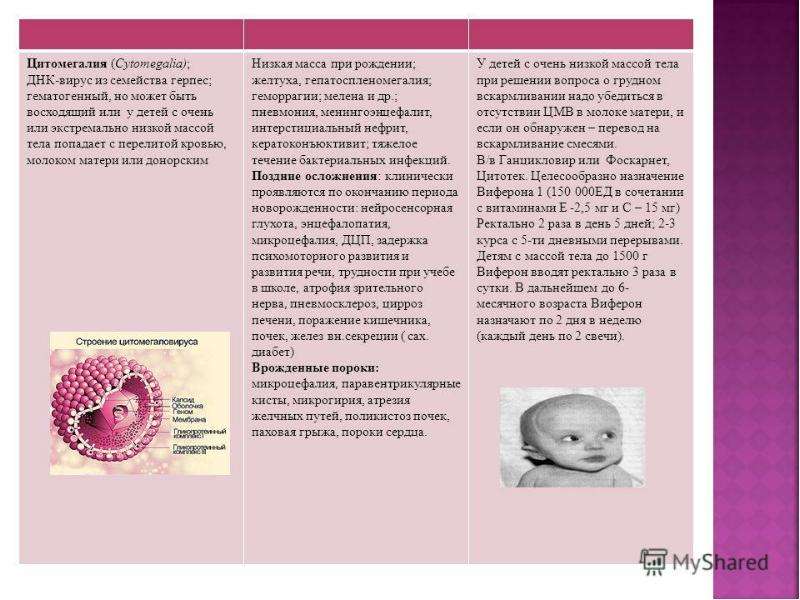
- Cytomegalovirus hominis
- Listeria monocytogenes
- Treponema pallidum
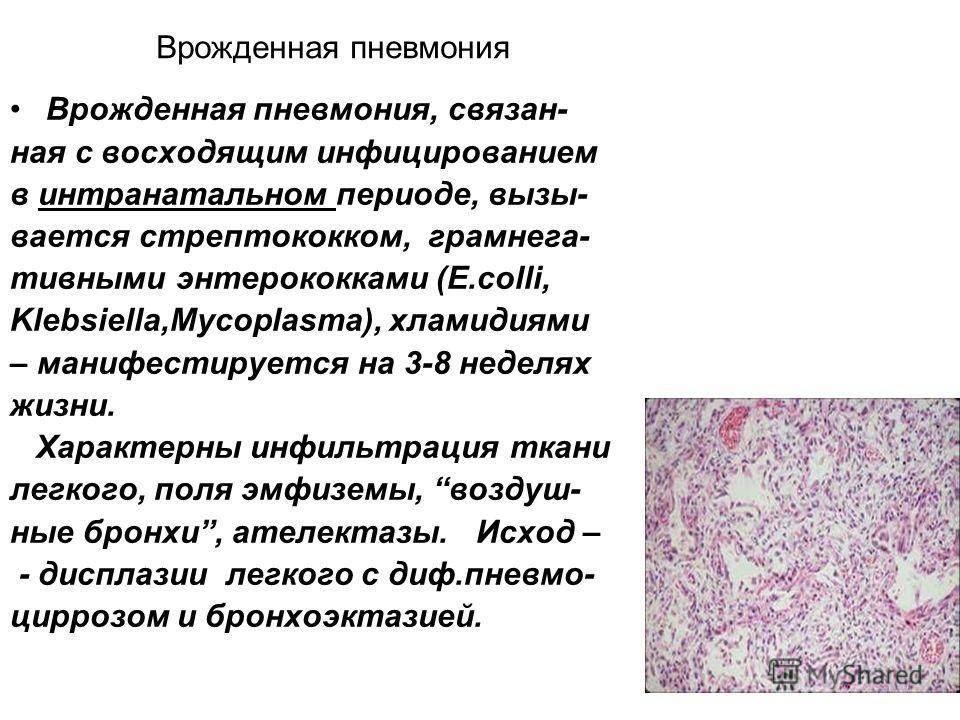
Зачастую в таких случаях ВП — часть генерализированного инфекционного процесса новорожденного, развивается в первые 3 суток жизни ребенка.
При интранатальном заражении в организм ребенка попадают микроорганизмы, которые заселяют половые пути беременной:
- Klebsiella spp.
- Е. coli
- С. trachomatis
- Ureaplasma urealyticum
- Mycoplasma spp.
Врожденное воспаление легких вызвано зачастую стрептококками группы В (в 50 случаях из 100, согласно статистике). Согласно данным зарубежных исследователей, этот возбудитель находят у 15-25% беременных, в основном в органах мочеповоловой системы и в желудочно-кишечном тракте. Это в 1 случае из 100 вызывает интранатальное заражение плода.
Риск заражения в разы выше при:
- лихорадке у рожающей женщины
- длительном безводном периоде в родах
- недонашивании беременности
- развитии хориоамнионита
Внутриутробная пневмония часто спровоцирована сероварами I и II. Если возбудителем является серовар III (что бывает редко), болезнь проявляется на второй недели жизни ребенка, ее относят к приобретенным.
Внутриутробную пневмонию может вызвать Listeria monocytogenes. Они обитают часто в молочных продуктах (мягкие сорта сыра и сметана), непастеризованном молоке. У тех, кто здоров и имеет нормальный иммунитет, возбудитель не вызывает заболевания. Листериоз фиксируют зачастую у беременных с ВИЧ, их плодов и недавно рожденных детей. Малыши заражаются от матери вертикальной передачей инфекции при кишечном, респираторном листериозе беременных или листериозном хориоамнионите.
Грамотрицательные бактерии (стафилококки, Klebsiella spp., Е coli) редко являются причиной внутриутробной пневмонии. С. trachomatis является внутриклеточным паразитом, который передается половым путем. После заражения в 10-20% случаев развивается внутриутробная пневмония. М. hominis могут вызвать рассматриваемое заболевание только у новорождённых, получающих иммунодепрессивное лечение, и у глубоконедоношенных.
В большинстве случаев ВП развивается в первые 3-6 суток жизни ребенка, микоплазменные ВП развиваются за 7 суток, а спровоцированные хламидиями — за 3-6 недель. У глубоконедоношенных детей, масса тела которых до 1,5 кг, воспаление легких может быть спровоцировано Herpes simplex virus, Cytomegalovirus hominis, энтеровирусами или вирусом ветряной оспы.
Лечение
При выборе схемы лечения врач учитывает следующие факторы:
- наличие сопутствующих отклонений и патологий;
- тяжесть пневмонии;
- развитие у ребенка основных рефлексов (сосание, глотание);
- общее развитие новорожденного.
В первую очередь больного ребенка помещают в специальный инкубатор, где устанавливают соответствующую температуру и влажность воздуха
Также важно как можно скорее начать грудное вскармливание, поскольку грудное молоко является наиболее подходящей пищей для новорожденного. Если это невозможно, то помимо искусственного питания (ребенок получает пищу естественным или парентеральным путем — все зависит от общего состояния и развития новорожденного) вводят питательные вещества внутривенно
Медикаментозное лечение
Ребенку назначают следующие группы препаратов:
Противомикробные препараты. Первоначально ребенку назначают антибиотики широкого спектра действия, а когда будут готовы результаты бактериологического исследования, можно скорректировать антибактериальную терапию. Это означает, что назначаются те препараты, которые наиболее эффективны в борьбе с тем или иным возбудителем
Это важно, потому что не все патогены одинаково чувствительны к некоторым антибиотикам.
Иммуномодуляторы. Поскольку внутриутробная пневмония необратимо снижает иммунитет новорожденного (особенно если он преждевременный), необходимы внутривенные лекарства, чтобы помочь укрепить иммунную систему
Иммунотерапия начинается на следующий день после рождения малыша, препарат вводят ежедневно или раз в 2 дня
Пожалуйста, обратите внимание! Новорожденному делают не более 5 инъекций.
Симптоматические препараты. В зависимости от симптомов заболевания ребенку назначают муколитики (средства для нормализации выделения мокроты), гепатопротекторы (при увеличении печени и нарушении ее работы), жаропонижающие средства (при гипертермии), противорвотные, диуретики (при жидкости задержка в организме), физиологический раствор (для устранения обезвоживания).
Остеопатия в коррекции энцефалопатии новорожденных.
Органические нарушения развития головного мозга у младенцев необходимо выявлять и лечить немедленно.
Из-за нейронных нарушений возникают заболевания внутренних органов ребенка. Поврежденная сеть начинает управлять всем организмом. Происходит также и обратное влияние: нормализация почек, печени, легких воздействует на нейронные связи. Поэтому при стабилизации мозга необходимо учитывать общую картину развития организма, искать варианты комплексного лечения.
Остеотерапия – одна из ветвей восстановительной медицины. Человек рассматривается как единая целостная схема. Основные принципы методики провозглашены более 30 лет назад. За несколько десятилетий выработаны новые подходы, найдены способы управления, приобретен практический опыт
Медикаментозные препараты используются с большой осторожностью или отсутствуют вообще. Лечение происходит с помощью мобилизации всех элементов, включенных в восстановление
Преимущества данной области медицины в том, что препараты практически не применяются. Ребенок активизирует свои внутренние резервы. Комплексное лечение – основа теории.
фасциальный
Краниосакральный (cranium-череп, sacrum-крестец) путь основан на теории, согласно которой кости черепа подвижны (раньше считалось, что подвижна только нижняя челюсть). Динамика их движения незаметна и строго подчиняется импульсам мозга. Если организм в целом и главный центр управления функционируют нормально, то ритм движения элементов черепа четкий и правильный. Сбой мозговых импульсов на фоне энцефалопатии свидетельствует об отклонениях от нормы. Изучение ритмики движения черепных участков детей используется не только для диагностики и выявления нервной деструкции, но и для обратного процесса. Через систематизацию импульсов возможно воздействие на поврежденную зону. Особенно эффективен данный способ в устранении последствий энцефалопатии.
Лечение участков мозга устраняет симптомы болезни, нормализует внутричерепное давление детей и может привести к восстановлению пораженных участков.
Объектом структурального воздействия выбран опорно-двигательный аппарат новорожденного.
Костная и хрящевая субстанции оказывают влияние на функцию спинного мозга. Нейронные волокна, вены, связанные с позвоночником, также встроены в общую схему. Лечение конечностей, шеи, хребта способствует нормализации отдельных поврежденных зон головного мозга, пострадавших вследствие патологии (перинатальная энцефалопатия).
Структуральная теория в энцефалопатии оперирует мерами воздействием на кости и для избавления от проблем формирования плода и их влияния применяется нечасто.
3. Фасциальный метод.
Фасциальная терапия исследует мягкие ткани, слизистые оболочки, кровопроводящие пути. Лечение энцефалопатии основано на вырабатывании нейронных связей между отдельными участками тела. Фасциальный способ устраняет вегетативно-висцеральные расстройства мозга детей и их следствие — гипервозбудимость. Лечение энцефалопатии фасциальными приемами заключается в коррекции мышечной дистонии, если есть признаки повышенного тонуса мышц.
Висцеральная терапия использует способность внутренних структур к взаимодействию и взаимовлиянию. Так, билирубиновая энцефалопатия требует синхронизации работы печени.
Синдром церебральной ишемии, связанный с гипоксией, проявляется в неправильной деятельности сердца и легких. Лечение осуществляется комплексное (препараты используются минимально).
Причины очаговой пневмонии у детей
Развитие заболевания провоцируют пневмококки и стрептококки, а также вирусы, грибы и даже физические и химические факторы. Основные причины образования очаговой пневмонии у детей кроются в ранее перенесенном заболевании. Спровоцировать это может как обыкновенная аллергическая реакция, затронувшая легкие, так и осложненная простуда.
Слизистая оболочка дыхательных путей ребенка слишком чувствительна. Это связано с большим «содержанием» в ней большого количества сосудов. Именно поэтому патогенная флора, проникая в нее, вызывает быстрый отек. Тем самым нарушая вентиляцию легких. Реснитчатому эпителию становится тяжело удалять из легких мокроту, это способствует созданию благоприятной среды для развития микроорганизмов.
Для очаговой пневмонии характерно наличие единого очага поражения. Его площадь равна 1 см, и это только минимум. Часто, проблема возникает на фоне хламидиоза. Основное и самое опасное его осложнение – пневмония. Все это свидетельствует о том, что любые заболевания, в том числе поражения дыхательных путей нужно вовремя устранять.
Причины и факторы риска
Многие будущие матери, особенно на ранних сроках беременности, не уделяют должного внимания таким заболеваниям, как ОРВИ, грипп и другим заболеваниям, не вызывающим значительного ухудшения здоровья, и поэтому не принимают никаких лечебных мер.
Есть много причин, которые могут вызвать внутриутробную пневмонию. К ним относятся:
- Заболевания внутренних органов беременной (эндометрит, вагинит, пиелонефрит и другие).
- Инфекционные заболевания, с которыми сталкивается женщина во время беременности, особенно опасны эти заболевания на ранних сроках беременности (ОРВИ, герпетическая инфекция, бронхит, пневмония).
- Снижение естественных защитных механизмов организма беременной женщины.
- Осложненные роды сопровождаются кислородным голоданием и развитием асфиксии плода.
- Прием гормональных препаратов при беременности.
- Женщина страдает заболеванием, которое сопровождается значительным повышением температуры тела.
- Внутренние кровоизлияния, возникающие в организме будущей мамы.
- Постоянная интоксикация организма (сильное пищевое отравление, а также химическое или радиоактивное отравление).
- Забор околоплодных вод через рот или нос ребенка при прохождении через родовые пути.
- Врожденные аномалии легких у плода, а также генетически обусловленные изменения легочной ткани.
- Процесс родов прекращается, когда вода стекает, но схваток не происходит.
- Осложненная беременность с риском выкидыша. Это состояние часто провоцирует развитие гипоксии плода, что способствует внутриутробной пневмонии.
Наиболее частой причиной пневмонии является бактериальная или вирусная инфекция, и микробный возбудитель должен быть в состоянии преодолеть естественный защитный барьер (плаценту). К таким инфекциям относятся: хламидиоз, вирусы герпеса, грипп, энтеровирусы, кишечная палочка, туберкулез, листерии, стрептококки, пневмококки, стафилококки и многие другие.
Причины заболевания
Пневмония у грудничка развивается под воздействием роста патогенной микрофлоры в организме грудного ребенка. Причины пневмонии у новорожденных носят инфекционный характер, она вызывается несколькими возбудителями:
- стафилококком, стрептококком, пневмококком;
- грибами кандиды;
- вирусом герпеса или цитамегаловируса;
- микоплазмой и хламидиями;
- кишечной или гемофильной палочкой.
Прежде чем ставить диагноз и назначать лечение, необходимо выяснить способ заражения:
- внутриутробная инфекция появляется в результате тяжелого течения беременности. Заражение происходит через плаценту. При этом необходимо оценить промежуток времени от заражения плода до родов. Чем он больше, тем сложнее лечение пневмонии у новорожденного ребенка. В этом случае первые симптомы пневмонии у грудничка видны сразу;
- прохождение через зараженные пути в момент рождения – в этом случае симптомы пневмонии у грудничка появляются через 2-3 дня. Проведение операции кесарева сечения не дает гарантии невозможности заражения;
- в первые дни своей жизни.
Причины пневмонии у новорожденных делятся на следующие группы:
- внешние – вирусы и бактерии, попавшие в дыхательные пути после рождения, неблагоприятные условия жизни, переохлаждение или перегрев;
- родовые травмы – удушье, попадание околоплодных вод в дыхательную систему;
- дефекты внутриутробного развития – недошенность, недоразвитость каких-либо органов или тканей;
- неправильное лечение респираторных заболеваний, приведшее к осложнениям.
Причины развития заболевания
Как было сказано выше, причиной аспирационной пневмонии является аспирация жидкости в бронхи или инородных тел. Выделяют следующие причины, провоцирующие воспалительный процесс:
- Комки пищи вызывают механическое повреждение слизистой оболочки. Они могут попасть в организм с грудным молоком. В этом случае блокируется часть бронхов, после чего они перестают функционировать. Конечно, если иммунная система малыша в норме, воспалений не будет.
- Во время срыгивания ребенок иногда аспирирует содержимое желудка с небольшим количеством соляной кислоты, вызывая химический ожог слизистой оболочки бронхов, что приводит к пневмонии.
- Возбудитель может попасть внутрь через проглоченную жидкость.
Попадание инородных тел и микроорганизмов происходит следующим образом:
- Во время родов чаще всего преждевременные. В этом случае дыхательная система ребенка еще не готова к самостоятельной работе, а пузырек с околоплодными водами уже лопнул.
- В родовых путях. При затяжных родах ребенок какое-то время остается в родовых путях. За это время в его бронхи могут попасть инородные тела.
- Когда молоко прекращается, когда используются неподходящие методы грудного вскармливания, когда ребенок вынужден глотать молоко с пузырьками воздуха. То же самое и с кормлением из бутылочки.
Патогенез
При очаговой пневмонии воспалительный процесс ограничивается долькой или сегментом легкого. Нередко возникшие очаги могут сливаться между собой, тем самым обостряя ситуацию. При поверхностной локализации плевра постепенно вовлекается в воспалительный процесс. Патогенез очаговой пневмонии не сопровождается гиперчувствительностью немедленного типа. Эта особенность не позволяет воспалительному процессу вспыхнуть моментально. Здесь все происходит постепенно и довольно медленно, чем при нарушении сосудистой проницаемости.
Эскудант при пневмонии содержит небольшое количество фибрина. Чаще всего он серозный или слизисто-гнойный. Это не позволяет создать условия для выхода эритроцитов. Очаговая пневмония всегда носит характер бронхопневмонии. Для этого состояния характерен воспалительный процесс с поражением слизистой оболочки бронхов. Так, значительно количество эскуданта содержится в просвете воздухоносных путей. Это состояние провоцирует нарушения бронхиальной непроходимости.
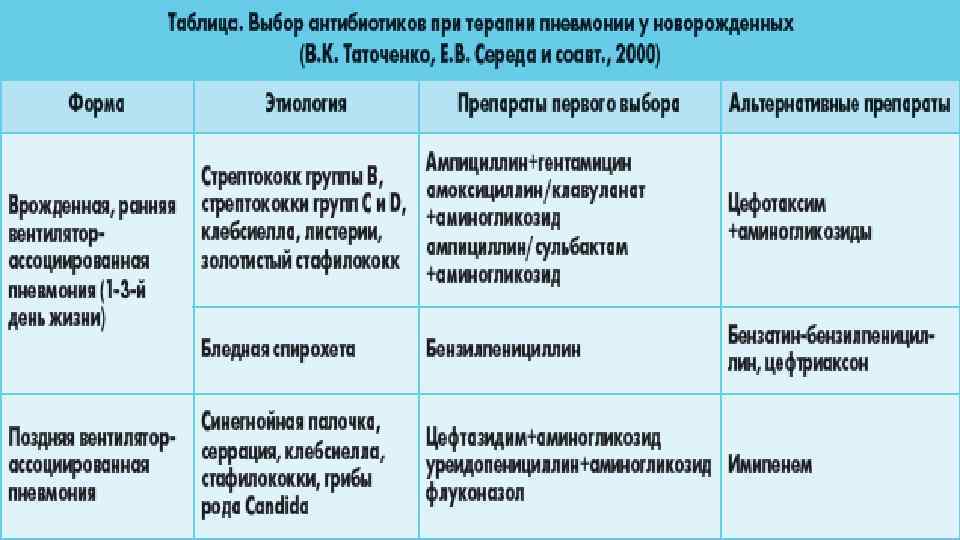
Причины вентиляторассоциированных госпитальных пневмоний у детей
Вентиляторассоциированные пневмонии | Возбудители пневмоний |
Ранние | Этиология соответствует возрастной этиологической структуре внебольничных пневмоний |
Поздние | Ps. aeruginosa Acinetooacter spp S. Marsensens S. Aureus K. Pneumoniae E. Coli Candida spp |
Особо стоит сказать об этиологии пневмоний у пациентов с иммунодефицитом. У детей с первичными клеточными иммунодефицитами, ВИЧ-инфицированных и больных СПИДом пневмония чаще вызвана Pneumocystis carinii и грибами рода Candida, а также М. avium-intracellulare и вирусом герпеса, цитомегаловирусом. При гуморальных иммунодефицитах пневмония чаще вызвана S. pneumoniae, a также стафилококками и энтеробактериями, при нейтропениях – грамотрицательными энтеробактериями и грибами.
[], [], [], [], [], [], []
Что должно насторожить родителей.
Особенность энцефалопатии заключается в необходимости максимально раннего начала стабилизации и устранения неврологических дефектов плода.
Формирующиеся синдромы можно остановить и исправить на протяжении беременности и во младенчестве, но требуется квалифицированная помощь невролога.
- нарушения сна;
- гипертонус мышц;
- плохая координация;
- вялость рук;
- не переворачивается;
- ноги не участвуют в ползании;
- не садится и не встает;
- неправильное ползание;
- повышенная возбудимость при разных раздражителях (часто плачет);
- угнетенный вид в фазе бодрствования;
- синдром отставания моторного развития (не берет в руку игрушку);
- может подтягиваться только на правой руке;
- срыгивание фонтаном после еды;
- тремор – мелкое дрожание мышц;
- масса тела медленно увеличивается;
Такие симптомы заставляют обратиться в клинику. Нельзя пренебрегать важными профилактическими мерами, даже если кажется, что ребенок здоров.
Что важно предпринять вовремя:
- Тщательный осмотр неврологом в возрасте ребенка 4 недели.
- Регулярный ежемесячный осмотр педиатром , а если понадобится — лечение заболевания.
- Сделать тест нейросонографии — НСГ (устанавливает синдром двигательного нарушения).
Если уже установлено наличие ДЦП или эпилепсии, необходимо как можно быстрее начинать лечение для предотвращения дальнейшей патологии.
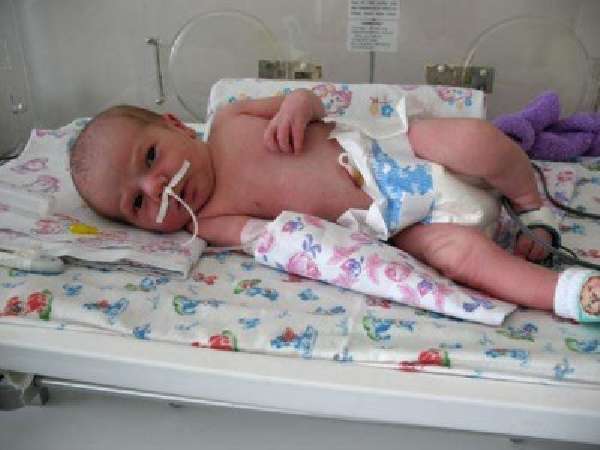
Симптомы внутриутробной пневмонии
В первые часы жизни при данном заболевании развивается одышка, в дыхании принимают участие мускулы грудной клетки. У ребенка фиксируют пенистые выделения изо рта и приступы апноэ и цианоза. По Сильверману оценка составляет от 4 до 6 баллов. Младенец вялый, кожа его бледная, печень увеличена, есть тахикардия. Бывает кровоточивость и склерема.
При пневмонии общее состояние новорожденного нарушено. Отмечаются беспокойство ребенка, аппетит ненормально низкий, появляется рвота и/или срыгивания, диарея, избыточное образование газов в кишечнике. Могут присоединяться симптомы сердечно-сосудистой недостаточности, нарушения функции центральной нервной системы.
У недоношенных новорождённых в симптоматике преобладает нарастающая дыхательная недостаточность, угнетение ЦНС, масса тела снижается.
Симптомы пневмонии новорожденных, вызванной стрептококками группы В:
- нарушение ритма дыхания
- усиливающаяся одышка
- вздутие и снижение эластичности грудной клетки
- хрипящий шумный выдох
- прогрессирующая гипоксемия
- разлитый цианоз
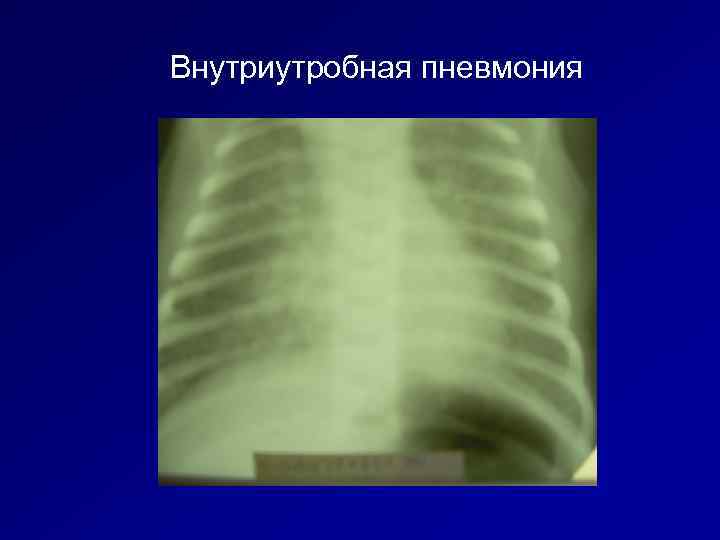
Рентгенография позволяет обнаружить ретикулярно-нодозную сетку, симптом воздушной бронхографии, воспалительную инфильтрацию интерстиция.
Если пневмония новорожденного вызвана неотрицательными бактериями, она имеет тяжелое течение. Симптомы:
- апноэ
- лихорадка
- респираторный дистресс-синдром
- нарушения гемодинамики
- инфекционно-токсический шок
- легочная гипертензия
Рентгенография обнаруживает, как и в выше описанных случаях, появление ретикулярно-нодозной сетки.
Листериозная внутриутробная пневмония не имеет особенных симптомов или проявлений на рентгенограмме.
ВП, вызванная хламидиями, проявляется на 3-6-й неделе. Предвестником в 50% случаев является конъюнктивит, проявляющийся на 5-15 сутки после рождения малыша. Для данного вида заболевания типичны подострое малосимптомное начало, отсутствие лихорадки, бронхообструктивный синдром, кашель без отхода мокроты. Токсикоз не отмечается. Физикальное обследование обнаруживает небольшие изменения в легких младенца. Рентгенография показывает двустороннюю диффузную неравномерную инфильтрацию, преобладает интерстициальный компонент. Общий анализ периферической крови в части случаев выявляет умеренную эозинофилию.
Внутриутробная пневмония, вызванная уреаплазмами, проявляется после 7-го дня жизни у младенцев, мать которых была заражена этими микроорганизмами. Клиническая картина при такой пневмонии развивается медленно. Типичным симптомом является только упорный непродуктивный кашель. Рентгенологических типичных проявлений нет. Фиксируют двустороннее поражение лёгких с инфильтративными неравномерными очаговыми тенями. В периферической крови ребенка изменений врачи могут не найти.
Последствия врожденной пневмонии
При несвоевременном выявлении и лечении врожденной пневмонии у новорожденных последствия для детского организма могут быть самыми негативными. К опасным осложнениям относятся:
- Нарушение кровообращения, сердечная недостаточность.
- Чрезмерная активность головного мозга, сопровождающаяся нарушением его работы.
- Постоянное отравление организма.
- Нарушения свертывания крови.
- Развитие легочной недостаточности.
- Нарушение процессов мочеиспускания, что приводит к обезвоживанию организма или наоборот — к увеличению содержания жидкости, а также изменению электролитного баланса.
- В некоторых случаях наблюдается серьезная дисфункция (отказ) многих органов, часто приводящая к смерти.
Причины внебольничных (домашних) пневмоний у детей
Этиология внебольничной пневмонии в 50% случаев представлена смешанной микрофлорой, причём в большинстве своём (в 30% случаев) внебольничная пневмония вызвана вирусно-бактериальной ассоциацией. Указанную причину чаще наблюдают у детей раннего и дошкольного возраста. В незначительном проценте случаев (в 5-7%) этиология представлена вирусно-вирусной смешанной микрофлорой и в 13-15% – бактериально-бактериальной ассоциацией, например ассоциацией Streptococcus pneumoniae с бескапсульной Haemophilus influenzae. В остальных 50% случаев этиология внебольничной пневмонии только бактериальная. Вид бактерии-возбудителя зависит от возраста ребёнка.
В первые 6 мес жизни этиологическая роль пневмококка и гемофильной палочки незначительна, так как от матери внутриутробно передаются антитела к этим возбудителям. Ведущую роль в этом возрасте играют Е. coli, К. pneumoniae и S. aureus и epidermidis. Этиологическая значимость каждого из них невелика и не превышает 15-20%, но они обусловливают наиболее тяжёлые формы заболевания у детей, осложняющиеся развитием инфекционно-токсического шока и деструкции лёгких. В 3% случаев встречается Moraxella catarrhalis. Другая группа пневмоний в этом возрасте – пневмонии, вызванные атипичными возбудителями, в основном Chlamydia trachomatis, которой дети заражаются от матери, или интранатально (реже антенатально), или в первые дни жизни. Кроме того, возможно заражение Pneumocystis carinii (особенно у недоношенных).
Начиная с 6-месячного возраста и до 6-7 лет включительно пневмонии в основном вызваны Streptococcus pneumoniae, на который приходится до 60% всех случаев пневмонии. Нередко, как уже говорилось, при этом высевают также бескапсульную гемофильную палочку. Haemophilus influenzae тип b выявляют реже (в 7-10% случаев). Данный возбудитель обусловливает, как правило, тяжёлые пневмонии, осложнённые деструкцией лёгких и плевритом. Заболевания, вызванные S. aureus, S. epidermidis и S. pyogenes, обычно развиваются как осложнение тяжёлых вирусных инфекций, таких, как грипп, ветряная оспа, корь, герпетическая инфекция, и не превышают 2-3% по частоте. Пневмонии, вызванные атипичными возбудителями, у детей этого возраста обусловлены в основном М. pneumoniae и С. pneumoniae. Необходимо отметить, что роль М. pneumoniae как причины пневмонии у детей в последние годы явно возрастает. Микоплазменную инфекцию начинают чаще диагностировать на втором-третьем годах жизни. С. pneumoniae выявляют, как правило, у детей старше 5 лет.
Этиология пневмоний у детей старше 7 лет практически не отличается от таковой у взрослых. Чаще пневмонии вызваны S. pneumoniae (до 35-40% всех случаев), М. pneumoniae (23-44%), С. pneumoniae (15-30%). Таких возбудителей, как Н. influenzae тип b, Enterobacteriaceae (К. pneumoniae, E. coli и др.), S. aureus и S. epidermidis, практически не выявляют.
Вирусы также могут вызывать внебольничную пневмонию. Они могут быть как самостоятельной причиной заболевания, так и (значительно чаще) создавать вирусно-бактериальные ассоциации. Наибольшее значение имеет PC-вирус, который встречается приблизительно в 50% случаев заболеваний вирусной и вирусно-бактериальной природы; в 25% случаев причина заболевания – вирусы парагриппа 3-го и 1-го типов. Вирусы гриппа А и В и аденовирусы играют небольшую роль. Риновирусы, энтеровирусы, коронавирусы выявляют реже. Необходимо отметить. что описаны пневмонии, обусловленные вирусами кори, краснухи, ветряной оспы.
[], [], [], [], [], [], [], [], [], [], [], [], [], []