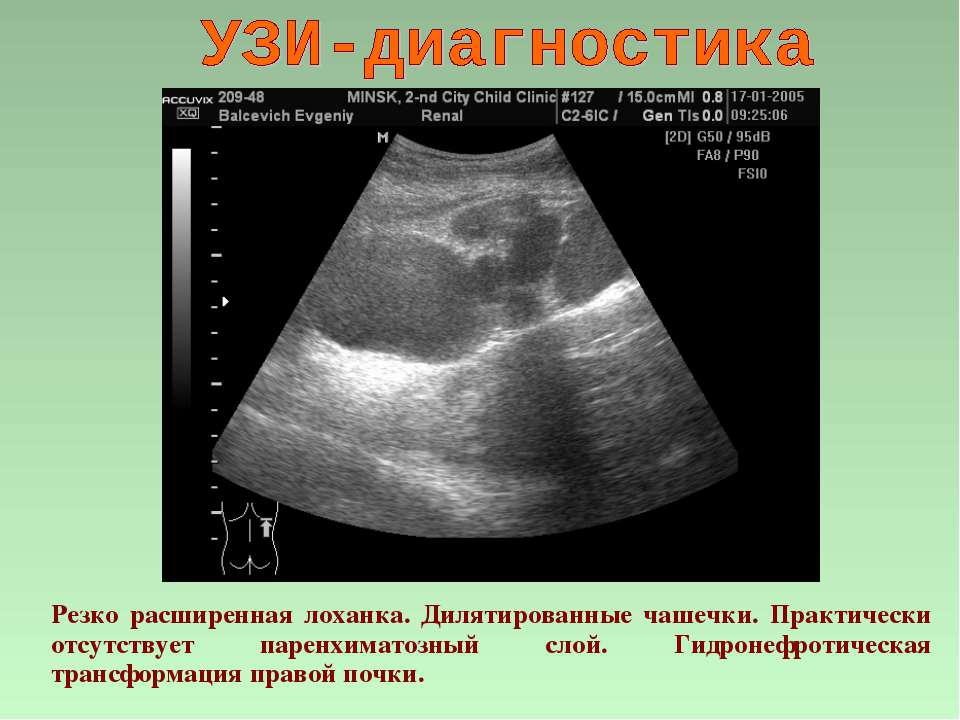
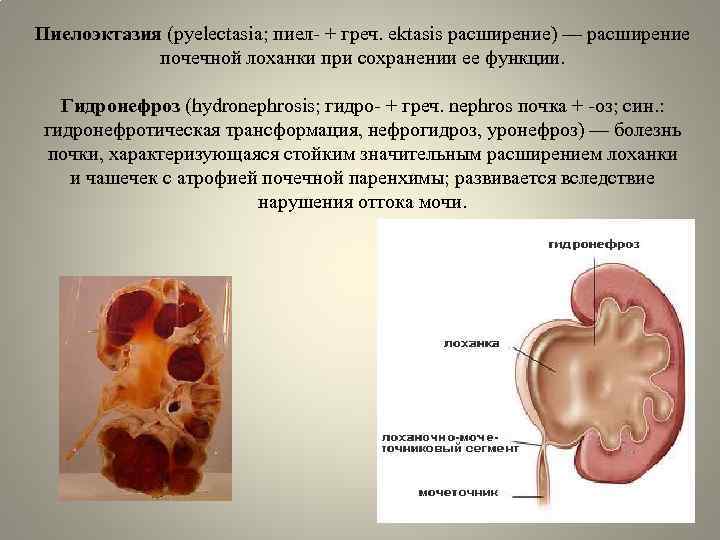
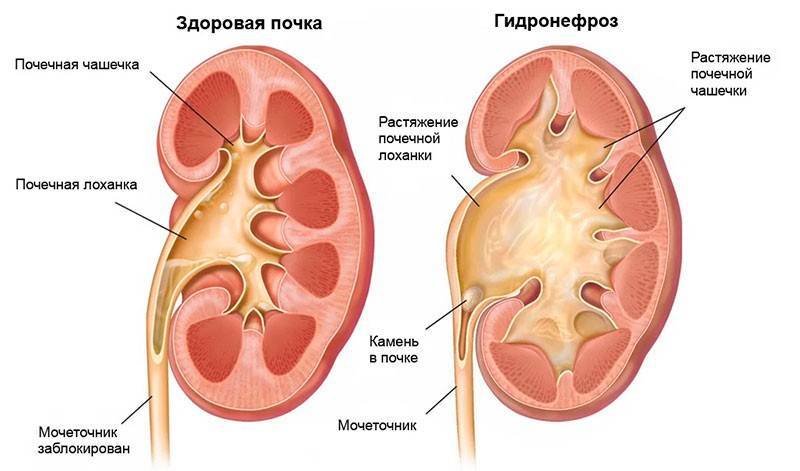
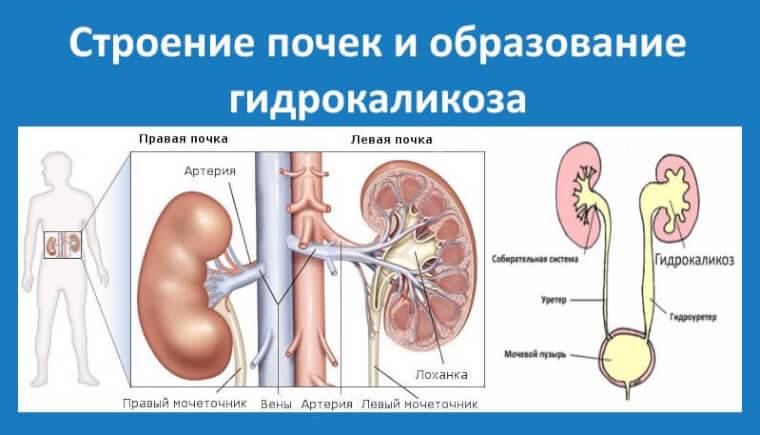
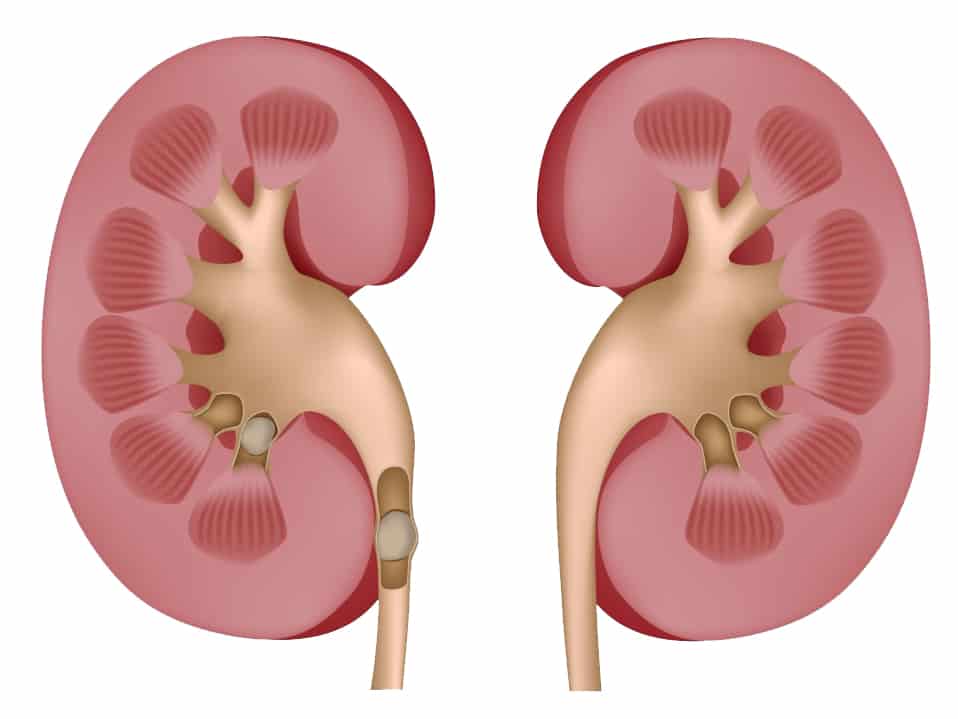
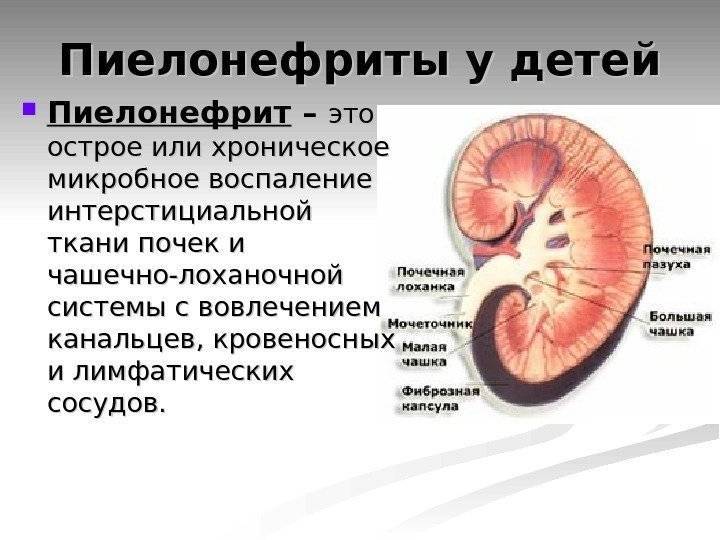
Диагностика
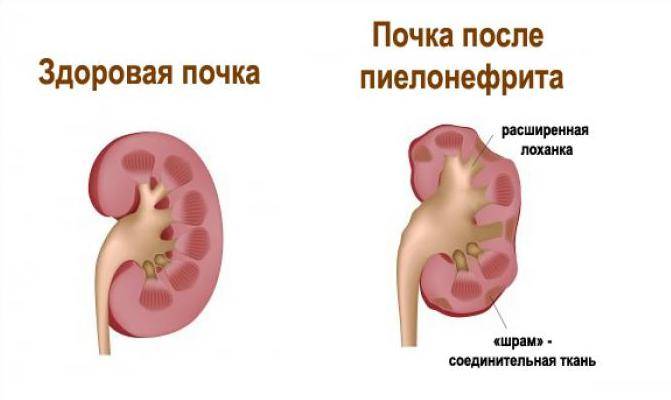
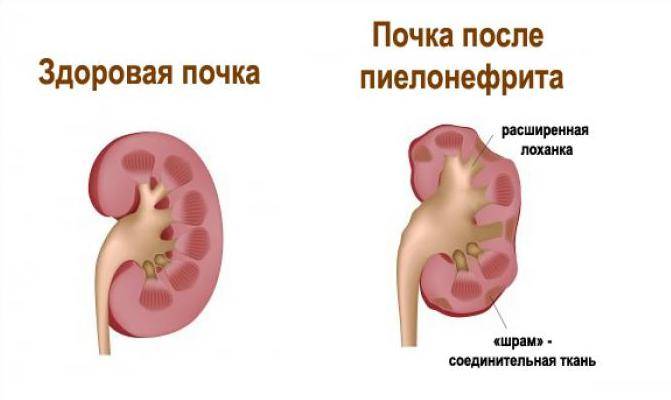
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Причины аномального развития почек у плода
Гипоплазия или недоразвитость почки — это внутриутробная аномалия, при которой почка имеет маленькие размеры и неправильно функционирует. Отклонение встречается менее чем в 0,2% всех беременностей.
Развитию гипоплазии почки способствуют следующие факторы:
- поездки в тёплые страны на ранних сроках, нахождение на солнцепёке, перегрев;
- удары в живот, падения;
- влияние алкоголя и табакокурения;
- воспаления матки;
- обострение пиелонефрита, инфицирование плода;
- негативное влияние лекарственных препаратов;
- пищевое отравление, вызвавшее интоксикацию организма;
- маловодие;
- ТОРЧ-инфекции у матери;
- тромбоз почечной вены у плода;
- воздействие ионизирующего облучения.
На УЗИ гипоплазия легко заметна, почки визуализируются с 14 недели беременности. В этом поможет высокоточный 3D аппарат. Почка отображается на экране монитора как овальное или бобовидное образование в продольном сканировании и округлое в поперечном.
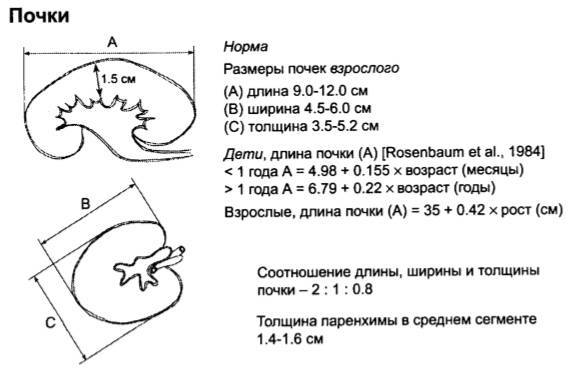
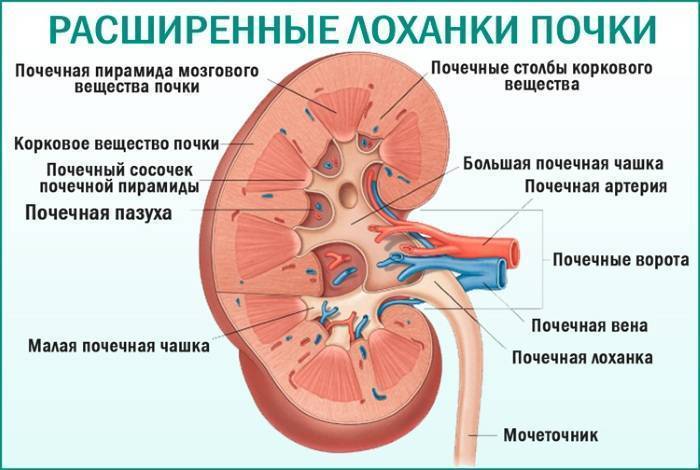
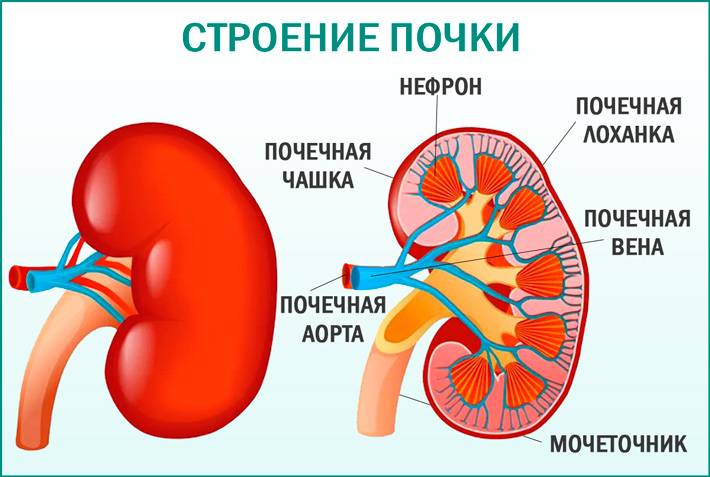
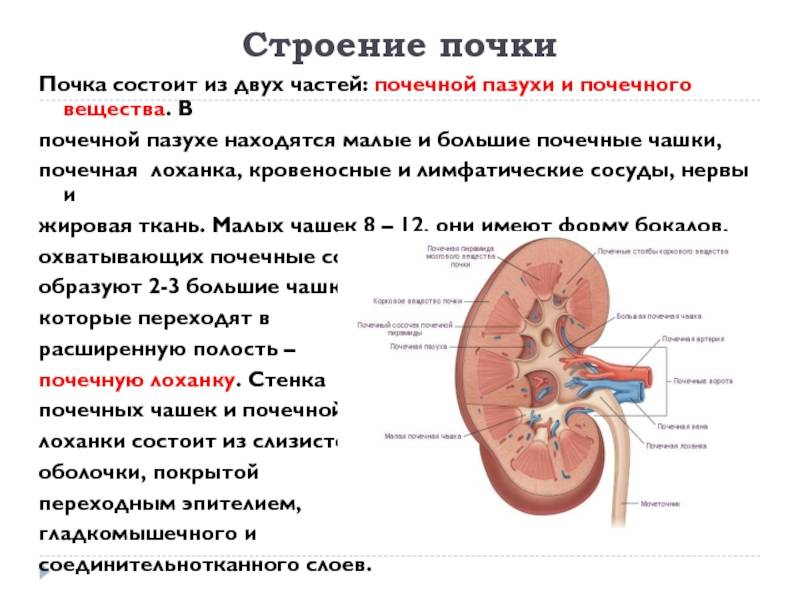
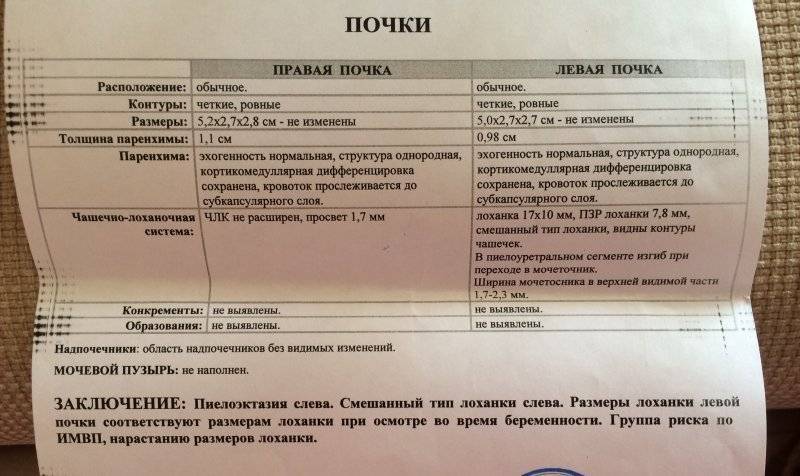
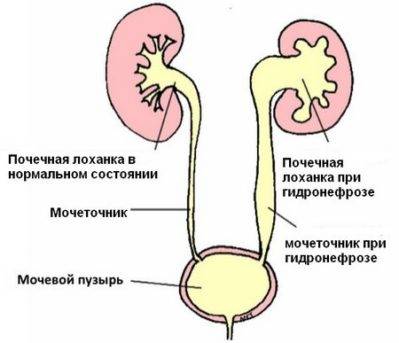
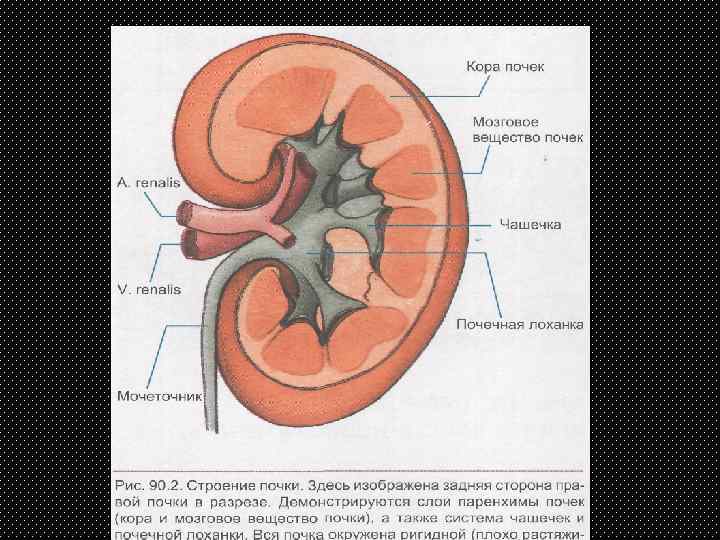
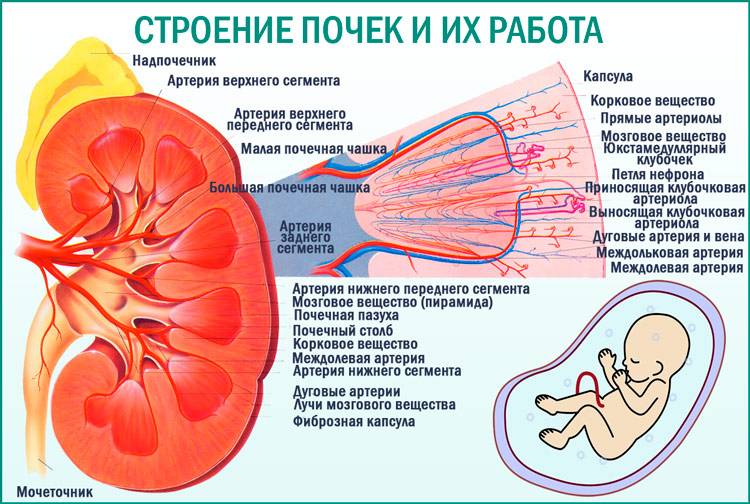
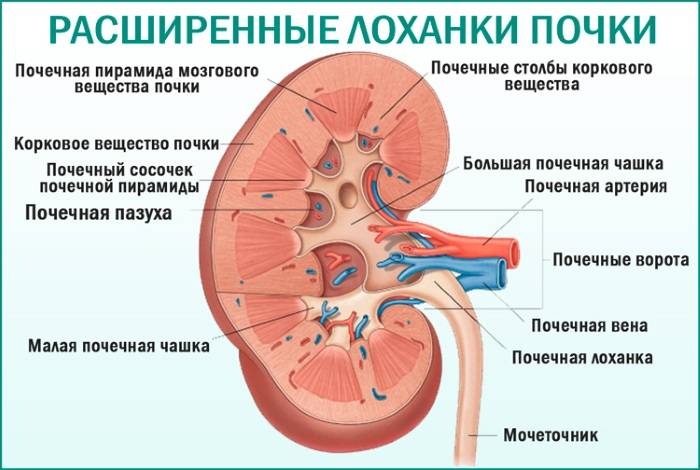
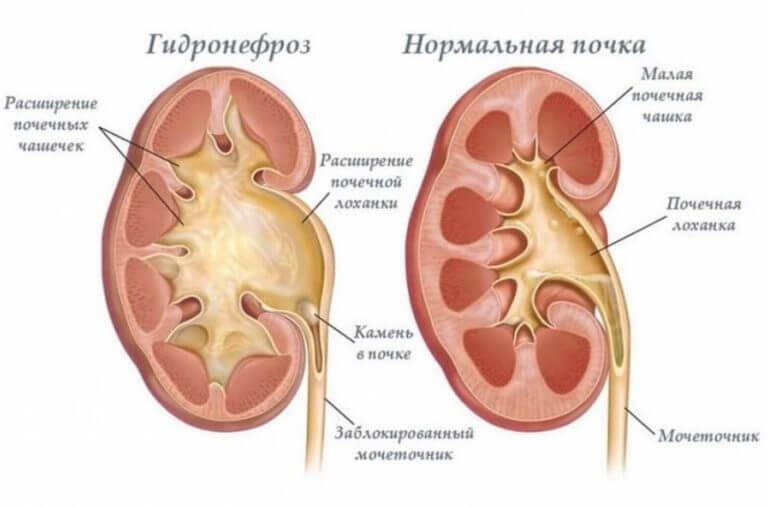
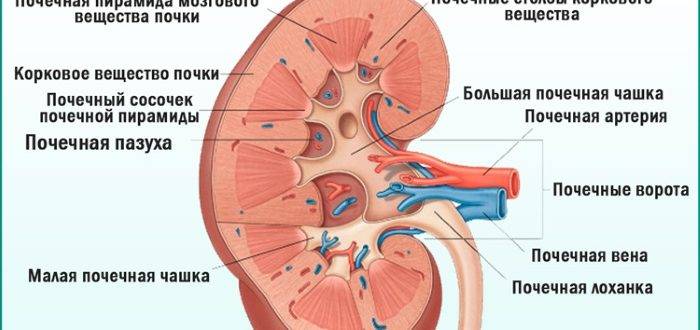
Почка — это парный орган, расположенный по обе стороны от позвоночника. Основой органа является почечная лоханка, состоящая из сливающихся друг с другом почечных чашек. Лоханка плавно сужается и переходит в мочеточник, который ведёт в мочевой пузырь. Сам мочеточник у здорового плода не визуализируется на УЗИ.
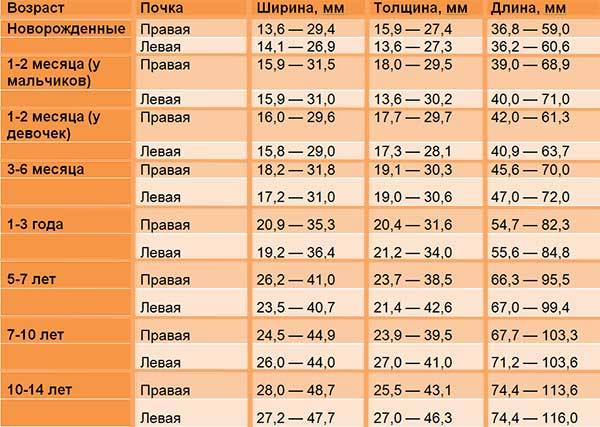
У здорового органа диаметр почечной лоханки составляет 4-5 мм на 2 триместре и 7 мм на 3 триместре. Структурно-функциональной единицей почки является нефрон, который осуществляет фильтрацию. На 1 скрининге можно убедиться в наличии или отсутствии почек, в односторонней или двухсторонней недоразвитости (гипоплазии), удвоении почки, а также в нормальном или аномальном расположении. Но о функциональности органа станет ясно на 2 скрининге.
Возможные осложнения
Родители должны знать, чем грозит отсутствие своевременной терапии при пиелоэктазии у юных пациентов
Важно прислушаться к жалобам дошкольника или подростка, обратить внимание на изменения в поведении грудничка, провести обследование
Аномальные размеры почечной лоханки часто ускоряют развитие опасных изменений:
- заметное сужение отверстия мочеточника для вывода переработанной жидкости,
- развитие гидронефроза,
- воспалительные процессы на фоне застоя урины. Распространение патогенных микробов по органам и системам в запущенных случаях провоцирует летальный исход,
- эктопия мочеточника. Негативные изменения вызывают отмирание нефронов, почечную недостаточность,
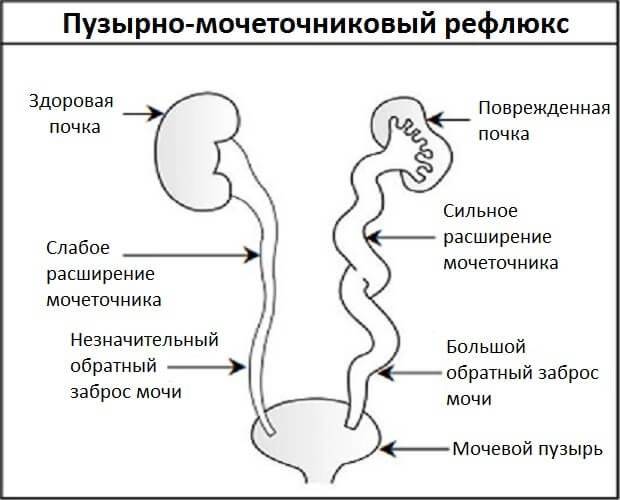
- пузырно-мочеточный рефлюкс. Опасное состояние, при котором урина выводится не в мочевой пузырь, а в почки, появляются проблемы с работой важных органов, нарушается выделение мочи, нарастает интоксикация.
Почечная капсула и контуры органов
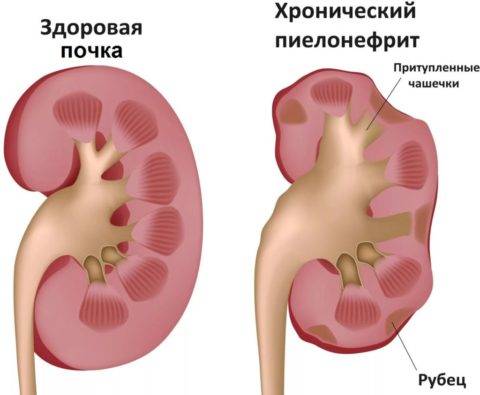
Снаружи почки окружены плотной капсулой – оболочкой из жировой и соединительной ткани (фасции), защищающей внутренние структуры. Поэтому в норме контуры органов четкие. Размытость указывает на воспалительные процессы. Так часто проявляется паранефрит – воспаление околопочечной клетчатки. Нечеткие, волнистые очертания наблюдаются при опухолевых процессах.
Иногда в описании УЗИ указывается на полицикличность контуров. Это значит, что в почечных тканях находится множество кист и других образований, контуры которых накладываются друг на друга. На поверхности патологически измененных органов могут возникать очаги втяжения ткани и ее выпячивания наружу.
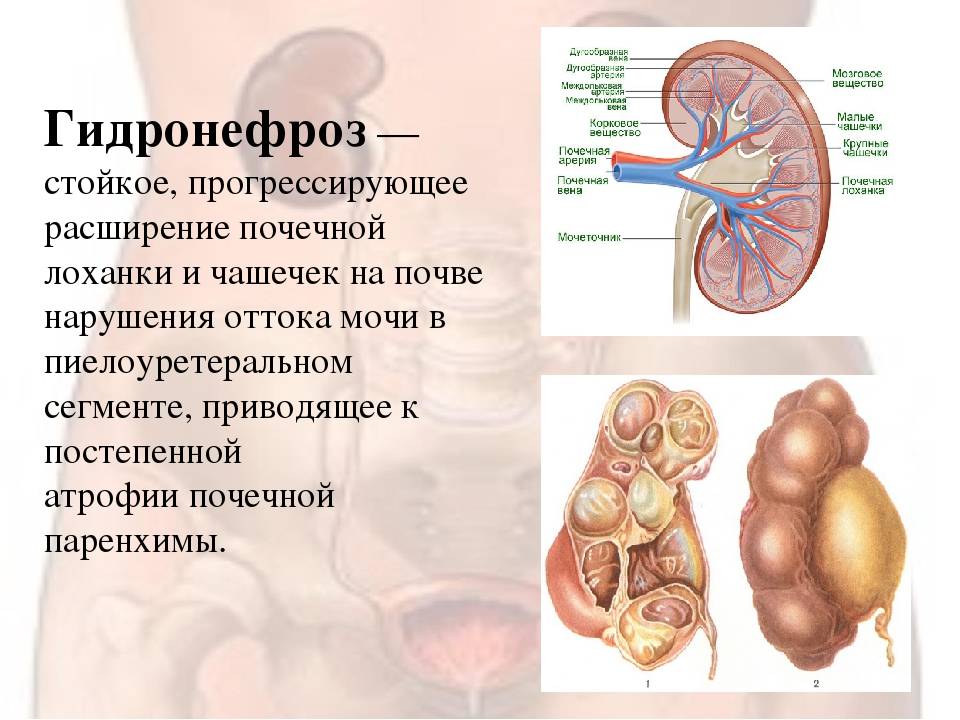
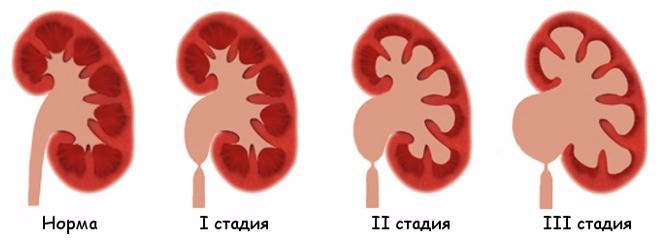
Лечение гидронефроза
Выбор метода и сложность лечения зависит от серьезности стадии заболевания. С момента постановки диагноза пациент должен наблюдаться медиками. Своевременность операции не только сохранит орган, а и восстановит утраченные функции.
1 стадия.
При отсутствии хронических симптомов гидронефроза и камней в почках взрослым и детям особое лечение не назначается.
2 стадия.
Показана операция малотравматичным методом лапароскопией. Пациенту через малые проколы в брюшной области вводят зонд с миниатюрной видеокамерой и манипуляторы – инструменты, заменяющие руки хирурга. Специалист, наблюдая в монитор за ходом операции, реконструирует отток мочи.
Врожденный гидронефроз у детей требует операции – пиелопластики. Хирург аккуратно отсекает мочеточник от лоханки и пришивает его к предварительно насеченному надрезу. Внутрь нового канала вставляется тоненькая трубочка, не дающая сосуду срастись. Через некоторое время ее извлекают. После проведения пиелопластики в 95% случаев функции органов восстанавливаются.
3 стадия. Во избежание инфекций и развития опухолей предписано лапароскопическое удаление почки.
Часто задаваемые вопросы и ответы на них.
1. Возможны ли естественные роды, если у беременной женщины выявлен гестационный пиелонефрит?
– Родить самостоятельно вполне возможно, пиелонефрит – это не показание на кесарево сечение.
2. На УЗИ почек был выявлен пиелонефрит. Врач выписал Канефрон и Аугментин. Не опасен ли Аугментин для будущего ребенка, не имеет ли препарат противопоказаний при беременности?
– Аугментин при беременности назначают редко, только в тех случаях, когда обычный амоксициллин неэффективен. Вопрос приема препарата нужно обсуждать с врачом, желательно определить чувствительность бактериальной флоры к другим антибиотикам.
3. Можно ли избавиться от пиелонефрита, принимая лишь Канефрон?
– Монотерапия пиелонефрита Канефроном не приносит эффекта, его используют только в комбинации с более действенными средствами.
4. Во время беременности было несколько обострений пиелонефрита. Что можно предпринять, чтобы избежать повторных эпизодов и новых курсов антибиотиков?
– Надо пить больше жидкости (при отсутствии отечного синдрома), регулярно ходить в туалет для опорожнения мочевого пузыря. Полезно пропить на протяжении нескольких недель Канефрон, но только по рекомендации врача.
5. В моче обнаружено, небольшое количество белка, но число лейкоцитов и крови нормальное. Можно ли ставить в таком случае диагноз пиелонефрит?
– Обнаруженный в анализе белок не несет особой информации, такая ситуация может возникнуть при гестозе. Нужно повторить анализ мочи, сделать пробы Нечипоренко и Зимницкого.
6. В детстве был поставлен диагноз пиелонефрита. Можно ли в такой ситуации беременеть и рожать?
– При отсутствии почечной недостаточности противопоказаний нет.
7. На фоне хронического пиелонефрита артериальное давление внезапно и сильно повысилось. Что предпринять?
– Необходимо срочно идти на прием к гинекологу и, скорее всего, ложиться в стационар.
8. В моче выявили эритроциты. Врач настоятельно рекомендует лечь в больницу. Нужно ли это делать?
– При любых патологических изменениях в анализе мочи у беременных, включая гематурию, ложиться в больницу обязательно.
Запись на прием осуществляется ежедневно по тел. +7 (812) 308-88-15, +7 (931) 308-44-15
Мы находимся по адресу: СПб, В.О., ул. Одоевского д. 28 (5 мин. ходьбы от ст. м. «Приморская»)
Виды аномалий почек у детей
Врожденные пороки развития почек у детей принято разделять на несколько основных видов:
- количественные пороки: может иметь место как отсутствие или недоразвитие одной из почек, так и удвоение одного или обоих органов. Возможно сращение почек между собой в виде подковы (подковообразная почка) или под углом (L-образная почка),
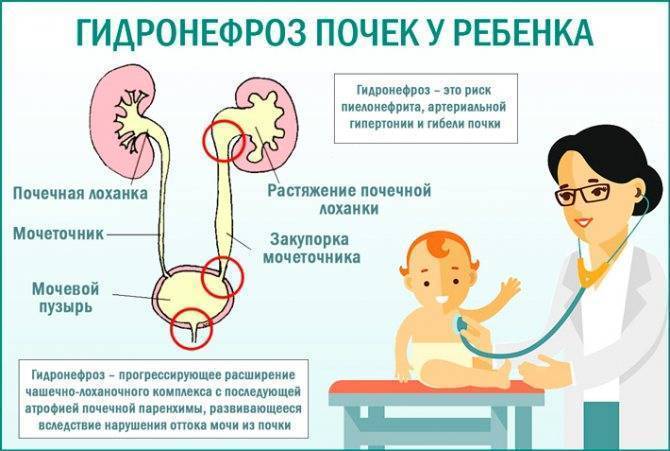
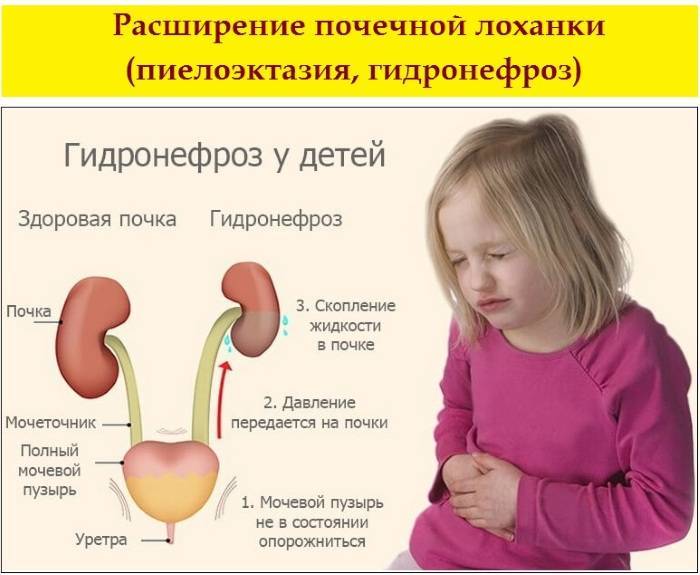
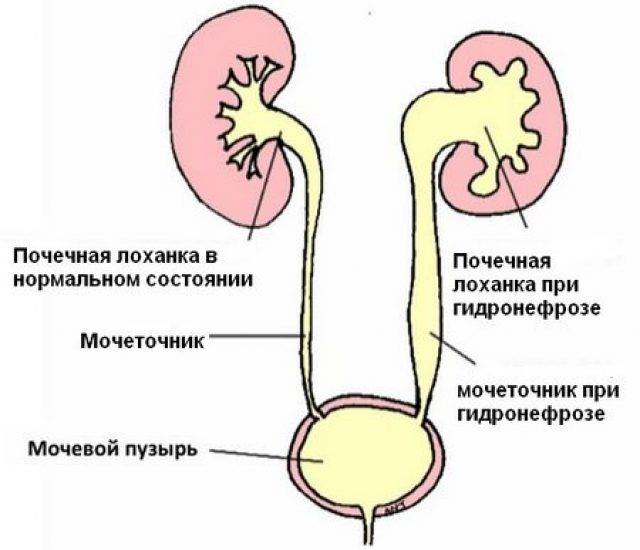
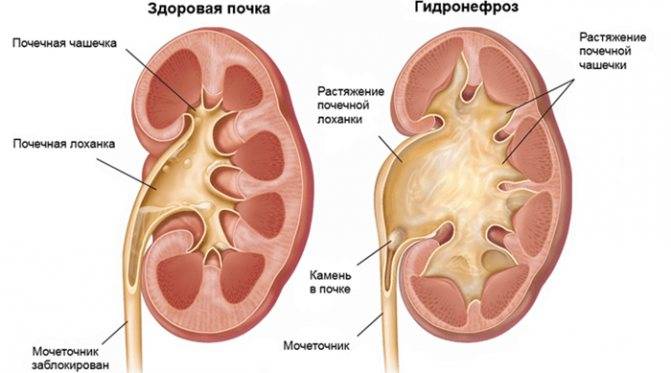
- пороки развития почек, связанные с нарушением оттока мочи, – гидронефроз почки или пузырно-мочеточниковый рефлюкс у ребенка.
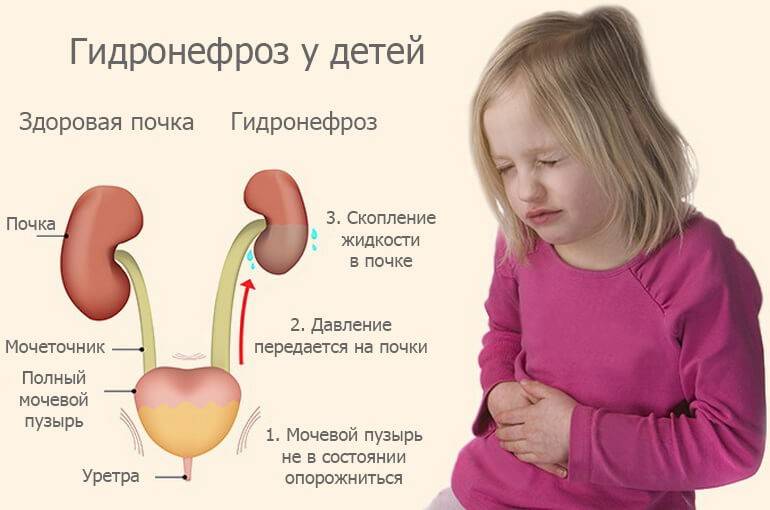
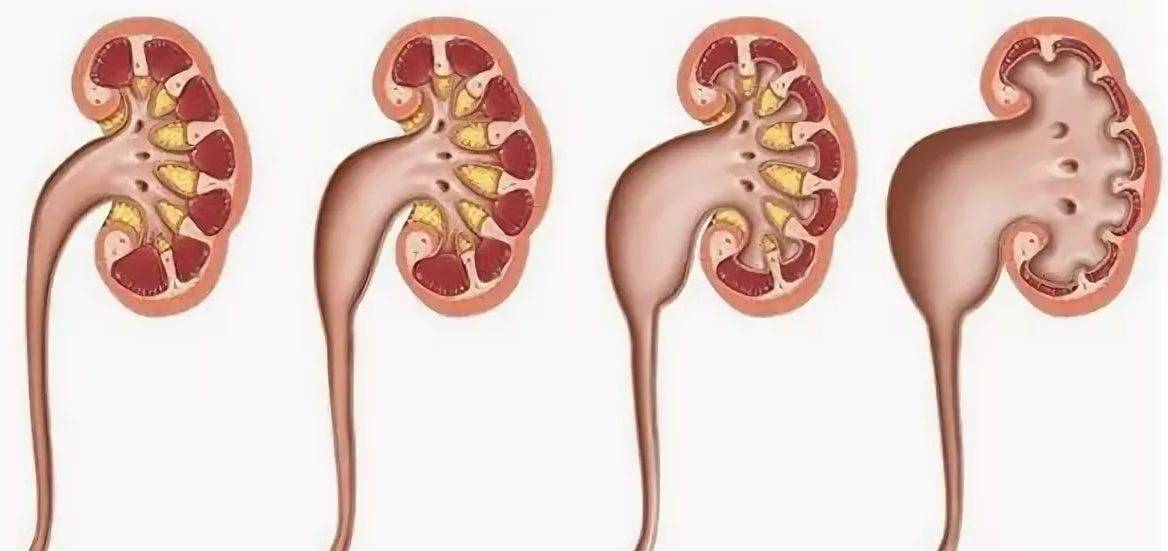
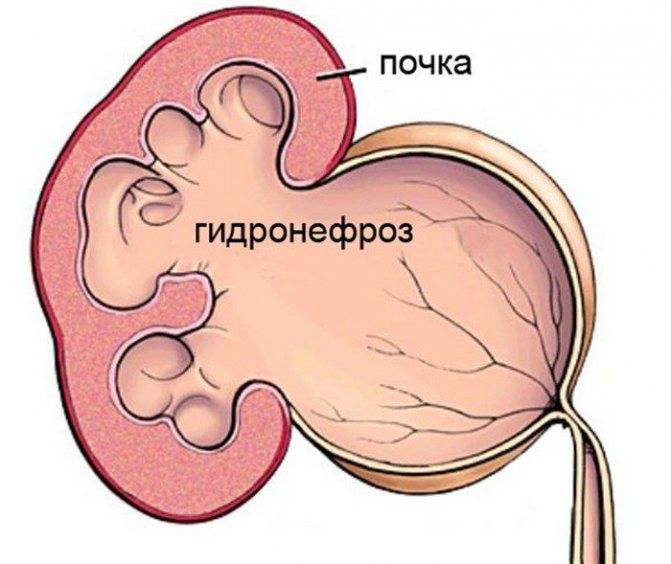
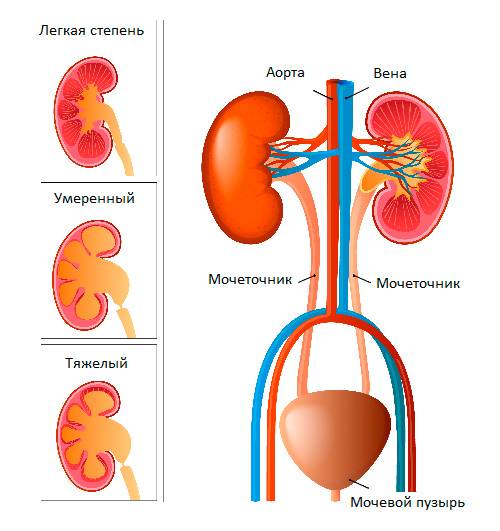
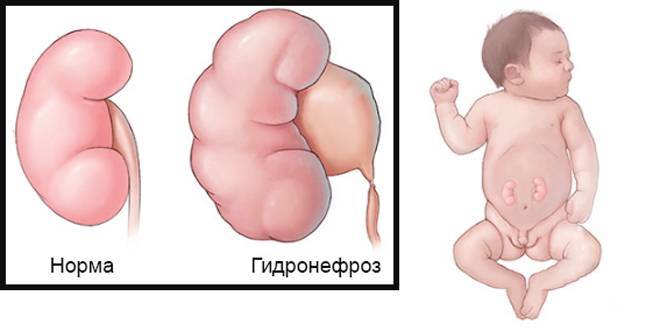
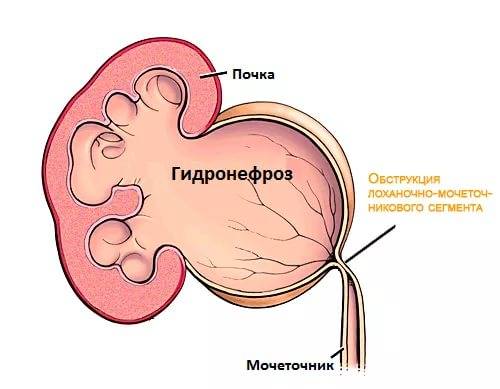
Гидронефроз у ребенка проявляется как аномальное увеличение почки, возникающее по причине нарушения оттока мочи: моча скапливается в почечной лоханке из-за препятствия оттоку мочи, чаще на уровне мочеточников. Может быть одно- и двухсторонним. Подразделяется на пять степеней тяжести, причем последняя предполагает полное прекращение оттока мочи из почки с гибелью почечной паренхимы.
Пузырно-мочеточниковый рефлюкс у детей, в свою очередь, возникает по причине недоразвития клапанов, что приводит к обратному току мочи и возвращению ее в почку ребенка, к нарушению функций всей мочевыводящей системы и развитию вторичных инфекционных осложнений.
4.Лечение
В относительно легких случаях ушиба почки ограничиваются консервативной терапией, которая, однако, достаточно жестко подразумевает исключение каких бы то ни было механических и пищевых нагрузок (постельный режим, щадящая диета). По показаниям предписываются кровоостанавливающие средства, антибиотическое лечение для профилактики нефрита. Повреждение почечной паренхимы создает прямое показание для хирургического вмешательства (характер и методика операции определяется конкретной клинической картиной и результатами диагностического обследования, которое должно быть произведено как можно быстрее). Проникающее ранение почки однозначно является жизнеугрожающим состоянием и требует вмешательства по экстренному протоколу. К наиболее вероятным осложнениям почечной травмы относятся стойкая гипертония, хронификация пиелонефрита, образование конкрементов (камней), гидронефроз и т.п.
1.Общие сведения
Вероятно, каждый из нас с раннего детства чувствует на генетическом уровне: уж что-что, а почки надо беречь от ударов, сотрясений, холода и прочих неприятностей. Взрослея, мы понимаем все лучше (и любой уролог подтвердит): травма спины в области почек – это не только очень больно, это всегда опасно. Желательно понимать это не на собственном опыте, а по мере накопления общих знаний.
Разумеется, ушибы почек очень разнятся и по характеру, и по интенсивности, и по выраженности деструктивных последствий, и по прогнозу. Проникающее осколочное ранение в ходе боевых действий требует совсем иного медицинского протокола, чем падение на спину в период гололедицы, а тяжелая тупая или колото-резаная ножевая рана в пьяной драке, вероятней всего, закончится иначе, чем удар футбольным мячом в спину, заслонившую опасный сектор ворот при пробитии штрафного. Однако риск присутствует в любом случае. Согласно доступным медико-статистическим данным, непроникающие травмы почек в общем объеме всех регистрируемых травм по частоте занимают третью позицию, а среди непосредственных причин травматической летальности доля механического повреждения почек достигает 40%
Это при том, что в теле человека почки, учитывая их жизненную важность, «спрятаны» внутри, частично прикрыты ребрами и плотными тканями и расположены таким образом, чтобы минимизировать их уязвимость в случае опасности (которую человек инстинктивно старается встречать лицом к лицу). Поэтому изолированная травма почки встречается редко (ок
20%), т.е. в подавляющем большинстве случаев это лишь один из компонентов более тяжелой политравмы.
В то же время, в специализированных урологических стационарах доля пациентов с непроникающей травмой почки относительно невелика и составляет менее половины процента.
Дальнейшая схема лечения повышенной подвижности почки у ребенка
В случае, если диагностические исследования подтвердят наличие у ребенка нефроптоза, лечение, назначенное специалистом, будет направлено на устранение симптомов, причин и возможных последствий опущения правой или левой почки для организма детей.
Так как подвижность почек чаще всего возникает из-за слабости мышечной ткани, в основе терапии лежит укрепляющая гимнастика. В центре детской нефрологии Ю. Б. Перевезенцевой специалисты разрабатывают комплекс упражнений, ориентированных на состояние и возможности конкретного пациента (в том числе с учетом его возраста). Упражнения направлены на постепенное укрепление мышц спины и живота, чтобы восстановить нормальное положение почки в почечной нише.
Лечебная физкультура при нефроптозе должна быть достаточно щадящей, упражнения выполняются под наблюдением родителей либо врачей – особенно, если речь идет о пациентах раннего возраста
Дети грудного возраста занимаются ЛФК вместе с мамой, обычно в бассейне.
Второй важной составляющей лечения является диета и изменение образа жизни. Диета направлена на здоровый набор веса и должна содержать:
- мясные и молочные продукты;
- фрукты и овощи, богатые витаминами.
При обнаружении сопутствующих воспалительных заболеваний воздействие на нефроптоз может включать также медикаментозную терапию, предполагающую использование:
- противовоспалительных препаратов, в том числе различных лекарств природного происхождения;
- препаратов, прием которых направлен на восстановление нормальной функции мочеиспускания;
- обезболивающих препаратов.
В большинстве случаев при своевременно поставленном диагнозе (нефроптозе 1 степени у детей) указанных терапевтических мер бывает достаточно для устранения имеющейся проблемы. Однако при заболевании 2 и 3 степеней восстановление нормального положения почки может достигаться и хирургическим путем. Операция в этом случае предполагает закрепление почки в почечной нише. Целесообразность операции обсуждается с родителями маленького пациента и устанавливается путем тщательного обследования.
Диагностика нефроптоза
В ходе диагностики нефроптоза выполняются:
- УЗИ почек, которое проводят также в двух положениях: ультразвуковое исследование дает возможность оценить степень подвижности почки и нарушения оттока мочи
- Урография: экскреторное урологическое рентгеновское исследование с использованием контрастного вещества, которое вводится в вену, считается наиболее информативным типом исследования, так как позволяет в динамике проследить состояние почек, их положение и анатомические особенности. Проводится в положении лежа и стоя. Степень опущения определяют по высоте тел поясничных позвонков.
- Анализ мочи: назначается обязательно, чтобы исключить или обнаружить сопутствующие воспалительные заболевания, выявить степень воспаления, тип возбудителя.
- Дуплексное исследование кровотока в почечных артериях лежа и стоя.
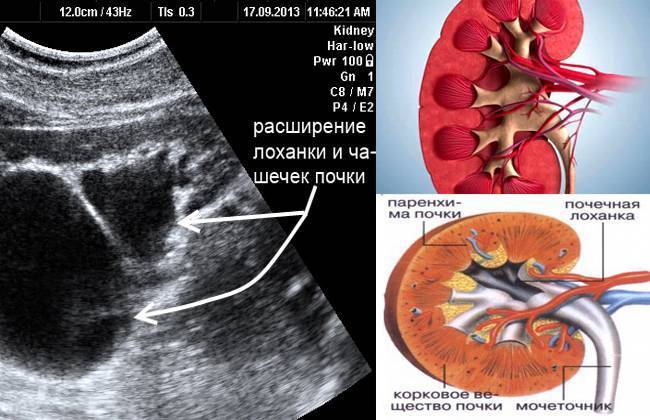
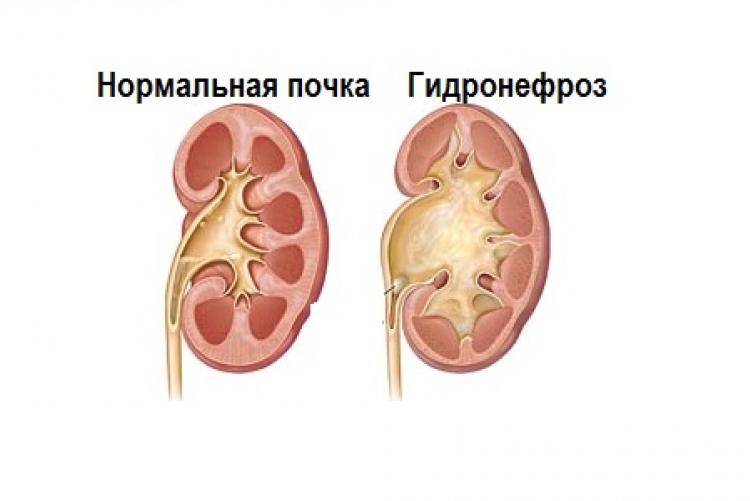
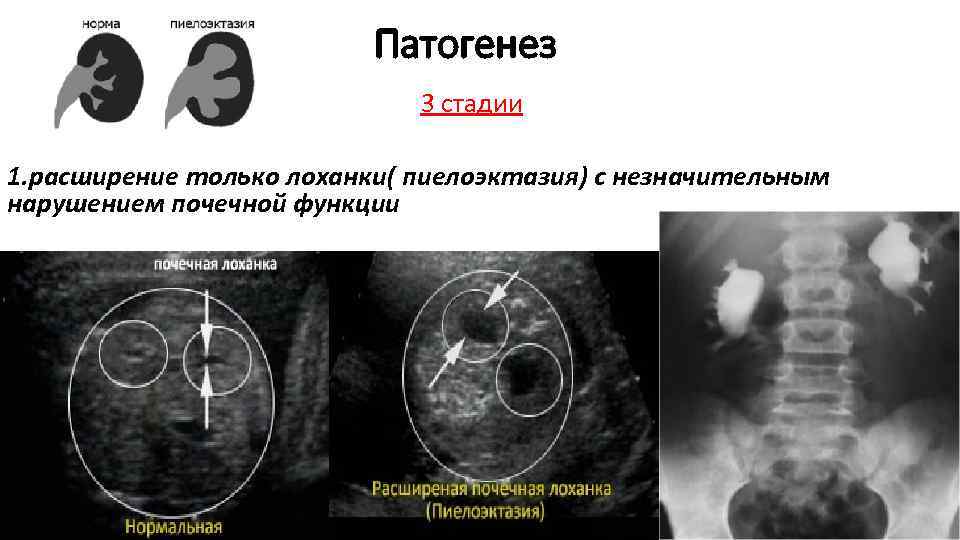
Диагностика гидронефроза
В беседе с пациентом, собрав анамнез, врач определяет алгоритм диагностического поиска. При осмотре почти ничего специфического обнаружить не удается, разве что в запущенных случаях прощупывается увеличенная почка.
В обязательном порядке в лаборатории изучаются моча и кровь. Диагностика включает обязательное инструментальное обследование – УЗИ почек и рентгенографию. УЗИ с большой достоверностью выявляет признаки гидронефроза, при необходимости назначается сосудов почек.
Рентгенографию выполняют с внутривенным контрастированием. Во время исследования оценивается функция почек, видно, как контрастное вещество проходит чашечки и лоханки, где накапливается, сколько времени нужно для полной фильтрации крови (экскреторная урография). В некоторых случаях контраст вводят снизу через мочеточник, что позволяет визуализировать уровень сужения (ретроградная уретеропиелография). В качестве диагностики применяется также , , радиоизотопное исследование. Уточнить все детали, увидеть воочию сужение перед операцией позволяет эндоскопическая уретероскопия (исследование при помощи эндоскопа, который вводится через мочеиспускательный канал и мочевой пузырь в мочеточник).
Наши врачи

Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием

Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием

Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Лечение гидронефроза
При бессимптомном течении и незначительной степени гидронефроза выбирается выжидательная тактика, пациент наблюдается в динамике. Консервативное лечение гидронефроза применяется в случаях воспаления в процессе подготовки к операции.
Основной метод лечения данной патологии – хирургический. Удаляются опухоли, метастазы, камни, устраняются врожденные пороки развития.
Практика показывает, что максимальное количество сужений приходится на мочеточник. Достаточно устранить сужение в этом месте, и восстанавливается нормальный отток мочи, человек выздоравливает.
ЦЭЛТ выполняют пластику мочеточника, используя лапароскопический доступ, в течение более 15 лет. Это максимально щадящая реконструктивная операция, которая приводит к полному выздоровлению. Накоплен огромный практический опыт, позволяющий помочь огромному числу пациентов.
Операция выполняется через проколы, без больших разрезов. Изображение проецируется на большой монитор, на котором видны все подробности. Суженный, измененный рубцами мочеточник рассекается. Из ткани лоханки выкраивается лоскут, который вшивается в месте сужения, производится пластика.
Эндоскопическая пластика мочеточника причиняет минимум повреждений пациенту. При операции рассекается небольшое количество тканей, следовательно, и возможных послеоперационных осложнений намного меньше, чем при открытом доступе. Практически к нулю сведен риск инфицирования. Реабилитационный период длится не более месяца, большую часть которого пациент проводит дома. В стационаре нужно провести только 2-4 дня.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ почек и надпочечников | 2 700 |
| Урография внутривенная | 6 000 |
| КТ почек | 10 000 |
- Стриктура мочеточника
- Короткая уздечка полового члена
Какие патологии почек у плода можно выявить на 2 скрининге
2-й скрининг проводится на сроке 20-24 недели беременности. На нём выявляют различные пороки почки у плода:
- Агенезию (отсутствие одной или обеих почек). При односторонней агенезии на УЗИ с одной стороны почка не визуализируется вовсе, а с другой стороны она увеличена по сравнению с нормой. При двусторонней агенезии органа нет вообще, поэтому плод обычно погибает на определённом сроке беременности. Односторонняя агенезия не является показанием для аборта, потому что человек может жить и с одной почкой.
- Дистопию (нетипичное положение органа). Место расположения почки — это почечная ямка. Иногда почка не поднимается в ямку, а располагается в любой области таза. На УЗИ в этом случае дистопированная почка не будет видна, поэтому неопытный врач может принять дистопию за агенезию.
- Увеличенный или уменьшенный в размерах орган;
- Расширение почечной лоханки свыше 2 мм от нормы;
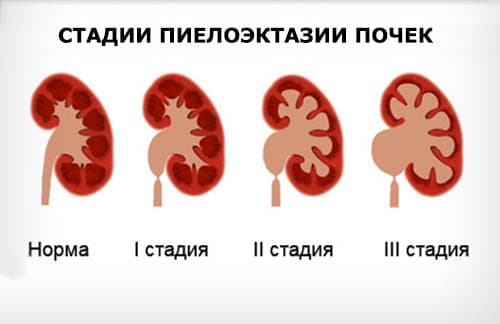
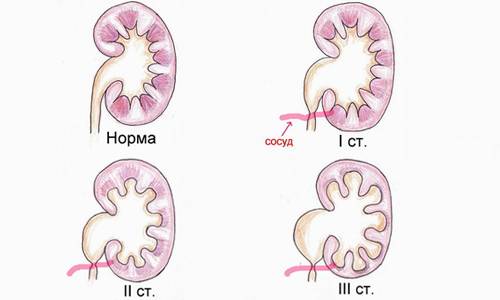
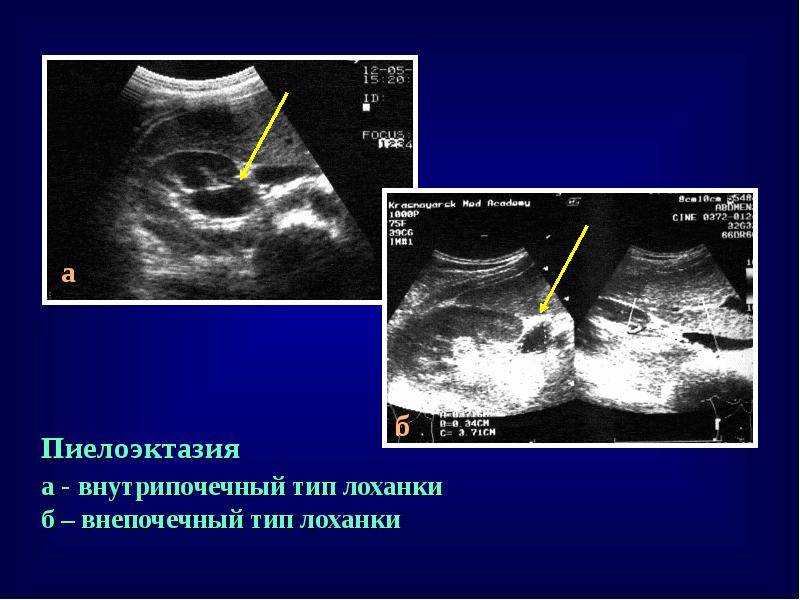
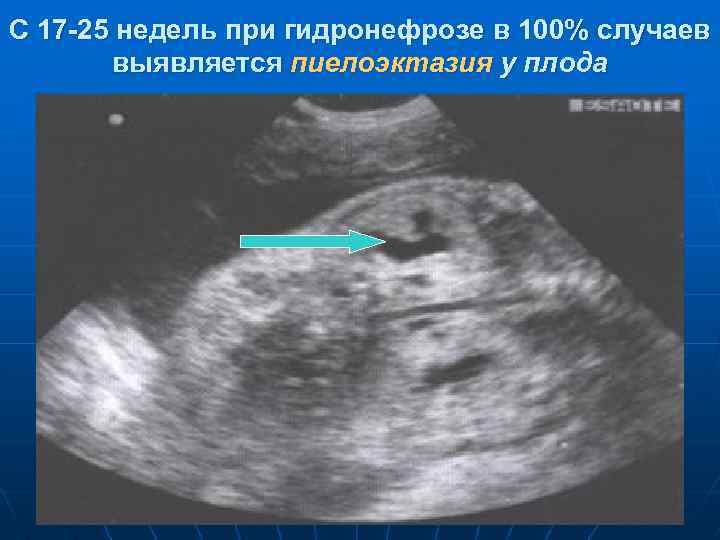
- Пиелоэктазия — расширение почечной лоханки без сопутствующих патологий органа;
- Пиелоуретероэктазия — расширение почечной лоханки с расширением мочеточника;
- Пиелокаликоэктазия — одновременное расширение и почечной лоханки, и чашки.
- Гидронефроз — скопление мочи в лоханке, приводящее к увеличение чашек и лоханок в размерах. Моча скапливается у основания мочеточника, за счёт чего он расширяется. Патология не является заболеванием, но свидетельствует о патологии лоханки и чашки почки. Диагностируется в 80% беременностей. Если к моменту рождения почечная лоханка будет увеличена более чем на 10 мм, малышу понадобится срочная операция.
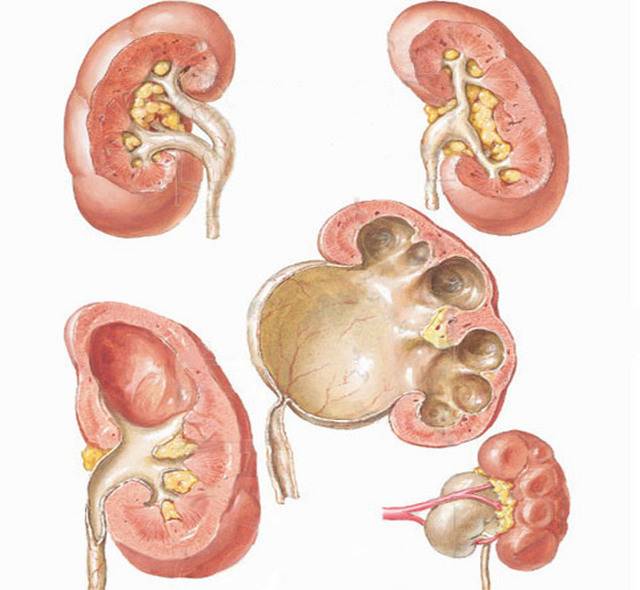
- Кисты почек. Мультикистозная дисплазия является одним из самых опасных заболеваний почек. Выражается в перерождении нефронов в кисты, которые закупоривают протоки и затрудняют отток мочи. Они содержат жидкость внутри и достигают размера 3-4 см. При двустороннем мультикистозе почки врачи рекомендуют прервать беременность, а при односторонней патологии – удалить поражённую почку сразу после рождения малыша.
- Поликистоз почки в наличии на органе нескольких кист размером 1-2 мм. На УЗИ аппарате они не видны, но об их наличии свидетельствуют маловодие у беременной и двустороннее увеличение почек в размерах. Эхогенность почек будет повышена, а контур – иметь белый цвет. В этом случае женщину отправляют на аборт, потому что плод погибает ещё в утробе.
- Обструкция лоханочно-мочеточникового соустья. На УЗИ визуализируется расширение почечной лоханки при сохранении нормальной ширины мочеточника и почечной чашки. Количество околоплодных вод остаётся в норме, недоразвитости почки также не наблюдается. На фоне обструкции лоханочно-мочеточникового соустья возникает гидронефроз (застой мочи в почке).
Патология опасна тем, что на её фоне развивается почечная дисплазия – поражение почечной ткани кистами с нарушением функциональности органа. На УЗИ почка становится гиперэхогенной, в ней появляются кисты.
Диагностика гидронефроза
При подозрении на гидронефроз исследуются анализы крови и мочи, выполняется УЗИ почек, расположенных рядом органов и мочевого пузыря. Затем требуется уточнение причин заболевания. С помощью рентгена можно увидеть увеличенную деформированную почку, наличие камней в ней и мочевом пузыре. При компьютерной томографии с контрастированием выясняется степень развития процесса, возможность восстановления почечной функции.
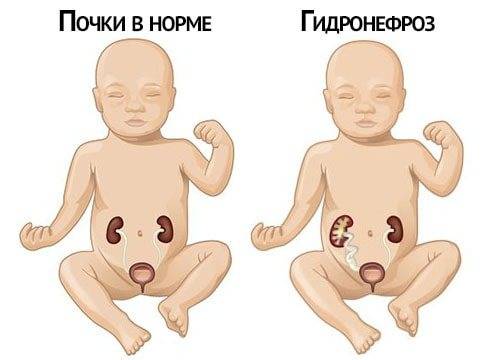
Врожденный гидронефроз у детей можно обнаружить уже на 15-й неделе развития во время УЗИ плода. Если заболевание проявилось позже, то все исследования начинают с 4-5-й недели рождения, когда водообмен организма малыша уже наладился.
Как лечится гидронефроз?
Начальные проявления гидронефроза часто исчезают самостоятельно, но иногда прогрессируют. Показано наблюдение специалиста с выполнением УЗИ 2-4 раза в год, на первых 3-х годах жизни, и одного раза в год в старшем возрасте.
Средняя степень гидронефроза может иметь, как положительную, так и отрицательную динамику. При увеличении расширения лоханки в процессе наблюдения необходимо провести оперативное лечение. УЗИ на первом году жизни при средней степени гидронефроза проводятся каждые 2-3 месяца.
Выраженный гидронефроз с резким нарушением оттока мочи из почки требует выполнения хирургической операции без промедления.
Какова продолжительность нахождения ребенка в стационаре после операции?
Продолжительность пребывания ребенка в стационаре после операции зависит от способа отведения мочи из оперированной почки. При установке стента внутреннего дренирования, дополнительного дренажа для отведения мочи из почки не требуется, и стационарный послеоперационный период сокращается до 5-9 суток. Стент удаляется через месяц – полтора после операции через тонкий инструмент, вводимый по мочеиспускательному каналу.
Если во время операции устанавливается не стент, а кактетер-болванка, который выводится наружу через почку, что параллельно ей устанавливается трубка-дренаж (нефростома) для обеспечения свободного оттока мочи из оперированной почки. В этом случае требуется более продолжительное нахождение ребенка в стационаре – около 3 недель. Выбор варианта отведения мочи делается хирургом во время операции.
Особенности лечения и наркоза определяются с учетом обсуждаются с оперирующим хирургом
Наши центры
Санкт-Петербург
14-Я ЛИНИЯ В. О.,
Д. 7
ВАСИЛЕОСТРОВСКАЯ
ПН-ВС 9:00-21:00
ПР. ТОРЕЗА, Д.
72
Удельная
Площадь Мужества
ПН-CБ 8:00-21:00
ВС 9:00-21:00
УЛ. БАДАЕВА, Д. 6,
К.1
ПРОСПЕКТ БОЛЬШЕВИКОВ
ПН-ВС 9:00-21:00
УЛ. ПУЛКОВСКАЯ, Д.
8, К. 1
ЗВЕЗДНАЯ
ПН-ВС 9:00-21:00
КОМЕНДАНТСКИЙ ПР.,
Д. 10, К. 1
КОМЕНДАНТСКИЙ ПРОСПЕКТ
ПИОНЕРСКАЯ
ПН-ВС 9:00-21:00
УЛ. ЛЕНИ ГОЛИКОВА,
Д. 29/3
ПРОСПЕКТ ВЕТЕРАНОВ
ПН-ВС 9:00-20:00
УЛ. СИКЕЙРОСА, Д.
10В
ОЗЕРКИ
ПН-СБ 9:00-20:00
УЛ. ГЖАТСКАЯ Д.
22, К. 4
АКАДЕМИЧЕСКАЯ
ПОЛИТЕХНИЧЕСКАЯ
ПН-ВС 9:00-21:00
УЛ. Дегтярная
23/25
Маяковская
площадь восстания
ПН-СБ 9:00-21:00
ВС 9:00-19:00
БОГАТЫРСКИЙ ПР.,
Д. 64 К. 1
СТАРАЯ ДЕРЕВНЯ
КОМЕНДАНТСКИЙ ПРОСПЕКТ
ПН-СБ 9:00-21:00
ВС 9:00-18:00
г. Выборг,
Ленинградский пр. 10
ПН-СБ 9:00-20:00
Москва
ул. Мясницкая, д.
32, стр. 1
ЧИСТЫЕ ПРУДЫ
Сретенский бульвар
Тургеневская
ПН-ВС 9:00-21:00