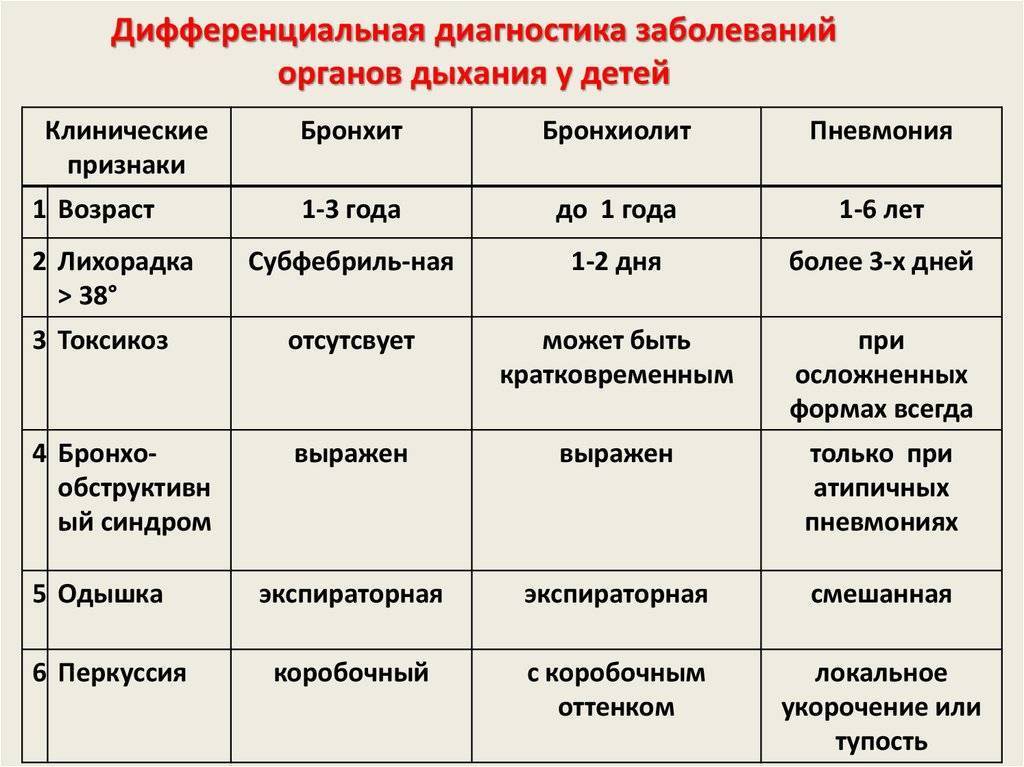
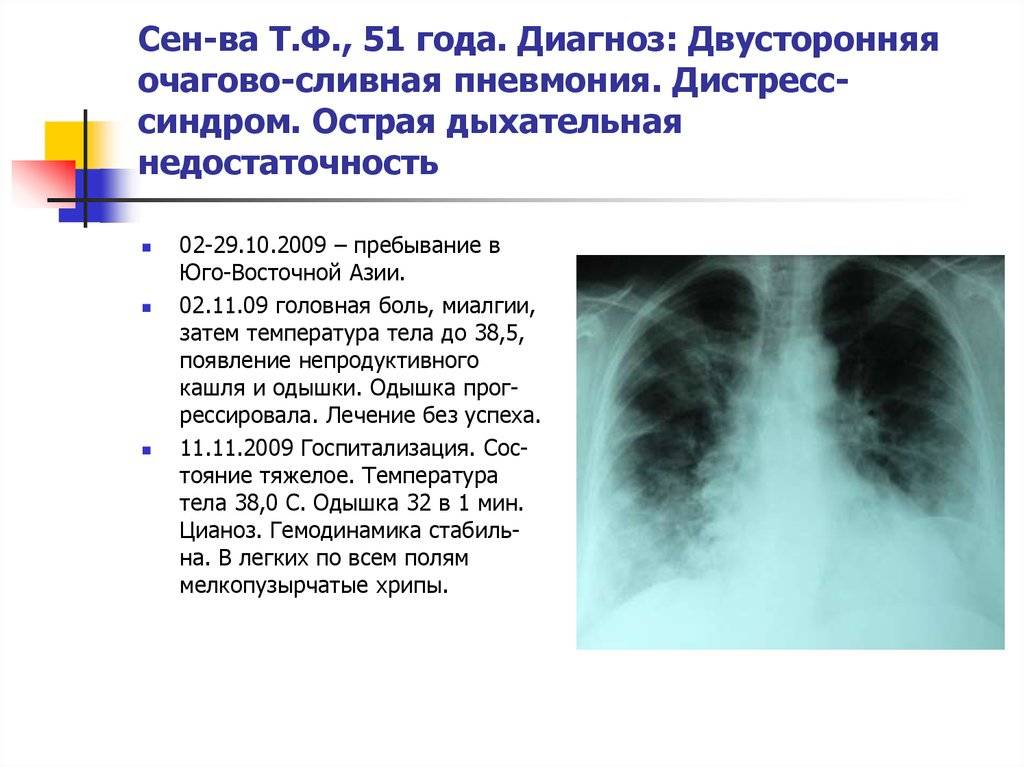
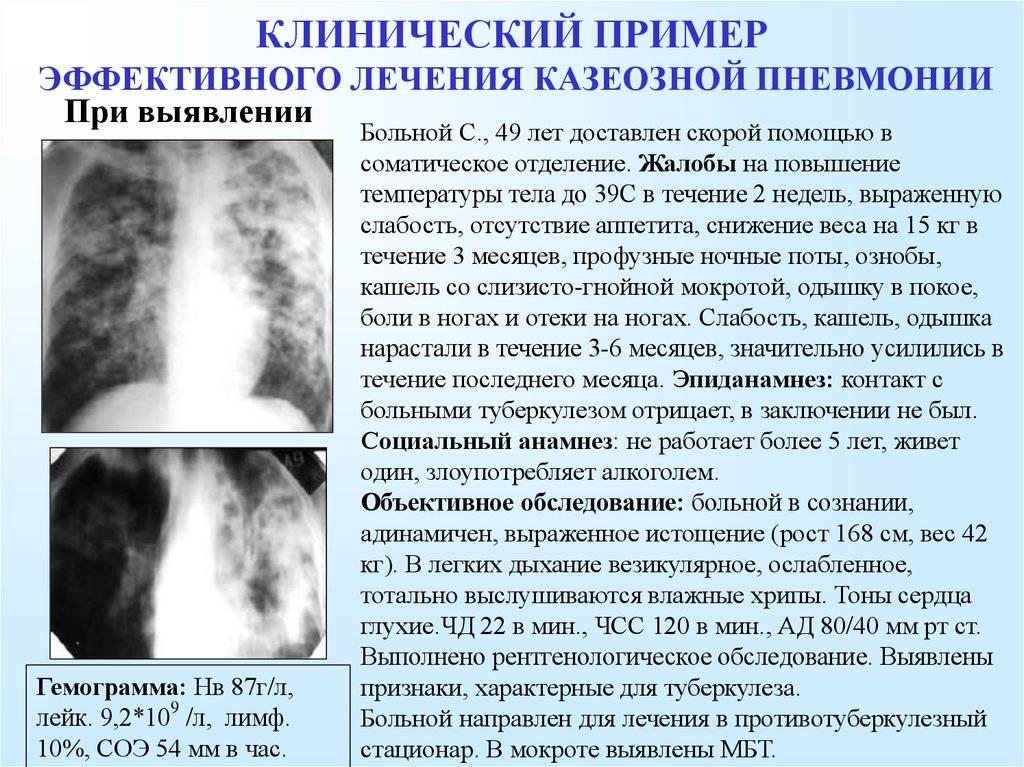
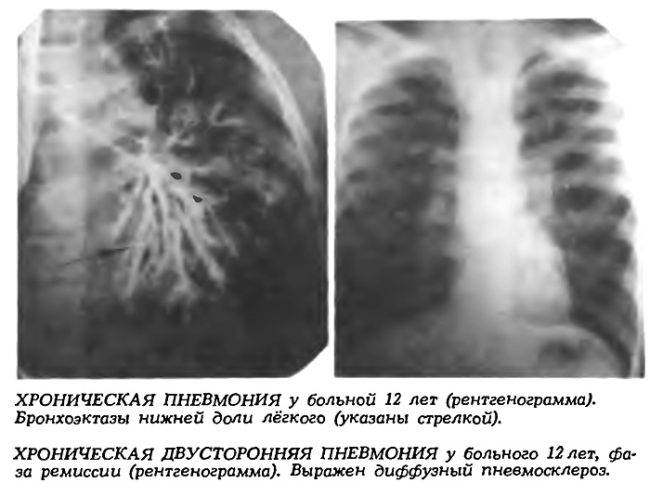
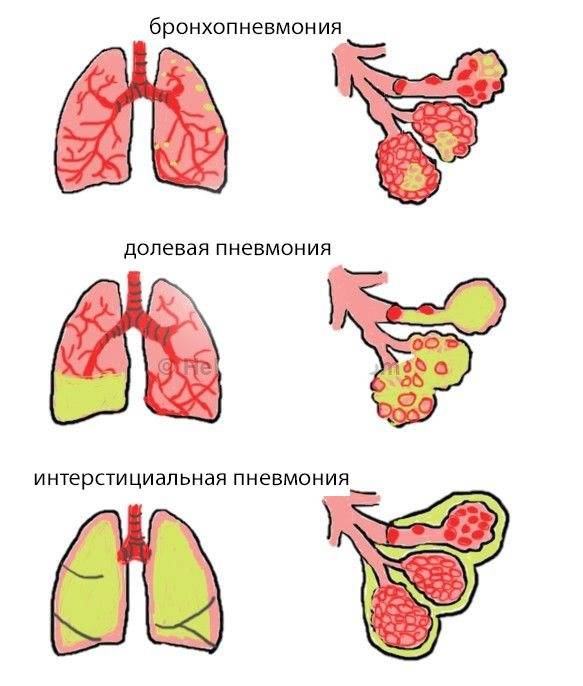
Причины пневмонии
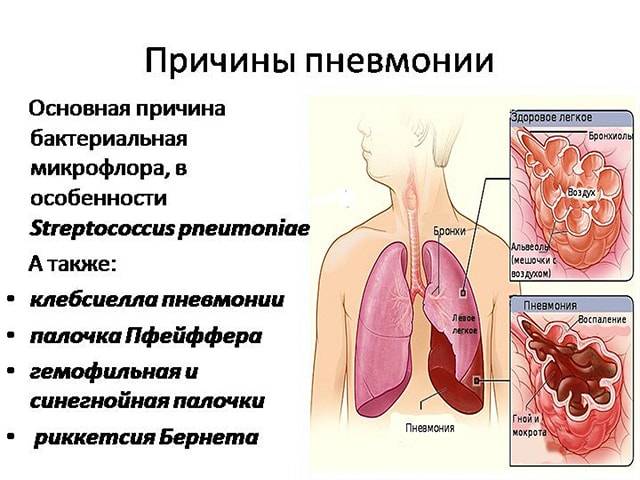
Чаще всего причиной пневмонии выступает бактериальная инфекция. В 30-40% случаев возбудителем воспаления легких является пневмококк (разновидной стрептококковой инфекции). Кроме бактерий, пневмония также может быть вызвана вирусами, микоплазмами, хламидиями.
Обычно возбудитель попадает в легкие аэрогенным путем – с вдыхаемым воздухом. Но также возможно попадание инфекции с током крови из уже существующего очага воспаления (например, при перитоните). Проникновение инфекции через верхние дыхательные пути также в большинстве случаев происходит поступательно – сначала возникает очаг воспаления в носоглотке или горле, а уже потом из него инфекция «спускается» в легкие. Таким образом, любое вирусное заболевание верхних дыхательных путей (ОРВИ, грипп) может стать спусковым механизмом развития пневмонии, поскольку вирусное поражение создает благоприятные условия для активизации патогенных бактерий. При заболевании трахеитом или бронхитом необходимо обязательно наблюдаться у опытного врача, чтобы предотвратить или вовремя обнаружить проникновение инфекции в сами легкие.
Факторы, способствующие возникновению пневмонии (воспаления легких)
В некоторых случаях опасность возникновения пневмонии возрастает. Наиболее уязвимы дети (в силу неразвитости иммунитета, дыхательной мускулатуры, более узких и коротких дыхательных путей). Также часто воспаление легких развивается у людей старшего возраста (от 60 лет), это связано с возрастным ослаблением иммунитета, потерей тонуса мышц и низкой подвижностью.
Факторами, увеличивающими риск заболевания пневмонией, также являются:
- хронические заболевания внутренних органов (почек, сердца) в стадии обострения;
- онкологические заболевания;
- эндокринные заболевания (сахарный диабет);
- заболевания центральной нервной системы (в том числе эпилепсия);
- ослабленный иммунитет;
- постоянные стрессы, угнетенное состояние;
- неполноценное питание (недостаточное употребление фруктов, овощей, рыбы, мяса);
- переохлаждение;
- курение;
- злоупотребление алкоголем.
Чем опасна пневмония у детей и каковы ее последствия для здоровья?
Основными осложнениями пневмонии являются плеврит, легочная деструкция (абсцессы легочной ткани, буллы, пневмоторакс, пиопневмоторакс), эмпиема плевры, отек легких и легочно-сердечная недостаточность. Наиболее же грозное последствие заболевания — это инфекционно-токсический (бактериальный) шок.
Если говорить о последствиях пневмонии для здоровья ребенка, то в будущем у него могут возникнуть повторные инфекции дыхательных путей с длительным периодом восстановления и снижение местного иммунитета слизистой дыхательных путей. Дети, переболевшие пневмонией, находятся в группе риска по развитию бронхиальной астмы, туберкулеза легких, хронических бронхо-легочных заболеваний.
pixabay.com  / Semevent
Источники и справочные материалы
| 1 | Врожденная пневмония у детей. Клинические рекомендации | 0 Б |
| 2 | Пневмония у детей. Клинические рекомендации. | 180 КБ |
| 3 | Атипичные пневмонии у детей. Методическая разработка кафедры педиатрии ФУВ Новосибирского медицинского института. | 72 КБ |
| 4 | Методическая разработка. Пневмония у детей младшего возраста 2016 | 605 КБ |
| 5 | Клинические рекомендации. Внебольничная пневмония у детей | 1 МБ |
| 6 | Пневмония новорожденных. Сепсис новорожденных. Методическая разработка | 0 Б |
| 7 | Клинические рекомендации по диагностике и лечению острых респираторных заболеваний (ОРЗ), лечению пневмонии у детей | 990 КБ |
Причины пневмофиброза
Часто пневмофиброз возникает в результате гипоксии легочной ткани, которая приводит к активации фибробласты, вырабатывающие коллаген, что становится начальной стадией развития соединительной ткани.
Также можно выделить главные причины, провоцирующие патологические процессы в легких: нарушение процесса вентиляции легких, оттока секрета из бронхов и крово- и лимфооттока.
В норме ткань легких эластичная, что обеспечивает нормальную работу системы дыхания организма. Чем больше эластичность, тем больше организм прилагает усилий для растяжения ткани, что приводит к высокому внутрилегочному давлению. Давление внутри легких действует на внутреннюю стенку альвеолы и раскрывает её при вдыхании воздуха. При начавшемся пневмофиброзе, большая часть альвеол поражается, в результате эластичность в легких уменьшается, а организму требуется меньше силы для растяжения. В этом случае низкое внутрилегочное давление не раскрывает все альвеолы и часть из них выпадает из общей системы дыхания, из-за чего организм получает меньше кислорода, а процесс вентиляции легких нарушается.
Воспалительные процессы в бронхах нарушают отток секрета, который в них накапливается, что становится благоприятной средой для размножения патогенной микрофлоры.
Нарушение крово- и лимфооттока происходит из-за передавливания сосудов в легких, застойных процессов в прилегающих к легкому сосудах. Застой крови обычно происходит из-за воспалительных процессов, спазмов. В месте застоя начинает образовываться соединительная ткань, которая со временем замещает рядом расположенные альвеолы.
Другими словами, на развитие пневмофиброза влияет в первую очередь первичное заболевание в легких (очаг воспаления), которое и провоцирует замену легочной ткани на соединительную.
В каждом случае, в зависимости от фактора, спровоцировавшего патологический процесс, соединительная ткань развивается по-разному: при нарушении вентиляции легких появление соединительной ткани в легких становится первопричиной пневмофиброза, при застойных процессах – являются следствием.
При прогрессировании заболевания легочная ткань выпадает их системы дыхания, что приводит к развитию дыхательной недостаточности и нарушению газообменных процессов между сосудами, тканями, альвеолами.
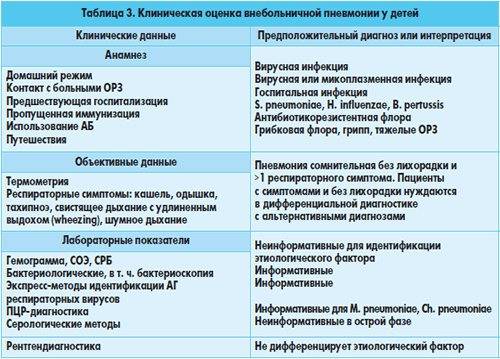
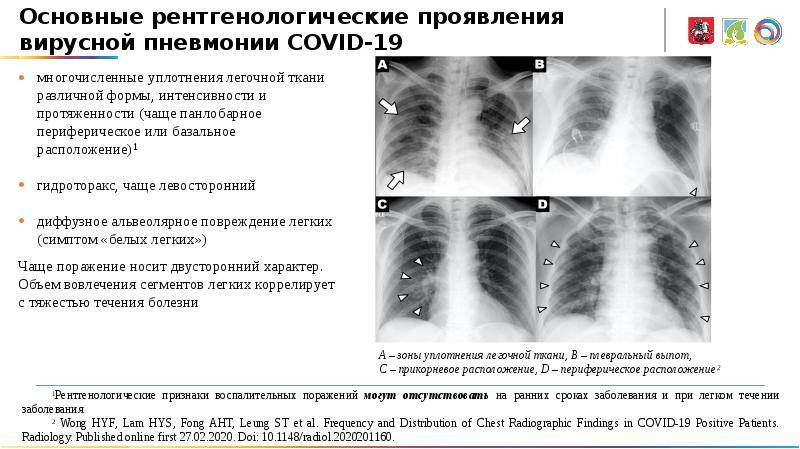
Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
Чтобы врачи могли объективно оценивать объем поражения легких, взвешивать риски и реагировать на вызовы, был принят единый стандарт классификации вирусных пневмоний по степени тяжести, где:
КТ-0 — отсутствие признаков вирусной пневмонии;
КТ-1 — легкая форма пневмонии с участками «матового стекла», выраженность патологических изменений менее 25%;
КТ-2 — умеренная пневмония, поражено 25-50% легких;
КТ-3 — среднетяжелая пневмония, поражено 50-75% легких;
КТ-4 — тяжелая форма пневмонии, поражено >75% легких.
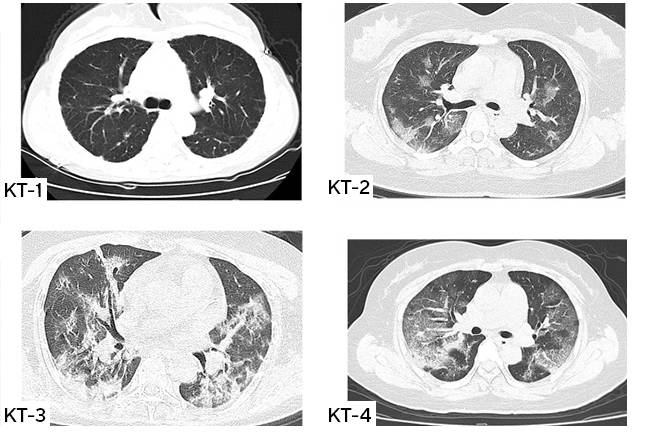
Процент деструкции легочной ткани определяется по томограммам. Врач-рентгенолог оценивает по пятибалльной шкале каждую из пяти долей легких.* Если признаки пневмонии не выявлены, то значение соответствует 0; 1 балл свидетельствует о поражении легких 5%, и так далее.
* Согласно «Временным методическим рекомендациям» Министерства Здравоохранения РФ от октября 2020 г., принятая и описанная выше балльная система оценки легочных сегментов и долей упразднена. Объективность оценки поддерживается программным обеспечением и медицинской экспертизой.
Иными словами, сокращение КТ1, КТ2, КТ3 или КТ4, которое врач-рентгенолог пишет в заключении, указывает на объемы нефункциональной легочной ткани в совокупности с другими признаками, характерными для той или иной стадии. Это эмпирическая визуальная шкала, принятая рентгенологами.
Данную шкалу визуальной оценки легких по результатам компьютерной томографии (или МСКТ) разработали только во время пандемии новой коронавирусной инфекции. Ее ввели специалисты из Центра диагностики и телемедицины США, изучив КТ-исследования 13 003 человек, которые составили основную выборку.
Примечательно, что скорость перехода пневмонии к следующей, более осложненной степени зависит не только от возраста пациента (чем старше, тем быстрее), но и от текущей стадии заболевания. А именно, если вирусная пневмония SARS-CoV-2 у пациента была выявлена еще на первой стадии (КТ1), то предотвратить переход к следующей (КТ2) будет легче как минимум потому, что сравнительно малому числу вирионов требуется больше времени, чтобы распространиться по легким и спровоцировать более обширный воспалительный процесс. В то время как переход от КТ3 к КТ4 происходит очень быстро, и тогда жизнь пациента находится под угрозой. Анализируя уже упомянутую группу пациентов, ученые из США пришли к выводу, что при переходе в следующую группу, риск летального исхода при коронавирусе увеличивался примерно на 38%.
Процент вовлечения паренхимы (собственно поражения) легких в заключениях обычно указан приблизительно, поэтому диапазон значений может быть довольно широким, однако это не главный показатель. При определении степени тяжести воспаления легких учитываются и другие признаки воспаления легких:
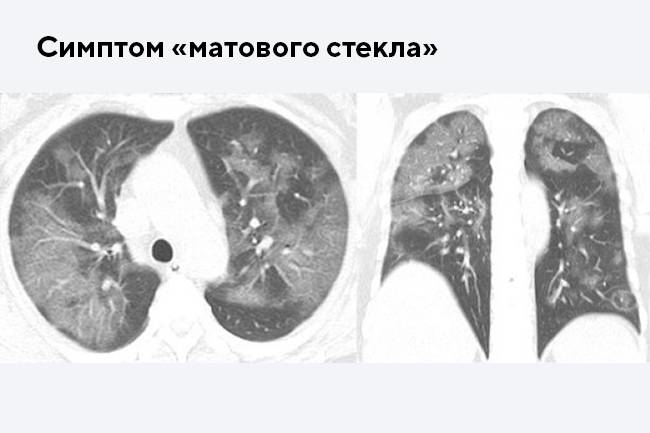
1) Наличие «матовых стекол» на сканах КТ, их локализация, консолидация. «Матовые стекла» — это светлые участки легких на томограммах, которые свидетельствуют об очагах инфильтрации. Плотная ткань не пропускает рентгеновские лучи. «Матовые стекла» — основной признак поражения легких на КТ. Их распространенность и консолидация соответствует тяжелым стадиям пневмонии КТ3 и КТ4.
2) Утолщение междолькового пространства легких или «симптом булыжной мостовой» — ткань легких на сканах КТ имеет внешнее визуальное сходство с брусчаткой. Соответствует тяжелой стадии пневмонии КТ4.
3) Симптом «обратного гало» или «ободка́» — на томограммах выглядит как светлые кольца. Это участки уплотнения вокруг очага инфекции. Считается признаком организующейся пневмонии.
4) Ретикулярные изменения — тонкие линии патологически измененного легочного интерстиция, формирующие сеть.
Если в заключении указана «полисегментарная пневмония», это значит, что признаки воспалительного процесса обнаружены в обоих легких, в нескольких сегментах.
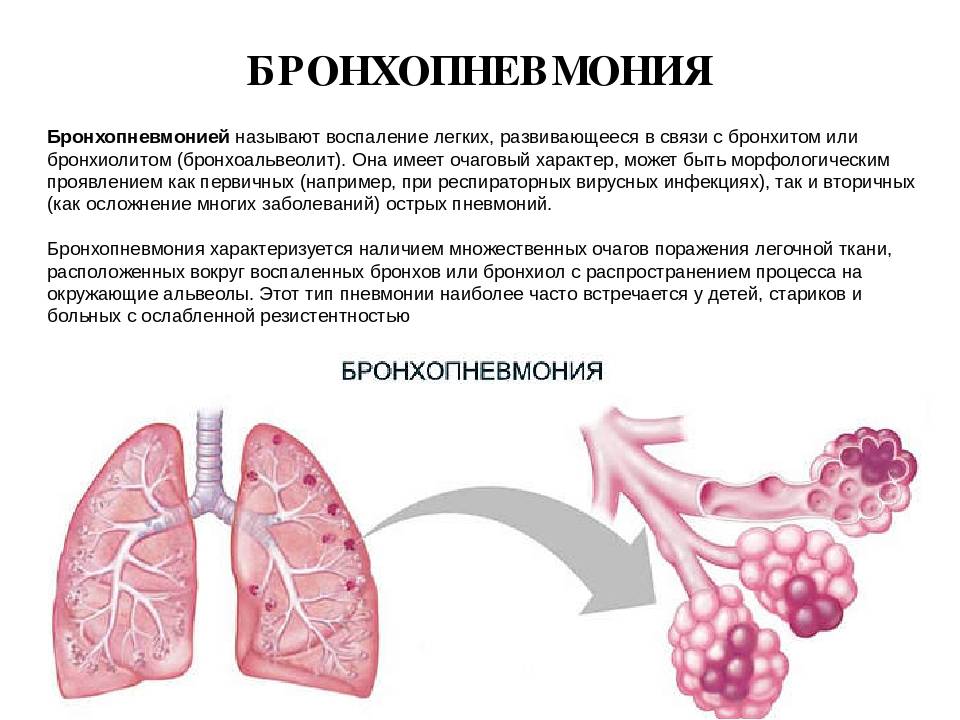
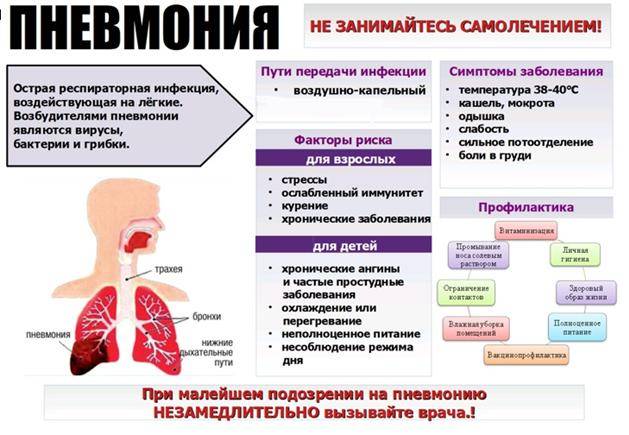
Причины пневмонии
Самая частая причина пневмонии — инфекция, обычно бактериального происхождения.
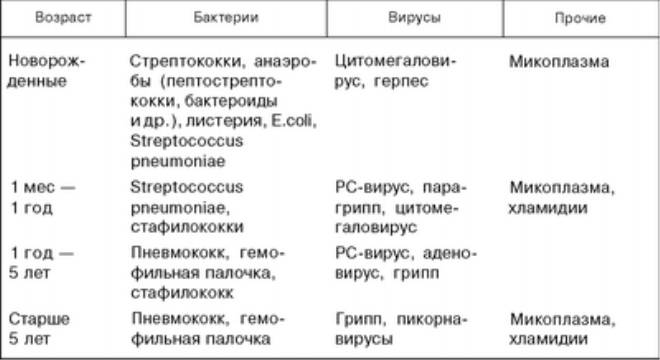
Однако пневмонию вызывают различные виды бактерий, вирусов и (изредка) грибки, в зависимости от того, где началась пневмония. Например, микроорганизмы, вызывающие пневмонию, подхваченную в больнице, отличаются от тех, которые могут вызвать ее в обычной жизни.
Микроорганизмы, вызывающие инфекцию, обычно попадают в легкие при вдыхании. В редких случаях пневмония может вызываться инфекцией в другой части тела. Тогда возбудитель пневмонии проникает в легкие через кровь.
Ниже подробно описываются четыре типа пневмонии.
Бактериальная пневмония
Наиболее частая причина пневмонии у взрослых — бактерия Streptococcus pneumoniae. Эта форма пневмонии иногда называется пневмококковой.
Реже возбудителями пневмонии являются другие виды бактерий, в том числе:
- Haemophilus influenzae;
- Staphylococcus aureus;
- Mycoplasma pneumoniae (вспышки заболеваемости происходят в среднем каждые 4-7 лет, обычно среди детей и молодежи).
В совсем редких случаях пневмонию вызывают следующие бактерии:
- Chlamydophila psittaci: эта бактерия является возбудителем редкой формы пневмонии, которая называется орнитоз или пситтакоз, которая передается людям от зараженных птиц, таких как голуби, канарейки, длиннохвостые и волнистые попугаи (эту форму пневмонии также называют попугайной болезнью или попугайной лихорадкой);
- Chlamydophila pneumoniae;
- Legionella pneumophila: вызывает легионеллёз, или «болезнь легионеров», необычную форму пневмонии.
Вирусная пневмония
Вирусы также могут вызывать пневмонию, чаще всего это респираторно-синцитиальный вирус (РСВ) и иногда вирус гриппа типов A или B. Вирусы чаще всего становятся возбудителями пневмонии у маленьких детей.
Аспирационная пневмония
В редких случаях причиной пневмонии становится попадание в легкие
- рвоты;
- инородного тела, например, арахисового ореха;
- вредного вещества, например, дыма или химического вещества.
Вдыхаемый предмет или вещество вызывает раздражение легких или повреждает их. Этот феномен называется «аспирационная пневмония».
Грибковая пневмония
Пневмония, вызываемая грибковой инфекцией легких, редко встречается у людей с крепким здоровьем. Чаще она поражает людей с ослабленной иммунной системой (см. ниже). Хотя грибковая пневмония встречается редко, ею чаще болеют люди, путешествующие в места, где этот вид инфекции более распространен: отдельные регионы США, Мексика, Южная Америка и Африка.
Некоторые медицинские названия грибковой пневмонии: гистоплазмоз, кокцидиоидомикоз и бластомикоз.
Группы риска по развитию воспаления легких
Люди в следующих группах более подвержены риску заболевания пневмонией:
- грудные младенцы и дети раннего возраста;
- пожилые люди;
- курильщики;
- больные с иными заболеваниями;
- люди с ослабленным иммунитетом.
Заболевания, повышающие вероятность заболевания пневмонией:
- прочие заболевания легких, такие как астма или муковисцидоз (фиброзно-кистозная дегенерация или кистозный фиброз);
- болезни сердца;
- болезни почек и печени;
- ослабленный иммунитет.
Ваш иммунитет могут ослабить:
Принципы лечения
- Заболевание протекает в легкой форме;
- ребенку больше трех лет;
- нет дыхательной недостаточности;
- нет сильного отравления;
- в доме исправная санитария;
- врач уверен, что родители будут тщательно следовать его указаниям.
Антибиотикотерапия
Антибактериальную терапию назначают в виде препаратов второго и третьего поколения, потому что микробы уже обладают устойчивостью к препаратам более ранних поколений. Чаще всего назначают бета-лактамные антибиотики, макролиды, цефалоспорины и другие.
Если такая терапия была назначена до получения результатов бактериологического исследования мокроты, при отсутствии эффективности необходимо поменять препарат на противовирусный. Это могут быть препараты интерферона, осельтамивир.
При обнаружении пневмонии грибкового происхождения назначают фунгицидные препараты. Дополнительно используются жаропонижающие (парацетамол), муколитики и отхаркивающие средства.
Общие рекомендации по лечению детской пневмонии включают частую влажную уборку комнаты, проветривание и обильное питье. У детей большая часть заболевания лечится в условиях стационара, но если болезнь протекает в легкой форме, приемлемо лечение в домашних условиях. Ребенку назначают антибиотики, противовирусные или противогрибковые препараты — в зависимости от того, что вызывает заболевание.
Назначать препараты может только лечащий врач, исходя из тяжести течения и индивидуальных особенностей ребенка.
Процедуры
Часто врачи используют сочетание медикаментозного лечения пневмонии с методами физиотерапии:
- ультразвуковая ингаляция с аэрозолем;
- электрофорез с антибиотиками;
- лечение дециметровыми волнами;
- УВЧ пульс-терапия;
- дыхательная гимнастика;
- Магнитофорез с антибиотиками;
- УФ;
- массаж грудины.
Рецепты народной медицины
К применению народной медицины, особенно у детей дошкольного возраста старше 4 лет, можно начинать только после консультации с врачом. В основном в этом случае используются средства, облегчающие отхождение мокроты
Можно обратить внимание на следующие рецепты:
- Отвар корня солодки.
- Сок черной редьки.
- Настой корня алтея.
- Лук с медом.
Диагностика
Основной способ диагностики пневмококковой инфекции — лабораторные исследования. Для анализа чаще берут кровь или спинномозговую жидкость. Возможно исследование мокроты, гнойного отделяемого, полученных с помощью пункций жидкостей при отите, синусите, отделяемого из ран, других биологических материалов. Пневмококк выявляют путем микроскопии, бактериологического посева, теста на специфические антитела, на наличие генетических фрагментов пневмококка. Возможно проведение тестов для определения чувствительности к антибиотикам.
Врач проведет осмотр и опрос, оценит симптомы. Он может назначить дополнительные обследования:
- При подозрении на бактериальный менингит. Если у ребенка младше 5 лет температура тела повышается до 38°C и есть хотя бы один менингиальный признак (нарушенное сознание, повышенный тонус и болезненность затылочных мышц), назначают анализ спинномозговой жидкости. Если она мутная или есть лейкоцитоз, диагноз подтверждают, выполняя посев или идентификацию пневмококка с помощью ПЦР-диагностики и лабораторных тестов.
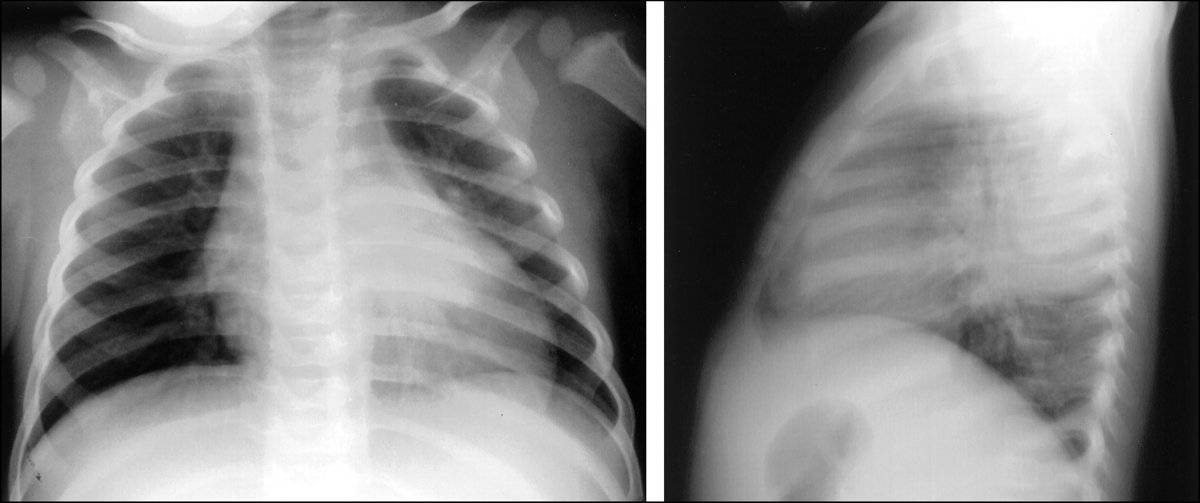
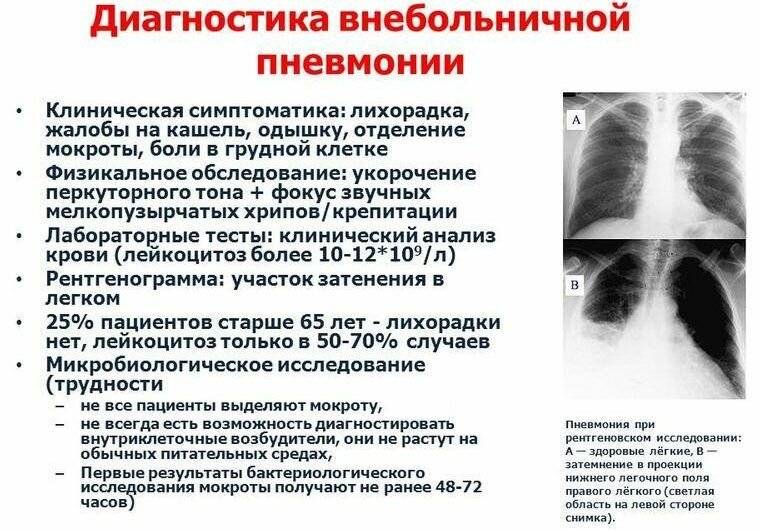
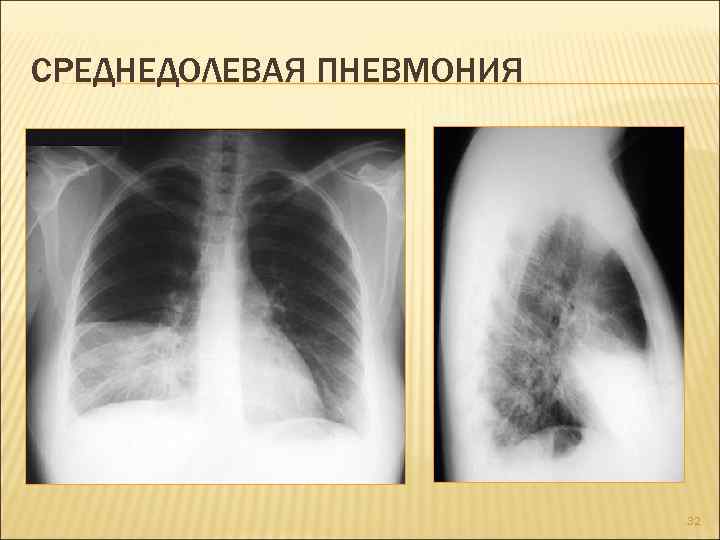
- При подозрении на пневмонию. При появлении лихорадки, кашля, затруднения дыхания назначают рентгенографию или флюорографию, чтобы оценить состояние органов грудной клетки. Для подтверждения пневмококковой пневмонии проводят бактериологический посев крови или плевральной жидкости.
- При подозрении на сепсис. Заражение крови у взрослых может проявляться лихорадкой, ухудшением общего самочувствия, одышкой, снижением артериального давления, спутанностью сознания. У детей в возрасте до 5 лет сепсис проявляется снижением температуры, слабостью, рвотой, конвульсиями (наличие как минимум двух из этих признаков позволяет поставить диагноз). Для его повреждения выполняют бактериологический посев.
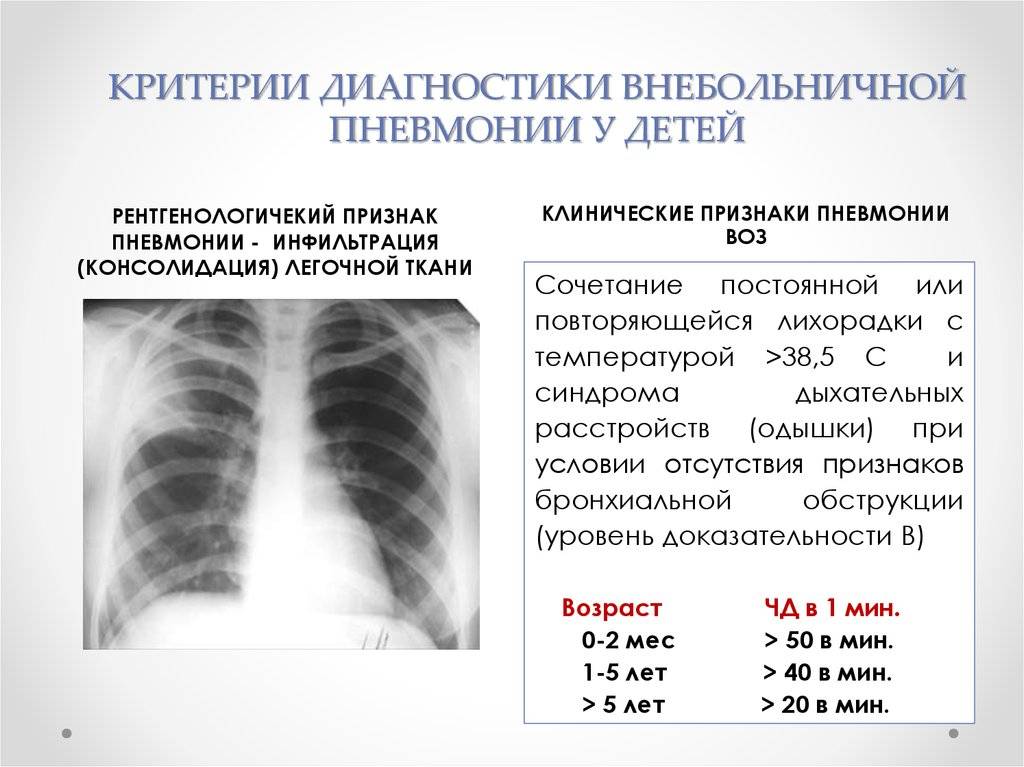
Диагностика пневмонии
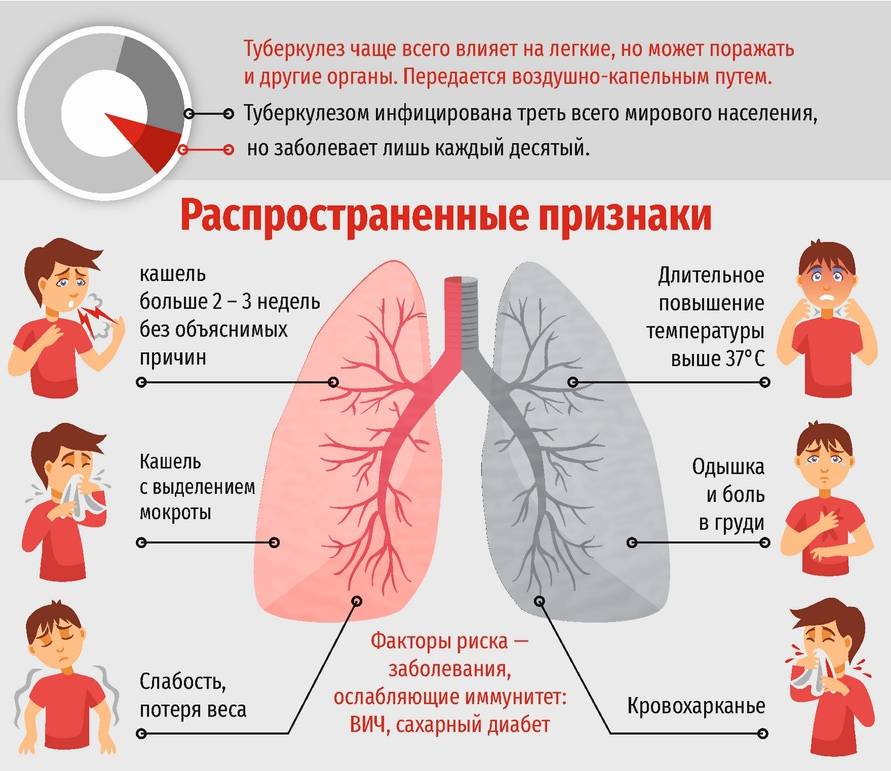
Врач зачастую может диагностировать пневмонию, опросив вас о симптомах и осмотрев грудную клетку. В некоторых случаях могут потребоваться дополнительные исследования. Иногда пневмония трудно поддается диагностированию, так как многие симптомы совпадают с другими заболеваниями, такими как простуда, бронхит и астма.
Чтобы поставить диагноз, врач может сначала спросить:
- дышите ли вы чаще, чем обычно;
- страдаете ли вы от одышки (чувствуете себя запыхавшимся);
- как долго у вас наблюдается кашель;
- отхаркиваете ли вы мокроту, и какого она цвета;
- усиливаются ли боли в груди на вдохе или выдохе.
Врач, скорее всего, измерит вам температуру и прослушает стетоскопом грудную клетку спереди и сзади, чтобы определить, слышны ли характерные потрескивающие или дребезжащие звуки. Он может также прослушать вашу грудную клетку, постукивая по ней. Если ваши легкие заполнены жидкостью, они издают звук, который отличается от того, который издают нормальные, здоровые легкие.
Для подтверждения диагноза врач направит вас на рентген грудной клетки и другие исследования. Рентген грудной клетки может показать, насколько сильно поражены ваши легкие. Рентген также помогает врачу отличить пневмонию от других инфекционных заболеваний легких, например, бронхита. Кроме того проводится анализ мокроты и анализ крови. Анализ образцов мокроты или крови помогает определить причину инфекции — бактерию или вирус.
Осложнения
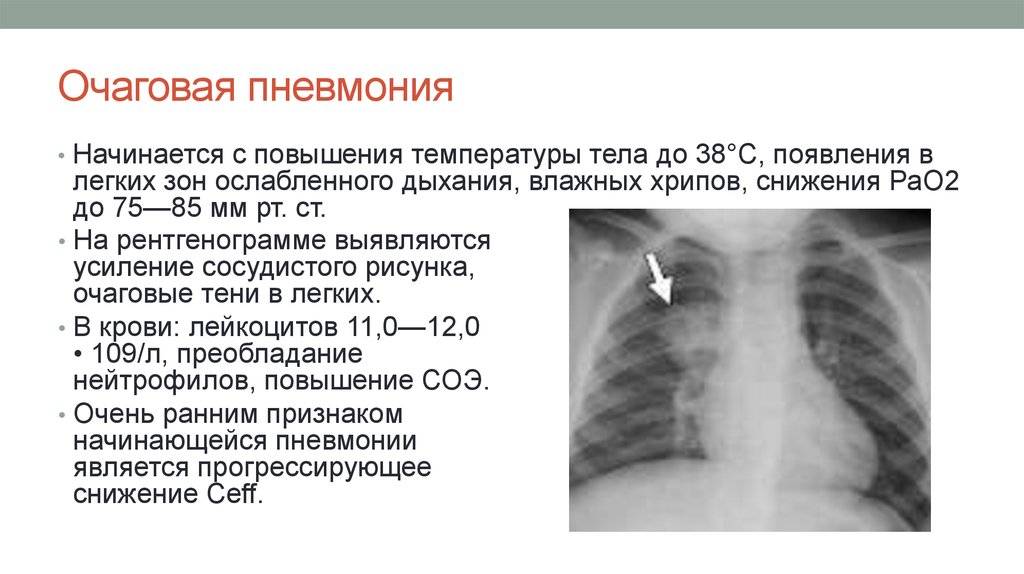
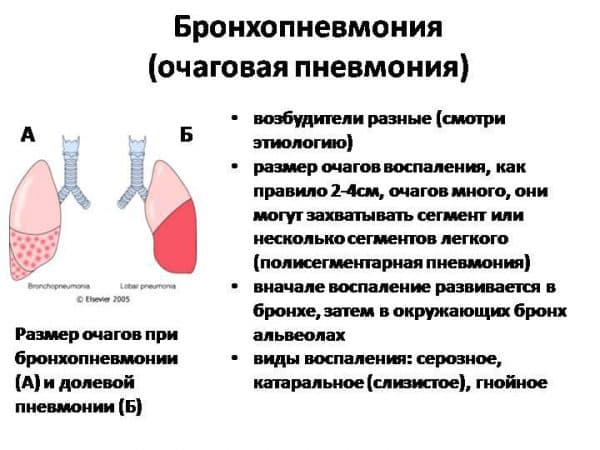
Очаговая пневмония не способна привести к развитию серьезных осложнений. На сегодняшний день она прекрасно лечится. Таким образом, удается устранить не только донимающую симптоматику, но и заболевание в целом. Современные антибактериальные препараты действительно творят чудеса.
Несмотря на столь оптимистичный прогноз, полностью исключать возможность последствий не стоит. Так, в первую очередь может пострадать сердечнососудистая система. Возможно развитие тахикардии. Пострадать может и кровеносная система. Что самое интересное, количество лейкоцитов остается в пределах нормы, но при этом все равно обнаруживается лейкоцитоз или лейкопения. Показатель СОЭ при этом повышен.
Если начать своевременное лечение, избавиться от симптоматики и снизить риск дальнейших последствий будет просто. Очаговая пневмония не так часто вызывает летальный исход. Переживать по этому поводу нет необходимости.