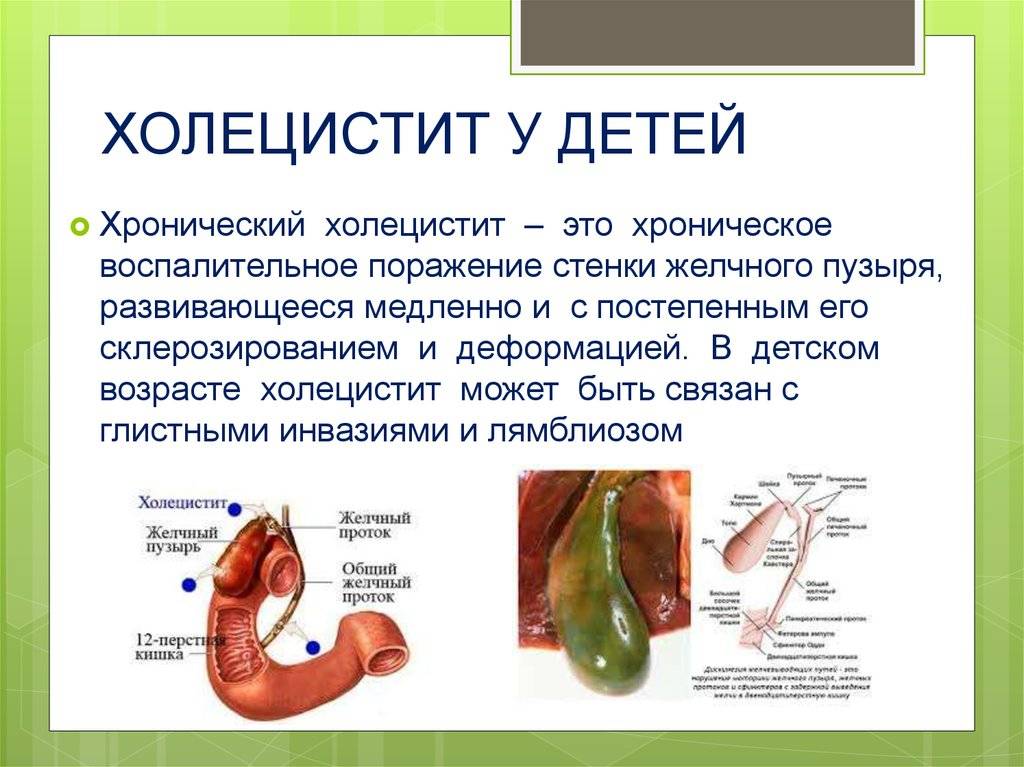
Что можно кушать при воспалении желчного пузыря
При холецистите (воспаление желчного пузыря) диета соответствует столу №5 по Певзнеру. В нем детально расписано при воспалении желчного пузыря что можно кушать, а от чего следует категорически отказаться.
Итак, при холецистите (воспаление желчного пузыря) диета накладывает ограничения на такие продукты, как:
- жиры и рафинированные углеводы,
- жирные сорта мяса, рыбы,
- копчености,
- маринады,
- острое,
- бобовые,
- грибы, шпинат, лук, чеснок, редис,
- кондитерские изделия,
- полуфабрикаты и фастфуд.
Газированные напитки, кофе, алкоголь также должны быть исключены при воспалении желчного пузыря.
Что можно кушать и какие фрукты можно есть при воспалении желчного пузыря? При холецистите рекомендованы следующие продукты:
- Хлебобулочные, макаронные изделия из цельнозерновой, или ржаной муки.
- Гречка, овсянка, рис и другие цельнозерновые крупы.
- Нежирные сорта мяса, рыбы, птицы. Предпочтение следует отдавать говядине, кролику, курице, индейке.
- Молочные продукты с низким процентом жирности.
- Яйца, но в день разрешается не больше 1 желтка.
- Овощи в любом виде кроме тех, которые запрещены.
Какие фрукты можно есть при воспалении желчного пузыря? При холецистите рацион должен быть как можно больше витаминизирован и обязательно должен включать фрукты! Но, разрешаются только некислые сорта фруктов и ягод. Например, бананы, сладкие яблока, виноград, арбуз, дыня, клубника, груша. Рекомендованы также сухофрукты.
4.Лечение желтухи
Терапия при желтухе всегда зависит от первопричины этого состояния. Иногда оно совсем не требует лечения (как, например, желтуха новорожденных, которая проходит в первые недели жизни). При отравлениях проводится очистка организма, и процедуры могут быть не связаны с лечением печени или желчного пузыря. Если устранены причины временного повышения концентрации билирубина в крови, иногда прибегают к лечению ультрафиолетом. Инсоляция интенсивно разрушает билирубин.
Когда выявлено, что желтуха связана с заболеваниями печени и желчевыводящих путей, к медикаментозной терапии всегда добавляется строгая диета, исключающая жирное, копчёное, жареное и грубую клетчатку.
При необходимости боль в области печени снимается обезболивающими средствами.
Если заболевание носит инфекционных характер, больному рекомендуется госпитализация. Также при острых жизнеугрожающих состояниях рекомендовано нахождение в стационаре, где есть условия для экстренной помощи в случае ухудшения. Больные с хроническими заболеваниями печени и желчных протоков также подлежат регулярной плановой госпитализации для обследования и прохождения курса поддерживающей терапии.
Выявленная механическая (обусловленная закупоркой) желтуха обследуется и в ряде случаев лечится оперативным путём.
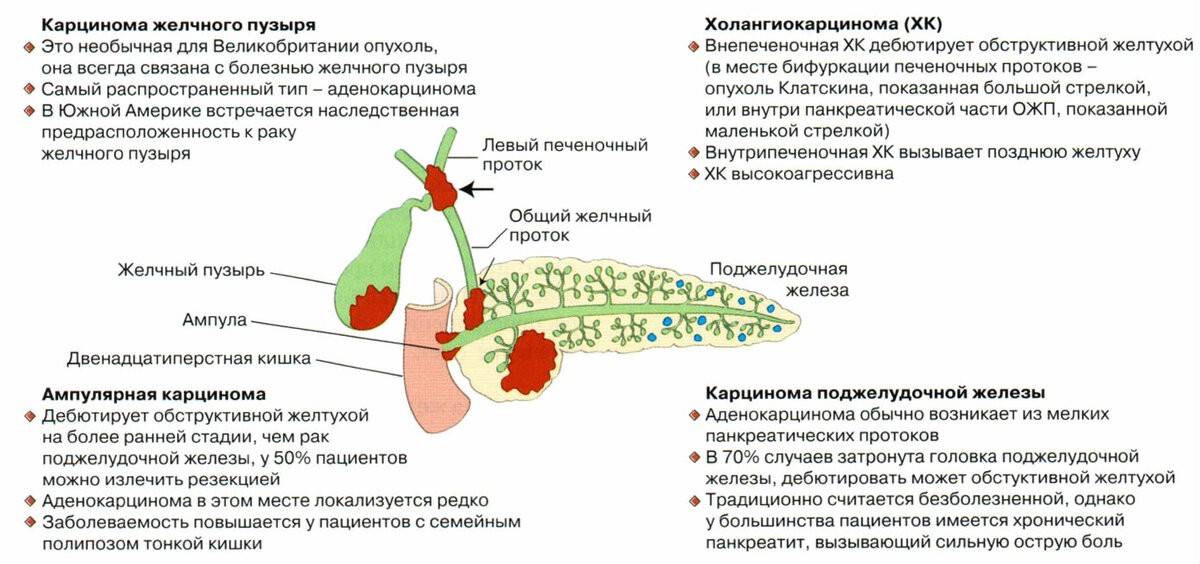
Как выявляют рак желчного пузыря
Чаще всего рак желчного пузыря — случайная находка при обследовании по другому поводу. В настоящее время в стандартную диспансеризацию взрослого населения включено УЗИ органов брюшной полости. Иногда опухоль случайно обнаруживают при регулярном наблюдении страдающего хроническим холециститом пациента или при морфологическом исследовании удалённого из-за хронического холецистита пузыря.
Очень редко раковая опухоль бывает в виде полиповидного выроста, у одного из десяти, у большинства же опухоль «распластана» по стенке, что обозначается, как диффузный рост. В половине случаев рак располагается в области дна желчного пузыря, и одинаково часто в теле и шейке. При выявлении у восьми из десяти пациентов опухоль уже выходит за пределы стенки желчного пузыря, распространяясь на ткань печени.
Неоценимую роль в диагностике рака желчного пузыря оказывают магнитно-резонансная томография (МРТ) или компьютерная томография (КТ), а также специальные эндоскопические исследования с контрастными веществами, комбинированное с эндоскопией УЗИ.

3.Диагностика болезни
В первую очередь врач осмотрит вас и зафиксирует симптомы. Для точной диагностики холангита могут проводиться следующие методы исследования внутренних органов:
- Также проводится дуоденальное зондирование с исследованием желчи. Это проводится для определения возбудителя холангита;
- УЗИ брюшной полости. УЗИ помогает оценить размеры печени и желчных протоков;
- ЭРХПГ (эндоскопическая ретроградная холангипанкреатография). ЭРХПГ позволяет исследовать желчные протоки рентгенологическим методом с помощью контрастирования;
- МРТ и КТ могут дополнить результаты ЭРХПГ.
Также для диагностики холангита проводятся следующие анализы:
- Общий анализ крови (ОАК). С помощью ОАК выявляют воспалительные процессы организма;
- Биохимический анализ крови (БАК). В ходе бак замеряют показатели АЛТ (аланинаминотрансфераза), АСТ (аспартатаминотрансфераза) и ГГТ (гамаглютамилтранспептидаза);
- Общий анализ мочи на желчные пигменты;
- Анализ кала на паразитов.
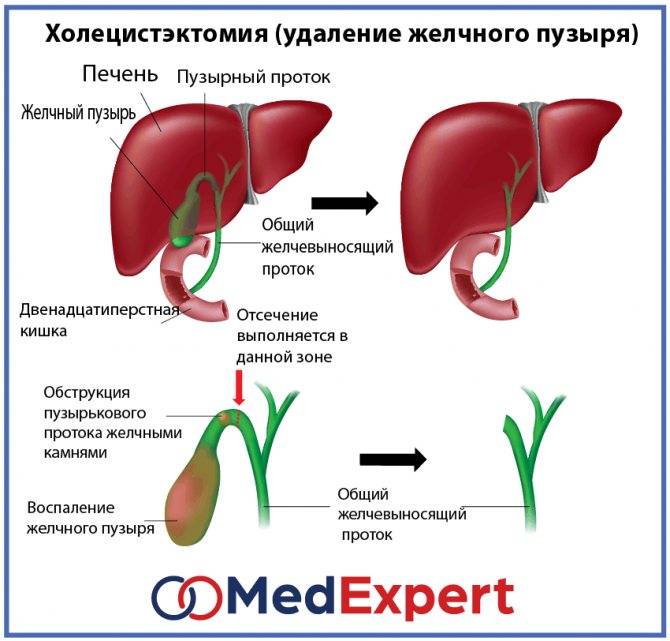
Как проводится операция
Лапароскопия желчного пузыря считается наиболее эффективным методом удаления органа с малой травматичностью. После операции пациент восстанавливается в кротчайшие сроки, а риск осложнений минимален. В клинике ЕвроМед лечение осуществляется высококвалифицированными хирургами с большим опытом проведения лапароскопических операций.
Хирургическое вмешательство проводится с использованием троакаров и лапароскопа, представляющего собой тонкую трубку с закрепленной на конце камерой-фонариком. С помощью троакаров хирург осуществляет проникновение в брюшную полость через небольшие разрезы (до 2 см). Дополнительно вводятся в полость брюшины трубки-манипуляторы, через которые врач проводит инструменты, осуществляющие непосредственное иссечение органа или образования.
Преимуществом лапароскопа является возможность визуализации на экране монитора всех манипуляций, выполняемых в брюшной полости, благодаря камере и фонарику, которыми и оснащено оборудование.
Формы
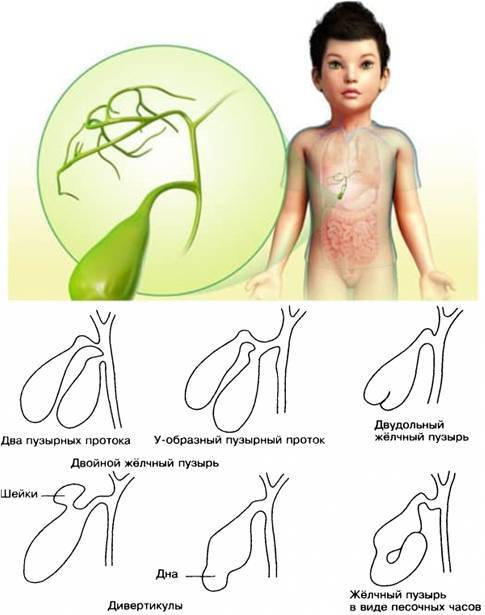
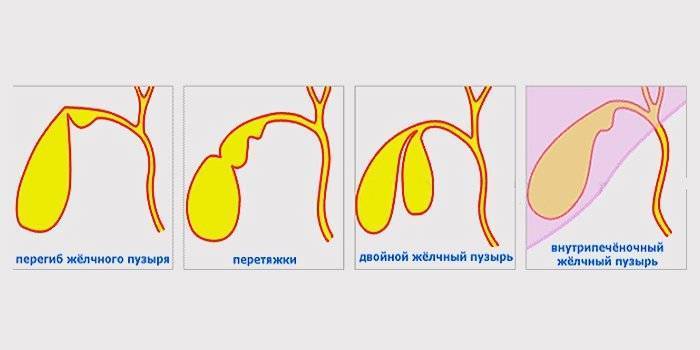
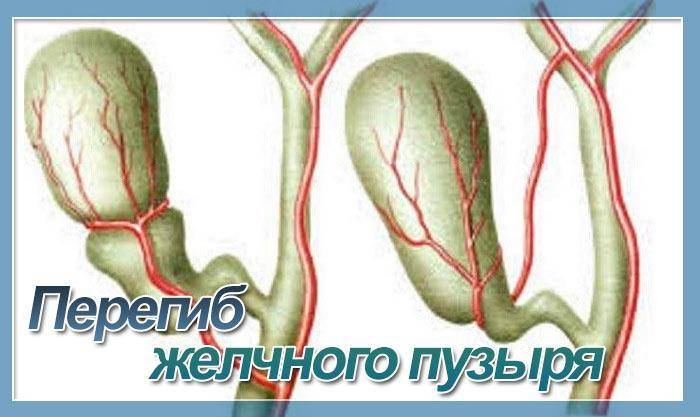
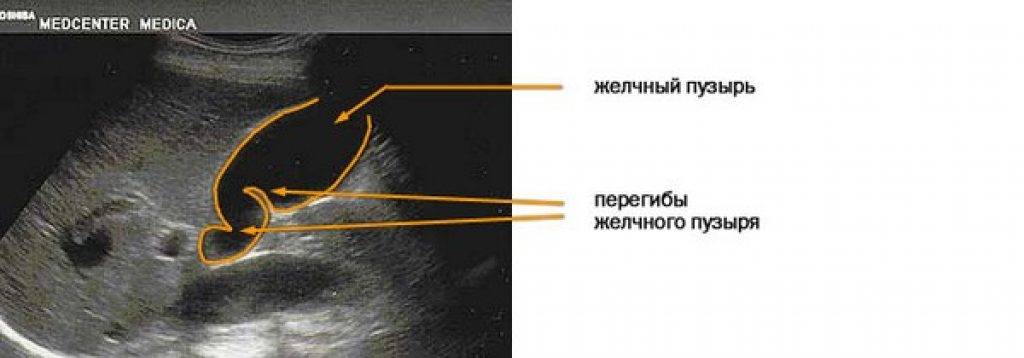
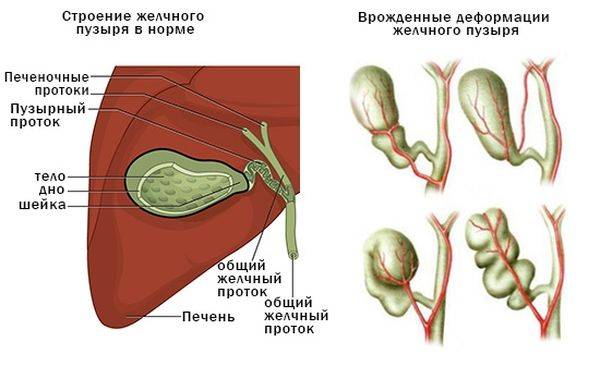
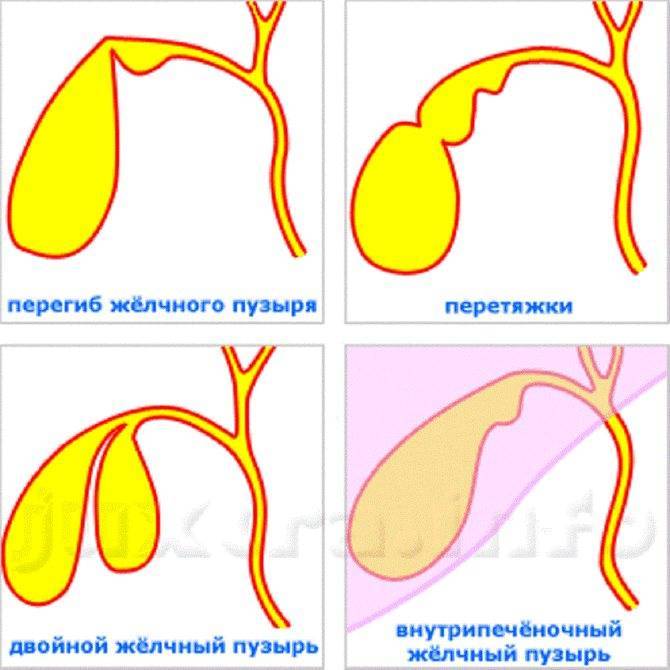
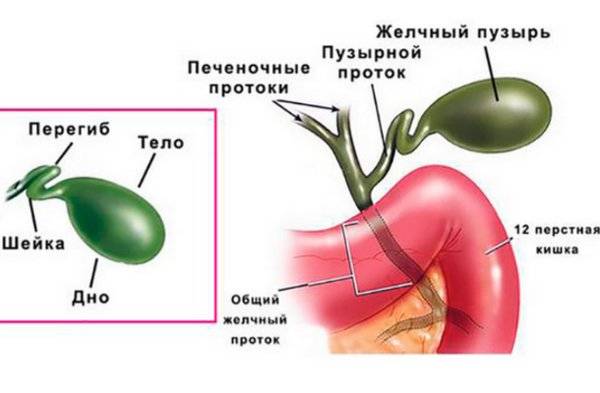
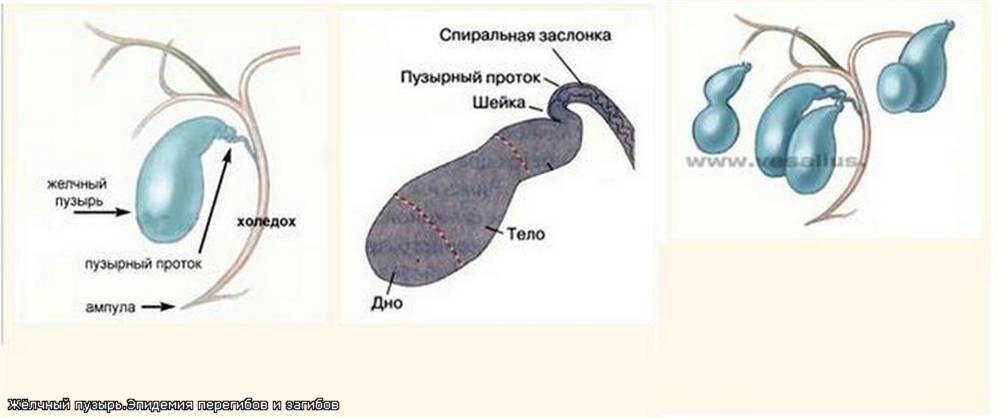
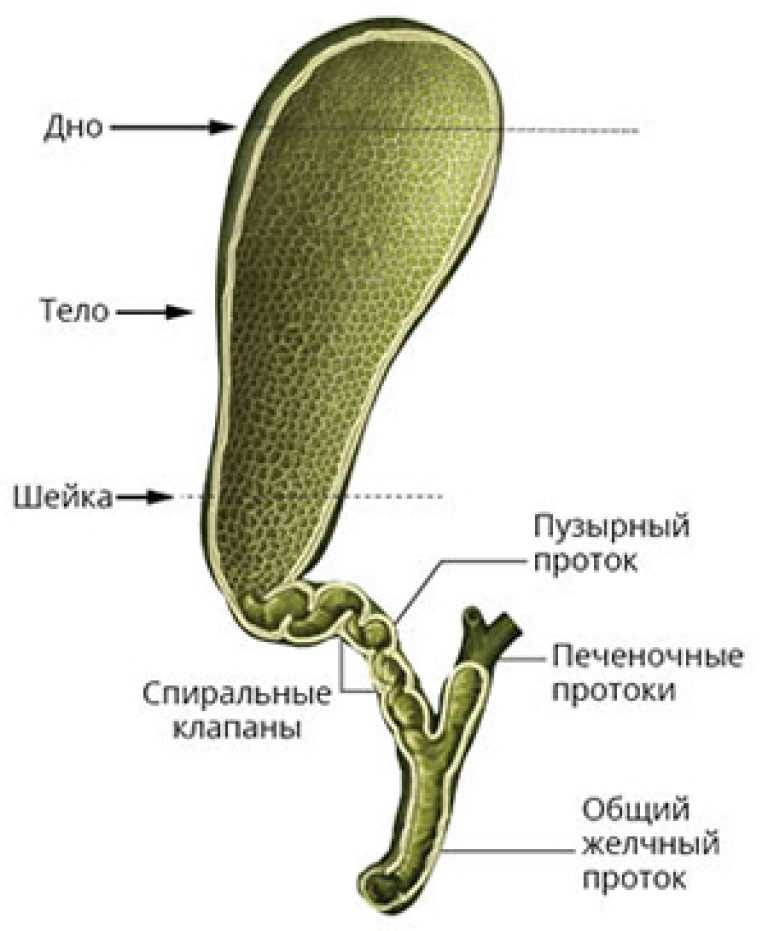
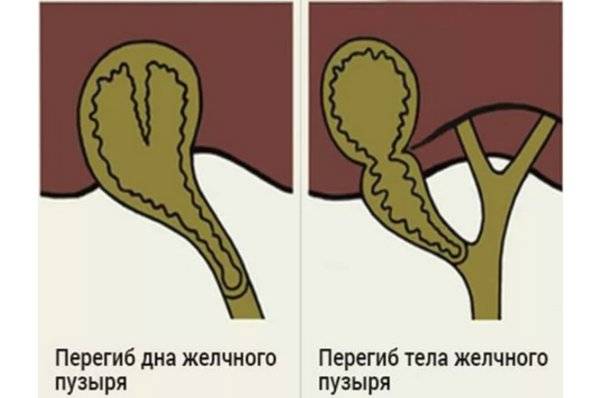
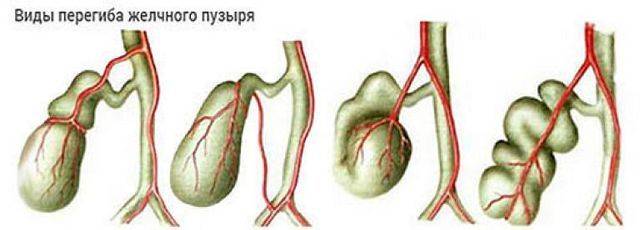
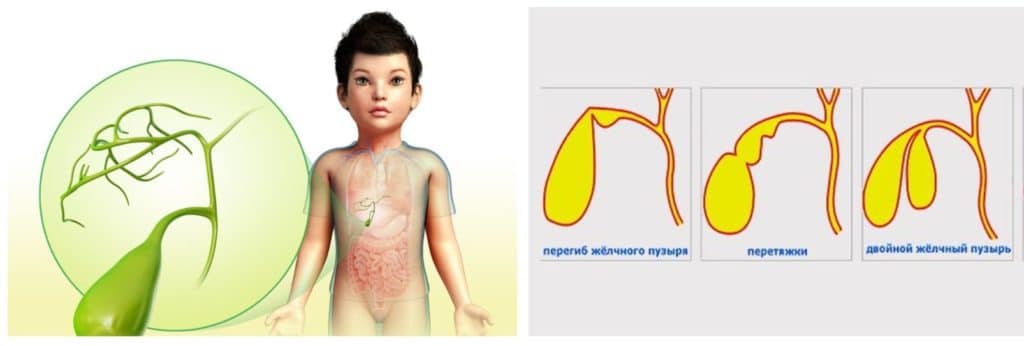
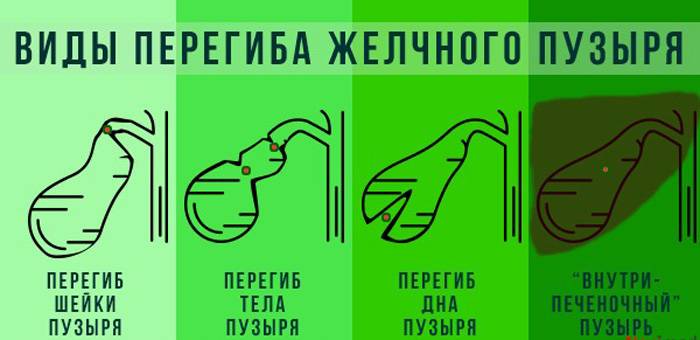
Выделяют следующие пороки развития желчного пузыря:
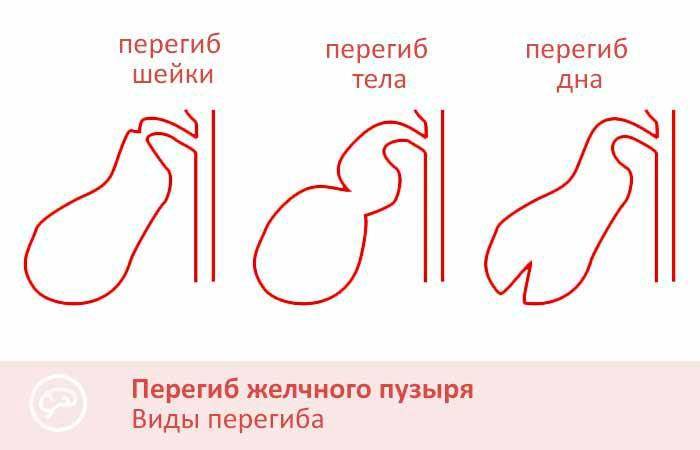
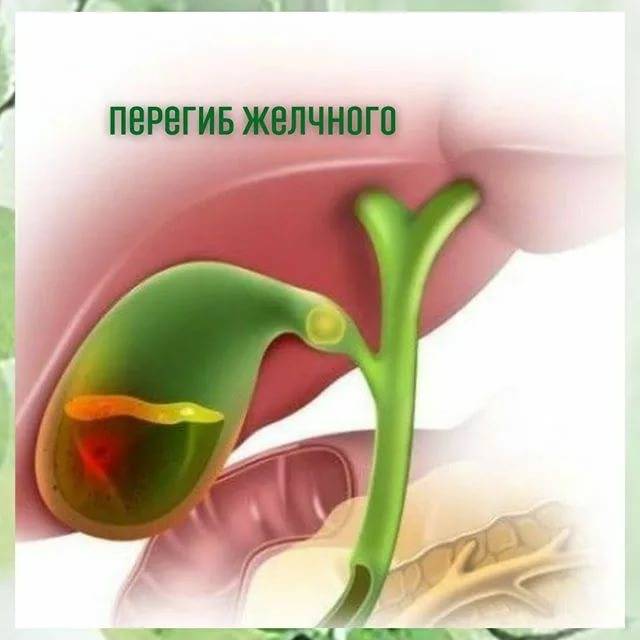
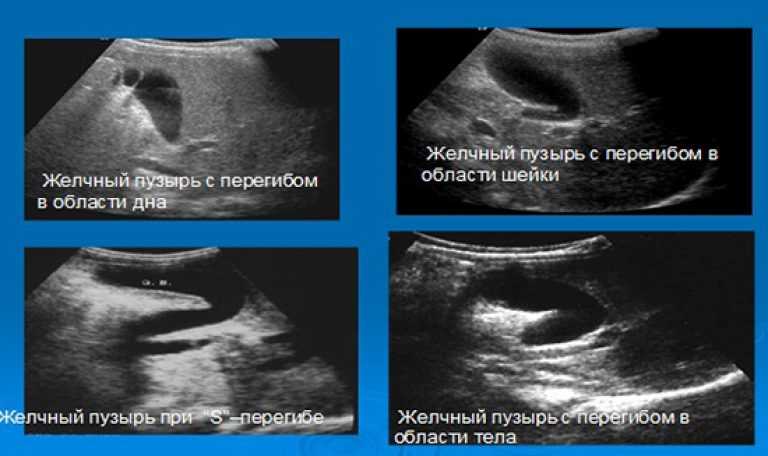
По форме: крючковидная, S-образная, фригийский колпак, бычий рог, ротообразная, перегибы, перегородки.
По размерам: «гигантский желчный пузырь», гипоплазия (недоразвитее органа).
По положению:
- Инверсия. Орган располагается по средней линии тела или в левом подреберье.
- Внутрипеченочное расположение. Пузырь находится в паренхиме печени. Дистопия. Пузырь может размещаться в малом тазу или в правой подвздошной области.
- Ротация или поворот.
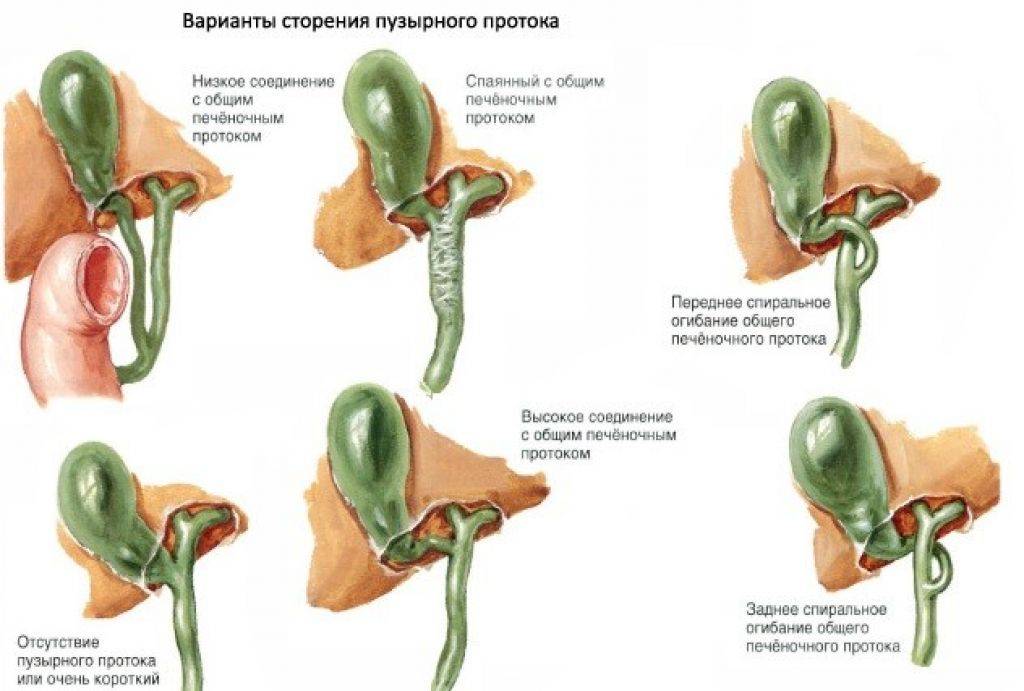
- Интерпозиция, характеризующаяся отсутствием общего печеночного протока.
- Пузырь находится в проекции ворот печени и переходит в общий желчный проток.
Существуют также аномалии развития, встречающиеся редко:
- Агенезия. Редкое отклонение, при котором желчный пузырь отсутствует. Его накопительную функцию выполняет общий желчный проток. Он расширяется и выступает в качестве резервуара для желчи.
- Дополнительный желчный пузырь. Встречается в редких случаях. В желчном протоке образуется карман, из которого создается второй самостоятельный орган с отдельным пузырным протоком.
- Двудольный желчный пузырь. В ряде случаев у эмбриона зачаток желчного пузыря удваивается, формируются два органа с общим пузырным протоком.
- Врожденный дивертикул – редкая аномалия, при которой наблюдаются дефекты мышечного слоя желчного пузыря и выпячивание стенки. В первые годы жизни патология не проявляется. Но дивертикул сокращается медленнее, чем пузырь. В дальнейшем в местах выпячивания начинает застаиваться желчь, что приводит к образованию камней и воспалению. Патология может стать причиной острого калькулезного холецистита. Из-за нарушения оттока желчи создаются условия для образования камней.
Такие отклонения от нормы провоцируют нарушение оттока желчи, что может стать причиной желчнокаменной болезни. Кроме этого, желчь поступает в кишечник в недостаточном количестве, нарушаются процессы пищеварения.
Симптомы рака желчного пузыря
Вначале, когда рак ограничен только стенкой желчного пузыря, практически нет типичных и постоянных симптомов. Большинство пациентов, вспоминая свои ощущения уже после диагностирования рака, говорят о болях в правом подреберье, но отличить болевой синдром от обычных проявлений хронического холецистита не представляется возможным.
Когда опухоль выходит за пределы органа в сторону печени, к нижнему краю которой и прилегает желчный пузырь, из-за прорастания капсулы печени, пронизанной нервными окончаниями, появляются постоянные боли в правом подреберье. Нарушение оттока желчи провоцирует тошноту и рвоту, а при передавливании шейки пузыря и блокировке оттока желчи, развивается желтуха со светлым калом и тёмной мочой. Желчные пигменты попадают в кровеносное русло и раздражают кожные рецепторы. Тогда уже могут появиться общая интоксикация и температура.
Биохимические показатели крови меняются на поздних стадиях, когда присутствует визуальная симптоматика, а опухолевых маркёров на рак желчного пузыря не существует.
Возможные осложнения
Холецистэктомия, как и любое хирургическое вмешательство, сопровождается риском некоторых осложнений:
- Желчеистечение — состояние, когда из дренажной трубки выделяется желчь. Зачастую оно не опасно и прекращается самостоятельно, как только происходит заживление тканей в области ложа желчного пузыря. При этом несколько увеличивается срок госпитализации. Но иногда желчеистечение свидетельствует о серьезном осложнении — повреждении желчных протоков. При этом требуется повторное хирургическое вмешательство.
- Кровотечение.
- Инфекционные осложнения.
- Повреждение печени, кишки.
- Тромбоэмболия — состояние, при котором в венах, обычно нижних конечностей, образуется тромб, от которого затем может оторваться фрагмент. Он способен мигрировать с током крови в другие сосуды и вызывать их закупорку. Например, так развивается опасное для жизни осложнение — тромбоэмболия легочной артерии.
- Реакции на препараты для наркоза.
- Пневмония — воспаление легких. Это осложнение может быть вызвано общей анестезией, попаданием содержимого желудка в дыхательные пути.
- Обострение язвенной болезни желудка и двенадцатиперстной кишки.
В большинстве случаев после удаления желчного пузыря в долгосрочной перспективе не развивается проблем с пищеварением. Этот орган не играет критической роли. У некоторых пациентов стул становится жидким, со временем он нормализуется.
В 5–40% случаев развивается так называемый постхолецистэктомический синдром. Природа этого состояния до конца не ясна. Есть предположения, что оно является продолжением заболевания, из-за которого пришлось удалить желчные пути. Не исключено также, что это последствие самой операции. Постхолецистэктомический синдром проявляется в виде периодических ноющих болей в правом подреберье, тошноты, отрыжек, вздутия живота, жидкого стула, снижения аппетита. Лечение этого состояния медикаментозное: обезболивающие препараты, ферменты, препараты, подавляющие секрецию в желудке.
В большинстве случаев для хирурга, имеющего соответствующий опыт, холецистэктомия не представляет особой сложности. В клинике Медицина 24/7 работают ведущие врачи, они проводят вмешательства в операционной, оснащенной новейшим лапароскопическим оборудованием. Это позволяет добиваться отличного эффекта хирургического лечения, минимизировать риски для пациента и сократить восстановительный период.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Лечение застоя желчи у ребенка
Схему терапии назначает лечащий врач, исходя из текущего состояния ребенка, клинической картины, степени тяжести холестаза.
Обычно для лечения этого заболевания назначают следующие группы медикаментов:
- триглицериды – для уменьшения стеатореи и восстановления нормального всасывания жира;
- витамины групп А, D, К, Е – вводятся через зонд или инъекционно, необходимы для поддержания нормальной работы организма;
- препарат Холестирамин (его применение противопоказано при непроходимости желчевыводящих путей);
- фенобарбитал – уменьшает кожный зуд, увеличивает выработку солей желчных кислот и их выведение с калом.
Схема лечения может быть скорректирована в каждом конкретном случае в зависимости от реакции организма на проводимую терапию.
Внутрипеченочная форма холестаза лечится только оперативным путем.
Здоровья Вам и Вашим детям!
Прогноз выживаемости
Прогноз при онкопатологиях оценивают по показателю пятилетней выживаемости — он обозначает процент пациентов, которые остались живы в течение пяти лет с момента постановки диагноза.
Пятилетняя выживаемость при раке желчного пузыря:
- На стадии 0 — 80%.
- На стадии I — 50%.
- На стадии II — 28%.
- На стадии III — 7–8%.
- На стадии IV — 2–4%.
Нужно понимать, что эти показатели — всего лишь статистика, подсчитанная на большом количестве людей. Она не сможет точно предсказать, что произойдет с конкретным пациентом. Кроме того, эти данные всегда являются немного устаревшими, потому что подсчет пятилетней выживаемости требует наблюдения за пациентом в течение, как минимум пяти лет. Этот показатель невозможно подсчитать для людей, у которых рак был диагностирован вчера, на прошлой неделе или даже в прошлом году. При этом онкология не стоит на месте, сегодня возможностей для лечения рака больше, чем пять лет назад. Мы уверены, что помочь можно всегда, для врачей Европейской онкологической клиники нет безнадежных пациентов.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Диета
Важным моментом восстановительного периода является соблюдение диеты. На этот период рекомендуется отказаться от алкоголя, тяжелой пищи (жиры, маринады, копчености), легких углеводов. Рекомендуется дробное питание по 4-6 раз в сутки.
В федеральной сети клиник экспертной онкологии «Евроонко» холецистэктомия проводится лапароскопически, если нет противопоказаний. Мы используем оборудование экспертного класса, на котором работают высококвалифицированные специалисты.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
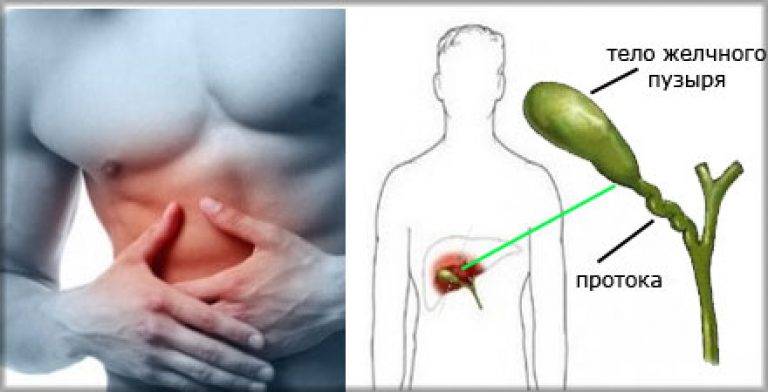
Симптомы
Типичными симптомами заболевания желчного пузыря являются дискомфортные или болезные ощущения вверху живота или под ребрами справа, чаще связанные с приемом пищи. У многих людей появляются легкая тошнота, горький привкус во рту, тяжесть под ребрами или ноющее ощущение. Наиболее часто они возникают при провокации желчного пузыря жирной, жареной, острой или копченой пищей. Однако могут развиваться и через несколько дней после приема антибиотиков, противогрибковых и противовирусных препаратов.
Хронический холецистит развивается долго и медленно, чаще проявляет себя дискомфортом и болями. Острый холецистит имеет более сильные симптомы, может даже подниматься температура, боли заставляют сидеть согнувшись и держаться за правый бок, иногда даже отдают в спинную. И хочется пойти ко врачу. Чаще всего эти симптомы достаточно типичны у большинства людей.
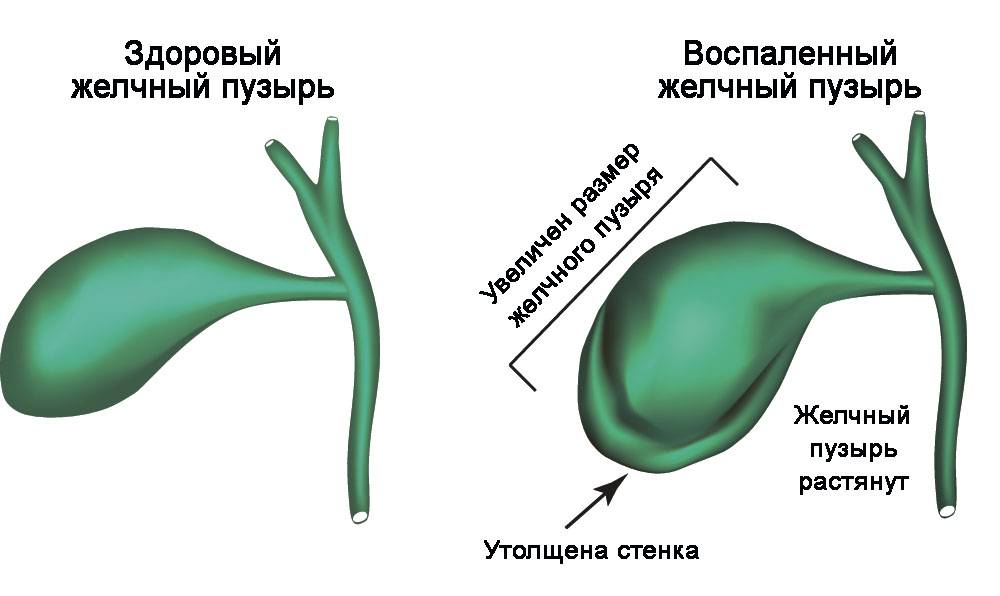
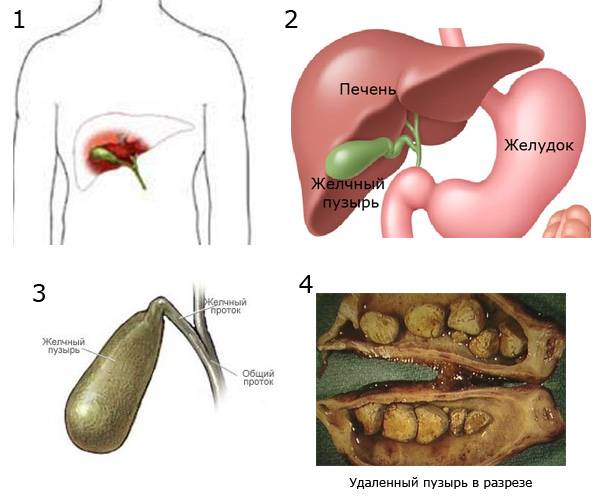
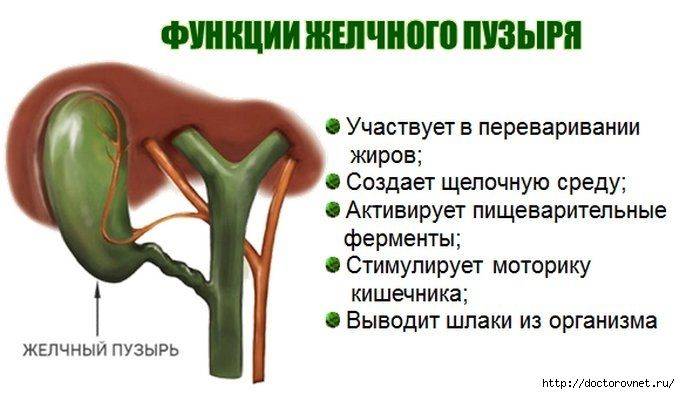
Холецистит, по своей сути, представляет собой воспаление желчного пузыря, которое сопровождается и нарушением его сокращений, и нарушением желчевыделения.
Именно нарушение нормального желчевыделения и приводит к повышению давления в пузыре, концентрированию и сгущению желчи. Она начинает собираться в сгустки, появляются хлопья и комки, которые кристаллизуются в виде камней в пузыре. Если холецистит не лечить, он может перейти в острый или в пузыре появятся камни. Мы называем эту последовательную смену стадий «желчным континуумом».
Образ жизни в значимой степени НЕ влияет на состояние желчного пузыря или развитие в нем воспалительного процесса. Большее значение имеет питание, а также прием лекарств, которые выводятся вместе с желчью.
Важным является взаимосвязь стресса и повышенной тревожности с сокращениями желчного пузыря. Очень часто эмоциональный срыв или нервный период могут приводить к развитию заболевания.
Причины
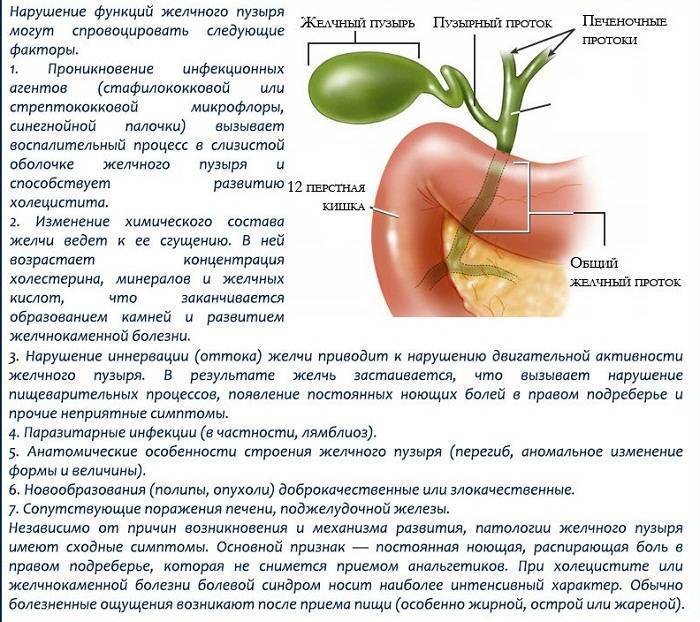
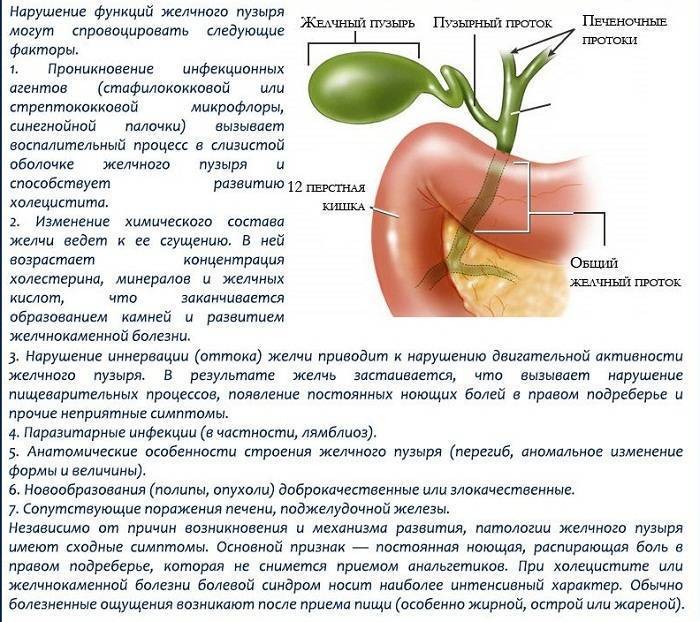
Ученые до сих продолжают спорить о причинах возникновения холецистита. Наиболее популярная теория связывает патологию с инфекционным поражением, поскольку бактерии в желчном пузыре при исследовании обнаруживаются примерно у половины заболевших.
По этой теории воспаление желчного пузыря начинается при попадании в него патогенной микрофлоры — стафилококка, стрептококка, кишечной палочки и некоторых других бактерий. Иногда причиной холецистита становятся глисты, грибки, анаэробные бактерии, вирусы гепатита. В более редких случаях холецистит развивается на фоне аллергии или отравления.
Инфекция проникает в желчный пузырь разными путями:
- энтерогенным — с пищей и питьем при переваривании загрязненных продуктов;
- гематогенным — при стоматологических или других операциях с использованием нестерильных инструментов, при переливании крови или инъекциях загрязненной иглой;
- лимфогенным — через лимфатические капилляры и другие структурные элементы лимфатической системы.
Есть и другие мнения о природе холецистита, например, о возникновении воспалительного процесса в желчных путях и желчном пузыре вследствие нарушения кровообращения в стенках из-за тромбоза сосудов. Деструктивный процесс начинается на фоне ишемии пузырной артерии.
Еще одна теория связывает холецистит с нарушениями функции печени, которые ведут к патологическим изменениям в структуре желчи. В результате система пищеварения перестает выполнять антиоксидантную защитную роль, и в желчном пузыре начинается воспаление.
Холецистит обычно развивается при застое желчи в желчном пузыре. Нарушение утилизации желчи может быть обусловлено различными факторами:
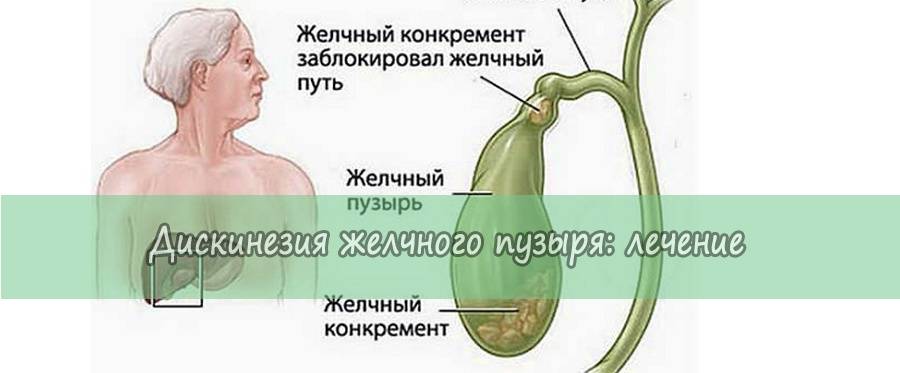
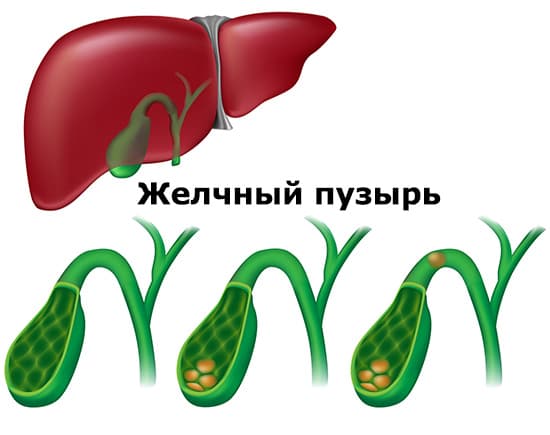
- Наличие камней, закупоривающих желчные протоки и препятствующие оттоку желчи. Конкременты часто имеют острые края, травмирующие слизистую. Места царапин и язв — входные ворота для патогенной микрофлоры.
- Нарушение сократительной функции желчного пузыря и снижение его тонуса. В результате дискинезии желчь не полностью выходит из органа, и ее застой провоцирует воспалительный процесс и образование твердых частиц.
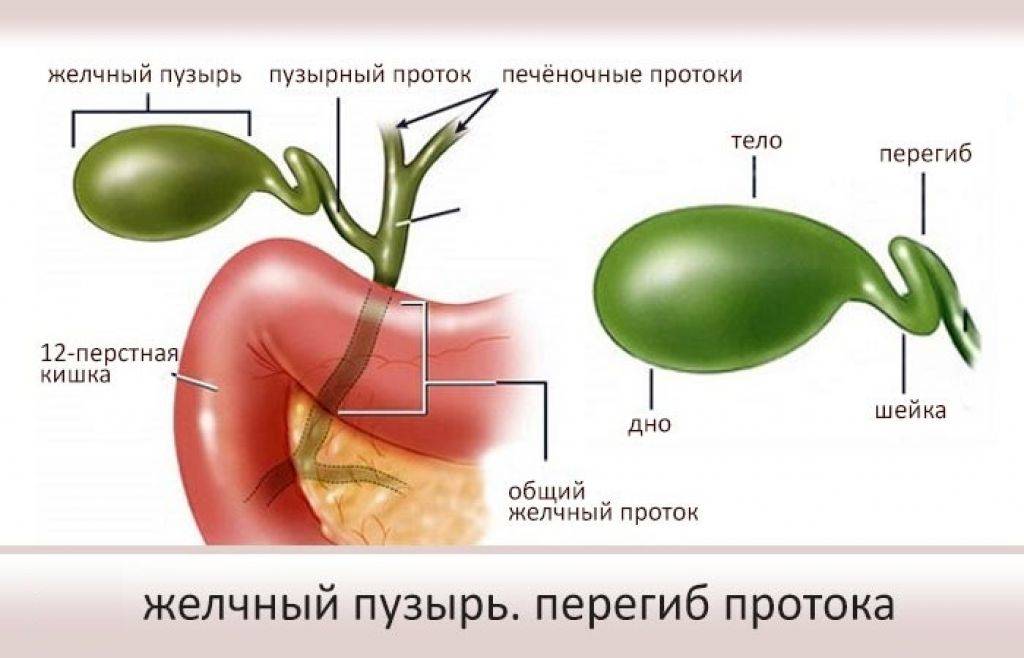
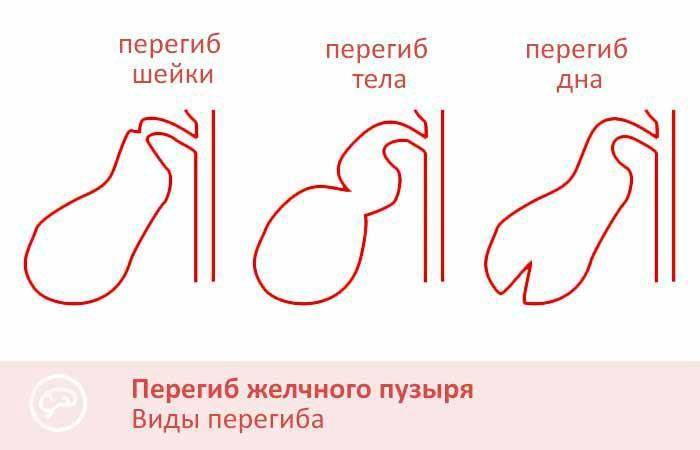
- Врожденные патологии строения желчного пузыря — искривление, перетяжка, рубцы, сужение протоков, затрудняющие отток желчи.
- Наличие других заболеваний желчного пузыря и протоков — опухоли, кисты и другие патологии. Любая опухоль может сдавливать протоки и затруднять отток желчи.
Камни в желчном пузыре и желчных протоках обнаруживаются у 90% больных холециститом. Камни бывают двух видов: холестериновые, на 90% состоящие из чистого холестерина, и пигментные, в состав которых в основном входит кальций.
Факторы риска
- неправильное пищевое поведение — острая и жирная пища, переедание, редкие приемы пищи;
- постоянное нервное перенапряжение, эмоциональные перегрузки;
- эндокринные нарушения, в частности, сахарный диабет, гормональный дисбаланс во время беременности или климакса;
- злоупотребление спиртными напитками;
- очаг воспаления в организме — ангина, аднексит, легочные инфекции и т. д.;
- малоподвижный образ жизни;
- нарушения в работе поджелудочной железы, например, рефлюкс ее ферментов в желчный пузырь;
- прием некоторых лекарственных препаратов;
- наследственная предрасположенность.
В группу риска входят люди, страдающие ожирением, заболеваниями тонкой кишки, женщины в период беременности.
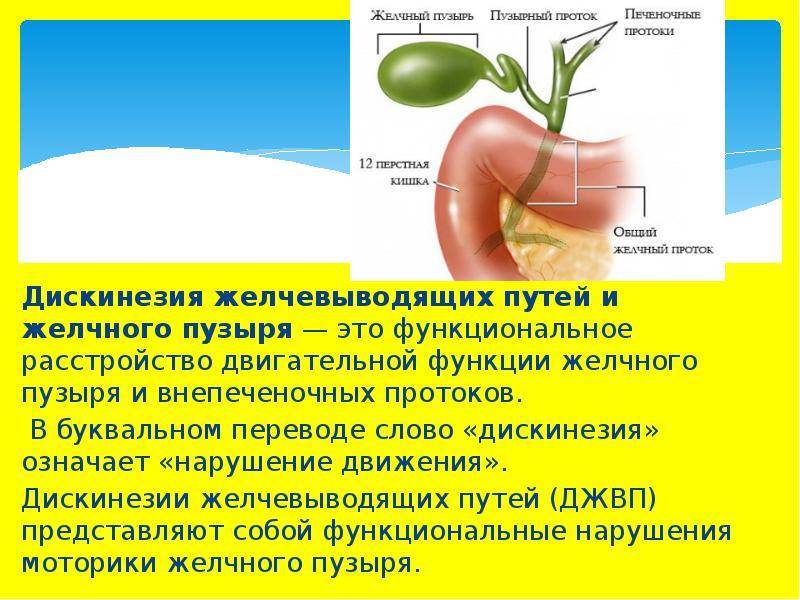
Что происходит?
Врачи выделяют две основные формы дискинезии. При гиперкинетической форме тонус желчного пузыря повышен и его сокращения происходят слишком быстро и сильно. Сфинктеры (мышечные «ворота») при этом раскрываются недостаточно. Это вызывает резкие болевые ощущения в правом подреберье. Приступы боли обычно кратковременны и редко продолжаются больше одного часа. Как правило, они возникают не на пустом месте, а провоцируются отрицательными эмоциями, волнениями, нервными перегрузками. У женщин обострения заболевания бывают связаны с менструальным циклом, так как во время месячных тонус желчного пузыря обычно повышен. Гиперкинетическая форма дискинезии чаще встречается в молодом возрасте.
Гипокинетической формой дискинезии, наоборот, чаще страдают люди старшего возраста. Ее причина — недостаточно интенсивное сокращение желчного пузыря. Это также проявляется болью в правом подреберье. Правда, боль обычно не сильная, но длительная, носит тупой, нередко распирающий характер. Впрочем, здесь, как и вообще в медицине, нет ничего абсолютного. Все проявления заболевания очень индивидуальны. Даже опытному врачу не так-то легко поставить точный диагноз, основываясь лишь на жалобах пациента.
Дискинезия желчных путей состоит из череды обострений и улучшений. Спустя некоторое время в желчном пузыре и протоках может возникать воспалительный процесс холецистит, холангит) или образовываться желчные камни желчнокаменная болезнь).
Если по утрам вы ощущаете горький вкус во рту, если у вас постоянно плохое настроение и упадок сил, не исключено, что причина всех неприятностей кроется в нарушении работы желчных путей. А если к тому же время о времени (переволновавшись или перекусив остреньким салатиком) вы чувствуете боль в правом подреберье: тупую ноющую или, наоборот, острую схваткообразную, незамедлительно отправляйтесь на прием к гастроэнтерологу. Семьдесят шансов из ста, что у вас дискинезия.
Настораживающие признаки: запоры или поносы, плохой сон и аппетит, сниженное половое влечение и нарушенный менструальный цикл (у женщин).
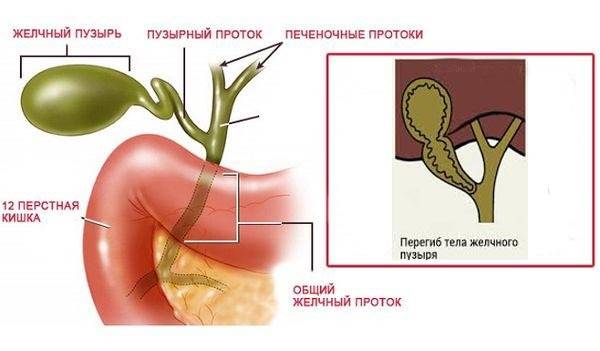
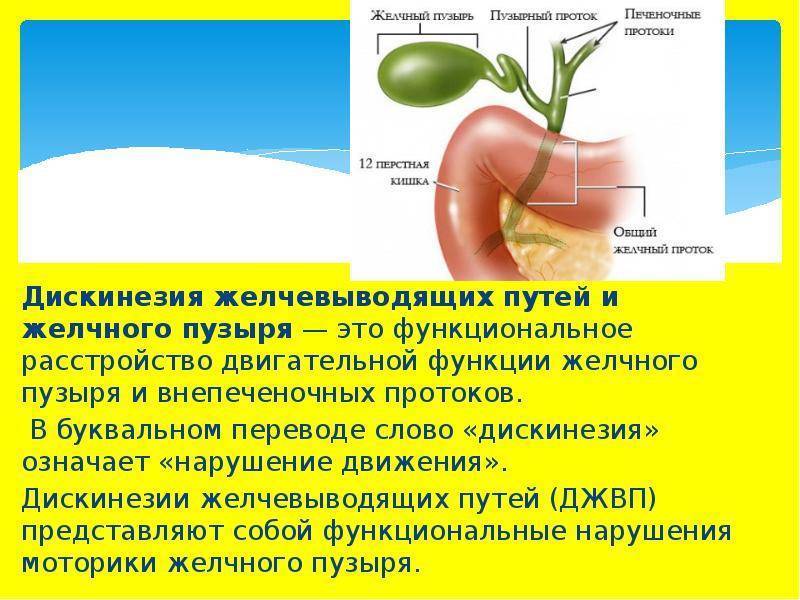
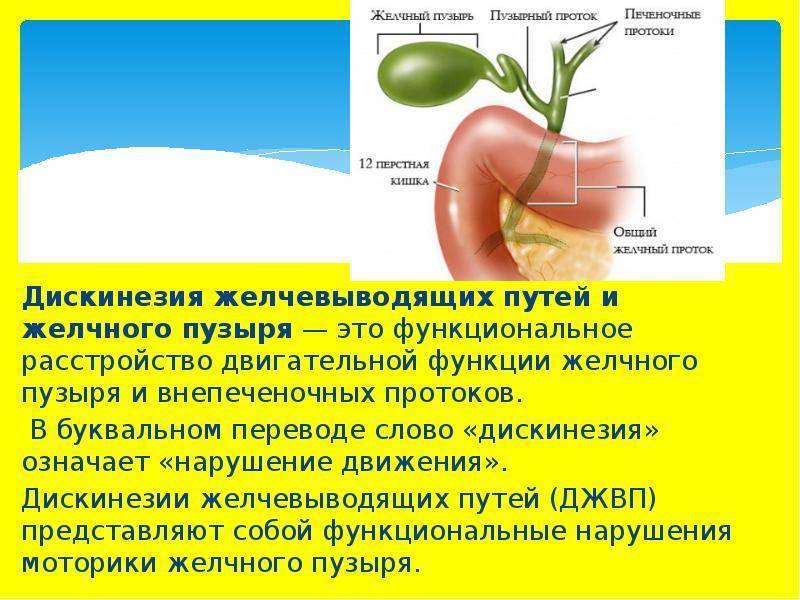
Механизм развития дискинезии желчевыводящих путей
Для возникновения ДЖВП установлено значение хронических очагов инфекции; перенесенных инфекций, затрагивающих гепатобилиарную систему (инфекционный мононуклеоз, герпетическая инфекция, гепатиты, лямблиоз и т.д.); аллергической настроенности организма; несбалансированного питания (преобладание углеводов, жирной пищи, продуктов, содержащих консерванты и стабилизаторы); нерационального использования медикаментозных средств.
Гиподинамия является одним из факторов, приводящих к развитию ДЖВП: вынужденное положение тела ребёнка на занятиях, плохое развитие мышц живота, минимальные занятия физкультурой и спортом, способствуют развитию гипомоторики желчевыводящих путей, застою желчи.
Выраженное влияние на моторную функцию желчевыводящих путей оказывает дисбаланс микроэлементов: недостаток хлора, магния, кальция, сульфатов, избыток гидрокарбонатов в пище способствует снижению моторики желчных путей.
Развитие гипотонии мышечной оболочки желчного пузыря и протоков связано с повышением тонуса симпатической нервной системы, снижением уровня холецистокинина, гастрина, секретина, повышением уровня глюкагона, кальцитонина, нарушением выработки тиреоидина, половых гормонов. Длительно текущая гипотония желчного пузыря приводит к застою и инфицированию желчи, недостаточному её поступлению в кишечник. Это, в свою очередь, ведет к снижению эмульгации жиров, активности амилазы и протеолитических ферментов, нарушению всасывания витаминов, микроэлементов в кишечнике, расстройству дезинтоксика-ционной и экскреторной функций печени и кишечника.
Гипермоторная дискинезия желчевыводящих путей обусловлена повышением тонуса парасимпатической нервной системы, увеличением выработки холецистокинина, дисбалансом вышеперечисленных гормонов, и ведет к стойкому спазму гладкой мускулатуры пузыря и протоков. Повышенное давление в билиарной системе изменяет кровообращение, приводя к гипоксии тканей пузыря и протоков и нарушению химизма желчи. Все перечисленные изменения при отсутствии лечения создают благоприятную почву для развития холецистита, желчнокаменной болезни.