Что делать при затрудненном дыхании?
Доктор Комаровский Е. О
акцентирует особое внимание на том, что родители должны при первых признаках затрудненного дыхания вызывать скорую помощь. Данный симптом несет в себе огромную опасность для ребенка
Квалифицированное лечение и осмотр нужны при любых проявлениях затрудненного дыхания
Даже, если оно не вызвано синдромом ложного крупа.
При затрудненном дыхании ни в коем случае нельзя давать отхаркивающие препараты. Они увеличивают количество слизи, но избавиться от нее ребенок не в силах, поскольку у него отекшая гортань и зауженный просвет. И заниматься самолечением при затрудненном дыхании запрещено. Все действия и манипуляции должны проходить под присмотром опытного доктора.
Что делать при затрудненном дыхании?
Доктор Комаровский Е. О
акцентирует особое внимание на том, что родители должны при первых признаках затрудненного дыхания вызывать скорую помощь. Данный симптом несет в себе огромную опасность для ребенка
Квалифицированное лечение и осмотр нужны при любых проявлениях затрудненного дыхания. Даже, если оно не вызвано синдромом ложного крупа.
При затрудненном дыхании ни в коем случае нельзя давать отхаркивающие препараты. Они увеличивают количество слизи, но избавиться от нее ребенок не в силах, поскольку у него отекшая гортань и зауженный просвет. И заниматься самолечением при затрудненном дыхании запрещено. Все действия и манипуляции должны проходить под присмотром опытного доктора.
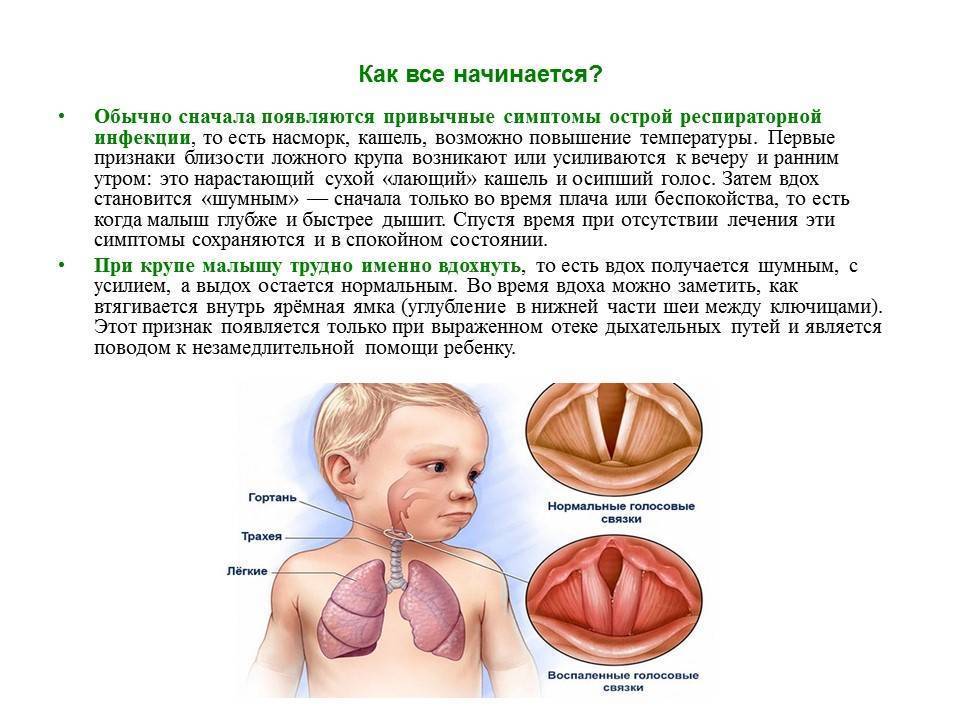
Ложный круп у детей
Если для взрослых людей ОРВИ или так называемая «обычная простуда» проходит за пару тройку дней, не доставляя особых неприятностей (за исключением соплей, недомогания и кашля), то для детей в частности это непростое заболевание. Если быть точнее — группа заболеваний.
Опасность состоит в присоединении различных осложнений, одним из которых и самым опасным считается ложный круп. Ложный круп по-другому называется острый стенозирующий ларингит (ОСЛ), или же ларинготрахеит. Всё зависит от того, затронута ли только гортань или гортань с трахеей.
Ложный круп у детей иногда может повторяться снова и снова. Есть такая категория детей, у которых стеноз гортани формируется при всяком насморке, даже при инфекции самой лёгкой формы. В группу риска попадают дети с повышенной эмоциональностью и возбудимостью, с аллергическими предрасположенностями и эссудативными диатезами. Мальчики болеют ложным крупом чаще, чем у девочки. К возрасту 6-8 лет крупы прекращаются — ребёнок их, попросту говоря, «перерастает», так как просвет гортани стал шире, и отёк её уже не опасен для жизни.
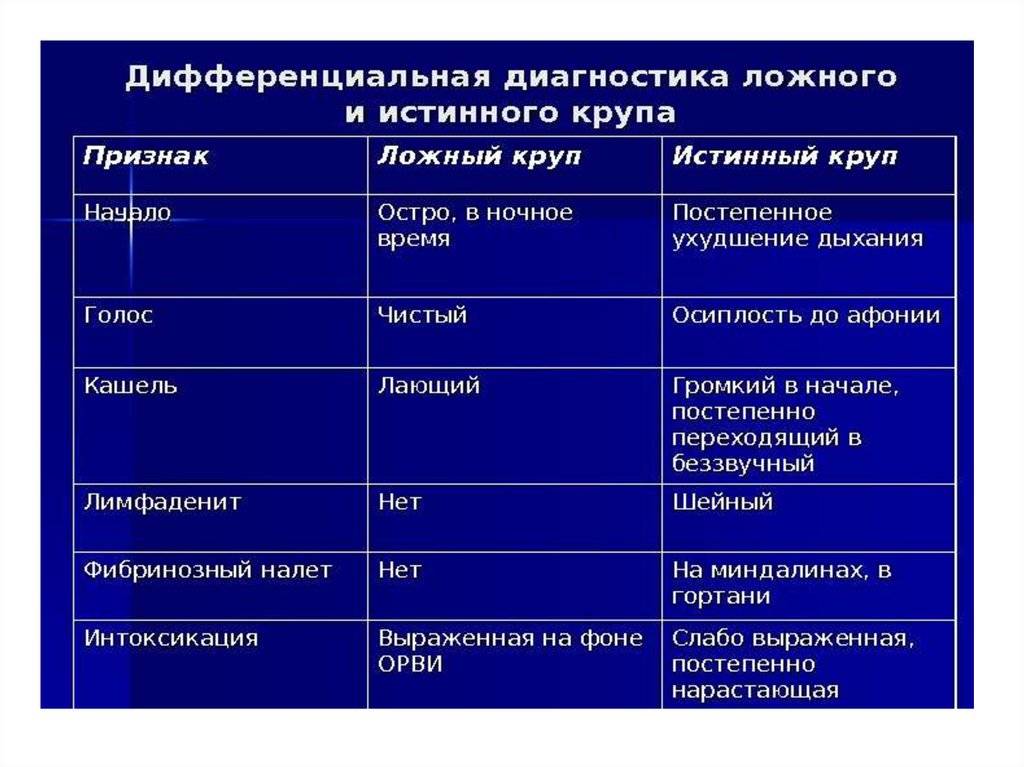
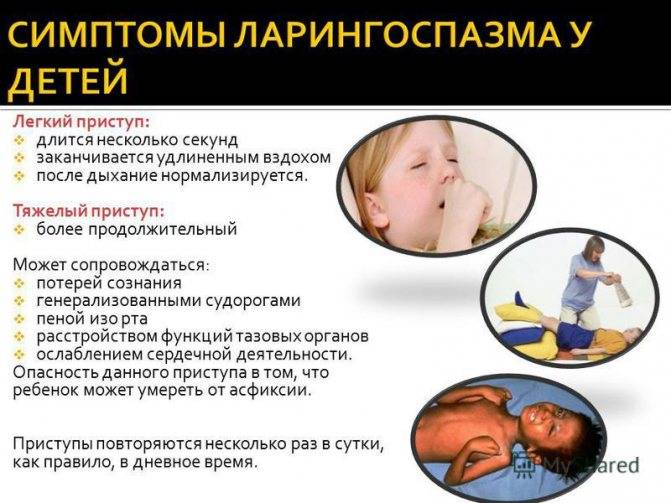
Симптомы при ложном крупе у детей могут появляться как внезапным образом (даже при полном здоровье), так и размеренно, спустя пару дней после появления ОРВИ. Гортань отекает преимущественно ночью, но также может отекать во время бодрствования или дневного сна. Ложный круп у детей можно спутать в некоторой степени с удушьем в результате попадания инородного тела, — но в таком случае ребёнок не сможет говорить. При ложном крупе у детей речь сохраняется, голос становится писклявым и сиплым.
Порой ложный круп у детей путают с приступами бронхиальной астмы, а тут важно знать что: при ложном крупе вдох затруднён с шумным звуком, а выдоха почти не слышно. Это сильно пугает родителей и создаётся впечатление, что малыш не дышит, пытаясь втягивать воздух
При бронхиальной астме всё наоборот: вдох полностью свободный, а вот выдох затруднён, со свистом.
Что это такое младенческие колики?
Распространенный поведенческий синдром, проявляющийся у грудных детей от 2 недель до 4 месяцев. Младенческие колики характеризуются приступообразными болями в животе. Казалось бы, здоровый ребенок, начинает сильно плакать.
Как правило, колики проявляются спустя 20-30 мин после кормления вечером. Определить можно по следующей симптоматике:
- подгибание ножек к животику;
- сжатие кулачков;
- чрезмерная капризность, сильный плач;
- покраснение лица от напряжения;
- вздутие живота (метеоризм);
- частая отрыжка;
- отказ от еды;
- бессонница.
Точная причина возникновения колик у грудничков не установлена. Современные медики считают, что предрасполагающими факторами являются:
- Незрелая система пищеварения. Она привыкает к новому питанию (не через пуповину), стерильный кишечник заселяет микрофлора.
- Дисбактериоз. В первые месяцы жизни микрофлора кишечника постоянно меняется. Микробный дисбаланс провоцирует дискомфорт, боль в органах ЖКТ. Рекомендованы пребиотики после консультации с врачом.
Некоторые современные медики не согласны с этим мнением, т.к. не считают, что изменчивая микрофлора кишечника у новорожденных является заболеванием. Они утверждают, что это нормальное явление, не вызывающее боли.
- Непереносимость лактозы материнского молока. Встречается редко, диагноз может поставить врач после проведенной диагностики. Если непереносимость подтверждается, младенца переводят на ИВ.
- Нарушения в питании матери. При ГВ женщине нужно отказаться от орехов, молочной продукции, напитков с кофеином. А также от капусты, кукурузы, томатов, лука, сильно приправленных блюд. Эту теорию многие медики считают маловероятной.
- Неподходящая смесь. Организм ребенка не может усвоить компоненты, из-за чего возникают боли. Питание нужно поменять, предварительно посоветовавшись с педиатром.
- Неправильная техника кормления или сильный поток молока. Из-за этого ребенок заглатывает воздух. Чтобы воздушная пробка вышла, младенца нужно поднять в вертикальное положение, пока не произойдет срыгивание. Такое действие совершать и при кормлении бутылочкой или же использовать соски, выводящие пузырьки кислорода.
- Перекармливание. Многие мамы, когда ребенок начинает плакать, думают, что он голодный и начинают кормить. Младенец переедает, в животе образуются газы, вызывающие дискомфорт. Мамы должны понимать, что грудничок может кричать, когда ему жарко/холодно, хочется к маме, нужно поменять памперс и по другим естественным причинам.
- Введение новых продуктов (перевод с ГВ на смесь или ранний прикорм).
- Повышенная чувствительность грудничка. Он может реагировать на перемену погоды, ему слишком душно или прохладно, мокрый памперс и т.д. (т.е. раздражающие факторы внешней среды). Это усугубляется болезненным с психологической точки зрения для младенца ощущением утраты материнской утробы.
- Эмоциональная нестабильность матери при кормлении грудью. Если женщина испытывает стресс или послеродовую депрессию затяжного характера, состав ее молока меняется. Из-за присутствия определенных гормонов в питании у ребенка возникают колики.
- Гастроэзофагеальный рефлюкс. Это выброс кислоты из желудка в пищевод. Дискомфорт сильнее ощущается в горизонтальном положении. Когда ребенка поднимают в вертикальное, он успокаивается.
- Грудничковая мигрень.
Последний фактор с медицинской точки зрения не доказан, но и не опровергнут. Поэтому нужно знать, почему грудничковая мигрень возникает:
- нарушения сна — бессонница, избыток, сбои в ритме;
- внешние раздражающие факторы — яркий свет, громкие звуки, некомфортная температура и т.д.;
- отсутствие режима кормления, неправильное питание матери;
- гормональные сбои;
- резкая перемена погоды.
Когда у грудничков проходят колики, точно сказать нельзя. Как правило, они исчезают самостоятельно к 3-4 месяцам. Некоторые источники утверждают, что колики бывают абсолютно у всех детей. Это недостоверная информация. Они возникают у 70% грудничков и считаются нормальным явлением, а не заболеванием.
Почему новорожденный икает
На то есть ряд причин. Взрослым кажется, что малышу так же, как и им, подобное явление доставляет неудобство. Но для крохи икание не приносит никакого дискомфорта, иногда малыш может спокойно спать с приступами, не тревожась. Икота никак не затрудняет дыхание.
Такие эпизоды, когда малыш икает, могут длиться от нескольких минут до часа. Как правило, беспокоиться не стоит, кроха даже находит такие случаи забавными.
Интересно. С медицинской точки зрения, икота – это нормальный рефлекс тела, ее не относят к патологии, которая требует незамедлительного лечения.
Во сне
Новорожденный во сне икает не так часто, родители могут вовсе не заметить такого явления. Педиатры дают этому процессу научное и практическое объяснение.
Когда малыш спит и начинает икать, в данный момент диафрагма сокращается, голосовые связки закрываются, и кроха издает характерный звук.
Ребенок может сам проснуться, если он лежал в определенном положении, а сокращение диафрагмы вызвало затруднение в дыхании. Зачастую дети начинают плакать, поскольку не понимают, что могло их разбудить. Незрелая диафрагма сократилась, что вызвало приступ.
Важно! Что можно сделать, чтобы чадо быстро успокоилось? Достаточно взять его на руки, подержать некоторое время вертикально, прижать к своему животу, погладить, согреть и успокоить. По мере взросления ребенка диафрагма будет укрепляться, а мускулатура живота и ребер работать более синхронизировано
Малыш может проснуться от икоты и плакать
При заболеваниях
Если новорожденный ребенок долго икает, приступы регулярны, при этом еду он получил в необходимом объеме, воздуха не заглотил при кормлении, то это говорит о вероятной проблеме – гастроэзофагеальной рефлюксной болезни (ГЭРБ). Данное заболевание приводит к тому, что часть содержимого в желудке попадает в пищевод. Это вызывает не только икоту, но и сильную боль.
Другие симптомы ГЭРБ:
- поведение как при коликах;
- ночные просыпания, капризы;
- обильные и частые срыгивания;
- боли в желудке после вскармливания.
Если мама провела профилактические мероприятия и стала кормить кроху в другом режиме, соблюдая все правила успешного гв, а малыш продолжает икать и беспокоиться, следует обговорить проблему со специалистом.
Другие причины
От чего еще может быть икота у младенца:
- Кроха наглотался воздуха. Грудничок, особенно, если голоден, старается сосать грудь или бутылочку слишком быстро, чтобы поскорее насытиться. Это вызывает заглатывание лишнего воздуха. Также, если малыша неправильно прикладывают к груди, поза некомфортная при кормлениях, может возникнуть подобная проблема. В процессе вскармливания можно и нужно давать малышу срыгнуть, чтобы воздух вышел.
- Рацион питания мамы. Питательные вещества от мамы кроха получает через грудное молоко. Если мама употребляет арахис, яйца, пшеницу, кофеин, шоколад, цитрусовые и соевые продукты, то кроха может начать икать после кормлений. Следует хотя бы за час до кормлений избегать такой еды, лучше исключить на некоторое время, придерживаясь диеты.
- Аллергия. У чада может быть аллергия на белки определенного вида в смеси или грудном молоке, ввиду чего воспаляется пищевод – происходит эозинофильный эзофагит. Состояние вызывает реакцию в виде икания.
- Раздражение на воздух в помещении. У новорожденных очень чувствительная дыхательная система, она реагирует на различные составляющие в воздухе: пары, загрязнения, слишком сильный аромат. Сначала кроха начинает кашлять, при постоянном кашле диафрагма вибрирует, что вызывает коту.
- Скопились газики. До трех месяцев в кишечнике грудничков, ввиду незрелости ЖКТ, скапливаются газы. Они вызывают колики, а последние – икание. Если грудничок беспокоен, поднимает ножки к животу, кричит, это, вероятно, именно колики.
- Эмоциональное потрясение. У младенцев нестабильная, слабая нервная система, поэтому они могут запросто испугаться чего-то необычного, непривычного: сильного звука, незнакомой обстановки, яркого света. Тревожное состояние, резко возникшее, вызывает спазм диафрагмы и последующее икание.
2.Причины
Непосредственной причиной появления хрипов можно считать любое изменение конфигурации воздухоносных путей, в результате чего поток вдыхаемого и/или выдыхаемого воздуха становится турбулентным (завихренным, неравномерным).
В свою очередь, сечение и пропорции дыхательных путей могут измениться вследствие следующих причин:
- отек, обусловленный длительным плачем, криком, смехом и т.п.;
- отек, обусловленный воспалением (ОРЗ, ОРВИ, аллергические реакции);
- аденоиды или гиперплазия миндалин;
- бронхоспазм по типу астматического приступа (может быть обусловлен также термическими, токсическими, психогенными, нейрогенными факторами);
- инородное тело в гортани, трахее или в подлежащих отделах дыхательного тракта;
- скопление слизи на фоне активного инфекционно-воспалительного процесса, рефлекторной реакции бронхиальных стенок на аллерген и пр.;
- скопление гноя, крови, пневмоторакс (присутствие воздуха в герметичных от природы полостях) и другие состояния, требующие немедленной госпитализации и интенсивной терапии.
Причины развития болезни
Чаще всего провокаторами ложного крупа являются различные вирусы. К ним относятся:
- А и В;
- ветряная оспа;
- парагрипп;
- простой герпес;
- скарлатина ( и ).
В редких случаях спровоцировать развитие болезни может корь. Любой вирусный круп – это часто встречающаяся разновидность ложной формы патологии, спровоцированная деятельностью в организме различных вирусов.
Не исключается бактериальный характер заболевания, но такие микроорганизмы, как стафилококки, стрептококки с пневмококками реже провоцируют ложный круп. При этом он развивается в качестве ларинготрахеита.
Ложный круп у взрослых и детей может возникнуть также на фоне осложненных форм тонзиллита, фарингита, аденоидита, ринита или ларингита. У детей данная патология часто возникает из-за их склонности к аллергии, диатезу, рахиту. Малыши с лишним весом также входят в группу риска.
Вероятны также следующие причины ложного крупа:
- гипоксия у новорожденных;
- травмы из-за гипоксии, полученные ребенком при рождении;
- гиповитаминоз;
- избыточное преобладание в рационе младенца искусственного молока;
- слабый иммунитет.
Не исключается генетический фактор при возникновении болезни у маленьких детей.
Когда нужно срочно обращаться к врачу
Часто родители легкомысленно относятся к простуде ребенка и предпочитают лечить его самостоятельно. Но стоит помнить о том, что заболевание может грозить серьезными осложнениями:
- Бронхит.
- Пневмония.
- Отек легких.
- Синдром Рея.
- Фебрильные судороги.
- Менингит.
- Бронхиальная астма.
- Муковисцидоз.
Даже при наличии схожих симптомов каждая простуда может отличаться от предыдущей
Важно вовремя определить наличие бактериальной инфекции, чтобы своевременно назначить корректное лечение и исключить развитие сопутствующих патологий
Определим, когда срочно нужно обращаться к специалисту за помощью:
- Если на четвертые сутки у ребенка не наблюдается улучшения состояния.
- После улучшения состояния оно снова резко ухудшилось.
- Появилась видимая бледность кожи, одышка, повышенная потливость.
- Длительный отказ от приема пищи и жидкости.
- Раздражительность, апатия, постоянный плач.
- Начались гнойные выделения из носа или ушей.
- Появилась боль в различных частях тела.
- Кашель усилился.
- Жаропонижающие средства не дают должного эффекта.
В следующих случаях к врачу нужно обратиться незамедлительно в любом возрасте ребенка:
- Судороги, потеря сознания.
- Рвота в сочетании с высокой температурой.
- Сыпь и отек шеи.
- Затрудненное дыхание.
- Высокая температура дольше трех дней.
- Выраженная желтизна глаз или их покраснение, не связанное с плачем.
- Подозрение на инфекции в ухе (ребенок проявляет беспокойство и постоянно прикасается к ушам, чешет их).
- Заложенность носа в течение длительного времени (дольше 14 дней).
Простуда – это общее название острых респираторных вирусных инфекций, в которые включены разные группы вирусов. Это значит, что ребенок может болеть в год до 8 раз, но возбудителем простуды будут разные вирусы. Сама по себе болезнь очень заразна. Передается по воздуху при дыхании, чихании или кашле, но достаточно легко переносится, если нет отягчающих обстоятельств в виде хронических заболеваний, бактериальных инфекций или ослабленного иммунитета.
Симптомы ОРВИ у детей дают о себе знать спустя пару дней после контакта с заболевшим ребенком. Зачастую болезнь проходит за неделю, оставляя после себя некоторые симптомы: кашель, насморк, боль в горле. При тяжелом течении болезни возможна госпитализация и ряд осложнений. Но в большинстве случаев дети переносят простуду без последствий для здоровья.
Лучшими профилактическими мерами является вакцинация, приём специальных лекарственных препаратов, соблюдение правильного микроклимата дома, поддержание режима сна и бодрствования и качественная еда и обильное питье. Дополнительный прием витаминов и других натуральных микроэлементов способствует укреплению иммунитета ребенка в период простуд и позволяет избежать сложного течения болезни.
Полезные статьи:
Как лечить детейЛечение детей народными средствамиО заболеваниях:ГриппОРЗ/ОРВИКашельНасморк
Профилактика заболеванийЧем кормитьЧем поитьО препаратахКак развлечьСоветыЗдоровье взрослых
Неотложная помощь и лечение
Ложный круп сопровождается приступами, которые способны привести к удушью и смерти больного. Терапия при заболевании у взрослых и детей сходна с учетом ряда особенностей.
У взрослых
Первая помощь при ложном крупе у взрослых включает в себя следующие рекомендации:
- Отказ от приема любой пищи во время приступа.
- Обеспечение больного свежим воздухом.
- Снятие с больного стесняющей дыхание одежды.
- Частое питье щелочной воды.
- Употребление в первые минуты приступов антигистаминных препаратов для предотвращения возможного отека гортани.
- Использование смягчающих горло аэрозолей и ингаляций.
- Прием корня солодки при наличии сильного кашля в процессе приступа.
- Провоцирование рвоты при возникновении признаков остановки дыхания.
- Наложение теплых компрессов на грудную клетку.
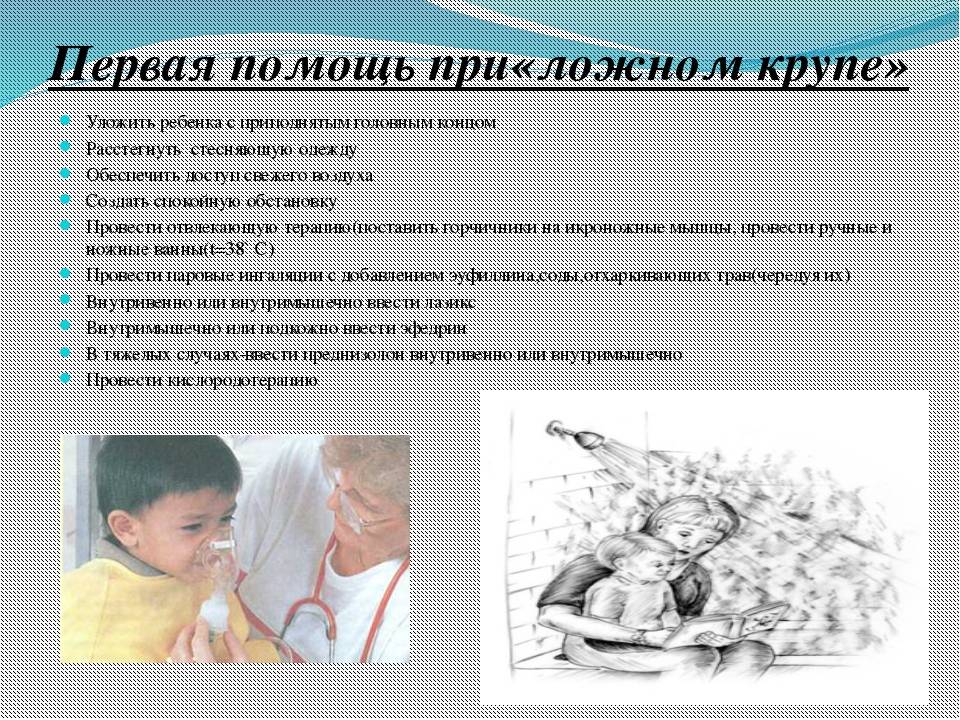
У детей
Неотложная помощь при ложном крупе у детей включает в себя мероприятия:
- Создание спокойной обстановки. Ребенок укладывается на кровать так, чтобы голова и верх туловища были выше остальной части тела.
- Открытие окон в помещении. Необходимо увлажнить воздух, развесив влажные полотенца.
- Снятие с ребенка неудобной одежды.
- Принятие ребенком антигистаминного противоотечного средства.
- Прием больным 2% содового раствора или минеральной воды «Боржоми».
- Применение сосудосуживающих капель, которые закапываются в нос.
- Проведение ингаляции с минеральной водой через небулайзер.
- Использование жаропонижающих медикаментов, если у больного повысилась температур тела.
- Применение горячих ножных ванн для ребенка.
Ложный круп требует немедленной госпитализации и помещения больного в стационар под постоянное наблюдение специалистов.
Используемые для лечения медикаменты
Как и чем лечить круп, зависит от причин, спровоцировавших заболевание, и его симптоматики. При недуге могут назначаться следующие препараты:
- антигистаминные средства («Дифенгидрамин», «Фенистил»);
- глюкокортикоиды внутривенно («Гидрокортизон» с «Преднизолоном»);
- антибиотики при бактериальной форме болезни («Цепорин»);
- средства-нейролептики («Аминазин»);
- противовирусные препараты, если заболевание спровоцировали вирусы («Циклоферон», «Амиксин»);
- седативные медикаменты («Димедрол»);
- антиспастические препараты («Папаверин»);
- противоотечные средства внутривенно (глюкозный раствор, глюконат кальция);
- сердечные препараты («Строфантин»);
- противокашлевые средства («Кодеин«, «Окселадин»).
Может использоваться Беродуал при ложном крупе. При этом средство назначается только по показаниям врача. Лекарство применяется в виде ингаляций. Детям до 6 лет разрешена дозировка средства в количестве 10 капель. Ингаляции Беродуалом проводятся трижды в день. Взрослым разрешается использовать до 2 мл препарата четырежды в день, детям от 6 до 12 лет — по 1 мл четыре раза в сутки.
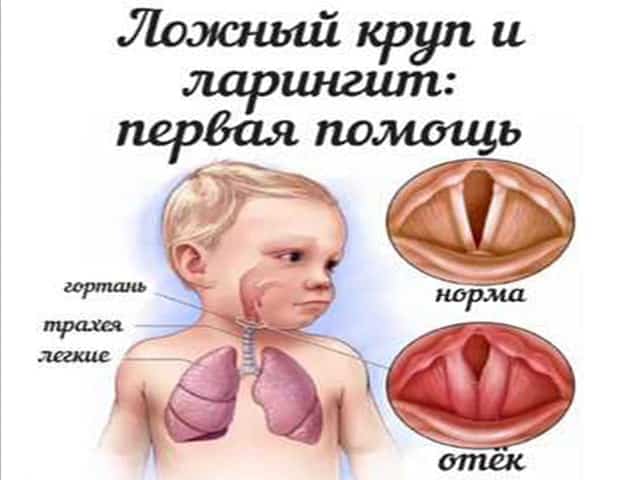
Ложный круп
Следствием воспаления гортани может стать такое заболевание, как ложный круп. Не все родители знают, что это за состояние, и какую опасность оно представляет для ребёнка. Воспалительный процесс в гортани провоцирует сужение её стенок (стеноз). Ложный круп чаще всего проявляется ночью или под утро. В это время в горле скапливается мокрота, и дыхание сильно затрудняется.
В этом состоянии важно не паниковать и вызвать скорую помощь. Пытайтесь успокоить малыша, поскольку плач только распаляет патологический процесс
Держите ребёнка в положении сидя и дайте ему антигистаминное средство, которое снимет отёк. Медлить нельзя!
Стоимость
| Вызов врача на дом в Москве (ЮЗАО, ЗАО, ЦАО, ЮАО) | 6 500 руб. |
| Вызов врача на дом в Москве (САО, СВАО, ВАО, ЮВАО, СЗАО) | 8 500 руб. |
| Вызов врача на дом за МКАД до 20 км (Новорижское, Рублево-Успенское, Можайское, Минское, Симферопольское, Варшавское, Каширское шоссе) | 10 000 руб. |
| Вызов врача на дом за МКАД до 20 км (Волоколамское, Пятницкое, Ленинградское, Дмитровское, Алтуфьевское, Ярославское, Щелковское, Новорязанское шоссе) | 13 000 руб. |
| Консультация главного врача, педиатра высшей категории в клинике | 6 500 руб. |
| Консультация педиатра высшей категории в клинике | 5 500 руб. |
| Консультация педиатра первой категории в клинике | 4 500 руб. |
| Консультация педиатра категории “профи” в клинике | 4 000 руб. |
Итого к оплате: ₽
Оплатить
Лечение психогенного кашля
Основное лечение психогенного кашля заключается в проведении психотерапии. Методика подбирается индивидуально. Крайне важным моментом в терапии будет осознание пациентом природы нарушения. Психотерапевт может применять речевую терапию, релаксацию, гипноз, дыхательную гимнастику и другие методики, которые хорошо себя зарекомендовали.
Общие принципы терапии:
- создать комфортные условия для исключения стрессовых факторов;
- нормализовать режим дня, выделить достаточно времени для дневного отдыха и сна;
- включить в график ежедневные упражнения, прогулки, дыхательную гимнастику;
- ограничить продукты и напитки с кофеином;
- следовать рекомендациям психотерапевта.
Справка! Врач может принять решение о назначении психотропных препаратов. Для детей дополнительно могут применяться методики отвлекающей терапии, обертывание грудной клетки, особые техники дыхания с пуговицей между губами.
1.Общие сведения
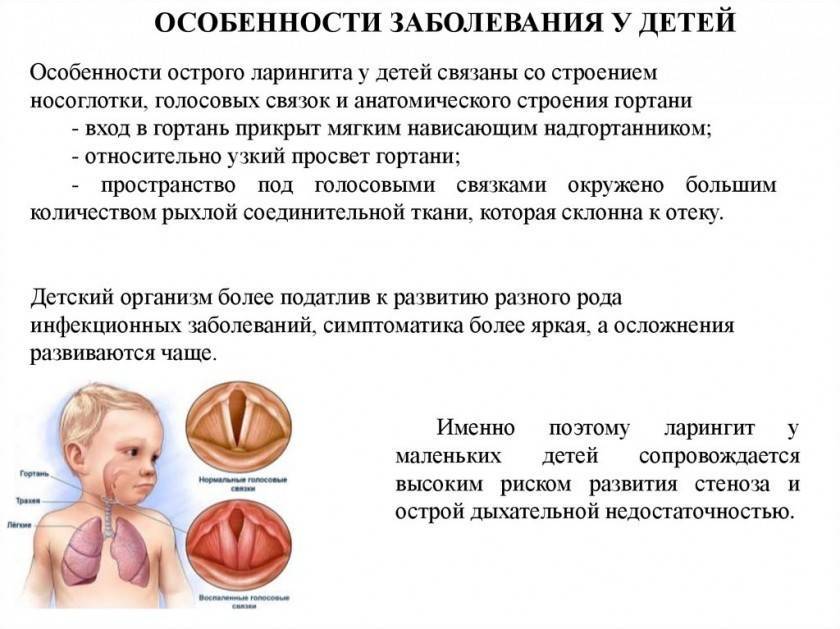
Большинство медицинских профессий разделены на «взрослый» и «детский» профили. В отношении одних специальностей (хирургия, кардиология и т.д.) такое деление закреплено де-юре в номенклатурных перечнях; другие же, к которым относится и оториноларингология, разделены де-факто, – так сказать, самой природой, то есть различиями ЛОР-сферы у детей и взрослых.
Можно назвать по меньшей мере три таких различия, которые вынуждают родителей искать не просто квалифицированного, а именно «детского» оториноларинголога. Во-первых, все без исключения ЛОР-органы у детей анатомически инфантильны и продолжают развиваться до семи-, двенадцати-, пятнадцатилетнего возраста (в зависимости от конкретной структуры). Во-вторых, незрелой, нестабильной и, образно говоря, «необстрелянной» является иммунная система, что обусловливает высокую частоту и специфику протекания т.н. детских инфекций.
В-третьих, дети далеко не всегда могут четко и внятно вербализовать жалобы, ответить на вопросы, выполнить инструкцию врача (впрочем, некоторые взрослые также не справляются), а с самыми маленькими пациентами такой контакт невозможен в принципе. Поэтому врачу действительно необходим большой опыт общения именно с детской, – столь сложной! – категорией пациентов.
Известно, что ЛОР-патология является самой распространенной причиной обращения к педиатру; в общем ее объеме лидируют заболевания органов дыхания, а среди симптомов этих заболеваний – хрипы. Поэтому проблема «хрипы у детей» является, без преувеличения, актуальнейшей.
Собирательным термином «хрипы» обозначают широкий спектр акустических явлений, отличающих нормальное дыхание от аномального, болезненно измененного. Разнообразие таких звуковых эффектов составляет отдельную проблему, так как на одном полюсе упомянутого «широкого спектра» находятся совершенно безобидные призвуки, обусловленные, например, присохшей к носовой перегородке корочкой, а на другом – тревожные симптомы быстро прогрессирующей и очень опасной обструкции дыхательных путей.
4.Лечение
Как показано выше, спектр возможных причин настолько широк, что описать все варианты терапевтического ответа абсолютно нереально (ситуация может разрешиться как спонтанным однократным чиханием, так и объемным хирургическим вмешательством по экстренному протоколу, а также любыми промежуточными вариантами). В данном случае гораздо важнее сказать о доврачебной помощи.
Воздух в помещении при всех без исключения симптомах должен быть чистым, свежим и прохладным. Нет ни единой болезни, которая требовала бы затхлой неподвижной атмосферы с пониженным содержанием кислорода, нагретой до температуры финской бани и насыщенной всеми известными науке микроорганизмами.
Одежда не должна затруднять дыхание. Любые действия родителей должны подчиняться логике и быть осмысленными (пусть даже эти действия окажутся не вполне грамотными, это намного безопасней поступков «наугад», в панике, в ступоре, в истерике и пр). Если причина развившегося состояния неизвестна, ранее не диагностирована, непонятна; если у вас нет четких врачебных предписаний на этот случай, – то никаких медикаментов до прибытия врача ребенку давать не сто́ит.