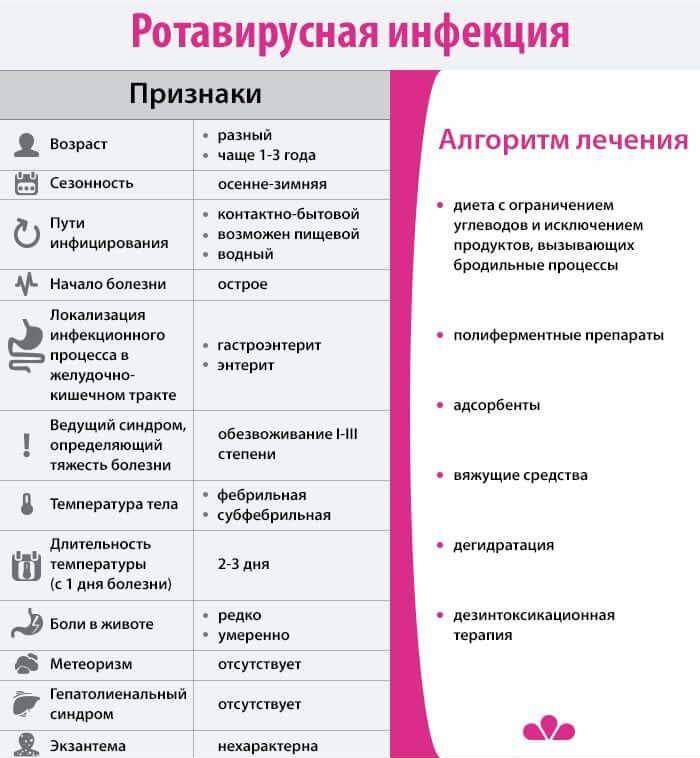
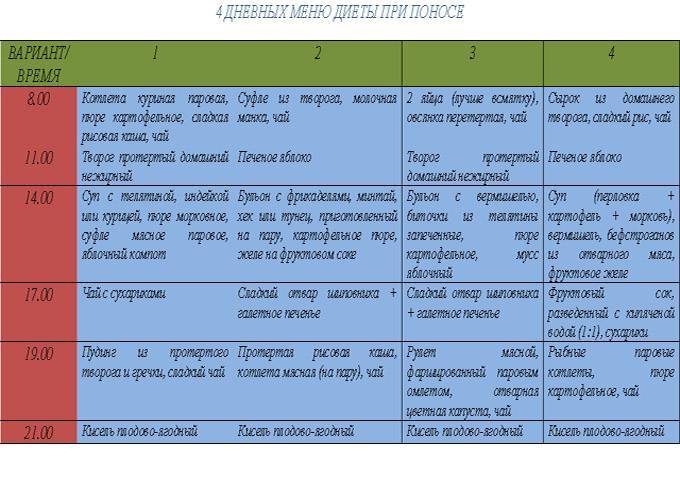
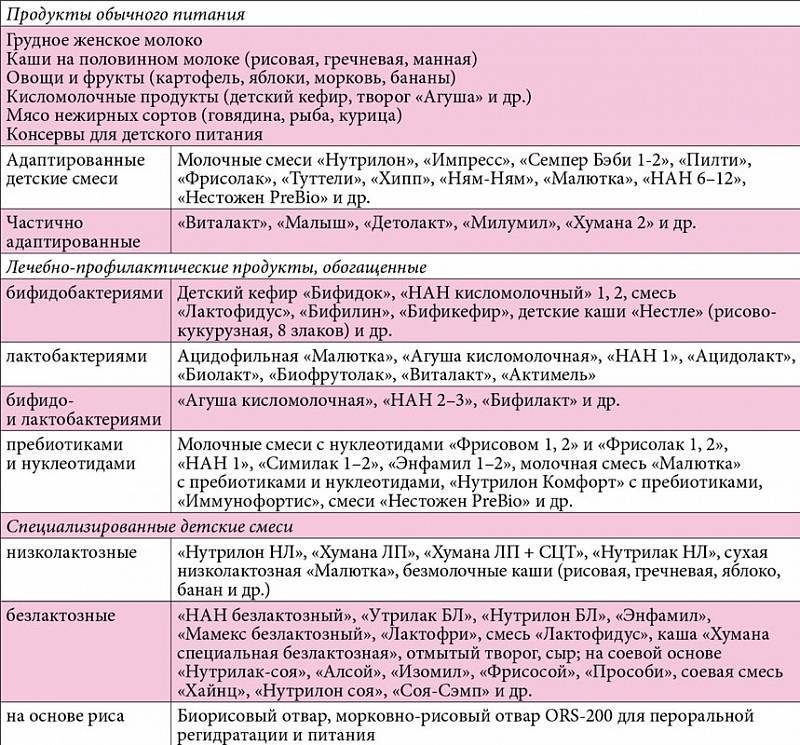
Пути передачи ротавирусной инфекци:
- алиментарный — через невымытые руки, загрязнённые предметы обихода, игрушки, столовые приборы;
- воздушно-капельный — при непосредственном контакте с больным.
Возможно и заражение через продукты, приготовлением которых занимался человек, являющийся вирусоносителем. Ротавирусы хорошо переносят низкие температуры, устойчивы к обработке дезинфицирующими средствами, но гибнут при тепловой обработке в 100 °C.
Наши врачи
Тюкалова Наталья Рудольфовна
Врач-гематолог, педиатр, кандидат медицинских наук
Стаж 29 лет
Записаться на прием
Румянцева Оксана Владимировна
Врач – педиатр, детский гастроэнтеролог
Стаж 15 лет
Записаться на прием
Клинические проявления
Время от момента заражения до появления первых симптомов ротавирусной инфекции у детей может составлять от 1 до 5 суток. Это так называемый инкубационный период. Далее следует период разгара заболевания, когда появляется клиническая симптоматика. Принято выделять несколько сценариев развития заболевания:
- по типу ОРЗ – с насморком, першением в горле, кашлем, конъюнктивитом;
- по типу кишечной инфекции – с симптомами воспаления желудочно-кишечного тракта;
- в младшем возрасте превалируют симптомы интоксикации – повышение температуры, вялость, сонливость, отказ от пищи.
Рассмотрим подробнее симптоматику воспалительных процессов в желудочно-кишечном тракте, как наиболее частую при ротавирусной инфекции. Поражение верхних отделов пищеварительного тракта обуславливает появление таких симптомов, как тошнота, рвота, нарушенный аппетит, вплоть до полного отказа от еды. Порой даже выпитая жидкость становится провокатором нового эпизода тошноты и рвоты.
Воспалительные изменения стенки кишечника становятся причиной нарушенного пищеварения и всасывания, с неизбежным ухудшением стула: кашицеобразная или водянистая консистенция, учащение актов дефекации до десятка раз в сутки, множественные позывы к дефекации, в том числе императивные (ложные). В число симптомов входят вздутие живота и урчание в животе, слышимое даже на расстоянии; это проявления повышенного газообразования. Практически всегда течение ротавирусной инфекции сопровождается болью в животе и повышением температуры.
Последовательность появления отдельных симптомов не имеет особого диагностического значения, она может быть различной, в зависимости от агрессивности вируса, от иммунной активности пациента и т.д. Длительность заболевания, также различна и в среднем, составляет 4-7 дней. Зачастую приходится иметь дело с «затяжным» течением ротавирусной инфекции, когда родители пациента отмечают симптомы двух- и трёхнедельной давности. Однако, в большинстве случаев выздоровление не наступает в результате неадекватной терапии и несоблюдения диетических и режимных рекомендаций.
Диагностика
Не секрет, что ротавирусная инфекция имеет характерную симптоматику, и диагностика в большинстве случаев базируется на клинической картине и анамнезе заболевания. Но, несмотря на это, существует ряд методов специфической лабораторной диагностики ротавирусной инфекции.
Лечение
Лечение ротавирусной инфекции у детей по большому счёту является симптоматическим, то есть направленным на коррекцию отдельных симптомов.
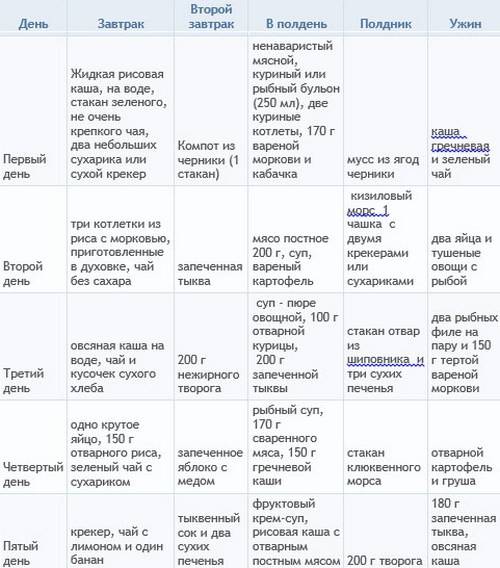
- Диетотерапия – исключение из рациона ряда продуктов питания, способствующих возникновению симптомов диспепсии.
- Регидратационная терапия – восстановление водно-электролитного нарушения, возникшего в результате патологической потери жидкости с рвотой и калом.
- Дезинтоксикационная терапия – применение энтеросорбентов для «выведения» из организма вирусных токсинов, а также, продуктов «неполного» пищеварения.
- Противовоспалительная терапия, приём жаропонижающих препаратов (оправдан при фебрильной температуре, то есть, выше 38°C).
- Противовирусная терапия – допустима, но не всегда эффективна, что делает вопрос о назначении такого лечения дискутабельным.
- Профилактика рахита в младшем возрасте
- Особенности психомоторного и речевого развития ребенка
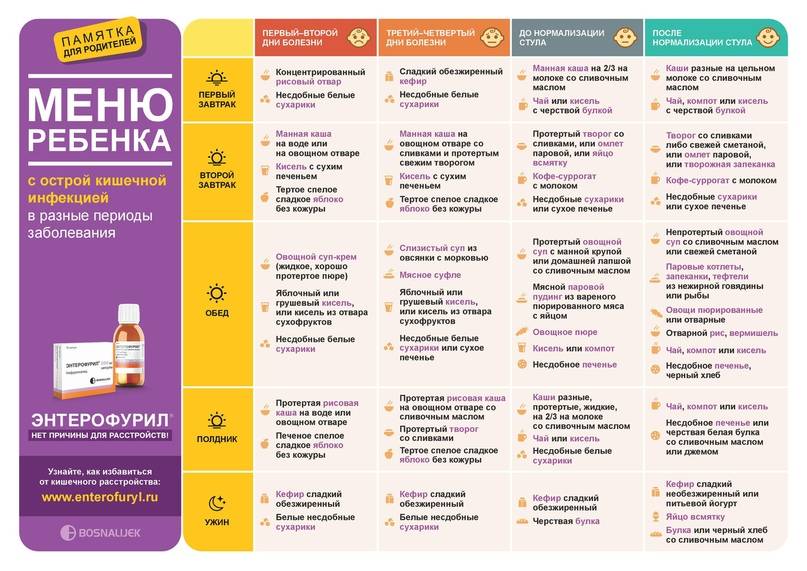
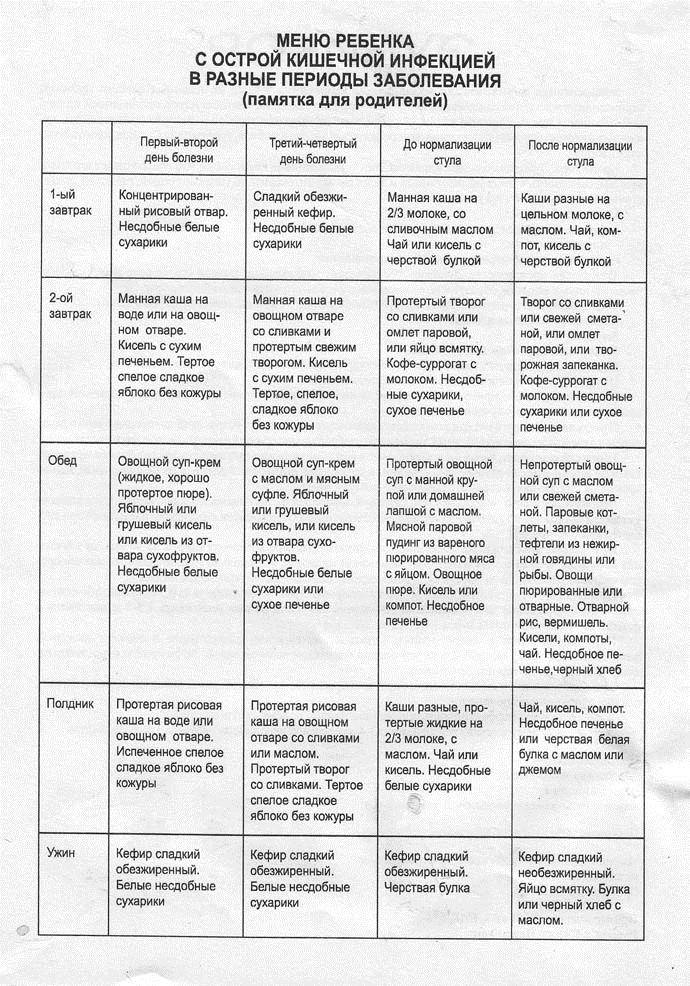
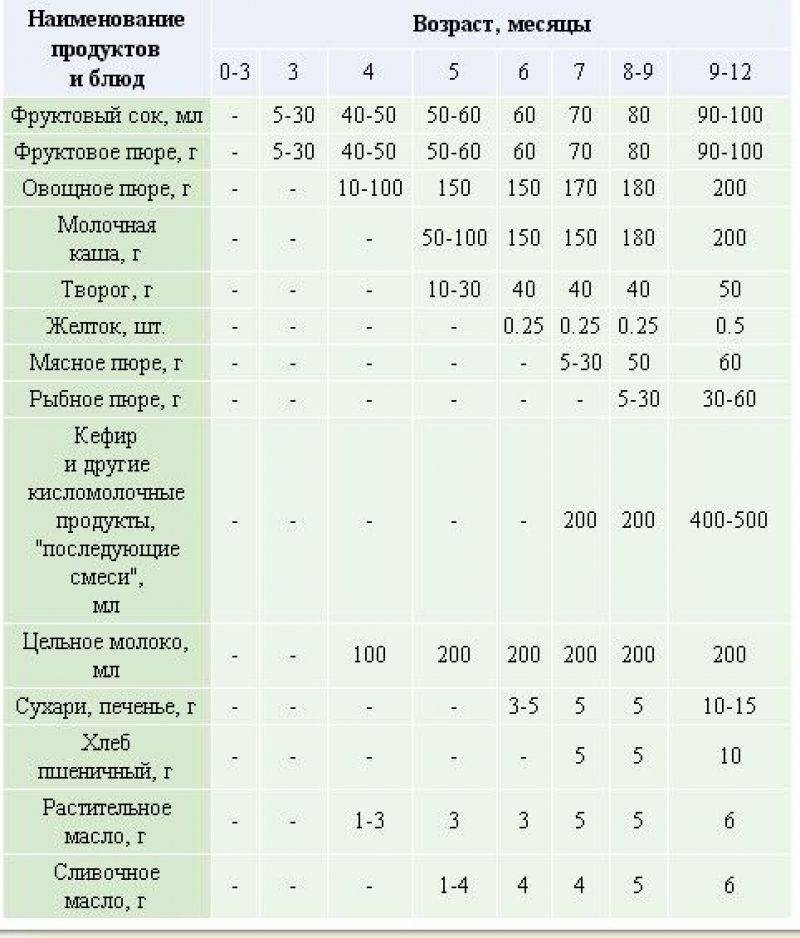
Основные принципы и правила диетического питания для детей
- молочные продукты заменяются альтернативными источниками белка животного и растительного происхождения;
- между приемами пищи должны быть промежутки в 2-3 часа, дневная норма еды делится на 5-6 порций;
- во время диеты ограничивается количество соли, углеводов и жиров, а норма белков остается на уровне возрастной потребности;
- все продукты дают в мягком или пюрированном виде, чтобы минимизировать раздражение слизистой ЖКТ;
- все блюда должны быть теплыми (оптимальная температура – в диапазоне +37…+38°С);
- чтобы обеспечить достаточное количество витаминов и минералов, рацион обогащают овощами, фруктами и синтетическими добавками, назначенными педиатром.
Причины возникновения дисбактериоза кишечника у детей и взрослых
Это неприятное заболевание, увы, стало привычным спутником больших и маленьких жителей мегаполисов. Основной причиной развития дисбактериоза является наш образ жизни:
- однообразное питание, недостаток клетчатки, витаминов и микроэлементов;
- отсутствие режима питания, еда от случая к случаю;
- вскармливание новорожденных и детей первого года жизни искусственными молочными смесями, большинство из которых являются пресными, не бифидогенными;
- жизнь в условиях постоянного физического и психологического стресса;
- частые переезды, изменение условий проживания;
- употребление большого количества лекарств.
Что касается последнего пункта, то негативное воздействие оказывают не только пресловутые антибиотики, которые люди часто пьют без назначения врача, но и другие препараты: слабительные, сорбенты, антидепрессанты, оральные контрацептивы. Разумеется, речь идет не о лечении, которое прописал врач, а о длительном и бесконтрольном применении этих лекарств по «самоназначению». Дисбактериозы, вызванные злоупотреблением лекарственными препаратами, с трудом поддаются лечению и могут стать причиной серьезных проблем со здоровьем.
Существует еще ряд причин, вызывающих дисбактериоз кишечника. К их числу относятся:
- кишечные инфекции бактериальной и вирусной природы;
- присутствие в организме паразитов;
- нарушение ферментации;
- хронические заболевания пищеварительной системы;
- врожденные аномалии строения ЖКТ;
- операции на органах пищеварительной системы;
- злоупотребление гидроколонотерапией (клизмами).
Прогноз и профилактика кишечной инфекции у детей
Раннее выявление и адекватная терапия обеспечивают полное выздоровление детей после кишечной инфекции. Иммунитет после ОКИ нестойкий. При тяжелых формах кишечной инфекции у детей возможно развитие гиповолемического шока, ДВС-синдрома, отека легких, острой почечной недостаточности, острой сердечной недостаточности, инфекционно-токсического шока.
В основе профилактики кишечных инфекций у детей – соблюдение санитарно-гигиенических норм: правильное хранение и термическая обработка продуктов, защита воды от загрязнения, изоляция больных, проведение дезинфекции игрушек и посуды в детских учреждениях, привитие детям навыков личной гигиены. При уходе за грудным ребенком мама не должна пренебрегать обработкой молочных желез перед кормлением, обработкой сосок и бутылочек, мытьем рук после пеленания и подмывания ребенка.
Дети, контактировавшие с больным кишечной инфекцией, подлежат бактериологическому обследованию и наблюдению в течение 7 дней.

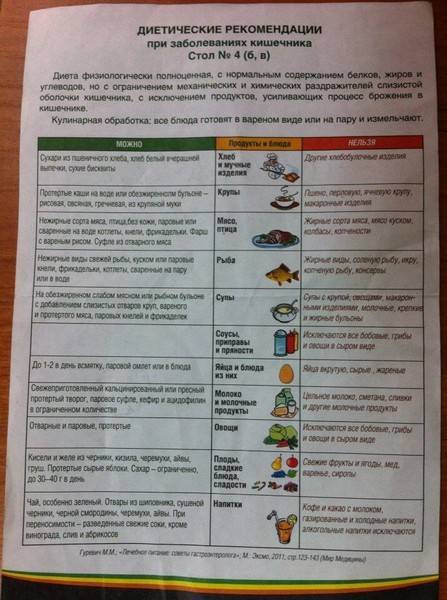
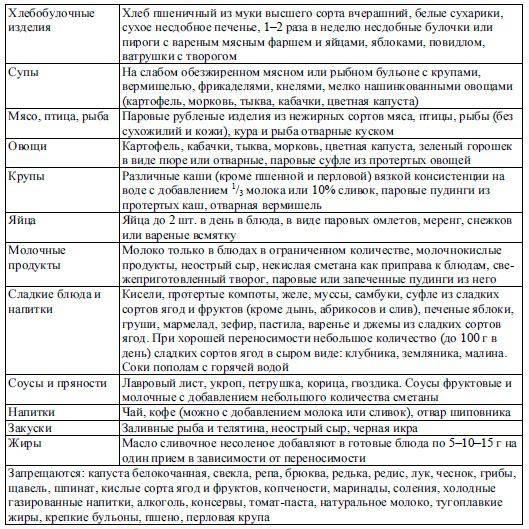
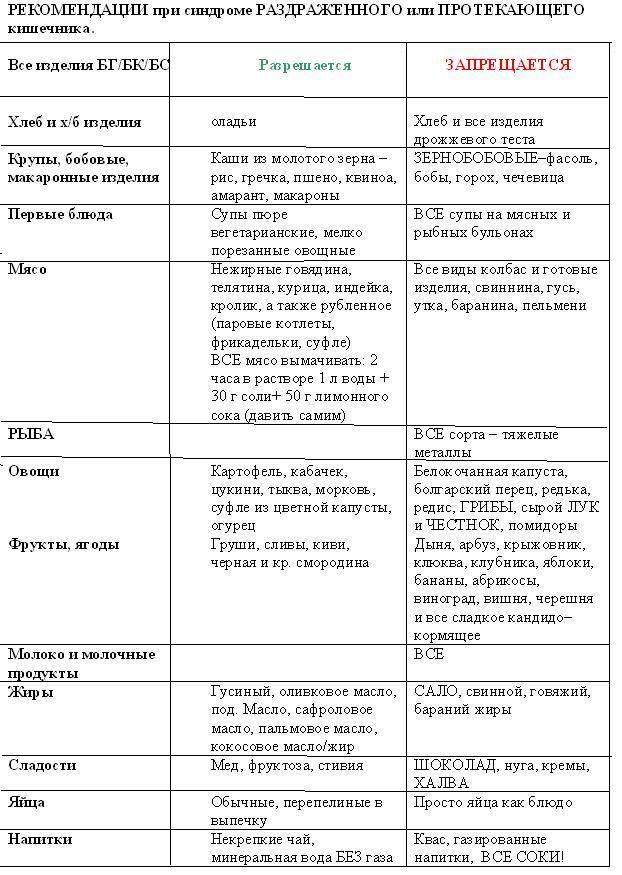
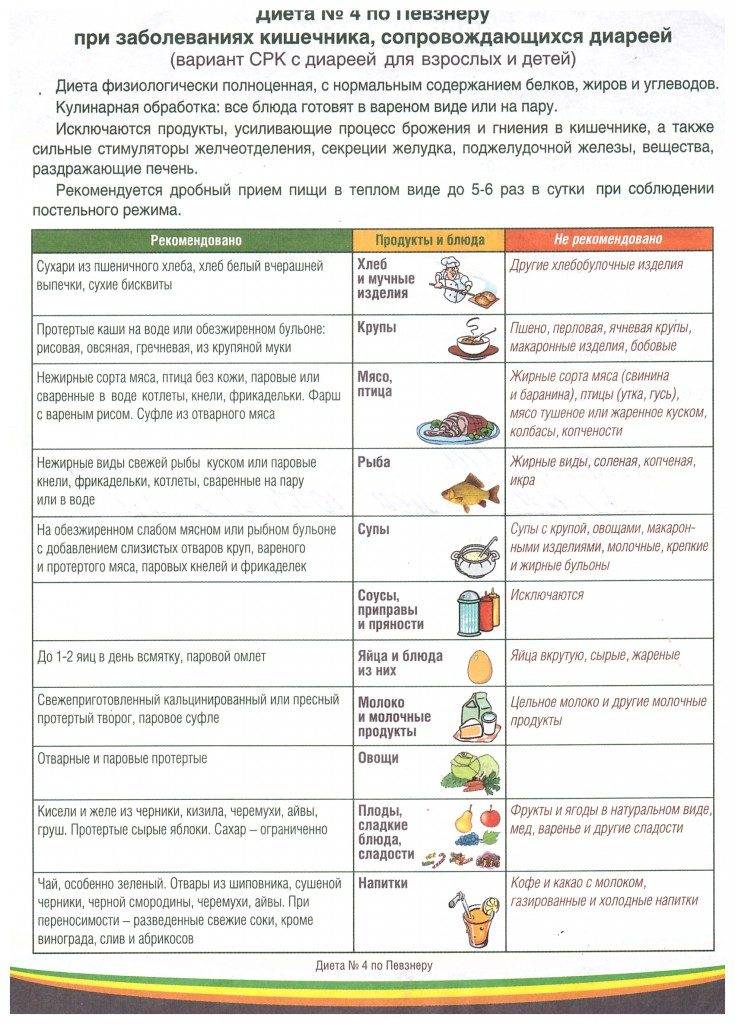
Диета № 4в
Общая характеристика
Диета № 4в необходима для поддержания нарушенных функций органов желудочно-кишечного тракта, вовлечённых в патологический процесс. В данной диете содержится физиологическая норма нутриентов, умеренно ограничены химические и механические раздражители слизистой ребенка. Нельзя употреблять продукты, провоцирующие гниение и брожение в кишечнике, и те, которые стимулируют секрецию пищеварительных желёз.
Что можно употреблять при диете № 4в?
1. Продукты и блюда, как при диете 46
2. Измельченные разваренные макаронные изделия
3. Разваренная белокачанная капуста
4. Каши, приготовленные на молоке и воде 1:1
5. Спелые ягоды и фрукты – только сладкие (их употребляют сырыми, сняв кожуру, исключение составляют только запрещенные ягоды и фрукты – виноград, сливы, абрикосы)
6. Разведенные водой на 1/3 фруктово-ягодные соки
7. Растительное масло в составе блюда
8. Вымоченная сельдь
9. Нежирные колбасы
10. Суррогатный кофе
Что нельзя употреблять при диете № 4в?
- Жирные сорта мяса
- Жирную птицу и рыбу
- Копчености
- Сырые и сваренные вкрутую яйца
- Холодные и газированные напитки
Пища должна быть приготовлена на пару, отварена или запечена. Режим питания и температура пищи – как при столе №46. Диеты 4в нужно придерживаться 1-3 года или больше – зависит от каждого конкретного случая. В период стойкой компенсации при отсутствии сопутствующих гастритов и гастродуоденитов, заболеваний гепатобилиарной системы можно применять непротертую диету № 2. При синдроме раздражённого желудка диету № 2 назначают не ранее 2 лет стойкой ремиссии.
Лечение лактазной недостаточности
В лечении нуждаются только те случаи непереносимости лактозы, которые проявляются клинически. Основной принцип лечения — дифференциальный подход к терапии в зависимости:
- от возраста пациента (доношенный или недоношенный новорожденный, ребенок грудного возраста, раннего, старшего возраста, взрослый пациент);
- степени ферментативной недостаточности (алактозия, гиполактозия);
- генеза ферментопатии (первичного или вторичного).
Основным лечением больных абсолютной лактазной недостаточностью (алактазией) является полный отказ от употребления молока и молочных продуктов. Параллельно проводится терапия, направленная на коррекцию дисбактериоза кишечника, заместительная терапия (использование препаратов лактазы: лактразы, тилактазы, лактейда) и симптоматическое лечение.
При вторичной лактазной недостаточности основное внимание уделяется лечению основного заболевания. Снижение количества лактозы в диете является временным, до восстановления слизистой оболочки тонкой кишки
У больных с первичной или вторичной лактазной недостаточностью степень ограничения потребления молока и молочных продуктов строго индивидуальна, поскольку некоторые больные не переносят лишь молоко, но в состоянии употреблять в пищу кисломолочные продукты с небольшим содержанием лактозы. А больные с незначительной степенью гиполактазии без вреда для здоровья могут употреблять даже небольшие количества пресного молока (до 100–150 мл в сутки). В таких случаях разрешают прием молока не натощак, медленно, малыми порциями не более 1–2 раз в неделю. Ограничения снимаются при повышении выносливости больного к молочным продуктам.
Ведите пищевой дневник!
Пациенту необходимо вести пищевой дневник. Благодаря записям можно получить ответы на два важных вопроса:
- Какой именно продукт вызвал метеоризм и понос?
- Сколько лактазы нужно добавлять в еду, содержащую лактозу?
С целью выявления реакции больного на молоко рекомендуется проводить пробные нагрузки молоком или лактозой. Показана также тренировка соответствующих ферментных систем с помощью назначения малых количеств кисломолочных продуктов при удовлетворительном состоянии больного ребенка или взрослого пациента. Показателем повышения порога толерантности к молоку является отсутствие кишечных нарушений.
Осторожно!
В пищевой промышленности лактозу используют при производстве многих продуктов питания. Помимо молока и молочных изделий лактоза присутствует в колбасных изделиях в упаковке, супах в пакетах, готовых соусах, шоколаде, какао-порошке. Ее применяют для повышения вязких свойств продукта и удобства его употребления. Лактоза по сладости на 30–35 % уступает сахарозе, ее добавляют в большом объеме. При выпечке молочный сахар принимает коричневый оттенок, поэтому является неизменным ингредиентом картофеля фри, крокетов, кондитерских и хлебобулочных изделий.
Еще лактоза широко применяется при изготовлении фармацевтических средств, является одним из главных компонентов ароматизаторов, усилителей вкуса, подсластителей и т. п.
Читайте этикетки на продуктах и лекарственных препаратах.
Как ускорить лечение
Препараты от гастроэнтерита
- Противовирусные и антибиотики. Помогают при инфекционных формах. Избавляют от причины возникновения заболевания.
- Эубиотики и пробиотики. Нормализуют микрофлору и улучшают местный иммунитет.
- Энтеросорбенты. Снимают состояние интоксикации.
- Вяжущие. Останавливают диарею.
- Жаропонижающие. Облегчают состояние пациента, не дают температуре подняться до критических значений.
- Ферментные. Улучшают пищеварение.
- Регидратационные. Предотвращают обезвоживание.
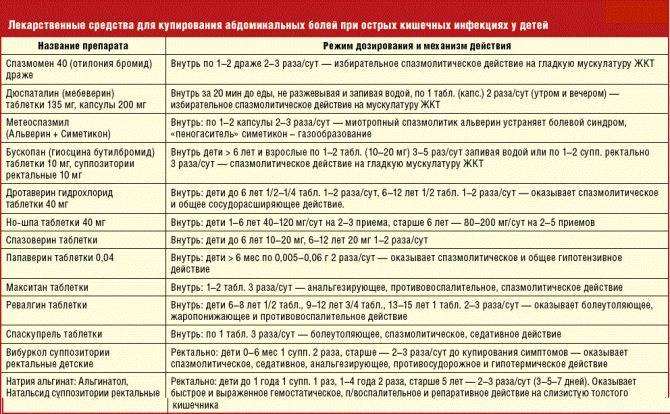
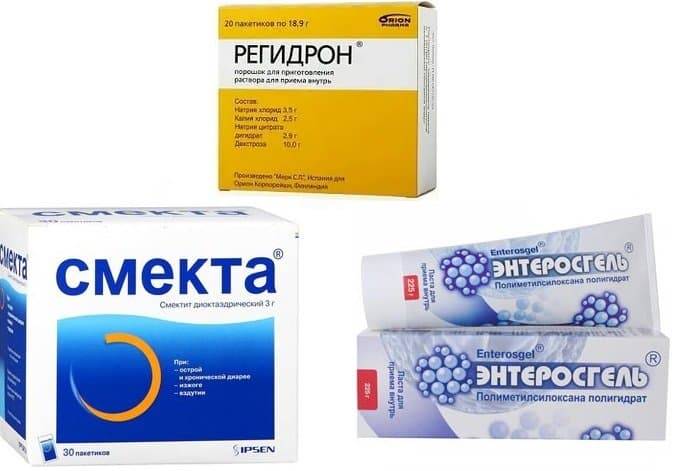 Препараты, используемые для лечения симптомов гастроэнтерита.
Препараты, используемые для лечения симптомов гастроэнтерита.
Рецепты народной медицины
- Отвар из клюквы. Уничтожает патогены, укрепляет иммунитет и снимает воспаления. 20-25 г ягод заливают стаканом кипятка и ставят на медленный огонь на 15-25 минут. После охлаждения жидкость процеживают. Напиток принимают по половине стакана до 4 раз в сутки.
- Настой мяты. Растение нормализует пищеварение, избавляет от тошноты и воспаления, уничтожает бактерии. 1 ст. л. листьев мяты заливают стаканом кипятка, накрывают крышкой и оставляют на полчаса. Готовое средство процеживают, пьют по 50 мл 2-3 раза в сутки.
- Настой черноголовки. Средство останавливает диарею. Сырье сначала измельчают до состояния порошка, затем 2 ч. л. заливают стаканом кипятка и оставляют настаиваться в течение 3 часов. Готовое средство принимают по 1-2 ч. л. за 20 минут до еды.
Лекарства от дисбактериоза – тонкости приема
Диета помогает лишь поддерживать положительный результат, но вылечить ею дисбактериоз вряд ли получится. Современный подход к лечению включает в себя сочетание полезных пищевых и бытовых привычек с приемом лекарственных препаратов.
Программа лечения разрабатывается индивидуально для каждого пациента, но в любом случае врач сначала назначит «чистку» кишечника от условно-патогенной флоры. Для этого применяются различные препараты. Только на «чистый лист» можно начинать заселять кишечник полезной флорой. Причем сеять нужно будет именно те бактерии, которых в организме пациента не хватает.
Прогноз при своевременном лечении благоприятный, но сам процесс длительный и трудоемкий.
Кондрашина Элина Александровна
врач-гастроэнтеролог высшей категории, к.м.н.
Основные правила
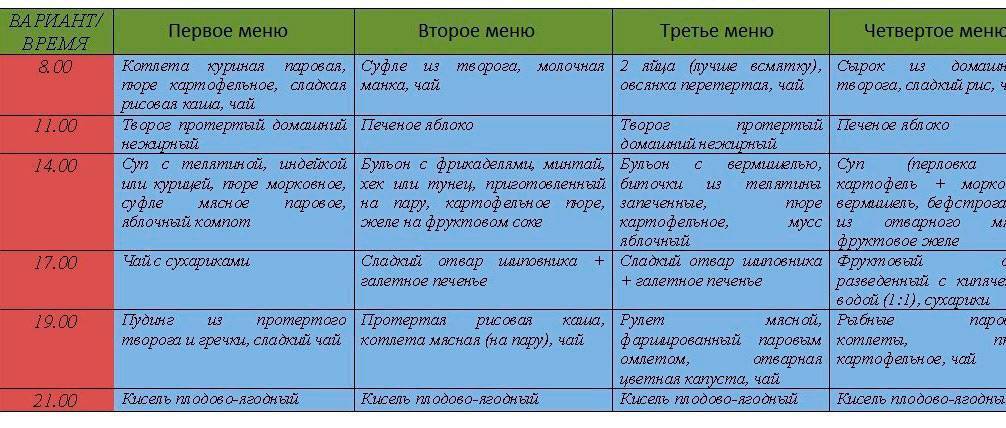
- Во время острой стадии заболевания размер порций уменьшают на 15-50%. Это необходимо для предотвращения сильной рвоты или диареи и максимального снижения нагрузки на ЖКТ. При острой реакции на пищу разумно на сутки полностью отказаться от нее.
- Пищу выбирают так, чтобы она была разной по вкусовым характеристикам. Это стимулирует аппетит. Желательно включить в рацион источники разных питательных веществ: белков, жиров, углеводов и микроэлементов.
- Обязателен переход на дробное питание. Нельзя употреблять много пищи за раз. Стандартные порции делят на 2-3 части.
- Еду употребляют в теплом виде. Слишком холодная или горячая пища раздражает слизистые оболочки ЖКТ и усиливает воспаление.
- Пищу готовят на пару или варят. Готовые продукты протирают либо измельчают до состояния пюре. Пищу тщательно пережевывают, чтобы снизить нагрузку на желудок.
- От диеты не отказываются сразу после ослабления симптомов. Щадящее питание оставляют на 2-3 недели, т. к. организм еще не готов к повышению нагрузок. При несоблюдении рекомендаций состояние больного ухудшается, происходит повторное обострение.
- Пациенты не переедают. Большие порции вызывают рвоту. Даже после исчезновения острой симптоматики и появления аппетита необходимо следить за размерами порций. Большой объем пищи растягивает стенки ЖКТ и провоцирует воспаление, ухудшает местный иммунитет, затормаживает процессы переваривания. Для пищеварения требуются ферменты, которые внутренние органы не способны вырабатывать сразу после перенесенного заболевания. Это чревато рецидивом или развитием хронических патологий со стороны ЖКТ.
- Запрещено принимать пищу насильно. Если у человека нет аппетита, не нужно заставлять его есть. Голодание не опасно и дает ЖКТ перерыв. Большую угрозу представляет обезвоживание. Пить нужно насильно, но регулировать порции воды. При рвоте даже после небольшого объема жидкости ставят капельницы.
 При отравлении не нужно есть через силу.
При отравлении не нужно есть через силу.
Нужны ли пробиотики для восстановления работы ЖКТ
До настоящего времени было проведено много исследований, которые показывают, что COVID-19 негативно влияет на микробиоту человека, вызывая изменения микробного разнообразия. Прием противовирусных или антибактериальных лекарственных препаратов во время лечения коронавирусной инфекции также сказывается на микробиоте кишечника.
Елена Адаменко:
– На сегодняшний день нет однозначного ответа: необходимо принимать пробиотики во время болезни и в восстановительном периоде или нет. Например, Национальная комиссия здравоохранения и Национальное управление традиционной китайской медицины рекомендуют введение пробиотиков для пациентов с COVID-19 инфекцией. Эксперты объяснили свое решение тем фактом, что многие пациенты получают антибиотикотерапию, которая впоследствии может стать причиной повышенной восприимчивости к кишечным инфекциям.
Есть также ряд исследований, которые демонстрируют поддерживающую роль пробиотиков и нутрицевтиков в усилении иммунного ответа и профилактике вирусных инфекций в целом. В то же время результаты двух недавно опубликованных метанализов показали невысокую эффективность пробиотиков в снижении частоты и масштабов респираторных инфекций. Большинство экспертов предлагают воздержаться от применения обычных пробиотиков до тех пор, пока не будет глубоко изучен патогенез SARS-CoV-2, а также его влияние на микробиоту кишечника. Так что пока выводы и рекомендации очень противоречивые.
Вместе с тем сейчас проводятся три клинических испытания, которые посвящены изучению действия пробиотиков на пациентов с подтвержденной COVID-19 инфекцией. Одно из них – профилактическое исследование, в котором оценивается влияние лактобацилл на заболеваемость COVID-19 среди медработников, подвергшихся воздействию SARS-CoV-2. Другое – оценивает эффект пробиотиков у пациентов с COVID-19 инфекцией и острой диареей, а также их возможность в профилактике интенсивной терапии у пациентов с COVID-19 инфекцией. Третье – исследует адъювантное использование кислородно-озоновой терапии вместе с добавкой пробиотиков у пациентов с COVID-19.
Возможно, основываясь на результатах этих исследований, пробиотики будут предложены в качестве потенциальных средств для включения в диетическое лечение пациентов с коронавирусной инфекцией, а также в восстановительном периоде после болезни.
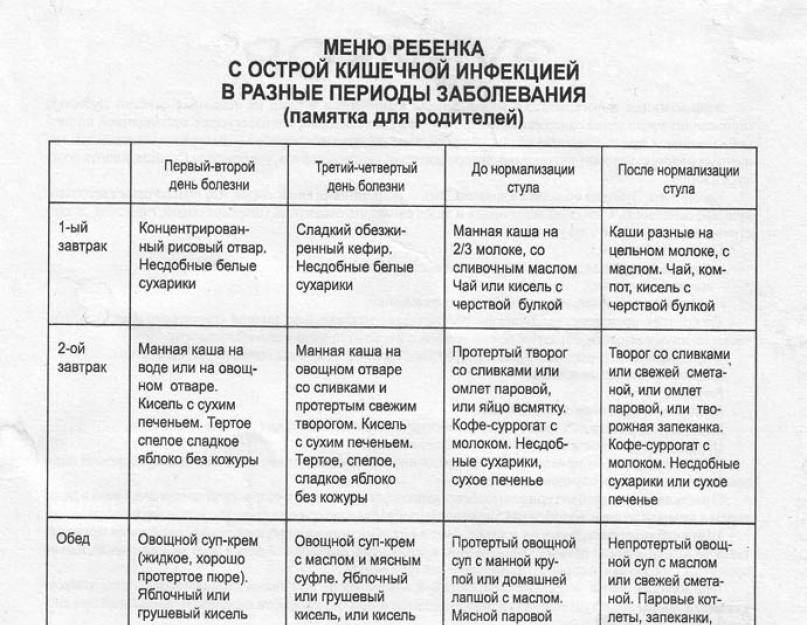
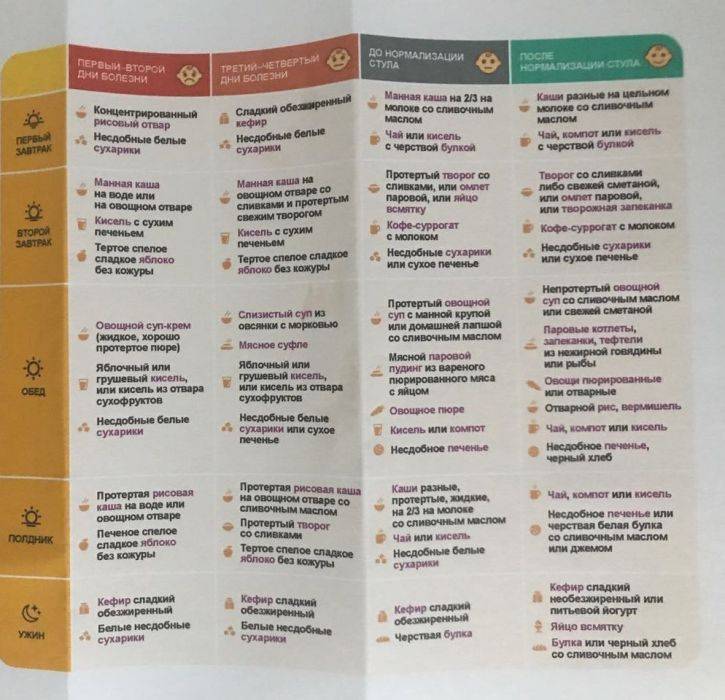
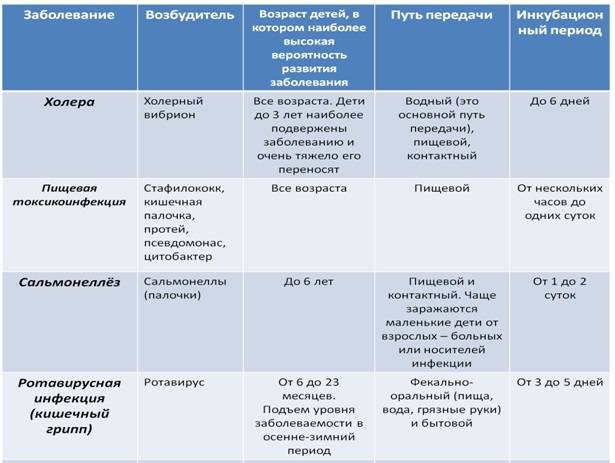
Причины кишечной инфекции у детей
Спектр возбудителей кишечных инфекций у детей крайне широк. Наиболее часто патогенами выступают грамотрицательные энтеробактерии (шигеллы, сальмонеллы, кампилобактеры, эшерихии, иерсинии) и условно-патогенная флора (клебсиеллы, клостридии, протей, стафилококки и др.). Кроме этого, встречаются кишечные инфекции, вызываемые вирусными возбудителями (ротавирусами, энтеровирусами, аденовирусами), простейшими (лямблиями, амебами, кокцидиями), грибами. Общими свойствами всех возбудителей, обусловливающих развитие клинических проявлений, являются энтеропатогенность, способность к синтезу эндо- и экзотоксинов.
Заражение детей кишечными инфекциями происходит посредством фекально-орального механизма алиментарным (через пищу), водным, контактно-бытовым путями (через посуду, грязные руки, игрушки, предметы обихода и т. д.). У ослабленных детей с низкой иммунологической реактивностью возможно эндогенное инфицирование условно-патогенными бактериями. Источником ОКИ может выступать носитель, больной со стертой или манифестной формой заболевания, домашние животные. В развитии кишечной инфекции у детей большую роль играет нарушение правил приготовления и хранения пищи, допуск на детские кухни лиц-носителей инфекции, больных тонзиллитом, фурункулезом, стрептодермией и пр.
Наиболее часто регистрируются спорадические случаи кишечной инфекции у детей, хотя при пищевом или водном пути инфицирования возможны групповые и даже эпидемические вспышки. Подъем заболеваемости некоторыми кишечными инфекциями у детей имеет сезонную зависимость: так, дизентерия чаще возникает летом и осенью, ротавирусная инфекция – зимой.
Распространенность кишечных инфекций среди детей обусловлена эпидемиологическими особенностями (высокой распространенностью и контагиозностью возбудителей, их высокой устойчивостью к факторам внешней среды), анатомо-физиологическими особенностями пищеварительной системы ребенка (низкой кислотностью желудочного сока), несовершенством защитных механизмов (низкой концентрацией IgA). Заболеваемости детей острой кишечной инфекцией способствует нарушение нормальной микробиоты кишечника, несоблюдение правил личной гигиены, плохие санитарно-гигиенические условия жизни.
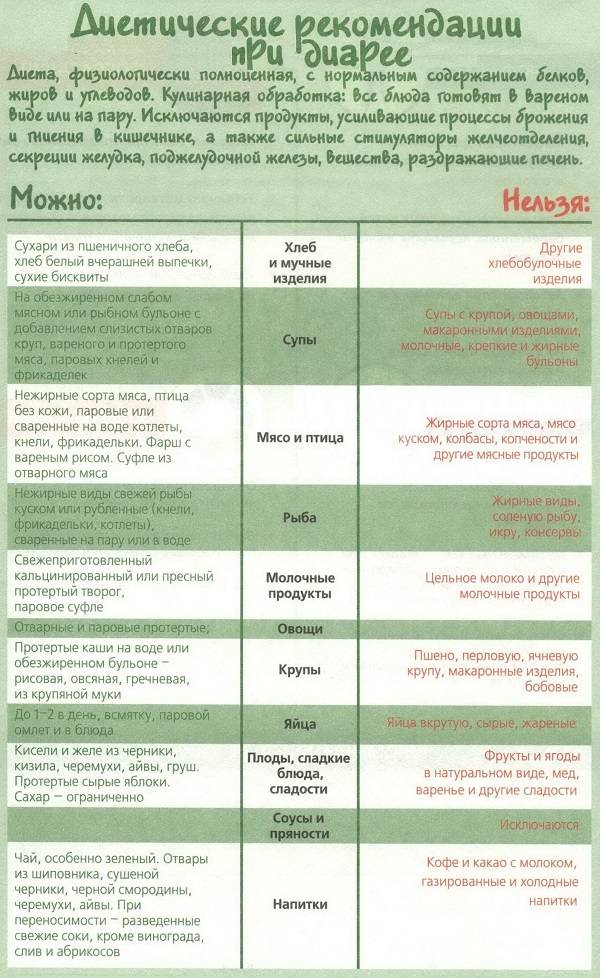
Правила питания при разных формах гастроэнтерита
- Голодайте после приступов. В течение 24 пациентам желательно не есть ничего. Это полностью снизит нагрузку на ЖКТ. Организм направит все силы на снижение воспаления, борьбу с патогенами и запуск регенеративных процессов.
- Принимайте еду только в теплом виде. Пища не должна быть слишком холодной или горячей. В первую очередь это усилит воспаление и приток крови к уже поврежденным зонам ЖКТ. Дополнительно употребление холодной пищи затрудняет процессы переваривания.
- Следите за объемом выпитой жидкости. При непрекращающейся рвоте и частых приступах диареи человек теряет много воды. Это может стать причиной обезвоживания. Последнее состояние опаснее, чем голодание. При дефиците влаги ухудшается общее состояние, затрудняется борьба с воспалением и бактериями, возможен летальный исход.
- Избегайте пищи, которая раздражает слизистые оболочки желудка. Это касается продуктов с избытком клетчатки, газированных напитков, алкоголя, острых специй и т. д. Они дополнительно повреждают слизистые оболочки кишечника, облегчают проникновение бактерий в глубокие ткани и провоцируют усиление воспаления.
- Питайтесь дробно. Ешьте каждые 3 часа, но сократите порции. Переедать нельзя. Это повысит нагрузку как на стенки желудка и кишечника, так и на все органы пищеварения. ЖКТ будет вынужден вырабатывать больше желудочного сока и ферментов, к чему он не готов.
- Правильно готовьте блюда. Предпочтительные варианты термической обработки – варка, готовка на пару, запекание. Добавление масел должно быть минимальным.
- Уменьшите количество жиров. Долю белков и углеводов в рационе увеличивают. Упор делают на аминокислоты.
- Не ешьте насильно. Если у вас нет аппетита, откажитесь от приема пищи, просто продолжайте следить за потреблением воды.
 Готовить блюда можно на пару или же запекать.
Готовить блюда можно на пару или же запекать.
Почему для детей и взрослых так опасен дисбактериоз кишечника?
Полезная кишечная микрофлора выполняет ряд критически важных для организма функций, поэтому любые нарушения баланса оборачиваются негативными последствиями для здоровья.
Какую «работу» выполняет полезная микрофлора?
- Защищает слизистую оболочку кишечника от болезнетворных бактерий и вирусов, препятствует проникновению паразитов, не дает токсинам и аллергенам оказывать вредоносное воздействие.
- Участвует в пищеварительном процессе, помогает перевариванию и усвоению пищи
- Участвует в синтезе жизненно важных веществ, необходимых для обменных процессов. В их число входят ферменты, аминокислоты и витамины. Например, кишечная палочка вырабатывает 9 видов витаминов. Также благодаря микроорганизмам образуются вещества, обеспечивающие правильную моторику кишечника и защищающие организм от раковых новообразований.
- Нейтрализует яды (поступившие с пищей и образовавшиеся внутри организма). В их числе – нитраты, токсичные продукты обмена белков (индол, скатол, фенол).
- Защищает слизистую от воспалительных процессов и дистрофии (истончения).
- Способствует более эффективному всасыванию кальция, железа, витаминов и других полезных веществ.
- Формирует местный иммунитет слизистой кишечника, влияет на состояние общего иммунитета человека.
Полезная микрофлора участвует в таком количестве жизненно важных процессов, что любые проблемы и нарушения, в числе которых дисбактериоз кишечника, вызывают неприятные симптомы и требуют лечения.
Продукты-регуляторы работы кишечника
Различные заболевания кишечника могут сопровождаться различными, а иногда даже противоположными симптомами. Например, человек может страдать от диареи или, наоборот, мучиться от запоров. Наладить работу кишечника можно при помощи определённых диет и употребления продуктов, которые имеют послабляющий эффект или ослабляют работу кишечника.
К натуральным “послабляющим средствам” относятся сухофрукты, кефир, бобовые культуры, овсяная и гречневая крупы. Их рекомендуется употреблять людям, страдающим периодическими запорами, даже если они не вызваны заболеваниями кишечника. Помогают желудку работать легче протёртые каши, слизистые супы, и продукты с высоким содержанием танина.
Принципы питания во время болезни
Одним из частых желудочно-кишечных проявлений COVID-19 является снижение аппетита. Человек отказывается от еды, в результате не обеспечивается необходимое поступление белка. Между тем белок крайне необходим для оптимального функционирования иммунной системы. Не менее важную роль играют в этом также витамины и минералы. Поэтому есть в любом случае надо, чтобы восполнить нутритивные потери, которые увеличиваются в период болезни.
Елена Адаменко:
– При гастроинтестинальной симптоматике COVID-19 инфекции и, в частности, при диарее, нежелательно делать перерывы между приемами пищи более 4 часов. Оптимально частое (до 6 раз в день) питание дробными порциями. При этом рекомендуется обычная сбалансированная и разнообразная пища. При соблюдении этих принципов нет необходимости дополнительно принимать витаминные комплексы. Хотя американские эксперты советуют для профилактики и лечения COVID-19 инфекции в домашних условиях дополнительный прием витаминов D, С и препаратов цинка.
В рационе во время болезни, отмечает эксперт, обязательно должна присутствовать белковая пища (мясо, рыба, яйца, зерновые), продукты, содержащие Омега-3 жирные кислоты, витамин D. Есть исследования, которые показали, что снижение уровня витамина D в организме способствует более тяжелому течению COVID-19. Тут стоит напомнить, что белорусы склонны к дефициту витамина D. В профилактических целях его можно принимать в дозах, не превышающих предельно допустимые; в лечебных – только после лабораторного подтверждения низкого уровня витамина в организме.
Что касается Омега-3 жирных кислот, то на основании проведенных исследований можно предположить, что они способны подавлять вирусную активность.
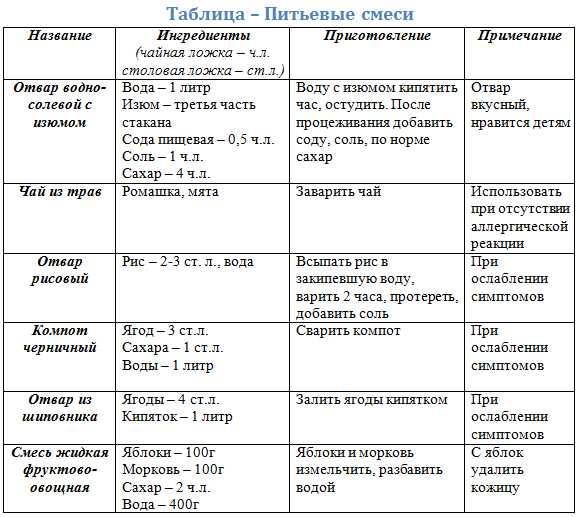
ВОЗ предлагает следующий алгоритм по питанию на фоне инфекционной диареи:
- диета, соответствующая возрасту, вне зависимости от жидкости, используемой при регидратации;
- частый прием малых количеств пищи в течение дня (6 раз в день);
- разнообразная пища, богатая энергией и микронутриентами (зерновые, яйца, мясо, фрукты и овощи);
- повышение энергетического восполнения, насколько переносимо, после эпизода диареи;
- новорожденные требуют более частого кормления грудью или из бутылочки – в специальных формулах или расчетах длительности нет необходимости;
- дети должны иметь один дополнительный прием пищи после исчезновения диареи для восстановления нормального роста;
- избегать консервированных фруктовых соков – они гиперсмолярны и могут усилить диарею.
Диета для детей-аллергиков
Детская аллергия — серьезное испытание для любой семьи. Дерматит и диатез, конъюнктивит, аллергический ринит, крапивница — все эти проявления гиперчувствительности к определенным веществам способны серьезно осложнить жизнь и малышу, и его родителям.
Однако даже строгая диета при аллергии должна быть полноценной и разнообразной. При этом следует учитывать, что все продукты подразделяются на более и менее аллергенные.
Так, среди продуктов с максимальным аллергизирующим потенциалом прежде всего следует выделить молоко и яйца. Высока вероятность аллергии на цитрусовые, клубнику, малину и землянику. Нежелательную реакцию могут вызвать пшеница и рожь. Серьезными аллергенами являются также шоколад, кофе, какао, мед и орехи.
Средним аллергизирующим потенциалом обладают говядина, бобовые, картофель и свекла. Из фруктов аллергию в некоторых случаях способны вызывать персики, абрикосы, черника, бананы и черная смородина.
Наконец, минимальным аллергизирующим потенциалом обладают кисломолочные продукты, некоторые разновидности мяса (конина, крольчатина, постная свинина и баранина, а также индейка), груши и яблоки зеленых сортов, петрушка и укроп, а также капуста (как белокочанная, так и цветная), кабачки, огурцы и желтая черешня.
Именно продукты с низким аллергизирующим потенциалом должны составлять основу меню при аллергии. Вариантов их приготовления существует множество:
Мясо
Паровые котлеты и тефтели, фрикадельки, тушеное мясо
Каши
Соленые и сладкие гречневая и овсяная каши, с осторожностью рисовая каша
Овощи
Овощное рагу, овощи, приготовленные на пару, овощи, запеченные в духовке, овощные котлеты
Фрукты
Сезонные фрукты в свежем (без кожуры) и запеченном виде, компоты
Напитки
Слабый зеленый и белый чай без ароматизаторов и любых вкусовых добавок, минеральная вода без газа, компоты и морсы из разрешенных фруктов