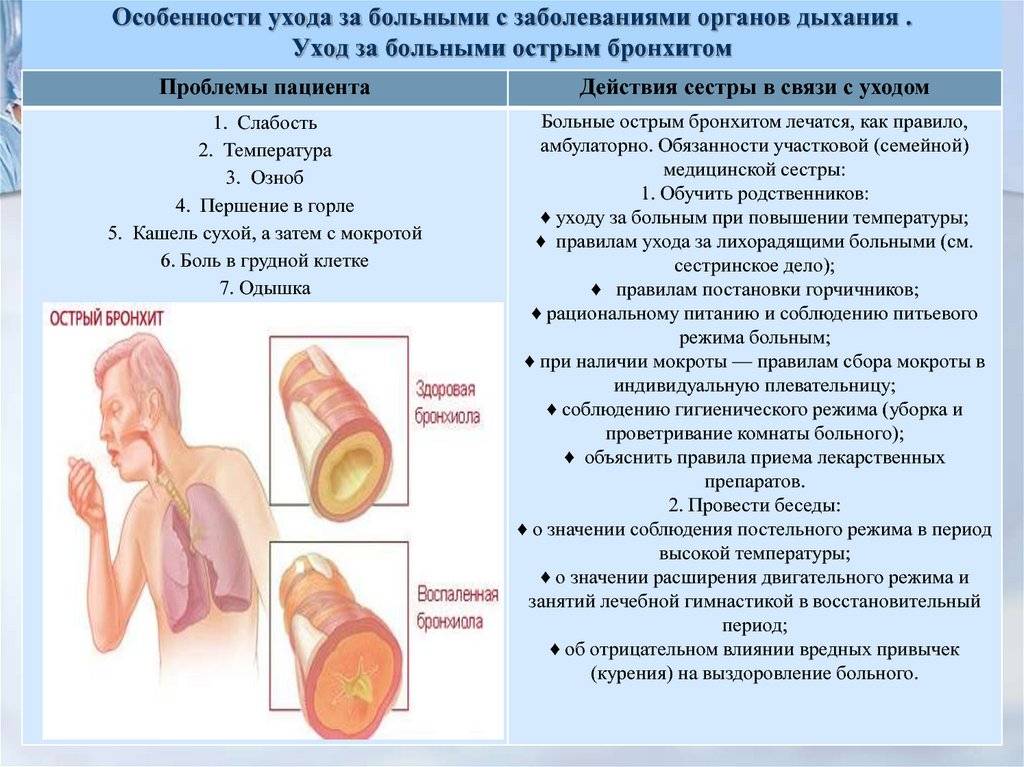
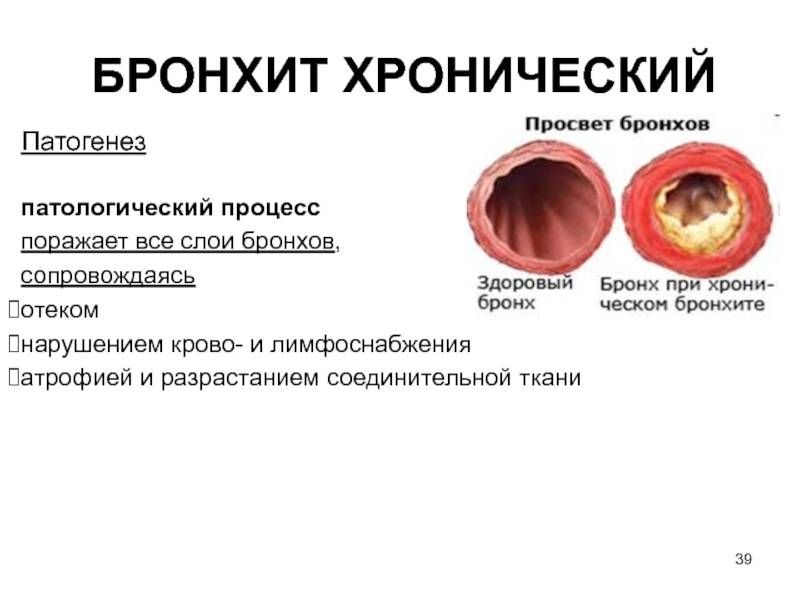
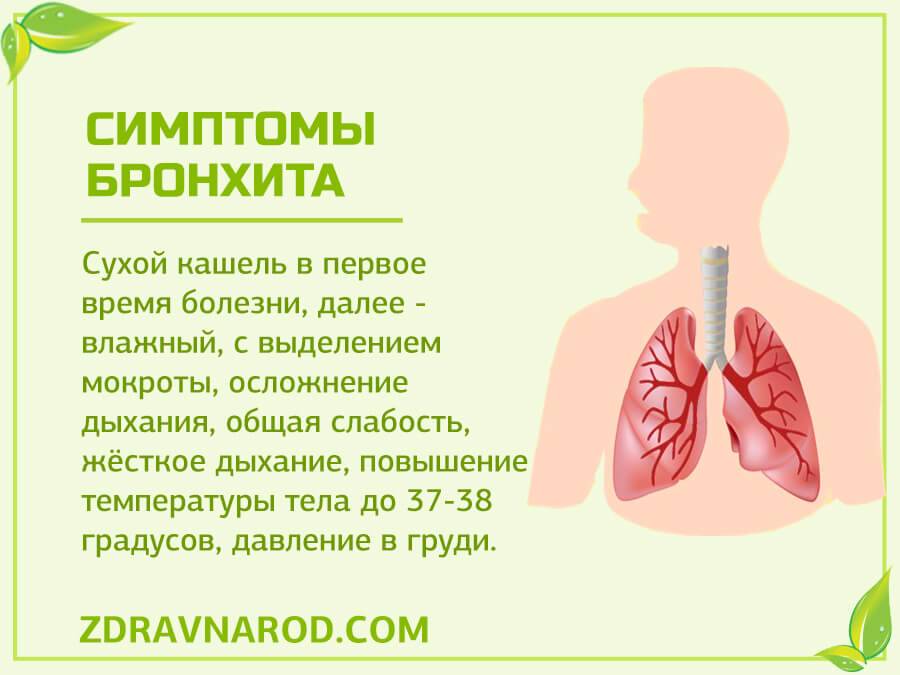
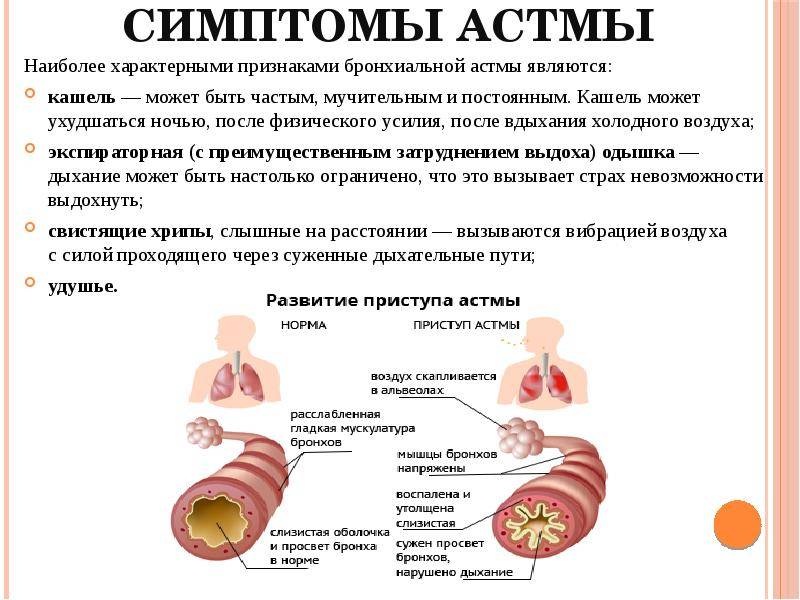
Причины бронхита
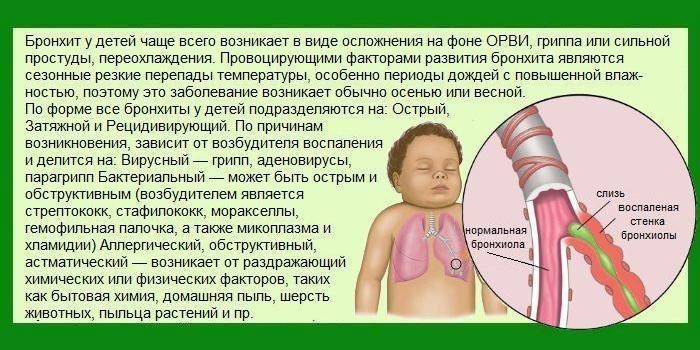
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
Обструктивный бронхит, что это
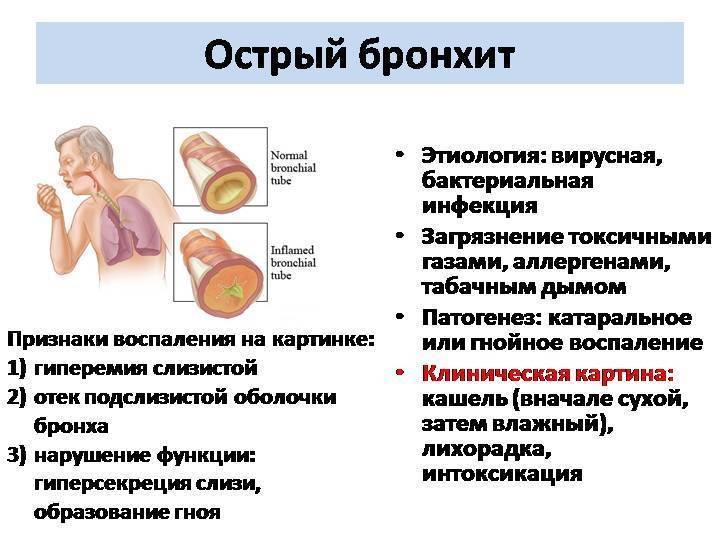
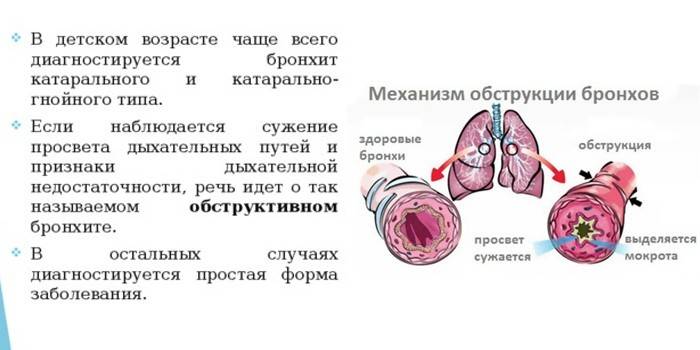
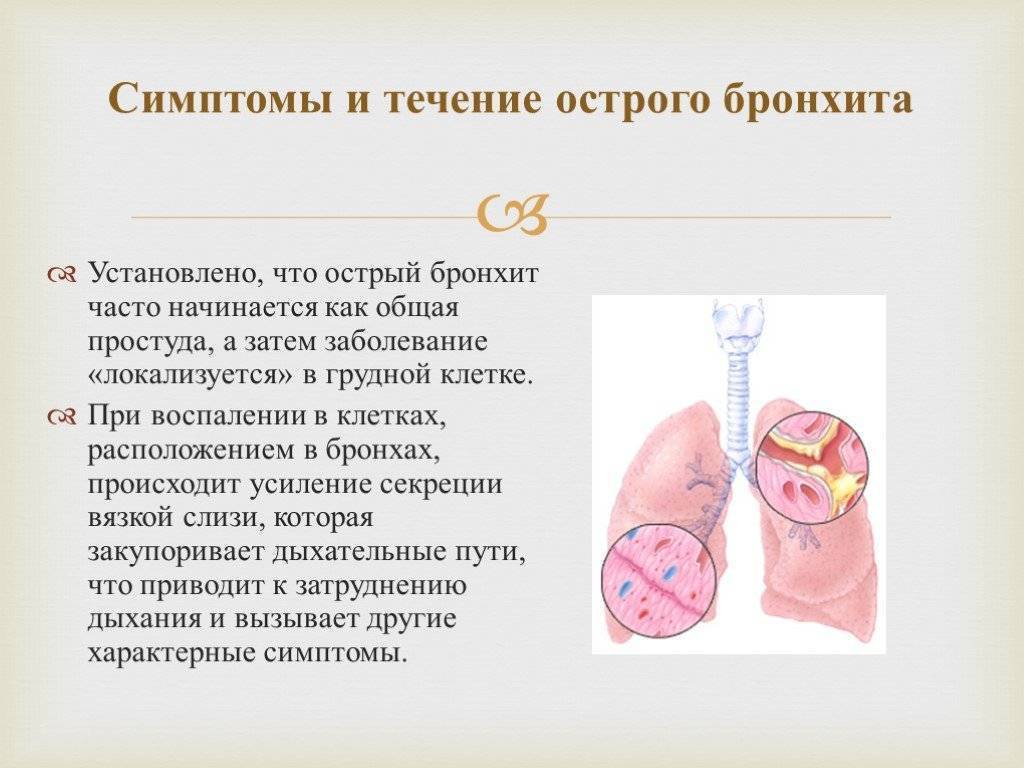
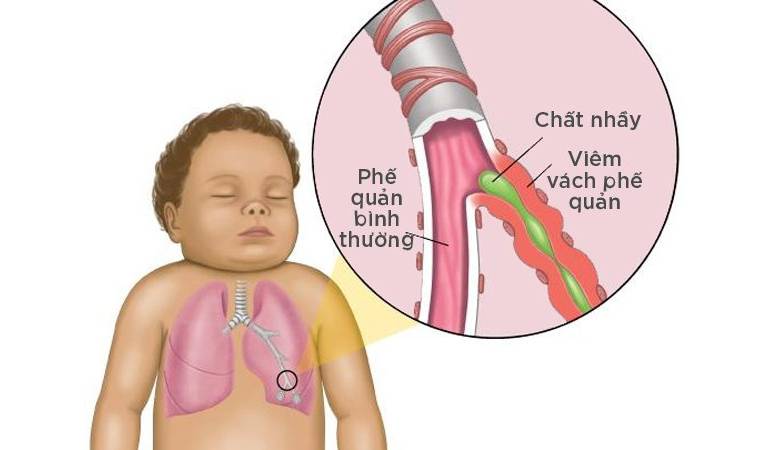
Обструктивный бронхит относят к воспалительным поражениям бронхиального дерева. При нем поражается слизистая оболочки, выстилающей внутреннюю часть бронхов. Отек сужает просвет этих структур. Воспаление при бронхите распространяются на всю толщу бронхиальной стенки. Нарушается функция ресничного эпителия.
Заболевание протекает с явлениями обструкции, которые выражены в нарушении проходимости бронхов. У детей обструктивный бронхит протекает с приступами малопродуктивного кашля, который сопровождается шумным дыханием со свистом.
Для таких пациентов характерен форсированный выдох, частое дыхание и дистанционные хрипы. Обструктивный бронхит у детей развивается в любом возрасте. Чаще других возрастных групп им страдают малыши в возрасте от полугода до 5 лет.
Заболевание чаще регистрируется у детей с аллергией, ослабленным иммунитетом и наличием генетической предрасположенности, частыми и затяжными вирусными респираторными инфекциями. Число случаев обструктивного бронхита у детей неуклонно растет.
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Лечение
Медикаментозное лечение всех форм бронхита направлено на устранение причины заболевания, а также облегчение симптомов. Врач решает, чем лечить болезнь и какие таблетки пить.
Этот процесс включает постельный режим, исключение переохлаждения и перегрева, регулярный прием лекарств в строгом соответствии с дозировкой и частотой приема.
Что можно и что нельзя делать при бронхите, вы узнаете из этой статьи.
Показанием к применению антибиотиков является:
- лихорадка продолжительностью более трех дней;
- Отделение бронхиолитов и пневмоний;
- длительность бронхита более 10-14 дней;
- подозрение на микоплазму или хламидийный бронхит.
У детей применяют цефалоспорины (цефтриаксон, цефоперазон, цефотаксим), защищенные амоксициллины (Аугментин, Флемоклав), макролиды (азитромицин, кларитромицин). Последняя группа антибиотиков применяется при хламидийном и микоплазменном обструктивном бронхите. У детей важна форма сиропа или таблеток, а в тяжелых случаях используются инъекции.
Противовирусные препараты:
- Циклоферон;
- Арбидол;
- Афлубин;
- Виферон,
- Генферон;
- Анаферон.
Симптоматическое и патогенетическое лечение:
- обильное питье;
- постуральный дренаж и массаж грудной клетки;
- противовоспалительные препараты (Эреспал);
- жаропонижающие препараты (парацетамол, ибупрофен, лизисные инъекции);
- противоаллергические препараты (Парлазин, Кларитин);
- муколитические препараты (АКС, амброксол, карбоцистеин, бромгексин);
- комбинированные противокашлевые препараты (Жозет, Бронходилитин).
Муколитики при обструктивном бронхите могут спровоцировать бронхоспазм с гиперсекрецией мокроты, поэтому их следует применять параллельно с ингаляциями бронходилататоров
У детей-аллергиков следует соблюдать осторожность при использовании многокомпонентных растительных средств
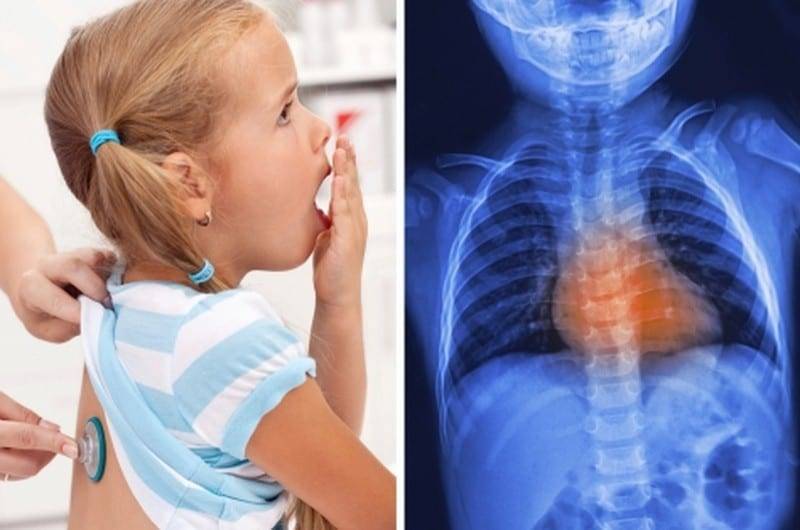
Диагностика
Обследование новорожденного при подозрении на воспаление бронхов начинается с осмотра у педиатра. Детский врач посредством стетоскопа прослушивает грудную клетку малыша, чтобы обнаружить хрипы и свистящие звуки, а также оценить работу дыхательной функции.
После доктор направляет маленького пациента на сдачу анализа крови, который позволит определить содержание лейкоцитов: их большое количество свидетельствует о наличии очага воспаления в организме.
Анализ крови позволяет оценить состояние эозинофилов: их переизбыток является симптомом развития аллергической реакции.
Информативным методом при диагностике респираторного заболевания выступает анализ мокроты, с помощью которого лаборант определяет вид бактериального возбудителя. Если у малыша затруднено дыхание, необходимо сдать анализ крови также для оценки в её составе газов.
Диагностика
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Причины и провокаторы
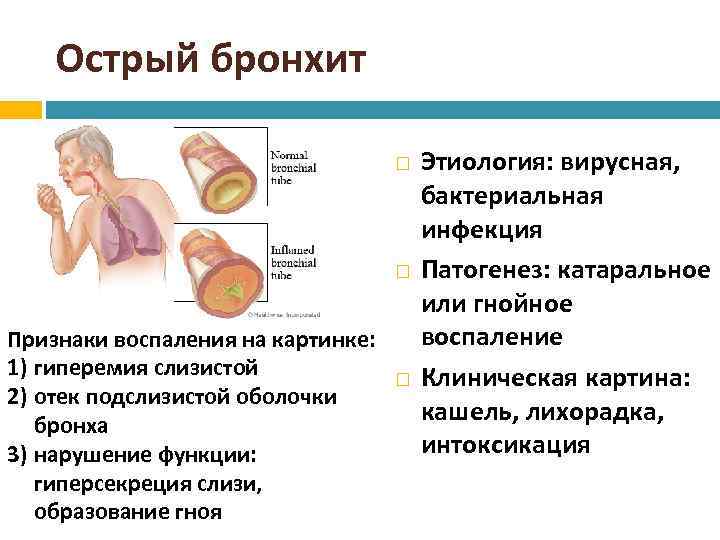
Воспаление слизистой оболочки бронхов имеет различный фон — инфекционный и неинфекционный. Наиболее частой причиной бронхита являются патогены, которые попадают в дыхательные пути воздушно-капельным путем при вдыхании мелкодисперсного аэрозоля. Они распространяются среди окружающих через различные клинические симптомы инфекционных респираторных заболеваний.
К ведущим инфекционным факторам в структуре бронхита у детей 3-7 лет относятся:
- Респираторно-синцитиальный вирус;
- риновирусы;
- вирусы гриппа, парагриппа;
- коронавирус;
- аденовирус;
- метапневмовирус;
- Haemophilus influenzae;
- Пневмококк;
- Моракселла (Moraxella catarrahalis);
- Хламидии и микоплазмы (Chlamydia, Mycoplasma pneumoniae);
- Грибковые микроорганизмы албиканс;
- Aspergillus spp.
Грибковые инфекции нижних дыхательных путей у дошкольников и младших школьников регистрируются очень редко. Грибковый бронхит у детей чаще инициируется кандида, условно-патогенным микроорганизмом, и указывает на иммунодефицит.
Этиология бронхита также основана на условно-патогенной флоре. Убрать то, что указано в скобках, дать простое определение того, что такое условно-патогенная флора. (Эпидермальные стафилококки обычно «населяют» кожу, и попадание в организм вызывает заболевания мочеполовой системы, негемолитические стрептококки вызывают эндокардит). У детей, чаще всего из-за переохлаждения, эти бактерии приводят к острому бронхиту или хроническому обострению.
Дошкольники и дети младшего школьного возраста болеют бронхитом, чаще всего из-за осложненного течения ОРЗ и (без необходимоститермин, т.к. ОРЗ относятся к острым респираторным заболеваниям с указанием вирусной этиологии) ОРЗ. Инфекционные агенты попадают в трахею и бронхи из носа и носоглотки, пазух (правильно напишите процесс движения воздуха: из полости носа вдыхаемый воздух попадает в носоглотку через хоану, затем в глотку и далее в глотку … ). Воспалительные процессы особенно важны при наличии следующих факторов риска:
- Неадекватная лечебная тактика и неполная терапия. Ошибки в применении лекарств, игнорирование врачебных рекомендаций способствуют прогрессированию респираторных инфекций.
- Несоблюдение режима лечения острых респираторных инфекций, продолжительное пребывание в организованных группах предрасполагает к более частым перепадам температуры и неоправданной нагрузке на организм. Неспособность сохранить дыхательные пути вызывает воспаление нижних дыхательных путей.
- Атопия и бронхиальная астма сопровождаются недостаточным мукоцилиарным клиренсом и неполным местным иммунным ответом. У детей с данными патологиями ОРЗ чаще осложняются бронхитом.
- Увеличение и воспаление миндалин. Нарушение носового дыхания, что приводит к снижению согревания, увлажнению вдыхаемого воздуха и провоцированию частых бронхитов.
- Иммунодефицит. Нарушения клеточного и гуморального иммунного ответа врожденного и приобретенного характера приводят к частым бронхитам и хронизации процесса.
- Врожденные пороки сердца означают застой в малом круге кровообращения. Бронхит гораздо чаще развивается на фоне нарушения венозного оттока.
- Аномальное развитие легких и врожденные генетические заболевания, сопровождающиеся нарушением выработки и секреции бронхиального секрета. Муковисцидоз, дискинезия дыхательных путей и гипоплазия дыхательных путей значительно ухудшают течение инфекции.
Рассмотрены факторы, провоцирующие развитие бронхита у детей:
- переохлаждение, неблагоприятные климатические условия;
- вдыхание сигаретного дыма (пассивное курение);
- Пребывание в экологически неблагополучных районах (вдыхание продуктов неполного сгорания, промышленной пыли и газов);
- Загрязненный воздух в доме (печное отопление, газовые и дровяные печи, плесень и влага);
- воздействие ингаляционных аллергенов — грибов, эпидермиса и шерсти животных, пыльцы растений, продуктов жизнедеятельности клещей;
- хронические инфекции.
Длительное химическое и механическое воздействие на слизистую оболочку верхних и нижних дыхательных путей ребенка увеличивает риск развития бронхита из-за гиперреактивности.
Этот факт следует учитывать при диагностике детей с частыми и длительными заболеваниями.
Предрасполагающие факторы
Аллергический бронхит, симптомы которого у взрослых и детей практически идентичны, как правило, протекает по определенной схеме. Проникновения в организм чужеродного белка-аллергена провоцирует неадекватный иммунный ответ, который проявляется обильным слезотечением, чиханием, кашлем. Если раздражитель не будет своевременно исключен, а симптоматика прогрессировать, включается резервная защита, сопровождающаяся гиперспазмом бронхиального дерева и отека реснитчатой слизистой, которая выстилает внутренние органы дыхания.
В результате постоянного раздражения легочная ткань начинает продуцировать густую слизь, которая постепенно скапливается в альвеолах и становится источником бактериальной инфекции. Застой и инфицирование слизи в бронхах является основной причиной развития аллергического бронхита.
Если у человека сильный иммунитет и крепкое здоровье, инфицирование тканей бронхов происходит редко. Защитная система быстро уничтожает инфекцию, не давая ей активно размножаться и распространяться на здоровые структуры. Но если иммунитет ослаблен, и человек склонен к аллергии, то под воздействием предрасполагающих факторов риск развития аллергического бронхита существенно возрастает.
Причины, провоцирующие развитие бронхита аллергической природы:
- злоупотребление вредными привычками;
- врожденный или приобретенный иммунодефицит;
- несбалансированное питание;
- пассивное курение;
- проживание в неблагоприятной экологической обстановке;
- неконтролируемое употребление лекарственных средств;
- отсутствие грамотной терапии заболеваний аллергической природы;
- малоактивный образ жизни;
- использование постельных принадлежностей с натуральными наполнителями: пух, перо;
- работа с производственными вредностями, предполагающая постоянный контакт с химическими или органическими веществами.
Долгое время иммунитет может подавлять чужеродный раздражитель, регулярно проникающий в организм, поэтому человек и не заподозрит у себя склонность к аллергии. Но в определенный момент все предрасполагающие факторы сходятся в одной точке, в результате чего начинает резко прогрессировать серьезное заболевание, с последствиями которого иногда приходится бороться всю жизнь.
Симптоматика
Признаки бронхита у грудничка определяются формой течения воспалительного процесса. Симптоматика принимает выраженный характер, если инфекционное заболевание развивается в острой форме: признаки проявляются в течение нескольких часов.
Основной фактор, который провоцирует появление симптомов бронхита – отсутствие качественного лечения простуды. Родители часто прерывают медикаментозную терапию, полагаясь на нормализацию самочувствия их малыша. Как результат, дыхательные пути повторно воспаляются, а иммунная система начинает еще больше ослабевать: развивается рецидив.
Если бронхит у новорожденного имеет аллергическую природу, неприятная симптоматика проявляется на фоне воздействия на детский организм аллергена. Бронхит у грудничка проявляется такими симптомами:
- хрипота возникает как результат скопления в верхнем отделе дыхательных путей новорожденного мокроты;
- болевые ощущения и дискомфорт в горле;
- отделение слизистого секрета во время кашля;
- затруднительное дыхание как результат развития бронхоспазма.
Еще один характерный для бронхита симптом – кашель, который на ранней стадии воспалительного процесса является сухим. По мере развития инфекции в бронхах начинает скапливаться слизистый секрет, который отделяется во время кашлевого рефлекса.
Если воспаление образовалось на фоне поражения бактериями, мокрота содержит примеси гноя. В том случае, если бронхит спровоцирован вирусными агентами, происходит отделение прозрачной, иногда с зеленым оттенком, бронхиальной слизи.

В среднем такой симптом воспаления, как кашель, тревожит грудничка в течение двух недель. Если признак сохраняется после того, как все остальные симптомы были купированы, необходимо обратиться к педиатру.
Воспалительный процесс, который развивается в бронхах, провоцирует повышение температуры тела маленького пациента до 38 градусов: в среднем она сохраняется на 7 дней.
Характерные для бронхита симптомы усугубляются вялостью и плаксивостью, плохим аппетитом, слабостью ребенка. Днем малыш постоянно капризничает и требует внимания, а в ночное время суток часто просыпается и отказывается от материнского молока. Степень проявления признаков обусловлена степенью поражения слизистой бронхов грудничка.
Лечение
Астматический бронхит у детей и взрослых относится к классическим расстройствам Слизь и Слизь-Ветер. Врачи нашей клиники имеют большой опыт успешного лечения таких заболеваний.
1-й этап. Диагностика.
На первом этапе врач подробно исследует дисбаланс, который произошел в организме. Он детально расспрашивает об истории болезни, характере питания, образе жизни, фиксируя проявления дисбаланса Ветра и Слизи по внешним признакам, психоэмоциональным проявлениям, обязательно выслушивает дыхание.
2-й этап. Лечебный курс.
Курс лечения состоит из комплексных сеансов, которые включают несколько процедур, на фоне приема фитопрепаратов, коррекции питания.
1. Моксотерапия.
Это основной метод лечения хронического бронхита, кашля, астматического бронхита и бронхиальной астмы. Прогревание биоактивных точек выполняется полынными иглами или горячими, тлеющими конусами (полынными, угольными).
Схема рефлексотерапии определяется индивидуально на основе наработанных, хорошо показавших себя методик.
Благодаря этой процедуре:
- проходит воспаление в бронхах и других органах дыхания,
- нормализуются выработка слизи и ее свойства,
- прекращаются приступы кашля, реакция на аллергены или иные провоцирующие факторы,
- повышается местный и общий иммунитет,
- просвет дыхательных путей восстанавливается, проходит одышка,
- дыхание становится свободным, глубоким и чистым.
2. Иглоукалывание.
Эта процедура устраняет нервный фактор развития астматического бронхита, улучшает психоэмоциональный баланс, восстанавливает свободное движение энергии по меридианам тела, улучшая энергетику тела. Благодаря этой процедуре исчезают спазмы дыхательных путей, становится свободным дыхание.3. Фитопрепараты
Тибетские и китайские фитопрепараты устраняют воспаление, повышают местный иммунитет и восстанавливают баланс иммунной системы в целом, помогает прекращению приступов кашля, аллергических реакций, улучшают психоэмоциональное состояние.
Дополнительно могут использоваться коррекция питания, вакуум-терапия, стоунтерапия, массаж и другие методы для достижения максимального общего лечебного эффекта.
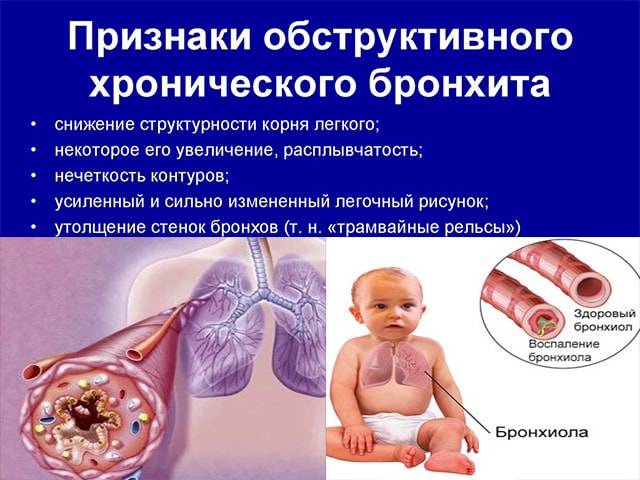
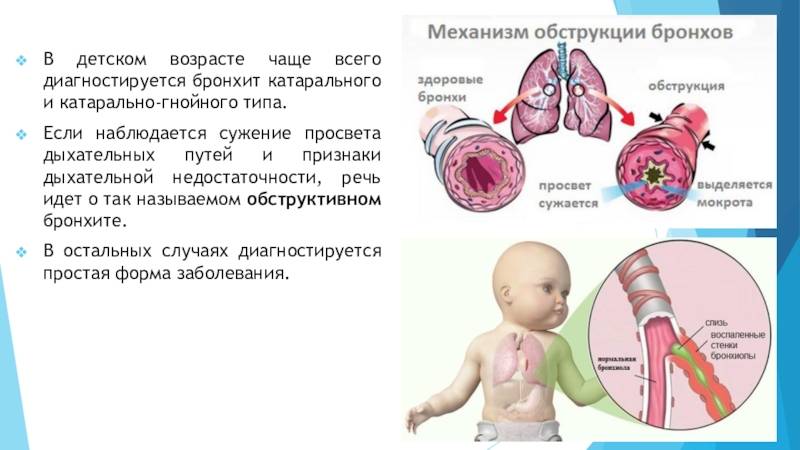
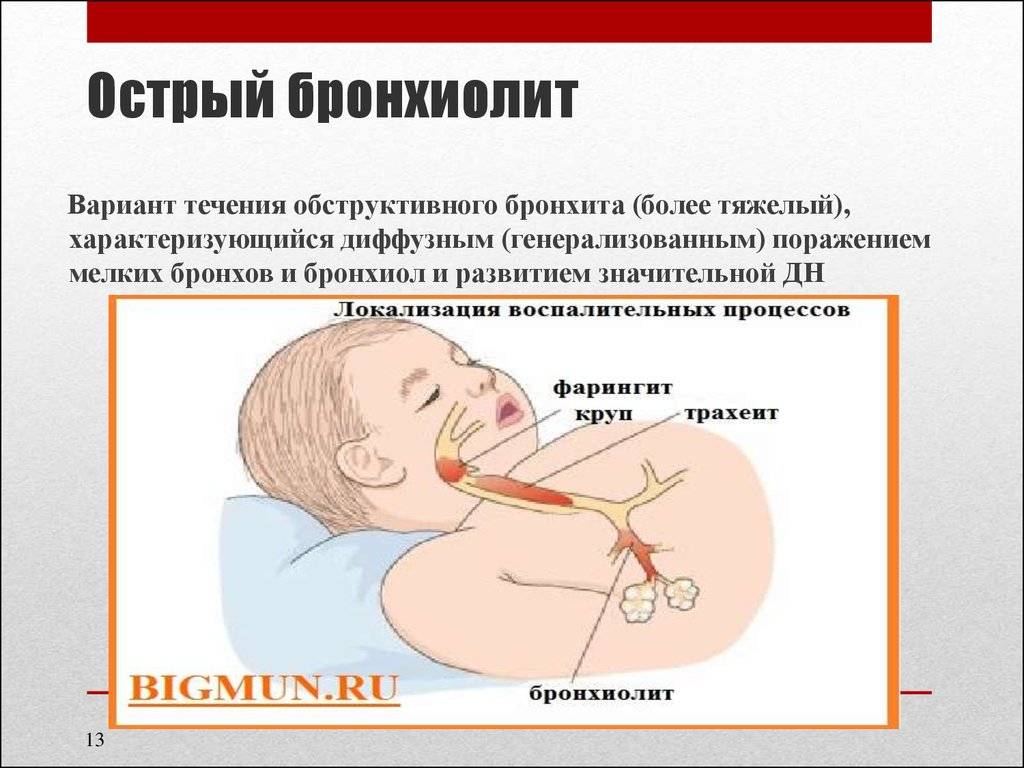
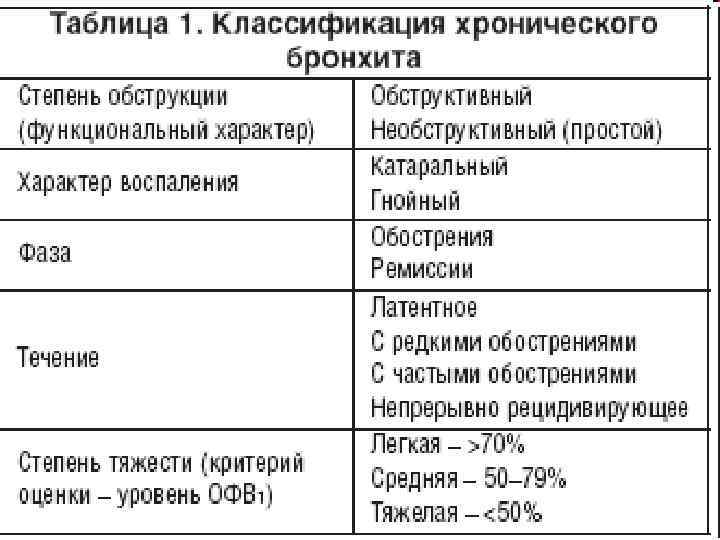
Классификация и стадии развития обструктивного бронхита у детей
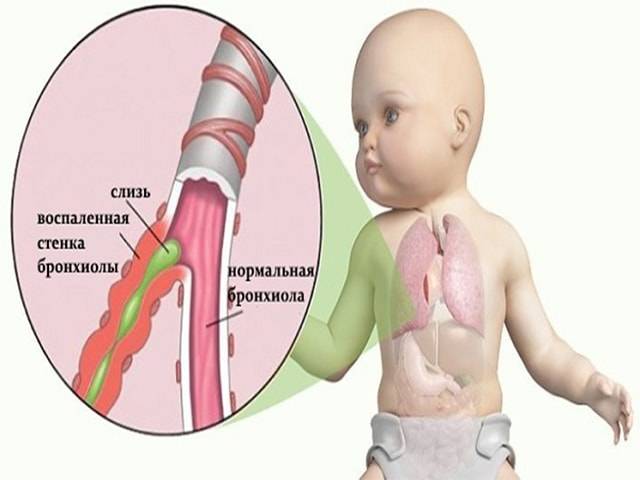
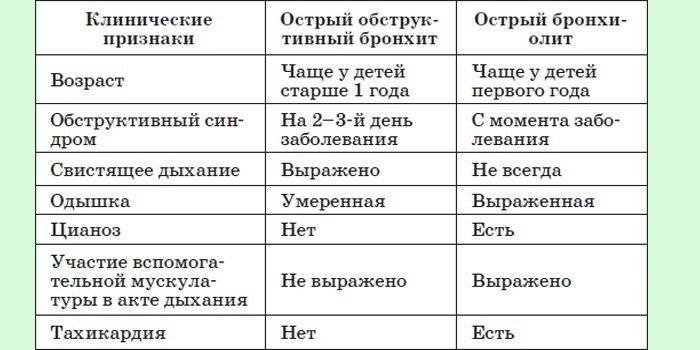
Выделяют три формы обструктивного бронхита – бронхиолит, острый и рецидивирующий. Бронхиолитом часто страдают дети до 2 лет. Их организм так отвечает на внедрение риновируса или респираторно-синцитиальной инфекции. Ему предшествует нетяжелое ОРВИ. При ухудшении состояния развивается дыхательная и сердечная недостаточность. При этой форме появляются характерные влажные мелкопузырчатые хрипы на вдохе и выдохе.
Острая обструкция бронхов чаще формируется у детей в возрасте от трех до пяти лет. Его вызывают с вирус парагриппа и гриппа, аденовирус. Сначала повышается температура до высоких цифр. Появляются другие симптомы ОРВИ. Затем нарастают проявления дыхательной недостаточности. У ребенка затруднено дыхание. В процесс дыхания включаются мышцы шеи и плеч. Возникают на выдохе свистящие хрипы. Выдох затрудняется и удлиняется.
Рецидивирующий бронхит обструктивного типа возникает в любом возрасте. Его вызывают: микоплазма, цитомегаловирус, вируса герпеса, вируса Эпштейна-Барр. Обструкция бронхов нарастает постепенно. Это происходит при нормальной или субфебрильной температуре. Отмечают заложенность носа, насморк и редкое покашливание. Одышка выражена умеренно. Общее состояние почти не страдает. По течению болезни выделяют следующие формы: острую, затяжную, рецидивирующую и непрерывно рецидивирующую.
В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- получить всевозможные справки – справки в ГИБДД и для допуска к занятиям спортом, для приобретения оружия, в санаторий,
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
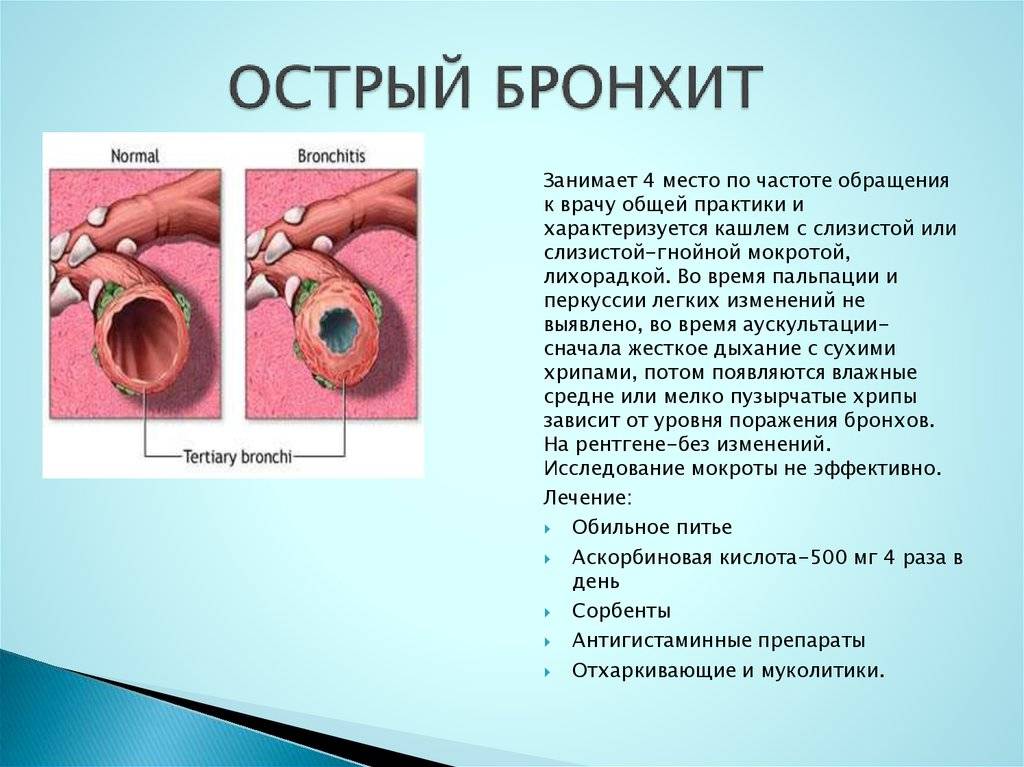
Классификация
Согласно Международной классификации болезней, редакция 10, острый бронхит кодируется в МКБ-10 как J20, варианты хронической формы кодируются как J40.
В зависимости от характера симптомов заболевания, механизма образования высыпаний и продолжительности течения выделяют несколько видов бронхита.
Клинические формы в зависимости от курса:
- Острый. Продолжительность заболевания не превышает 2-3 недель. В основе этиологии заболевания лежит вирусное поражение. (Неверная информация).
- Расширенный. Продолжительность более 4 недель, причина — бактериальная флора. (Хронический бронхит — это острый или рецидивирующий бронхит, который не проходит в течение более трех недель после начала лечения.)
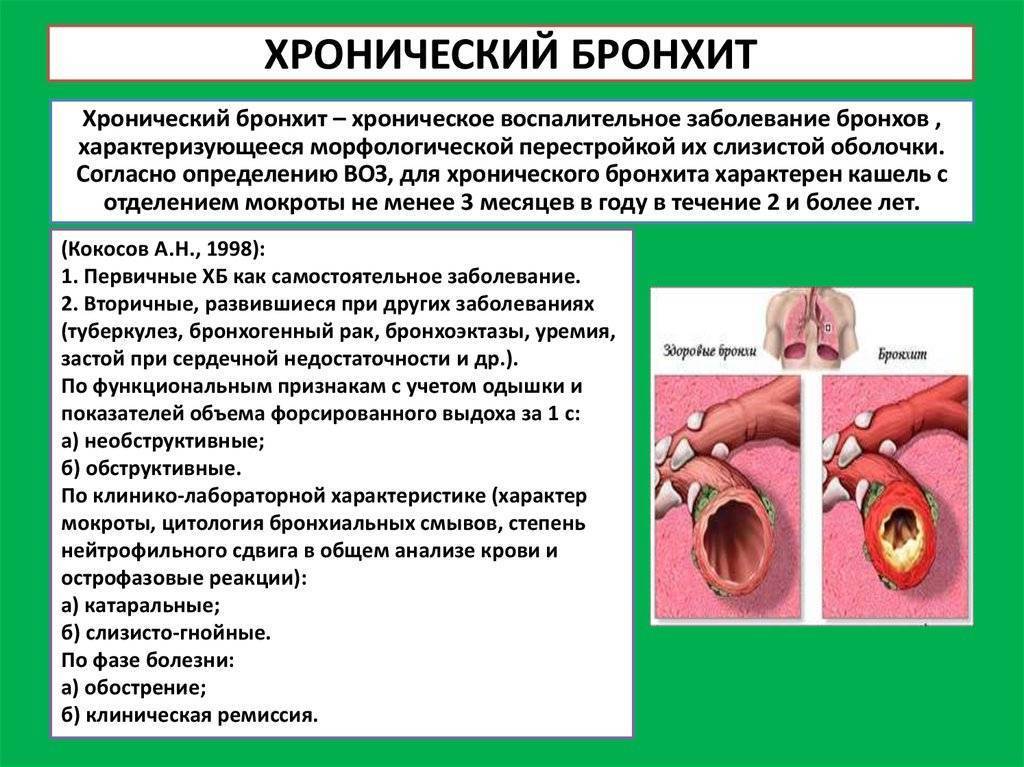
- Хроническая форма развивается на фоне недостаточного местного и общего иммунитета ребенка. Заболевание проявляется возникновением продуктивного кашля не менее 3 месяцев в году в течение последних двух лет.
- Хронический, рецидивирующий. Характеризуется возникновением кашля не менее трех месяцев подряд в году и не менее двух лет, формой волны — с обострениями и ремиссиями. Хроничность и рецидивы — разные явления. Напишите отдельно про конверт.
По наличию или отсутствию функциональных нарушений различают:
- беспрепятственный;
- обструктивный.
В зависимости от механизма формирования изменений слизистой оболочки бронхов различают:
- Первичный бронхит, который начинается и ограничивается только слизистой оболочкой.
- Вторичная — это осложнение другого заболевания, при котором в патологический процесс входит бронхит (синусит, тонзиллит, хроническая пневмония и абсцесс, туберкулез, эмболия крови при пороках сердца, опухоль легких).
Также существует различие между вирусным, бактериальным и грибковым бронхитом. У детей преобладает вирусно-бактериальный бронхит.
Симптомы очаговой пневмонии у детей
Основная симптоматика заключается в катаральных явлениях. Организм пребывает в состоянии общей интоксикации. При очаговой пневмонии у детей возникают определенные симптомы, в том числе и рентгенологические изменения.
Синдром общей интоксикации может возникать и при ряде других заболеваний. Для него характерны признаки токсикоза. Малыш меняется в поведении, может наблюдаться апатия, или напротив, повышенная возбудимость. Нередко возникают тяжелые расстройства сознания, снижается аппетит, появляется рвота и тахикардия. Рвота возникает в крайне тяжелых случаях. Лихорадка сохраняется более 3-х суток. Синдром катаральных явлений развивается на фоне острой респираторной инфекции. В 50% всех случаев она указывает на наличие пневмонии. Начинается все с кашля, в основном он влажный.
Поражение легких является типичным симптомом заболевания. Одышка проявляет себя не всегда, однако присутствуют хрипы. Наличие гематологических сдвигов свидетельствует о наличии очагового поражения легких. Для подтверждения диагноза проводят рентгенологические исследования. Для пневмонии характерно наличие гомогенных теней или негомогенных затемнений.
Первые признаки
Определить наличие пневмонии можно и в домашних условиях, без осмотра врача. Так, для состояния характерна нехватка воздуха. При этом частота дыхания начинает увеличиваться, а кожные покровы синеют. Данное состояние и есть первые признаки заболевания, возникает оно на фоне поражения альвеол и гладкой мускулатуры бронхиальной стенки.
Малыш становится раздражительным, постоянно плачет. Температура тела находится в пределах 38-40 градусов. Наличие таких симптомов требует немедленного обращения в больницу. У ребенка наблюдается снижение рефлексов. Возможны изменения в процессе переваривания пищи, а также потеря веса. Ребенок может отказываться от пищи, у него часто возникает рвота. Это свидетельствует о наличии патологических изменения в кишечнике, которые могут спровоцировать болезни дыхательных путей.
Нередко наблюдаться патология со стороны сердечнососудистой системы. Она может, сопровождается нарушением кровоснабжения в малом круге. Клинические симптомы способны усиливаться. Определить наличие заболевания можно по синюшности кожи, а также отекам конечностей. На фоне этого и развиваются нарушения сердечного ритма. Малыш может быть чрезмерно активным, или напротив, вялым. Отказ от еды, расстройство кишечника и рвота еще одни признаки наличия заболевания.
Лечение аллергического бронхита
Аллергический бронхит симптомы и лечение у взрослых проводится после комплексного диагностического обследования. Постановка диагноза осуществляется на основе первичного осмотра пациента, детального изучения анамнеза, проведения лабораторного и инструментального диагностического обследования.
Чтобы выявить воспалительный процесс в бронхах, врач дает направление на такие процедуры:
- общий анализ крови;
- бактериологический посев мокроты;
- рентгенография грудной клетки;
- спирометрия.
Также важно выявить аллерген, потому что без его устранения медикаментозное лечение не принесет должных результатов и при последующем контакте с раздражителем болезнь рецидивирует
Для идентификации возбудителя назначаются такие процедуры:
- аллергические пробы;
- анализ крови на иммуноглобулины;
- иммуноблоттинг.
Человек, склонный к аллергическим реакциям, должен исключить из жизни все факторы, провоцирующие острый иммунный ответ:
- пыль;
- животных;
- одежду из натуральной шерсти;
- постельные принадлежности с такими наполнителями как пух, перо;
- некоторые продукты, например, мед, цитрусовые, шоколад и пр.;
- агрессивные средства гигиены и стирки;
- некоторые лекарственные средства.
Если аллерген больше не присутствует в жизни человека, риск рецидива аллергического бронхита будет сведен к минимуму
Для предупреждения обострений немаловажно соблюдать правила здорового образа:
- отказаться от вредных привычек, таких как алкоголь, сигареты;
- наладить питание;
- малоподвижному образу жизни отдавать предпочтение активному времяпрепровождению;
- раз в году проходить санаторно-курортное лечение;
- исключить стрессовый фактор.
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующую форму. Он формируется на фоне вторичной бронхиальной гиперреактивности. Она развивается из-за различных факторов: пассивное курение, недолеченные инфекции, переохлаждение или перегревание, частые контакты с зараженными ОРВИ.
У детей до трехлетнего возраста бронхит осложняется пневмонией. Это связывают с трудностями при эвакуации густой мокроты. Она закрывает просвет, нарушая вентиляция легочного сегмента. При присоединении бактериальной флоры в нем развивается воспаление. Это осложнение возникает редко. Оно бывает только у ослабленных детей.
Осложнения при бронхите
Самым частым осложнением бронхита является развитие воспаления легких — пневмонии.
Примерно у 1 заболевшего бронхитом из 20 возникает вторичная инфекция в одном или обоих легких. Эта инфекция поражает крошечные мешочки, заполненные воздухом (альвеолы). Такой тип инфекции называется пневмония.
Группы людей, более подверженных риску пневмонии:
- пожилые люди;
- курильщики;
- люди с хроническими заболеваниями (например, болезнь сердца, печени или почек);
- люди с ослабленным иммунитетом.
Симптомы пневмонии включают в себя:
- затрудненное дыхание — вдохи частые и неглубокие, возможна одышка даже во время отдыха;
- учащенное сердцебиение;
- повышение температуры тела;
- общее плохое самочувствие;
- потливость и озноб;
- отсутствие аппетита.
Лечение обструктивного бронхита у детей
Лечение детей с бронхитом чаще производят амбулаторно. Показанием к госпитализации считают возраст до года, тяжелое состояние малыша, наличие сопутствующих патологий. Основным лечением считают этиотропную терапию. Она включает противовирусные или антибактериальные препараты.
Патогенетическая терапия включает селективные бронхолитики или ингаляционные глюкокортикостероиды. Их вдыхают через компрессорный небулайзер. В качестве симптоматической терапии назначают следующие средства:
- разжижающие мокроту – они облегчают ее эвакуацию;
- отхаркивающие – активизируют движения ресничек и способствуют откашливанию;
- жаропонижающие;
- нестероидные противовоспалительные;
- общеукрепляющие (витамины, иммуномодуляторы).
В восстановительном периоде назначают физиотерапию, массаж и дыхательную гимнастику.