Обзор
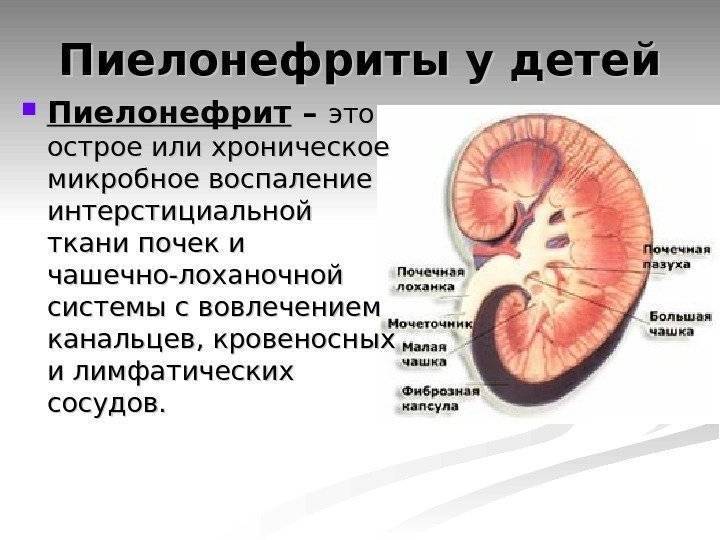
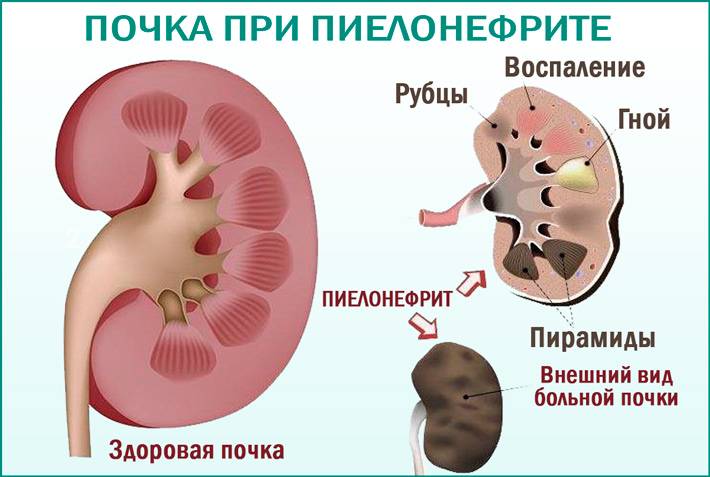
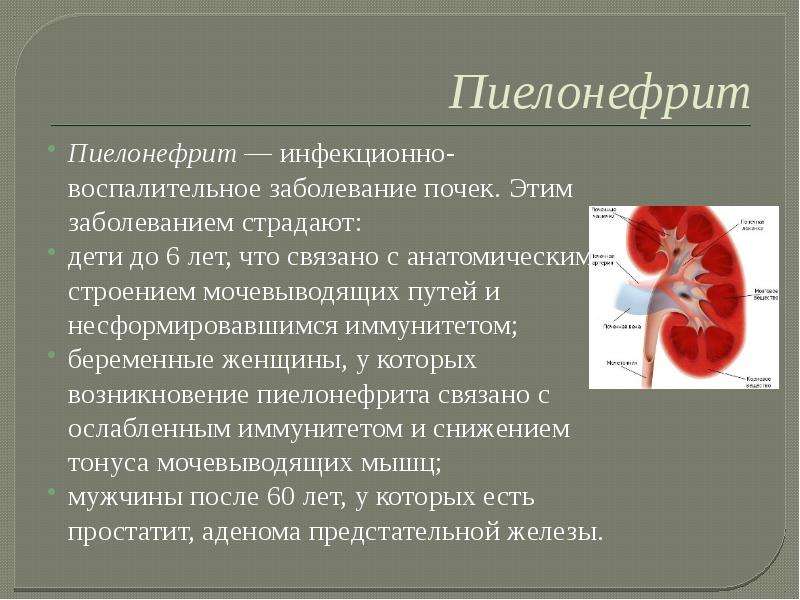
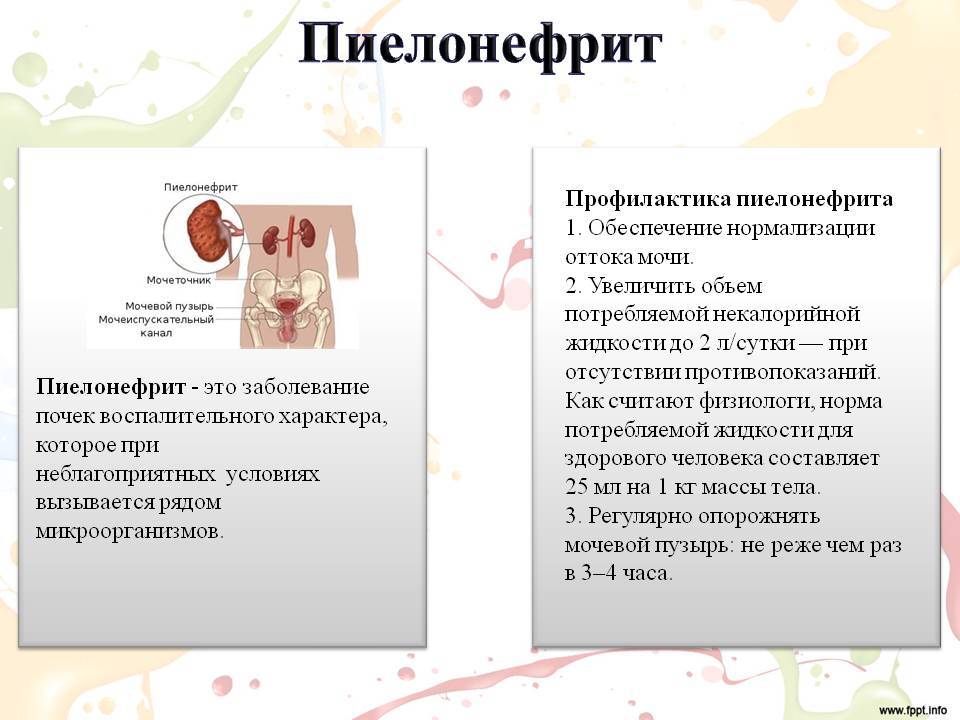
Почечная инфекция – это неприятное и болезненное состояние, которое обычно возникает при попадании бактерий из мочевого пузыря в одну или обе почки. Медицинское название почечной инфекции – пиелонефрит.
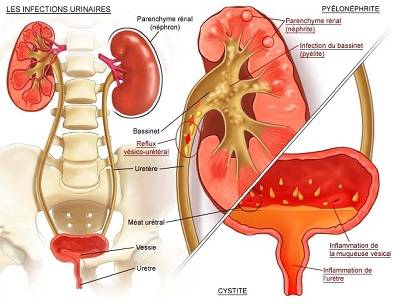
В отличие от распространенного заболевания мочевого пузыря- цистита, при котором появляются боли во время мочеиспускания,- это более серьезное состояние.
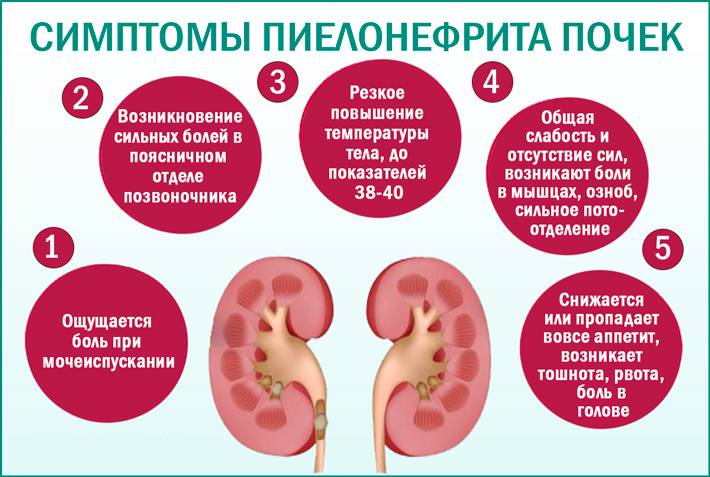
Несмотря на тяжелое самочувствие, пиелонефрит хорошо поддается лечению на ранних стадиях болезни. Если же почечную инфекцию запустить, болезнь прогрессирует и может привести к необратимому повреждению почек. Обычно симптомы пиелонефрита появляются быстро, в течение нескольких часов. Вы можете почувствовать лихорадку (высокую температуру) и озноб, тошноту, боль в спине или боку.
Мочевыводящие пути состоят из:
- почек, которые выделяют из крови отходы жизнедеятельности и превращают их в мочу;
- мочеточников – трубок, соединяющих почки с мочевым пузырем;
- мочевого пузыря – органа, в котором скапливается моча;
- уретры – трубки, через которую моча выводится из организма.
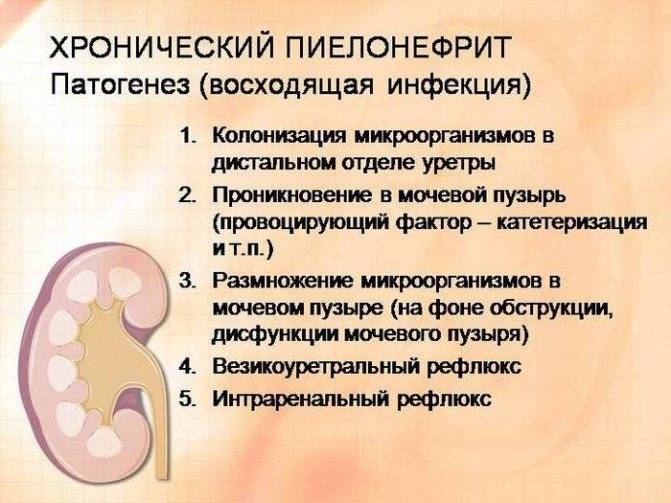
Почки – это два бобовидных органа около 10 см в длину. Они расположены позади брюшной полости по бокам от позвоночника. Почки очищают кровь от ненужных продуктов, которые в виде мочи выводятся из организма. Инфекция, развивающаяся в моче-выделительной системе, называется инфекцией моче-выводящих путей. Так как все части моче-выделительной системы связаны между собой, инфекция легко перемещается с одного органа на соседние и быстро распространяется.
Вам следует обратится к врачу, если у вас высокая температура и постоянная боль в области живота, поясницы или половых органов, а также при нарушении мочеиспускания. В большинстве случаев, при пиелонефрите необходимо скорейшее лечение антибиотиками, чтобы не дать инфекции повредить почки или распространиться в кровь. Вам также могут потребоваться обезболивающие.
Если вы страдаете другими заболеваниями или беременны, то есть более подвержены воздействию инфекции, может понадобиться госпитализация в больницу. Там назначают лечение антибиотиками с помощью капельницы (внутривенного капельного введения).
Как правило, антибиотики являются очень эффективным средством борьбы с пиелонефритом и помогают поправиться уже через две недели. В редких случаях пиелонефрит может вызвать осложнения, в том числе: заражение крови (сепсис) и скопление гноя в почке, так называемый абсцесс.
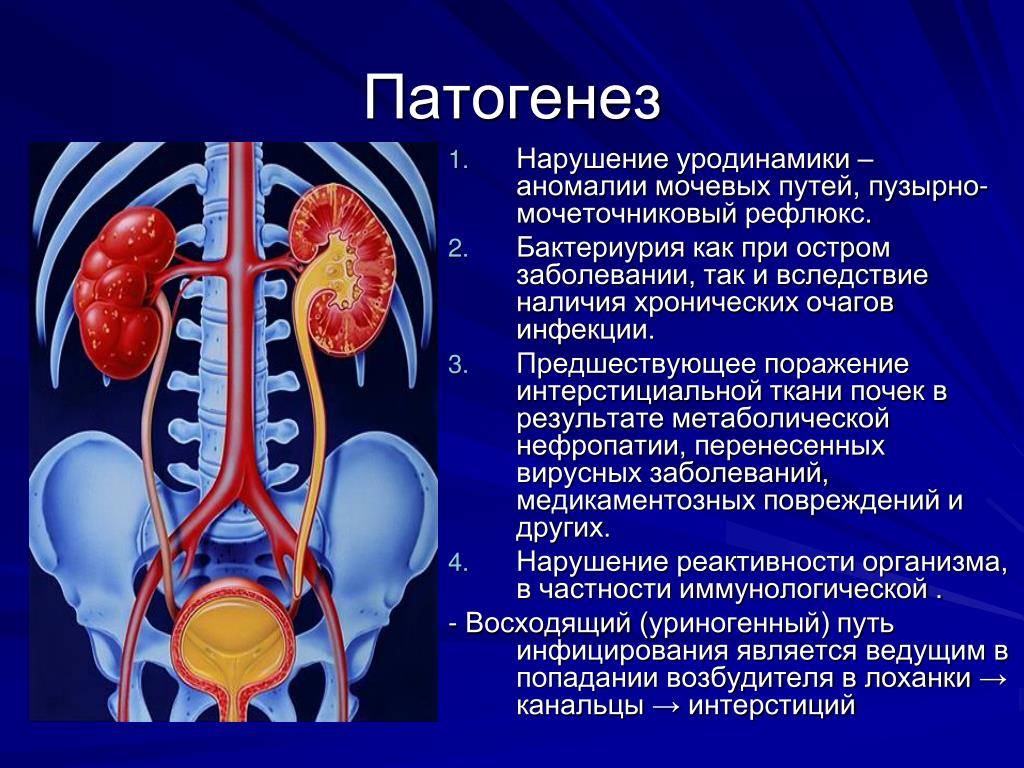
Как правило, причиной пиелонефрита является кишечная палочка (E. coli). Эта бактерия проникает от ануса (отверстия прямой кишки) в уретру (мочеиспускательный канал, по которому выделяется моча), а затем, через мочевой пузырь – в одну или обе почки.
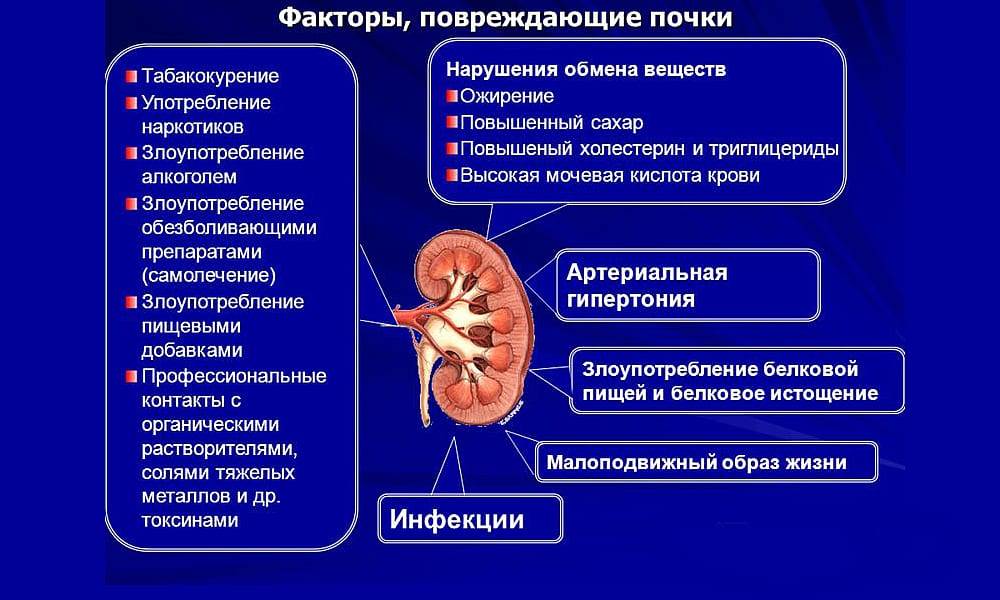
Пиелонефрит встречается относительно редко. В России, среди взрослых, пиелонефритом в среднем заболевает 1 человек из 877 в год. Он может развиться в любом возрасте. Женщины в 6 раз чаще болеют пиелонефритом, чем мужчины, что связано с особенностями анатомии. Уретра у женщин гораздо короче, чем у мужчин, что облегчает бактериям проникновение в почки. Наиболее подвержены заболеванию молодые женщины, ведущие активную половую жизнь, так как частые половые акты увеличивают риск развития пиелонефрита.
Дети младшего возраста тоже оказывают в группе риска по пиелонефриту, в связи с возможными врожденными нарушениями моче-выделительной системы. Так, частой причиной пиелонефрита у маленьких детей является пузырно-мочеточниковый рефлюкс – противоестественный заброс мочи вверх, от мочевого пузыря в мочеточники и почки.
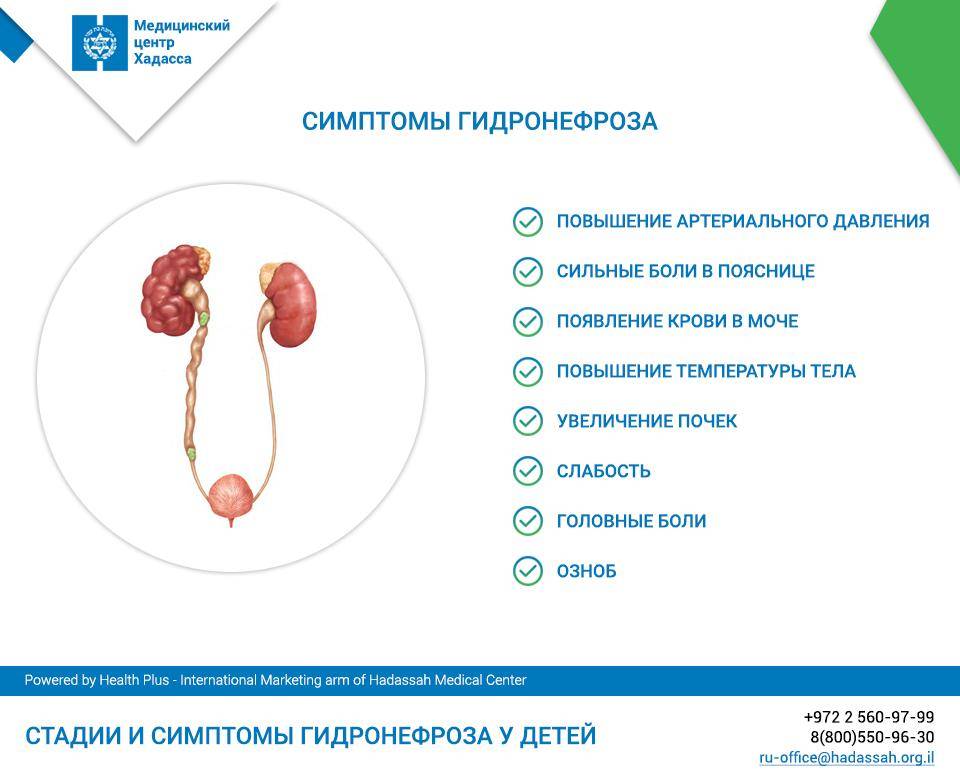
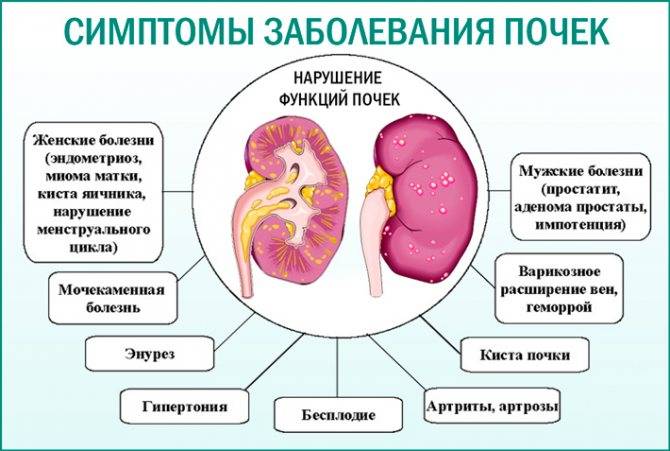
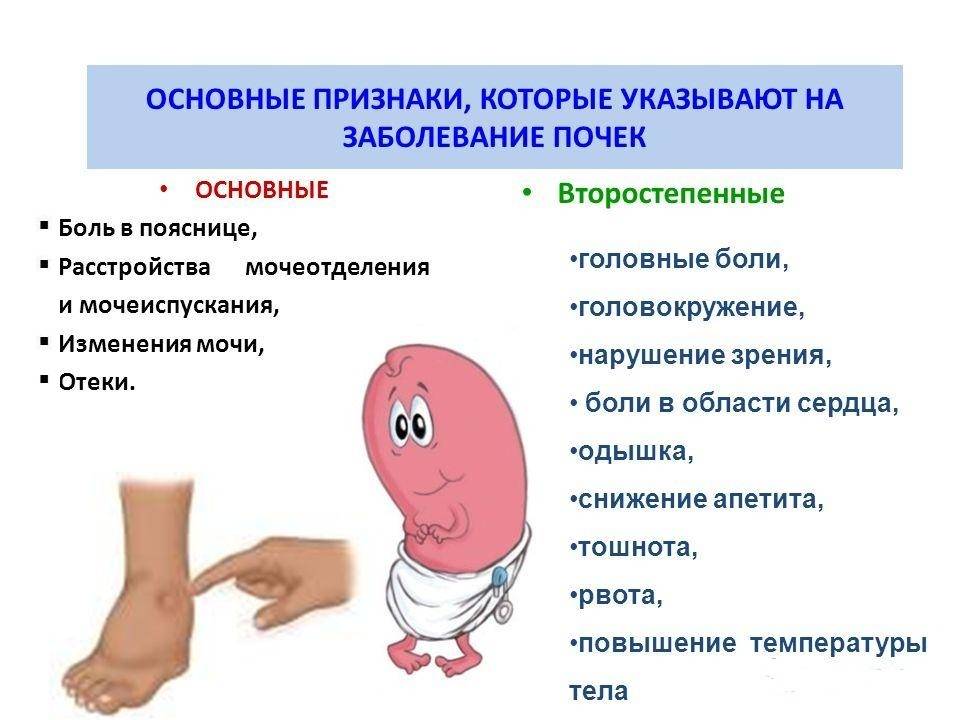
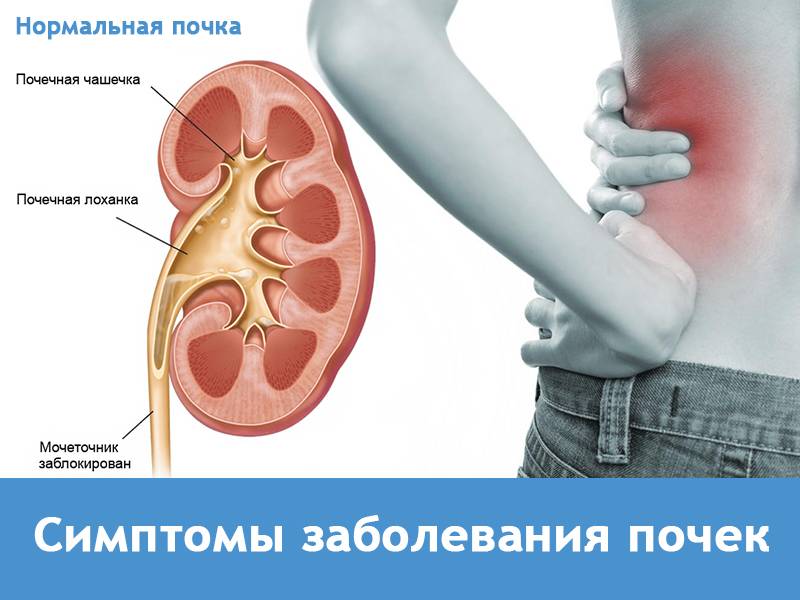
Признаки заболеваний почек
Помимо болей в почках, которые в редких случаях являются единственным или первым симптомом патологии мочевыводящей системы у детей, являются множественные признаки, на которые следует обратиться внимание родителей.
При заболеваниях почек меняется общее самочувствие ребенка:
- часто повышается без видимых причин температура тела,
- снижается аппетит,
- падает общая активность, ребенок становиться вялым, апатичным.
- меняется внешний вид мочи. Моча может становиться мутной, приобретать цвет мясных помоев.
- изменение режима мочевыведения, так же должно настораживать родителей: учащенное, затрудненное, болезненное мочеиспускание.
Выбрать частную клинику для консультации уролога или педиатра, произвести запись на прием или вызвать уролога на дом, можно на сайте Справочной «Ваш Доктор».
Полезная информация по теме:
- Боль в почках при беременности
- Боль в почках при мочеиспускании
- Боль в почках у детей
- Диагностика боли в почках
- Лечение боли в почках
- Причины боли в почках
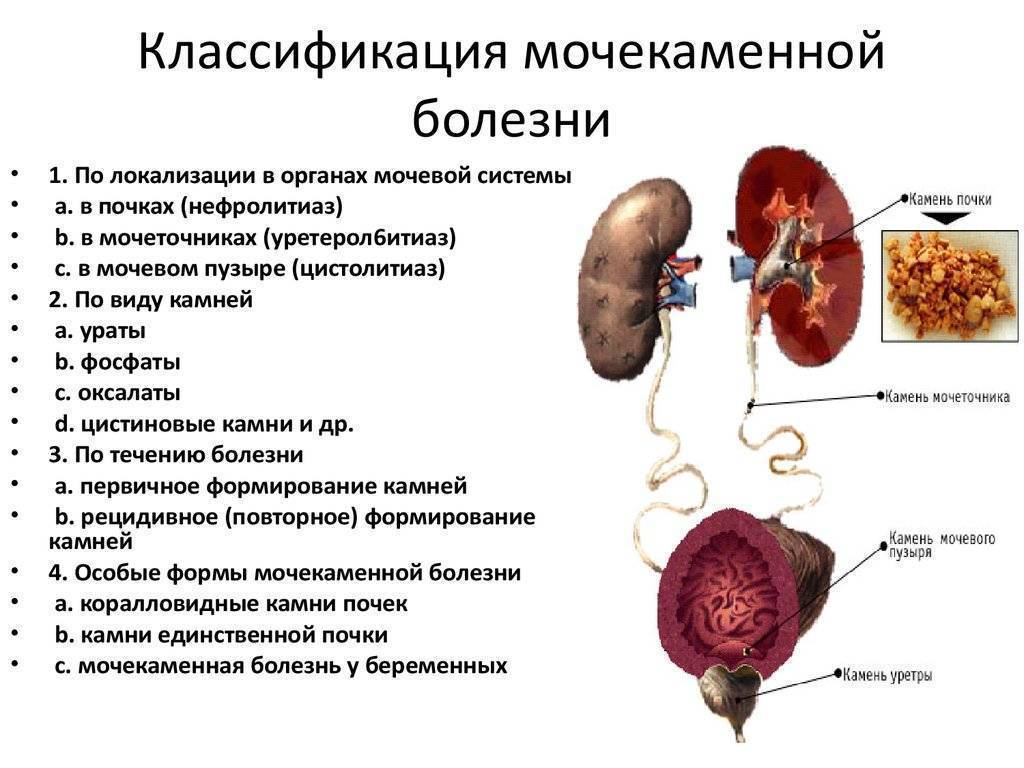
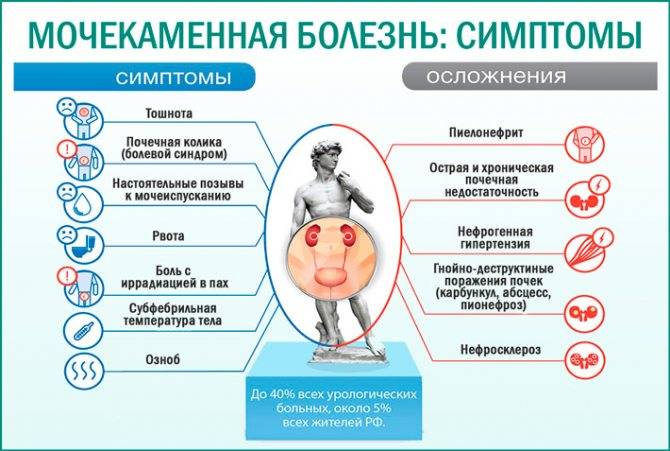
Особенности протекания мочекаменной болезни у женщин и мужчин
В группу риска попадают люди в возрасте от 20 до 55 лет. Самый большой процент заболеваемости наблюдается в странах Малой Азии. Мочекаменная болезнь у мужчин диагностируется в три раза чаще, чем у женщин. Тем не менее именно женщинам свойственно образование коралловидных шипованных камней, которые вызывают множество болезненных симптомов.
Симптомы у представителей обоих полов практически одинаковы. Главное различие: у мужчин боль при почечной колике иррадиирует в половой член, а у женщин — в половые губы. Довольно редко (всего в 17 % случаев) встречаются заболевания двухстороннего характера, т. е. образование камней в обеих почках.
К каким докторам следует обращаться если у Вас Острый пиелонефрит у детей:
Педиатр
Нефролог
Детский уролог
Гинеколог
Андролог
Клинический иммунолог
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого пиелонефрита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Методы терапии
Лечение может быть как консервативным, так и оперативным. Все зависит от типа и степени развития заболевания. Но лечение при симптомах почечной недостаточности у детей должно быть выбрано оптимально. Следует понимать, что не все методы можно применять в каждом случае. Существуют индивидуальные показания и особенности.
Консервативные методы
- Дегидратация организма. Вводится физраствор и глюкоза.
- Дезинтоксикационная терапия.
- Коррекция метаболических нарушений. Применяется раствор глюконата кальция, а также натрия бикарбоната.
- Спазмолитики.
- Препараты, улучшающие кровоток.
- Диуретики.
- Противосудорожные препараты.
- Медикаментозные средства, которые снижают артериальное давление.
- Антиоксиданты (витамины А, Е, В6).
Активные методы лечения у детей
Если консервативные методы не помогают, тогда назначаются иные способы лечения. Это позволяет предотвратить рецидивы, поддержать жизнедеятельность организма ребенка. Чаще назначается аппаратная терапия. Дополнительные методы лечения должны быть применены со стороны родителей. Следует соблюдать все клинические рекомендации при острой почечной недостаточности у детей.
Гемодиализ
Эта процедура предполагает использование специального аппарата «Искусственная почка». Она позволяет полностью очистить кровь ребенка от накопившихся токсинов и шлаков. Это основная цель такой терапии.
Перитонеальный диализ
Процедура предполагает искусственное очищение крови от токсических продуктов обмена веществ. Она направлена и на коррекцию водно-солевого баланса. Это достигается благодаря фильтрации веществ, которое осуществляется через брюшную полость. Используется портативное устройство, которое ребенок постоянно носит при себе. Соблюдаются все рекомендации при острой почечной недостаточности у детей до тех пор, пока не будет пересажен донорский орган.
Пересадка почки
Это распространенная операция, которая дает отличные результаты. Показатель выживаемости после хирургического вмешательства составляет более 80%. Учитывая то, что смертность детей с ХПН имеет высокий уровень, этот показатель остается в выигрыше. Но осложняется все нехваткой донорских органов.
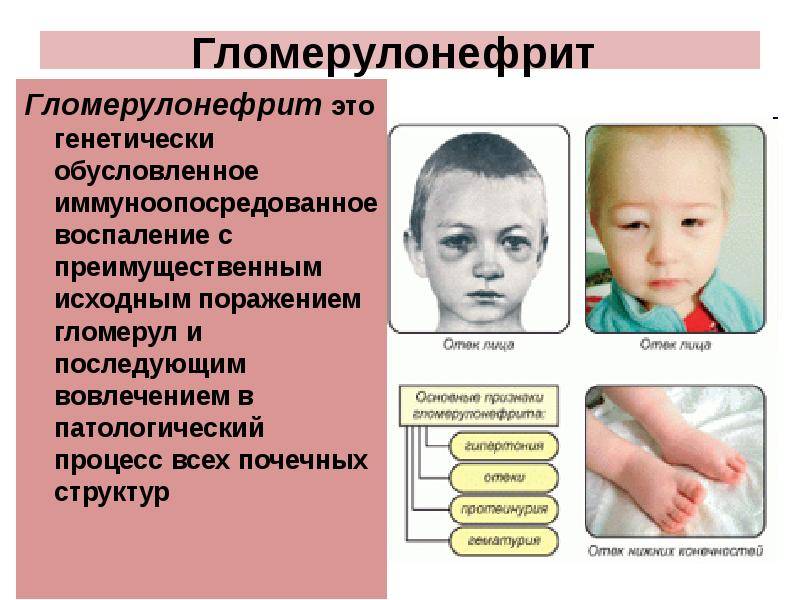
Нефротический синдром
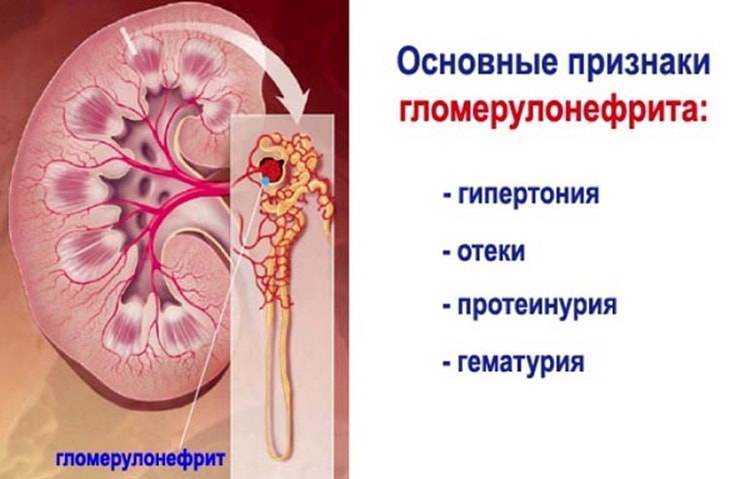
Нефротический синдром представляет собой симптомо-комплекс, характеризующийся массивной протеинурией, гипо- и диспротеинемией, отеками и гиперлипидемией. У взрослых обычно встречается вторичный нефротический синдром, к развитию которого могут приводить диффузный гломерулонефрит (острый, под острый, хронический), ами-лоидоз, диабетический гломерулосклероз, системная красная волчанка, тромбоз почечной или нижней полой вен и реже другие заболевания. В основе нефротического синдрома лежат первичные патологические изменения капилляров почечных клубочков, приводящие к повышению их проницаемости для белка сыворотки крови. Канальцевый аппарат поражается вторично вследствие обратного всасывания белка и холестеринэстеров. Повышается реабсорбция ионов натрия и воды. Тяжелые поражения клубочков почек могут вести к снижению клубочковой фильтрации с развитием азотемии.
Дифференциальная диагностика ИМВП
ИМВП можно спутать со следующими заболеваниями:
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате – анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) – могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина – не тянуть долго с обращением к врачу. Выраженные неясные боли в животе – повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы – встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
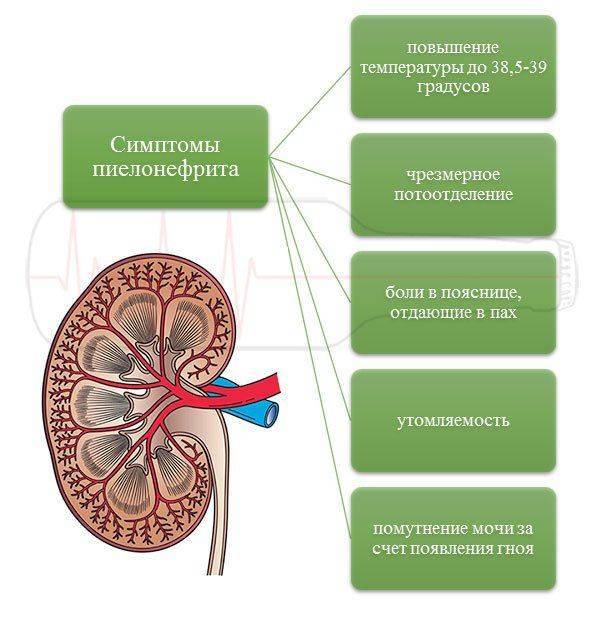
Симптомы Острого пиелонефрита у детей:
Симптомы острого пиелонефрита у детей – это общие признаки, какие бывают при инфекционных болезнях, а также местные почечные симптомы. При вторичном пиелонефрите почечные симптомы выражены достаточно четко по причине задержки мочи. Первичный пиелонефрит у детей отличается доминированием симптомов интоксикации, при этом ярко выраженных признаков поражения почек нет. Чаще всего инфекция поражает только одну почку, и только в 3% случаев у детей диагностируют двухсторонний острый пиелонефрит.
Воспалительные процессы у детей протекают, как правило, более открыто и ярко, чем у пациентов более старшего возраста. Развитие болезни быстрое, повышается температура, появляется озноб. Также типичны такие симптомы:
– тошнота
– рвота
– потение
– понос
– обезвоживание
– напряжение затылочных мышц у грудничков
Ощупывание и легкое постукивание в области пояса с пораженной стороны вызывает у ребенка боль. Постепенно при отсутствии лечения появляются боли в пояснице. При мочеиспускании дети часто проявляют беспокойство – даже если малыши не говорят о боли при походе в туалет, беспокойство дает родителям повод задуматься. Моча становится мутнее, чем обычно.
Лечение пиелонефрита
Большинство людей с пиелонефритом могут вылечиться дома с помощью курса антибиотиков и, возможно, обезболивающих препаратов.
Если у вас пиелонефрит, постарайтесь во время мочеиспускания не привставать над унитазом, потому что в таком положении ваш мочевой пузырь может опорожняться не до конца
Также важно употреблять много жидкостей, чтобы избежать обезвоживания и способствовать вымыванию бактерий из ваших почек. Количество выпитой жидкости можно считать достаточным, если вы ходите в туалет чаще обычного, и моча приобрела бледную окраску
Больше отдыхайте. Пиелонефрит может отнимать у вас все силы, даже если обычно вы не жалуетесь на здоровье. Для того, чтобы полностью поправиться и вернуться на работу, может потребоваться до двух недель.
Если вы лечитесь на дому, скорее всего, вам пропишут курс антибиотиков в виде таблеток или капсул, которые необходимо принимать от одной до двух недель. Существует большое количество антибиотиков, которые используются для лечения инфекций почек. Но только врач может подобрать наиболее эффективный из них в вашем случае.
К распространенным побочным эффектам антибиотиков относится тошнота и понос. Некоторые из антибактериальных препаратов могут снижать эффективность пероральных контрацептивов и контрацептивных пластырей, поэтому на время лечения, вам могут понадобиться другие противозачаточные средства.
Беременным женщинам при развитии пиелонефрита тоже необходим прием антибиотиков. Выбор лекарственного препарата основывается на его эффективности против бактерий, вызвавших почечную инфекцию, и безопасности для плода. Антибиотик и режим его приема должен назначать только врач. Вам должно стать лучше вскоре после начала лечения, и вы должны полностью поправиться примерно через 2 недели. Если спустя 48-72 часа от начала лечения состояние не улучшается, обратитесь к лечащему врачу.
Обезболивающие, такие как парацетамол, должны облегчить боль и снизить температуру. Однако, нестероидные противовоспалительные средства (НПВС), такие как ибупрофен, для этих целей принимать не рекомендуется. Эти препараты могут ухудшить состояние почек при пиелонефрите.
Терапевт может направить вас к узкому специалисту – урологу, если считает, что у вас есть какая-то причина, которая повышает вероятность развития почечных инфекций. Уролог – это хирург, специализирующийся на лечении заболеваний моче-выводящих путей. Обычно, для дополнительного обследования к урологу направляют всех мужчин с пиелонефритом, так как у них это заболевание встречается реже, чем у женщин. Среди женщин к урологу обычно направляют лишь тех, у кого было два или более случаев пиелонефрита.
Дети, страдающие пиелонефритом, должны пройти осмотр у врача, специализирующегося на детских болезнях.
Когда нужна госпитализация при пиелонефрите
В некоторых случаях лечение должно проводиться в больнице, а не на дому. Необходимо лечь в больницу, если:
- вы сильно обезвожены;
- вы не можете глотать или все лекарства и жидкости удаляются с рвотой;
- у вас есть дополнительные симптомы, указывающие на вероятность заражения крови, например, учащенное сердцебиение или потеря сознания;
- вы беременны, и у вас высокая температура;
- ваш организм особенно ослаблен, у вас общее тяжелое состояние;
- нет улучшения через 48 часов от начала лечения антибиотиками;
- у вас ослабленный иммунитет;
- у вас в моче-выводящих путях есть инородное тело, например, почечный камень или мочевой катетер;
- у вас диабет;
- вам больше 65 лет;
- у вас есть заболевание, влияющее на работу моче-выделительных органов, например, поликистоз почек или другое хроническое заболевание почек.
Большинство детей с пиелонефритом будут проходить лечение в больнице.
Если вас положили в больницу с пиелонефритом, скорее всего, вам поставят капельницу, чтобы ваше тело получало достаточное количество жидкости. Антибиотики также могут подаваться через капельницу. У вас будут регулярно брать кровь и мочу на анализ, чтобы следить за состоянием вашего здоровья и за тем, насколько эффективно антибиотики борются с инфекцией.
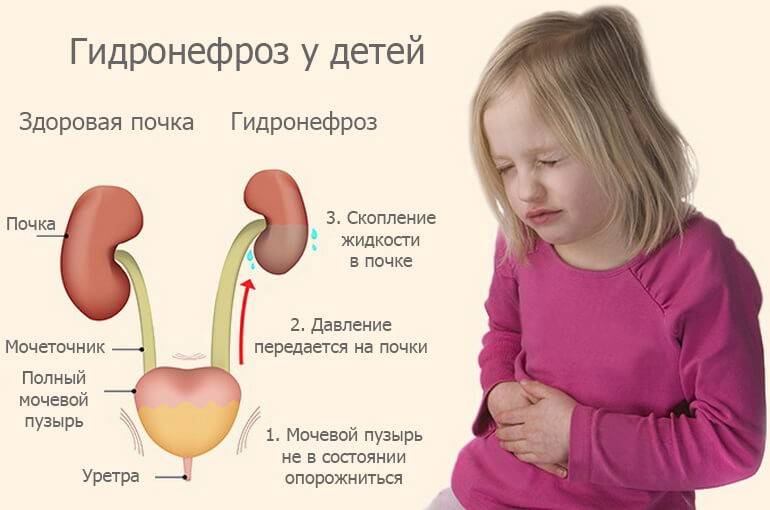
Коррекция пузырно-мочеточникового рефлюкса
Для пузырно-мочеточникового рефлюкса характерно обратное попадание мочи из мочевого пузыря в мочеточник и почку из-за незрелости запирательного механизма в месте впадения мочеточника в мочевой пузырь.
При малых стадиях рефлюкса и при отсутствии инфекции заболевание может себя никак не проявлять и самостоятельно разрешиться по мере взросления ребенка. При присоединении инфекции возникает пиелонефрит – ребенок может отставать в физическом развитии, может внезапно повышаться температура. В анализе мочи выявляется повышенное количество лейкоцитов.
Заболевание выявляется при цистографии – рентгенологическом исследовании наполненного контрастным веществом мочевого пузыря, во время исследования можно выявить заброс контраста в мочеточники и в почку.
В зависимости от степени выраженности пузырно-мочеточникового рефлюкса ребенку может быть предложено несколько вариантов лечения:
- динамическое наблюдение (для рефлюкса возможно самоисчезновение по мере взросления ребенка)
- введение объемообразующих веществ под устье мочеточника с целью формирования запирательного механизма
- при крайней степени выраженности выполняется оперативное лечение – пересадка мочеточника в мочевой пузырь с формированием антирефлюксной защиты.
Вмешательства проводятся без ожидания, в максимально быстрые сроки. Высокий уровень сервиса в стационаре клиники и возможность совместного пребывания с ребенком сделает процесс лечения максимально комфортным для родителей и маленького пациента.
Гидронефроз почек лечение
Самым современным методом хирургического лечения данной формы гидронефроза является лапароскопическая пластика лоханочно-мочеточникового сегмента (лапароскопическая пластика гидронефроза). Эта операция обеспечивает не только превосходный функциональный и эстетический результат, но и отличается коротким сроком госпитализации и быстрым периодом восстановления.
Если причиной гидронефроза является непротяженное сужение мочеточника, то хорошие результаты дает трансуретральное (через мочеиспускательный канал) эндоскопическое рассечение.
Временно восстановить отток мочи из почки (до устранения причины) можно установкой внутреннего мочеточникового стента или нефростомы.
Обращаясь ко мне со столь серьезной проблемой, как гидронефроз, Вы можете быть уверены, что получите первоклассную помощь и индивидуальный подход!
Осложнения при камнях в почках
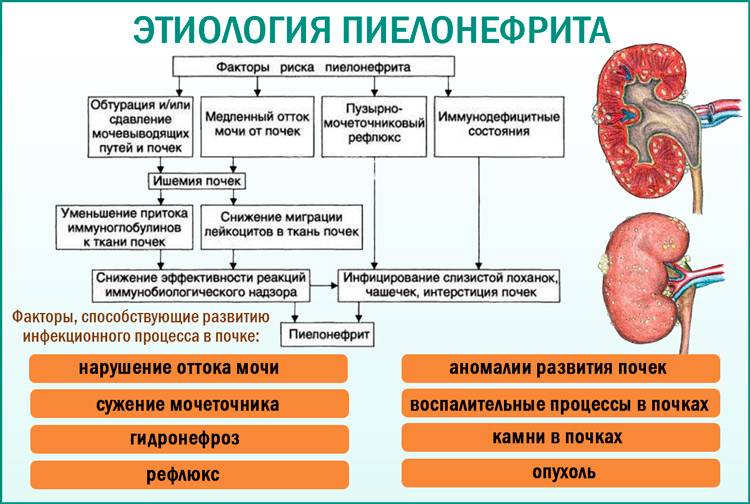
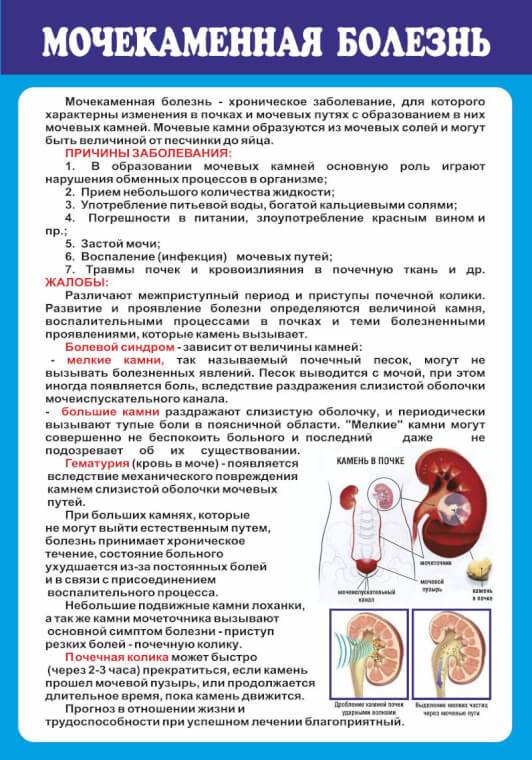
Осложнения в результате образования камней в почках встречаются редко, так как обычно камни находят и лечат до возникновения дополнительных осложнений. Однако, если камни вызывают непроходимость мочеточников и нарушают отток мочи, возникает риск инфекции, которая может повредить почку.
Наиболее распространенным осложнением является повторное образование камней в почках. Если у человека был обнаружен камень в почке, вероятность того, что камень возникнет повторно, составляет 60–80%.
Различные методы лечения более крупных камней могут привести к некоторым осложнениям. Хирург должен объяснить их вам до того, как проводить процедуру по их удалению. В зависимости от выбранного метода лечения возможно развитие следующих осложнений:
- сепсис — инфекция распространяется через кровь и вызывает симптомы по всему организму;
- «каменная дорожка» — медицинское название непроходимости, вызванной фрагментами камней в мочеточнике (трубке, соединяющей каждую почку с мочевым пузырем);
- повреждение мочеточника;
- инфекция моче-выводящих путей;
- кровотечение во время операции;
- боль.
Профилактика Острого пиелонефрита у детей:
Длительную антимикробную профилактику острого пиелонефрита у детей проводят, если на протяжении года было 3 и больше рецидива (повтора) болезни. Также показаниями являются тяжелая нейрогенная дисфункция мочевого пузыря, аномалии ОМС и пр. Применяют такие препараты как фурагин, фурамаг в 1/3-¼ суточной дозы (1-2 мг/кг) на ночь, курс профилактики от 1 до 12 месяцев по назначению врача.
Если между рецидивами проходит от 3 недель до 3 месяцев, то длительность терапии в среднем 6 месяцев. Если между рецидивами прошло меньше, чем 3 недели, то курс профилактики – год. Фитотерапия не может быть самостоятельным профилактическим средством, это только часть комплексных мер. Сборы составляют максимум из 2-3 компонентов, для грудничков рекомендованы моносборы (из одной травы). Учитывается индивидуальная непереносимость, если она выявлена у ребенка.
Фитотерапия для профилактики острого пиелонефрита у детей показана курсами длительностью 2-3 недели, перерыв 1-2 недели. сборы чередуют. выбранные травы должны оказывать такие действия:
- противовоспалительное
- мочегонное
- антисептическое
Врачи могут назначить для профилактики препарат КанефронH. Дозировка такая (может быть иной по решению лечащего врача):
- до 1 года – 15 капель 3 раза в день
- 1-5 лет – 20 кап 3 раза в день
- детям школьного возраста – 25 кап 3 раза в день или 1 драже 3 раза в день
В качестве профилактики врачи могут назначить ребенку:
- клюкву (сок или экстракт)
- Монурель (экстракт клюквы)
- пробиотики (Аципол, Линекс и др.)
- витамины А, Е, В6,
- бета-каротин
- бактериальные лизаты (уро-ваксом, солкоуровак)
- ликопид (при ремиссии)
Диспансерное наблюдение
За детьми, которые излечились от острого пиелонефрита, осуществляют диспансерное наблюдение на протяжении 5 лет, если болезнь была однократной. Если были рецидивы, то ребенка наблюдают до 18 лет, делают ежегодное обследование.
Что провоцирует / Причины Острого пиелонефрита у детей:
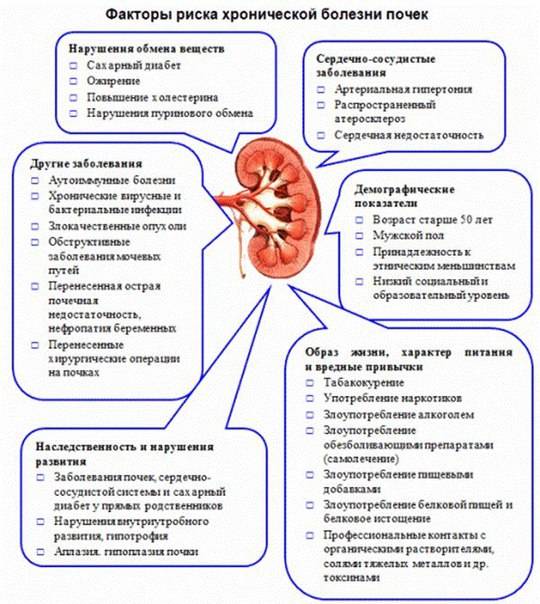
К факторам риска развития рассматриваемого детского заболевания относят:
- патологии беременности у матери
- аномалии мочевыводящих путей
- частую заболеваемость ОРВИ
- нарушения обмена веществ
- неудовлетворительные социальные условия
- очаги инфекции в организме ребенка
- гинекологические болезни (у девочек)
Острый пиелонефрит у детей возникает при активности кишечной палочки. В почки инфекция может попасть через мочеточники или вместе с кровью, которая прошла через очаги инфекции где-то в других органах. К очагам инфекции относят:
- пневмонию
- ангину
- отит
- пиодермию
Острый пиелонефрит может быть первичным и вторичным. Вторичный появляется в течение других заболеваний мочевыводящих путей, например, сужений мочеточников или мочекаменной болезни.
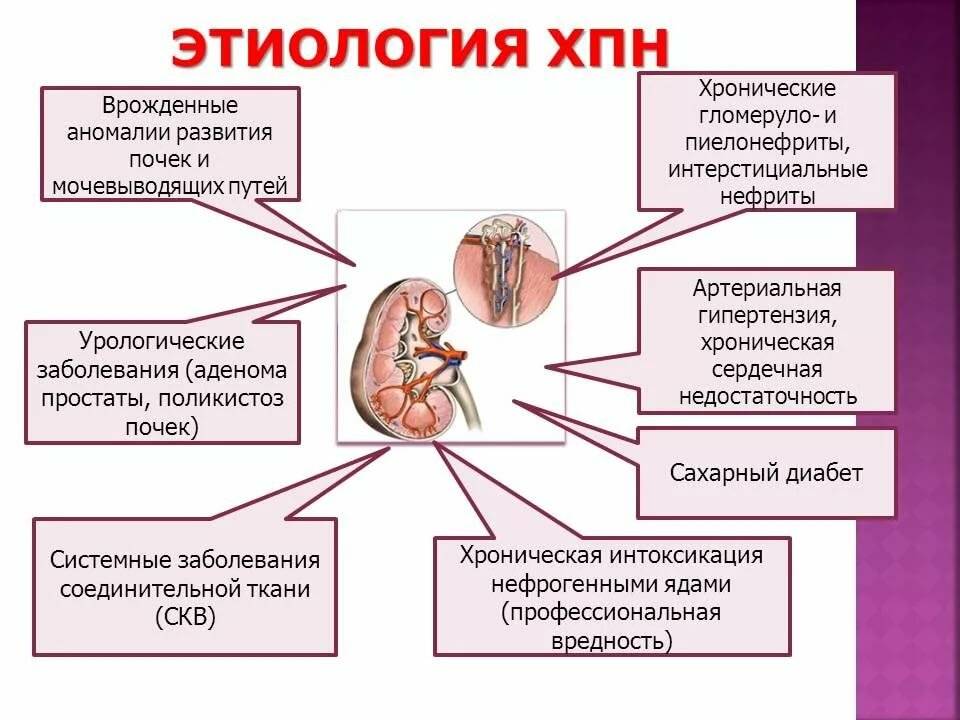
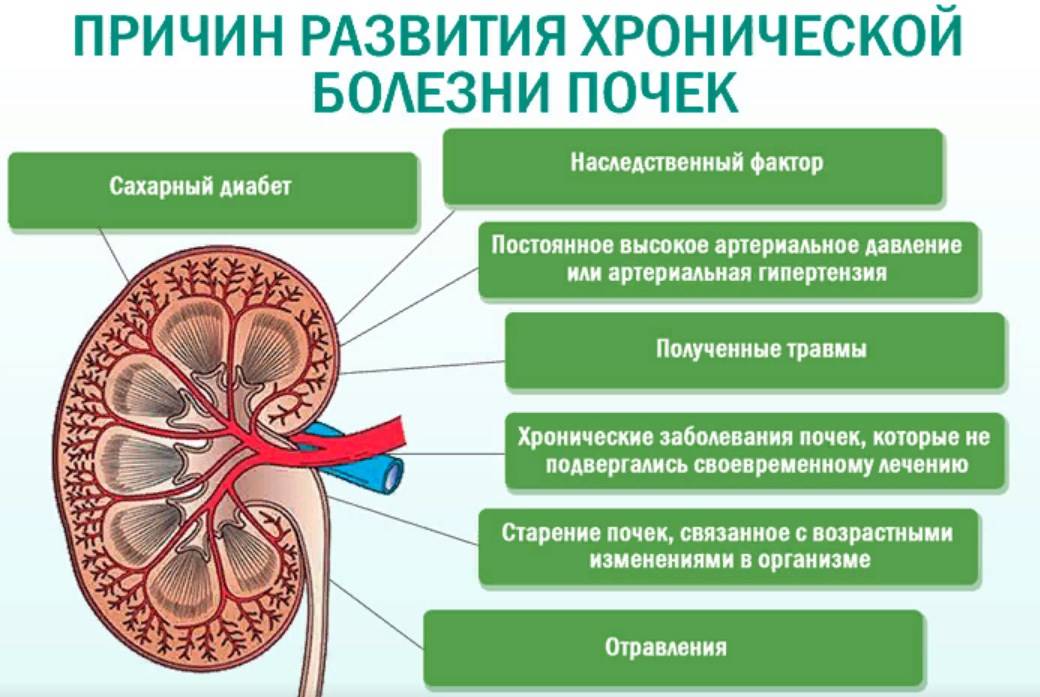
Хроническая почечная недостаточность
Хроническая почечная недостаточность у детей характеризуется постепенным развитием. Причинами появления заболевания могут быть:
- наследственность;
- врожденные аномалии;
- приобретенные заболевания.
Отмечается склерозирование почечной паренхимы. Это связанно с прогрессирующей гибелью нефронов. ХПН у детей может сопровождаться запуском патологических реакций. В результате этого ткань полностью разрушается, почка сморщивается и атрофируется. При хронической почечной недостаточности у детей выделяют также 4 стадии:
- латентная. Эта стадия ХПН у детей характеризуется повышенной утомляемостью. Отмечается общая слабость и сухость ротовой полости;
- компенсированная. Постепенно уменьшается суточное выделение урины. Хроническая почечная недостаточность у детей проявляется в ухудшении биохимических показателях забора крови;
- интермиттирующая. Эта стадия сопровождается сильной жаждой, тошнотой, рвотными рефлексами и самой рвотой. Ребенок теряет аппетит. Появляются не самые приятные при почечной недостаточности симптомы у детей. Здоровье ухудшается;
- терминальная или диализная. У ребенка отмечается апатия, резкая и частая смена настроения, неадекватное поведение. Пот может начать пахнуть мочой. Вздутие живота, диарея, гипотензия, рвота, дистрофия миокарда – присутствуют все самые нежелательные признаки почечной недостаточности у детей. Чтобы исключить осложнения, следует регулярно сдавать анализ крови в ожидании пересадки внутреннего органа.
Пиелонефрит: причины
Хронический и острый пиелонефрит у детей обычно возникает по причине инфекции (чаще всего это бывает кишечная палочка, золотистый стафилококк, синегнойная палочка и др.), которые могут попадать в организм ребенка разными путями:
- гематогенным: через кровь инфекция может попасть в почки при ОРВИ, пневмонии, ангинах и других гнойных заболеваниях, а также при кариесе. Чаще всего такой путь воспаления при пиелонефрите встречается у новорожденного и у грудного ребенка: в этом случае инфекция может попасть в организм также от матери к ребенку, особенно если в период беременности имели место осложнения или инфекционные заболевания, в том числе венерические;
- лимфогенным путем (через лимфу);
- восходящим: через желудочно-кишечный тракт и мочеполовую систему. Обычно воспаление почек в этом случае происходит у детей старшего возраста при дисбактериозе, колитах, циститах и других воспалениях. Именно поэтому чаще всего такого рода пиелонефрит возникает у девочек, в силу особенностей их анатомии, особенно в случае несоблюдения правил гигиены.
- при нейрогенном мочевом пузыре, в том числе при поражениях спинного и головного мозга;
- при пузырно-мочеточниковом рефлюксе, провоцирующем обратный ток мочи;
- при мочекаменной болезни;
- при различных поражениях почек, от которых почки становятся более восприимчивы к инфекциям.
Особенно чувствительным становится организм ребенка к инфекциям, в том числе инфекциям почек, и особенно к острому пиелонефриту у новорожденных и детей до года, в случае если иммунитет ребенка ослаблен:
- при рахите;
- при гипервитаминозе витамина D;
- при детских инфекционных заболеваниях типа скарлатины, кори, ветряной оспы, свинки и др.
Пиелонефрит: осложнения
У специалистов принято различать два основных вида пиелонефрита — острый и хронический.
Основным осложнением острого пиелонефрита является гнойный абсцесс, который может развиваться на фоне усиливающегося воспаления, в случае если его не лечат соответствующим образом, что обычно бывает редко.
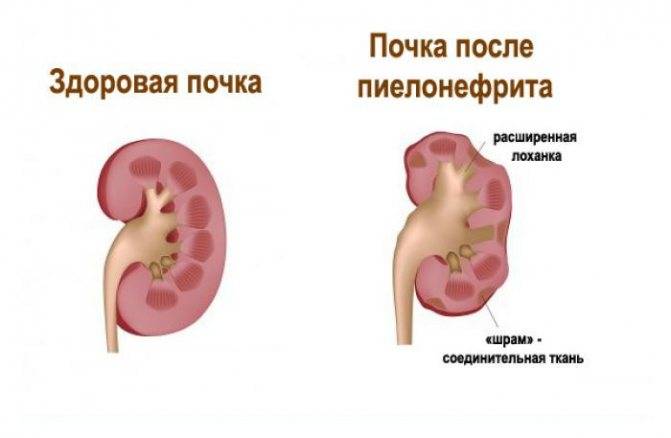
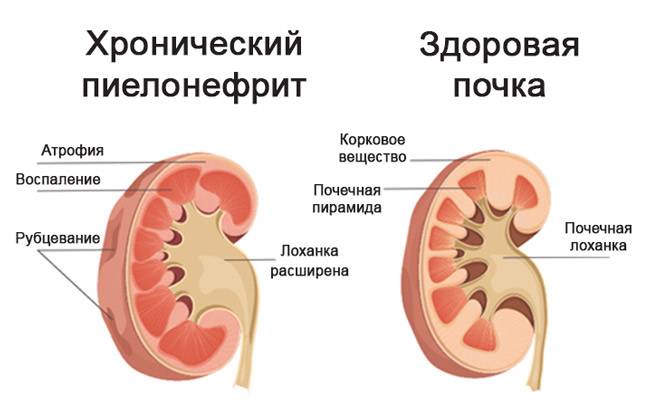
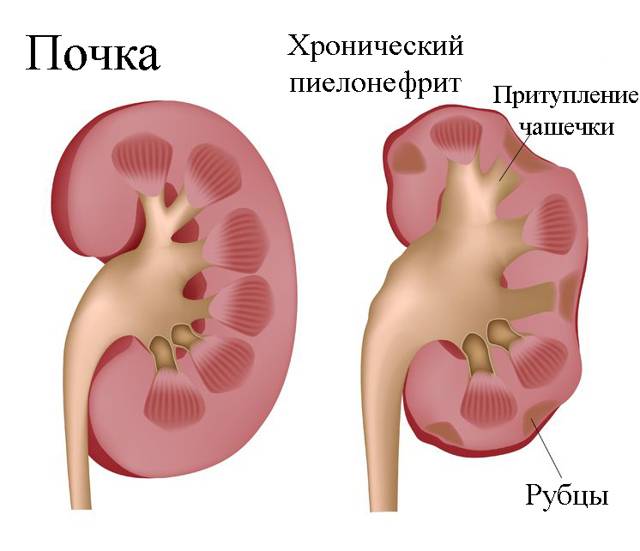
Хронический пиелонефрит более опасен, в силу того, что из-за стертой симптоматики его сложнее диагностировать, а длительное хроническое воспаление способно приводить к склерозированию тканей почки, к некрозу тканей. Хронический пиелонефрит, перенесенный в детском возрасте, может также стать причиной:
- хронической почечной недостаточности: снижению функции почек, которое может потребовать трансплантации или диализа;
- гидронефроза: патологическое изменение почки, также приводящее к снижению ее способности нормально функционировать;
- артериальной гипертензии.
Обычно диагноз «хронический пиелонефрит» ставится ребенку в том случае, если воспалительный процесс не проходит в течение 6 месяцев или если за это время было зарегистрировано два и более рецидивов заболевания.
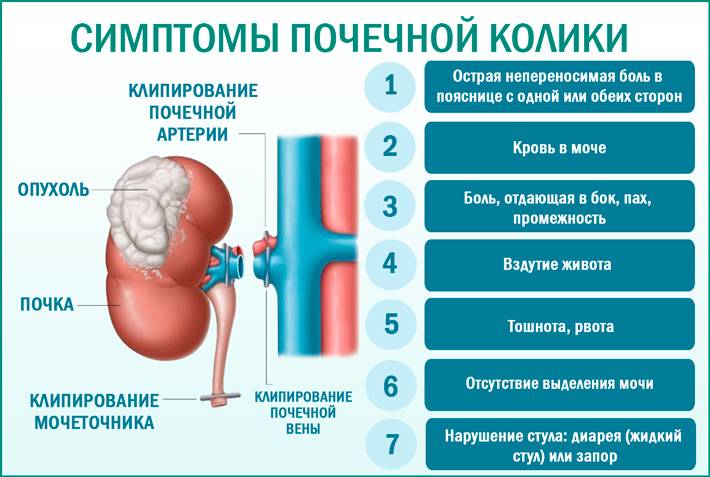
Диагностика камней в почках
Для того, чтобы заподозрить у вас мочекаменную болезнь, врачу достаточно ваших симптомов и сведений о перенесенных ранее заболеваниях (особенно если ранее у вас уже были камни в почках).
Ваш врач может предложить ряд анализов:
- анализы крови, чтобы проверить, нормально ли работают ваши почки, а также определить уровень содержания веществ, которые могут вызвать образование почечных камней, например, кальция;
- анализ мочи на инфекцию и фрагменты камней;
- исследование камней, выведенных с мочой.
Вы можете собрать почечные камни, если будете мочиться через марлю или чулок. Анализ вашего почечного камня облегчит постановку диагноза и поможет вашему врачу подобрать вам наиболее подходящее лечение.
Если вы испытываете сильную боль, которая не проходит при приеме обезболивающего средства, или помимо боли у вас высокая температура, вас могут направить в больницу, в урологическое отделение (урология — область медицины, специализирующаяся на лечении заболеваний мочевыделительной системы).
Диагностическая визуализация
Вас могут направить в больницу для проведения диагностической визуализации. Для подтверждения диагноза и точного определения типа, размера и местоположения камня могут быть использованы различные методы диагностической визуализации. В том числе следующие:
- рентгеновский снимок: метод визуализации при помощи излучения высокой энергии, призванный показать аномалии в тканях вашего организма;
- ультразвуковое исследование (УЗИ) с использованием высокочастотных звуковых волн для создания изображения внутренних органов;
- компьютерная томография (КТ), при которой сканер делает серию рентгеновских снимков под разными углами, и компьютер собирает их в одно детальное изображение;
- внутривенная урограмма (внутривенная пиелограмма), когда в вену на руке вводится контрастное вещество, отображающееся на рентгеновском снимке, и когда почки отфильтруют это вещество из крови, и оно попадет в мочу, на рентгеновском снимке будут подсвечены закупоренные места.