Причины
Почки выполняют очистительную функцию организма от опасных, нежелательных веществ. Но полезные вещества, глюкоза поступают обратно в кровь человека. Однако установленный белок в моче у ребенка не всегда является патологией. К примеру, белок в моче новорожденных свидетельствует о нормальном развитии организма.
Возникновение белка могут спровоцировать такие причины:
- стрессовые ситуации;
- переохлаждение;
- нервное напряжение;
- аллергическая реакция;
- перенесенное заболевание;
- сильный ожог.
Данные симптомы имеют безобидный характер, и для их устранения нужно лишь соблюдать диету и щадящий режим, через малый промежуток времени анализы нормализуются.
Однако наличие этого компонента может свидетельствовать о наличии заболеваний мочевыделительной системы и почек. В данной ситуации доктор рекомендует проведение комплексного обследования для исключения наличия более серьезных заболеваний. Также увеличение белкового содержания мочи может говорить о развитии гипертонии, сахарного диабета, заболеваний крови.
Записаться на консультацию к урологу можно у наших консультантов по телефону +7 (495) 125-49-50
Цены на услуги специалиста Адреса клиник Затрудненное мочеиспускание Циркумцизия УЗИ мочевого пузыря Вызов уролога на дом
Диагностика
При наличии такого симптома может потребоваться консультация у таких узкоквалифицированных врачей:
- нефролог;
- инфекционист;
- гинеколог или уролог;
- хирург.
Изначально осуществляется физикальный осмотр больного, со сбором общего анамнеза и выяснением текущей клинической картины. На основании полученных результатов исследования определяется программа диагностики, которая может включать в себя следующие лабораторно-инструментальные методы исследования:
- общий клинический анализ крови и мочи;
- биохимический анализ крови;
- мазок из влагалища для микроскопического исследования;
- рентгенологическое исследование органов брюшной полости;
- КТ и МРТ мочеполовой системы.
Определить этиологический фактор, который привёл к данному симптому, и подобрать наиболее эффективную тактику лечения врач может только после получения результатов исследования.
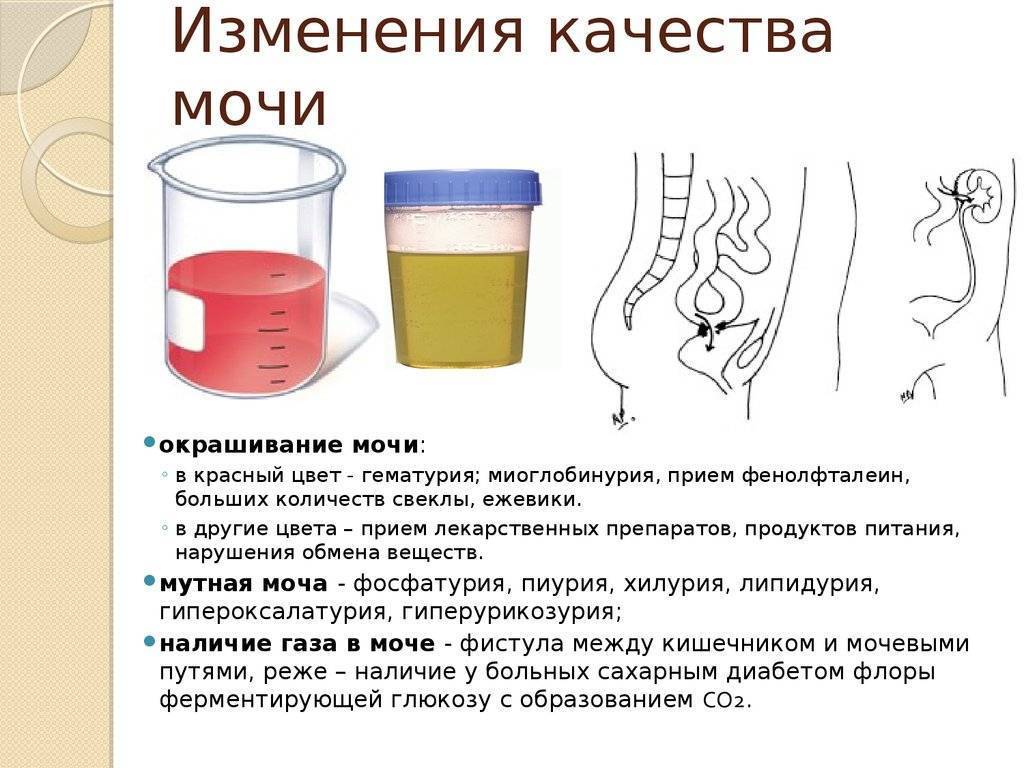
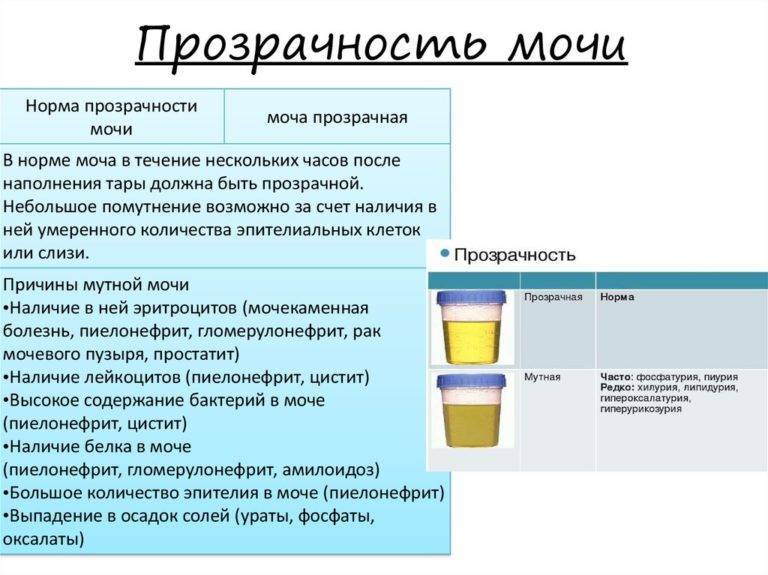
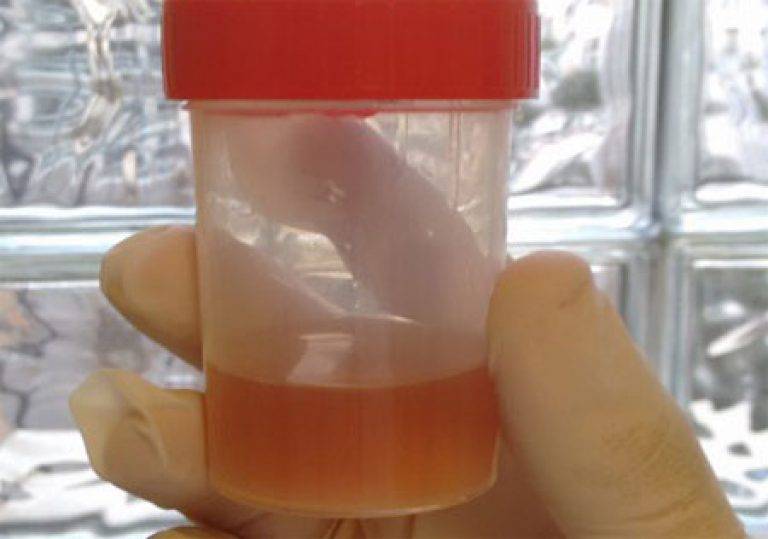
Какие анализы необходимо сделать, зависит от симптомов и назначенного лечения. В норме моча выглядит таким образом: прозрачная жидкость желтоватого цвета или чуть темнее, без осадка, волокон и хлопьев, со слабым специфическим запахом.
- Общий анализ мочи определяет, соответствуют ли норме такие показатели: белок, глюкоза, гемоглобин, лейкоциты, эритроциты, эпителий и прочие. Проверяется наличие бактерий и грибков, которые могут спровоцировать инфекционное воспаление.
- Биохимический анализ мочи проводят для проверки состояния внутренних органов и обмена веществ по таким показателям: общий белок, глюкоза, амилаза, калий, магний, натрий, фосфор, креатинин, микроальбумин, мочевая кислота.
- Анализ мочи по Нечипоренко проводится таким образом: собирается средняя порция мочи, в которой проверяют уровень лейкоцитов, эритроцитов, цилиндрических образований. Высокие показатели указывают на такие болезни, как цистит, простатит, пиелонефрит, мочекаменную болезнь и прочие.
Для того чтобы проверить, нет ли нарушений анатомического строения мочеполовой системы, и выявить наличие конкрементов, используют такой метод диагностики, как ультразвуковое исследование почек и мочевого пузыря.
На УЗИ заметны различные аномалии, опухоли и воспалительные процессы, которые провоцируют появление белка в моче, белых хлопьев и слизи.
Диагноз по одному симптому наличия белых хлопьев в моче не ставят, поэтому осуществляют дифференциальную диагностику: проводится опрос пациента, оцениваются его жалобы и результаты анализов: ОАМ и бакпасев, берется мазок на определение флоры влагалища и его кислотности (pH).
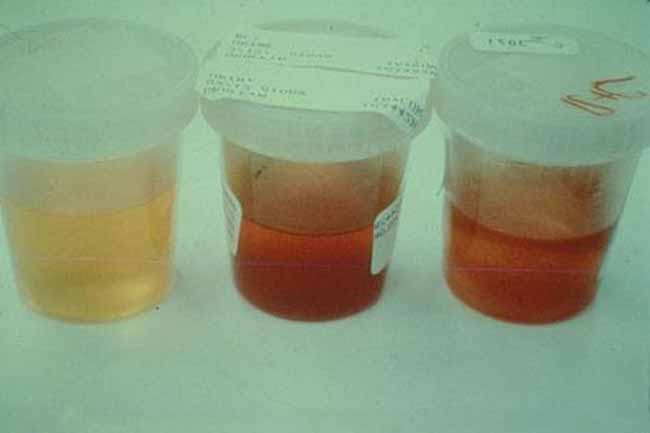
Причины гематурии
Кровь может попасть в мочу на любом этапе образования и выделения мочи, поэтому гематурия может быть признаком повреждения любого органа мочевыделительной системы – почек, мочеточников, мочевого пузыря или уретры. Указанием, на каком именно участке локализуется проблема, может служить то, в какой порции мочи присутствует кровь. Если кровь обнаруживается в начале мочеиспускания (в первой порции мочи), то источник кровотечения находится, скорее всего, в уретре. Если кровь присутствует в последней порции (обнаруживается уже в конце мочеиспускания), то наиболее вероятно размещение источника кровотечения в шейке мочевого пузыря или в верхней части уретры или (у мужчин) – в предстательной железе. Если же кровь присутствует на протяжении всего акта мочеиспускания, то следует ожидать, что источник крови находится выше – в почках, мочеточниках или мочевом пузыре.
Основными причинами крови в моче являются:
- инфекционные заболевания. Воспалительные процессы приводят к нарушениям кровообращения. При воспалительных процессах в почках и других органах мочевыделительной системы незначительное количество красных кровяных телец (эритроцитов) может оказаться в моче. Как правило, в этом случае речь идёт о микрогематурии. Однако у женщин одной из самых распространённых причин крови в моче является цистит, одна из разновидностей которого – геморрагический цистит – характеризуется именно видимым присутствием крови в моче (то есть макрогематурией) ;
- травмы;
- мочекаменная болезнь. Образовавшиеся камни травмируют органы мочевыделительной системы. В некоторых случаях появление крови в моче является поводом к проведению обследования и выявлению заболевания;
- новообразования;
- гломерулонефрит. При этом заболевании нарушается работа почечного фильтрационного барьера. В норме он должен пропускать воду и сравнительно мелкие молекулы растворённых веществ, препятствуя попаданию в мочу кровяных телец. Гломерулонефрит приводит к тому, что в мочу попадают эритроциты. При этом микроскопия выявляет деформацию и изменение окраски эритроцитов в моче. Это позволяет установить, что причиной появления крови в моче является именно гломерулонефрит.
У беременных часто наблюдается идиопатическая гематурия (т.е. гематурия, причины которой установить не удаётся). Подобная гематурия обычно прекращается после родов.
Рекомендации
При заболеваниях желчного пузыря рекомендуется стол № 5. Он используется также при лечении болезней печени и поджелудочной железы. Питание при болезнях желудка или кишечника отличается от питания, необходимого при болезнях желчного пузыря. Основные ограничения касаются жирной, жареной, острой и копченой пищи, а также алкоголя. Мы разработали специальное приложение для телефона «Стол № 5», в котором подробно освещены вопросы питания.
Холодом и голодом лечат острейший период острого панкреатита, который иногда возникает из-за желчнокаменной болезни. Поэтому и существует такой стереотип. Также голод иногда используют при желчной колике. При обострении холецистита (не остром холецистите!) стандартом лечения являются лекарства, восстанавливающие сокращения желчного пузыря и препараты урсодеоксихолевой кислоты (урсосан). В начальном периоде обострения используются спазмолитики (мебеверин, дротаверин, гимекромон). Далее возможно использование прокинетиков (итомед), но они не применяются при желчнокаменной болезни, только на ранних стадиях. Эти препараты нормализуют желчевыделение. Использовать желчегонные без результатов УЗИ категорически запрещено!
Классификация осадков
По составу осадки в моче могут быть следующего происхождения:
- Кристаллы солей уратов, оксалатов или фосфатов. Они влияют на повышение pH мочи. Среди которых наиболее опасными считаются кристаллы оксалатов, имеющих наиболее шероховатую структуру, повышающие риск травмы почек и мочевых путей.
- Органические и белковые отложения, среди которых также выделяют клетки эпителиального происхождения с органов мочевыделительной системы.
- Хлопьевидные или слизисто-гнойные выделения в моче. Часто проявляются совместно с резким и неприятным запахом урины. Включая симптомы боли и зуда вовремя мочеиспускательного процесса.
Милиумы могут появляться как поодиночке, так и группами. Чаще всего они возникают на:
носу;
подбородке;
висках;
веках.
Некоторые замечают их на лбу или шее, другие – на половых органах. Они не вызывают дискомфорта и болезненных ощущений, никак себя не проявляют и становятся причиной для опасения только из-за того, что портят внешность пациентов.
Интересно, что в отличие от угрей милиарные кисты состоят не из кожного сала, смешанного с пылью и другими микрочастицами, в котором развиваются микробы и воспалительные процессы, а из кератина. Милиум состоит из оболочки, выстроенной из эпителиальных клеток. Внутри нее находится кератиновый сгусток с вкраплениями наслоившихся ороговевших клеток и совсем небольшими – жира, выступающего в роли связывающего агента.
Как проходит исследование
Исследование проводится в лабораторных условиях. Биологическая жидкость детально изучается под микроскопом и с помощью специальных тест-полосок. Все данные записываются в специальный бланк. В среднем срок проведения исследования не превышает сутки. При высокой срочности (когда врачу необходимо как можно быстрее установить диагноз) лаборатория работает вне очереди, и проводит исследование максимально быстро — в течение нескольких часов.
Общий анализ оценивается специалистом по нескольким критериям — физическим и химическим.
Физические параметры включают цвет жидкости, наличие/отсутствие осадка, плотность.
Химические параметры включают более детальное изучение биоматериала практически по двадцати показателям, в том числе специалист определяет кислотность, концентрацию, посторонние вкрапления.
Лечение пиелонефрита
Большинство людей с пиелонефритом могут вылечиться дома с помощью курса антибиотиков и, возможно, обезболивающих препаратов.
Если у вас пиелонефрит, постарайтесь во время мочеиспускания не привставать над унитазом, потому что в таком положении ваш мочевой пузырь может опорожняться не до конца
Также важно употреблять много жидкостей, чтобы избежать обезвоживания и способствовать вымыванию бактерий из ваших почек. Количество выпитой жидкости можно считать достаточным, если вы ходите в туалет чаще обычного, и моча приобрела бледную окраску
Больше отдыхайте. Пиелонефрит может отнимать у вас все силы, даже если обычно вы не жалуетесь на здоровье. Для того, чтобы полностью поправиться и вернуться на работу, может потребоваться до двух недель.
Если вы лечитесь на дому, скорее всего, вам пропишут курс антибиотиков в виде таблеток или капсул, которые необходимо принимать от одной до двух недель. Существует большое количество антибиотиков, которые используются для лечения инфекций почек. Но только врач может подобрать наиболее эффективный из них в вашем случае.
К распространенным побочным эффектам антибиотиков относится тошнота и понос. Некоторые из антибактериальных препаратов могут снижать эффективность пероральных контрацептивов и контрацептивных пластырей, поэтому на время лечения, вам могут понадобиться другие противозачаточные средства.
Беременным женщинам при развитии пиелонефрита тоже необходим прием антибиотиков. Выбор лекарственного препарата основывается на его эффективности против бактерий, вызвавших почечную инфекцию, и безопасности для плода. Антибиотик и режим его приема должен назначать только врач. Вам должно стать лучше вскоре после начала лечения, и вы должны полностью поправиться примерно через 2 недели. Если спустя 48-72 часа от начала лечения состояние не улучшается, обратитесь к лечащему врачу.
Обезболивающие, такие как парацетамол, должны облегчить боль и снизить температуру. Однако, нестероидные противовоспалительные средства (НПВС), такие как ибупрофен, для этих целей принимать не рекомендуется. Эти препараты могут ухудшить состояние почек при пиелонефрите.
Терапевт может направить вас к узкому специалисту – урологу, если считает, что у вас есть какая-то причина, которая повышает вероятность развития почечных инфекций. Уролог – это хирург, специализирующийся на лечении заболеваний моче-выводящих путей. Обычно, для дополнительного обследования к урологу направляют всех мужчин с пиелонефритом, так как у них это заболевание встречается реже, чем у женщин. Среди женщин к урологу обычно направляют лишь тех, у кого было два или более случаев пиелонефрита.
Дети, страдающие пиелонефритом, должны пройти осмотр у врача, специализирующегося на детских болезнях.
Когда нужна госпитализация при пиелонефрите
В некоторых случаях лечение должно проводиться в больнице, а не на дому. Необходимо лечь в больницу, если:
- вы сильно обезвожены;
- вы не можете глотать или все лекарства и жидкости удаляются с рвотой;
- у вас есть дополнительные симптомы, указывающие на вероятность заражения крови, например, учащенное сердцебиение или потеря сознания;
- вы беременны, и у вас высокая температура;
- ваш организм особенно ослаблен, у вас общее тяжелое состояние;
- нет улучшения через 48 часов от начала лечения антибиотиками;
- у вас ослабленный иммунитет;
- у вас в моче-выводящих путях есть инородное тело, например, почечный камень или мочевой катетер;
- у вас диабет;
- вам больше 65 лет;
- у вас есть заболевание, влияющее на работу моче-выделительных органов, например, поликистоз почек или другое хроническое заболевание почек.
Большинство детей с пиелонефритом будут проходить лечение в больнице.
Если вас положили в больницу с пиелонефритом, скорее всего, вам поставят капельницу, чтобы ваше тело получало достаточное количество жидкости. Антибиотики также могут подаваться через капельницу. У вас будут регулярно брать кровь и мочу на анализ, чтобы следить за состоянием вашего здоровья и за тем, насколько эффективно антибиотики борются с инфекцией.
Характеристика процесса
Выход белков из крови в мочу называется протеинурией. Она возникает из-за изменений в структуре почечных клубочков и канальцев. В нормально работающей почке имеются капсулы, в которых лежат клубочки с сосудами, состоящие из капилляров.
В капиллярной стенке имеются поры – отверстия, через которые проходит жидкость. Вместе с плазмой в почечные канальцы могут фильтроваться и небольшие молекулы, например, креатинин, индикан, мочевая кислота. Белки являются довольно крупными веществами, потому в здоровой почке они не проходят через поры и возвращаются в общий кровоток.
Даже если небольшое количество молекул протеина проникло в почечные канальцы, это не страшно, так как в почке имеется система обратного всасывания мочи. Извитые почечные канальцы на всем своем протяжении окружены капиллярной сетью. Здесь происходит обратное всасывание всех компонентов крови, которые не должны выводиться с мочой и проникли в нее случайно. Так, здесь всасывается глюкоза, белки, важные электролиты.
Если строение почечных клубочков изменяется, поры расширяются, и белки могут свободно проникать через них. Из-за этого содержание белка в моче значительно повышается, и развивается протеинурия.
Профилактика выделений у мужчин
От болезней, вызывающих патологические выделения из уретры, нет прививок и стойкого иммунитета. Заболев однажды, можно снова перенести это заболевание. Есть также риск перехода болезни в хроническую форму, которая протекает с регулярными рецидивами. Чтобы сохранить здоровье, выход один -соблюдение профилактических мер.
К ним относят:
- предохранение от случайных связей, использование презерватива, который на 98% защищает от заражения половыми инфекциями;
- регулярная половая жизнь с проверенным партнером;
- соблюдение норм личной гигиены – ежедневное подмывание полового члена с оттягиванием при этом крайней плоти, ежедневно менять нижнее белье;
- не переохлаждаться;
- вовремя лечить простудные и другие инфекционные заболевания;
- регулярно посещать врача для профилактического осмотра, так как некоторые заболевания могут длительное время себя почти не обнаруживать, переходя в хроническую форму, приводя к необратимым изменениям;
- не злоупотреблять алкоголем.
К этим мерам можно добавить укрепление иммунитета всеми способами – закаливание, гимнастика, правильное питание, отказ от вредных привычек, позитивный настрой и отсутствие длительных стрессов.
Какой должна быть норма эритроцитов в детской моче
Чтобы норма красных телец в моче ребенка не зашкаливала – стоит употреблять щелочную еду, в которой нет холестерина. В случае, если малыш употребляет в пищу кислую еду (та, в которой много соли), то по мере прохождения соли по организму, повреждается ткань мочеполовой системы. Таким образом, провоцируется попадание крови в мочу.
К щелочной еде относится:
- большинство овощей;
- геркулесовая каша;
- замоченные в воде орехи;
- чистая вода (соки и напитки сюда не относятся).
Нормой красных телец в детской моче считается 1-2 элемента на обследуемую каплю. Разброс в районе от 3 до 5 элементов свидетельствует о неправильном питании, в пище много красителей и консервантов. А вот когда элементов 7 и больше – это означает серьезное почечное, либо мочевыделительное заболевание.
Обязательно запишитесь на прием к специалисту и не забудьте про детальное обследование организма ребенка. В обследование обязательно должно входить диагностика на аппарате УЗИ, томографирование, несколько сдач анализов мочи. Только такой подход позволит выяснить причину попадания в мочу кровяных телец.
Не стоит забывать, что в одном анализе может быть норма, а в другом уже превышение, даже если они были сделаны с разницей в несколько часов. Бывают такие случаи, что обнаружить патологию позволяет только внутривенная урография.
Обзор
Ночное недержание мочи может причинять беспокойство и расстраивать родителей и детей, но это частое явление, которое обычно со временем проходит.
Научное название ночного недержания мочи — ночной энурез. Он распространен у маленьких детей, но по мере взросления ребенка встречается все реже. По некоторым оценкам непроизвольное мочеиспускание во сне случается регулярно, не менее 2 раз в неделю:
- у 1 из 12 детей в возрасте до 4,5 лет;
- у 1 из 40 детей — в возрасте до 7,5 лет;
- у 1 из 65 детей — в возрасте до 9,5 лет.
Примерно 1 человек из 100 продолжает страдать энурезом, уже будучи взрослым. Энурез чуть более распространен среди мальчиков, чем среди девочек. Как правило, при этом следует обратиться к специалисту, например, урологу (врачу, занимающемуся лечением болезней мочевой системы). Прочитайте подробнее о недержании мочи у взрослых.
Ночное недержание мочи считается проблемой, лишь если оно начинает беспокоить детей или родителей, и редко считается патологией у детей младше пяти лет. Многие родители обращаются за медицинской помощью лишь тогда, когда энурез мешает социальной жизни ребенка (например, его нельзя оставить ночевать у друзей). Детям до пяти лет обычно не рекомендуется лекарственное лечение (хотя бывают исключения, если энурез проявляется в тяжелой форме). Большинство детей хорошо реагируют на лечение, хотя иногда ночное недержание мочи может временно возобновляться.
Выделяют два типа энуреза в зависимости от того, когда он впервые появились симптомы:
Выделения у мужчин при половых инфекциях
Половые инфекции чаще всего становятся причиной появления нетипичных выделений из уретры у мужчин. Венерическими инфекциями называют такую группу болезней, которые чаще всего передаются путем сексуального контакта. Реже – через кровь, бытовым путем или во время родов. Все венерические инфекции имеют, как схожие симптомы, так и некоторые различия.
Они чаще всего сопровождаются выделениями из уретры, (иногда желтые, зеленые, творожистые, зловонные), а также характеризуются жжением и зудом, болью при мочеиспускании и при половом акте. Иногда появляется кожная сыпь и другие нарушения кожных покровов.
Выделения таковы:
- Хронический хламидиоз, ураплазмоз, микоплазмоз (прозрачные, тягучие выделения умеренного количества). Повышено количество лейкоцитов в крови при микроскопическом исследовании.
- Острое течение хламидиоза, ураплазмоза, микоплазмоза (белые или полупрозрачные выделения слизисто-гнойной консистенции). При хламидиозе на головке члена скапливается гнойная субстанция.
- Гонорея характеризуется гнилостным запахом выделений. Они имеют густую, липкую консистенцию, цветом от желтого до желто-зеленого оттенка. Микроскопическое исследование показывает много лейкоцитов, эпителиальные клетки из уретры. Кроме этого, добавляются зуд, жжение, боль при мочеиспускании.
Часто венерические заболевания встречаются у одного пациента в комбинации. Это может быть гонорея вместе с хламидиозом и триппером, либо сифилис и гонорея вместе с микоплазмозом. Любые сочетания возможны. Поэтому характер выделений может быть самым разным.
Урогенитальный кандидоз (молочница) не относят к венерическим, поскольку крайне редко он переходит от больной женщины к мужчине. Чаще это следствие снижения иммунитета, травмирование органов мочеполовой системы. При этом заболевании выделения кислого запаха, творожистой консистенции. Вызывают также зуд и жжение при мочеиспускании.
Повышение содержания белка в моче у ребенка
Увеличение уровня белка в моче ребенка может быть кратковременным и постоянным.
Временное увеличение
В некоторых случаях у ребенка может наблюдаться кратковременное повышение содержания белка в моче, часто оно даже бывает физиологичным, то возникает по естественным причинам и проходит самостоятельно, без какого-либо лечения.
Так, в первые несколько дней жизни большинство новорожденных имеют физиологическую протеинурию. Она связана с тем, что организм ребенка адаптируется к окружающей среде. В утробе матери уровень метаболизма у него был минимальным, после рождения же начинается активизация всех органов и систем, однако почки еще не могут обеспечивать нормальные потребности организма в выведении. После полной стабилизации кровообращения это явление исчезает.
Часто возникновение протеинурии у младенцев может быть связано с тем, что мать перекармливает ребенка. В грудном молоке содержится много белка, который проходит через неокрепшие почки младенца и выделяется с мочой. Чтобы устранить эту форму протеинурии, необходимо ограничить кормление ребенка и снизить количество молока, потребляемого им за сутки.
У более взрослых детей появление кратковременной протеинурии может быть обусловлено патологическим воздействием на организм некоторых неблагоприятных факторов, к которым относятся:
- Длительное пребывание на солнце;
- Лихорадка, озноб;
- Сильное обезвоживание;
- Общее переохлаждение организма ребенка;
- Аллергические реакции на какие-либо раздражители;
- Стрессовые ситуации, эмоциональные перенапряжения ребенка (длительный плач, сильный испуг);
- Небольшие ожоги;
- Прием некоторых лекарственных средств.
Такие явления протеинурии обычно быстро проходят без проведения лечения. Уровень повышения белка в данном случае небольшой.
Еще одна разновидность физиологической протеинурии – это ортостатическая. Она связана с изменением положения тела ребенка. Так, если он лежит на боку, то белок поступает из капилляров в канальцы гораздо менее активно. Если же малыш постоянно находится в вертикальном положении и активно двигается, то у него возможно небольшое повышение уровня белка, содержащегося в моче. Обычно такие изменения проходят с возрастом.
После того, как ребенку исполнится месяц, уровень белка в его крови резко падает и остается на уровне «следовых концентраций» – минимальных значений. Если сохраняется небольшое повышение, то это можно считать индивидуальной особенностью организма младенца, однако если значительная протеинурия сохраняется продолжительное время, стоит заподозрить наличие патологического процесса.
Протеинурия при заболеваниях
При обнаружении сильного повышения содержания белка в моче необходимо обратиться к врачу, так как протеинурия может быть симптомом какого-либо тяжелого заболевания, требующего ранней диагностики и своевременного лечения. Ребенку назначается тщательное обследование органов мочеполовой системы (мочеточников, почек, мочевого пузыря).
За состоянием младенца необходимо следить, так как именно в раннем возрасте очень велика вероятность появления заболеваний почек. Они могут появляться из-за нарушений во время родов (травма, гипоксия), заражения инфекциями или других факторов. Поэтому рекомендуется регулярно сдавать анализ на содержание белка в моче.
Признаками нарушений работы почек можно считать следующие симптомы:
1. Отечность на лице и на ногах;
2. Бледная кожа;
3. Болезненность во время мочеиспускания;
4. Лихорадка, озноб;
5. Появление следов на коже после ношения плотной одежды.
К заболеваниям почек, при которых чаще всего появляется протеинурия, относятся:
- Гломерулонефрит;
- Пиелонефрит;
- Опухолевые разрастания;
- Туберкулез почки;
- Травматическое поражение.
Однако повышение белка в организме ребенка не всегда связано с заболеваниями мочеполовой системы. Оно может возникать при следующих состояниях:
1. Сильное обезвоживание;
2. Повышение артериального давления;
3. Тяжелые инфекционные заболевания;
4. Миеломная болезнь;
5. Сахарный диабет;
6. Эпилепсия;
7. Гемобластозы.
Повышенное выделение белков с мочой приводит к тому, что их уровень в крови значительно снижается. Белки крови имеют очень важные функции, поэтому их недостаточность почти сразу же проявляется внешними симптомами:
- Постоянной сонливостью;
- Повышенной утомляемостью;
- Повышением температуры тела;
- Рвотой и тошнотой;
- Нарушением аппетита.
Заподозрить изменение состава мочи можно в том случае, если меняется ее окраска. Бурый цвет считается признаком протеинурии.