Причины анафилактического шока
Первопричиной анафилактического шока было проникновение яда в организм человека, например, при укусе змеи. В последние годы анафилактический шок стал часто наблюдаться при терапевтическом и диагностическом вмешательствах — применении лекарств (пенициллина и его аналогов, стрептомицина, витамина B1, диклофенака, амидопирина, анальгина, новокаина), иммунных сывороток, йодсодержащих рентгеноконтрастных веществ, при накожном тестировании и проведении гипосенсибилизирующей терапии с помощью аллергенов, при ошибках переливания крови, кровезаменителей и др.
Яды
Яд жалящих или кусающих насекомых, например из отряда перепончатокрылые (осы или пчелы) или триатомовых клопов, могут стать причиной анафилактического шока у восприимчивых людей.Симптомы, описанные в данной статье, проявляющиеся в любом месте, кроме места укуса, могут быть отнесены к факторам риска. Однако примерно в половине летальных исходов у людей не было замечено описанных симптомов.
Пища
Многие продукты питания могут вызвать анафилактический шок. Это может случиться непосредственно после первого приема аллергена с едой. В зависимости от географического положения в списке аллергенов могут преобладать те или иные продукты питания. В западных культурах это могут быть арахис, пшеница, орехи, некоторые морепродукты (например, моллюски), молоко или яйца. На Ближнем Востоке это могут быть семена кунжута, а в Азии примером может служить нут. Тяжелые случаи вызываются употреблением аллергена внутрь, однако часто реакция возникает при контакте с аллергеном. У детей аллергия может пройти с возрастом. К возрасту 16 лет 80 % детей с непереносимостью к молоку и яйцам могут употреблять эти продукты без последствий. Для арахиса этот показатель составляет 20 %.
Факторы риска
Люди с такими заболеваниями, как астма, экзема, аллергический ринит имеют повышенный риск развития анафилактического шока, вызванного пищей, латексом, контрастным веществам, но не медикаментами или укусами насекомых. Одно из исследований показало, что 60 % из тех, у кого в историях болезни были атопические заболевания и тех, кто умер от анафилактического шока, имели также и астму. Те, у кого есть мастоцитоз находятся в зоне повышенного риска. Чем больше прошло времени с момента последнего контакта с аллергеном, тем меньше риск возникновения анафилактического шока.
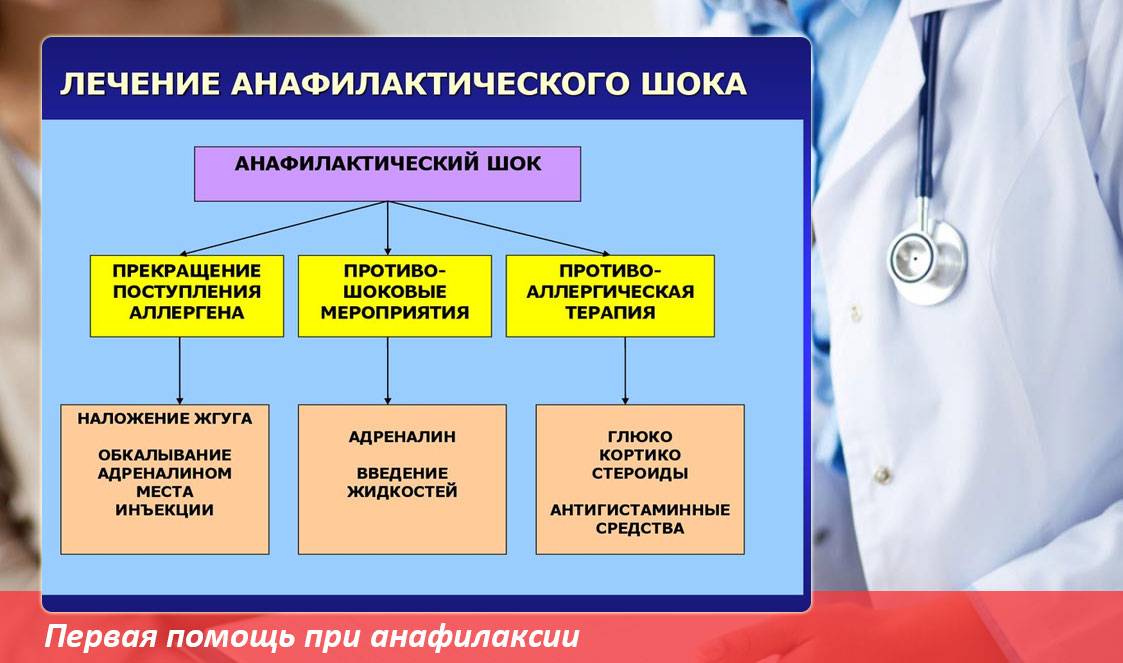
Лечение анафилактического шока
Авто-инъектор с адреналином
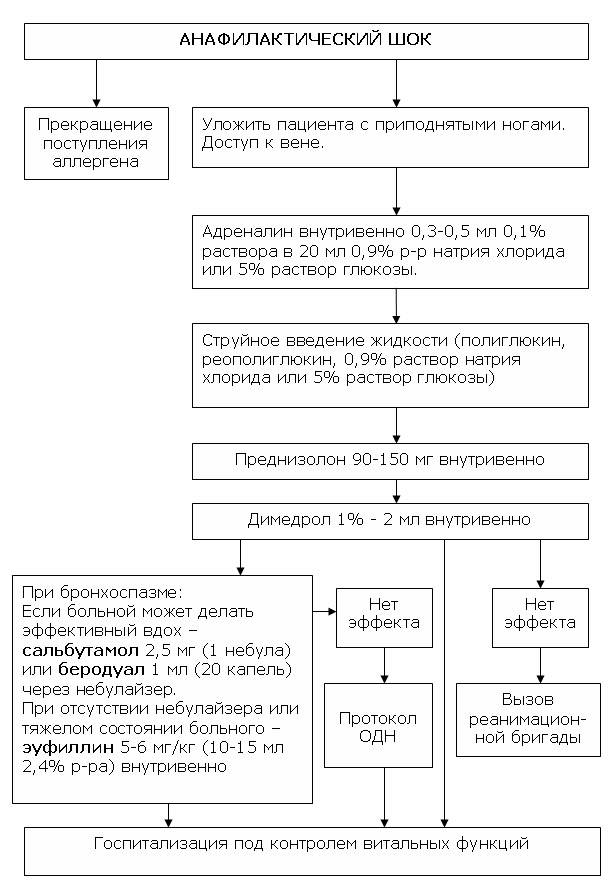
Первым мероприятием при анафилактическом шоке должно быть наложение жгута выше места инъекции или укуса и срочное введение адреналина — 0,2-0,5 мл 0,1 % раствора подкожно или, лучше, внутривенно.При появлении признаков отека гортани рекомендуется ввести 0,3 мл 0,1 % р-ра адреналина (эпинефрина) в 10-20 мл 0,9 % р-ра хлорида натрия внутривенно; преднизолон 1-5 мг/кг внутривенно или внутримышечно. В случае нарастания острой дыхательной недостаточности следует немедленно интубировать пациента. При невозможности интубации трахеи — выполнить коникотомию, трахеостомию или пунктировать трахею 6 иглами с широким просветом; Введение адреналина можно повторять до суммарной общей дозы 1-2 мл 0,1 % раствора за короткий промежуток времени (несколько минут), но в любом случае вводить адреналин следует дробными порциями. В дальнейшем адреналин вводится по потребности, с учетом его короткого периода полувыведения, ориентируясь на артериальное давление, ЧСС, симптомы передозировки (тремор, тахикардия, мышечные подёргивания). Нельзя допускать передозировку адреналина, поскольку его метаболиты могут ухудшать течение анафилактического шока и блокировать адренорецепторы.
Следом за адреналином должны вводиться глюкокортикоиды. При этом следует знать, что дозы глюкокортикоидов, необходимые для купирования анафилактического шока, в десятки раз превышают «физиологические» дозировки и во много раз — дозы, применяемые для лечения хронических воспалительных заболеваний типа артритов. Типичные дозы глюкокортикоидов, необходимые при анафилактическом шоке — это 1 «крупная» ампула метилпреднизолона (как для пульс-терапии) по 500 мг (то есть 500 мг метилпреднизолона), или 5 ампул дексаметазона по 4 мг (20 мг), или 5 ампул преднизолона по 30 мг (150 мг). Меньшие дозы малоэффективны. Порой требуются и дозы больше указанных выше — необходимая доза определяется тяжестью состояния больного с анафилактическим шоком. Эффект глюкокортикоидов, в отличие от адреналина, наступает не сразу, а через десятки минут или несколько часов, но длится дольше. Для купирования бронхоспазма, устойчивого к действию адреналина (эпинефрина), — эуфиллин (аминофиллин) 20 мл 2,4 % в/венно медленно, преднизолон 1,5 — 3 мг/кг.
Также показано введение антигистаминных препаратов из числа не снижающих артериальное давление и не обладающих высоким собственным аллергенным потенциалом: 1-2 мл 1 % димедрола или супрастина, тавегила. Нельзя вводить дипразин — он, как и другие производные фенотиазина, обладает значительным собственным аллергенным потенциалом и, кроме того, снижает и без того низкое артериальное давление у больного с анафилаксией. Согласно современным представлениям, введение хлорида или глюконата кальция, которое широко практиковалось ранее, не только не показано, но и способно отрицательно сказаться на состоянии пациента.
Показано медленное внутривенное введение 10-20 мл 2,4 % раствора эуфиллина с целью снятия бронхоспазма, уменьшения отека лёгких и облегчения дыхания.
Больного с анафилактическим шоком следует уложить в горизонтальное положение с опущенной или горизонтальной (не поднятой!) верхней частью туловища и головой для лучшего кровоснабжения мозга (учитывая низкое АД и низкое кровоснабжение мозга). Рекомендуется наладить ингаляцию кислорода, внутривенное капельное введение физраствора или другого водно-солевого раствора для восстановления показателей гемодинамики и АД.
Анафилактический шок: клиническая картина
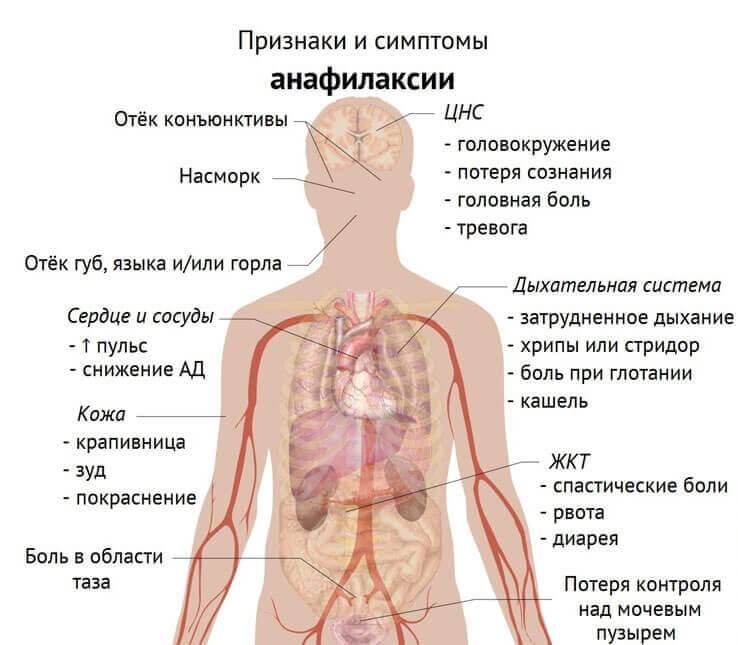
Симптомы анафилактического шока многообразны. У большинства пациентов наблюдается типичная форма АШ, при этом возникают жалобы:
- ощущение жара («обдало крапивой»)
- появление чувства страха смерти
- резкая слабость
- покалывание и зуд кожных покровов лица, рук, головы
- ощущение прилива крови к голове, языку
- чувство тяжести за грудиной или сдавление грудной клетки
- возможно появление болей в области сердца, затруднение дыхания, головной боли, головокружения, тошноты, болей в животе
Клинические варианты анафилактического шока в зависимости от преобладания симптомов:
- Гемодинамический
- Асфиктический
- Церебральный
- Дермальный
- Абдоминальный
Гемодинамический вариант
Внезапное развитие коллапса, часто с потерей сознания. Особо опасен такой вариант, если потеря сознания сопровождается непроизвольным мочеиспусканием и дефекацией. При этом другие характерные проявления аллергической реакции (бронхоспазм, кожные проявления) могут отсутствовать.
Асфиктический вариант
Протекает с бронхоспазмом (преимущественно поражаются органы дыхательной системы). Часто сопровождается чиханьем, кашлем, ощущением чувства жара во всём теле, покраснением кожных покровов, крапивницей, профузным потом. Обязательно присоединение сосудистого компонента — снижение АД, тахикардия. Вследствие этого меняется окраска лица: цвет становится от цианотичного до бледного или бледно-серого.
Церебральный вариант
На первом плане — неврологическая симптоматика: страх, психомоторное возбуждение, резкая головная боль, потеря сознания, судороги как при эпилептическом статусе или нарушении мозгового кровообращения. Отмечается дыхательная аритмия.
Дермальный вариант
Преимущественно поражаются кожные покровы и слизистые оболочки. Резкий зуд с последующим развитием крапивницы или отёка типа отёка Квинке. Одновременно могут возникать симптомы бронхиолоспазма или сосудистой недостаточности. Особую опасность представляет ангионевротический отёк гортани, который проявляется вначале стридорозным дыханием, а затем — асфиксией.
Абдоминальный вариант
Преимущественное поражение органов брюшной полости. Характерна симптоматика «острого живота» — резкие боли в эпигастральной области, симптомы раздражения брюшины. Это может привести к неправильной постановке диагноза перфорации язвы или кишечной непроходимости. Болевой абдоминальный синдром возникает обычно через 20-30 минут после первых признаков шока.
Анафилактический шок: симптомы
Симптоматика АФШ развивается на протяжении определенного времени, которое для удобства разделяют на три периода:
- период предвестников,
- период разгара,
- период выхода из шокового состояния.
Период предвестников
Во время этого периода у человека, в первую очередь, проявляется резкая реакция в месте поражения аллергеном. Выражается она в виде опухлости, отека и зуда при внешнем воздействии поражающего вещества, или же в виде резкой боли, тошноты, рвоты и затрудненного дыхания при попадании аллергена внутрь организма. Кроме того, предвестником развития анафилактического шока выступает резкое падение уровня артериального давления, ощущение дискомфорта и тревоги у человека.
Период разгара
Во время следующего периода развития анафилаксии, у пациента продолжает падать артериальное давление, весьма вероятна потеря сознания, появляется синюшность конечностей и губ, холодный пот, тахикардия и шумы при дыхании. Именно здесь критическую роль играет квалифицированная медицинская помощь, которая остановит дальнейшее развитие АФШ.
Период выхода из состояния анафилактического шока
Завершающая стадия анафилаксии является наиболее длительной по времени. Она может продолжаться на протяжении нескольких дней. Пациенты во время этого периода продолжают чувствовать общую слабость, апатию, отсутствие аппетита. При этом постепенно начинают исчезать симптомы анафилактического шока, характерные для первых двух периодов. К человеку приходит сознание.
Диагностика
Диагноз анафилактической реакции ставится на основании характерных симптомов. Особенно диагностируемым является сочетание быстро нарастающих симптомов с видимым падением артериального давления. Аномальный анафилактический шок иногда путают с приступом астмы, гипоксическим обмороком, пищевым отравлением или панической атакой.
Клинические условия для диагностики анафилаксии:
- Симптомы на коже, слизистых оболочках, а также респираторные или сердечно-сосудистые симптомы (низкое кровяное давление);
- Два или более других симптомов: поражение кожи (или слизистой); затрудненное дыхание; низкое кровяное давление; желудочно-кишечные симптомы;
- Низкое артериальное давление после контакта с аллергеном, ранее вызывавшим аллергическую реакцию.
Если позволяют время и условия, можно взять кровь и проверить уровень гистаминов и триптазы. Выявленная анафилактическая реакция делится на:
- Анафилактический шок (большая часть кровеносных сосудов тела расширяется, вызывая пониженное давление);
- Двухфазная анафилактическая реакция (симптомы анафилактической реакции повторяются в течение 1-72 часов с момента их первого появления, несмотря на отсутствие повторного воздействия аллергена);
- Псевдоанафилаксия (анафилактическая реакция без аллергического происхождения).
Когда развивается анафилактическая реакция, очень важно управлять симптомами и спасти жизнь пациента. Только позже проводится диагностика, чтобы выяснить, какой аллерген вызвал шок
Для этого проводятся кожные аллергологические пробы (например, в случае аллергии на пыльцу или яд) и анализы крови на наличие антител (продукты питания). Среди препаратов есть кожная проба, показывающая только реакцию на пенициллин. Когда анафилаксия неаллергическая, гораздо сложнее определить возбудителя симптомов.
Инфекционно-токсический шок
Инфекционно-токсический шок может возникнуть у больных с менингококковой инфекцией, особенно часто при молниеносной форме менингококцемии, стафилококковом и грибковом сепсисах, а также при других острых инфекционных заболеваниях с тяжелым течением (дифтерия, скарлатина и другие).
Стадии инфекционно-токсического шока:
I (компенсированная) – гипертермия, сознание сохранено, возможно возбуждение или беспокойство ребенка, тахипноэ, тахикардия, АД нормальное.
II (субкомпенсированная) – температура тела субфебрильная или нормальная, заторможенность, оглушенность, вялость, выраженные тахипноэ и тахикардия, систолическое артериальное давление снижается на 30-50% от исходного возрастного уровня, положительный симптом «белого пятна», снижение диуреза до 25-10 мл/час.
III (декомпенсированная) – гипотермия, заторможенность вплоть до прострации, резкая тахикардия, резкое тахипноэ, распространенный цианоз кожи и слизистых, олигурия менее 10 мл/час или анурия, падение АД до критического, пульс определяется только на крупных сосудах, положительный симптом «белого пятна». В дальнейшем развивается клиника агонального состояния.
На догоспитальном этапе объем неотложной помощи больным ИТШ зависит от причины и стадии шока и направлен на борьбу с жизнеугрожающими синдромами – гипертермическим, судорожным и т.д.
Неотложная помощь:
- при гипертермии – ввести 50% раствор метамизола (анальгина) в комбинации с 1% раствором дифенгидрамина (димедрола) в дозе 0,1-0,15 мл на год жизни в/мышечно;
- при выраженном психомоторном возбуждении и судорогах – ввести 0,5% раствор диазепама в разовой дозе 0,1 мл/кг массы тела (не более 2 мл на введение) в/венно или в/мышечно;
- при ИТШ, развившемся на фоне менингококкемии, ввести хлорамфеникол (левомицетина сукцинат) в дозе 30 мг/кг в/мышечно;
- при отеке головного мозга – ввести 1% раствор фуросемида (лазикса) из расчета 1-2 мг/кг в/ мышечно (только при систолическом АД не ниже 100 мм рт.ст.) или 25% р-р магния сульфата 1,0 мл на год жизни;
- при ИТШ I стадии – ввести преднизолон из расчета 3-5 мг/кг в/мышечно;
- при ИТШ II стадии:
- кислородотерапия;
- обеспечить доступ к вене;
- ввести преднизолон 5-10 мг/кг массы тела в/венно, при отсутствии эффекта и невозможности транспортировки больного в течение 30-40 мин. – повторное введение преднизолона в тех же дозах;
- в/венное введение кристаллоидных (0,9% р-р натрия хлорида) и коллоидных растворов (реополиглюкин, полиглюкин, 5% альбумин) до нормализации АД (до 15 мл/кг массы тела);
при ИТШ III стадии:
- кислородотерапия;
- обеспечить доступ к вене (желательно к двум);
- ввести преднизолон 10 мг/кг массы тела в/венно, при отсутствии эффекта – повторное введение в тех же дозах через 30-40 мин;
- ввести в/в струйно 0,9% раствор хлорида натрия в разовой дозе 20 мл/кг до появления отчетливого пульса на лучевой артерии, при отсутствии эффекта повторное болюсное введение в прежней дозе через15-20 мин.
Госпитализация – в ОИТР стационара.
Основные симптомы шока:
- Холодная, бледная, влажная кожа.
- Симптом “белого пятна” – замедленное наполнение капилляров кожи после их сдавления (более 2 секунд).
- Тахикардия.
- Вначале возбуждение, потом заторможенность.
- Снижение систолического артериального давления менее 100 мм рт.ст.
- Уменьшение пульсового давления менее 20 мм рт.ст.
- Снижение диуреза (олиго- или анурия).
Шок любой этиологии характеризуется фазностью развития расстройств периферического кровообращения, однако, последовательность развития фаз прослеживается не всегда. Проводимая терапия зависит от вида шока и основной причины.
В детском возрасте наиболее часто оказание неотложной помощи врачом-педиатром требуется при перераспределительном шоке (инфекционно-токсическом и анафилактическом).
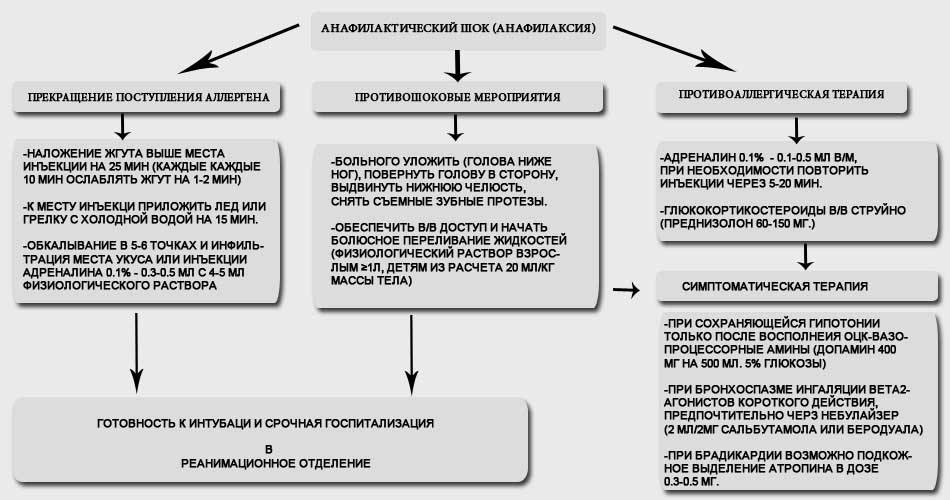
Анафилактический шок: алгоритм помощи
Оказание помощи при возникновении анафилактического шока у пациента должно быть абсолютно неотложным!
Принцип лечения основан на нейтрализации биологически активных веществ, высвободившихся в кровь в результате реакции антиген-антитело и ликвидации надпочечниковой недостаточности. Одновременно необходимо вывести пациента из состояния острой сердечно –сосудистой недостаточности, асфиксии, снять спазм гладкой мускулатуры бронхов, снизить экссудацию бронхиальных желез, уменьшить проницаемость сосудистой стенки и предотвратить поздние осложнения: функциональные нарушения сердечно-сосудистой системы, почек и ЖКТ.
Неотложные мероприятия
Этап А
- Немедленно остановить дальнейшее введение аллергена в организм!
- Пациента положить на бок, чтобы предупредить асфиксию в результате аспирации рвотными массами, западение языка. При отсутствии рвоты пациента положить на спину с приподнятым ножным концом
- Обеспечить доступ свежего воздуха, проходимость дыхательных путей. Оксигенотерапия 100% кислородом. При наличии съемных зубных протезов их необходимо убрать. Согреть пациента
- При умеренно выраженном анафилактическом шоке возможно в/м введение адреналина, при тяжелом состоянии больного необходимо в/в введение 0,3–0,8 мг препарата в разведении 1:10000. Детям внутримышечно ввести 0,1% раствор адреналина 0,05-0,1 мл/год жизни, но не больше 1 мл. Введение препарата повторить через 15-20 минут
- При внутримышечном введении аллергена или укусе можно наложить жгут проксимальнее места введения (если можно!) на 25-30 минут, а место инъекции обколоть 0,1% р-ром адреналина (0,3-0,5 мл), разведенного в 3-5 мл 0,9% раствора NaCl. При введении антигена в вену конечности можно на 30 мин наложить жгут проксимальнее места инъекции, но при этом необходимо распускать его через каждые 5 мин на 3 мин.
- Гормоны не являются средством выведения из шока, но целесообразно в/в или в/м введение преднизолона (0,1-0,2 мл/кг) или гидрокортизона (4-8 мг/кг) каждые 4-6 часов
Этап Б
- Пациента положить на бок, чтобы избежать асфиксии в результате аспирации рвотных масс, западения языка. При отсутствии рвоты пациента положить на спину с приподнятым ножным концом
- Обеспечить проходимость дыхательных путей
- Оксигенотерапия через лицевую маску или носовые катетеры 100% кислородом
- Пункция и катетеризация периферической вены (желательно двух)
- Если системное артериальное давление низкое, внутривенно ввести 0,1% раствор адреналина в дозе 5 мкг/кг (0,05-0,1 мл/год жизни в 10 мл изотонического раствора хлорида натрия). Введение препарата повторяют через 15-20 мин.
- Внутривенно ввести преднизолон 3-5 мг/кг или гидрокортизон (4-8 мг/кг). Повторяют каждые 4-6 часов
- Начать внутривенную инфузию коллоидных (не белковых!) плазмозаменителей (раствор гидроксиэтилкрахмала) или 0,9% раствор хлорида натрия (15-20 мл/кг)
- Следить за проходимостью дыхательных путей и при необходимости –немедленно ввести ларингмаску (проводит врач)
Этап В
- При отсутствии сердечной деятельности или её неэффективности –закрытый массаж сердца и искусственное дыхание
- Обеспечить и следить за проходимостью дыхательных путей, при необходимости врач вводит ларингмаску или проводит интубацию трахеи. Дыхание 100% кислородом
- Внутривенно ввести адреналин в дозе 2-5 мкг/кг с последующей поддерживающей длительной в/в инфузией раствора адреналина в дозе 0,5-1 мкг/кг/мин до стабилизации АД
- Внутривенная инфузия осмотически-активных коллоидно-кристаллоидных растворов
- Норадреналин –0,2% раствор 1-5 мкг/кг в/в при наличии гипотензии
- Димедрол –1% раствор 1-2 мг/кг в/в
- Эуфиллин –2,4% раствор 5 мг/кг внутривенно
- Симптоматические средства при наличии показаний: глюкокортикоиды –5 мг/кг массы тела по преднизолону в/в, добутамин, допамин
- Контроль всех физиологических параметров –кардиомониторинг, пульсоксиметрия
- Аппаратная ИВЛ при неэффективности дыхания, кровообращения
Пациент, у которого возник анафилактический шок в любой форме, подлежит обязательной госпитализации в реанимационное отделение после оказания помощи на месте.
Как оказать первую помощь при анафилактическом шоке — 3 важных этапа
Спасти жизнь пострадавшему от АШ можно, если правильно оказать ему помощь в первые 3-5 минут. Алгоритм первой помощи зависит от тяжести состояния. Например, при 1 и 2 степени тяжести необходимо вызвать скорую и дать пострадавшему препараты. Если отсутствует пульс и дыхание, то нужно срочно приступать к реанимации пациента: восстановлению жизненно-важных показателей.
Алгоритм действий при анафилактическом шоке, если человек в сознании:
Вызвать скорую помощь.
Обеспечить больному правильное положение тела: на боку с расстегнутой одеждой и приподнятыми ногами. Под ноги можно положить подушку, валик и т.д.
Прекратить контакт с аллергеном — удалить частицы пищи изо рта, проветрить помещение. Если анафилактический шок развился из-за укуса насекомого, то из кожи больного извлекают жало, а на поврежденную конечность (если укус пришелся в руку или ногу) накладывают жгут.
Если у больного отсутствует сознание, то после вызова скорой помощи приступают к немедленной реанимации. При анафилактическом шоке 4 степени бессмысленно делать искусственное дыхание из-за слишком сильного отека гортани. В этом случае следует сделать экстренную пункцию крикотиреоидной связки, чтобы спасти жизнь человеку. Экстренная пункция обеспечивает поступление воздуха в легкие только в течение 30-40 минут.
Алгоритм выполнения экстренной пункции:
Определить местоположения перстнещитовидной связки. У мужчин искомая связка располагается под “адамовым яблоком”. У женщин связку удобнее определять, двигаясь снизу вверх, вначале отыскав перстневидный хрящ.
Поверхность прокола или разреза обработать спиртом.
Сделать прокол 5-6 иглами с большим просветом. Все инструменты до начала пункции необходимо простерилизовать. Если рядом нет дезинфицирующих средств, то прокалить инструменты на открытом огне.
Препараты при оказании первой помощи:
Адреналин — основной препарат, который вводят для купирования аллергического приступа. Применяется в дозе 0,01 мл/кг. Максимальная доза Адреналина при анафилактическом шоке — 0,3-0,5 мл подкожно или внутримышечно в переднюю наружную часть бедра. Инъекции выполняют троекратно с интервалом 5 минут. При тяжелом течении анафилактического шока допускается вводить Адреналин внутривенно в дозировке 0.1 мл раствора, растворенного в 9 мл физраствора.
Глюкокортикостероиды для снятия отечности с дыхательных путей. Препараты, которые используются для оказания первой помощи при анафилактическом шоке: Преднизолон в дозировке 150 мг, Метилпреднизолон — 500 г, Дексаметазон — 20 мг. При анафилаксии глюкокортикостероиды в меньшей дозировке неэффективны.
Антигистаминные препараты. Основное условие их использования — отсутствие пониженного давления. При оказании первой помощи антигистаминные вводят внутривенно.
Если бронхоспазм не купируется Адреналином, то пострадавшему делают ингаляции с Беродуалом через небулайзер. А если наблюдается выраженная гипотензия, то Адреналин заменяют на Допамин(400 мг), растворенный в глюкозе (500мл).
Помощь при анафилактическом шоке у детей оказывается по тому же алгоритму, что и у взрослых. Но им подбирают другую дозировку препаратов, например Адреналин по 0,01 мг/кг или 0,1- 0,3 мл.
Лечить анафилактический шок можно только в больнице. Обращаться в скорую нужно даже в тех случаях, когда симптомы анафилаксии удалось купировать самостоятельно. В течение 72 часов возможно повторное обострение приступа.

Профилактика анафилактического шока
Профилактика анафилаксии – вопрос очень обширный и при этом не до конца изученный. Конкретного перечня действий, которые исключат вероятность АФШ, не существует. Возможно только снизить вероятность возникновения анафилаксии и быть готовым оказать квалифицированную помощь тому, у кого возникла такая аллергическая реакция.
В первую очередь нужно помнить, что наиболее подвержены АФШ аллергики, вне зависимости от того, на какое вещество у них аллергия. Именно этой категории людей нужно быть особенно осторожными, максимально ограждая себя от воздействия аллергенных веществ.
Также к группе риска анафилаксии относят людей, которые болеют или переболели следующими заболеваниями:
- астма,
- аллергический ринит,
- мастоцитоз,
- экзема.
У них существует высокая вероятность развития АФШ из-за контакта с продуктами питания и медицинскими контрастными веществами, которые используются для визуально усиления при радиологических исследованиях. При этом вероятность развития анафилаксии от отравления ядами и медикаментами у этой группы людей находится на нормальном уровне.
Во-вторых, нужно максимально осторожно относиться к приему медикаментов. Речь идет не о том, чтобы ставить под сомнения врачебные назначения, а о том, чтобы четко соблюдать предписанную схему лечения и любые инъекции осуществлять только после проведения кожных проб
Кроме того, каждый врач, назначая любой медикамент, должен помнить о препаратах, способных вызывать перекрёстные аллергические реакции, чтобы исключить вероятность развития анафилаксии по этой причине.
Со стороны медицинского персонала профилактика анафилактического шока заключается в знании принципов помощи при АФШ и наличии в больницах и медицинских пунктах антишоковой аптечки с необходимым минимумом препаратов для неотложной терапии.
В домашней же аптечке стоит иметь адреналиновые инъекторы – одноразовые инъекции адреналина, которые продаются уже в готовом к использованию виде. Даже одна инъекция препарата может сыграть ключевую роль в сохранении жизни человека во многих ситуациях, в числе которых и анафилактический шок. Практика наличия адреналина в домашних аптечках достаточно распространена на Западе, но у нас пока что не прижилась. Хотя в местах постоянного скопления людей: в школах, местах проведения массовых мероприятий, антишоковые аптечки лишними точно не будут.
Не только для анафилаксии, но и во многих других случаях, нелишним будет иметь навыки реанимационных процедур: непрямого массажа сердца и искусственного дыхания
Большинство из нас изучали эти методики в школе или в ВУЗах, но должное внимание этому вопросу не уделяется. При этом такие знания в сложных ситуациях не дадут вам поддаться панике и, возможно, спасут кому-то жизнь
Анафилактический шок: определение, этиология, патогенез
Анафилактический шок (АШ) или анафилаксия (от др.-греч. ἀνά- «против» и φύλαξις — «защита», «обратная защита») — аллергическая реакция немедленного типа, состояние резко повышенной чувствительности организма, развивающееся при повторном введении аллергена. АШ — остро разворачивающийся, угрожающий жизни процесс, возникающий, как резко выраженное проявление анафилаксии и характеризующийся тяжелыми нарушениями деятельности центральной нервной системы, кровообращения, дыхания и обмена веществ.
Определение из «Федеральных клинических рекомендаций по анафилактическому шоку»:
Анафилактический шок — одно из наиболее опасных осложнений лекарственной аллергии, заканчивающееся примерно в 10—20 % случаев летально. В развитии анафилактической реакции у больных с высокой степенью сенсибилизации ни доза, ни способ введения аллергена не играют решающей роли. Однако большая доза препарата увеличивает тяжесть и длительность течения шока.
Этиология
Анафилактический шок может развиваться на введение в организм лекарственных препаратов, применение методов специфической диагностики и гипосенсибилизации, как проявление инсектной аллергии и очень редко – при пищевой аллергии.
Шоковые реакции возникают на введение антибиотиков, антитоксических сывороток, гамма-глобулинов и белков плазмы крови, полипептидных гормонов (АКТГ, инсулин). Анафилактический шок может быть проявлением инсектной аллергии на ужаления перепончатокрылыми насекомыми.
Проведение специфической диагностики (провокационные пробы) и десенсибилизации у больных с аллергией иногда может сопровождаться развитием анафилактического шока.
Причиной анафилактического шока могут быть пищевые добавки, а также примеси, попадающие в пищу. У высокосенсибилизированных детей может развиться смертельный анафилактический шок на несколько капель молока.
Отмечено, что при парентеральном введении аллергена реакции типа анафилактической шока наблюдается чаще и быстрее (в течение часа, иногда немедленно), чем при введении любым другим путем. Анафилактический шок может развиться и при ректальном, наружном и пероральном применении препарата, спустя 1-3 ч от момента контакта с аллергеном, по мере его всасывания.
Патогенез
Патогенез заболевания достаточно сложный и состоит из трех последовательных стадий:
- иммунологическая
- патохимическая
- патофизиологическая
В основе патологии лежит контакт определенного аллергена с клетками иммунной системы, после которого выделяются специфические антитела (Ig G, Ig E). Эти антитела вызывают огромный выброс факторов воспалительного процесса (гистамин, гепарин, простагландины, лейкотриены и так далее). В дальнейшем факторы воспаления проникают во все органы и ткани, вызывая нарушение циркуляции и свертываемости крови в них вплоть до развития острой сердечной недостаточности и остановки сердца.
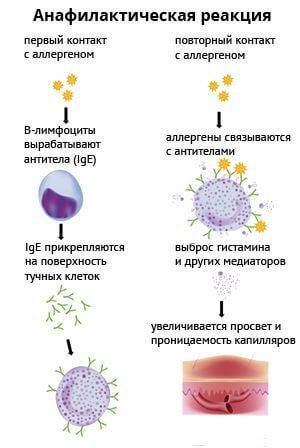
Обычно любая аллергическая реакция развивается только при повторном контакте с аллергеном.
Формы анафилактического шока:
- молниеносная — шок развивается в течение 10 мин
- немедленная — дошоковый период длится до 30–40 мин
- замедленная — шок проявляется через несколько часов