Дифференциальная диагностика
Главным образом дифференциальная диагностика проводится с диабетическим кетоацидозом. Основные особенности недиабетического кетоацидоза: отсутствие значительной гипергликемии или гипогликемия, отсутствие классического «диабетического» анамнеза и, как правило, значительно лучшее состояние пациента.
Важным является определение первичности или вторичности развившегося недиабетического кетоацидоза
При диагностике вторичного ацетонемического синдрома необходимо обратить определённое внимание на поиск этиологического фактора, поскольку это имеет существенное значение для выбора дальнейшей лечебной тактики. Необходимо своевременно исключить наличие острой хирургической патологии, нейрохирургической патологии (опухоль ЦНС — клиника «мозговой» рвоты) и инфекционной патологии (требует обязательной изоляции больного).
Литература
- Курило Л. В. Первичный ацетонемический синдром у детей. // Medicus Amicus.— 2002.— № 5 — С. 4-7.
- Казак С., Бекетова Г. Диагностика и диетотерапия ацетонемического синдрома у детей. // Ліли України.— 2005.— № 1 — С. 83-86. (укр.)
- Зайчик А. Ш., Чурилов Л. П. Основы патохимии.— С.-Петербург: Элби-СПб — 2000.— 687 с.
- Лукьянчиков В. С. Кетоз и кетоацидоз. Патобиохимический и клинический аспект. // РМЖ.— 2004.— Том 12.— № 23.
- Гуменюк Н. И., Киркилевский С. И. Инфузионная терапия. Теория и практика.— К.: Книга плюс — 2004.— 208 с.
- Корпачёв В. В. Сахара и сахарозаменители.— К.: Книга плюс — 2004.— 320 с.
Методы лечения ацетонемического синдрома
Лечение этого заболевания заключается не только в устранении основных клинических проявлений данного патологического состояния, но и в назначении поддерживающей терапии, а также специальной диеты после купирования ацетонемического криза для предупреждения рецидивов.
Ребенку с данным заболеванием назначают постельный режим, дробное питье (частое питье маленькими порциями жидкости), а также специальную диету, в основе которой легкоусвояемая углеводная пища. Диета является очень важным звеном лечения данного состояния, поэтому для достижения положительного эффекта от терапии необходимо придерживаться всех рекомендаций врача относительно рациона ребенка. Медикаментозное лечение ацетонемического криза состоит в назначении противорвотных препаратов, применении специальных смесей с электролитами для отпаивания. При необходимости проводят инфузионную терапию (внутривенное капельное введение растворов), что также направлено на восстановление потерянной жидкости. Кроме этого, назначают сорбенты, спазмолитические препараты, ферменты. При наличии основного заболевания обязательно проводят его терапию. Также в комплекс лечебных мероприятий при ацетонемическом синдроме входит очищение кишечника при помощи клизмы.
Диагностика
Распознать заболевание помогает тщательный сбор анамнеза и результаты лабораторных исследований, в том числе:
- тест-полосок, которые определяют уровень ацетона путем опускания их в мочу, применяются вне зависимости от времени суток или кормления;
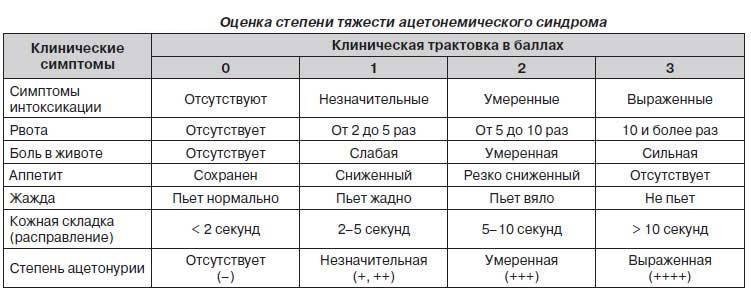
- анализа крови, определяющего наличие кетонов. Их количество отмечается знаком «+», при этом проставляется от одного до четырех таких обозначений. При одном или двух плюсах лечение может проводиться в домашних условиях, а при более высоких – в стационаре, поскольку значительное повышение уровня ацетона чревато возникновением коматозных состояний, повреждением мозга.
Следует отличать ацетонемический синдром от отравлений и кишечных инфекций, болезней желудочно-кишечного тракта, нейрохирургических патологий и прочих отклонений со схожей симптоматикой.
Для постановки точного диагноза может потребоваться консультация педиатра, эндокринолога, гастроэнтеролога, невролога, инфекциониста, хирурга.
Диагностика синдрома
Сами родители могут провести экспресс-диагностику на определение ацетона в моче — в этом могут помочь специальные диагностические полоски, которые продаются в аптеке. Их нужно опустить в порцию мочи и, воспользовавшись специальной шкалой, определить уровень ацетона. В лаборатории в клиническом анализе мочи наличие кетонов определяется от “одного плюса” (+) до “четырех плюсов” (++++). Легкие приступы — уровень кетонов на +или ++, тогда ребенка можно будет полечить и дома. “Три плюса ” соответствуют повышению уровня кетоновых тел в крови в 400 раз, а четыре — в 600 раз. В этих случаях требуется госпитализации в стационар — такое количество ацетона опасно развитием комы и повреждением мозга.
Врач непременно должен определить природу ацетонемического синдрома: первичный ли он, или вторичный — развился, например, как осложнение диабета.
На международном педиатрическом консенсусе в 1994 году врачи определили специальные критерии постановки такого диагноза, они разделяются на основные и дополнительные.
Обязательные критерии:
- рвота повторяется эпизодически, приступами различной интенсивности,
- между приступами существуют интервалы нормального состояния малыша,
- продолжительность кризисов колеблется от нескольких часов до 2-5 дней,
- отрицательные лабораторные, рентгенологические и эндоскопические результаты обследования, подтверждающие причину рвоты, как проявление патологии органов ЖКТ.
К дополнительным критериям относят:
- эпизоды рвоты характерны и стереотипны, последующие эпизоды аналогичны предыдущим по времени, интенсивности и продолжительности, а сами приступы могут закончиться спонтанно.
- приступам рвоты сопутствуют тошнота, боли в животике, головные боли и слабость, светобоязнь и заторможенность ребенка.
Диагноз ставится еще и при исключении диабетического кетоацидоза (осложнения диабета), острой хирургической патологии ЖКТ — перитонита, аппендицита. Исключаются и нейрохирургическая патология (менингиты, энцефалиты, отек мозга), инфекционная патология и отравления.

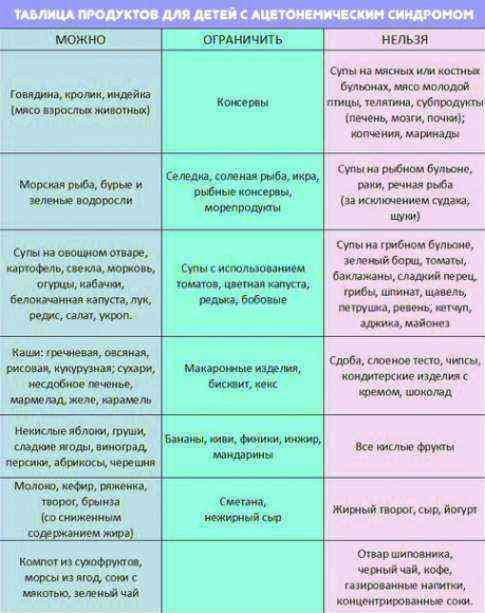
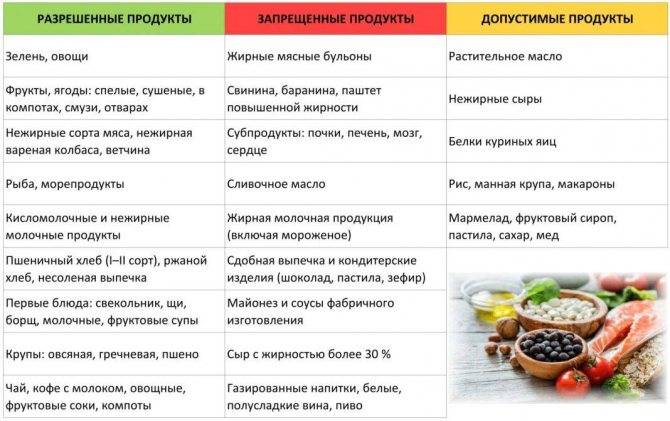
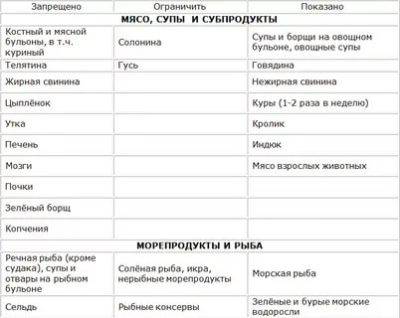
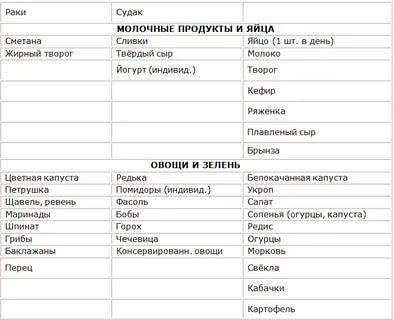
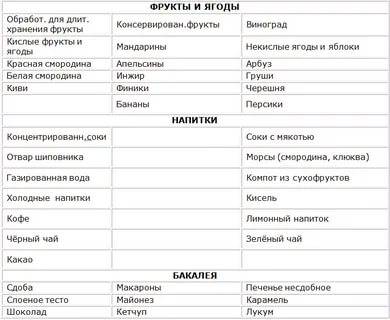
Разрешенные продукты
- Супы на овощном отваре из хорошо разваренных круп, из овощей, заправленные яично-молочной смесью, борщ на овощном бульоне.
- Каши (гречневая, овсяная, пшеничная, кукурузная).
- Кролик и индейка разрешаются в рационе первыми, несколько позже вводится говядина и не жирная свинина (не ежедневно), морская рыба до трех раз в неделю, курица — 1 раз в неделю. Из мясных продуктов готовят котлеты, запеканки с овощами, тефтели с рисом, кнели.
- Яйца разрешаются ежедневно до одного в день.
- Творог с невысокой жирностью.
- Соки с мякотью (в разведении с водой), компот из сухофруктов, морс.
- Молоко вначале ограничивают и дают только как добавку к кашам на воде.
- Кефир и йогурты лучше самостоятельного приготовления из домашнего молока. Нельзя йогурты с добавками и искусственными красителями.
- Свежие овощи и фрукты вводят постепенно, не с первой недели. Начинают прием фруктов с термически обработанных (печение яблоки и груши, пюре фруктовое, протертые компоты, кисели, желе). Картофель, морковь и свекла могут присутствовать в супах, разрешается печеная тыква и кабачки.
- Из сладких десертов разрешается варенье, мёд, карамель, мармелад, зефир, но все в ограниченных количествах.
- Напитки — сладкие соки из фруктов и ягод.
Диагностика
Опирается на данные анамнеза, анализировании жалоб, клинической симптоматики и результатов дополнительных инструментальных и лабораторных исследований.
Диагностические критерии:
- повторяющиеся тяжёлые упорные эпизоды рвоты;
- межприступный период различной продолжительности между эпизодами рвоты;
- продолжительность эпизодов рвоты от нескольких часов до суток;
- отрицательные результаты обследования, которые бы могли связать этиологию рвоты с проявлениями патологии со стороны органов ЖКТ;
- приступы рвоты характеризуются стереотипией — каждый эпизод аналогичен предыдущему по времени, интенсивности и продолжительности;
- в некоторых случаях приступы рвоты могут заканчиваться спонтанно и без лечения;
- сопутствующие симптомы включают тошноту, боль в животе, головную боль, адинамию, фотофобию, заторможенность;
- рвоте сопутствуют лихорадка, бледность, диарея, дегидратация, избыточная саливация и социальная дезадаптация;
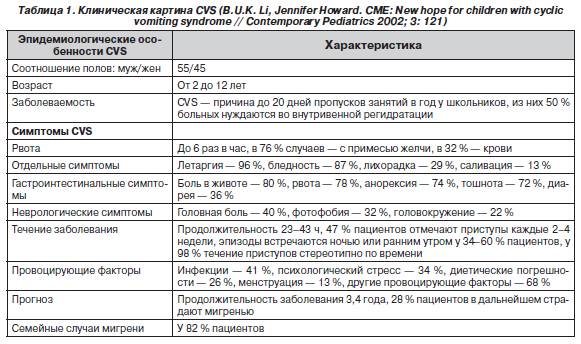
- рвотные массы часто содержат желчь (76 %), слизь (72 %) и кровь (32 %) в результате ретроградного пролабирования кардиальной части желудка сквозь гастроэзофагальный жом (пропульсивная гастропатия).
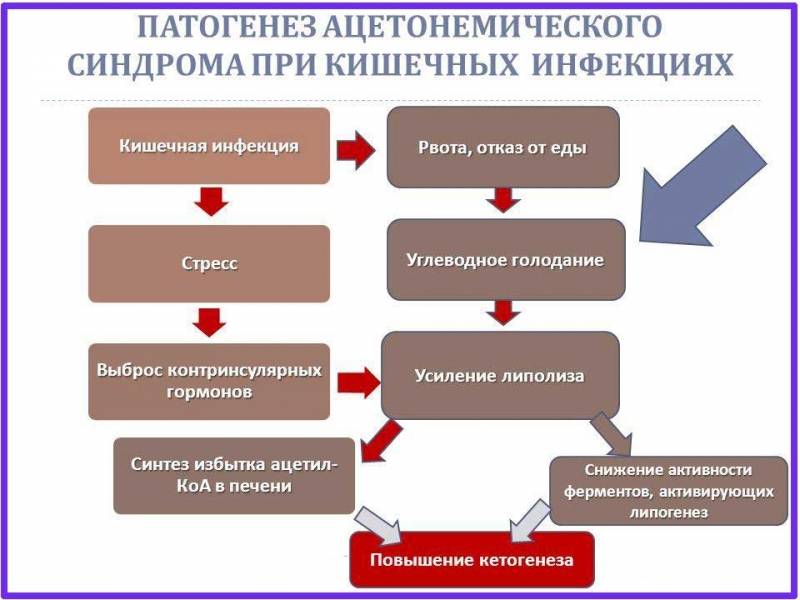
В случаях, когда ацетонемическая рвота развивается на фоне известных провоцирующих факторов (инфекция, периоперационное голодание, опухоли ЦНС и так далее) диагностируется вторичный недиабетический кетоацидоз.
Лабораторная диагностика
В клиническом анализе крови специфические изменения отсутствуют — картина в первую очередь отражает ту патологию, на фоне которой развился эпизод кетоза.
Наиболее типичным признаком в клиническом анализе мочи является наличие кетонурии от «одного плюса» (+) до «четырёх плюсов» (++++) полуколичественным методом с нитропруссидом. Глюкозурия (наличие глюкозы в моче) не является обязательным симптомом, однако практически всегда появляется на фоне инфузии (внутривенном капельном вливании) растворов глюкозы.
Диагностически значимы результаты биохимического анализа крови: чем дольше продолжается эпизод ацетонемической рвоты, тем выраженнее дегидратация, тем выше показатель гематокрита (соотношение форменных элементов крови к плазме) и показателя общего белка. при значительном обезвоживании определяется увеличение мочевины в крови свыше 8,8 ммоль/л (следствие преренальной олигурии и гемоконцентрации). Чаще наблюдается изотоническое обезвоживание (следствие «сбалансированных» потерь натрия и воды). При выраженном ацидозе калий сыворотки нормальный или повышен. В случаях продолжительной рвоты и незначительно выраженного ацидоза наблюдается гипокалиемия.
При исследовании показателей кислотно-щелочного состояния чаще определяется компенсированный (полная или частичная компенсация ацидоза осуществляется за счёт гипервентиляции) или декомпенсированный метаболический ацидоз с увеличенным анионным интервалом.
Функциональная диагностика
Важным компонентом обследования является эхокардиоскопия с определением показателей центральной гемодинамики — чаще определяются снижение конечного диастолического объёма левого желудочка, снижение центрального венозного давления, умеренное снижение фракции выброса и за счёт этого снижение ударного объёма левого желудочка. Несмотря на эти изменения, сердечный индекс может быть увеличенным за счёт значительной тахикардии.
Анализы: кетоны в моче
В клиническом анализе мочи наличие кетонов определяется от 1 плюса (+) до 4 (++++). При наличии кетонов на 1 или 2 плюса ребенка могут оставить лечиться дома. 3 плюса означают повышение уровня кетоновых тел в крови в 400 раз, а 4 плюса — в 600 раз. В этих случаях необходима госпитализация в стационар. Большое количество ацетона опасно развитием комы и повреждением мозга. При правильном и вовремя начатом лечении все симптомы стихают на 2-5 день заболевания.
В любых случаях, при наличии сомнений по поводу происхождения недомогания (состояние похоже на другие инфекции), вызывайте врача-педиатра на дом. Скорая помощь Генезис оперативно обеспечит прибытие педиатрической бригады скорой помощи по вашему адресу в любое время дня и ночи.
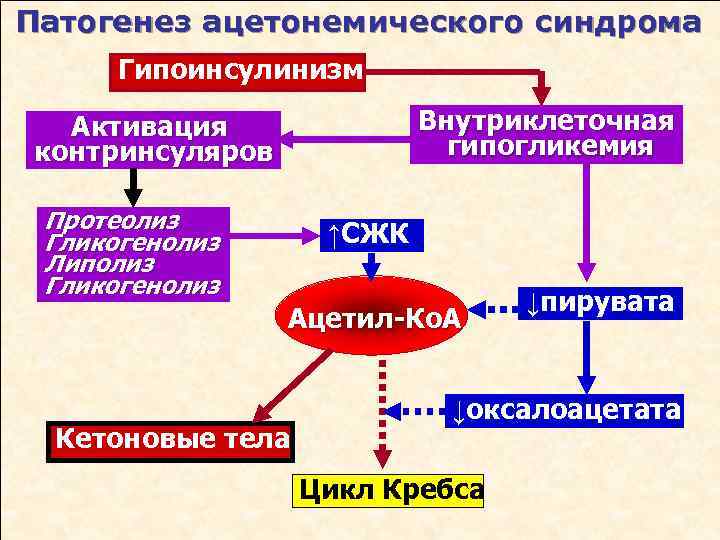
Патогенез
В физиологических условиях пути катаболизма углеводов, белков и жиров на определённом этапе пересекаются в цикле Кребса — универсальном источнике энергии в организме:
- Углеводы, пройдя по гликолитическому пути Эмбдена-Мейерхофа, превращаются в пируват, который сгорает в цикле Кребса;
- Белки с помощью протеаз расщепляются на аминокислоты:
- Аспарагиновая кислота, тирозин и фенилаланин служат источником оксалоацетата и/или пирувата;
- Аланин, серин и цистеин — превращаются в пируват;
- Лейцин, тирозин и фенилаланин — превращаются в ацетил-Коэнзим А (ацетил-КоА);Жиры путём липолиза превращаются в ацетил-КоА. В физиологических условиях основным путём метаболизма ацетил-КоА является его реакция с оксалоацетатом и дальнейшее участие в цикле Кребса с выделением энергии. Часть ацетил-КоА используется для ресинтеза свободных жирных кислот, синтеза холестерина и оставшаяся небольшая часть идёт на синтез кетоновых тел.
Итак, пусковыми факторами развития кетоза являются стресс (относительное преобладание контринсулиновых гормонов) и алиментарные расстройства в виде голодания или чрезмерного употребления жирной и белковой пищи (кетогенные аминокислоты) при недостатке углеводов. Абсолютный или относительный дефицит углеводов стимулирует липолиз с целью обеспечения энергетических потребностей организма. Усиленный липолиз приводит к тому, что в печень поступает слишком много свободных жирных кислот, которые там трансформируются в «универсальный метаболит» — ацетил-коэнзим А (ацетил-КоА), поступление которого в цикл Кребса ограничено в связи с уменьшением количества оксалоацетата (вызванного дефицитом углеводов). Кроме того, снижается активность ферментов, активирующих процесс синтеза холестерина и свободных жирных кислот. В результате остаётся только один путь утилизации ацетил-КоА — синтез кетоновых тел (кетогенез).
На первом этапе путём конденсации двух молекул ацетил-КоА создаётся ацетоацетил-КоА, который метаболизируется до ацетоуксусной кислоты, которая, в свою очередь, легко трансформируется в другие виды кетоновых тел — бета-оксимасляную кислоту и ацетон. (Схема синтеза указана в статье Кетоновые тела).
Кетоновые тела (ацетоуксусная, бета-оксимасляная кислота и ацетон) либо окисляются в тканях (скелетная мускулатура, миокард, мозг) до углекислого газа и воды, либо выводятся из организма в неизменённом виде почками, лёгкими и ЖКТ. Таким образом, кетоз развивается в тех случаях, когда скорость синтеза кетоновых тел превалирует над скоростью их утилизации.
- Кетоз развивается при воздействии ряда неблагоприятных воздействий на организм ребёнка. При значительном повышении уровня кетокислот, которые являются донорами анионов, возникает метаболический ацидоз. Кроме того, кетоновые тела, обладая кислой pH забирают на свою нейтрализацию щелочной резерв организма. Развивается метаболический ацидоз с повышенной анионной реакцией — кетоацидоз. Его компенсация осуществляется за счёт гипервентиляции (респираторный алкалоз), которая ведёт к гипокапнии («вымывается» углекислый газ), которая ведёт к сужению сосудов (вазоконстрикции) в том числе и сосудов головного мозга.
- Избыток кетоновых тел оказывает наркотическое воздействие на ЦНС, вплоть до развития коматозного состояния.
- Ацетон, являясь органическим растворителем, повреждает липидный бислой клеточных мембран (растворяет жиры).
- Кроме того, для утилизации кетоновых тел необходимо дополнительное количество кислорода, что усиливает несоответствие между доставкой и потреблением кислорода — способствует развитию и поддрежанию патологического состояния.
- Избыток кетоновых тел раздражает слизистую оболочку желудочно-кишечного тракта, что клинически проявляется рвотой и абдоминальным болевым синдромом.
Перечисленные неблагоприятные воздействия кетоза в сочетании с другими расстройствами водно-электролитного и киcлотно-щелочного баланса (обезвоживание, метаболический ацидоз как следствие утраты бикарбоната и/или накопления молочной кислоты) способствуют более тяжёлому течению заболевания, удлиняют сроки госпитализации в отделения интенсивной терапии.
Литература
- Курило Л. В. Первичный ацетонемический синдром у детей. // Medicus Amicus.— 2002.— № 5 — С. 4-7.
- Казак С., Бекетова Г. Диагностика и диетотерапия ацетонемического синдрома у детей. // Ліли України.— 2005.— № 1 — С. 83-86. (укр.)
- Зайчик А. Ш., Чурилов Л. П. Основы патохимии.— С.-Петербург: Элби-СПб — 2000.— 687 с.
- Лукьянчиков В. С. Кетоз и кетоацидоз. Патобиохимический и клинический аспект. // РМЖ.— 2004.— Том 12.— № 23.
- Гуменюк Н. И., Киркилевский С. И. Инфузионная терапия. Теория и практика.— К.: Книга плюс — 2004.— 208 с.
- Корпачёв В. В. Сахара и сахарозаменители.— К.: Книга плюс — 2004.— 320 с.
Дифференциальная диагностика
Главным образом дифференциальная диагностика проводится с диабетическим кетоацидозом. Основные особенности недиабетического кетоацидоза: отсутствие значительной гипергликемии или гипогликемия, отсутствие классического «диабетического» анамнеза и, как правило, значительно лучшее состояние пациента.
Важным является определение первичности или вторичности развившегося недиабетического кетоацидоза
При диагностике вторичного ацетонемического синдрома необходимо обратить определённое внимание на поиск этиологического фактора, поскольку это имеет существенное значение для выбора дальнейшей лечебной тактики. Необходимо своевременно исключить наличие острой хирургической патологии, нейрохирургической патологии (опухоль ЦНС — клиника «мозговой» рвоты) и инфекционной патологии (требует обязательной изоляции больного).
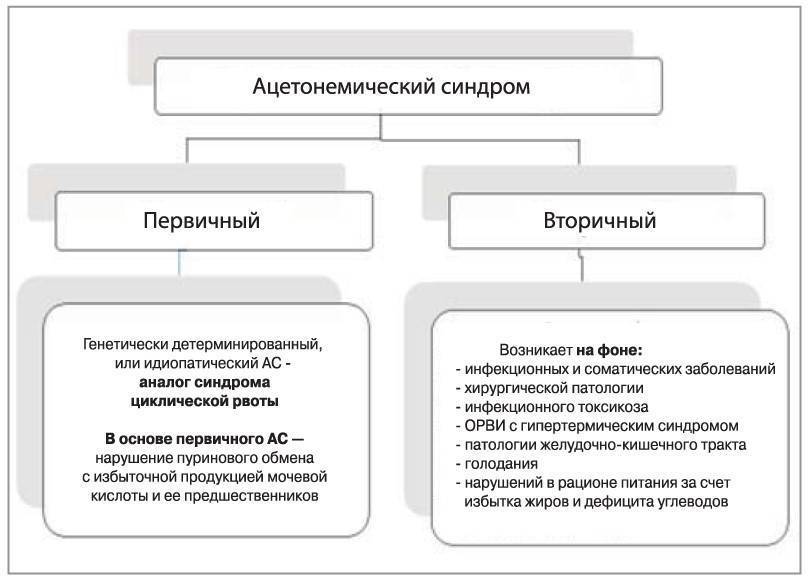
Классификация
Современная педиатрия различает первичный и вторичный ацетонемический синдром:
Первичный (идиопатический) — синдром циклической ацетонемической рвоты, маркер .
Вторичный (на фоне заболеваний) — кетозы и кетоацидозы, возникающие при острых гипертермических и послеоперационных состояниях (например, после удаления миндалин), рвоте различного генеза, инфекционных, эндокринных и соматических заболеваниях и так далее — то есть имеют чёткий провоцирующий фактор.
Некоторые авторы осторожно считают диабетический кетоацидоз разновидностью вторичного ацетонемического синдрома. Это основывается на том, что диабетический кетоацидоз связан с другими причинами (дефицитом инсулина) и требует совершенно особого лечения.
Клиническая картина
Кризы могут возникать внезапно или после предвестников (анорексия, вялость, головные боли и головокружение, боли в животе) с промежутками в несколько недель или месяцев, характеризуются неукротимой рвотой с явлениями интоксикации и эксикоза. Во время приступов рвоты повышается температура, появляется беспокойство, часто судороги, иногда затемненное сознание, задержка стула, схваткообразные боли в животе. В моче и выдыхаемом воздухе обнаруживается ацетон, в крови — повышенная концентрация кетоновых тел. На электроэнцефалограмме выявляются различные отклонения, не исчезающие полностью после прекращения приступа. Рвота во время приступа, продолжающегося 2—4 дня, бывает многократной. С мочой больного в этот период выделяется в повышенном количестве белок, цилиндры, индикан. В крови часто снижается уровень сахара и кратковременно повышается концентрация холестерина и ß-липопро-теидов. В тяжелых случаях развивается ацетонемическая кома, могущая закончиться летально. На секции обнаруживается жировое перерождение печени, в меньшей степени почек и сердца.
Дифференциальный диагноз следует проводить с коматозными состояниями иного происхождения (см. Кома), а также с заболеваниями, сопровождающимися ацетонемией и ацетонурией (сахарным диабетом, кетотической гипогликемией) и др.
Прогноз заболевания в большинстве случаев благоприятный. Приступы купируются в течение нескольких часов. К периоду полового созревания приступы исчезают бесследно.
Ацетонемический синдром
Почти все детские заболевания требуют быстрых и решительных действий для диагностики и выбора лечебного курса.
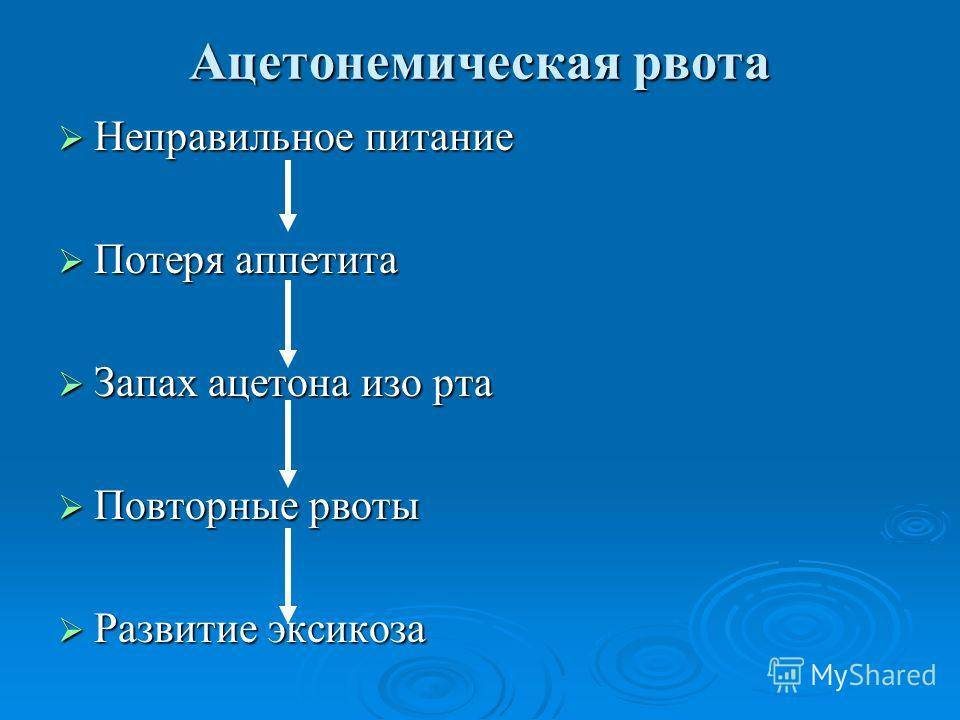
Клиника Генезис предоставляет экстренную помощь педиатрической бригады скорой помощи при ацетонемическом синдроме. Ацетонемический синдром у детей – это состояние, возникающее вследствии нарушения обмена веществ. Его можно разделить на два этапа:
- ацетонемический криз,
- период между приступами (профилактика рецидивов).
Для определения природы ацетонемического синдрома (первичный или вторичный), оценки общего состояния ребенка и назначения соответствующего лечения необходимо обратиться к врачу-педиатру.
Клиническая картина ацетонемического криза:
- тошнота, сильная рвота;
- запах ацетона, «прелых фруктов» в моче и рвоте;
- признаки обезвоживания и интоксикации, бледная кожа с характерным румянцем, мышечная слабость;
- беспокойное и возбужденное состояние в начале заболевания, а затем слабость и сонливость;
- схваткообразные или упорные боли в животе;
- повышенная температура: до -38,5°С.
Для облегчения состояния ребенка, из медикаментозной терапии в этом периоде применяют:
- инфузионную терапию (глюкозо-солевые растворы);
- спазмолитики (риабал, но-шпа);
- энтеросорбенты (смекта, энтеросгель, активированный уголь);
- желчегонные препараты (хофитол, гепабене, холивер, галстена);
- гепатопротекторы и липотропные средства;
- при возбуждении – транквилизаторы.
После прекращения рвоты ребенку назначается усиленный питьевой режим. Количество жидкости, которую нужно давать, ведут из расчета не менее 100 мл на 1 кг массы тела. Выбор средства для регидратации лучше доверить доктору.
Диагностика
Опирается на данные анамнеза, анализировании жалоб, клинической симптоматики и результатов дополнительных инструментальных и лабораторных исследований.
Диагностические критерии:
- повторяющиеся тяжёлые упорные эпизоды рвоты;
- межприступный период различной продолжительности между эпизодами рвоты;
- продолжительность эпизодов рвоты от нескольких часов до суток;
- отрицательные результаты обследования, которые бы могли связать этиологию рвоты с проявлениями патологии со стороны органов ЖКТ;
- приступы рвоты характеризуются стереотипией — каждый эпизод аналогичен предыдущему по времени, интенсивности и продолжительности;
- в некоторых случаях приступы рвоты могут заканчиваться спонтанно и без лечения;
- сопутствующие симптомы включают тошноту, боль в животе, головную боль, адинамию, фотофобию, заторможенность;
- рвоте сопутствуют лихорадка, бледность, диарея, дегидратация, избыточная саливация и социальная дезадаптация;
- рвотные массы часто содержат желчь (76 %), слизь (72 %) и кровь (32 %) в результате ретроградного пролабирования кардиальной части желудка сквозь гастроэзофагальный жом (пропульсивная гастропатия).
В случаях, когда ацетонемическая рвота развивается на фоне известных провоцирующих факторов (инфекция, периоперационное голодание, опухоли ЦНС и так далее) диагностируется вторичный недиабетический кетоацидоз.
Лабораторная диагностика
В клиническом анализе крови специфические изменения отсутствуют — картина в первую очередь отражает ту патологию, на фоне которой развился эпизод кетоза.
Наиболее типичным признаком в клиническом анализе мочи является наличие кетонурии от «одного плюса» (+) до «четырёх плюсов» (++++) полуколичественным методом с нитропруссидом. Глюкозурия (наличие глюкозы в моче) не является обязательным симптомом, однако практически всегда появляется на фоне инфузии (внутривенном капельном вливании) растворов глюкозы.
Диагностически значимы результаты биохимического анализа крови: чем дольше продолжается эпизод ацетонемической рвоты, тем выраженнее дегидратация, тем выше показатель гематокрита (соотношение форменных элементов крови к плазме) и показателя общего белка. при значительном обезвоживании определяется увеличение мочевины в крови свыше 8,8 ммоль/л (следствие преренальной олигурии и гемоконцентрации). Чаще наблюдается изотоническое обезвоживание (следствие «сбалансированных» потерь натрия и воды). При выраженном ацидозе калий сыворотки нормальный или повышен. В случаях продолжительной рвоты и незначительно выраженного ацидоза наблюдается гипокалиемия.
При исследовании показателей кислотно-щелочного состояния чаще определяется компенсированный (полная или частичная компенсация ацидоза осуществляется за счёт гипервентиляции) или декомпенсированный метаболический ацидоз с увеличенным анионным интервалом.
Функциональная диагностика
Важным компонентом обследования является эхокардиоскопия с определением показателей центральной гемодинамики — чаще определяются снижение конечного диастолического объёма левого желудочка, снижение центрального венозного давления, умеренное снижение фракции выброса и за счёт этого снижение ударного объёма левого желудочка. Несмотря на эти изменения, сердечный индекс может быть увеличенным за счёт значительной тахикардии.
Этиология
Существует несколько теорий развития ацетонемического состояния у детей: одни исследователи связывают это с падением уровня глюкозы в крови у ребёнка вследствие истощения запасов гликогена в тканях. Кетоновые тела являются альтернативным источником энергии и синтезируются, когда уровень глюкозы падает – однако при их избыточном накоплении развивается интоксикация, проявлением которой является тошнота и рвота. Другие теории говорят о нарушении регуляции обмена глюкозы: уровень глюкозы падает быстрее, чем уровень кетоновых тел достигает значения, необходимого для запуска глюконеогенеза. Представления об этиологии ацетонемического синдрома как генетически обусловленной аномалии конституции () давно устарели и не поддаются никакой адекватной критике. Пусковым механизмом к развитию ацетонемического синдрома у детей обычно служат длительное голодание или острое инфекционное заболевание.
Стадии
Различают первичный (идеопатический) и вторичный синдром. Идеопатической форме подвержены дети с нервно-артритической аномалией строения. Они с рождения проявляют повышенную возбудимость, к году плохо набирают вес, но опережают сверстников в нервно-психическом развитии (память, речь и пр.).
У них выявляют нарушение обменных процессов, недостаточность печеночных ферментов, отмечаются подагрические приступы и циклическая рвота – ацетонемические кризы. Вторичный возникает на фоне некоторых инфекционных, эндокринных и соматических заболеваний, сотрясений и опухолей мозга, кетоза и кетоацидоза, которые возникли в послеоперационный период.
Литература
- Курило Л. В. Первичный ацетонемический синдром у детей. // Medicus Amicus.— 2002.— № 5 — С. 4-7.
- Казак С., Бекетова Г. Диагностика и диетотерапия ацетонемического синдрома у детей. // Ліли України.— 2005.— № 1 — С. 83-86. (укр.)
- Зайчик А. Ш., Чурилов Л. П. Основы патохимии.— С.-Петербург: Элби-СПб — 2000.— 687 с.
- Лукьянчиков В. С. Кетоз и кетоацидоз. Патобиохимический и клинический аспект. // РМЖ.— 2004.— Том 12.— № 23.
- Гуменюк Н. И., Киркилевский С. И. Инфузионная терапия. Теория и практика.— К.: Книга плюс — 2004.— 208 с.
- Корпачёв В. В. Сахара и сахарозаменители.— К.: Книга плюс — 2004.— 320 с.