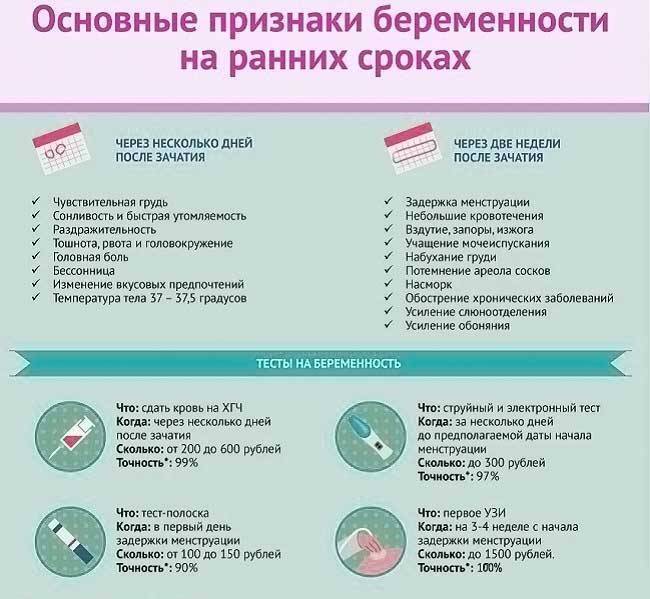
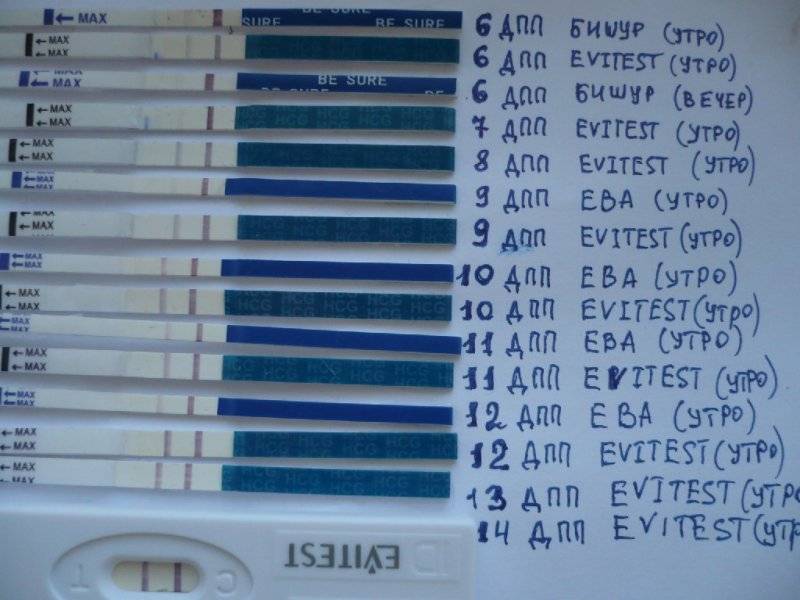
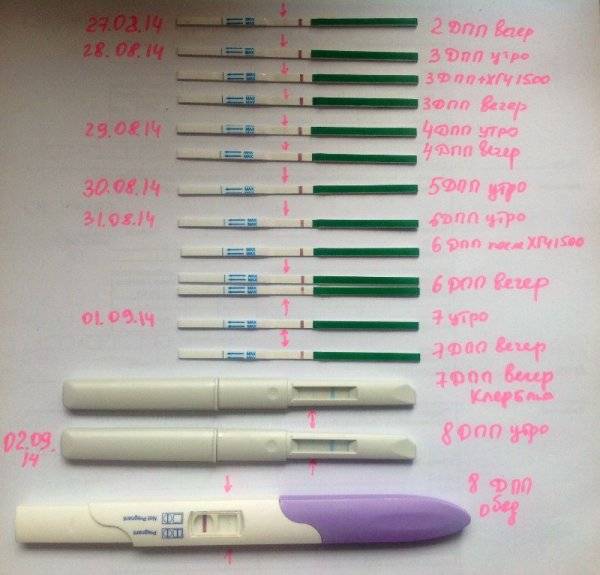
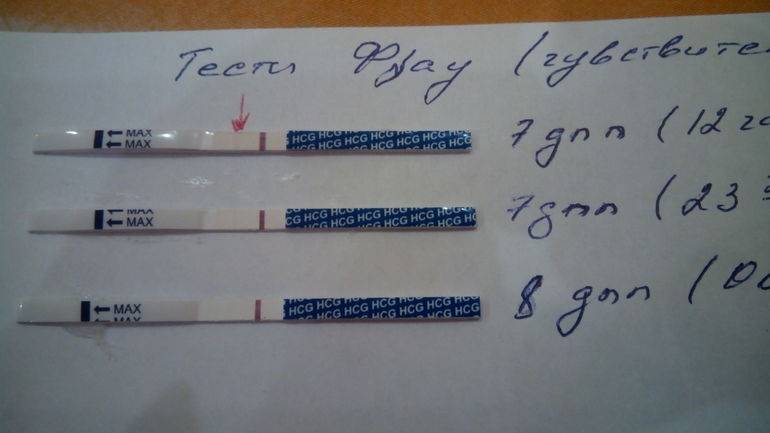
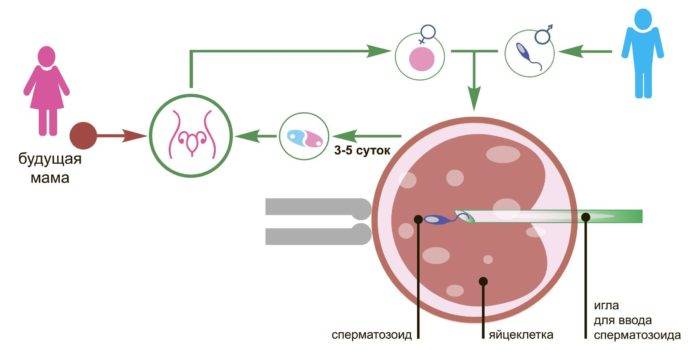
Что делать при повторных неудачах?
- Предимплантационный генетический скрининг (ПГС)
- Количество эмбрионов на перенос
- Тест оценки рецептивности эндометрия (ERA)
- Гистероскопия
- Локальная травма эндометрия
- Мононуклеары периферической крови+ХГЧ и другие.
Причин повторных неудач много, возможно это не одна причина, а сочетание нескольких. С другой стороны мы в своих ресурсах ограничены. У нас нет бесконечного количества терпения, здоровья, денег и, самое главное, времени. Поэтому выбирать нужно самые вероятные, наиболее короткие пути решения
Потратив время на что – то малозначимое, мы можем упустить время для чего –то важного. Главным в тактике является выбор приоритетов, тех самых наиболее коротких путей. Начинать следует с наиболее вероятной причины в каждой конкретной ситуации
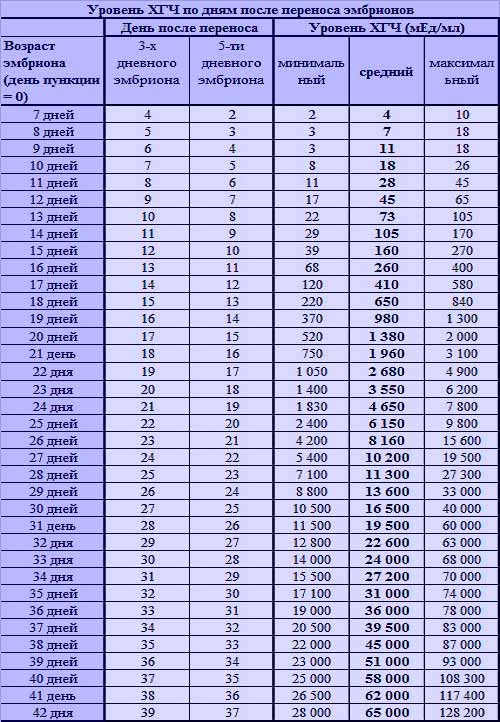
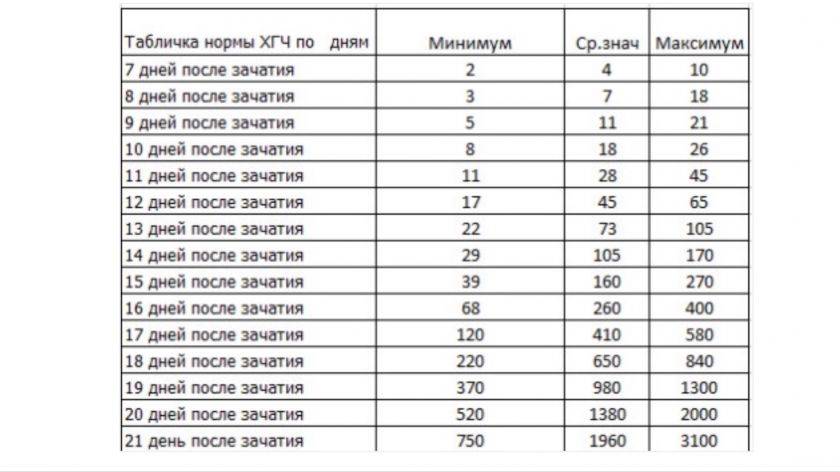
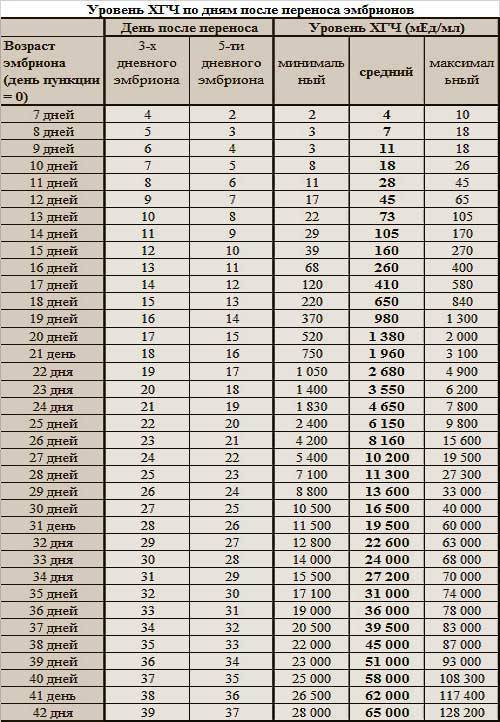
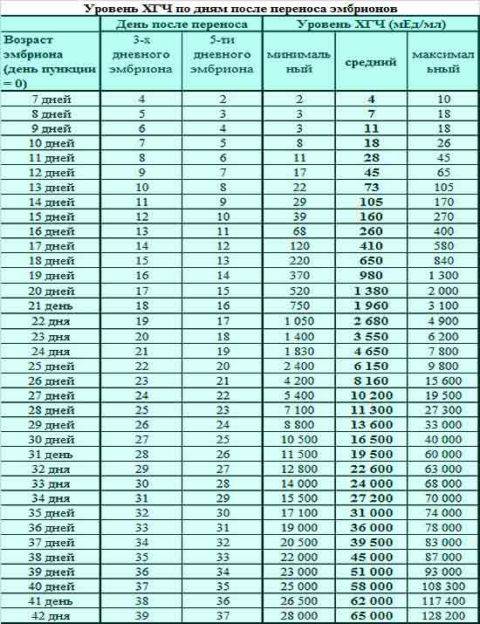
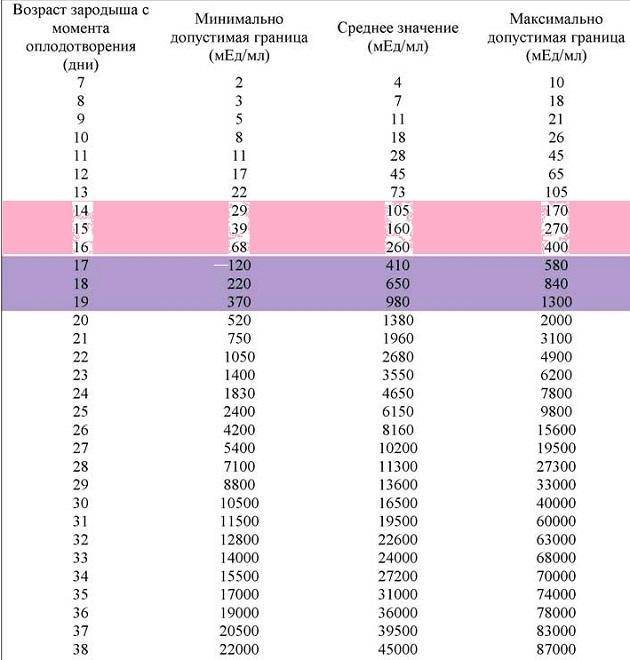
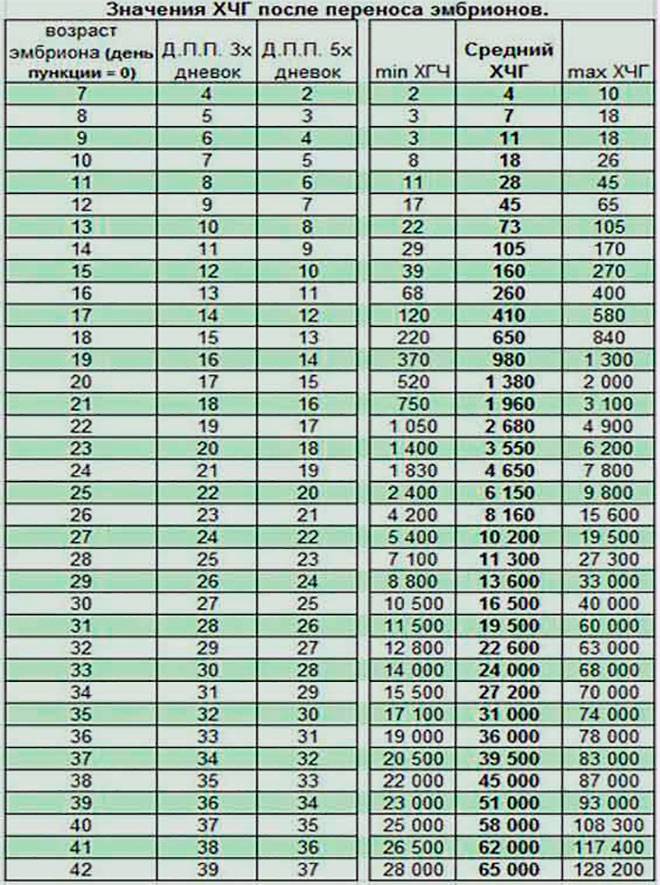
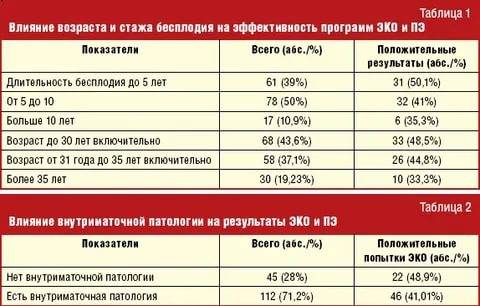
И без статистики нам не обойтись.
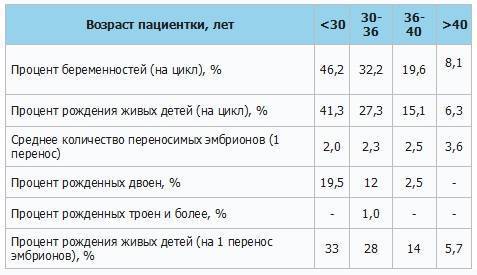
Ниже представлена таблица зависимости вероятности наступления беременности от количества эмбрионов и возраста. Цифры я брал из собственных данных. Разделил количество увиденных плодных яиц на количество перенесенных эмбрионов и разгруппировал по возрастным группам. Зная вероятность прикрепления одного эмбриона, примерно посчитал вероятность наступления беременности при определенном количестве эмбрионов, не обязательно перенесенных за один раз(!).
Как уровнять шансы эмбрионов от матерей разного возраста?
 Единственный способ уровнять шансы эмбрионов и действительно говорить о нормальных эмбрионах хорошего качества — это провести предимплантационный генетический скрининг (ПГС), часто путают с термином ПГД – предимплантационная генетическая диагностика. Т.е. если мы будем знать о кариотипе эмбриона мы не перенесем эмбрион заведомо обреченный на неудачу.
Единственный способ уровнять шансы эмбрионов и действительно говорить о нормальных эмбрионах хорошего качества — это провести предимплантационный генетический скрининг (ПГС), часто путают с термином ПГД – предимплантационная генетическая диагностика. Т.е. если мы будем знать о кариотипе эмбриона мы не перенесем эмбрион заведомо обреченный на неудачу.
С целью выяснения кариотипа следует использовать наиболее информативные и безопасные для эмбриона методики. А именно – биопсия трофоэктодермы и анализ на все хромосомы с помощью сравнительной геномной гибридизации (aCGH) или секвенирования следующего поколения (NGS).
II-Гормональная стимуляция суперовуляции
Главная цель стимуляции суперовуляции – увеличение шансов на успешный исход ЭКО. Пациентке назначают специальные медикаменты, с помощью которых одновременно могут созревать несколько фолликулов.
Затем осуществляется пункция ооцитов, следующее действие – оплодотворение яйцеклетки, и, как результат, получение не одного, а нескольких жизнеспособных эмбрионов. Чем их больше – тем выше шансы наступления беременности.
Клиники по лечению бесплодия по всему миру применяют различные успешные «протоколы стимуляции». Каждый из них предусматривает последовательное или совместное применение лекарственных препаратов, способствующих при стимуляции яичников развитию нескольких фолликул при ЭКОили ИКСИ.
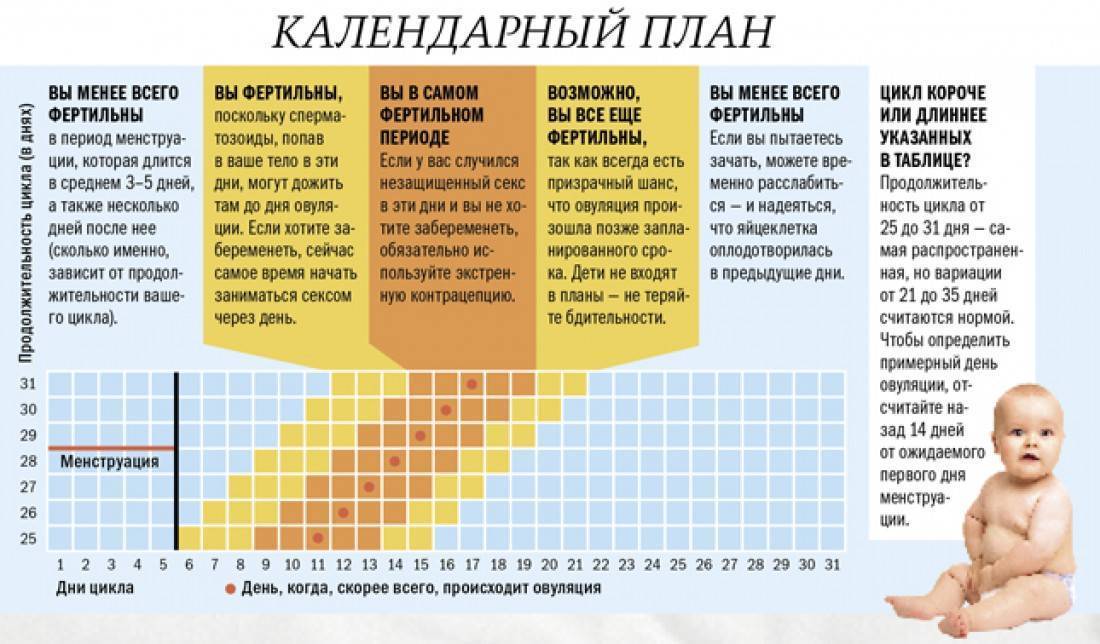
Стимуляция овуляции производится в первой фазе менструального цикла (2-ой-5-ый день). Применение стимуляторов способствует образованию большего количества яйцеклеток. Как правило, стимулированный цикл приводит к образованию не менее 5-ти яйцеклеток, максимальное же их количество может составлять 20-30, иногда даже 40 штук. Самое оптимальное число – 10-15 яйцеклеток.
Стимуляторы. В качестве стимуляторов применяются такие препараты, как Меногон, Пергонал, Хумегон, Метродин, а также рекомбинантный фолликулостимулирующий гормон (ФСГ)-Пурегоном.
Стимуляция яичников занимает около двух недель, этот период может немного колебаться, все зависит от того, насколько сильно прореагирует организм пациентки на введение стимуляторов.
Доза препарата, используемого для стимуляции овуляции, иногда варьируется: увеличивается, если был плохой ответ яичников, либо уменьшается, если произошел чрезмерно мощный старт.
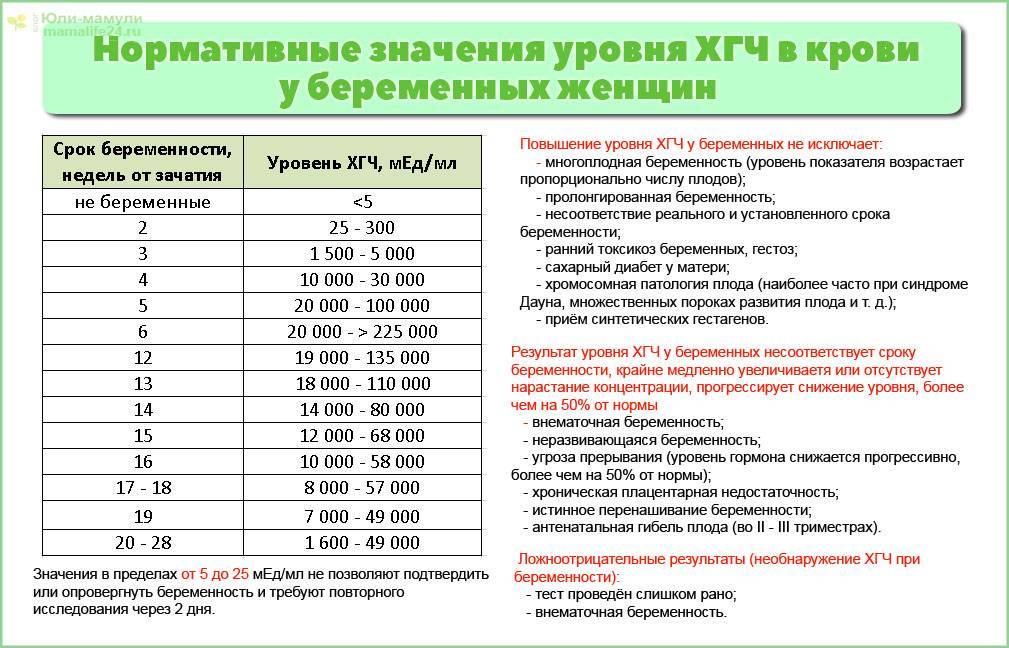
Короткий протокол стимуляции овуляции занимает от 10 до 12 дней, длинный – до 15 дней. Как только стимуляция овуляции завершится и размер основных фолликулов достигнет примерно 2 см, осуществляется инъекция овуляторной дозы ХГЧ (хорагон или прегнил 5000-10000 единиц). Спустя 1,5 суток, как правило, происходит овуляция. Стимуляция овуляции – один из самых важных процессов, поэтому стоит серьезно к нему подготовиться.
Вероятность беременности после ЭКО
К сожалению, не всегда процедура искусственного оплодотворения заканчивается успешным зачатием ребенка. В некоторых случаях приходится повторять перенос эмбриона несколько раз для того, чтобы добиться желаемого результата. Парам, планирующим стать родителями с помощью ВРТ, необходимо знать о том, какова вероятность беременности при ЭКО, а также о факторах, способных повлиять на этот показатель.
От чего зависит вероятность беременности после ЭКО
Существует несколько факторов, определяющих шанс наступления беременности после прохождения протокола ЭКО. К таковым относятся:
- причина бесплодия. В зависимости от диагноза и заболевания, послужившего причиной бесплодия, вероятность зачать ребенка может значительно изменяться. Так, при поликистозе яичников или нарушении репродуктивной функции у мужчины возможность забеременеть значительно выше, чем при эндометриозе или гормональных патологиях;
- длительность бесплодия. Чем дольше женщина страдает бесплодием (более одного –трех лет), тем хуже прогноз и меньше шансов забеременеть;
- вредные привычки матери. Курение и злоупотребление алкоголем не способствует нормальному зачатию естественным или искусственным путем;
- возраст женщины. Вероятность беременности после ЭКО в возрасте после 35 лет значительно снижается. Однако при использовании донорских яйцеклеток этот показатель повышается, не зависимо от возраста будущей матери;
- выбранная клиника. Современное оборудование, правильно подобранный протокол ЭКО, высокая квалификация врачей также влияют на успех проводимой процедуры искусственного оплодотворения. За последние годы с развитием медицины ( и эмбриологии в частности ) процент свершившихся беременностей после ВРТ сильно повысился и продолжает увеличиваться. Кроме того, выбранные препараты тоже способны повысить шансы женщины зачать и выносить ребенка.
Статистика беременности после ЭКО
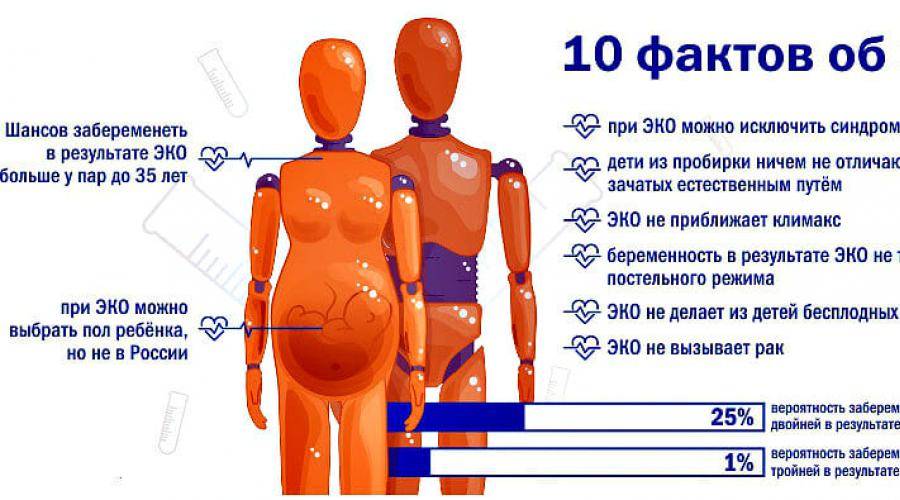
В среднем, в результате искусственного оплодотворения беременность наступает в 35-45% случаев. При этом у молодой женщины вероятность зачать несколько выше, чем у пациентки старше 35 лет и может достигать 70%. Подобного результата можно достигнуть также при использовании донорских ооцитов.
В возрасте от 40 лет, по статистике, беременность после ЭКО наступает примерно в 30% случаев и с каждым годом уменьшается. Помимо этого, успешность процедуры искусственного оплодотворения зависит от причины бесплодия. При непроходимости труб этот показатель достигает 40%, а при эндометриозе – только 10%.
Однако не каждая успешная имплантация эмбриона в полость матки заканчивается нормальной беременностью и родами. В некоторых случаях зародыш не удерживается в эндометрии и происходит выкидыш (зачастую это случается на сроке до 12 недель). Все это снижает показатели успешно проведенных протоколов ЭКО до 35%.
Как повысить вероятность забеременеть после ЭКО
Для того чтобы повысить шансы наступления беременности после процедуры ЭКО, необходимо, в первую очередь, выполнять все указания лечащего врача и принимать все прописанные им препараты. Помимо этого, нужно следовать некоторым советам.
Так, в день после переноса эмбриона рекомендуется соблюдать полный покой и не напрягаться физически. Также в последующем не стоит поднимать тяжести или заниматься любыми видами спорта. В целях личной гигиены следует ограничиться душем и исключить принятие ванны на срок до 7-14 дней. Кроме этого, стоит воздержаться в течение двух недель от половых контактов. После ЭКО советуется включить в рацион пищу, богатую белками, пить больше жидкости и не употреблять кофе, алкоголь, крепкий чай.
Осложнения при ЭКО
Необходимо также учитывать тот факт, что сама процедура ЭКО может нанести вред организму женщины. Как правило, наибольшую опасность представляет воздействие гормональных препаратов, назначаемых для ускорения роста и созревания фолликулов. При их передозировке, на фоне возможных эндокринных нарушений может возникнуть синдром гиперстимуляции яичников (СГЯ), который проявляется следующими симптомами:
- Болезненными ощущениями, тяжестью, вздутием в животе;
- Отеком нижних конечностей, наружных половых органов или всего тела;
- Общим ухудшением самочувствия пациентки (головокружением, слабостью, головной болью);
- Повышением температуры, снижением кровяного давления, нарушением сердечного ритма, одышкой;
- Тошнотой, рвотой, диареей и т. д.
Эти симптомы могут проявляться в различной степени в зависимости от тяжести СГЯ. Например, в легкой форме синдрома наблюдается только отек нижних конечностей, в средней и тяжелой – всего тела. Чтобы исключить любые негативные последствия, врач перед стимуляцией яичника назначает комплекс диагностических процедур, призванный выявить особенности гормонального фона, возможные сопутствующие заболевания (например, эндокринной системы) и т. д. В случае, если синдром гиперстимуляции все же наступил, специалист может скорректировать или полностью отменить курс гормональной терапии, применить дополнительные меры (плазмаферез, пункцию брюшной полости и т. д.).
К другим осложнениям, связанным непосредственно с самой процедурой экстракорпорального оплодотворения, относятся:
- Кровотечения – при выполнении трансвагинальной пункции яичников возможна перфорация органов малого таза и кишечника, повреждение сосудов;
- Инфекции – в некоторых случаях при пункции фолликулов в малом тазе возможно развитие инфекционных процессов, рецидив воспалений, которыми женщина страдала ранее;
- Многоплодная беременность – при ЭКО вероятность развития этого осложнения, связанного с переносом сразу нескольких эмбрионов, выше в сравнении с общепопуляционной статистикой;
- Внематочная беременность – частота этой патологии при ЭКО составляет примерно 5%, что связано с тем, что бесплодные женщины часто имеют аномалии в строении репродуктивных органов.
Любое из этих осложнений, независимо от вызвавшей их причины, является достаточным основанием для прерывания процедуры ЭКО.
Некоторые патологии, возникающие при экстракорпоральном оплодотворении, напрямую не связаны с этой процедурой, но могут развиться на ее фоне. Прием гормональных препаратов способен привести к эндокринным нарушениям, спровоцировать аутоиммунные заболевания, обострить хроническое протекание воспалительных процессов и т. д.
Что происходит в организме после переноса эмбрионов?
После перемещения плодного яйца в маточную полость его имплантация в эндометрий происходит в течение 2-8 дней. При процедуре ЭКО чаще наблюдается поздняя имплантация, что связано с длительным периодом адаптации бластомеров к новой среде.
На сроки внедрения эмбриона в стенку матки влияют следующие факторы:
- состояние эндометрия;
- психоэмоциональное состояние;
- гормональный фон;
- острые инфекционные заболевания и т.д.
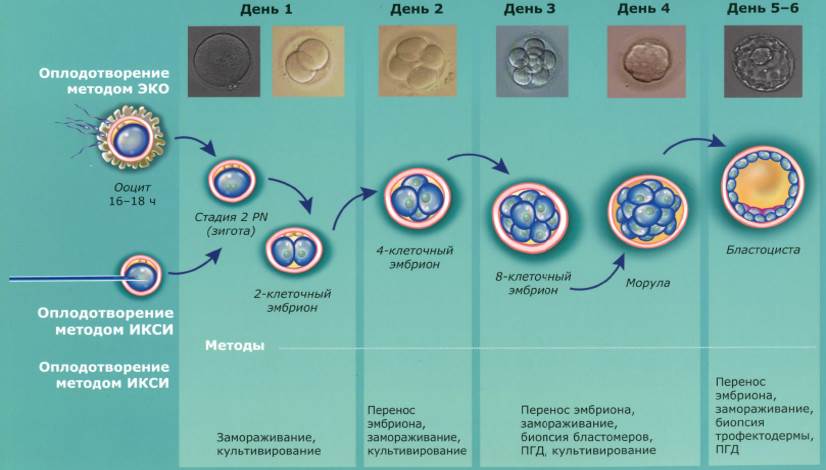
В 1 дпп пятидневок плодное яйцо продолжает свое развитие. Из 6- или 8-клеточного эмбриона формируется 16-64-клеточная морула, клетки которой продолжают делиться. И только на вторые сутки после процедуры ЭКО она превращается в бластоцисту, состоящую из сотни клеток.
Уже на 3-4 сутки бластоциста покидает свою оболочку и «находит» подходящее место для имплантации. На 5-й день она проникает в эндометрий и только на 7-й день заканчивает имплантацию, после чего ее клетки подразделяются на два типа: те, из которых будет развиваться зародыш и те, из которых произойдет формирование плаценты.
Последствия ЭКО во время беременности
Закрепление эмбриона в матке и наступление беременности — прекрасная новость для будущей мамы. Однако не сразу (и не всегда) могут появиться осложнения.
Чем отличается беременность после ЭКО
Как правило, в матку подсаживают несколько оплодотворенных яйцеклеток (до трех штук), и, если все они приживаются, наступает многоплодная беременность. В этом случае нагрузка на организм увеличивается в разы, сильно страдает позвоночник, велик риск наступления преждевременных родов. Чем больше детишек в животе у мамы, тем меньше они весят и тем больше подвержены разным внутриутробным заболеваниям. Чтобы не допустить серьезных осложнений, врачи предлагают провести редукцию — процедуру, при которой удаляют один или несколько эмбрионов. Принять подобное решение родителям довольно трудно, но иногда оно является неизбежным.
При ЭКО может наступить внематочная беременность, сопровождающаяся разрывом трубы. При этом на УЗИ врач не находит плод в полости матки, а женщина чувствует сильные боли внизу живота, теряет сознание, открывается кровотечение. Разрыв трубы — прямая угроза жизни, здесь требуется неотложная помощь.
Некоторые гинекологи считают, что у детей, рожденных в результате ЭКО, вероятность аномалий в развитии выше, чем у малышей, появившихся на свет естественным путем. Есть и противники данной теории, которые связывают патологии с другими вредоносными факторами. С другой стороны, статистика показывает, что, например, случаев синдрома Дауна или синдрома Патау у ЭКО-детей не больше, чем у малышей, родившихся в результате обычного оплодотворения.
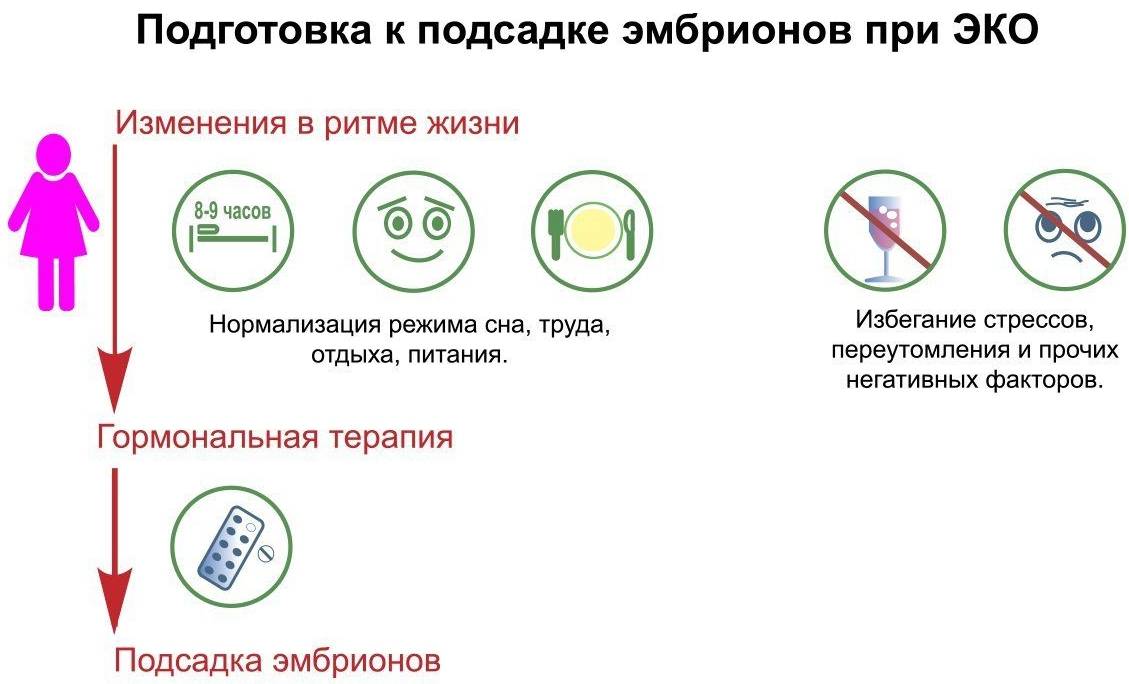
Подготовительный этап
Перед переносом эмбрионов женщина проходит тщательное обследование. Если обнаружатся заболевания или патологии, назначается обязательная терапия, которая также направлена на нормализацию гормонального фона.
Сами эмбрионы готовятся к имплантации разными способами:
- Витрификация, или замораживание. Этот метод предполагает обработку жидким азотом. 30 % оплодотворенных клеток погибают, оставшиеся продолжают развиваться.
- Вспомогательный хэтчинг. В этом случае на оболочку эмбриона оказывается химическое или механическое воздействие, из-за которого она ослабевает. Итог подобных манипуляций — более легкий выход плодного яйца и его закрепление на стенках матки.
Как переносят эмбрионы при ЭКО?
Чтобы процесс имплантации прошел гладко, необходимо подготовить и эндометрий. Пациентке назначают специальные лекарственные препараты. Под их воздействием слизистая оболочка матки становится более толстой и рыхлой, количество кровеносных сосудов увеличивается, и в тканях накапливаются питательные вещества, которые нужны для нормального роста плода.
Женщина после ЭКО
Искусственное зачатие несет в себе последствия и для будущего. После рождения ребенка у мам появляются заболевания щитовидки и кардиомиопатия, климакс может наступить раньше срока. Тот факт, что после ЭКО снижается продолжительность жизни, является распространенным мифом, то же самое касается и развития рака. Большинство врачей не находят прямой связи между ЭКО и образованием злокачественной опухоли
Важно помнить: если после родов состояние здоровья ухудшилось, его можно поправить, вовремя обратившись к врачу.
Будет ли другим ребенок после ЭКО?
Негативные последствия ЭКО наступают не всегда. Не стоит опасаться, что они проявятся все и сразу. Чтобы исключить возможные риски, необходима тщательная диагностика состояния организма еще до процедуры.
Видео: о страхах и опасениях ЭКО
Выводы
Для того чтобы процедура искусственного оплодотворения увенчалась успехом и принесла долгожданного ребенка, стоит придерживаться некоторых правил. Во-первых, выберите хорошую клинику в области репродуктологии и квалифицированного врача, почитайте отзывы, рекомендации и прочее. Во-вторых, беспрекословно выполняйте все рекомендации специалиста, не нарушайте режим.
Отнеситесь внимательнее к образу жизни, не только своему, но партнера. Не доводите болезни до хронической формы, лечитесь сразу. Ну и, конечно же, стоит всегда верить в успех и результат проводимой процедуры и тогда обязательно все получится.