Искусственная инсеминация: описание, показания и противопоказания
На сайте нашей клиники вы найдете подробную информацию о процедуре искусственной инсеминации, здесь же рассмотрим ее в общих чертах для лучшего понимания связанных с ней проблем. Эта вспомогательная репродуктивная технология проходит в несколько этапов:
- Врач под визуальным контролем вводит через влагалище и цервикальный канал в полость матки специальный гибкий катетер;
- Через полую трубку в матку подается порция тщательно отобранной и обработанной спермы донора или партнера/супруга пациентки;
- Катетер удаляется из половых путей, а в маточной полости происходит естественный процесс зачатия эмбриона.
Медицинскими показаниями к искусственной инсеминации являются ситуации, когда у женщины нормально функционируют механизмы оогенеза, зачатия и вынашивания ребенка, но имеются проблемы с доставкой спермы в полость матки:
- сексуальные расстройства (у одно или обоих партнеров), мешающие нормальному прохождению полового акта – вагинизм у женщин, эректильная дисфункция у мужчин;
- врожденные или приобретенные аномалии женской репродуктивной системы, препятствующие проникновению спермы в маточную полость – например, сужение или полное заращение цервикального канала, спайки и деформации влагалища;
- иммунологические бесплодие, при котором организм женщины вырабатывает антитела, убивающие сперматозоиды до того, как они попадут в полость матки и оплодотворят яйцеклетку.
Метод искусственной инсеминации используется и в тех случаях, когда причиной бесплодия являются репродуктивные нарушения у полового партнера (супруга). К ним относятся:
- сниженное качество спермы – малоподвижность сперматозоидов, их недостаточное количество или полное отсутствие в эякуляте;
- аномалии мужских половых органов – эректильная дисфункция, ретроградная эякуляция, гипоспадия и т. д.
Еще одной областью применения искусственной инсеминации донорским генетическим материалом является оплодотворение одиноких женщин и суррогатное материнство. В этих случаях оно осуществляется даже при абсолютном репродуктивном здоровье пациенток. В редких случаях к этой процедуре обращаются также по немедицинским (этическим, социальным) причинам – например, из-за неприятия сексуального контакта с мужчинами, гомосексуальной ориентации, религиозных убеждений.
Соответственно, противопоказаниями к проведению искусственной инсеминации являются расстройства женской репродуктивной системы, влияющие на механизмы оогенеза, зачатия, имплантации эмбриона:
- Врожденная или приобретенная непроходимость, отсутствие маточных труб, самой матки, яичников;
- аномальное развитие слизистой оболочки матки (эндометриоз);
- доброкачественная опухоль (миома) матки;
- острые или обостренные хронические воспалительные, инфекционные заболевания половых органов, общие гормональные и эндокринные расстройства, препятствующие репродуктивной функции.
Перед тем, как сделать искусственную инсеминацию для лечения бесплодия, женщина и ее супруг (сексуальный партнер) проходят комплексное медицинское обследование. По его результатам врач оценивает преимущества и риски этой процедуры для пациентки, шансы на успешное зачатие и вынашивание ребенка.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
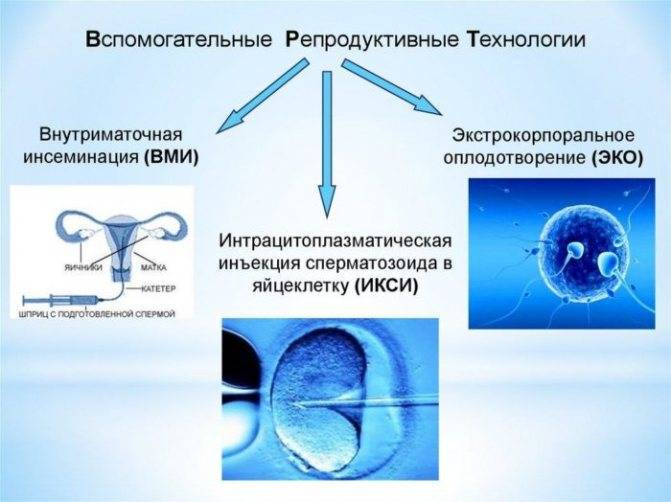
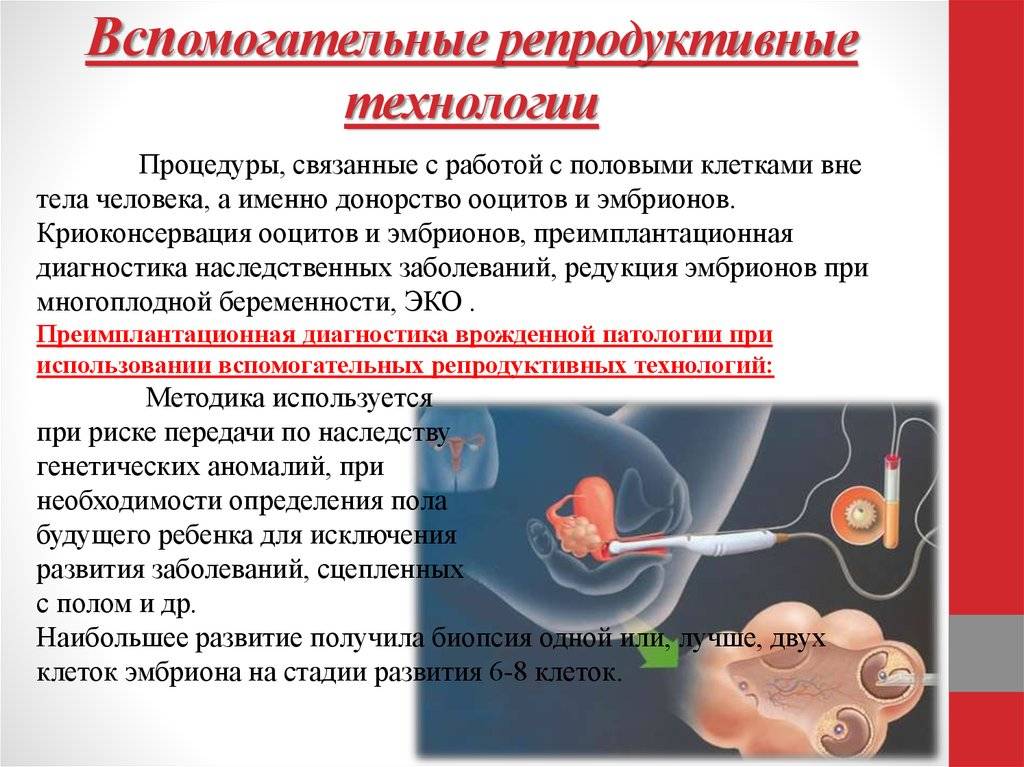
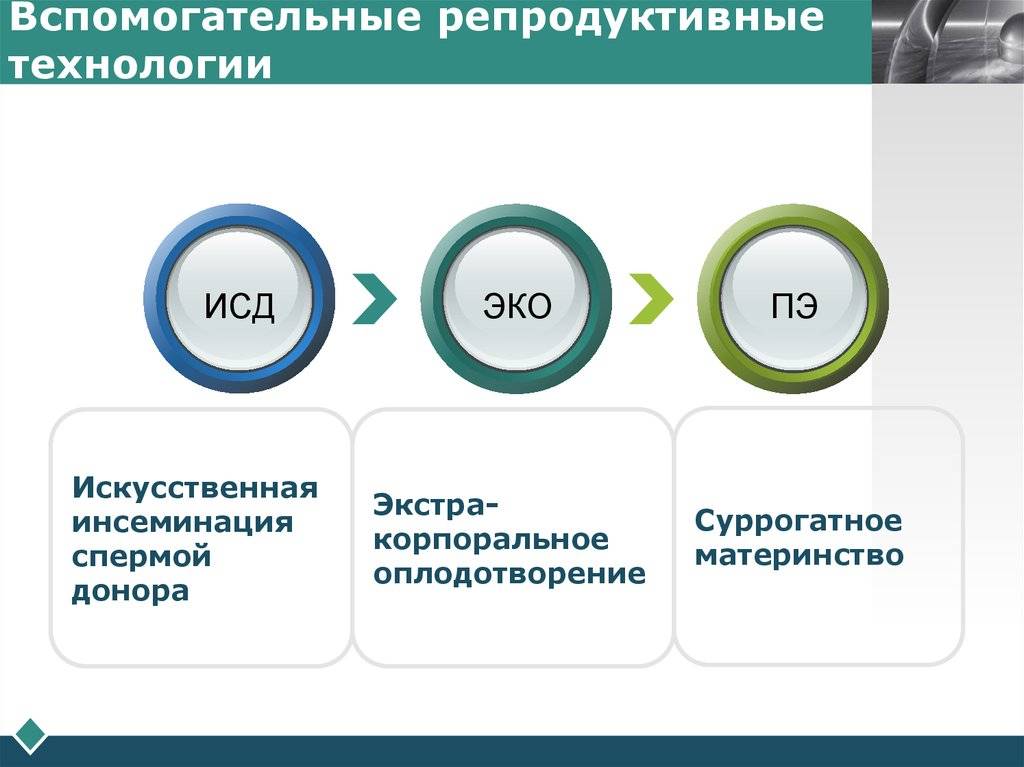
Метод ВРТ
Метод ВРТ – это совокупность вспомогательных репродуктивных технологий, его применяют, если у женщины поставлен диагноз бесплодие. Их называют вспомогательными, потому что такое лечение включает ряд процедур, приводящих к зачатию вне организма женщины. Применение ВТР в ЭКО в некоторых странах запрещено, по этическим соображениям, но в России метод ВТР регламентирован Федеральным законом и в некоторых случаях оплачивается из федерального бюджета.

К вспомогательным репродуктивным технологиям относятся:
- ЭКО (экстракорпоральное оплодотворение);
- ИИ (искусственная инсеминация);
- ПДГ преимплантационная генетическая диагностика
- ИКСИ (внутрицитоплазматическая инъекция сперматозоида);
- криоконсервация эмбрионов, половых клеток и тканей репродуктивных органов;
- донорство спермы, ооцитов, эмбрионов;
- суррогатное материнство.
Есть и другие вспомогательные методики, которые используются для выбора сперматозоидов, оплодотворяющего яйцеклетку, например, ИМСИ, ПИКСИ, для взятия биологического материала (TESA, MESA, TESE), хетчинг, методы стимуляции яичников для созревания ооцитов. Они называются вспомогательными, потому что такое лечение используется в дополнение к основным процедурам – выполняются дополнительные ВРТ в ЭКО.
Как подготовиться к ЭКО женщине?
Подготовку к экстракорпоральному оплодотворению необходимо начинать за 3 месяца до цикла, в котором запланирована процедура. Предварительно нужно записаться на консультацию к врачу – он повторно оценит результаты пройденных пациенткой диагностических обследований и, если необходимо, назначит дополнительные для уточнения диагноза. Также он ответит на все вопросы о предстоящей процедуре и после этого предложит пациентке подписать соглашение о проведении ЭКО, в том числе с помощью методов ИКСИ и вспомогательного хэтчинга. Только после того, как все формы будут подписаны, процедура вступает в активную фазу.
Непосредственно перед ее началом женщине нужно выполнить несколько рекомендаций, чтобы повысить шансы на успешное наступление беременности:
- Нормализовать режим питания, исключив из него острые и жареные блюда, фастфуд, кофе и алкоголь. Предпочтение необходимо отдать пище из свежих овощей и фруктов, диетического мяса, рыбы, морепродуктов, приготовленных на пару, отварных или тушеных. Цель диеты заключается в том, чтобы привести массу тела в соответствие с физиологической нормой.
- Отказаться от любых вредных привычек – употребления алкоголя и психоактивных веществ, курения. Если указанные проблемы носят систематический характер, рекомендуется предварительно пройти курс реабилитации.
- Исключить прием любых лекарственных средств за исключением тех, которые на данный момент прописаны пациентке из-за других имеющихся заболеваний. Предварительно ей необходимо согласовать употребление медикаментов как с репродуктологом, так и со своим лечащим врачом, чтобы курсы терапии не вошли в конфликт друг с другом.
- Ограничить сексуальную активность на этапе стимуляции яичников и полностью исключить ее за 3-4 дня до пункции перед ЭКО. После переноса эмбрионов также рекомендуется не вступать в половой контакт до проведения теста, который покажет наличие или отсутствие беременности (обычно он проводится через 14 дней).
- Ограничить физическую активность, исключив любые большие нагрузки, подъем тяжестей, тяжелый труд. Рекомендуется сделать упор на такие щадящие методы тренировки, как йога, пилатес, прогулки и легкие пробежки на открытом воздухе. Однако, полностью физическую активность исключать нельзя.
- Избегать посещения бань и саун, а также прием горячей ванны дома. Это позволит избежать перегрева перед ЭКО, который негативно влияет на репродуктивную систему. Также рекомендуется не посещать бассейны и общественные водоемы, а личную гигиену проводить только в теплом душе.
- Исключить контакты с людьми, имеющими симптомы респираторных заболеваний, а также избегать мест с повышенными инфекционными рисками. При появлении признаков ОРВИ (или любой иной инфекции) необходимо сразу же обратиться к врачу для лечения заболевания. Пока пациентка не излечится, процедуру ЭКО придется на время отложить.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
ВРТ с точки зрения Православной Церкви

Cвященник Владимир ДУХОВИЧ. Фото с сайта http://alexiy-hram.ru
С точки зрения Русской Православной Церкви, нет сомнений относительно недопустимости взятия донорского материала, поскольку это нарушает единство семейной пары и объективно лишает супружеское чадородие целостности. Оно делает очевидным разрыв между теми, кто дает жизнь ребенку в генетическом плане, тем, кто вынашивает его, и теми, кто несет ответственность за его воспитание.
Кроме того, следует отметить, что с психологической точки зрения возможно развитие на подсознательном уровне семейных коллизий на почве «условного» отцовства или материнства. Такой «условный» родитель знает, что является отцом лишь с точки зрения юридически-эмоциональной, но отнюдь не с биологической, и по этой причине оказывается в двусмысленном положении по отношению к своему ребенку по сравнению со вторым родителем. Это обстоятельство может отразиться и на отношениях между двумя супругами, не являющимися в равной степени родителями своего ребенка. В «Основах социальной концепции Русской Православной Церкви» о такого рода донорстве говорится следующее: «Манипуляции, связанные с донорством половых клеток, нарушают целостность личности и исключительность брачных отношений, допуская вторжение в них третьей стороны».
Из технологий ВРТ Церковь допускает применения внутриматочной инсеминации (ВМИ) спермой мужа. Также Церковь может допустить внетелесное зачатие с помощью технологии ЭКО при условии минимальной стимуляции или ее отсутствии, получении одного, двух эмбрионов и переносе всех их вне зависимости от качества или количества. В таком цикле должны отсутствовать генетический анализ эмбриона и его замораживание. Подобные технологии существуют в Японии и сейчас появились в России.
В ряде стран (Германия, Австрия, Швейцария, Италия, Ирландия и др.) постулаты церкви о том, что даже оплодотворенная яйцеклетка является индивидуумом (личностью), закреплены государственными постановлениями. Нарушение их карается уголовной ответственностью.
Также необходимо отметить абсолютную недопустимость наличия неиспользованных (их еще лицемерно называют «избыточными») эмбрионов, получаемых дабы повторить попытку в случае неудачи. Так называемый «избыток» эмбрионов может быть или уничтожен, или использован для проведения научных экспериментов, или для производства клеточных продуктов (косметология и др.), или перенесен другой пациентке.
Консервирование и последующее уничтожение эмбрионов представляет собой преднамеренное уничтожение человека, как и в случае искусственного прерывания беременности.
Таким образом, следует признать, что никаких этических оправданий уничтожению эмбрионов нет и быть не может, и следовательно, технология ЭКО недопустима во всех случаях, когда влечет за собой уничтожение человеческих эмбрионов.
Итак, Русская Православная Церковь категорически осуждает использование всех разновидностей экстракорпорального (внетелесного) оплодотворения, предполагающих заготовление, консервацию и намеренное разрушение «избыточных» эмбрионов, применение технологии «суррогатного материнства» и донорство половых клеток. Все эти технологии суть разные формы недопустимого вмешательства в таинства возникновения жизни, брака, рождения.
Но, к сожалению, часто желание некоторых людей, чтобы в их жизни все складывалось угодным им образом, приводит их к совершению убийства, притом убийства собственного ребенка во чреве, или вне чрева («в пробирке»).
В Социальной концепции РПЦ в первую очередь говорится о том, что «пути к деторождению, не согласные с замыслом Творца жизни, Церковь не может считать нравственно оправданными».
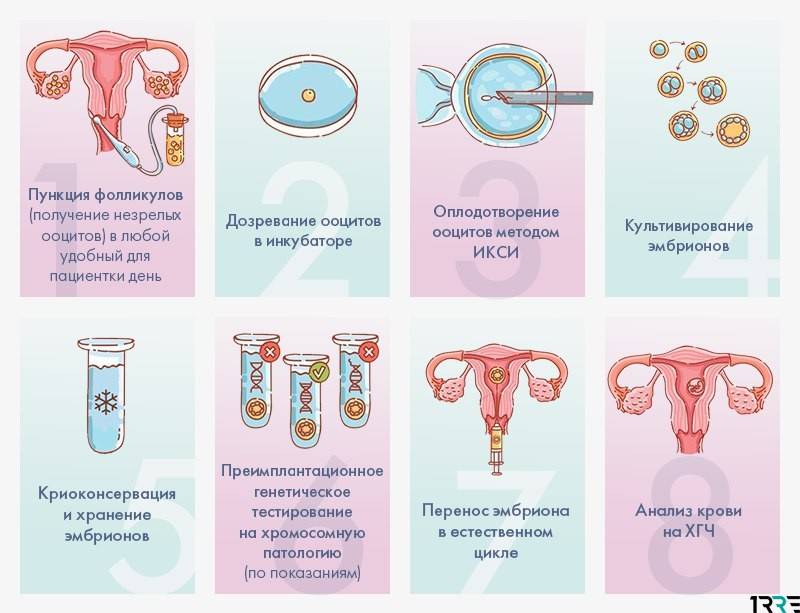
Схема протокола ЭКО в естественном цикле
Путь к победе над бесплодием начинается с того, что оба партнера тщательно обследуются. Диагностика заключается в сдаче анализов и проведении инструментальных исследований. Перечень – стандартный для программ ВРТ. При необходимости лечащий врач может назначить паре дополнительные обследования.
Ознакомиться с анализами и исследованиями, обязательными для вступления в программу ВРТ, можно здесь
Программа реализуется по той же схеме, чтостандартная процедура ЭКО, единственное отличие – отсутствие этапа стимуляции.
- Врач-репродуктолог разрабатывает тактику лечения и подбирает протокол. Специфических подготовительных мер ЭКО без стимуляции не требует. Перед вступлением в программу будущим родителям рекомендуется изменить образ жизни в сторону здорового, больше отдыхать, исключить стрессы и вредные привычки, провести профилактику инфекций. И сдать предписанный Минздравом пул анализов, который необходим всем будущим родителям.
- Пункцию предваряет тщательный контроль овуляции: пациентка регулярно посещает одну из двух наших московских клиник для прохождения УЗИ-фолликулометрии. Без отслеживания процесса созревания фолликула у врача не получится определить оптимальный для пункции фолликула момент.
- По назначению врача проводится трансвагинальная пункция фолликула. Одновременно с этим партнер сдает сперму (нашим пациенткам также доступен донорский биоматериал).
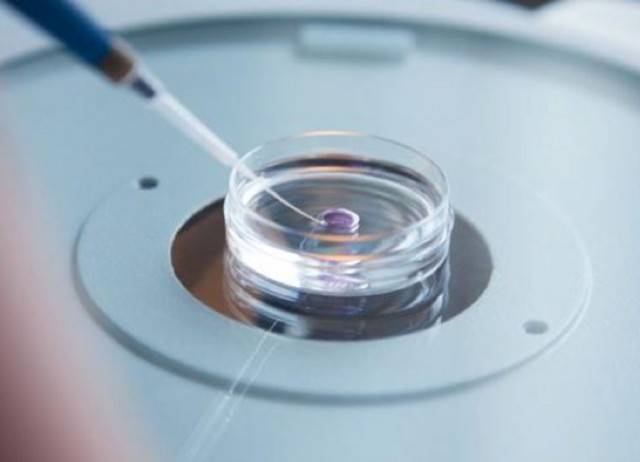
- В лаборатории центра «Линия жизни» полученная яйцеклетка оплодотворяется предварительно обработанной спермой. После этого специалисты культивируют эмбрион в питательной среде, которая по составу и физическим свойствам воспроизводит естественные условия в организме женщины. Через 5-6 дней эмбрион переносится в полость матки будущей мамы. Или замораживается, если для переноса будущей маме необходимо пройти дополнительную подготовку.
- Через 14 дней пациентка снова приходит в клинику, чтобы сдать анализ на ХГЧ для установления беременности.
Дополнительные методы ЭКО – повышаем шансы на беременность
Для повышения шансов на рождение малыша наши специалисты включают в схему дополнительные методики. Оплодотворение яйцеклетки часто проводится по методу ИКСИ – когда эмбриолог под микроскопом отбирает лучший спермий и внедряет его в ооцит с помощью специальной иглы. Если нужен особенно тщательный отбор, используетсяПИКСИ(ИКСИ, дополненная оценкой физиологических характеристик сперматозоидов). Также может применятьсяметодика IVM. В этом случае полученная яйцеклетка дозревает в лабораторных условиях и только потом оплодотворяется. Помогают добиться успеха препараты для предупреждения преждевременной овуляции.
Преимущества прохождения ЭКО в центре «Линия жизни»
ЭКО без стимуляции с его неизбежными ограничениями задает высокие требования ко всем этапам и составляющим программы. Условия в наших московских клиниках – одни из лучших в столице. В естественном цикле репродуктолог может рассчитывать на получение одной, максимум пары яйцеклеток. Он должен определить идеальный для пункции момент и безупречно выполнить все манипуляции. У всех специалистов клиники “Линия жизни” высокая квалификация, они постоянно повышают навыки, общаясь с зарубежными коллегами, участвуя в специализированных мероприятиях. Профессионализм наших эмбриологов подтвержден сертификатами ESHRE. Командная работа репродуктологов и эмбриологов становится основой для положительного результата.
Высокие показатели невозможны без новейшего оснащения. В наших клиниках используются камеры Primo Vision для постоянного контроля развития эмбрионов, микроскопы с большим увеличением, лазеры для безопасного и ювелирно точного выполнения необходимых манипуляций, уникальные питательные среды. Эмбрионы развиваются в инкубаторах с оптимальной температурой и концентрацией кислорода. Когда у врача есть только один ооцит и только один эмбрион, все эти аспекты особенно значимы. В цену программы в естественном цикле в нашем центре входят все необходимые процедуры и манипуляции – благодаря этому пациенты могут спрогнозировать свои затраты еще до начала лечения.
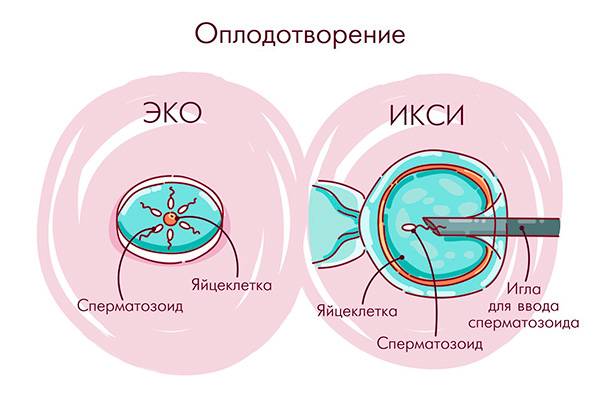
ИКСИ (транслитерация английской аббревиатуры ICSI -intracytoplasmic sperm injection), или внутриклеточная инъекция сперматозоида.
ИКСИ позволяет формировать эмбрионы с участием сперматозоидов низкого качества, потерявших способность самостоятельно оплодотворять, или недозревших. Хронология событий повторят цикл ЭКО. Отличия имеет процесс оплодотворения. В ИКСИ-цикле используются индивидуальные сперматозоиды, которые выбираются эмбриологом после стандартной операции центрифугирования. Также эмбриолог обязан активировать сперматозоид, нарушив его целостность, и обездвижить, что достигается перетиранием хвостика. В таком виде сперматозоид засасывается в иглу и инъецируется в яйцеклетку.
Показания к искусственной инсеминации
Основное назначение данной процедуры заключается в преодолении физиологических причин, приводящих к бесплодию
Важно помнить, что ИИ не лечит сами патологии, она лишь позволяет обойти их, исключить из схемы оплодотворения. Проведение искусственной инсеминации показано при бесплодии, обусловленном как мужским, так и женским фактором
Со стороны мужчин показаниями к ИИ являются:
- слишком малое количество или полное отсутствие выделяемого эякулята (олигоспермия и аспермия соответственно);
- чрезмерно высокая вязкость семенной жидкости, мешающая ее продвижению по половым путям женщины;
- недостаточная фертильность спермы, связанная с недостаточной концентрацией или полным отсутствием сперматозоидов, их низкой подвижностью или нарушением морфологического строения;
- нарушения эякуляции – преждевременное или позднее семяизвержение;
- выработка организмом мужчины антиспермальных антител к собственной сперме;
- физиологические и психические расстройства сексуальной функции, включая импотенцию, эректильную дисфункцию и т. д.;
- аномалии анатомического строения мужских половых органов, не позволяющий провести полноценный половой акт.
Также искусственная инсеминация спермой супруга может быть проведена в рамках так называемой «отложенной беременности», когда по причинам медицинского и немедицинского характера семейная пара решает провести оплодотворение в будущем с использованием замороженного генетического материала мужа.
Со стороны женщины искусственная инсеминация показана при:
- вагинизме (непроизвольных спазмах влагалища) или сокращениях матки, затрудняющих половой акт и оплодотворение;
- ановуляции или нарушениях овуляторного цикла;
- чрезмерном иммунном ответе матки на компоненты мужской спермы;
- инфекционных и воспалительных процессах в половых органах;
- повышенной кислотности влагалища, негативно влияющей на фертильность спермы;
- анатомических аномалиях половых органов;
- хирургических операциях, проведенных на репродуктивной системе;
- возрасте женщины, превышающем 35 лет;
- бесплодии неясного происхождения.
Для успешного оплодотворения с помощью искусственной инсеминации необходимо, чтобы маточные трубы пациентки были проходимыми – в противном случае яйцеклетка просто не попадет в полость матки. Также эякулят супруга хотя бы после специальной обработки должна иметь достаточную фертильность. Если искусственная инсеминация спермой мужа невозможна, врач предлагает провести ее с помощью донорского генетического материала.
Также ИИ применяется для оплодотворения здоровых одиноких женщин, не имеющих супруга или постоянного полового партнера, но желающих стать матерью. В этом случае она не несет терапевтического значения и проводится с использованием донорского генетического материала.
Внутриматочная (искусственная) инсеминация (ВМИ) — это процедура введения спермы в матку.
После введения спермы в матку (инсеминация) процесс зачатия происходит так же, как и при естественном оплодотворении: сперматозоиды движутся навстречу яйцеклетке по фаллопиевой трубе. В результате встрече половых клеток происходит оплодотворение. Для ВМИ сперма проходит процесс отбора лучших сперматозоидов, который осуществляют механически с помощью центрифугирования. Женщине иногда проводят стимуляцию инъекцией половыми гормонами, однако это чревато развитием многоплодной беременности более, нежели во всех остальных случаях.
Показаниями к ВМИ являются бесплодие, обусловленное плохим качеством спермы (например, слабой подвижностью или низким качеством сперматозоидов), нарушениями овуляции; бесплодие, обусловленное гибелью сперматозоидов в шейке матки, патологии развития мужских и женских половых органов, нарушения гормонального фона.
Методом ВМИ человечество владеет достаточно давно. Эта технология не подразумевает пункцию яичников женщины и не нуждается в гормональной стимуляции, но и не отменяет ее. ВМИ направлена в большинстве случаев на преодоление мужского фактора бесплодия.
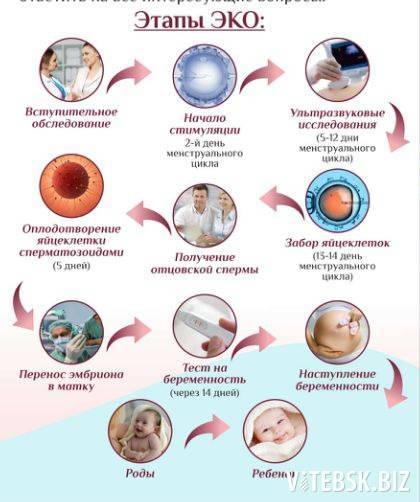
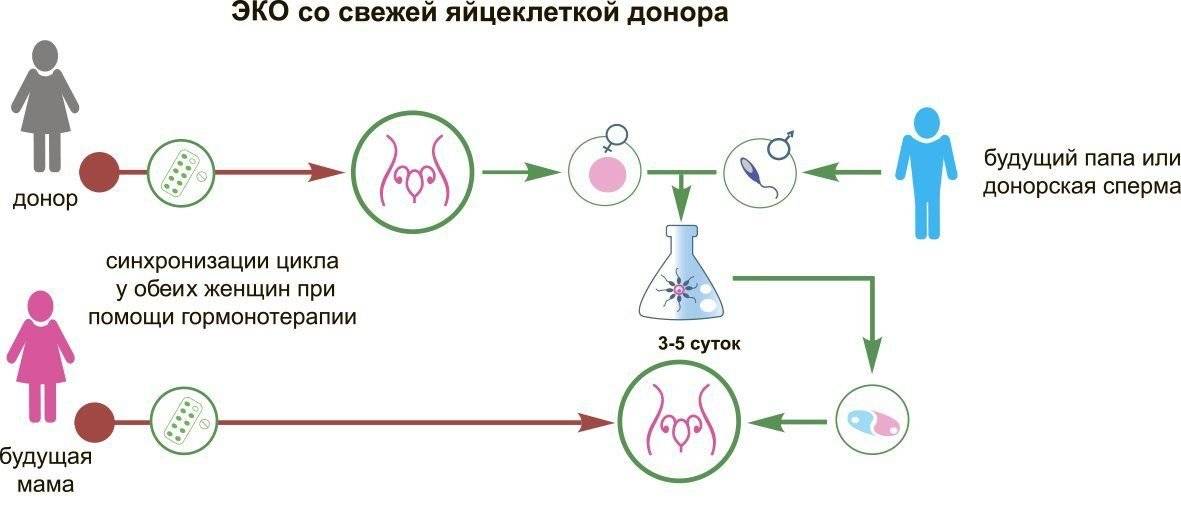
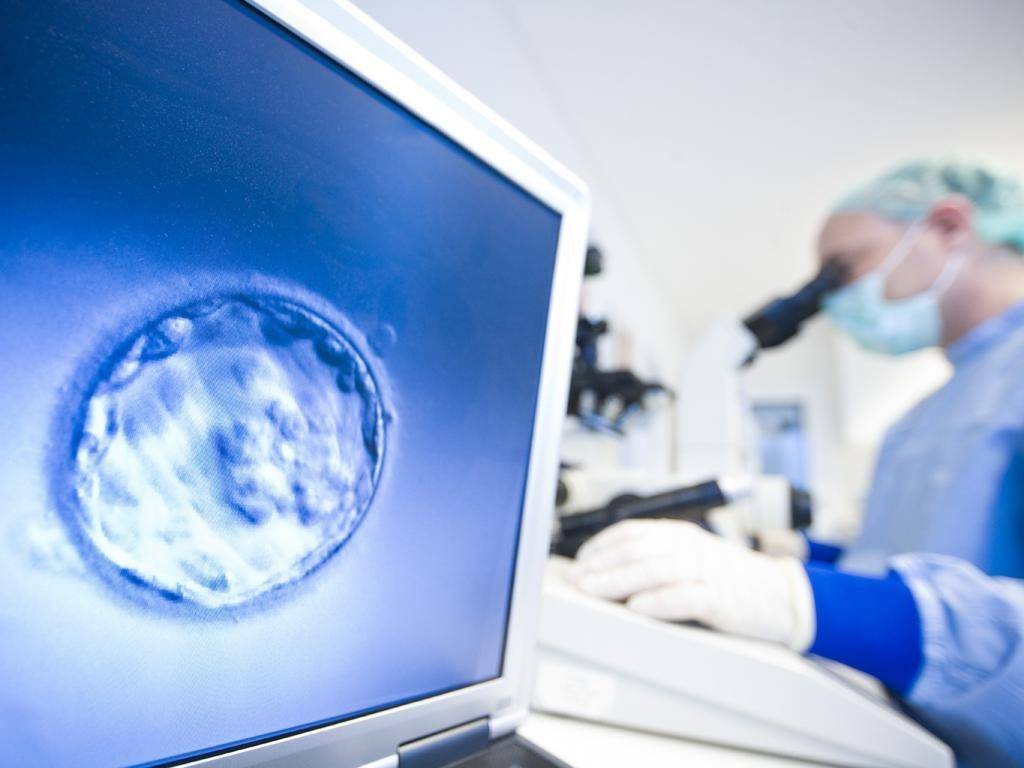
Как происходит ЭКО?
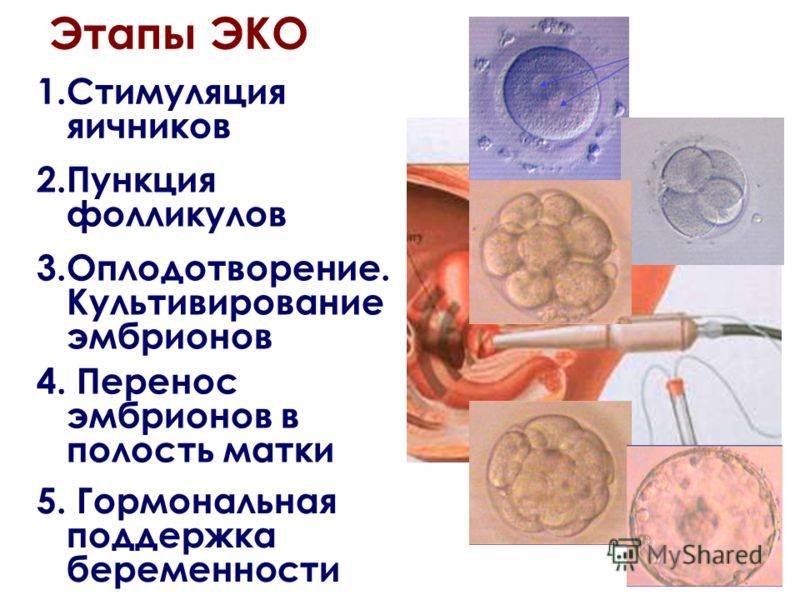
Экстракорпоральное оплодотворение (ЭКО), в отличие от естественного, осуществляется вне тела женщины – в специальном инкубаторе, куда помещается извлеченная из организма пациентки яйцеклетка и сперма ее полового партнера/супруга (или донора). Однако, этому процессу предшествует длительная подготовка, которая включает:
- диагностические обследования, необходимые для определения точной причины бесплодия у семейной пары, определения состояния репродуктивных систем обоих партнеров, расчета шансов успешного зачатия;
- гормональную стимуляцию яичников у женщины для получения большего количества яйцеклеток за 1 менструальный цикл (в норме их вырабатывается 1-2);
- трансвагинальную пункцию фолликулов в яичниках для извлечения созревших яйцеклеток из организма пациентки.
После оплодотворения ооцитов в инкубаторе 2-3 из полученных эмбрионов переносятся в матку женщины для дальнейшего вынашивания. Пока они не закрепятся в маточном эндометрии, пациентка принимает поддерживающие гормональные препараты. Большее, чем при естественном оплодотворении, количество пересаживаемых зародышей объясняется тем, что приживаются из них обычно не все. Таким образом врачи повышают шансы на успешную имплантацию эмбрионов.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Вспомогательные репродуктивные технологии при ЭКО
Часто одного лишь самого метода экстракорпорального оплодотворения недостаточно для того, чтобы у семейной пары родился здоровый ребенок. Даже при относительно хорошем состоянии репродуктивной системы этот процесс может нарушиться на всех его этапах, от стимуляции яичников до пересадки эмбрионов в матку. Чтобы повысить шансы на успешное наступление беременности, врач может в ходе процедуры ЭКО применить следующие вспомогательные репродуктивные технологии:
- Хэтчинг. При оплодотворении яйцеклетки вокруг нее образуется плотная оболочка, которая защищает делящиеся клетки от внешних воздействий, пока эмбрион движется по маточным трубам к месту прикрепления. Когда он попадает в полость матки, эта оболочка растворяется и не мешает прикреплению зародыша к эндометрию. Однако, из-за слишком большой ее толщины этот процесс может нарушиться. Хэтчинг – это целенаправленное механическое, химическое или лазерное повреждение чрезмерно плотной защитной оболочки. Благодаря данной технологии существенно повышает вероятность успешной имплантации эмбриона в матку пациентки.
- Криоконсервация. Это замораживание яйцеклеток, сперматозоидов или уже готовых эмбрионов для проведения ЭКО в будущем. Криоконсервация осуществляется с применением специальной жидкости (криопротектора), которая защищает биоматериал от повреждения при замораживании до сверхнизких температур. Эта технология используется. Например, для хранения донорских половых клеток и эмбрионов, а также при планировании отсроченной беременности.
- ИКСИ. У мужчин с низким качеством спермы половые клетки часто не могут самостоятельно внедриться в яйцеклетку через защитную оболочку. В этом случае врач отбирает из мужского семени наиболее жизнеспособный сперматозоид, отсекает ему подвижный хвост и вводит с помощью специальной иглы внутрь женской клетки. В некоторых случаях эта технология комбинируется с хэтчингом, тем самым увеличивая шансы на успешную беременность при ЭКО.
- Использование донорского материала. Эта технология применяется при невозможности одного из будущих родителей или обоих сразу продуцировать жизнеспособные половые клетки. Доноры яйцеклеток, спермы и эмбрионов проходят строгий контроль перед сдачей своего биологического материала и подбираются пациентами ЭКО индивидуально из списка, предоставляемого клиникой.
- Суррогатное материнство. Оно заключается в переносе эмбрионов женщине, не являющейся их генетической матерью, для вынашивания и рождения. Суррогатное материнство используется в тех случаях, когда пациентка ЭКО не может или не хочет самостоятельно вынашивать ребенка.
Вспомогательные репродуктивные технологии усложняют экстракорпоральное оплодотворение и увеличивают расходы на него. Поэтому они предлагаются врачом только в случае малого шанса на успешное наступление беременности. Тем не менее, семейная пара может выбрать их и самостоятельно, если посчитает нужным.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Эффективность ЭКО

Вероятность забеременеть методом ЭКО зависит от множества факторов – возраста пациентки, наличия у обоих родителей генетических нарушений, аномалий половых органов, эндокринных заболеваний и т. д. В среднем результативность 1 попытки экстракорпорального оплодотворения с минимальным гормональным вмешательством составляет 25-30%, что сравнимо с шансами забеременеть у абсолютно здоровых родителей естественным образом. При использовании вспомогательных технологий (стимуляции яичников, ИКСИ, донорских программ и т. д.) этот показатель может возрасти до 60-70%. Однако о 100-процентной эффективности метода ЭКО не будет утверждать ни один профессиональный репродуктолог. Зачатие – очень сложный процесс, который современная наука только начинает постигать.
Многих родителей также волнует вопрос безопасности ЭКО – именно распространенные в интернете «страшилки» часто отталкивают от этой процедуры. Сегодня можно с уверенностью утверждать, что экстракорпоральное оплодотворение является безопасной процедурой, риски которой не превышают таковые при естественном зачатии. При прохождении ЭКО у квалифицированных специалистов в лицензированном медицинском учреждении вероятность возникновения осложнений (многоплодной или замершей беременности, выкидышей, мертворождения и т. д.) даже ниже, так как врач в большей степени контролирует процессы отбора жизнеспособных клеток, самого оплодотворения и имплантации эмбрионов.