Разновидности УЗИ исследований
Ультразвуковая диагностика представляет широкий спектр исследований. Существует несколько видов УЗИ, которые с предельной точностью определяют внутриутробные пороки развития малыша.
Стандартное УЗИ. Оно обычно совмещено с биохимическим анализом крови. Оно проводиться не раньше 10 недель беременности. В первую очередь у плода выявляют толщину воротниковой зоны, которая не должна превышать 3 мм, а также визуализацию носовой кости. У малыша с синдромом Дауна воротниковая зона толще нормы, а носовые кости не развиты. Также на увеличение толщины влияют следующие факторы:
- порок сердца
- застой крови в шейных венах
- нарушение лимфодренажа
- анемия
- внутриутробные инфекции
- 3D УЗИ позволяет увидеть цветное изображение малыша, разглядеть конечности, отсутствие сросшихся пальчиков, недоразвитых стоп и пр. Точность диагностики воротникового пространства увеличивается на 30%. Врач может точно сказать, имеются ли патологии развития нервной трубки.
- 4D УЗИ по принципу работы не отличается от более простых вариантов, но обладает массой преимуществ. Врач видит трёхмерное изображение сердца, вид плода с разных ракурсов. Именно 4D диагностика окончательно расставляет все точки над “i”, есть ли хромосомные аномалии или их нет. Со 100% точностью можно утверждать, имеются ли пороки развития нервной системы, скелетная дисплазия, заячья губа или волчья пасть.
Расшифровка результата
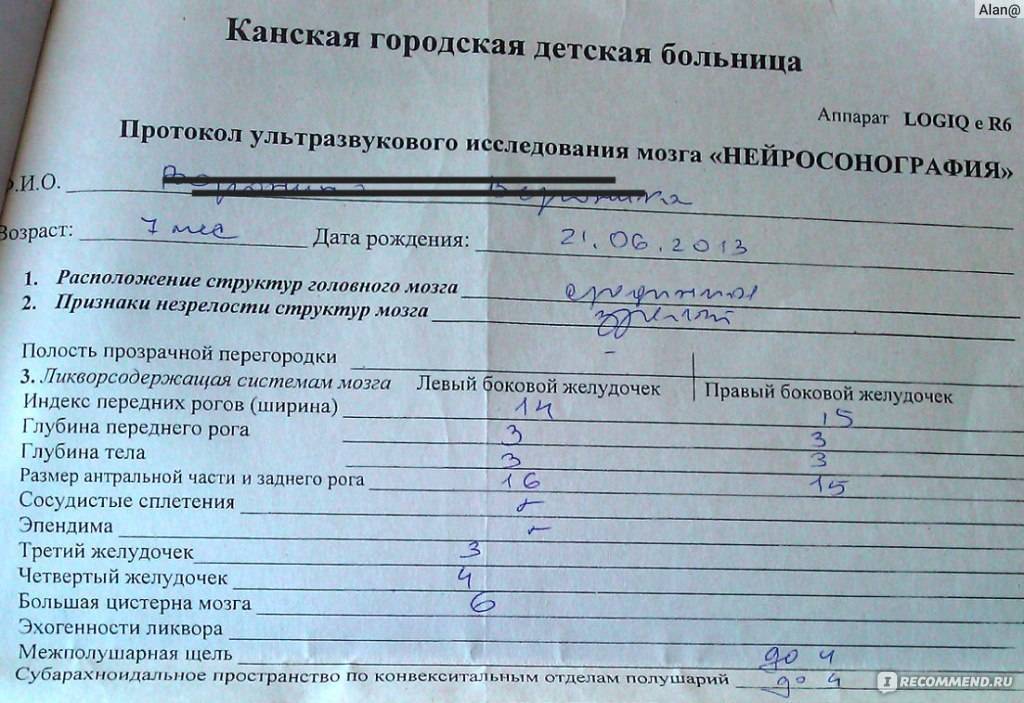
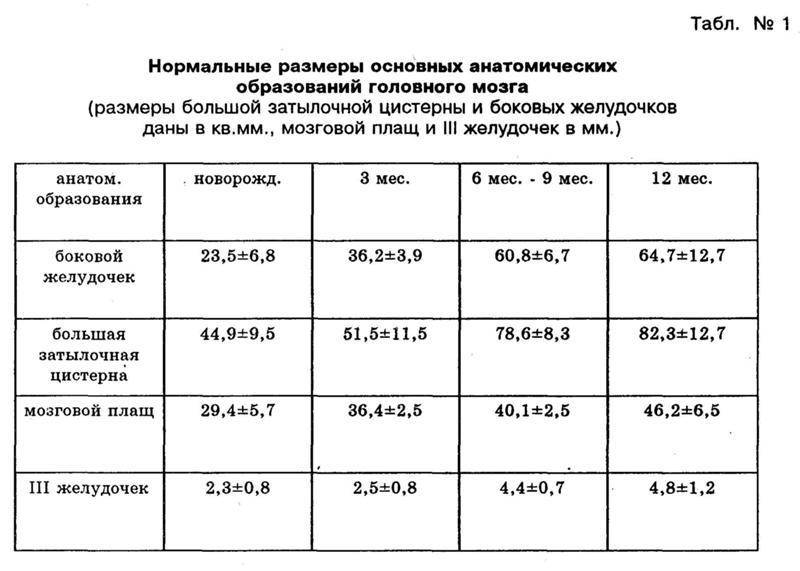
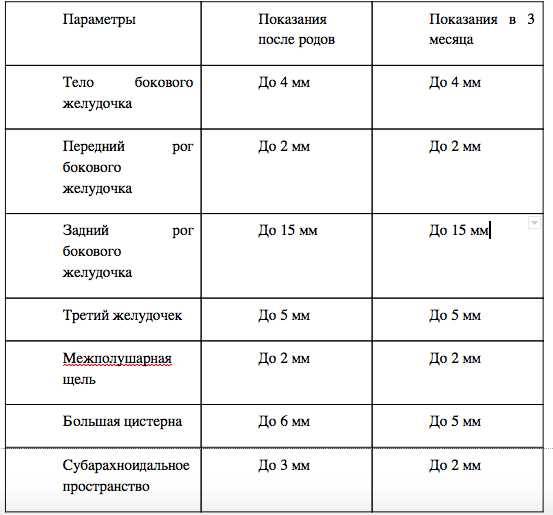
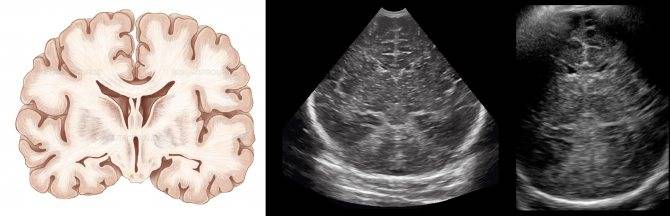
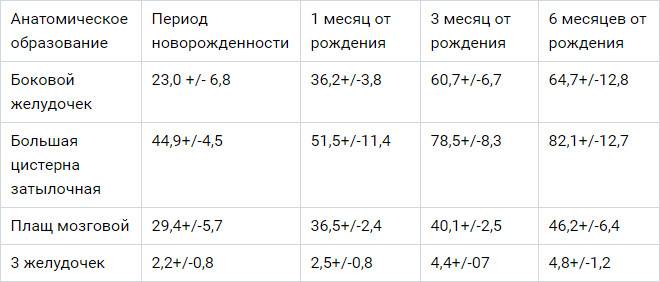
Данные УЗИ головного мозга у новорожденных рассматриваются в комплексе с тем, что показывают другие методы исследования. Норма сильно зависит от срока беременности, на котором родился малыш. Поэтому результаты УЗИ головного мозга новорожденных требуют тщательной расшифровки и сверки с таблицами нормативных показателей.
Тем не менее, УЗИ головного мозга имеет общие для всех детей нормативные показатели:
- Структура желудочков мозга однородна.
- Стволовые структуры без смещения.
- Извилины и борозды хорошо просматриваются.
- Симметричность мозговых структур.
- Подкорковые ядра и таламус имеют среднюю эхогенность.
Внутричерепные гематомы
Гематомы могут появиться в результате асфиксии во время родов или при внутриутробной гипоксии либо из-за механического воздействия на голову в процессе родов. Кровоизлияние диагностирует специалист при осмотре, УЗИ головного мозга подтверждает диагноз у новорожденных.
Внутричерепное давление
Целый ряд заболеваний, в том числе гидроцефалия, травмы, кровоизлияния, опухоль и различные инфекции, могут приводить к повышению внутричерепного давления. Диагноз ставится на основании комплекса данных, УЗИ головы новорожденного выполняется в качестве дополнительного обследования.
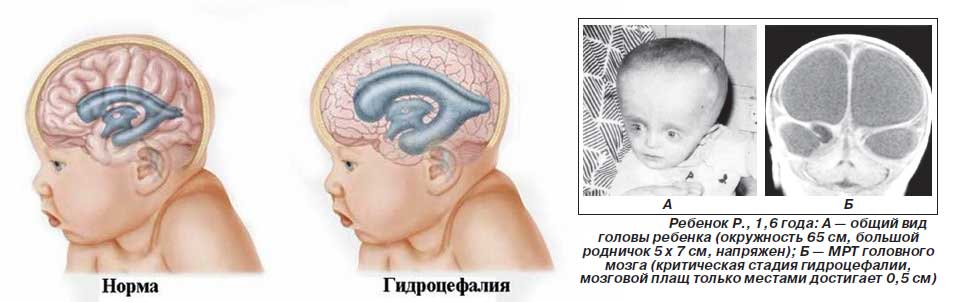
Гидроцефалия
Недуг приводит к повышению внутричерепного давления. Ребенок страдает головными болями, быстро устает. Без лечения гидроцефалия приводит к отставанию в физическом и психическом развитии. Нейросонография выполняется для диагностики заболевания в качестве дополнительного обследования.
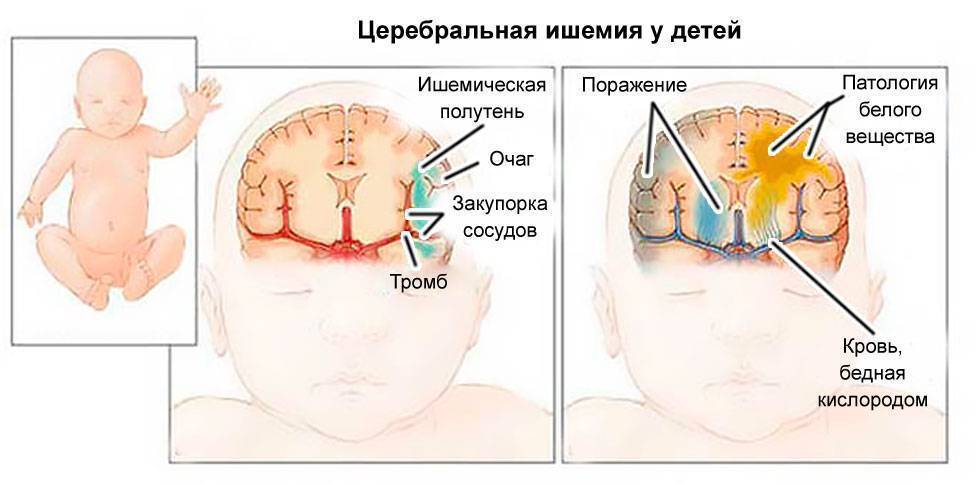
Ишемия
Ишемия у новорожденных развивается в результате недостатка кислорода во время беременности или родов. В легкой степени заболевание приводит к чрезмерной возбудимости или подавленности ребенка. Более тяжелые формы характеризуются внутричерепной гипертензией и сильными судорогами
Тяжелая форма ишемии приводит к отеку мозга и коме.
Для здоровья малыша важно во время диагностировать заболевание и приступить к лечению. Для выявления недуга проводится исследование сосудов и УЗИ головного мозга новорожденного.
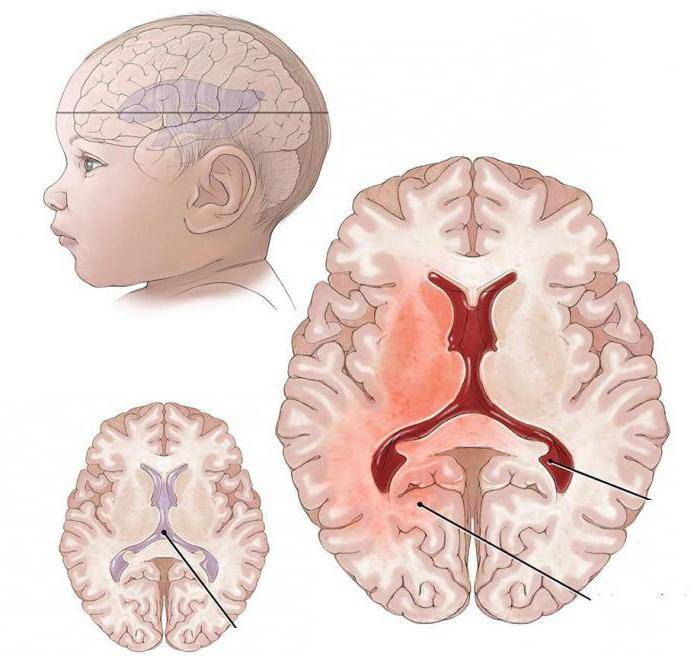
Кисты
Кистами называют заполненные жидкостью шарообразные полости, которые возникают на месте отмирания нервной ткани. Кисты могут появиться в различных областях мозга в качестве единичного новообразования или группой.
УЗИ головного мозга считается наиболее надежным методом диагностики подобных заболеваний для детей до года.
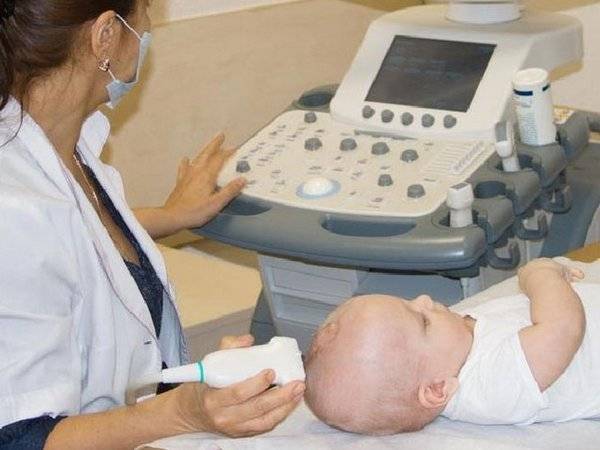
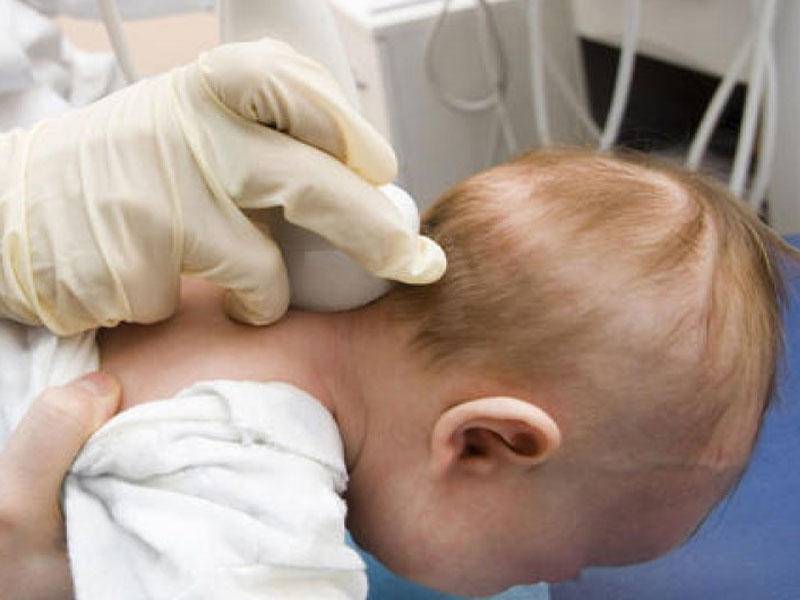
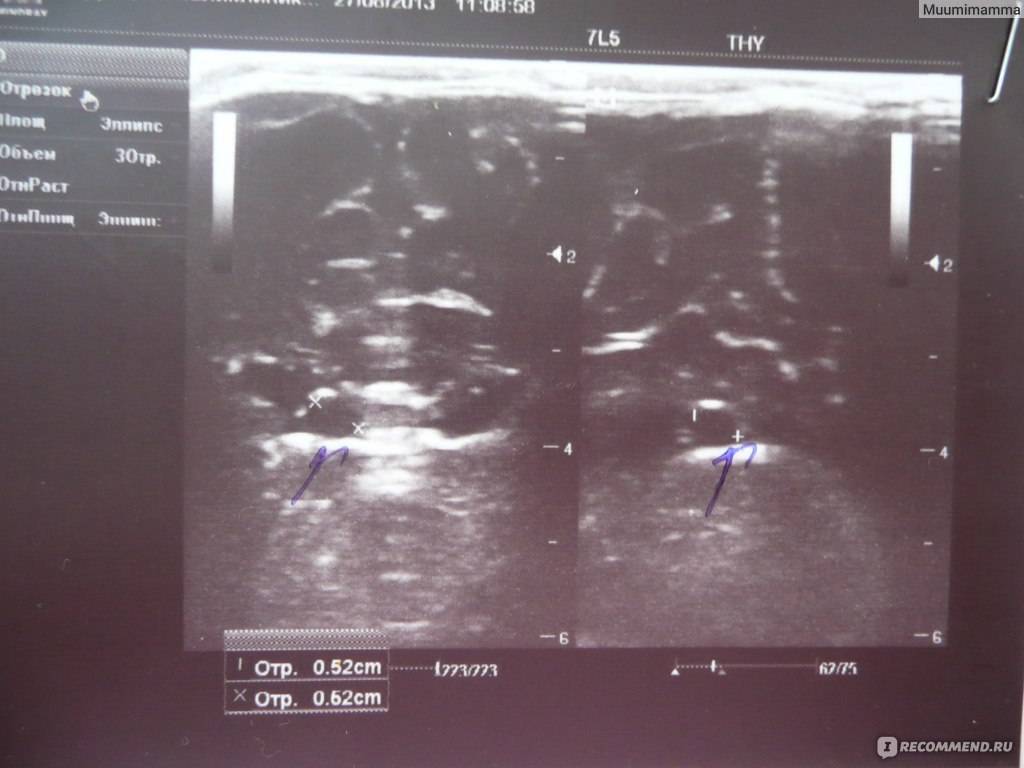
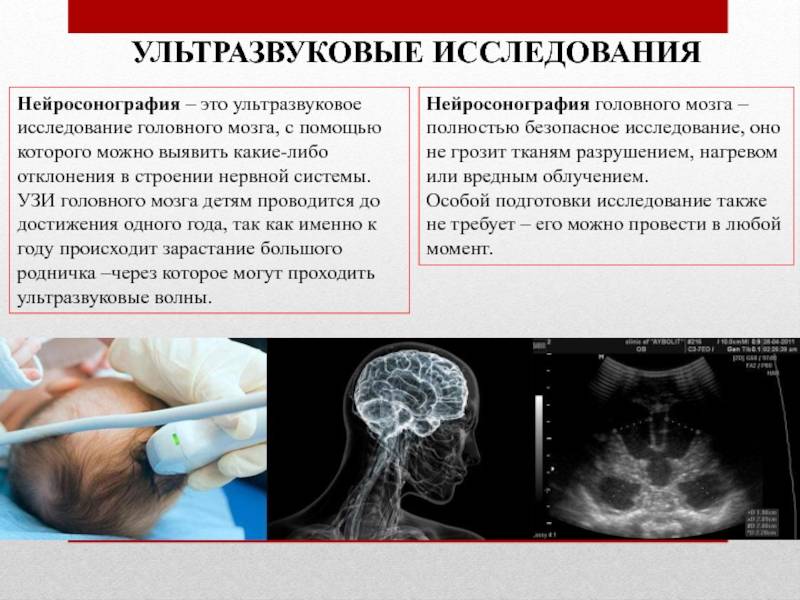
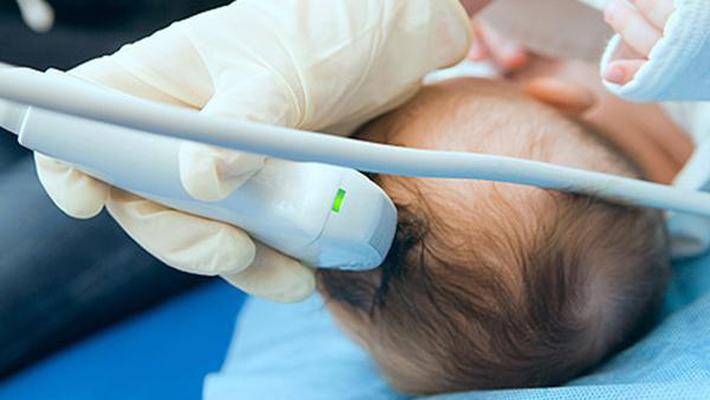
Нейросонография (НСГ)
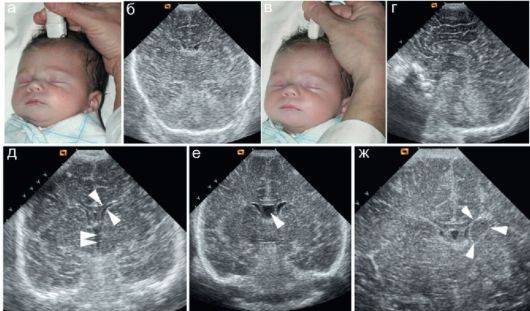
УЗИ головы новорожденного проводится через роднички — не успевшие к этому моменту закрыться мягкотканные «окошки» на своде детского черепа
Именно поэтому так важно не затягивать с обследованием, пока родничок не затянулся, а у врача есть возможность полноценно оценить все доступные структуры головного мозга, пространство вокруг него и желудочки. Метод позволяет быстро и безопасно выявить наличие таких неприятных и зачастую опасных патологий как кисты, кровоизлияния, сосудистые проблемы, увеличение количества спинномозговой жидкости, опухоли
На начальных стадиях многие грозные заболевания могут никак не проявлять себя, поэтому раннее выявление нежелательных изменений позволяет своевременно начать лечение и является залогом скорейшего выздоровления маленького пациента.
В дальнейшем нейросонография поможет отследить динамику протекания нежелательных процессов в головном мозге и судить об эффективности принимаемых мер.
Важно!
Опасна ли желтуха новорожденных?
Желтушка новорожденных распространена среди здоровых новорожденных, и в большинстве случаев является физиологической. У взрослых и небольшой части новорожденных желтуха является патологической, то есть означает наличие расстройства, ее вызывающего. Некоторые из наиболее распространенных причин желтухи новорожденных включают:
Физиологические:
- Физиологическая гипербилирубинемия.
- Желтуха грудного вскармливания.
- Желтуха грудного молока.
Патологические:
- Гипербилирубинемия вследствие гемолитической болезни.
- Дисфункция печени (например, вызванная парентеральным питанием, вызывающим холестаз, неонатальным сепсисом, неонатальным гепатитом).
Физиологическая гипербилирубинемия встречается практически у всех новорожденных. Более короткая продолжительность жизни эритроцитов у новорожденных увеличивает выработку билирубина, а низкий уровень бактериальной микрофлоры в кишечнике (которая превращает билирубин в нерастворимую форму),
в сочетании с повышенным гидролизом конъюгированного билирубина усиливают энтерогепатическое кровообращение, в результате чего печень не сможет справиться с избытком поступающего билирубина. В результате уровень билирубина может возрасти до 308 мкмоль / л к 3-4 дням жизни (к 7-му дню у младенцев-азиатов), а затем снизиться.
Желтуха при грудном вскармливании развивается у одной шестой грудных детей в течение первой недели жизни. Грудное вскармливание увеличивает циркуляцию билирубина из кишечника в печень у некоторых детей, которые потребляют недостаточно молока и у которых обезвоживание и недостаточность калорийности питания.
Желтуха от грудного молока отличается от желтухи при кормлении грудью. Она развивается после первых 5-7 дней жизни и достигает пика примерно через 2 недели. Считается, что она вызывается повышенной концентрацией бета-глюкуронидазы в материнском грудном молоке, что вызывает увеличение превращения нерастворимого билирубина обратно в растворимую (неконъюгированную) форму и его обратное всасывание в толстом кишечнике.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.
УЗИ тазобедренных суставов у грудничков и новорожденных: есть ли альтернативные способы исследования?
До введения в широкую практику УЗИ тазобедренных суставов у грудничков и новорожденных врачи ориентировались на 5 симптомов, которые стали классикой ортопедии:
1.Асимметричность кожных складок на внутренней стороне бедер. Широкая известность и доступность проверки симптома стала причиной ужаса многих родителей. Подобная асимметричность встречается у абсолютно здоровых младенцев, так что данный признак имеет значение только в совокупности с остальными.
2. Симптом щелчка (симптом Ортолани-Маркса). Врач-ортопед кладет малыша на спинку и разводит ножки согнутые в коленном и тазобедренном суставах на 90 градусов. В случае дисплазии при разведении раздается характерный щелчок, свидетельствующий о патологии. Опытный врач может выявить таким способом даже легкую степень дисплазии, поэтому данный симптом остается золотым правилом диагностики. Тем не менее, симптом щелчка нередко исчезает уже к концу второй недели жизни, и крайне редко сохраняется до 3 месяцев.
3.Ограничение отведения бедра на пораженной стороне. В норме согнутые ножки в коленном и тазобедренном суставах ножки новорожденного можно развести до горизонтальной плоскости. При дисплазии эта способность теряется. Симптом не выявляется при легкой дисплазии. Полезен в первые две недели жизни, особенно при односторонней патологии.
4.Относительное укорочение конечности на пораженной стороне (выявляется в положении на спинке при приведенных и согнутых в коленном и тазобедренном суставе ногах (ступня должна стоять на столе). Выявляется только в случае тяжелой деформации со смещением вышедшей из суставной впадины головки вверх.
5.Наружная ротация бедра. Во время сна ребенка родители могут заметить поворот одной ножки кнаружи. Крайне ненадежный симптом (при вывихах определяется не всегда, в то же время может выявляться и у абсолютно здоровых детей).
Таки образом, по сравнению с УЗИ тазобедренных суставов у грудничков и новорожденных, клинические симптомы дисплазии тазобедренного сустава имеют ограничения, связанные с возрастом малыша, и не всегда достоверны. Поэтому их сегодня используют только в качестве показания к дальнейшему обследованию.
Наиболее высокой диагностической ценностью обладает рентгенологическое исследование. Но его назначают исключительно по строгим показаниям (необходимость уточнения диагноза), в виду возможных, в том числе и отдаленных, неблагоприятных последствий для еще не сформировавшегося организма.
Для того чтобы записаться на первичную консультацию специалиста звоните по телефону:
495 565-35-71,
или воспользуйтесь формой:
Показания к назначению УЗИ головного мозга у новорожденных
УЗИ головного мозга у новорожденных проводится, как правило, в тех случаях, когда есть основания подозревать какие-либо нарушения со стороны центральной нервной системы, в частности, если присутствуют следующие симптомы патологии:
oслишком большая головка (подозрение на гидроцефалию, которую в народе называют «водянкой мозга»)
oслишком маленькая головка (микроцефалия);
oнеобычная форма головы или менингоцеле (грыжи мозговых оболочек, выходящие через роднички или швы черепной коробки);
oвидимое выбухание родничков (как правило, свидетельствует о повышенном внутричерепном давлении);
oсудорожный синдром;
oвялость и заторможенность новорожденного (младенец плохо берет грудь, слабо реагирует на окружающие раздражители);
oкосоглазие;
oпараличи;
oвыявляемые при неврологическом обследовании нарушения рефлексов.
Однако далеко не всегда серьезные нарушения проявляются выраженными признаками патологии, поэтому УЗИ головного мозга новорожденным проводят во всех случаях, когда в период беременности и родов на ребенка воздействовали факторы, способные нарушить нормальное развитие ЦНС, а именно:
oвнутриутробная инфекция;
oнесовместимость матери и младенца по резус-фактору или системе АВО (группам крови);
oстремительные или затяжные роды;
oдлительный безводный период;
oиспользование каких-либо акушерских пособий или хирургических вмешательств во время родов (от кесарева сечения до вакуум-экстракции плода).
Разумеется, УЗИ головного мозга новорожденным проводят также в тех случаях, когда есть основания подозревать патологию нервной системы, возникшую после родов. К примеру, после травмы головы или при подозрении на менингит.
Следует учитывать, что некоторые нарушения развития довольно часто сочетаются с патологией центральной нервной системы, поэтому УЗИ головного мозга новорожденным также назначают при следующих патологиях:
oнедоношенность (рождение ребенка на сроке до 36 недель гестации);
oмалый вес (до 2700 грамм);
oпоказания по шкале Апгар ниже 7/7 (особенно опасны отклонения со стороны второй цифры);
oкривошея;
oкосолапость;
oхромосомные патологии;
oстигмы эмбриогенеза (мелкие пороки развития – лишние пальцы, сращение пальцев, нарушение формы ушной раковины и т.д.).
Поскольку УЗИ головного мозга у новорожденных – абсолютно безопасный, безболезненный и общедоступный метод, многие врачи советуют проводить диагностику с профилактической целью, чтобы полностью исключить патологию ЦНС, которая нередко на начальных стадиях развития протекает скрыто. Во многих странах УЗИ головного мозга у новорожденных является обязательным исследованием, так же как и УЗИ плода во время беременности.
Для того чтобы записаться на первичную консультацию специалиста звоните по телефону:
495 565-35-71,
или воспользуйтесь формой:
Диагностика желтухи у детей
Диагноз гипербилирубинемии подозревается по цвету кожных покровов и белков глаз младенца и подтверждается измерением сывороточного билирубина.
Уровень билирубина в сыворотке крови, необходимый для возникновения желтухи, варьируется в зависимости от тона кожи и области тела, но желтуха обычно становится видимой на белках глаз при превышении нормы и концентрации от 34 до 51 мкмоль / л, а на лице примерно от 68 до 86 мкмоль / л. С увеличением уровня билирубина желтуха прогрессирует в направлении от головы к ногам, появляясь в области пупка примерно при концентрации 258 мкмоль / л, а на ногах при уровне 340 мкмоль / л.
Концентрация билирубина > 170 мкмоль / л у недоношенных детей или > 308 мкмоль / л у доношенных детей требует дополнительных анализов гематокрит, мазок крови, оценку количества ретикулоцитов, прямой тест Кумбса, общий сывороточный билирубин и концентрацию прямого билирубина в сыворотке, сопоставление группы крови и резус-фактора младенца и матери.
Отклонения от нормы в анализах на беременность
Кровь на β – ХГЧ назначают для установления самого факта беременности, выявления внематочной, замершей, многоплодной видов беременности, диагностирования пороков развития плода.
Повышение β – ХГЧ в крови может наблюдаться, если присутствуют:
- Многоплодная беременность.
- Аномалии развития плода (как пример — синдром Дауна);
- Различные опухоли трофобласта (пузырный занос, хориокарцинома).
- Опухоли эмбрионального зачатка (сюда можно отнести тератому яичка или яичника, семиному);
- Сахарный диабет.
- Токсикоз.
Уровень гормона снижается при:
- Замершей или внематочной беременности.
- Угрозе выкидыша.
- Патологиях развития плода (синдром Эдвардса и др).
Как сдают анализ на ХГЧ
Для определения беременности у женщины берется кровь, а после по содержанию в ней гормона можно диагностировать беременность, и даже определить срок.
Также существуют определенные условия, соблюдение которых необходимо, чтобы не исказить результаты анализа:
- Кровь берется по прошествии 5-ти часов с момента последнего приема пищи или утром натощак.
- Врач, берущий анализы должен быть уведомлен о приеме любых лекарств, чтобы учесть входящие в них вещества при анализе.
- Врач должен знать о наличии у пациентов заболеваний (если таковые имеются).
Это поможет исключить фактор ложноположительного повышения уровня гормона в крови, которое может быть вызвано рядом причин, начиная от рациона, заканчивая медикаментозным воздействием. Для большей уверенности нужно повторить процедуру спустя несколько дней.
Нужно добавить, что иногда анализ крови на наличие гормона ХГЧ назначают женщинам и даже мужчинам в ходе медицинского обследования, т.к. он может указывать еще на развитие онкологии или пузырного заноса. Но в этом случае уровень гормона в любом случае будет меньше нормы, характерной для развивающейся беременности.
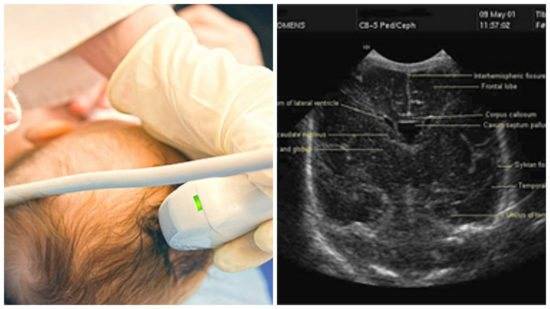
Что показывает нейросонография (УЗИ мозга)
Как правило, УЗИ мозга назначается детям в раннем возрасте (до 6 месяцев). Благодаря проведению этой процедуры могут диагностироваться такие заболевания и патологии как:
- Повышенное внутричерепное давление.
- Разнообразные аномалии в развитии.
- Гидроцефалия.
- Кровоизлияние.
- Аневризма.
- Доброкачественные, а также злокачественные образования.
- Ишемия.
Кроме того, благодаря проведению ультразвукового исследования коры головного мозга можно обнаружить возникновение разнообразных осложнений, которые, как правило, возникают после перенесенных травм либо инфекционных заболеваний. Полученная информация, после прохождения этой диагностики, позволяет поставить более точный диагноз пациенту и назначить наиболее эффективный курс лечения.
Описание процедуры
Как правило, такое обследование как УЗИ головного мозга назначается младенцам либо детям, возраст которых составляет не более 1 года. Это обусловлено тем, что у новорожденных детей костная структура черепа, на определенных участках головы, в отличие от взрослых людей, не прилегает плотно по отношению друг к другу.
Такие места, где соединительная ткань еще не успела преобразоваться в костную структуру, называются родничками. Поэтому в данном случае сделать УЗИ младенцу и получить детальные результаты обследования несложно. Этот метод нейросонографии называется чрезродничковым.
Однако следует отметить, что в некоторых случаях, такая диагностика как УЗИ головного мозга, может применяться и для проведения обследования детей, возраст которых составляет более 1 года. В этом случае проводится так называемая транскраниальная нейросонография. Она предусматривает проведение обследования непосредственно через так называемую височную кость черепной коробки. Транскраниальную нейросонографию целесообразно использовать при обследовании детей и подростков, возраст которых не превышает 17 лет.
На заметку! Нейросонография является обязательной процедурой. Она назначается младенцам, возраст которых составляет от 1 до 1,5 месяцев. В некоторых случаях она может быть назначена детям в возрасте от 3 до 9 месяцев.
УЗИ головного мозга является абсолютно безопасной и безболезненной процедурой, у которой нет противопоказаний к назначению и проведению. Этот метод обследования активно используется в мировой медицине с 80-х годов прошлого столетия. Для проведения УЗИ не нужно проводить никаких предварительных подготовительных мероприятий. Кроме того, это обследование может быть проведено даже в тех случаях, когда ребенок находится в состоянии сна.
Диагностика заболеваний с помощью УЗИ
В современной медицине эхография представляет собой один из важнейших методов диагностики заболеваний, мониторинга за процессом лечения и оценке его эффективности. Исследования могут быть плановыми или применены в неотложных состояниях, проводиться в динамике и сопровождаться в послеоперационный период. УЗИ-специалисты нашей клиники проводят весь спектр обследований как у взрослых, так и у детей.
Что можно исследовать с помощью УЗИ
- Органы брюшной полости (печень, селезенка, желчный пузырь, тонкий и толстый кишечник, желудок и поджелудочная железа);
- Исследование почек;
- Исследование мочевого пузыря;
- Работа сердца;
- Состояние щитовидной железы;
- Сосуды конечностей, тела и головы;
- Состояние репродуктивных органов у мужчин и женщин.
Говоря подробнее о последнем виде УЗИ, нужно отметить, что для будущей мамы главное понимать, что от своевременного посещения врача функциональной диагностики зависит будущее ее малыша. Эхография – это еще одна возможность получить важнейшую информацию о развитии ребенка.
Диагностика врожденной патологии
В наше время, благодаря достижениям современной медицины, возможна ранняя диагностика врожденной патологии во внутриутробном периоде. Информация, полученная после диагностики врожденных пороков, необходима для принятия решения о дальнейшей тактике ведения пациентки:
- срочного лечения врожденного порока;
- проведения родов в специализированных учреждениях для своевременного лечения врожденных пороков;
- прерывание беременности при невозможности лечения врожденного порока и нарушениях, несовместимых с жизнью.
Стоит отметить, что терапия детской врожденной патологии различается по степени тяжести и природе порока. По данным статистики, врожденные патологии плода в 25% случаев приводят к гибели малыша в течение 1 года жизни. В 25% врожденные пороки развития у детей приводят к умственным и физическим отклонениям. И только в 5% случаев есть возможность проведения лечения детской врожденной патологии.
Диагностика врожденной патологии заключается в проведении прямых (инвазивных и неинвазивных) и непрямых способов исследования.
Непрямые методы диагностики врожденных пороков: анализы крови на АФП, ХГЧ, гормоны, иммунологические, серологические, генетические тесты и т.п. На основании результатов этих исследований можно предположить наличие или высокий риск развития врожденных пороков плода. Особое значение в диагностике врожденной патологии имеет определение уровня АФП и ХГЧ, так как отклонения от нормы часто предполагают формирование врожденной патологии плода, в частности нервной системы.
Помимо этих способов исследования, все беременные проходят неинвазивные прямые методы диагностики врожденных пороков в плановом порядке: УЗИ, допплерометрия, КТГ. УЗИ проводится 3 раза в течение всего срока беременности, но при необходимости назначают дополнительные процедуры. Так как к 19-20 неделе уже сформированы практически все органы и системы, то видны на УЗИ врожденные пороки развития плода в 80-86% случаев. Одна из разновидностей УЗИ – допплерометрия, позволяющая оценить параметры кровообращения. При этом признаки врожденных пороков развития на УЗИ определяются в ранние сроки беременности.
На 28-30 неделе беременности и во время родов беременным проводят КТГ, этот метод позволяет оценить характер сердечных сокращений плода (при помощи УЗ датчика) и схваток, а также определить вероятность осложнений родового и послеродового периода. Стоит отметить, что КТГ позволяет определить УЗ признаки врожденных пороков развития сердца и системы кровообращения, а также врожденные пороки центральной нервной системы. Если результаты неинвазивной диагностики врожденных пороков плода неудовлетворительны, то прибегают к дополнительным инвазивным методикам для изучения генетического материала плода (амниоцентезу, плацентоцентезу, хорионцентезу, забору крови пуповины, биопсии ворсин хориона).
Виды УЗИ головного мозга для детей
При нейросонографии датчик располагается в различных областях головы. В связи с его положением различают несколько видов УЗИ головного мозга для детей: чрезродничковое, транскраниальное, комбинированное и обследование через повреждения костей.
Транскраниальная ультрасонография проводится детям старше года, так как из-за зарастания родничков приходится проводить обследование через височную или теменную кость. Комбинированный метод используется для получения максимально подробного изображения головного мозга с различных ракурсов. Обследование сочетает положение датчика при транскраниальном чрезродничковом обследовании.
Нейросонография
При нейросонографии обследование проводится через неокостеневшие участки черепа – роднички. Их зарастание происходит к году, реже – к полутора годам, поэтому УЗИ головы через роднички проводят ребенку до года.
Нейросонография: показания для исследования
Основные показания для нейросонографии.
1. Необычная форма головы.
2. Внутриутробная гипоксия (недостаток кислорода).
3. Внутриутробная гипотрофия.
4. Тяжело протекали роды (тяжелые трудные роды).
5. Затяжные или стремительные роды.
6. Ребенок при рождении, после рождения сразу не закричал.
7. Дети, которым проводилась реанимация и интенсивная терапия.
8. Длительный безводный промежуток.
9. Кесарево сечение.
10. Низкая оценка по шкале Апгар (шкала Апгар: 7, 6, 5, 4, 3, 2 балла,1 балл).
11. Ребенок недоношенный.
12. Есть подозрение на родовую травму (родовая травма).
13. Дети после акушерских манипуляций (наложение акушерских щипцов, извлечение плода за тазовый конец).
14. Низкая масса тела при рождении.
15. Наличие у ребенка патологических рефлексов (неврологические патологические рефлексы, косоглазие и др.).
16. Задержка речевого развития.
17. Частые срыгивания.
18. Ребенок часто плачет (плач ребенка).
19. У ребенка судороги, судорожный синдром, паралич, парез, кривошея.
20. Задержка психомоторного развития.
21. Задержка психического развития.
22. Задержка психоречевого развития.
23. Задержка моторного развития.
24. Угроза развития ДЦП (детский церебральный паралич).
25. Перинатальная энцефалопатия (ПЭП).
26. Врожденные пороки развития (ВПР).
27. Аномалия развития любых органов и систем.
28. Генетические заболевания.
29. Внутриутробная инфекция, подозрение на внутриутробную инфекцию.
30. Хромосомные и геномные болезни.
31. ГБН, гемолитическая болезнь новорожденных, резус конфликт матери и плода (Rh конфликт).
Все это прямые показания для проведения исследования.