Причины появления диастаза мышц живота
Главная причина расхождения — это чрезмерно высокое давление, которое возникает в брюшной полости. При этом предпосылки повышенного внутрибрюшного имеют разную природу. К ним относят:
- Потерю эластичности мышц в результате быстрого похудения.
- Чрезмерные физические нагрузки.
- Дисплазию — неправильное развитие тканей и органов. Помимо диастаза сопровождается многими дополнительными проявлениями: грыжей, варикозом, геморроем и др.
- Беременность. В результате смены гормонального фона сокращается выработка коллагена, ткани теряют упругость, становятся рыхлыми. Одновременно с этим увеличенная в размерах матка существенно повышает давление на ослабленные мышечные структуры и белую линию.
В 60 % случаев диастаз у женщин связан с беременностью. Патология начинает развиваться в середине второго триместра. Именно в этом время мышцы растягиваются под действием нарастающего брюшного давления. В норме после родов матка восстанавливает прежний размер, а ширина белой линии возвращается в нормальное значение до 2 см.
Однако во многих случаях процесс восстановления осложняется сопутствующими факторами, которые мешают тканям вернуться в прежнее положение. К таким факторам относят:
- зрелый возраст роженицы;
- лишний вес до и во время беременности;
- слишком крупный плод;
- количество предыдущих беременностей и родов;
- тип беременности (один плод или несколько);
- осложнения во время вынашивания плода;
- слишком быстрый возврат к активным физическим нагрузкам после родов.
Диастаз может возникать и у детей, особенно у недоношенных. Ключевая предпосылка к развитию патологии — несостоятельность мускулатуры, сухожилий ребенка. При этом чаще всего дефект устраняется самостоятельно в течение первого года жизни малыша. В этот период времени мышцы обретают тонус, связки становятся крепкими. Риск сохранения расхождения есть только у детей с синдромом Дауна.
Всего лишь в 1,5 % случаев диастаз диагностируют у мужчин. Основные предпосылки такие же, как у женщин: ожирение, дисплазия, резкая потеря веса. Также мужчины чаще чрезмерно увлекаются силовыми нагрузками, которые вызывают не только грыжи и варикоз, но и провоцируют формирование диастаза.
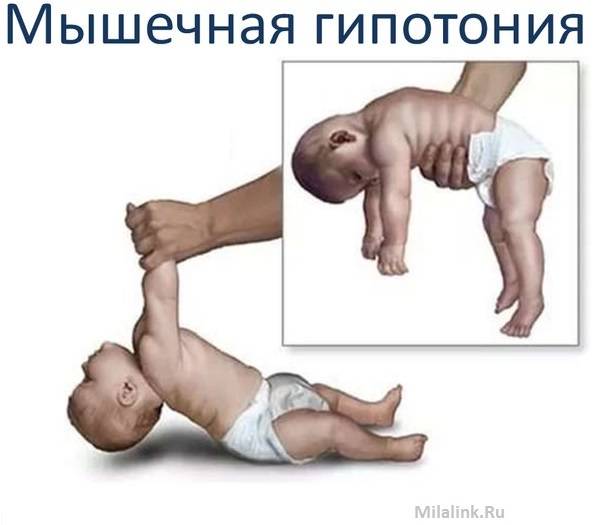
Гипертонус у младенца, причины появления
Чтобы определить способы лечения, нужно знать, почему возник гипертонус у младенца. На процесс выздоровления оказывают вызвавшие гипертонус причины. Если на ребенка негативно влияет климат, экология, то без устранения этих факторов лечение эффективным не будет.
Причины, по которым возникает гипертонус у младенца:
- осложненная беременность;
- тяжелые роды и родовые травы;
- несовпадение резус-фактора мамы и малыша;
- угрозы прерывания беременности;
- низкий уровень кислорода в крови;
- плохая экология;
- вредные привычки родителей;
- высокое внутричерепное давление;
- излишняя возбудимость;
- перинатальные нарушения деятельности головного мозга.
Вызывают гипертонус причины разные. Задача родителей и врачей предотвратить негативные факторы во время беременности и в первые месяцы жизни малыша. Если же гипертонус не проходит, начинать лечение новорожденного.
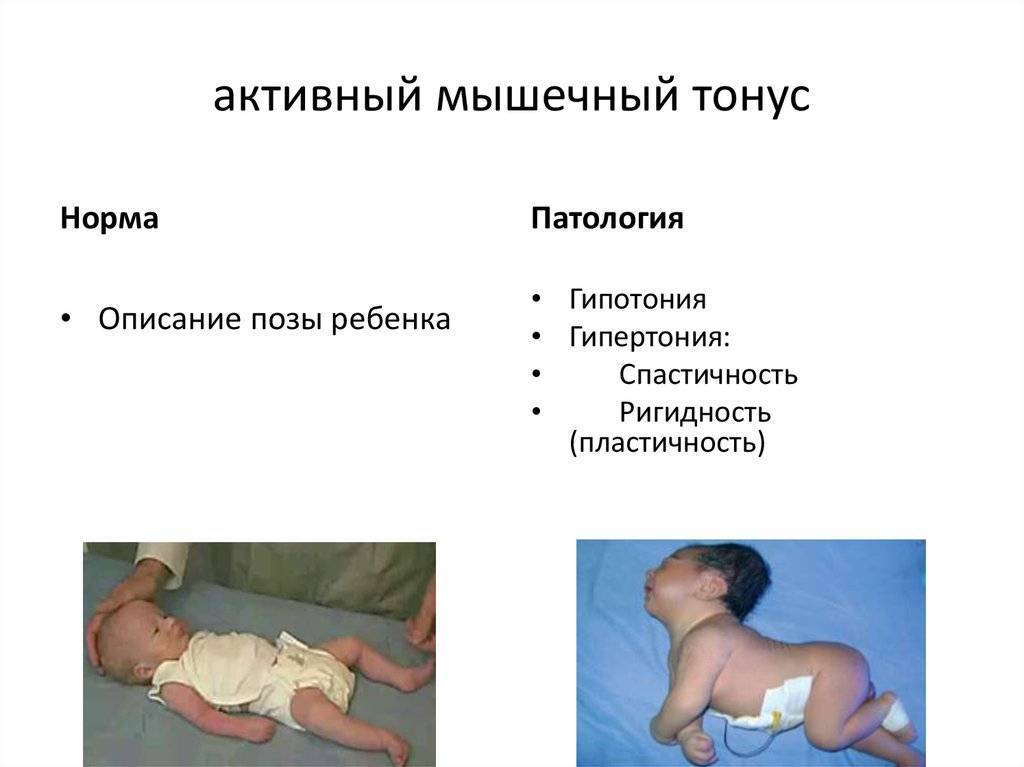
Как оценить особенности тонуса
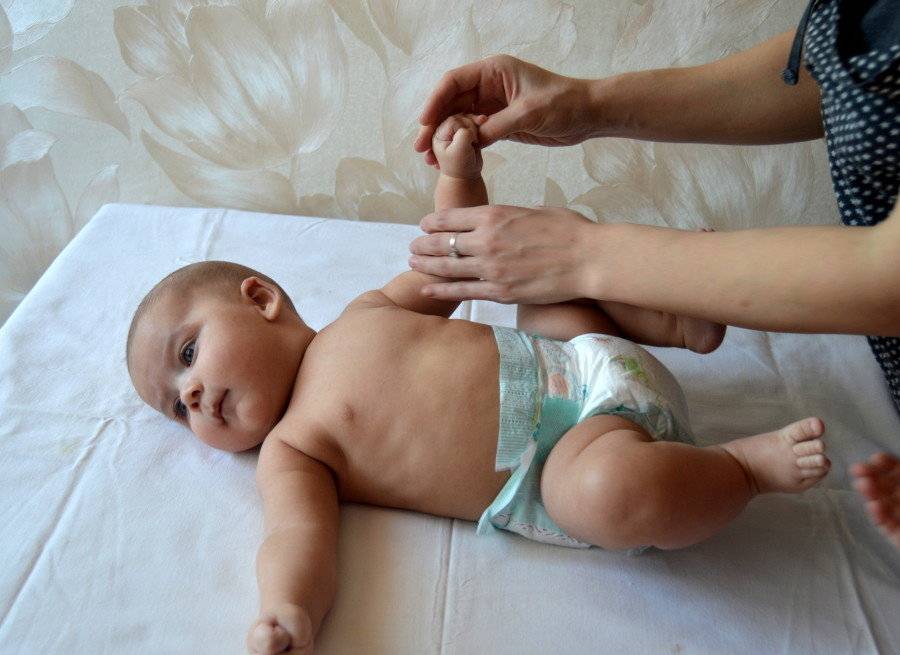
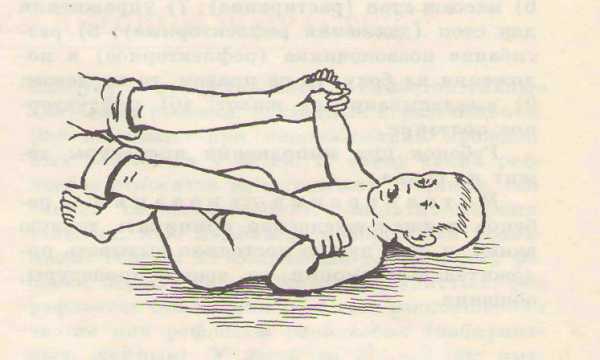
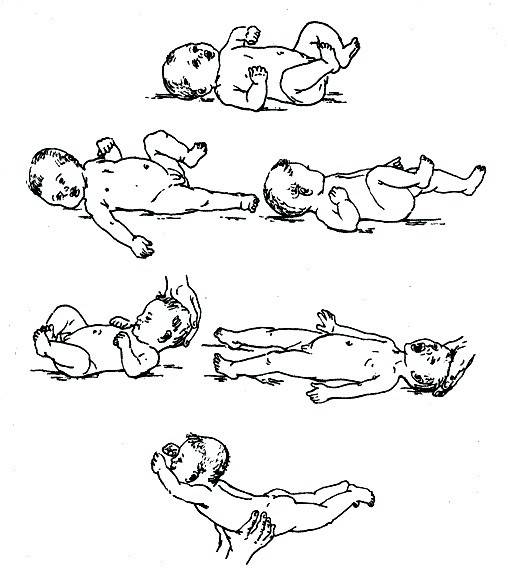
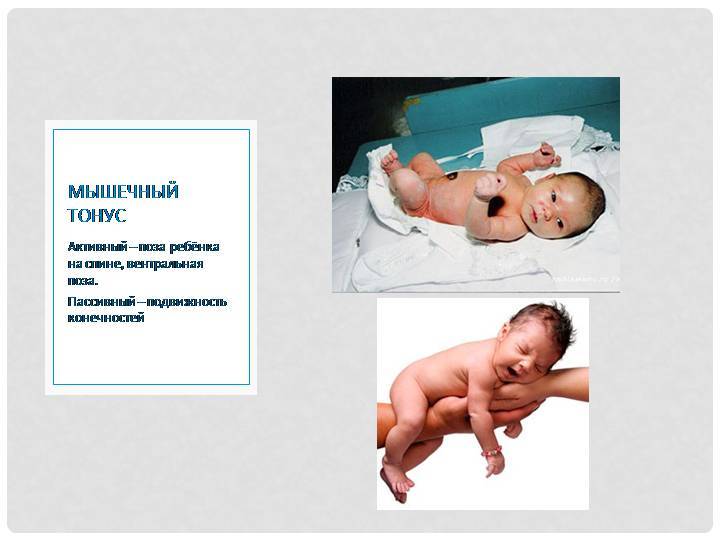
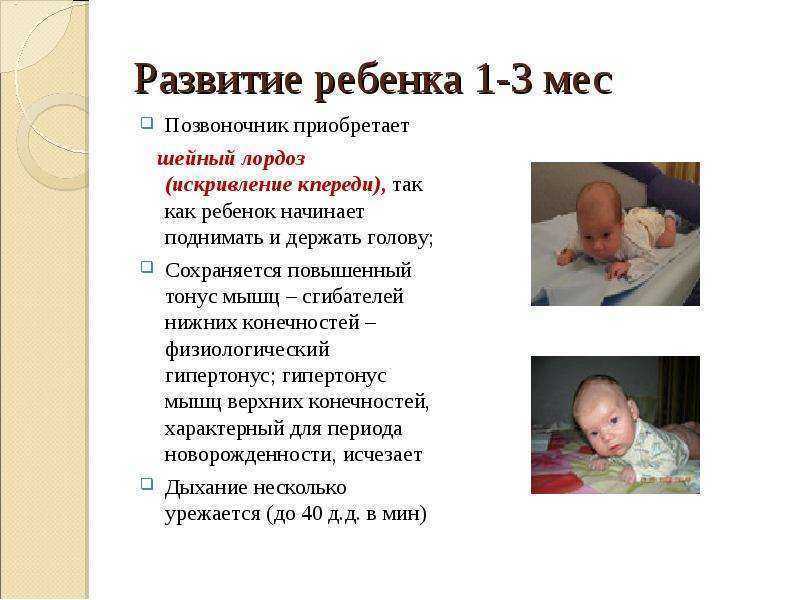
Обычно тонус мышц новорожденного оценивают, глядя на позу ребенка в спящем состоянии и когда он двигается. Оценить более тонкие особенности состояния мышц вашего ребенка может только врач-невролог, который для начала задаст определенные вопросы маме: о том, как родился малыш (в результате физиологических родов или кесарева сечения) и каким было его предлежание (лицевое, ягодичное и т.д.). Причиной повышенного тонуса мышц шеи у грудничка, из-за которого у ребенка слишком сильно запрокинута голова, может быть лицевое предлежание в родах, а повышенный тонус ног (когда ножки разогнуты) часто возникает при ягодичном предлежании. А вот поза «эмбриона», которую ребенок принимает, когда спит — признак нормального тонуса. При этом у ребенка ручки сжаты в кулачки и согнуты у груди, а ножки с разведенными бедрами — согнуты к животику.
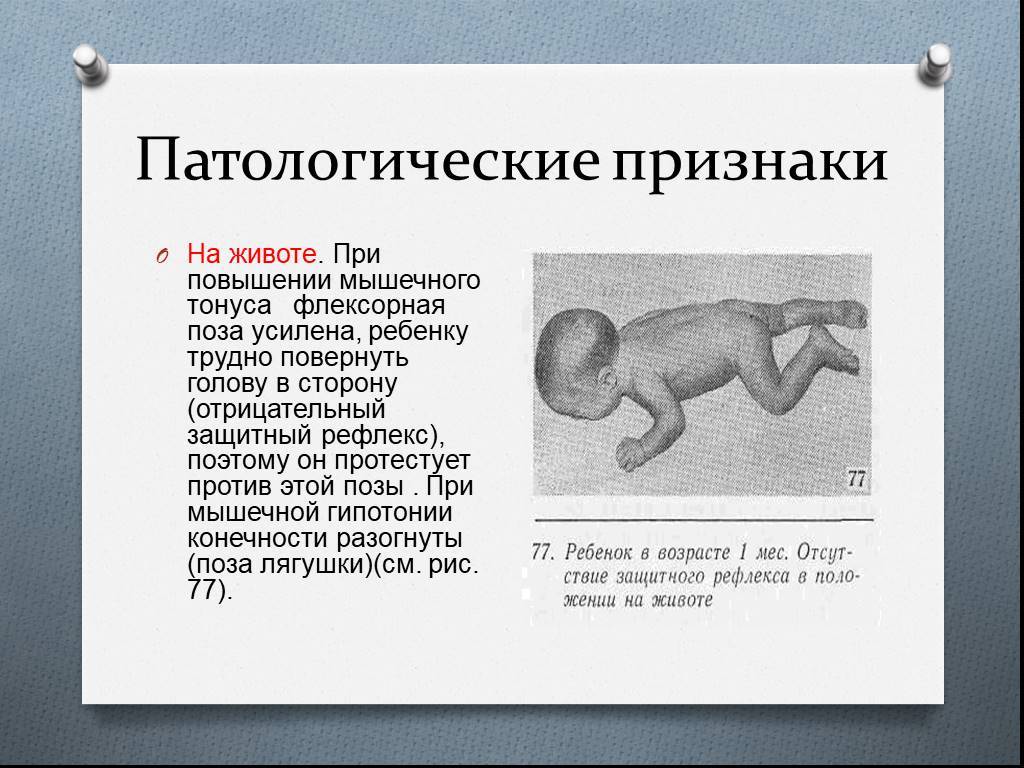
Физиологичный гипертонус в первые месяцы после рождения не позволяет малышу совершать обычные человеческие движения: он может быстро двигать ножками, скрещивать их, отталкиваться, сгибать их и разгибать. Но ручками также активно малыш двигать пока не умеет: он способен только сгибать их в локтях и иногда разжимать кулачки. Голова грудничка немного запрокинута назад из-за гипертонуса мышц шеи. Тонус мышц у малыша может резко повышаться, когда он плачет или беспокоится.
Папаверин при беременности
Лекарственное средство Папаверин обладает спазмолитическим и сосудорасширяющим действием. Влияет на:
- расслабление мышц сосудов и ЖКТ, мочеполовой и дыхательной системы;
- снижение АД;
- возбудимость сердечной мышцы.
Выпускается в трех формах: таблетки, раствор для инъекций и суппозитории ректальные. В составе препарата:
- гидрохлорид папаверина – 0,02 г;
- вещества вспомогательного назначения: твердый жир.
Показания к применению:
- спазмы гладких мышц (коли, колика, холецистит и т.д.);
- спазмы сосудов головного мозга, бронхоспазм;
- стенокардия.
Уколы Папаверина при беременности и свечи часто назначаются врачом. В начальный период этого состояния в организме женщины происходит гормональная перестройка.
Одним из важнейших гормонов, который должен вырабатываться в необходимом количестве, выступает прогестерон.
Но часто его не хватает женщине, что может привести к негативным последствиям в процессе вынашивания малыша. Поэтому при наличии определенных показаний, гинекологи прописывают своим пациенткам этот препарат.
Показания к применению папаверина при беременности
При беременности Папаверин обычно назначается при угрозе невынашивания плода и при наличии гипертонуса матки. Эти явления можно часто наблюдать у беременных пациенток. Папаверин в качестве спазмолитического препарата снижает тонус матки.
Он безопасен для женщин, находящихся в состоянии беременности, что подтверждается его массовым применением и рождением после этого здоровых детишек. Для будущего ребенка он не представляет никакой угрозы. Папаверин при беременности прекрасно справляется со своими обязанностями в плане снятия напряжения мышц матки.
Свечи с Папаверином при беременности способны предотвратить выкидыш, преждевременные роды и гипертонус матки.
Противопоказания к применению Папаверина
К любому лекарственному препарату существуют определенные противопоказания. При их наличии применять лекарство для лечения противопоказано. В частности, папаверин противопоказан в таких случаях:
- патология почек;
- пожилой и детский возраст (до 6 месяцев);
- AV блокада;
- повышенная чувствительность к компонентам препарата.
С осторожностью лекарственное средство применяется при шоковых состояниях организма, хронической патологии почек, черепно-мозговой травме, гиперплазии предстательной железы
Как принимать Папаверин во время беременности
Папаверин на ранних сроках беременности назначают для того, чтобы уменьшить вероятность выкидыша, если существует такой риск. Кроме того, его назначают за две недели до предполагаемых родов, так как он размягчает шейку матки.
Отзывы о папаверине при беременности вы можете прочитать внизу страницы. Свечи и уколы устраняют вероятность выкидыша и дискомфортные ощущения внизу живота.
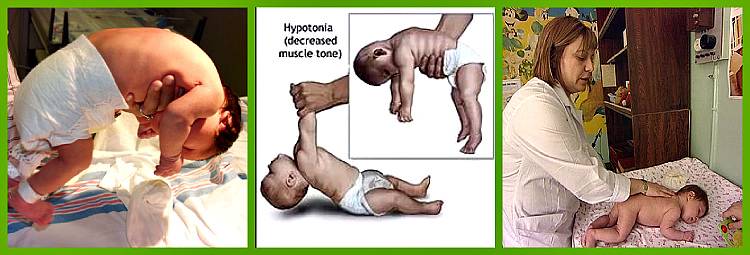
Что такое гипертонус мышц?
Гипертонус – это аномальное состояние мышечных волокон, при котором отмечается их перенапряжение, снижение способности к растяжению, уплотнение и уменьшение объема движений. Гипертонус бывает:
- физиологический;
- патологический.
Если первый вид обратим, и тонус приходит в норму самостоятельно, то второй вызывает нарушения опорно-двигательной системы, которые могут стать необратимыми. Последствия нелеченого феномена приводят к органическим патологиям – структурным и функциональным. Чем раньше выявлен гипертонус и начато лечение, тем лучше будет его результат. Обследовать ребенка у специалиста необходимо при первых признаках патологии.
Диагностика
- История заболевания, жалобы пациента (длительность болевого синдрома, интенсивность болей, характер болей, связь с движением или другими провоцирующими факторами.
- Оценка неврологического статуса. Состояние мышц наличие участков спазма или болевых точек (триггеров), подвижность сегментов позвоночника, движения, вызывающие усиление болей.
- Рентгенография позвоночника (при исследовании шейного отдела возможно проведение с функциональными пробами. Рентгенография позволяет обнаружить выраженные дегенеративные изменения (в костной ткани).
- МРТ и КТ. Эти исследования необходимы для визуализации дегенеративных изменений в мягких тканях (грыжа диска, протрузия наличие компрессии невральных структур)
- ЭМГ – исследование позволяет определить степень нарушения проводимости по нервам и мышцам.
Гипертонус мышц у младенцев — симптомы
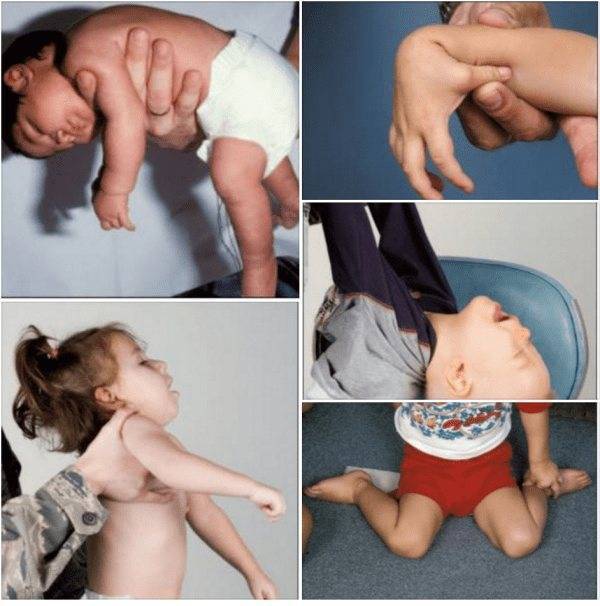
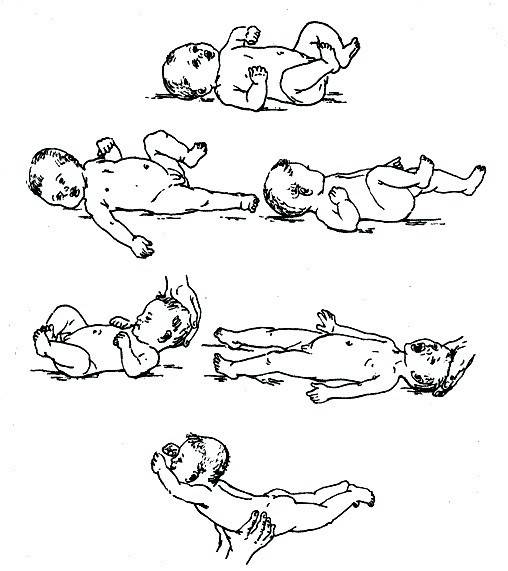
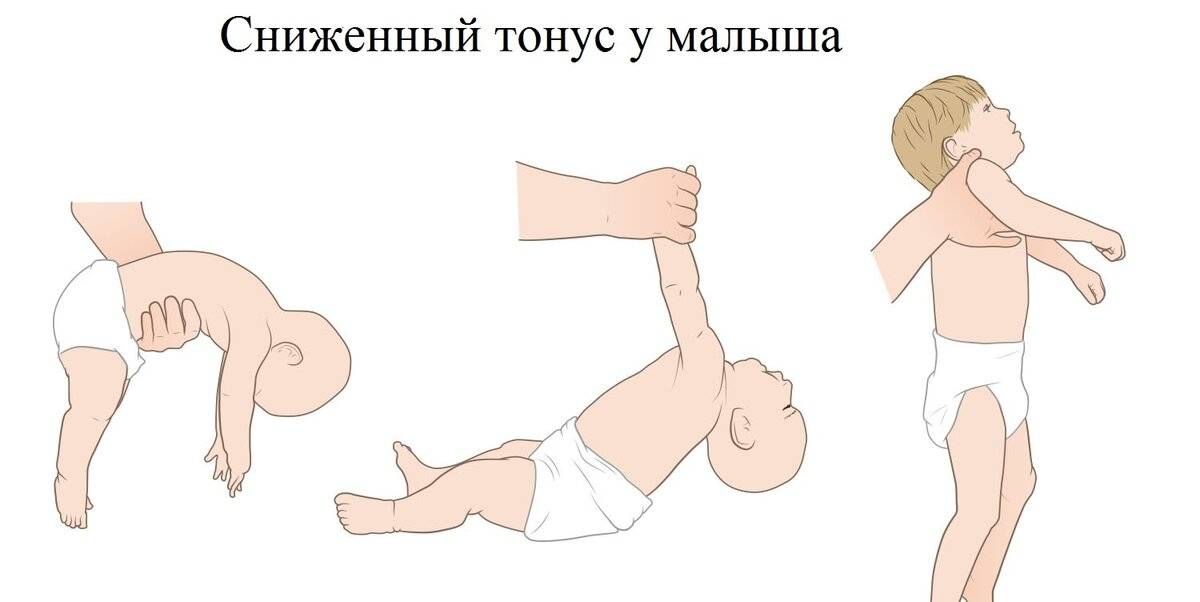
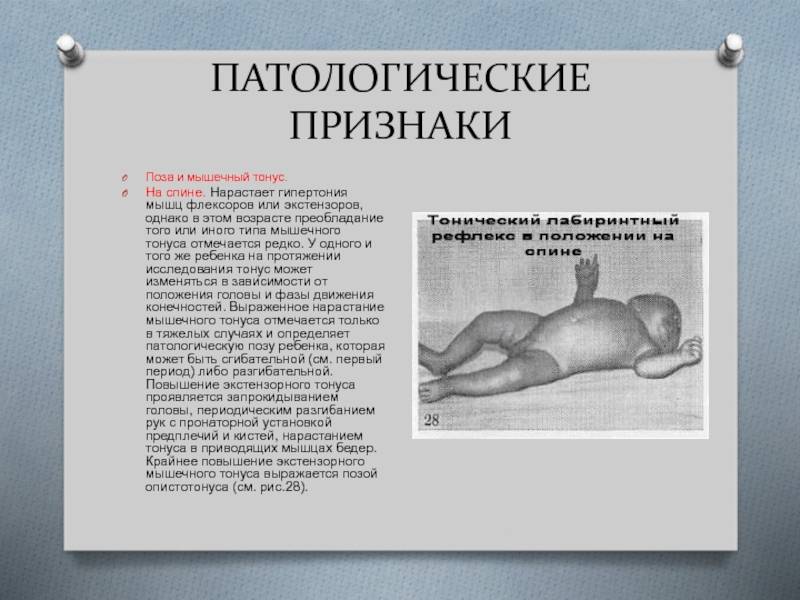
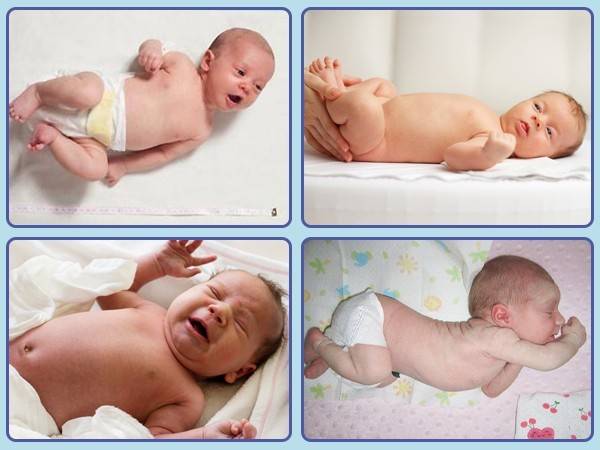
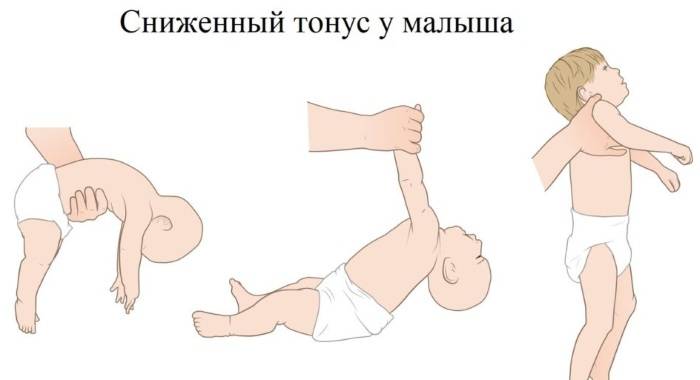
Если перенапряжение мышечных групп у новорожденного не нормальное явление, обусловленное физиологическими причинами, то патология сопровождается характерными симптомами:
- беспокойное поведение;
- вынужденная поза – тельце изогнуто в виде буквы «С»;
- ручки и ножки согнуты, и для их распрямления необходимо приложить усилие;
- кисти рук плотно сжаты;
- головка находится в неестественном положении;
- новорожденный плохо сосет грудь, быстро устает;
- ребенок беспокойно спит, просыпается;
- наблюдается частый плач;
- грудничок неадекватно реагирует даже на приглушенный свет и тихий звук, обильно срыгивает после кормления;
- младенец предпочитает лежать в определенной позе.
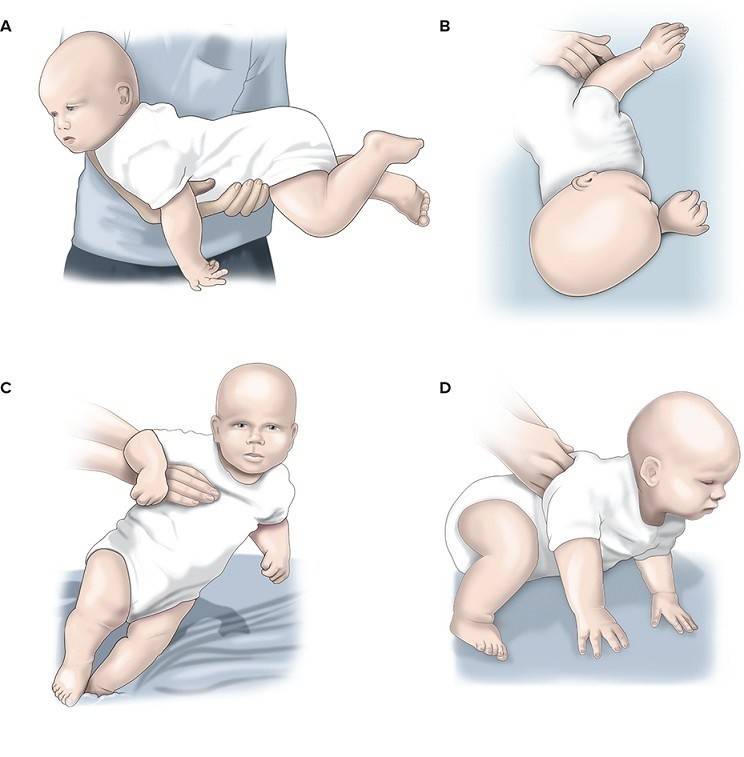
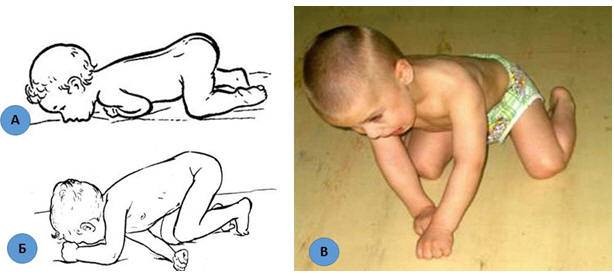
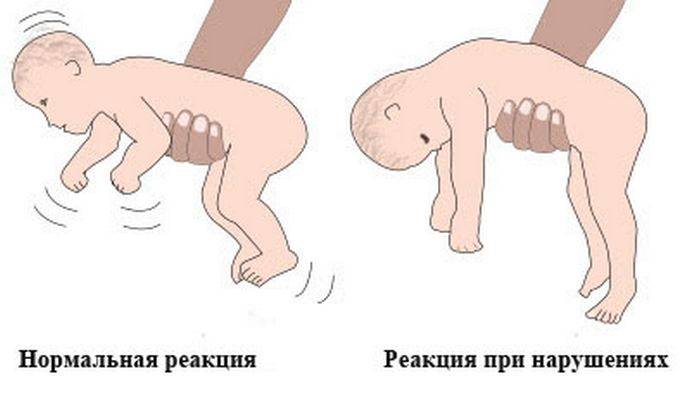
С возрастом симптомы становятся выраженней, гипертонус нарушает структуру и функции тканей, в патологический процесс вовлекаются новые структуры, происходят дегенеративные процессы в тканях из-за нарушения их питания и кровоснабжения. При физической зрелости дети опираются на всю стопу, если их, удерживая под подмышки поднести к горизонтальной поверхности.
Родителей должно заинтересовать, почему ребенок ходит на носочках при проведении такого теста. Подобные признаки свидетельствуют о нарушении функций нервной системы. Дети, у которых имеется гипертонус мышц верхних конечностей, дольше своих сверстников не берут предметы, движения рук не скоординированы, не точны и хаотичны. Малыш не реагирует на тактильные ощущения.
Ребенок в возрасте до года не отдает предпочтения левой или правой руке. Если малыш чаще действует одной рукой, то это сигнал о возможном наличии патологии. Когда новорожденный с первых дней жизни уверенно держит головку, то это свидетельствует, что присутствует гипертонус шейных мышц.
Лечение
Лечение при мышечно-тонических синдромах в основном направлено на лечение основного заболевания, послужившего причиной мышечного спазма. Но нередко снятие мышечного спазма приводит к положительной динамике и самого заболевания. Кроме того, длительный спазм мышц приводит к формированию замкнутого патологического круга. И поэтому задача пациента максимально быстрее обратиться к врачу и устранить мышечный спазм. Рекомендуются следующие лечебные мероприятия:
- Ортопедические изделия. Ношение корсета (поясничный отдел) или воротника Шанца для разгрузки соответствующих отделов позвоночника. Использование ортопедических подушек.
- Медикаментозное лечение. Для уменьшения мышечного спазма возможно применение миорелаксантов, таких, как мидокалм, сирдалуд, баклофен. НПВС (мовалис, вольтарен, ибупрофен и т. д.) помогают уменьшить болевые проявления и снять воспаление.
- Местные инъекции анестетиков иногда вместе с кортикостероидами помогают прервать патологическую импульсацию триггерных точек.
- Массаж и мануальная терапия достаточно эффективны при мышечно-тоническом синдроме. Эти методы позволяют нормализовать тонус мышц, мобильность двигательных сегментов и таким образом устранить причину болевого синдрома.
- Иглорефлексотерапия – хорошо зарекомендовавший себя метод лечения мышечно-тонических синдромов. Метод, прежде всего, помогает минимизировать прием медикаментов, нормализует проводимость по нервным волокнам и снимает боль.
- Физиотерапия. Такие процедуры как электрофорез, магнитотерапия, ДДТ, СМТ позволяют уменьшить отек тканей, улучшить кровообращение и уменьшить болевые проявления.
- ЛФК. После уменьшения болевого синдрома комплекс упражнений помогает нормализовать мышечный корсет, тонус мышц и является профилактикой мышечных спазмов
Лечение гипертонуса мышц у новорожденного
Перед тем, как начать лечение патологии врач проводит мануальную и аппаратную диагностику
Важно для установления точного диагноза определить причины гипертонуса мышц у новорожденных, т.к. только при воздействии на них может быть получен стабильный результат
Медицинский осмотр дает возможность установить предположительный диагноз, дифференцировать патологию от схожих по проявлениям заболеваний. Если в патологический процесс вовлечена нервная система, то требуется обследование невропатолога. Он назначит тесты, обследует мозг с помощью МРТ и КТ.
Терапия феномена в редких случаях включает медикаментозное или оперативное лечение. Младенец физиологически незрел, поэтому мануальное лечение, физиотерапевтическое воздействие и лечебная физкультура дает хороший результат. Чем раньше родители обратились за профессиональной помощью, тем быстрее и успешнее удается устранить гипертонус консервативными методами. Коррекция включает:
- мягкие техники мануальной терапии;
- массаж;
- ванны и гидромассаж;
- обертывания;
- ароматерапия;
- упражнения на фитболе;
- электрофорез;
- акупрессура;
- лечебные упражнения, направленные на релаксацию, увеличение длины и укрепление антагонистов напряженных мышц.
Гипертонус должен пройти к годовалому возрасту, поэтому многие родители не обращаются к врачу, выжидая самостоятельного разрешения феномена. Упущенное время усложняет лечение и увеличивает период реабилитации. Хронический гипертонус мышц приводит к негативным последствиям:
- ребенок отстает от сверстников в физическом и умственном развитии;
- младенец проявляет признаки нарушения формирования моторных навыков – позже начинает брать ручкой предметы, вставать, ходить;
- ортопедические патологии – кривошея, сколиоз, деформация осанки и конечностей;
- нарушение питания и замещение сократительной ткани фиброзной.
Для своевременного выявления аномалии дети должны проходить обследование в возрасте 1 месяца.
Симптомы гипертонуса у новорожденного ребенка
Родители могут заметить гипертонус у новорожденного наблюдая за поведением. Но только доктор скажет, носит ли гипертонус у ребенка патологический характер. Что в поведении младенца может стать поводом заподозрить гипертонус? Симптомы бывают такие:
- Ребенок лежит в неестественно выгнутой позе.
- Малыш постоянно поворачивает или наклоняет голову в одну сторону.
- Гипертонус у ребенка проявляется тем, что малышу еще нет месяца, а он уже держит головку.
- В трехмесячном возрасте все время сжимает кулачки, не хочет разжимать кисть, чтобы взять предметы.
- Переворачивается только на одну сторону.
- Становясь на ноги, опирается только на носочки или косолапит.
- Гипертонус у новорожденного проявляется асимметрией в движении. До года еще не определяется, какая рука ведущая: правая или левая.
- Сон у ребенка тревожный, малыш часто просыпается.
Указывающие на гипертонус симптомы ни в коем случае нельзя игнорировать. Своевременное обращение к детскому неврологу поможет устранить не только признаки болезни у новорожденного, но и ее причины.
Как убрать диастаз
Схема лечения патологии зависит от стадии ее развития и степени проявления. На первой стадии достаточно соблюдать рекомендации врача, которые помогут укрепить мышцы брюшной стенки и уменьшить их расхождение:
- снизить вес до показателей нормы;
- соблюдать сбалансированный рацион с ограниченным употреблением жирного, сладкого;
- придерживаться суточной нормы приема жидкости;
- носить бандаж, который поддерживает живот;
- проходить массаж и другие физиопроцедуры;
- заниматься плаванием, йогой, пилатесом или лечебной физкультурой.
Лечебная физкультура должна проходить под контролем специалиста. Он составляет программу с корректным уровнем нагрузки
Особое внимание уделяется глубокой поперечной и косым мышцам пресса, которые при соответствующем уровне тонуса уменьшают степень растяжения белой линии
Комплекс лечебных упражнений полезен даже беременным. С его помощью можно предотвратить развитие патологии и ускорить процесс послеродового восстановления организма.
Такие тренировки проходят без напряжения мышц пресса. Не рекомендуется также делать упражнения в упоре, в том числе на колени или локти. Подобные нагрузки допустимы только после восстановления нормальной ширины просвета.
На более поздних стадиях расхождение уже нельзя устранить с помощью физических упражнений или массажа. Необходимо хирургическое вмешательство, которое вернет на место мышечный корсет, избавит от осложнений и симптоматики. Это может быть:
- Натяжная пластика с использованием тканей пациента. Хирург удаляет избыточные соединительные ткани и сшивает края мышц между собой. Такой метод наименее предпочтителен, так как довольно часто после него возникают рецидивы.
- Натяжная пластика с использованием протеза. Предусматривает все то же удаление излишков тканей и ушивание мышечных слоев, но при этом сопровождается дополнительным укреплением с помощью сетчатого полипропиленового протеза.
- Ненатяжная пластика с установкой протеза. Под область растяжения вводится эндопротез, который служит барьером и замещает ослабленные структуры.
- Комбинированный подход. Подразумевает комбинацию натяжной и ненатяжной пластики.
Хирургический метод специалист подбирает с учетом особенностей и степени развития патологии, а также индивидуальных факторов и состояния здоровья пациента. Полное восстановление после вмешательства проходит в срок от 1 до 3 месяцев. В это время необходимо избегать избыточного напряжения, придерживаться диеты и носить специальный бандаж, который снимает нагрузку с прооперированных мышечных структур.
Чем опасен тонус матки
При возникновении гипертонуса будущая мама обычно испытывает дискомфорт. Но внутри ее тела происходят куда более опасные процессы. Если состояние возникает часто или сохраняется длительно, это может приводить к нарушению маточно-плацентарного кровотока и недостатку кислорода, который получает малыш.
В этом состоянии шейка, изначально упругий мышечный орган, не может сомкнуться. А это опасно проникновением инфекций к плоду и плодным оболочкам, а также неспособностью женщины выносить беременность.
На любом сроке вынашивания малыша мышечное напряжение может спровоцировать отслойку плаценты или преждевременные роды. Поэтому врачи-гинекологи так внимательно относятся к наблюдению беременных и контролю этого состояния.
При этом накануне родов оно не только желательно, но и необходимо, так как помогает шейке раскрыться, а малышу — появиться на свет. После родов приводит растянутую при беременности матку к нормальному состоянию. Если роды протекали длительно или на свет появился особенно крупный малыш, перерастянутая матка не может сокращаться эффективно. В этом случае врачи применяют специальные препараты для повышения тонуса с целью снижения риска кровотечения.
pixabay.com  / Parentingupstream
Как распознать дизартрию
Несмотря на то, что дизартрия является очень сложным речевым нарушением, она все же поддается коррекции, особенно если речь идет о стертой форме расстройства.
Распознать дизартрию можно с первых дней жизни ребенка, и родителей должны насторожить такие моменты:
- при грудном вскармливании слабый захват соска и сосательный рефлекс могут свидетельствовать о слабости мышц артикуляционного аппарата. Молоко вытекает изо рта и даже носа;
- ребенок позже своих сверстников начинает держать голову (5-7 месяцев), пытаться садиться и ползать (8-11 месяцев), ходить (после 18 месяцев);
- у ребенка поздно появляется речь, звуки однообразные, артикуляция невыраженная;
- повышенное слюноотделение. Ребенок не может сглатывать собственную слюну из-за вялых мышц языка, щек и губ. Рот всегда открыт;
- проблемы с питьем из чашки, пережевыванием пищи;
- отсутствие предметной деятельности. Малыш не проявляет интерес к игрушкам, его действия с ними неадекватны или не соответствуют возрасту;
- малыш не реагирует на близких людей, не проявляет радости. Отсутствует улыбка, гуление, двигательная активность ручек и ножек.
В более позднем возрасте о дизартрии может свидетельствовать нарушение дыхания и ритма речи. Ребенок, разговаривая, произносит слова с различной громкостью и интонацией или по слогам. При дизартрии появляется гнусавость. Из-за повышенного тонуса артикуляционных мышц ребенок может уставать в процессе разговора.
Кроме речевых нарушений при дизартрии возникают и двигательные нарушения. Ребенок может слишком сильно или слабо захватывать предметы. Хватательный рефлекс может отсутствовать вовсе. Также страдает пространственное и зрительное и пространственное восприятие. Ребенок не может правильно определить форму и размер предмета, например, при играх с различными сортерами или пирамидками. Возникают трудности при выполнении физических упражнений.
Особенно сильно страдает у детей дизартриков мелкая моторика. Уже давно доказано, что существует взаимосвязь между умением выполнять точные скоординированные движения кистями, становлением речи и психическим восприятием. Недостаточность двигательного отдела головного мозга приводит к тому, что пинцетный захват пальцами ребенку выполнить очень сложно, либо он не выполняется вообще. При стертых формах дизартрического расстройства развитие мелкой моторики помогает быстро «запустить» речь.
Дети, которые имеют в анамнезе патологии, связанные с внутриутробным и родовым периодом, в обязательном порядке наблюдаются у детского невролога
Врач должен обратить внимание на имеющиеся проблемы. Если выраженные отклонения в развитии малыша не наблюдаются, то его снимают с учета.
Дальнейшее наблюдение за состоянием ребенка осуществляется его родителями. При появлении первых тревожных симптомов лучше сразу обратиться к специалистам.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Причины пирамидной недостаточности у детей
Диагноз пирамидной недостаточности у детей
часто является синдромальным и
описывает нарушение возрастного формирования пирамидного пути.
Синдром пирамидной недостаточности
у детей не является отдельным заболеванием. Чаще это вторичное состояние,
вызванное основным заболеванием нервной системы.
К самым распространённым причинам развития недостаточности относятся:
- Родовая травма
- Гипоксическое поражение нервной системы (ППЦНС)
- Гипертензивный или гипертензионно-гидроцефальный синдром
- Инфекционные заболевания
- Воспаления мозговых оболочек
- Кровоизлияния
- Врожденные патологии нервной системы
Функционально проявления пирамидной недостаточности могут быть связаны с:
- Гипертонусом мышц шеи
- Компрессией краниовертебрального перехода
- Кривошеей
- Плагиоцефалией
- Компрессией или захождением швов черепа
- Дисфункцией сфено-базилярного синхондроза (СБС)
- Дисфункцией позвоночника и региона таза
Поэтому помимо для более точной
диагностики причин пирамидной недостаточности у детей кроме неврологического
осмотра показана остеопатическая диагностика.
Когда начинать лечение
Большинство речевых нарушений диагностируется у детей в возрасте 4-5 лет. Считается, что до этого возраста невыговаривание отдельных звуков – норма. Но если речь идет о дизартрии, то ждать этого возраста не нужно. Коррекцию расстройства можно начать еще до того, как ребенок произнесет первые звуки. Точную схему лечения должен составить врач, ориентируясь на возраст и состояние ребенка.
Комплекс коррекционных мероприятий может в себя включать:
- Медикаментозное лечение. На сегодняшний день не существует таблетки от дизартрии. Врач невропатолог осуществляет подбор препаратов, которые способны облегчить состояние пациента и устранить некоторые из проявлений расстройства.
- Логопедические занятия. При легких формах расстройства заниматься с ребенком могут родители после консультации с логопедом. Для этого достаточно выучить специальную логопедическую гимнастику. Такие упражнения достаточно просты, но они позволят разработать мышцы речевого аппарата.
- Дыхательную гимнастику. Упражнения для развития речевого дыхания позволят научить ребенка бесшумно и достаточно быстро вдыхать воздух, а затем экономно расходовать его на выдохе. В результате ротовое дыхание становится плавным.
- Массаж. Мануальные процедуры можно проводить с самого раннего возраста, но только после консультации с лечащим врачом. Мама дома может самостоятельно разминать малышу подушечки пальцев, тем самым стимулировать мелкую моторику. Массаж может быть логопедическим. Его выполняет логопед при помощи специального инструмента.
- Лечебную физкультуру и физиотерапию. Занятия спортом полезны для всех, но дети с неврологическими патологиями могут приступать к ним только после консультации или по рекомендации врача.
Если вы заметили у своего ребенка тревожные симптомы, то не стоит откладывать визит к специалисту. Чем раньше начать коррекцию расстройства, тем выше вероятность того, что ребенок не будет испытывать проблем с речью!
Автор статьи
Файнштейн Татьяна Александровна
Психиатр, Детский психоневролог, Детскоподростковый психиатр, Детский психиатр.
Врачебный стаж: 12 лет
Записаться на прием
Какие мышцы наиболее подвержены гипертонусу?
Гипертонус отмечается в любых мышечных группах, но чаще всего феномену подвержены сократительные ткани:
- верхнего плечевого пояса, трапециевидных мышц;
- воротниковая зона;
- межреберных мышц;
- околопозвоночные (паравертебральные);
- поясничных мышц;
- нижняя и верхняя конечность;
- челюстно-лицевой области.
Некоторые соматические патологии и болезни ЦНС приводят к нарушению мышечного тонуса всего тела.
Гипертонус мышц спины
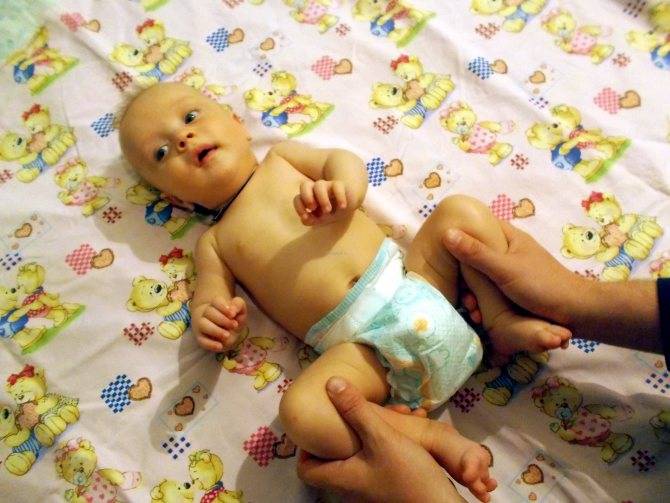
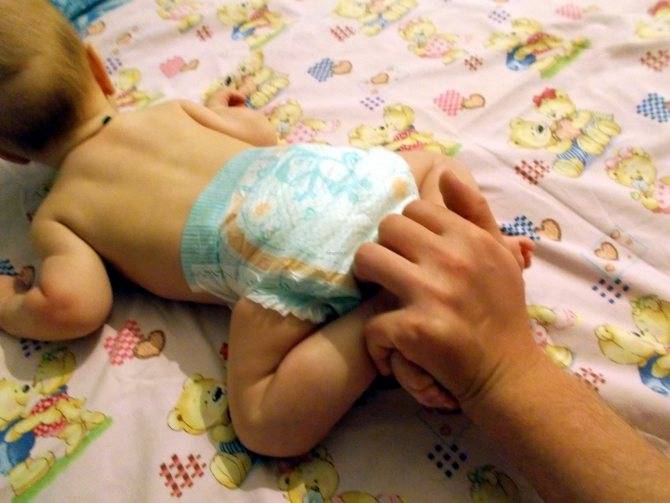
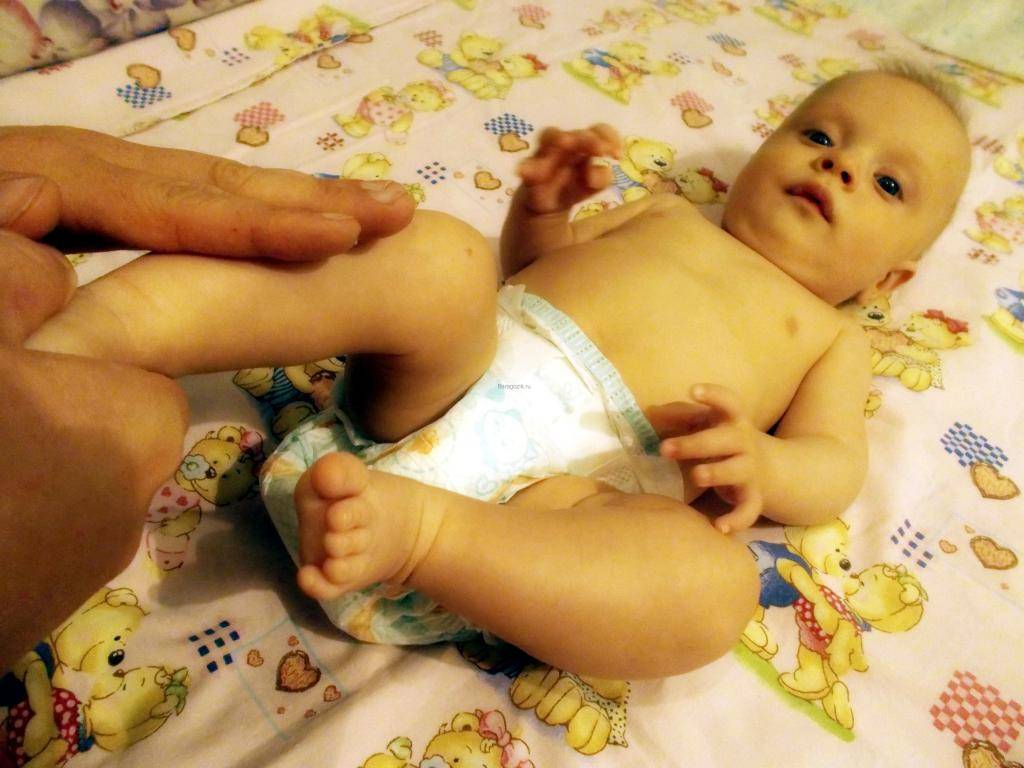
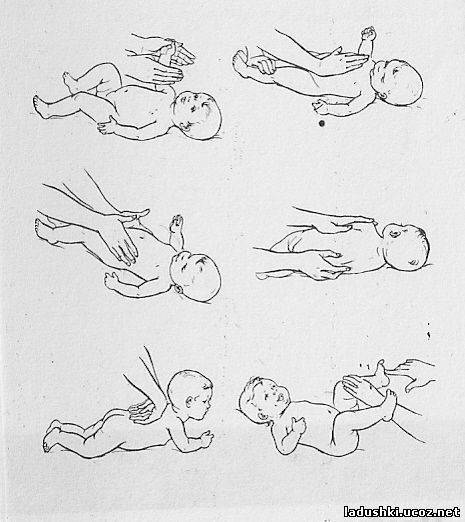
Наиболее частой является патология позвоночника и изменение осанки. Что такое мышечное перенапряжение у грудничков поможет понять фото.

Мануальные техники, массаж помогают расслабить мышцы, снять спазм и боль, восстановить кровоснабжение ткани. Массаж должен выполнять специалист. Дома родители продолжают делать с ребенком упражнения, которым их обучили в клинике. Они должны знать, как снять повышенный тонус, чтобы избежать прогрессирования состояния и заболеваний позвоночного столба.
Гипертонус мышц лица
Причины нарушения баланса напряжения/расслабления мышц лица могут крыться в патологии:
- кровоснабжения головного мозга – инсульт, инфаркт;
- тканей мозга – ЧМТ, инфекция, интоксикация;
- зубочелюстного аппарата – потеря зубов, неправильный прикус;
- психоэмоциональных расстройствах – стресс, нервные и психические заболевания, невроз;
- родовые травмы и внутриутробные аномалии развития костей черепа.
Перенапряжение челюстных мышц может быть вызвано аномалией височно-челюстного сустава и бруксизмом. Для устранения аномалии применяют:
- массаж;
- уколы ботокса;
- дарсонвализацию;
- электрофорез с миорелаксантами.
Техники краниосакральной терапии позволяют устранить причины патологии и восстановить нормотонию лицевых мышц.
Гипертонус мышц шеи
Гипертонус мышц шеи у грудничка сопровождается патологическим положением головы (кривошея). Мягкие мануальные техники нормализуют тонус мышечных групп, восстанавливают трофику и микроциркуляцию в тканях, предупреждают прогрессирование изменений в позвоночнике.
Гипертонус жевательных мышц
Для устранения перенапряжения скуловых мышц назначают:
- логопедическую гимнастику;
- специальные стоматологические капы и трейнеры;
- массаж;
- краниосакральную терапию.
Хронический гипертонус мышц лица может привести к изменениям речи, заболеваниям ЖКТ из-за невозможности тщательного пережевывания пищи. У грудничков нарушения акта сосания чревато потерей веса, отставанием в развитии.
Гипертонус мышц ног
Вызвать аномалию могут:
- геморрагический и ишемический инсульт;
- корешковый синдром при остеохондрозе;
- защемление волокон, иннервирующих бедро.
Грудничок проявляет симптомы характерные для повышенного мышечного тонуса: асимметрия ягодичных складок, деформация ног, таз перекошен, что приводит к укорочению конечности, сколиозу.
Чтобы устранить заболевание используют:
- мануальные техники;
- массаж;
- ЛФК;
- бальнеологические и физиотерапевтические методики.
Другие виды классификаций
Французский невропатолог Тардье предложил классифицировать дизартрию по тому, насколько окружающие могут понять речь дизартрика. В результате он выделил четыре степени тяжести нарушения:
- Нарушения может выявить только специалист.
- Проблемы речи заметны окружающим, однако речь понятна.
- Ребенка способны понять только люди из его ближайшего окружения.
- Речь отсутствует вовсе или она непонятна даже близким ребенка.
Данная классификация очень понятна и удобна. Ее часто в своей работе используют не только логопеды, но и воспитатели, психологи, педагоги.
В логопедической работе также часто применяется деление дизартрии на виды исходя из синдромологического подхода. В этом случае логопед должен работать вместе с невропатологом. Врач определяет ведущий симптом, а педагог выявляет аналогичные дефекты в работе речевого аппарата.
Использование данного подхода позволило выделить следующие виды дизартрии:
- спастико-паретическая – при ведущем синдроме спастическом параличе;
- спастико-ригидная – синдромы спастический паралич и ригидность;
- гиперкинетическая – гиперкинезы;
- атактическая – атаксия;
- спастико-атактическая – спастический паралич и атаксия;
- спастико-гиперкинетическая – спастический паралич и гиперкинезы;
- спастико-атактикогиперкинетическая – спастический паралич, атаксия, гиперкинезы;
- атактико-гиперкинетической – атаксия и гиперкинезы.
Дизартрию делят также на виды исходя из тяжести расстройства. При легкой форме расстройства речи незначительны, часто они заметны лишь при утомлении. Эту форму также называют стертой.
Легкая форма дизартрии имеет много общего с дислалией. Отличием является лишь то, что у дизартрика наблюдается неврологическая микросимптоматика.
Средняя степень – непосредственно дизартрия (выраженная), характеризуется явными нарушениями речи, она становится невнятной, смазанной, но в целом остается понятной для окружающих.
При тяжелой форме дизартрии речь человека невозможно разобрать. Если же произносительная сторона речи невозможна, то такую форму называют анартрией.