Куда ставят вакцину?
 Основным местом инъекции является наружная сторона плеча левой руки. Участок для укола выбирается на границе между верхней и средней ⅓ плеча.
Основным местом инъекции является наружная сторона плеча левой руки. Участок для укола выбирается на границе между верхней и средней ⅓ плеча.
Препарат должен вводиться только внутрикожным способом. Подкожное и внутримышечное введение запрещается, так как можно получить неприятные последствия в виде холодного абсцесса.
Если по каким-либо причинам невозможно сделать инъекцию в плечо, выбирается другое место, где имеется наиболее толстый кожный покров, в основном это бедро.
В месте укола образуется папула размером до 9 мм, имеющая белый цвет. В течение 20 минут она рассасывается.
Локальные реакции
Местные реакции в месте вакцинации относятся к группе 1 по классификации ВОЗ. Холодный абсцесс — частое осложнение, которое развивается после внутримышечной или подкожной инъекции вакцины. Изменения развиваются через 3-6 недель после манипуляции. Вначале он образует утолщение ткани (инфильтрат), которое со временем размягчается (это означает, что рана нагноилась). Затем образуются один или несколько свищей (канальцев), по которым содержимое абсцесса вытекает, оставляя язву — нагноение.
Общее состояние ребенка с холодным абсцессом во многом не изменилось. Лечение основано на выжидательной тактике. По истечении времени, необходимого для образования гноя, абсцесс вскрывают хирургическим путем, соскабливают содержимое, промывают полость растворами антисептиков и наносят мазь с изониазидом. Одновременно может проводиться системная химиотерапия противотуберкулезными препаратами.
Нередки следующие местные побочные эффекты:
Келоидный рубец — это осложнение, которое развивается после внутрикожной инъекции вакцины. Это чаще встречается после ревакцинации (ревакцинации для поддержания иммунной активности на соответствующем уровне) в возрасте 7 лет. Образование представляет собой локальную гипертрофию толстых соединительнотканных волокон. В отличие от других причин (операции, ожоги, травмы) поствакцинальные рубцы развиваются в течение длительного периода времени, который сохраняется не менее 1 года. Изменения после вакцинации БЦЖ могут прогрессировать очень долго и не могут быть исправлены хирургическим путем. После рассечения соединительнотканных волокон вероятность повторного образования рубца остается высокой.
Инфильтрат — это утолщение в месте введения вакцины
Во время теста вы можетеобратите внимание, что кожа вокруг него воспаляется, опухает и краснеет. По мере прогрессирования воспалительного процесса, особенно после подкожного или внутримышечного введения иммунобиологического препарата, образуется пустула
Таким образом, инфильтрация может быть начальной стадией образования холодных абсцессов.
Язва — это нарушение целостности кожных покровов в виде кратерообразной депрессии, возникающей спонтанно или после вскрытия холодного абсцесса с выделением гнойного содержимого через несколько месяцев. В результате последствий кожа вокруг очагов поражения становится красной, становится горячей на ощупь, что говорит о развитии воспалительной реакции. Язвы заживают долго, и их трудно лечить.
К местным осложнениям относятся регионарный лимфаденит (термин «бецеит» можно найти в литературе). Патологическое состояние характеризуется воспалительной реакцией, которая развивается в подмышечных лимфатических узлах на стороне введения вакцины. Через 2-4 месяца узлы увеличиваются в размерах, кожа вокруг них не меняется. Характерной особенностью лимфаденита после вакцинации является отсутствие болевых ощущений на фоне развития воспалительной реакции.
На развитие осложнений уходит в среднем 2 месяца. В этот период рекомендуется следить за общим состоянием ребенка, а также за возможным развитием воспалительной реакции в месте введения иммунобиологического препарата.
Опасная “малая болезнь”
Оговоримся сразу же, что фраза “всех подряд” — не наша. Она взята из публикаций
педиатров, пропагандирующих в России санитарно-эпидемиологическое благополучие населения
исключительно посредством прививок “всех детей подряд”. Если учесть публикации
отечественных специалистов, среди них, например, неонатолога, академика В. А. Таболина, то, начиная
с 60–х годов уходящего столетия, “практически здоровые” новорожденные практически
отсутствуют. С этим очень многое связано в здоровье детей и подростков, где не последнюю роль
играет отечественная система нерационального использования вакцин.
Когда в 1948 г. стали проводить тотально-массовую вакцинацию БЦЖ во всех городских и сельских
роддомах, многочисленные специалисты (педиатры и фтизиатры) высказывали сомнения в безвредности
такого мероприятия. БЦЖ — живая антибактериальная вакцина и не может быть безразлична
высоковосприимчивому контингенту лиц, в организме которых эти вакцинные микобактерии должны
размножаться, привнося “малую болезнь туберкулеза”. При несовершенстве иммунной системы
новорожденных, искусственно созданная “малая болезнь” непредсказуема. Кроме того, БЦЖ
является сильным аллергизирующим фактором, способным провоцировать любую латентную инфекцию, с
которой ребенок рождается, переводя ее в активно-острую форму, что совершенно нежелательно в период
новорожденности.
При проведении вакцинации БЦЖ среди туберкулиноположительных детей было установлено, что у них
вакцина не прививается. Это объясняется прежде всего тем, что у этих детей имеется уже латентная
туберкулезная инфекция, обусловленная либо вакцинным, либо другими штаммами микобактерий, при
наличии которых введение БЦЖ не вырабатывает желаемого специфического иммунного ответа. Но введение
БЦЖ бесполезно и в том случае, когда ребенок не подвержен заболеванию туберкулезом.
Необходимо также помнить, что “туберкулиноположительная” реакция может быть и из-за
иммунно-генетической памяти, которая передается из поколения в поколение. Далекие предки могли
болеть туберкулезом, но последующие поколения, даже если никогда не болели, несут в себе и передают
своему потомству это иммунно-генетическое наследство.
Во многих странах мира прививка от туберкулеза запрещена в связи с ее опасностью и
бесполезностью.
В России также необходимо запретить прививку БЦЖ новорожденным. И чем быстрее мы это сделаем,
тем больше спасем детей от тех последствий, которые вызывают живые микобактерии туберкулеза, из
которых приготовлена эта вакцина, с учетом разной восприимчивости к ним каждого конкретного
ребенка. Поствакцинальные
осложнения, обилие которых отмечают педиатры в последние полвека, могут проявиться и как
отдаленные последствия спустя месяцы и годы: аллергии, конъюнктивиты, дисбактериозы, отиты, носовые
кровотечения, ангины, бронхиты, пневмонии, бронхиальная астма, воспалительные процессы мочеполовых
путей, оститы — нарушения опорно-двигательного аппарата.
Вакцинные реакции
| Местные реакции на вакцинацию (в месте введения) | Общие реакции на вакцинацию |
|
|
Линейка-диагност
На фоне тотально-массового охвата БЦЖ, ежегодно с годовалого возраста до 15 лет детям проводят внутрикожную реакцию Манту, ту
самую туберкулиновую пробу, о которой мы упоминали чуть раньше.
Реакция на постановку туберкулиновой пробы совмещает у нас два иммунодиагностических ответа
(совершенно несовместимых по сути!): а) оценивается невосприимчивость к туберкулезу) — 5
миллиметров, и б) одномоментно — возможная инфицированность микобактериями (или заболевание
туберкулезом — у нас все едино!) — 6 миллиметров. Заметим, разница в 1 миллиметр… И
определяется эта разница… ученической линейкой, что само по себе абсурд!
Необходимо напомнить и пояснить: инфицированы у нас (что, кстати, не означает
“больны”) микобактериями ВСЕ, КТО ПОЛУЧИЛ ЖИВУЮ ВАКЦИНУ БЦЖ в период новорожденности.
Отсюда следует, что положительный ответ “на инфицированность” должен быть у всех, кто в
той или иной степени восприимчив к туберкулезу и у кого осталась “память” от
насильственной встречи с микобактериями — БЦЖ.
Практика показала, что туберкулиновая проба (реакция Манту) не может служить диагностическим
средством после вакцинации БЦЖ. Для установления фактического процента инфицированности населения
эта диагностическая проба должна использоваться ДО ВАКЦИНАЦИИ БЦЖ. А невосприимчивость к
туберкулезу определяется другими тестами и вне организма человека. Противотуберкулезный иммунитет
не зависит от наличия антител, здесь важен результат по функциональному состоянию
иммунокомпетентных клеток. И метод “ученической линейки” в данном случае —
откровенная фальсификация этой ПРОФИЛАКТИЧЕСКОЙ… помощи.
К тому же общеизвестно: привить — не значит защитить. Вакцина может не сработать, а
привитой числится в защищенных, что также относится к области профанации. Важен результат!
Специалисты из комитета по экологии ВОЗ, в отличие от комитета по осуществлению РПИ,
проанализировав вспышки инфекционных болезней в разных странах, пришли к однозначным выводам о том,
что инфекционные болезни отступают (и без прививок!) при своевременной диагностике, при наличии
качественной воды и сбалансированного питания у населения, при строжайшем ПОВСЕДНЕВНОМ
осуществлении комплекса противоэпидемических мероприятий, что подразумевает не только и не столько
прививки… “Надежда на то, что инфекционное заболевание может быть побеждено с помощью
вакцин, направленных против этого возбудителя, оказалась слишком упрощенной, связанной в первую
очередь с природой, свойствами и меняющимися характеристиками возбудителей”, —
напоминают эксперты ВОЗ. Кроме того, “победить как оспу” нельзя другие инфекционные болезни, каждая из которых требует
своего подхода, своей программы.
Прививка от туберкулеза – что это такое
Особую актуальность прививка от туберкулеза приобретает на фоне увеличения количества форм с множественной лекарственной устойчивостью. Всемирная Организация Здравоохранения рекомендует выполнять перед вакцинацией пробу Манту на определение гиперчувствительности организма к палочке Коха. Отечественные рекомендации относительно выявления инфекции с помощью Диаскинтеста не являются рациональными. Тест не выявляет скрытое инфицирование и внелегочные формы болезни.
При описании, что такое прививка от туберкулеза, следует четко разграничивать варианты БЦЖ и БЦЖ-М. Первая форма вводится здоровым людям. Вторая – детям с ослабленным иммунитетом, осложнениями при проведении пробы Манту.
По рекомендации ВОЗ вакцинация ребенка проводится внутрикожно в левое плечо. Фтизиатры некоторых стран выбрали странную тактику – в четные дни прививка ставится в правое плечо, в нечетные – в левое. Подход затрудняет диагностику реакции организма на вакцинацию.
При выполнении рентгенографии органов грудной клетки у детей рентгенологи наблюдают на снимке кальцинаты (обызвествленные образования за счет отложения солей кальция) в проекции левого плеча. Картина может свидетельствовать о наличии осложнений на предыдущую инъекцию БЦЖ или туберкулинодиагностику.
Нельзя допускать подкожного или внутримышечного введения. У взрослых разрешена инъекция в бедро.
Прививка против туберкулеза – это такое вмешательство, которые требует точности, тщательности при исполнении, правильного подбора дозы. Важную роль играет проба Манту.
Лимфадениты
Терапия 3 препаратами, при свищевой форме у ребенка до 3 лет изониазид 15 мг/кг/сут внутрь, а 5 мг/кг в виде 10% р-ра обкалывают лимфоузел в 1 инъекции через день – всего 10 инъекций. Гной отсасывается шприцем до введения изониазида. При продолжении скопления гноя через 2 нед. повторяют курс инъекций, кроме того, на 5-7 дней используются компрессы с раствором, приготовленным из 0,45 г рифампицина, 15,0 мл димексида и 85,0 мл дистиллированной воды.
Через 1,5-2 месяца при уменьшении лимфоузла стрептомицин отменяют, 2 препарата вводят до полного излечения. При отсутствии динамики через 3 месяца решают вопрос об удалении казеозно-измененных лимфоузлов. Удаляют и крупный (>10 мм) кальцинат на фоне лечения 2 препаратами.
Инфильтраты с изъязвлением в центре >20-30 мм и холодные абсцессы >20 мм лечат 1 месяц 3 препаратами, далее – двумя до полного рассасывания. Местно при абсцессе до 20 мм – пункция с отсасыванием гноя; вводят стрептомицин 20 мг/кг. Абсцесс >20 мм вскрывают, повязки с гипертоническим раствором меняют каждый день.
[], [], [], [],
Природа вакцинальных реакций
- Введение в организм человека как живых, так и инактивированных бактериальных или вирусных вакцин приводит к развитию вакцинального процесса, нередко сопровождающегося стереотипными клиническими проявлениями, протекающими в виде общих (повышение температуры, недомогание, головная боль др.) и местных (гиперемия, болезненность, инфильтрат) реакций.
- Вакцинальные реакции для инактивированных вакцин, как правило, однотипны, а для живых вакцин специфичны. Они характеризуются кратковременным и нередко циклическим течением и обычно не вызывают серьезных расстройств жизнедеятельности организма. Однако в тех случаях, когда вакцинальные реакции проявляются в виде выраженного патологического процесса, их называют поствакцинальными осложнениями.
- Различия между постпрививочными реакциями и поствакцинальными осложнениями весьма условны. Поэтому оба типа реакций объединяют термином “побочные реакции”.
- Помимо “истинных” поствакцинальных осложнений, в постпрививочном периоде могут наблюдаться патологические процессы, возникающие в результате провоцирующего действия прививок. Речь идет об обострении хронических болезней и оживлении латентной инфекции у привитых. при этом прививки являются скорее не причиной, а скорее условием, благоприятствующим развитию указанных процессов.
Место инъекции вакцины
Прививка БЦЖ новорожденным делается в плечо, процедура проводится внутрикожно, подкожное введение является недопустимым. При подкожном введении на поверхности формируется холодный абсцесс. Чтобы этого не произошло, необходимо соблюдать инструкцию:
- Первым делом подготавливается необходимое оснащение: стол, перчатки, мензурка, светозащитный конус.
- Далее, необходимо надеть перчатки, протереть шейку ампулы спиртовым раствором, надломать ее.
- Ампула помещается в мензурку, игла фиксируется на шприце, набирается 2 миллилитра растворителя.
- Растворителем разбавляется БЦЖ, делать это нужно аккуратно по стенке ампулы.
- Вакцина перемешивается шприцем с поршнем.
- Полученный раствор набирается в туберкулиновый шприц в объеме 0,2 миллилитра, при этом половина выпускается вместе с воздухом в салфетку.
- Ампулы устанавливаются под светозащитный конус.
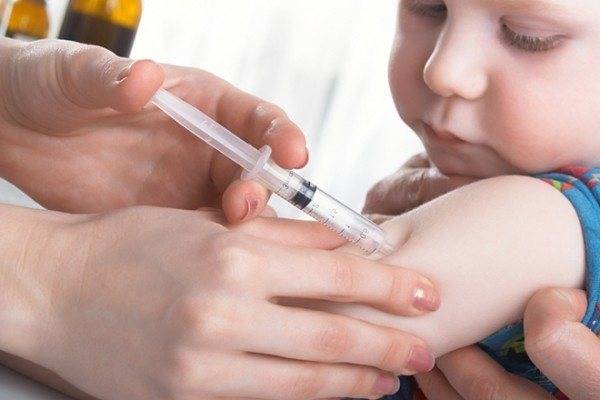
- Шприц кладется внутрь стерильного стола.
- Плечо пациента протирается спиртом.
- Нужная область кожи растягивается, игла вводится срезом вверх. При этом угол должен составлять 10–15 градусов.
- Далее, медленно вводится вакцина, игла извлекается.
При неправильной технике проведения вакцинации БЦЖ у ребенка на плече вместо рубца формируется четкий шрам.
Как заживает прививка БЦЖ
После проведённой инъекции место укола краснеет. К вариантам нормы также относят фиолетовый, синий, чёрный цвета кожных покровов. В последующем формирование рубца происходит так:
- на месте введения лекарственного препарата, сразу после прививки, на кожных покровах формируется папула – небольшое твёрдое уплотнение, похожее на укус осы. Спустя несколько дней она бесследно исчезает;
- через 4-8 недель вновь формируется папула с гнойным или бесцветным содержимым. Оба случая относятся к вариантам нормы. Данные процессы свидетельствуют о начале формирования иммунитета у ребёнка;
- после этого формируется гнойник, который лопается максимум через полтора месяца;
- последний этап периода заживления поствакцинальной ранки – формирование корочки в месте гнойника. В течение месяца она может то отпадать, то появляться снова. В конце концов, образуется рубец размером от 5 до 10 мм.
Норма
Вакцинный препарат — это живые бактерии, лишенные патогенных генов, называемые вакцинным штаммом. Доступные гены производят белки, которые у ребенка развивают соответствующий воспалительный и иммунный ответ в ответ на их введение. В рамках мягкой иммунизации используется препарат, содержащий вдвое меньшее количество бактерий — БЦЖ-М.
Вакцину вводят на границе верхней и средней трети руки, а метод введения — исключительно внутрикожным путем. Если вакцина введена неправильно, она не подействует должным образом. Вакцина вводится новорожденным на 3-5-й день жизни, а в рамках ревакцинации декретированных лет — в 6-7-летнем и 14-летнем возрасте в случае отсутствия специфического иммунитета, о чем свидетельствует отрицательный результат Манту. результат испытаний.
Вакцинация БЦЖ и оценка результатов проводятся только обученным и лицензированным специалистом в области здравоохранения. После введения вакцины, через 1, 3, 6 и 9 месяцев, как у новорожденных, так и у детей 6-7 лет, регистрируют реакцию и поствакцинальный симптом. Местная реакция описана в амбулаторной документации: папула, пустула (пустула), наличие выделений, рубца и пигментации, время начала.
После того, как лекарство вводится под кожу, макрофаги (разновидность лейкоцитов) начинают активно мигрировать к этому месту и поглощать микобактерии. Макрофаги погибают, а на месте гибели образуется область некроза казеина — гной. Казеиновые массы быстро высыхают, образуя корочку, после отпадания которой появляется язва. Процесс заживления язвы сопровождается образованием соединительнотканного рубца.
Не у всех детей может быть такая реакция. Например, инъекция БЦЖ в 2-месячном возрасте может выглядеть как красное пятно или просто припухлость. Часто весь воспалительный процесс проходит внутри кожи, оставляя только рубец. Врачи описывают и учитывают все симптомы при оценке иммунитета к вакцинам, но полагаются на наличие и размер рубца.
Белая шишка (шишка) диаметром от 6 до 8 мм показывает, что вы сделали правильно. Нормальная реакция на БЦЖ у грудного ребенка появляется только через 1-1,5 месяца. К этому времени в месте вакцинации появится покраснение. Бактерии Mycobacterium tuberculosis имеют очень медленный репродуктивный цикл, который длится один день, поэтому воспалительная реакция в тканях на зараженный штамм проявляется через 4-6 недель.
Иммунитет, вызванный вакцинацией, развивается через 1,5 месяца после вакцинации. Механизм действия определяется развитием минимального первичного туберкулезного комплекса в месте инъекции и регионарных лимфатических узлах. Ответ на БЦЖ и БЦЖ-М одинаков.
На фотографии показано, какой должна быть реакция младенца на БЦЖ при первом контрольном посещении через месяц после вакцинации. Время появления этого инфильтрата (папулы) колеблется от 1 до 2 месяцев.
Также нормально увеличивать подмышечные лимфатические узлы (реже над-, подключичные и другие лимфатические узлы) с левой стороны до 2 см. Увеличенные лимфатические узлы регрессируют в течение нескольких месяцев.
Затем образуется шишка — возвышение (шишка) над уровнем кожи, срок ее появления — от 2 до 3 месяцев. На 3-4-м месяце жизни — пустула, то есть сыпь, бело-желтого цвета, а на 4-5-м месяце — корка, после которой естественным образом появляется язва. Примерно через 5-6 месяцев после вакцинации у 90% вакцинированных пациентов образуется поверхностный рубец. Нормальный размер рубца колеблется от 4до 10 мм.
Как действует вакцина БЦЖ у новорожденных, можно увидеть на фото ниже.
После вакцинации БЦЖ процесс заживления занимает длительное время, до 12 месяцев, в среднем этот период длится 6 месяцев и определяется индивидуально. В 2-3% случаев вместо рубца появляется белое (депигментированное) пятно.
Вакцинация БЦЖ в 7 лет показывает реакцию, как на фото, уже через несколько дней после вакцинации, которая отличается от вакцинации новорожденных. Причем стадия всех симптомов совпадает с развитием реакции новорожденного.
В рамках местного ухода вакцину нельзя вводить:
- Натирать тряпкой кожу левой руки.
- Выдавите гной.
- На каждом этапе иммунной реакции место укола следует защищать антисептиками, присыпками и антибактериальными мазями.
- Наложение пластырей, повязок, повязок.
- Снимите шкуры самостоятельно.
Прием антибиотиков против туберкулеза пагубно влияет на вакцинный штамм и приводит к отсутствию эффекта вакцинации.
Когда делают прививку?
Первичная БЦЖ-прививка новорожденным от туберкулеза ставится на 3–4 сутки после рождения. Иногда этот срок может быть увеличен до 1 недели. Далее, проводятся ревакцинации БЦЖ по графику прививок:
- в 7 лет;
- в 14 лет.
Родители могут дать отказ на проведение прививки, взяв на себя полную ответственность за здоровье своего ребенка. Но такие отказы чаще всего заканчиваются плохо: в виде осложненных форм туберкулеза. Если в родильном доме не привили младенца, вакцинацию проводят позже, при этом делают предварительную пробу Манту.

Ревакцинация — необязательная процедура. Она делается только в том случае, когда наблюдается отрицательная проба Манту. Если первая прививка делалась позже, ее следует обязательно занести в медицинскую карту, чтобы получить консультацию иммунолога и составить дальнейший календарь вакцинации.
Кому рекомендована прививка?
Существует немногочисленный список групп людей, кому необходимо пройти вакцинацию БЦЖ:
- Дети до 12 месяцев, растущие в регионах, характеризующихся высоким распространением туберкулеза.
- Дети с 12 месяцев до 17 лет, которые имеют высокую вероятность заражения патологией. Прививка делается только в тех случаях, если ребенок проживает в областях с низким уровнем распространения болезни.
- Люди, которые регулярно находятся в прямом контакте с пациентами, являющимися носителями тяжелых осложненных форм туберкулеза, резистентных к большинству медикаментов.
Ревакцинация БЦЖ не защищает человека от заражения туберкулезом, но помогает избежать появления серьезных осложнений, поэтому ее следует проводить по истечении 15–20 лет.
Остит
При БЦЖ-остите поражаются кости. Это осложнение классифицируется как стойкая диссеминированная инфекция. Он развивается после прививок у детей до 1 года и характеризуется развитием специфической воспалительной реакции. Чаще всего поражаются ребра, кости вала, большие кости и маленькие трубчатые кости. Эти изменения развиваются не сразу, а сохраняются относительно долго (от месяцев до 5 лет) после вакцинации. Появляются следующие клинические симптомы:
- Постепенное развитие интоксикации — повышается температура тела, изначально до субфебрильных форм (около +37,5 ° С), ребенка беспокоит общая слабость, снижается масса тела, наблюдается задержка физического развития.
- Появление припухлости мягких тканей в области пораженной кости. Опухоль выглядит как узел и болезненна. Кожа над опухолью изначально красная, но постепенно становится фиолетовой, что указывает на некроз (гибель) мягких тканей.
- Образование гнойного очага. Из лунки выделяется водянистый серый гной с хрупкими включениями.
- Образуется свищ, представляющий собой канал, соединяющий гнойную полость с поверхностью кожи.
- Нарушение функционального состояния больной кости. Если воспалительный процесс локализуется в костях нижних конечностей или позвоночника, ребенок хромает. Возникает локальная боль в костях, усиливающаяся при пальпации (пальпации) тканей, а также на фоне повышенной функциональной нагрузки (ходьба, изменение положения тела).
Без специальной терапии это осложнение прогрессирует. Воспалительная реакция с некрозом тканей распространяется на окружающие участки, кость перестает выполнять свои функции.