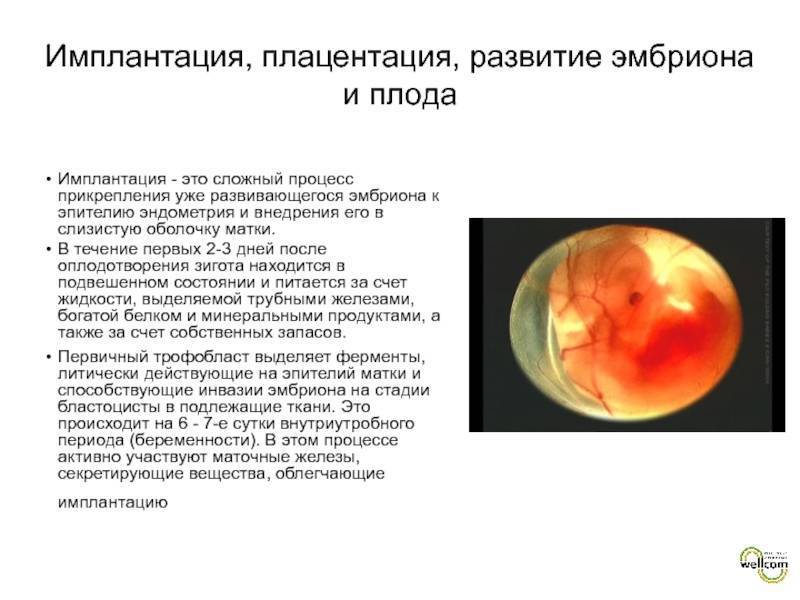
Изменение уровня прогестерона при ЭКО
Прогестерон – эндогенный стероидный гормон, который оказывает влияние на менструальный цикл, гестацию и эмбриональное развитие плода. От его содержания в организме зависит степень подготовленности эндометрия к внедрению бластоцист. При низкой концентрации гормона вероятность зачатия с помощью ЭКО снижается.
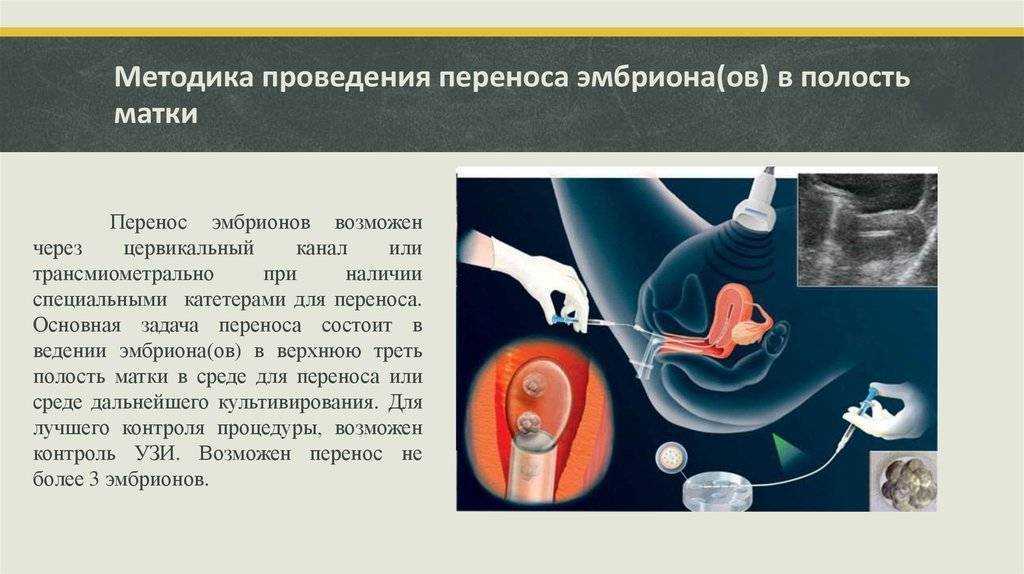
Если организм не способен продуцировать стероидные гормоны самостоятельно, пациентке назначаются препараты прогестерона. Они оказывают выраженное стимулирующее действие на ткани эндометрия, благодаря чему они разрыхляются и увеличиваются в объеме. Подсадку эмбрионов в маточную полость осуществляют на 3-й день после начала гормональной терапии.
Концентрация гормона в крови после ЭКО является важным показателем успешности процедуры и общего состояния пациентки. Уровень прогестерона на 3 день после переноса эмбрионов может сильно колебаться в сторону уменьшения. Именно поэтому поддерживающую гормональную терапию проводят вплоть до 26 дня цикла.
При высоком уровне стероидных гормонов в организме могут происходить ощутимые изменения:
- вздутие живота;
- резкая смена настроения;
- увеличение грудных желез;
- обильные прозрачные выделения.
Чтобы вовремя выявить угрозу выкидыша, репродуктологи советуют сдавать анализ на прогестерон 1 раз в 2-3 дня сразу после проведения ЭКО. Перед забором крови пациентки не должны принимать пищу в течение 8-9 часов. В связи с этим анализы рекомендуется сдавать в утренние часы натощак. На сроке 1-2 недель гестации уровень гормона в крови должен находиться в пределах 38-58 нмоль\л.
Обследования перед ЭКО
Перед проведением экстракорпорального оплодотворения обоим родителям назначается комплекс диагностических процедур, целью которых является:
- Определение причины бесплодия у одного или обоих родителей;
- Выявление возможных заболеваний, способных негативно сказаться на эффективности ЭКО или нанести ущерб матери и ее будущему ребенку;
- Оценка вероятности наступления беременности естественным образом и при экстракорпоральном оплодотворении;
- Оценка совместимости генетического материала обоих родителей для исключения резус-конфликта;
- Выбор наиболее эффективного протокола ЭКО, дополнительных репродуктивных технологий для повышения шанса наступления беременности.
Стандартный комплекс диагностики для женщин перед ЭКО включает следующие процедуры:
Анализы крови – клинический, биохимический (на белок, холестерин, мочевину, креатинин и т. д.), гормональный (АМГ, ФСГ, ЛГ и другие), на инфекции (ВИЧ, гепатиты В и С, сифилис, TORCH-комплекс), на резус-фактор и группу крови;
Мазки из цервикального канала и влагалища – микроскопическое исследование, посев на мико- и уреплазму, цитологическое исследование соскоба с шейки матки, исследование на ДНК хламидии, цитомегаловируса, герпесвируса;
Функциональные обследования – флюорография, электрокардиограмма, ультразвуковое исследование щитовидной и паращитовидной желез, органов малого таза, груди, маммография (для женщин старше 35 лет).
Будущий отец также должен пройти стандартный цикл диагностических обследований, включающий:
- Анализы крови – на группу крови и резус-фактор, госпитальный комплекс инфекций (ВИЧ, сифилис, гепатиты В и С);
- Спермограмму – исследование спермы на выявление количества и качества сперматозоидов, их морфологического строения, подвижности и т. д.;
- MAP-тест – исследование спермы на содержание антиспермальных антител, являющихся признаком аутоиммунного бесплодия у мужчин;
- Мазки из уретрального канала – на определение ДНК хламидии, цитомегаловируса, герпесвирусов, для микроскопического исследования отделяемого уретры, посев на мико- и уреплазму.
По результатам обследований врач (гинеколог или андролог) составляет заключение, в котором определяет причину бесплодия, наличие возможных заболеваний у родителей, шанс на успешное наступление беременности. При необходимости он может назначить прохождение дополнительных диагностических процедур для уточнения диагноза.
Какие услуги предоставляет наша клиника
На сегодняшний день метод экстракорпорального оплодотворения является достаточно популярным, поскольку с его помощью можно решить одну из актуальных проблем – бесплодие. В нашей клинике ВРТ работают высококвалифицированные специалисты, которые могут обеспечить не только сам процесс искусственного оплодотворения, но также профилактику и лечение осложненной беременности.
Мы обеспечиваем индивидуальное наблюдение за теми беременными женщинами, у которых наблюдаются различные заболевания, например:
- сахарный диабет;
- бронхиальная астма;
- пиелонефрит и другие.
Комплексное обследования в нашей клинике могут пройти и мужчины. Ведь во многих случаях причиной бесплодия может стать одно из заболеваний мужского организма, например, простатит, орхит или аденома простаты.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
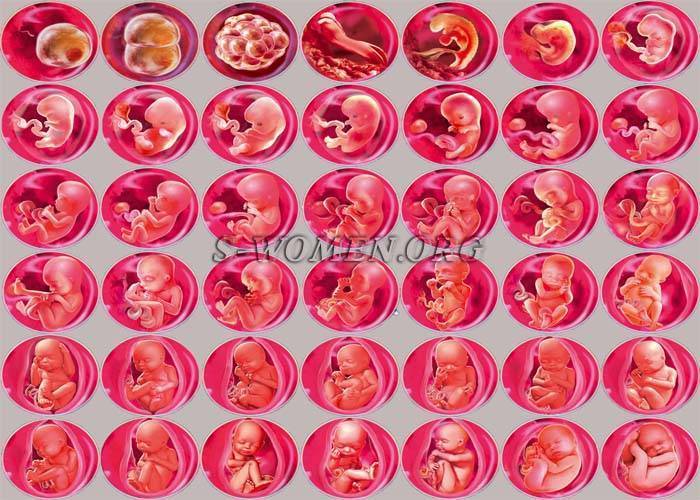
Этапы беременности
Примерно в 30% случаев после успешного оплодотворения с помощью ЭКО диагностируется самопроизвольный аборт. В связи с этим ведением беременности занимаются только опытные акушеры-гинекологи. Условно весь гестационный период подразделяют на 3 триместра:
1 триместр (1-14 недели) – в первые 12 недель происходит закладка жизненно важных органов и систем плода. Женщины жалуются на появление токсикоза, частое мочеиспускание и изменение вкусовых ощущений;
2 триместр (15-26 недели) – развитие плода продолжается, на УЗИ удается распознать пол ребенка. Признаки интоксикации полностью исчезают, общее состояние женщины считается удовлетворительным;
3 триместр (27-40 недели) – наблюдается окончательное формирование дыхательной и сердечно-сосудистой системы ребенка. Увеличение массы плода приводит к ухудшению самочувствия будущей матери: изжога, одышка, боли в пояснице.
Генетические дефекты
К генетическим дефектам, препятствующим прикреплению эмбриона к матке относятся:
- хромосомные аномалии;
- неспособность хромосомного набора к активации (это должно происходить на 4 сутки);
- митохондриальные дефекты – в меньшей степени.
Основной метод генетической патологии – кариотипирование. Это исследование назначают при многократных неудачных попытках, привычном невынашивании на ранних сроках, при остановке дробления эмбрионов, неудачном оплодотворении эмбрионов. Обследованию на кариотип подлежат оба партнера.
При необходимости проводится преимплантационная генетическая диагностика. Это наиболее современный метод диагностики эмбрионов на присутствие генных аномалий. ПГД, еще до наступления беременности, позволяет определить и устранить риск будущих генетических заболеваний у ребенка, связанных с нарушением структуры хромосом и повреждением отдельных генов (моногенные заболевания).
Выясняем истинную причину: как диагностируют оба состояния?
Существует несколько способов для выяснения, беременна ли женщина или переживает менопаузу.
Диагностика беременности
Если есть подозрение на беременность, в первую очередь стоит сделать тест. Высокочувствительные тесты показывают факт гестации уже через 10-12 дней после зачатия, средней чувствительности – в первые дни задержки месячных. Хотя если менструации нерегулярные и дату овуляции (и примерного зачатия) вычислить сложно, то понять, когда проводить тест, не так-то просто.
Эти тесты измеряют количество хорионического гонадотропина человека (гормона ХГЧ) в моче.
ХГЧ в норме резко возрастает в первые же дни после имплантации, его количество в итоге увеличивается в несколько тысяч раз. Надо помнить, что домашние тесты на беременность не являются точными на 100 процентов.
Для большей уверенности стоит провести анализ крови для измерения уровня двух гормонов, связанных с гестацией, – ХГЧ и прогестерона
Важно также знать, что колебания выделений этих гормонов возможно и на фоне некоторых патологий.. Самый точный способ проверить, беременна ли женщина, – это сделать УЗИ и проверить наличие сердцебиения
Ультразвук использует звуковые волны, чтобы обнаружить присутствие эмбриона.
Самый точный способ проверить, беременна ли женщина, – это сделать УЗИ и проверить наличие сердцебиения. Ультразвук использует звуковые волны, чтобы обнаружить присутствие эмбриона.
Согласно исследованиям, на ранних сроках более показательно трансвагинальное УЗИ, особенно в случае внематочной беременности.
В некоторых случаях беременность может оказаться биохимической, то есть прервавшейся в первые 2 недели после зачатия. Тогда анализы на ХГЧ покажут отрицательную динамику, а при УЗИ эмбриона не обнаружат. По статистике, как минимум 25% всех зачатий заканчиваются именно так, и причина – в случайных хромосомных патологиях. Причем многие женщины даже не догадываются о краткой беременности.
Диагностика менопаузы
Перименопауза и менопауза иногда могут быть не так просты для диагностики.
Врач может проверить уровни гормонов (эстроген и прогестерон), которые обычно снижаются при менопаузальном переходе. Однако количество этих гормонов естественным образом изменяется в течение каждого месяца, поэтому результат теста, показывающий низкий или высокий уровень, не всегда означает, что женщина переживает перименопаузу.
Сбор анамнеза по наличию характерных для перименопаузы симптомов может облегчить диагностику. Самой пациентке стоит вести календарь менструаций и отмечать также наличие признаков перименопаузы, которые перечислены выше.
Таким образом, несмотря на наличие домашних тестов на беременность и менопаузу, не всегда легко понять, что происходит в организме. Специалисты рекомендуют при первых же симптомах менопаузального перехода – нерегулярных менструациях – обращаться к врачу для прохождения обследования на уровень гормонов в динамике. Причем данное правило существует для дам всех возрастов: раннее начало менопаузы тоже возможно.
В любом случае надо выяснять, почему бывают регулярные задержки месячных. И обязательно предохраняться даже в период менопаузального перехода, вплоть до этапа, когда месячных и похожих на них выделений не будет не менее 12 месяцев подряд.
Пройдите тестТест на оценку вашего самочувствияДанный тест рассчитан ТОЛЬКО ДЛЯ ЖЕНЩИН. Как вы чувствуете себя физически? Давайте проверим это тестом, предложенным португальскими специалистами. Он поможет Вам определить уровень Вашего самочувствия.
Использованы фотоматериалы Shutterstock
Основные риски срыва беременности на третью неделю после ЭКО
3 неделя беременности после ЭКО сопровождается такими же факторами риска, как при наступлении естественным путем, но с большей долей вероятности выкидыша.
Основными причинами прерывания беременности на таком сроке являются:
- Травмы, сопровождающиеся нарушением прикрепления зародыша к стенке матки;
- Наличие серьезных генетических патологий, несовместимых с жизнью плода;
- Инфекционные заболевания и воспалительные процессы, как поражающие половую систему женщины, так и весь организм;
- Недостаточность прогестерона;
- Прием некоторых лекарственных средств;
- Внематочное расположение плодного яйца.
Повышение рисков при ЭКО обусловлено искусственным вызовом свойственных природной беременности изменений в организме. В первые 3-4 недели после переноса эмбрионов женщине рекомендуется постоянно пребывать под врачебным контролем и обращаться к специалистам при возникновении малейшего повода для беспокойства.
При нормальном протекании первых трех недель женщину могут снять с наблюдения в центре репродуктологии и поставить на учет в обычной женской консультации. Но при желании пациентки беременность может наблюдаться в клинике вплоть до самых родов.
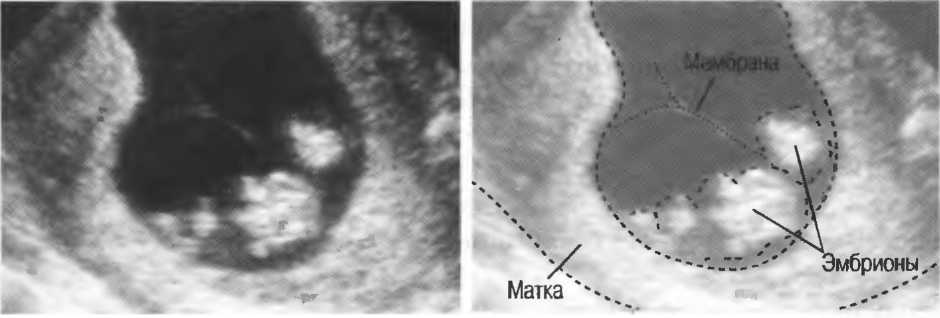
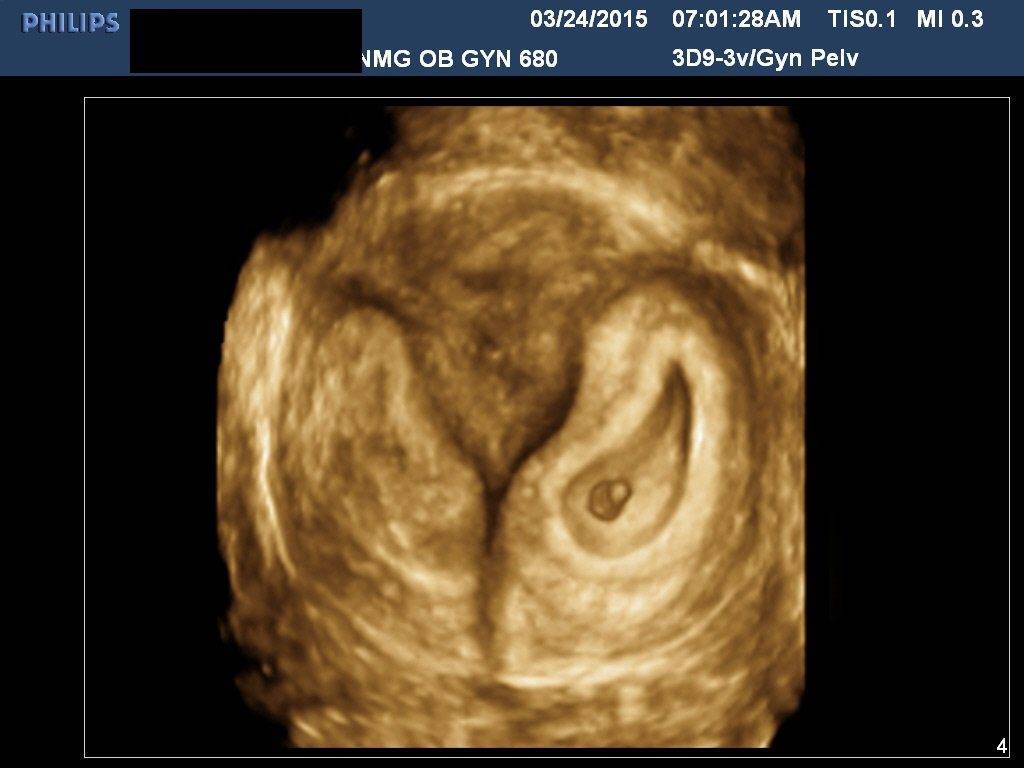
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
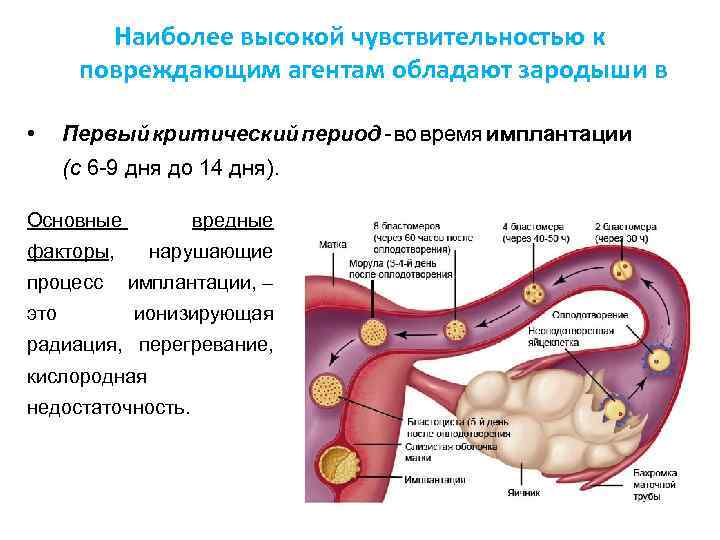
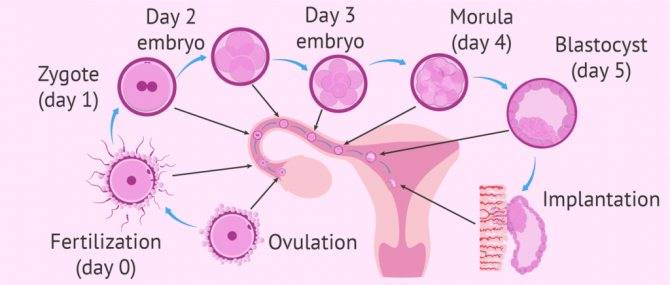
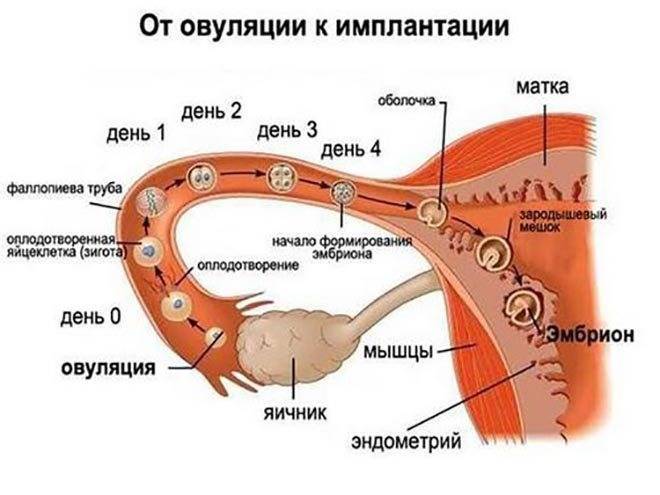
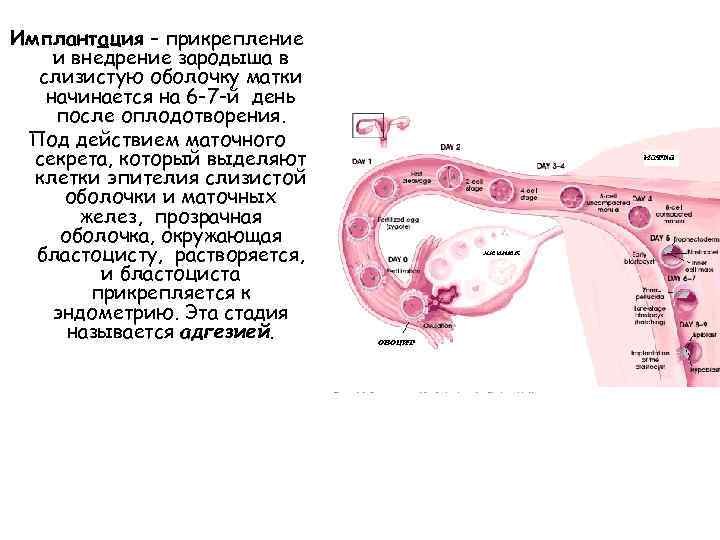
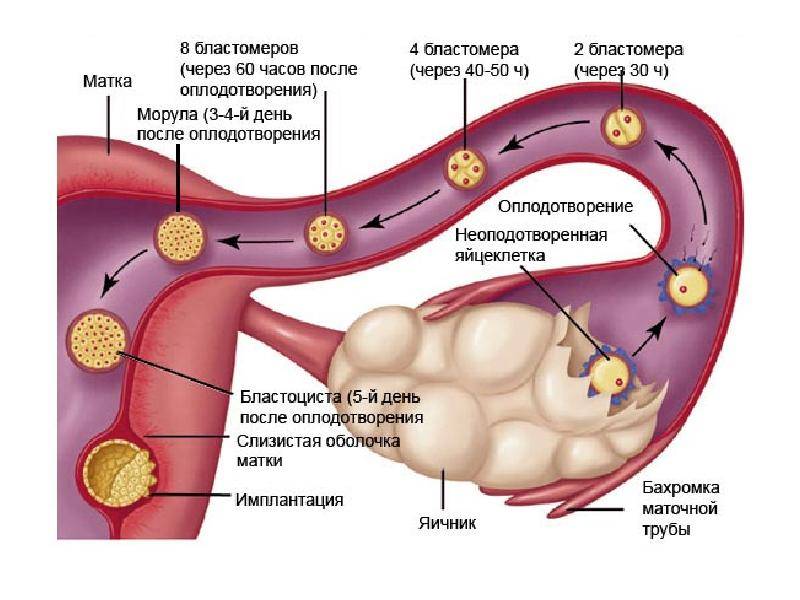
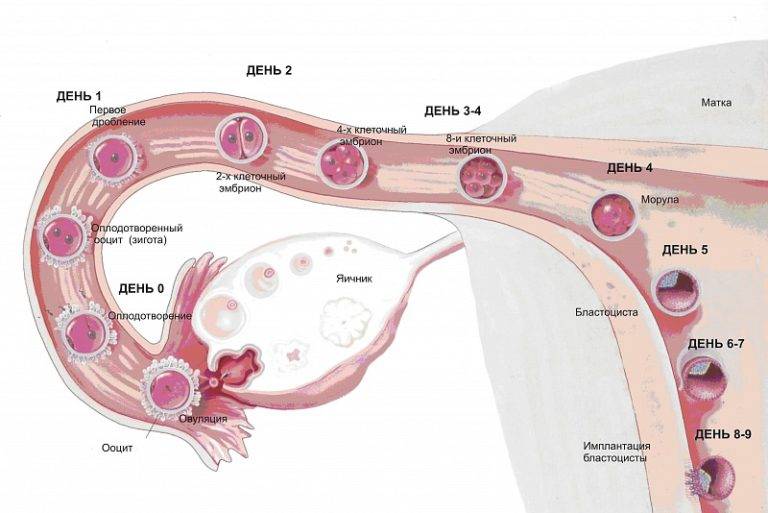
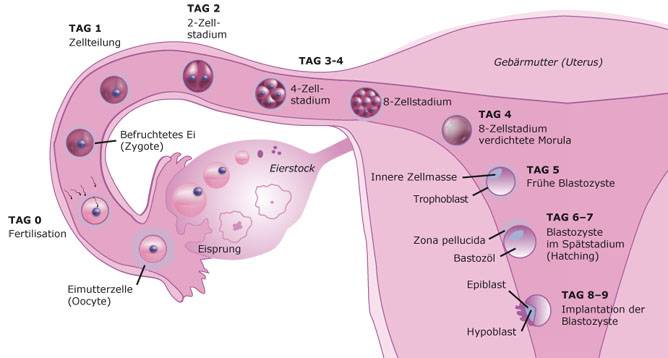
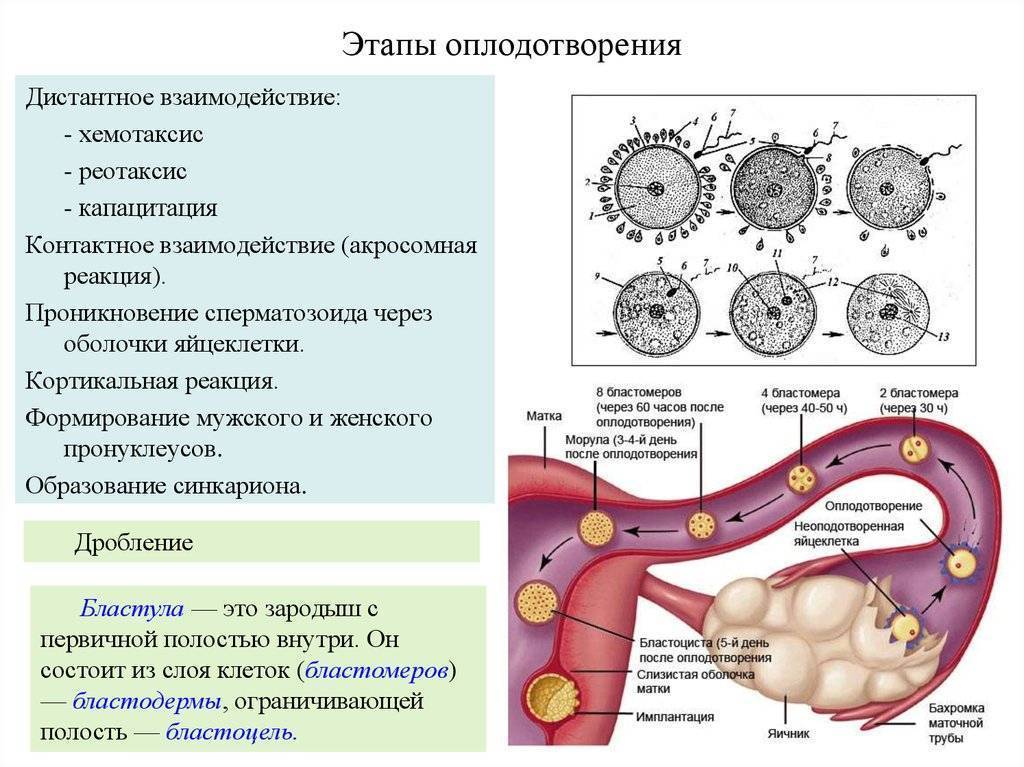
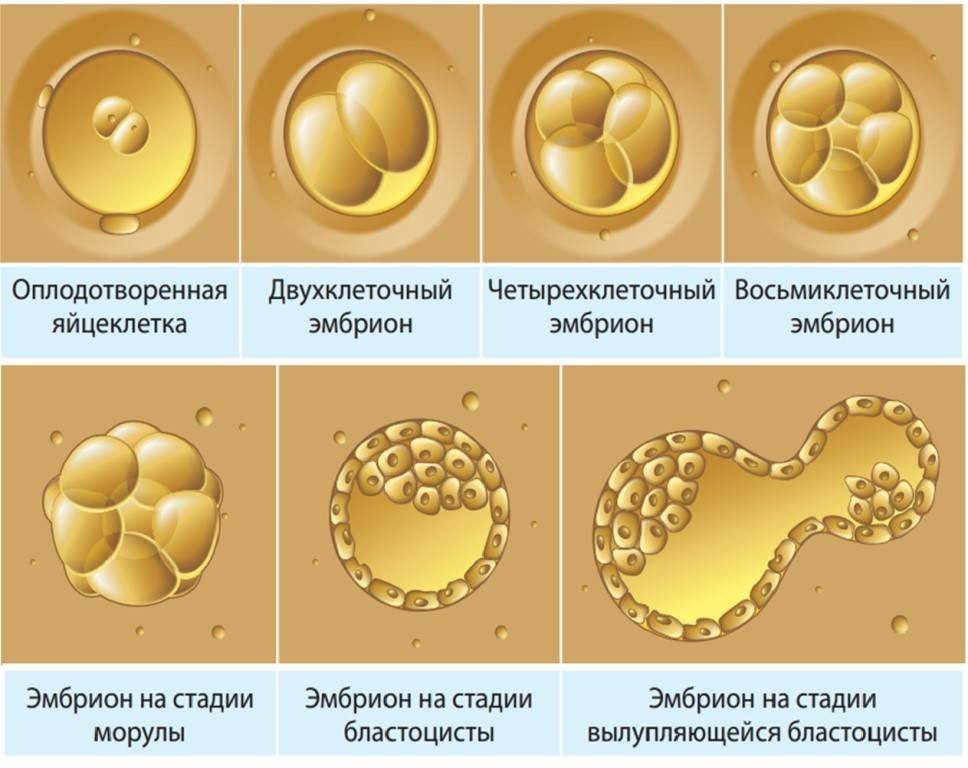
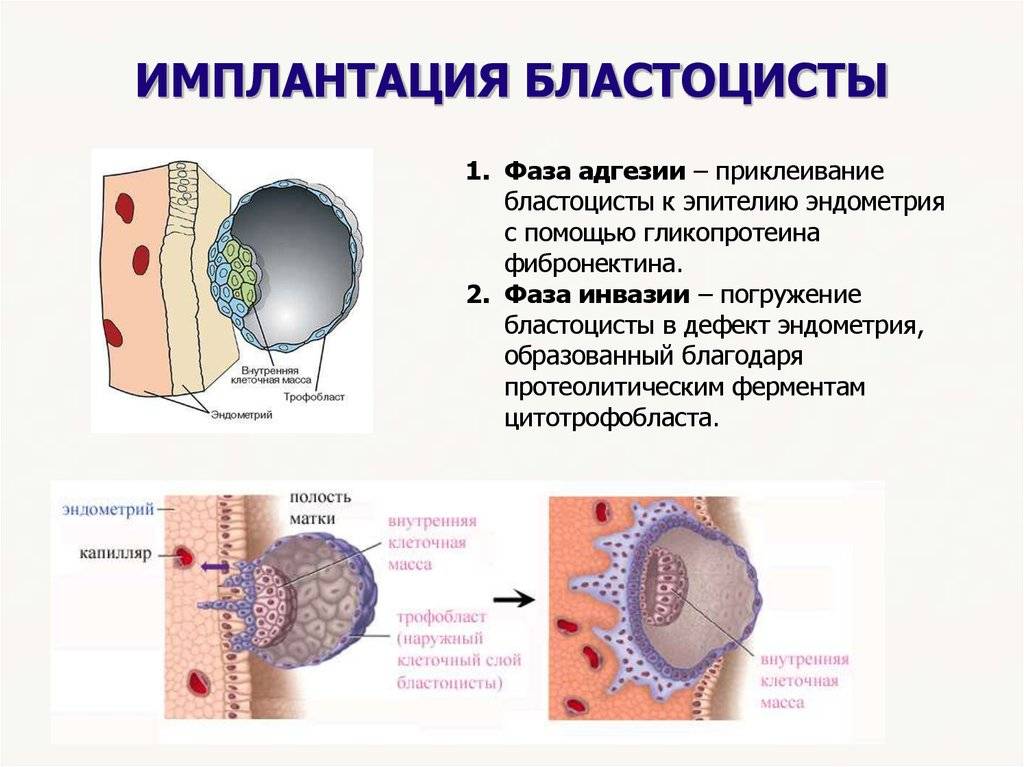
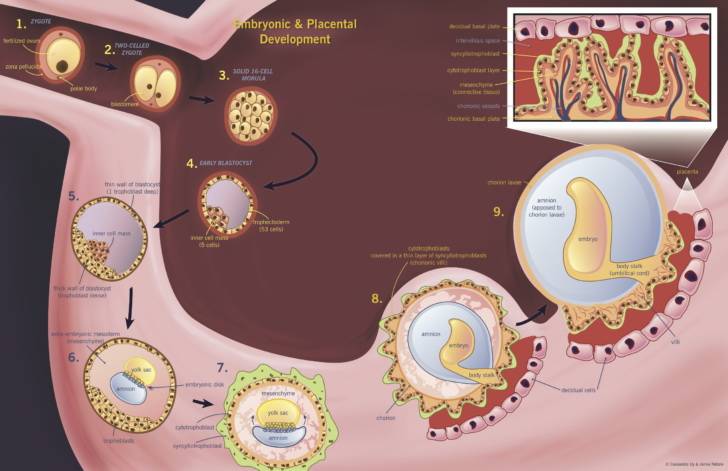
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
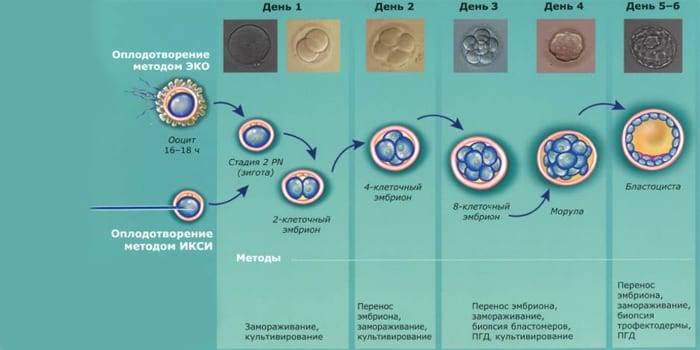
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
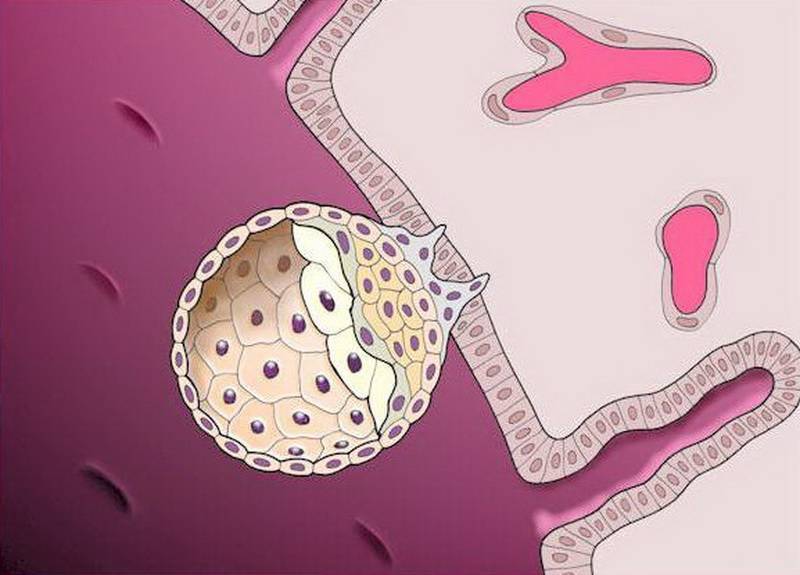
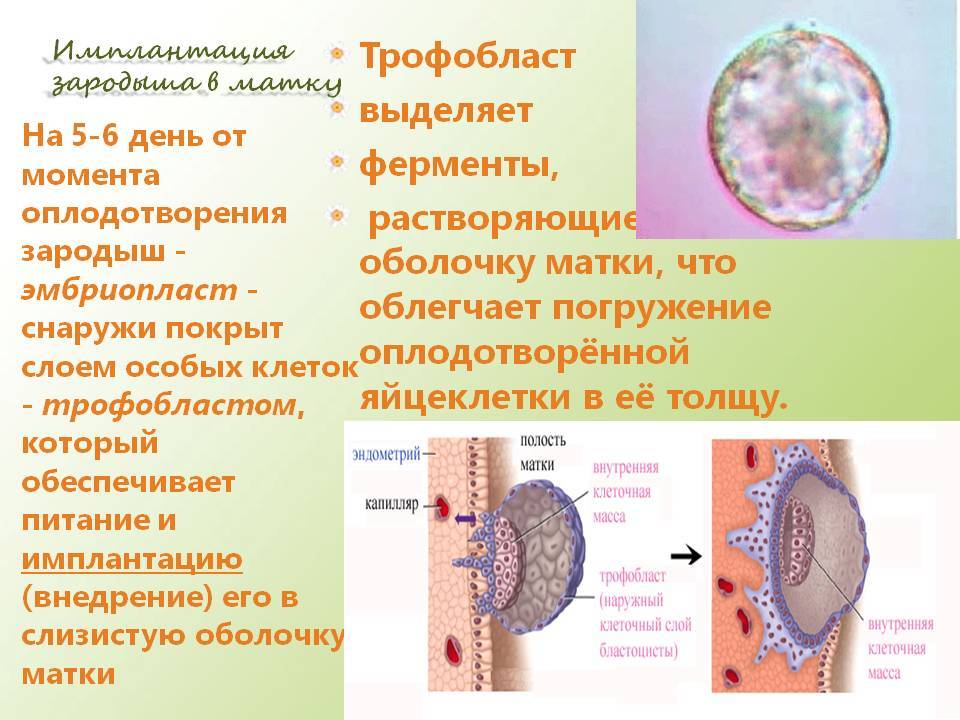
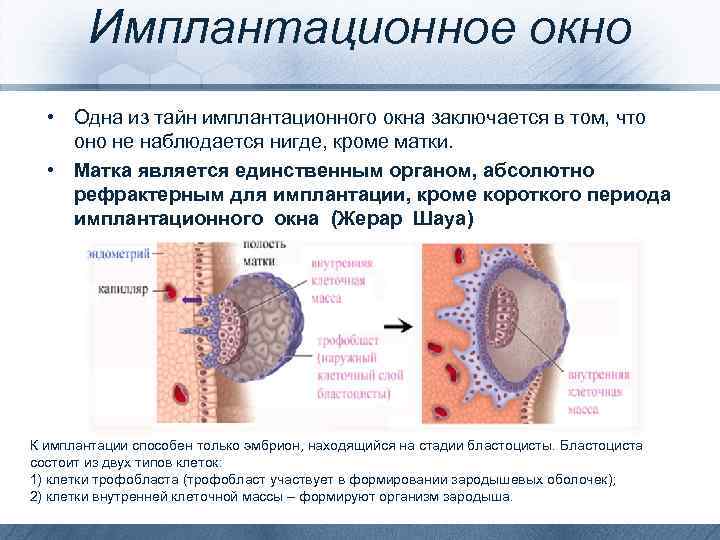
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
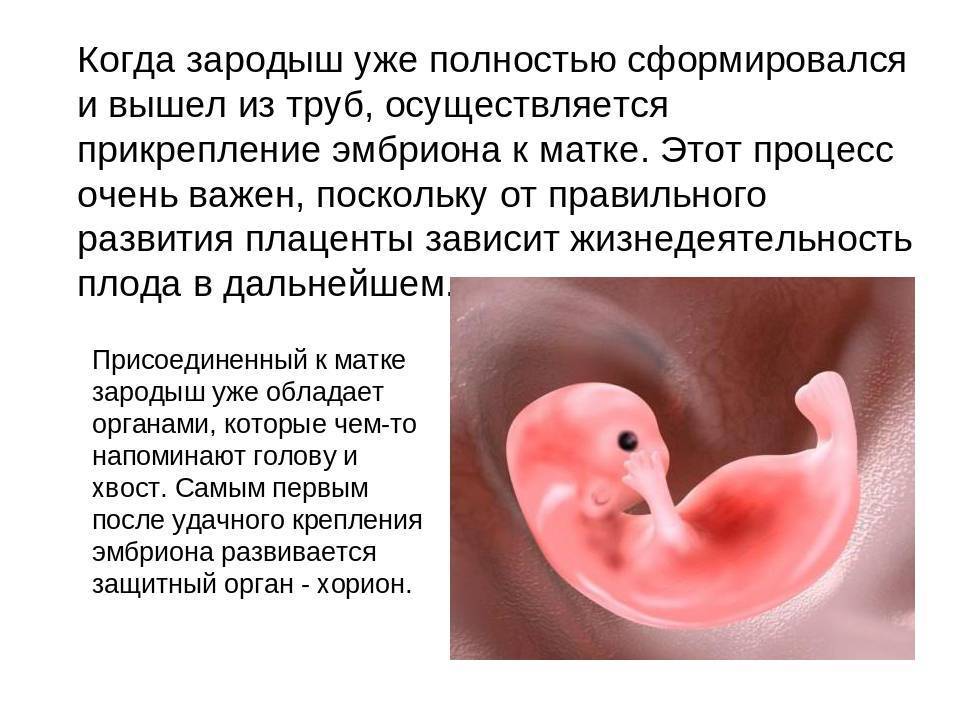
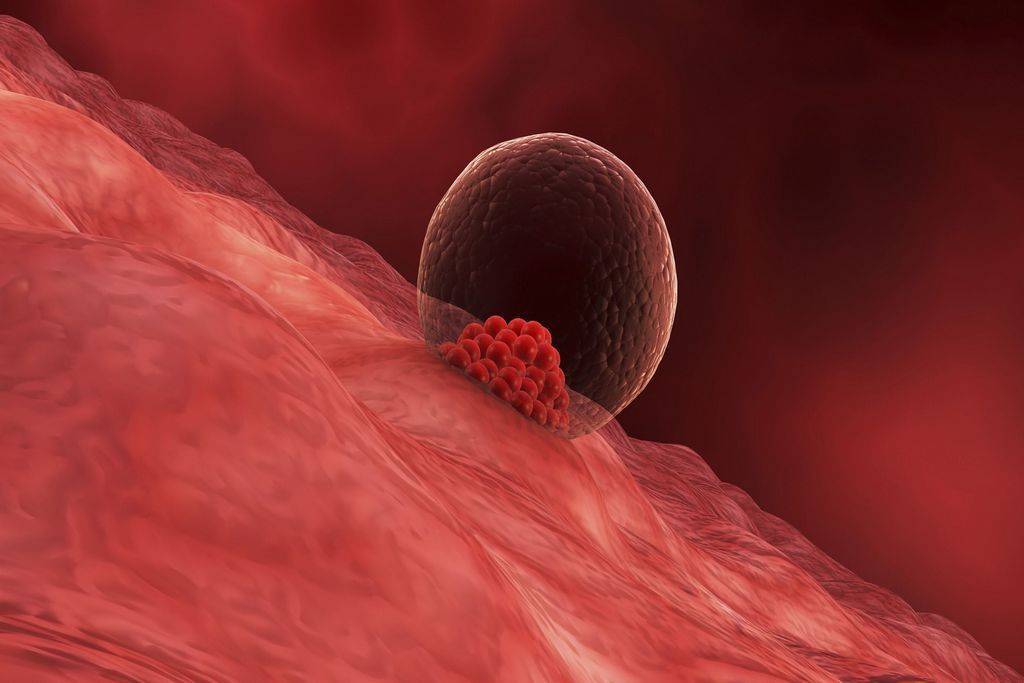
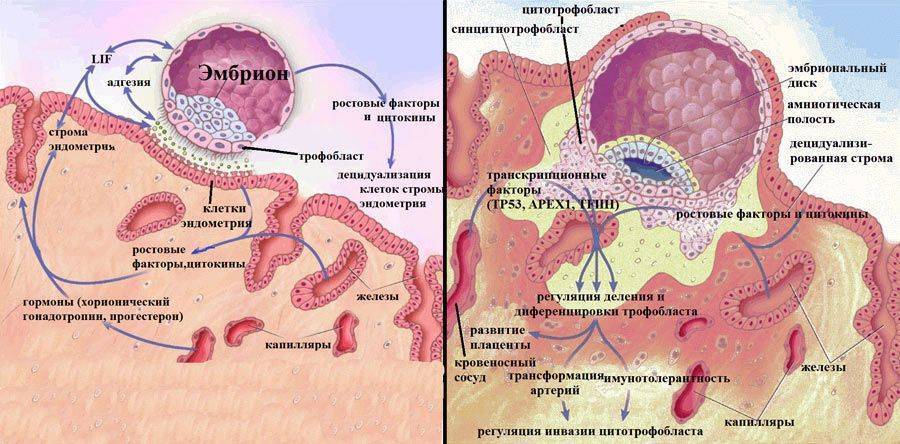
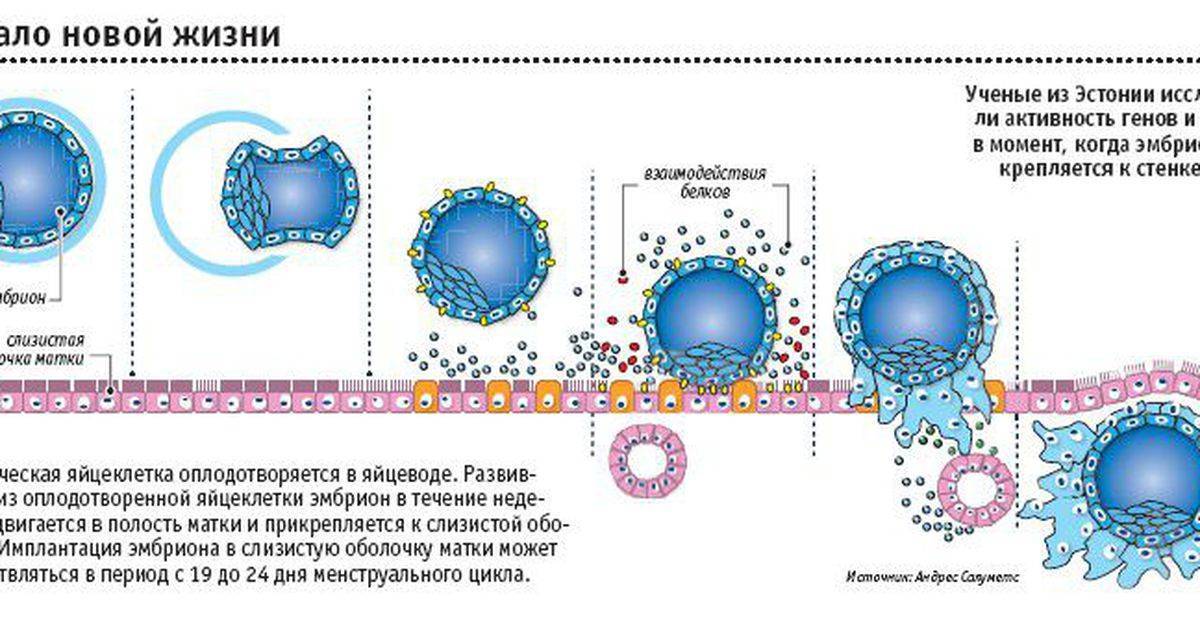
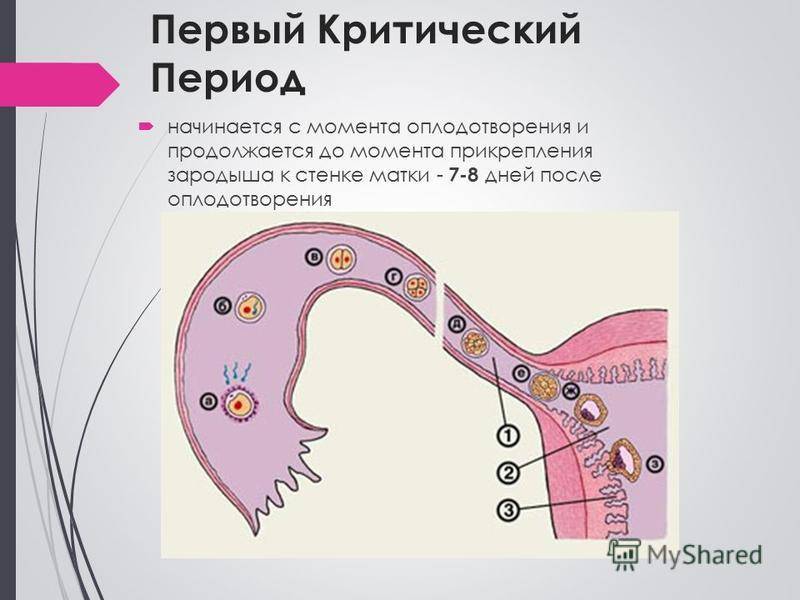
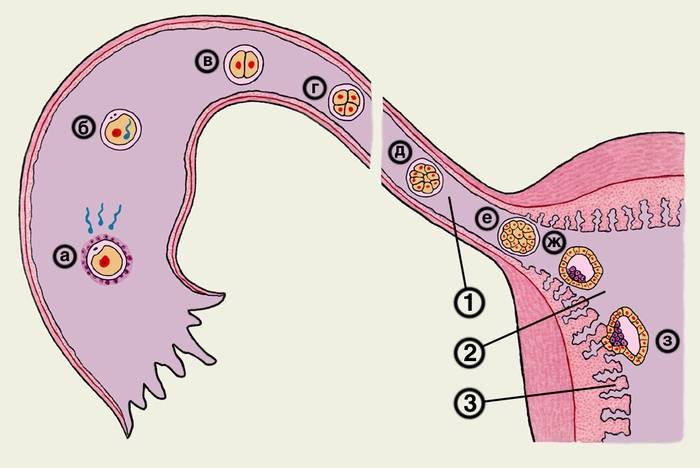
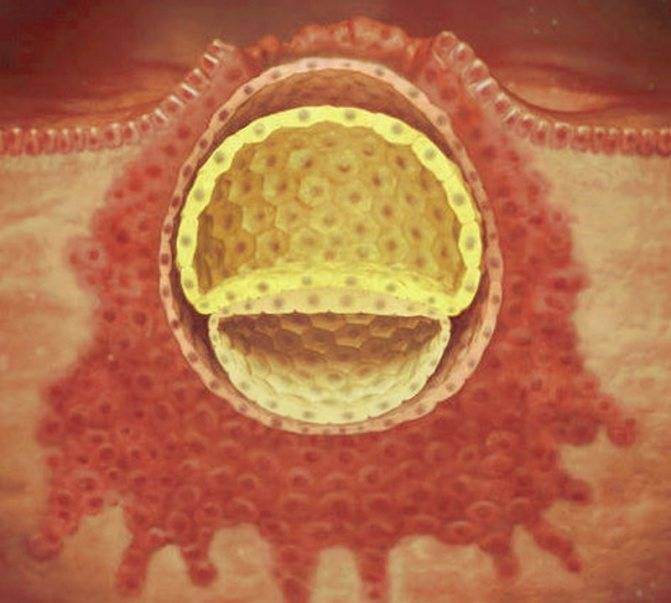
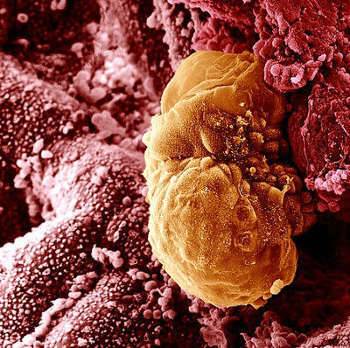
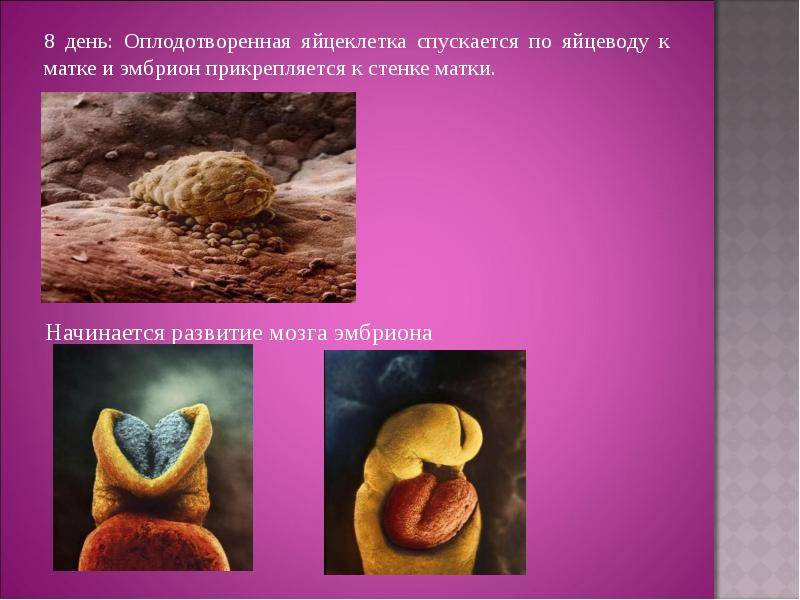
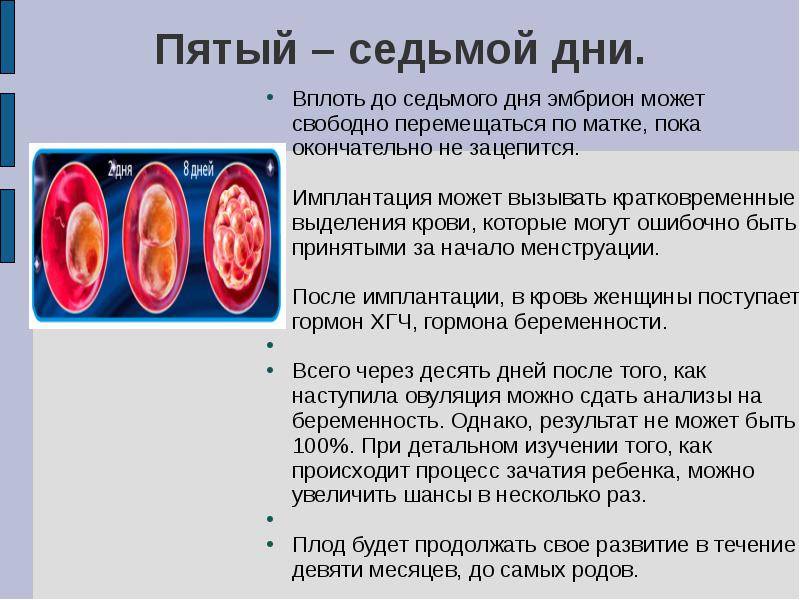
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
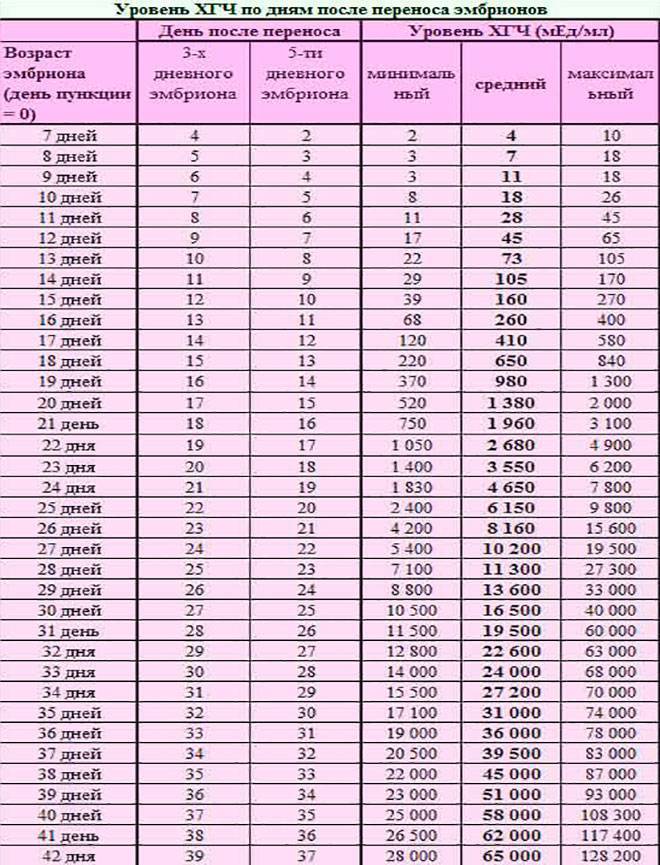
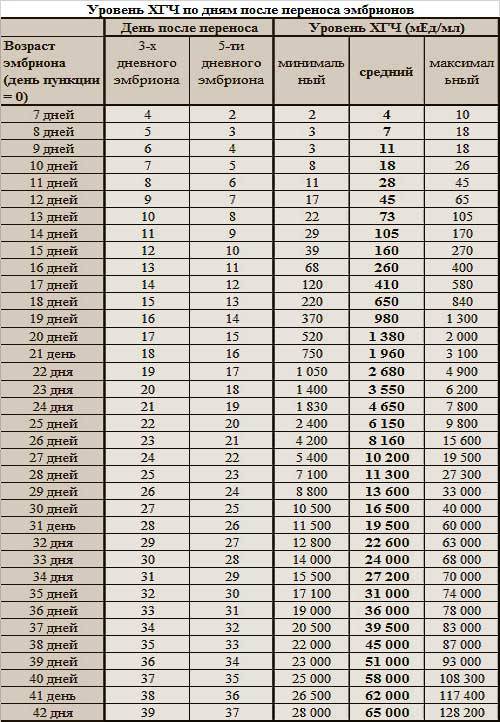
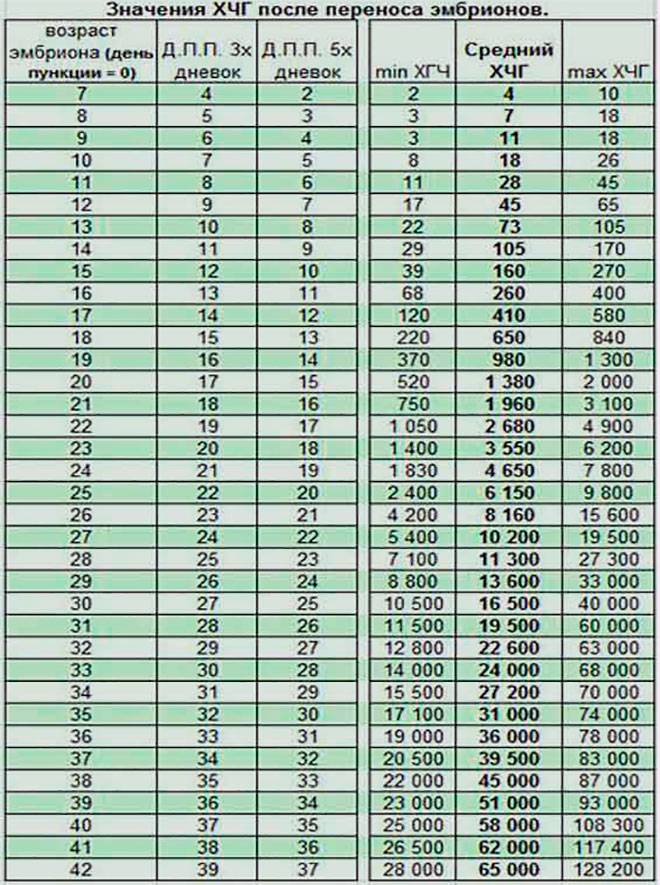
Уровень ХГЧ. 15 дней после ЭКО
Количество в крови хорионического гонадотропина человека – основной показатель, на который следует ориентироваться женщине, перенесшей экстракорпоральное оплодотворение, при подтверждении беременности и нормальном её протекании.
Спустя 15 ДПП ХГЧ поднимается до уровня достаточно высокого, чтобы с большой точностью определить наступление беременности. Количество хориогонадотропина человека возрастает с большой скоростью, меняясь каждый день. Уже через неделю после оплодотворения анализ крови на содержание ХГЧ может с большой долей вероятности предсказать будущее материнство.
При экстракорпоральном оплодотворении проведение анализа происходит, обычно, в период с 12-ого по 15-ый день после внесения эмбрионов. Значения будут отличаться для зародышей, помещенных в матку на третий день их развития и на пятый. Наиболее часто вносятся эмбрионы-пятидневки, так как именно они обладают большей жизнеспособностью.
При проведении анализа на 15 ДПП пятидневок, ХГЧ должен иметь следующие значения:
- Минимальное содержание, допускающее наличие беременности – 520 мЕд/мл;
- Среднее значение, свидетельствующее о нормальном течении процессов – 1380 мЕд/мл;
- Максимальное значение, допустимое для одноплодной беременности – 2000 мЕд/мл.
Медленный рост ХГЧ может свидетельствовать о внематочной, замершей беременности, высокой угрозе выкидыша.
Слишком высокие показатели могут говорить о риске развития хромосомных патологий или вынашивании нескольких плодов.
Небольшие отклонения от норм не являются причиной для паники, а только поводом обратиться за консультацией к специалисту
Внимание к своему состоянию для женщин, забеременевших с помощью ЭКО – залог успешного вынашивания здорового ребенка!
Симптоматика после ЭКО
У многих женщин на 9 дней после переноса эмбрионов тянет живот, появляются влагалищные выделения, снижается аппетит и проявляется эмоциональная лабильность. Описанные симптомы возникают вследствие гормональной перестройки организма, а также внедрения в полость матки бластоцисты. Убедиться в наступлении беременности можно уже на 12-14 день после ЭКО посредством сдачи анализа крови на содержание ХГЧ.
Также к возможным специфическим ощущениям на 9 день после переноса эмбрионов
относятся:
- сонливость;
- тошнота;
- головокружение;
- набухание грудных желез;
- быстрая смена настроения.
Очень важно после проведения ЭКО следить за собственным самочувствием для выявления возможных осложнений. К примеру, у некоторых пациенток на фоне предварительного гормонального лечения развивается синдром гиперстимуляции половых желез
О его возникновении могут свидетельствовать:
- вздутие живота;
- отечность конечностей;
- снижение остроты зрения;
- головные боли.
Чтобы повысить шансы на успешное зачатие, в течение двух недель после ЭКО женщины должны придерживаться таких правил:
- спать по 8-9 часов в сутки;
- нормализовать рацион питания;
- носить свободную и комфортную одежду;
- избегать перегрева и переохлаждения;
- исключить на некоторое время половые контакты;
- соблюдать нестрогий постельный режим на протяжении 2-х дней после подсадки эмбрионов.
Не стоит паниковать, если на 9 день после подсадки бластоцисты признаки беременности не наступают. Такой срок еще слишком мал для появления выраженной клинической картины. Чаще всего тянущие боли в животе, тошнота и другие симптомы являются следствием гормональной поддержки и психоэмоционального переживания пациентки.