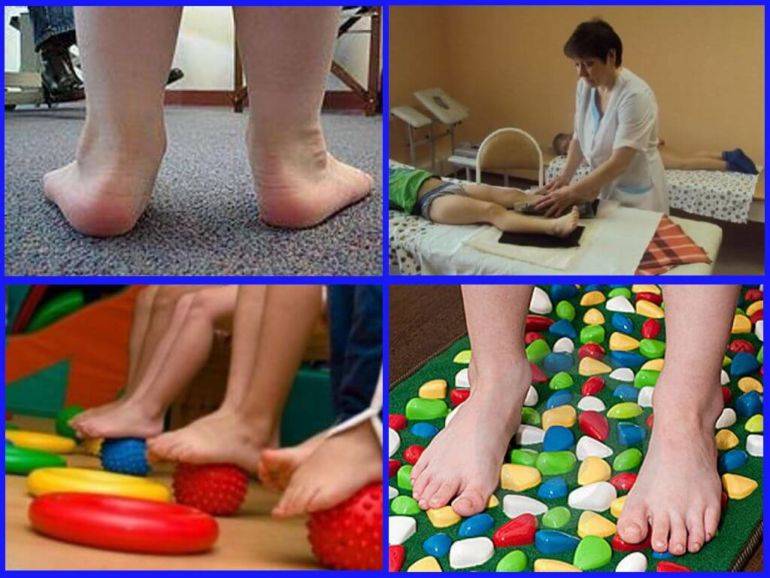
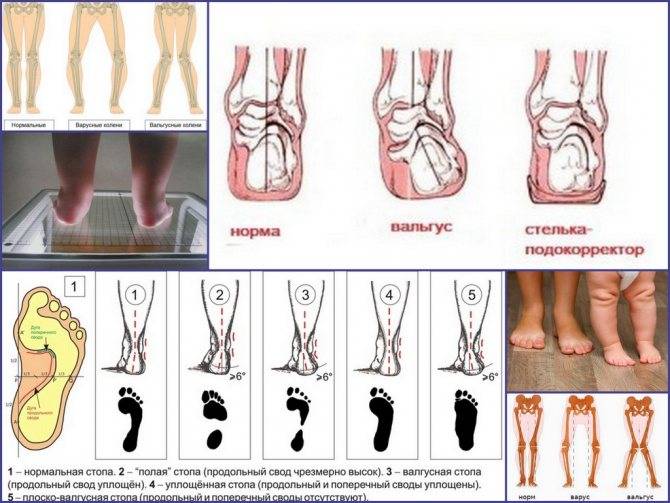
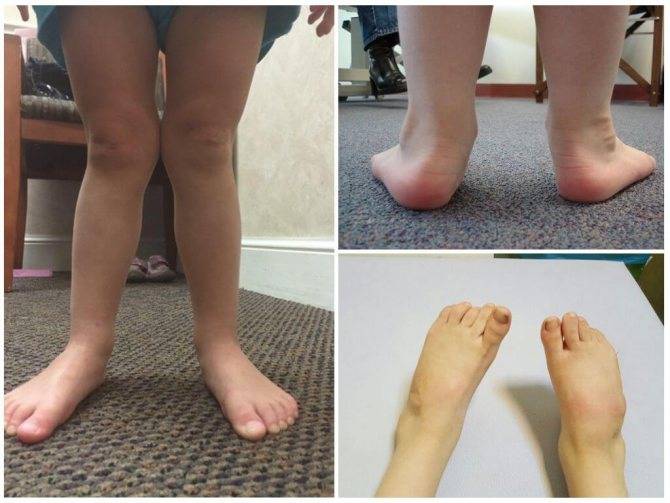
Виды вальгусной деформации стоп
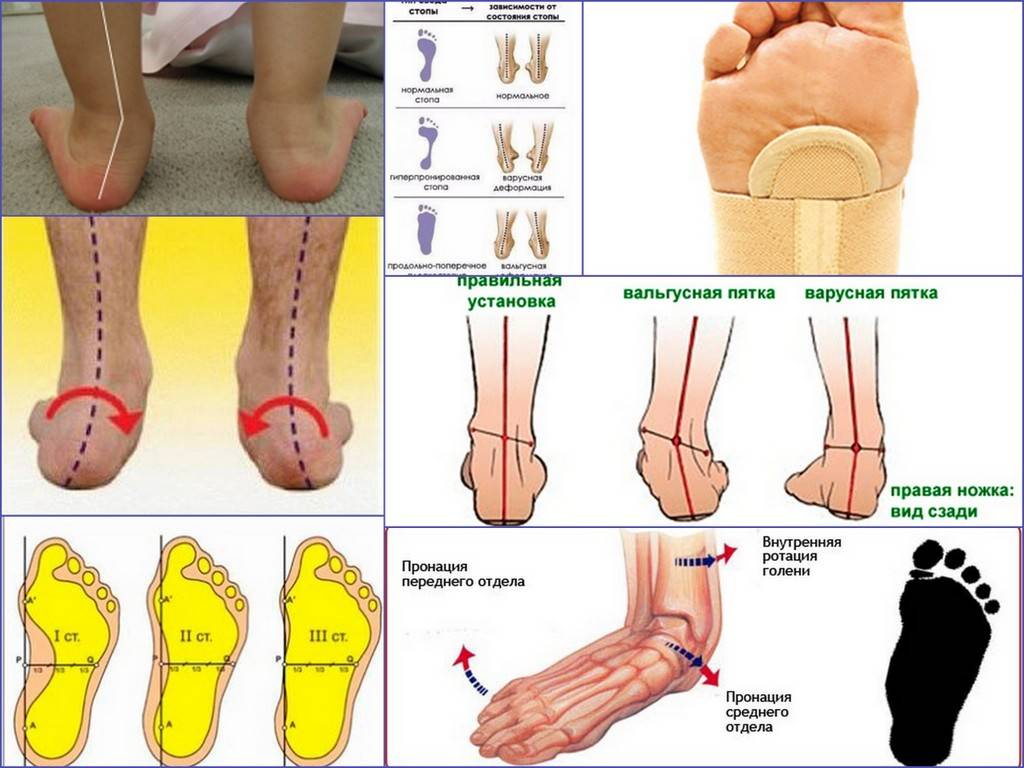
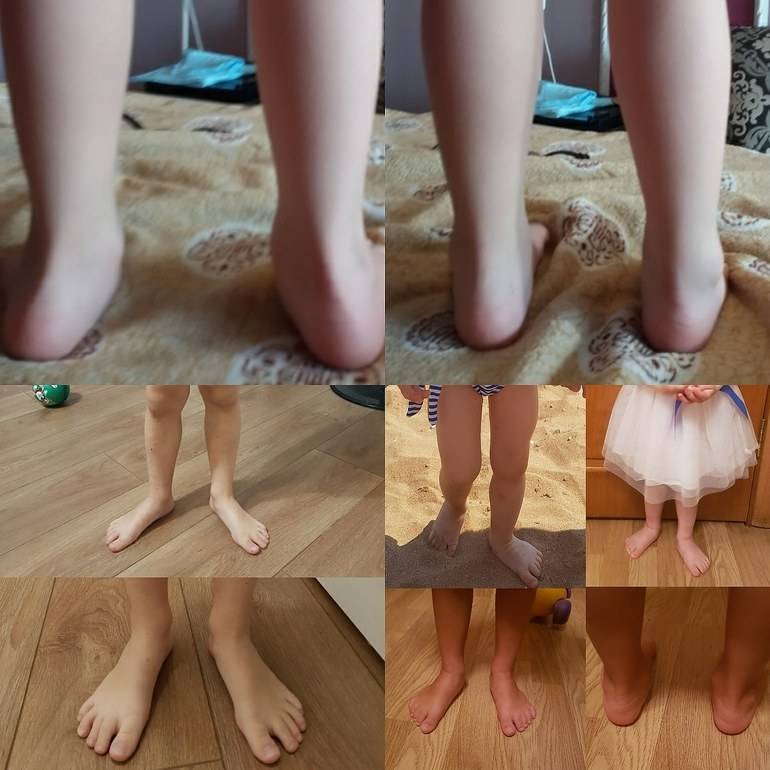
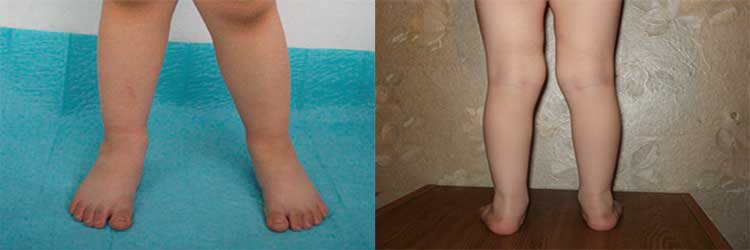
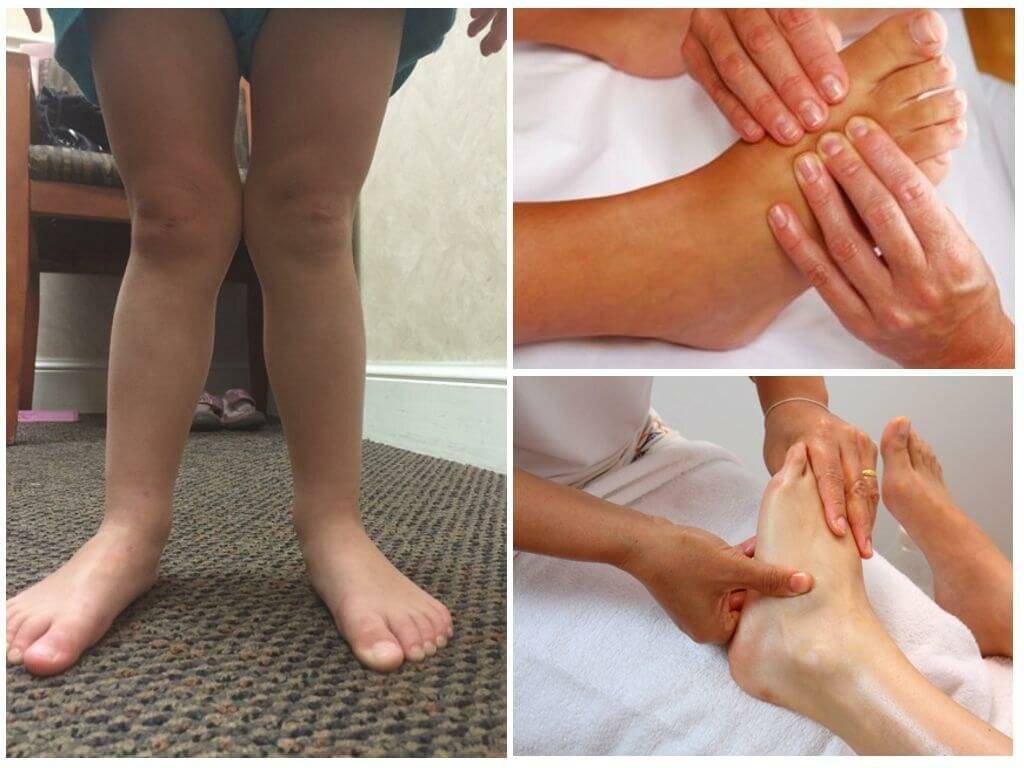
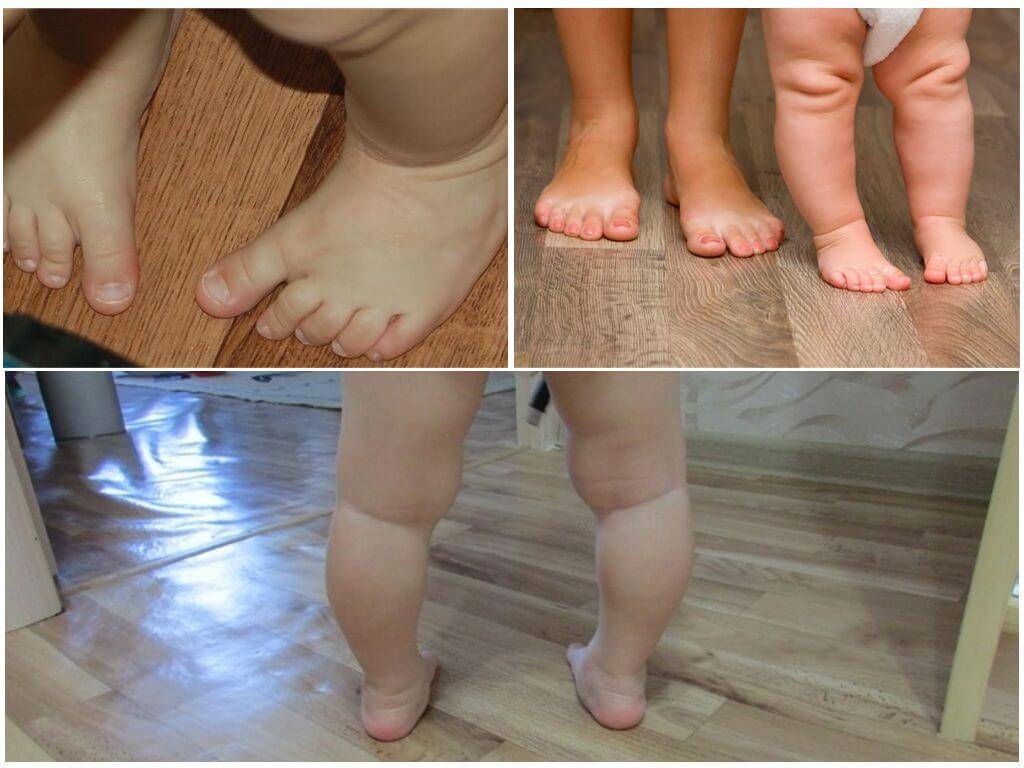
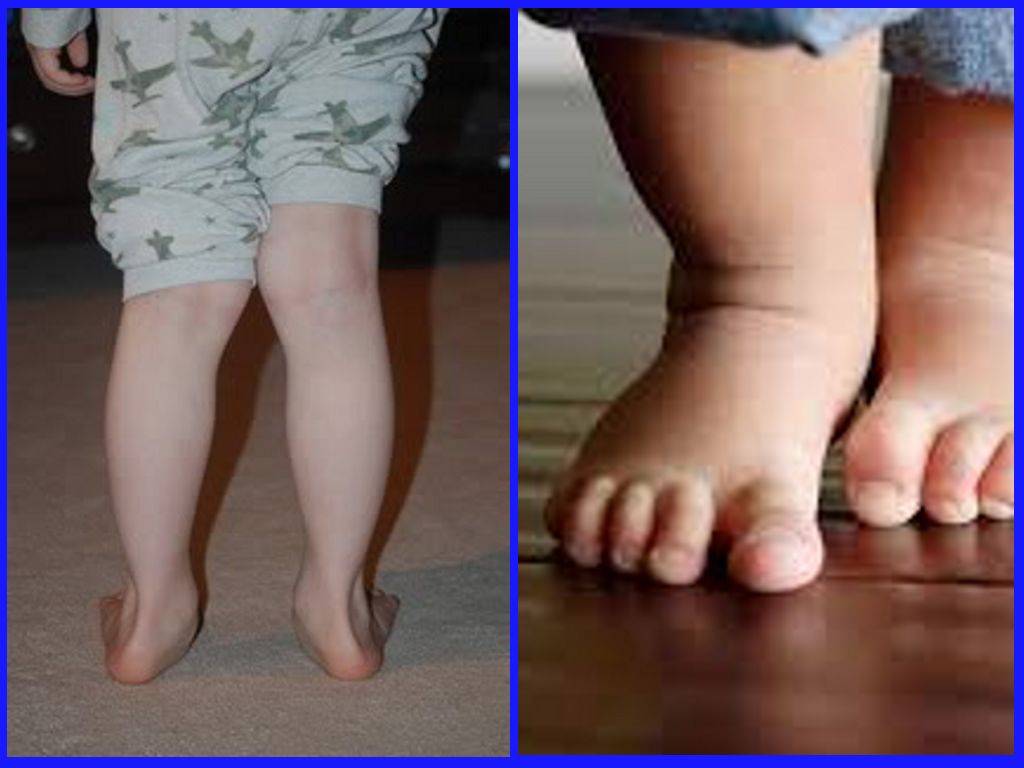
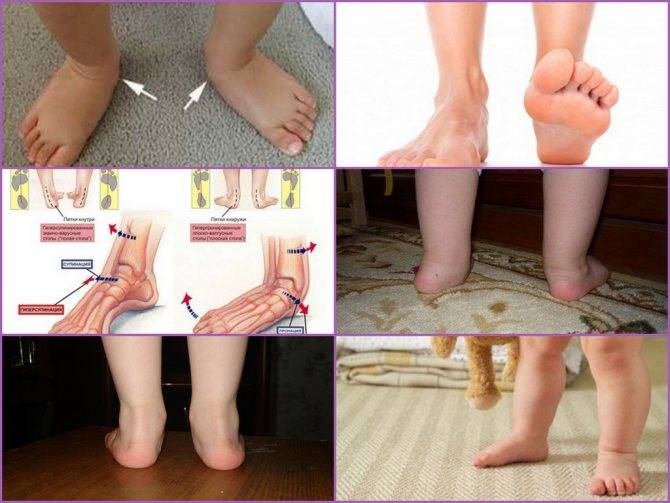
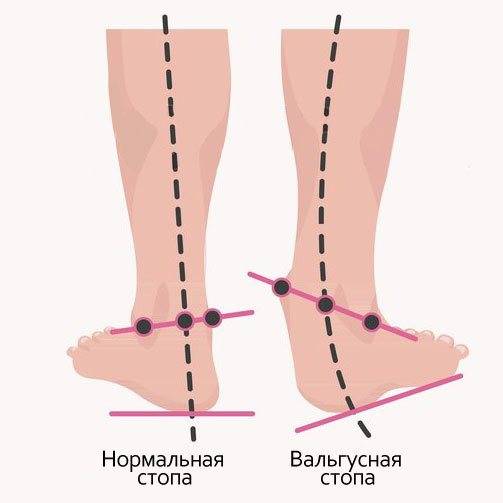
Говоря обывательским языком, вальгусная деформация стопы у детей – патология, которая проявляется уплощением стопы и ее «заваливанием» в направлении ко второй пятке. Пятка при этом опирается на поверхность своим внутренним краем, и появляется Х-образное искривление голеностопных суставов, которое и называется вальгусным.
Вальгусную стопу классифицируют в зависимости от причины ее развития, что в дальнейшем влияет на подходы к лечению:
- статическая (проявление нарушений осанки);
- структурная (врожденная патология – вертикальное расположение таранной кости);
- компенсаторная (укороченное ахиллово сухожилие, косое расположение голеностопного сустава);
- паралитическая (последствием перенесенного энцефалита или полиомиелита);
- спастическая (малоберцово-экстензорные мышечные спазмы);
- гиперкоррекционная (неправильное лечение косолапости);
- рахитическая;
- травматическая.
Стадии заболевания и проявления
Тактика и длительность лечения прямо зависят от степени тяжести заболевания. Её определяют соответственно деформации, которая отображается в конкретных цифрах. Большую их часть определяют рентгенологически. Итак, есть три степени тяжести:
- Легкая: высота продольного свода – 15-20 мм, угол наклона пятки – до 15°, угол высоты свода стопы – до 140°, угол отклонения переднего отдела стопы – 8-10°, заднего отдела – до 10°. Правильная обувь и массаж при вальгусе стоп у ребенка легкой степени приводят к полной коррекции;
- Средняя: высота продольного свода – до 10 мм, угол наклона пятки – до 10°, угол высоты свода стопы – 150-160°, угол отклонения переднего отдела стопы – до 15°, задний отдел находится в вальгусном положении, до 20°. Требуется длительное консервативное лечение;
- Тяжелая: высота продольного свода – 0-5 мм, угол наклона пятки – до 15°, угол высоты свода стопы – 160-180°, отклонение переднего и вальгусное положение заднего отдела стопы – более 20°. Лечение длительное, нередко требуется хирургическое вмешательство.
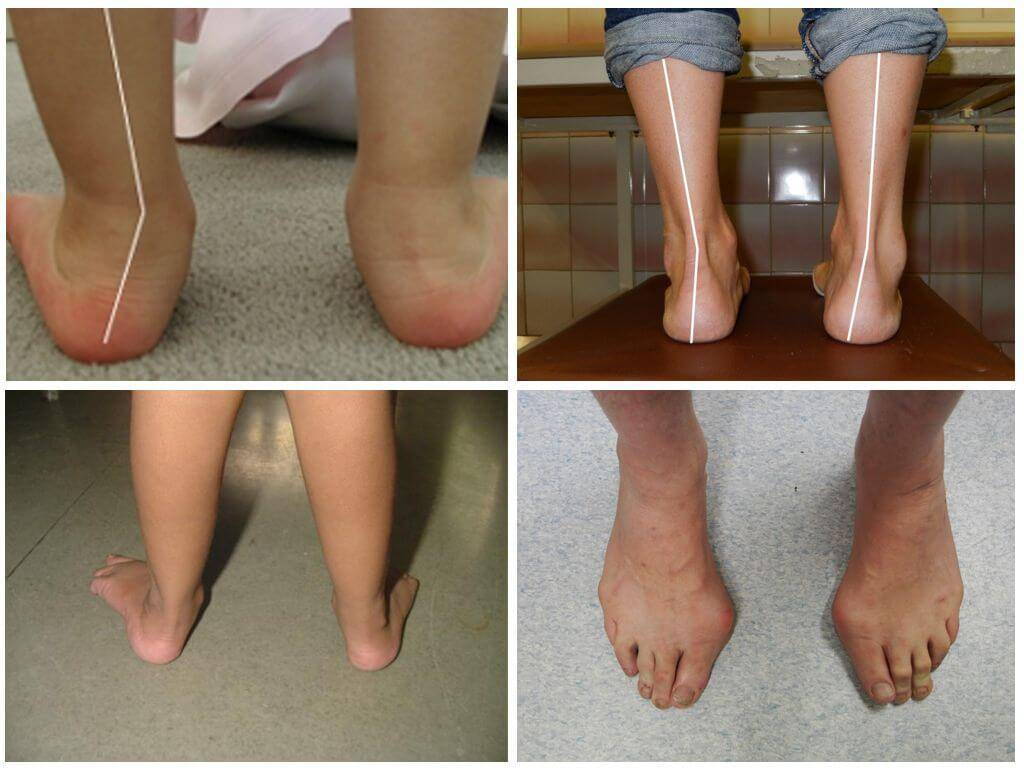
При легкой стадии клинические проявления патологии практически отсутствуют. Можно заметить небольшое отклонение голени к середине в положении стоя, со сведенными вместе ногами. Опора стопы больше приходится на внутреннюю часть стопы, а не на внешнюю, особенно хорошо это видно со стороны пятки.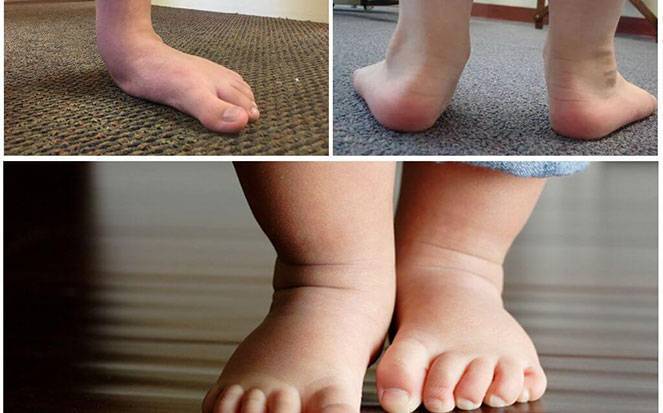
При средней степени тяжести отклонение более заметно, отмечаются боли при длительных нагрузках на ноги (длительная ходьба или стояние в одном положении). При тяжелой степени боль постоянная, а отклонения голени и оси стопы явно бросаются в глаза.
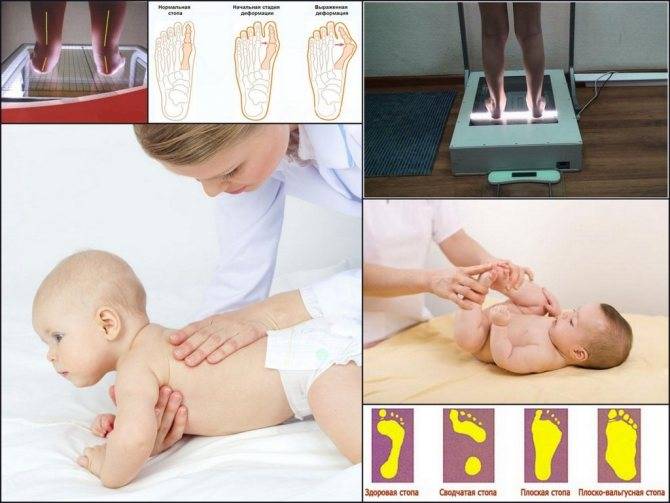
Как определить плоскостопие, какой врач проводит диагностику
Прежде всего, важны симптомы плоскостопия (у детей или взрослых), которые включают:
- боль в ногах;
- быстрое утомление ног, особенно в узкой обуви или на каблуках;
- боль в области сводов и пяток;
- отеки в нижней части стопы;
- затруднение и дискомфорт при стоянии;
- боль в коленях, бедрах и пояснице;
- деформация первых пальцев с формированием «косточек» по внутренней поверхности стоп;
- невозможность оторвать пятки от земли.
Кроме того, обувь снашивается с внутренней стороны, сильно деформируется. Все эти жалобы – повод для посещения ортопеда и диагностики плоскостопия.
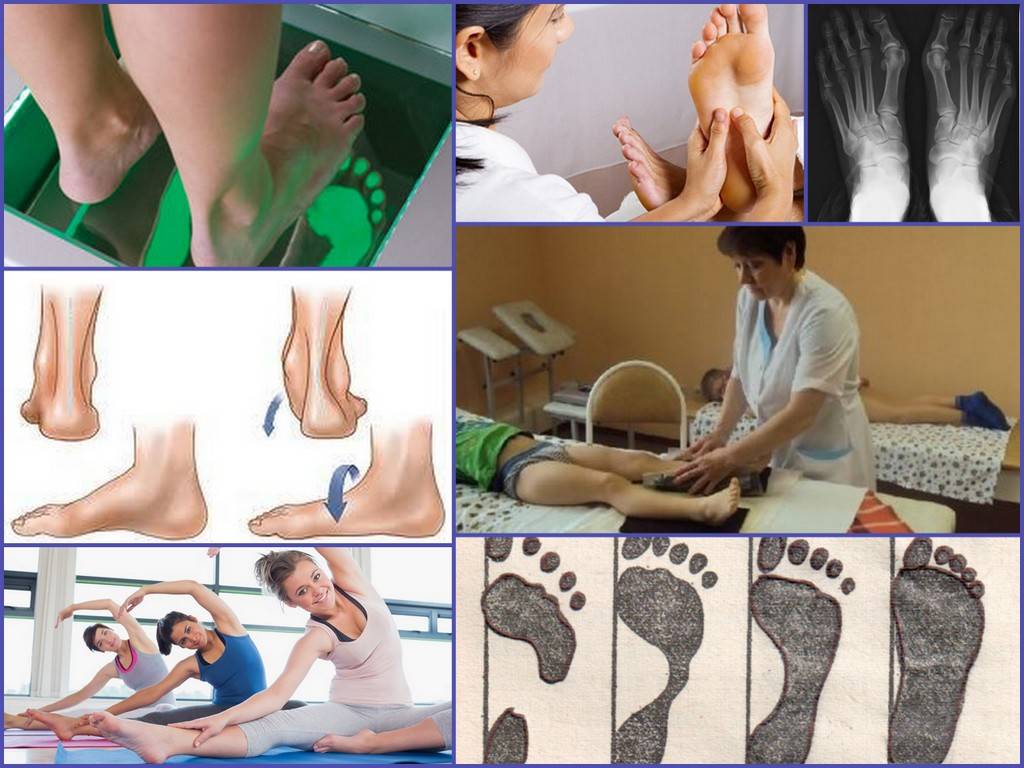
Для выявления плоскостопия врач попросит встать на пальцы ног и опуститься на пол, посмотрит, касается ли ступня земли. Если врач заметит, что дуги нет или она слабо выражена, он порекомендует следующие тесты:
- Рентгенологическое исследование: рентген позволяет получить изображения костей и суставов стопы. Это также помогает выявить деформации суставов.
- Ультразвуковое сканирование: если врач подозревает какие-либо аномалии в сухожилиях, он порекомендует ультразвуковое сканирование. Это метод визуализации, при котором звуковые волны используются для создания изображений и визуализации поврежденного сухожилия.
- КТ: обследование с помощью компьютерной томографии помогает обнаружить травмы или переломы стопы и лодыжки. Он обеспечивает гораздо более подробные рентгеновские изображения, чем стандартный рентген при плоскостопии.
- МРТ: магнитно-резонансная томография дает более подробные изображения, чем ультразвуковое сканирование и компьютерная томография. В процедуре используются радиоволны и магнитные поля для получения изображений внутренних структур.
Причины вальгусной деформации стоп у детей
Вальгусная деформация стопы бывает врожденной и приобретенной. В первом случае причины заболевания связаны с внутриутробным нарушением расположения/формы костей. Диагноз ставится в младенческом возрасте.
Приобретенная форма вальгусной аномалии вызвана не до конца сформированным сухожильно-связочным аппаратом, а также отклонениями в развитии опорно-двигательной системы. Обычно диагноз «Вальгусная деформация стоп» ставится восьмимесячным детям или когда маленькому пациенту исполняется 1 год. Отклонение наиболее часто формируется у ослабленных деток с мышечной гипотонией.
Среди самых распространенных причин вальгусной деформации стопы у ребенка:
- недоношенность;
- внутриутробная гипотрофия;
- частые заболевания бронхитами, ОРВИ, пневмониями;
- врожденная слабость соединительных тканей;
- рахит;
- травмы связок, костей голени, мышц;
- длительное пребывание в гипсе;
- детское ожирение;
- слишком ранняя постановка ребенка на ножки;
- ношение некачественной/неправильно подобранной обуви.
Также вальгусная аномалия возникает как следствие:
- ДЦП;
- полинейропатии;
- остеопороза;
- дисплазии;
- эндокринных и генетических нарушений;
- врожденного вывиха бедра;
- полиомиелита;
- миодистрофии.
Лучшие врачи по лечению вальгусной деформации стопы у детей
9
Ортопед
Травматолог
Врач высшей категории
Ужахов Ибрагим Мурадович
Стаж 6
лет
Кандидат медицинских наук
Клиника здорового позвоночника Здравствуй!
г. Москва, Ленинский пр-т, д. 2а
Октябрьская
10 м
Октябрьская
400 м
Добрынинская
1.1 км
8 (499) 519-34-63
9.6
Ортопед
Вертебролог
Травматолог
Врач высшей категории
Смирнов Алексей Владимирович
Стаж 12
лет
Кандидат медицинских наук
Клиника здорового позвоночника Здравствуй!
г. Москва, Хорошевское ш., д. 12, корп. 1
Беговая
60 м
8 (499) 519-34-63
9.2
Ортопед
Травматолог
Врач первой категории
Акашев Руслан Владимирович
Стаж 12
лет
Клиника здорового позвоночника Здравствуй!
г. Москва, Балаклавский пр-т, д. 16
Чертановская
300 м
Севастопольская
1.3 км
Каховская
1.5 км
8 (499) 519-34-63
9.1
Травматолог
Ортопед
Врач высшей категории
Оплетаев Сергей Владимирович
Стаж 32
года
Кандидат медицинских наук
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
8 (499) 969-25-84
8 (495) 185-01-01
8.4
Ортопед
Вертебролог
Травматолог
Врач высшей категории
Дубовик Артем Юрьевич
Стаж 12
лет
Кандидат медицинских наук
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
8 (495) 185-01-01
8.4
Ортопед
Вертебролог
Травматолог
Врач высшей категории
Шевченко Евгений Вадимович
Стаж 12
лет
Кандидат медицинских наук
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
8 (499) 969-25-84
8 (495) 185-01-01
9.2
Дерматолог
Косметолог
Ортопед
Миколог
Подолог
Травматолог
Азарова Евгения Сергеевна
Стаж 10
лет
Медцентр ОН КЛИНИК на Парке культуры
г. Москва, Зубовский б-р, д. 35, стр. 1
Парк культуры
580 м
Парк культуры
630 м
Смоленская
1.3 км
8 (499) 519-37-05
8.6
Мануальный терапевт
Ортопед
Физиотерапевт
Проценко Анисим Викторович
Стаж 15
лет
Кабинет семейной ортопедии
г. Москва, Верхние Поля, д. 45 корпус 4
Люблино
1.8 км
8 (495) 185-01-01
9.3
Ортопед
Травматолог
Врач высшей категории
Горбатов Владимир Ильич
Стаж 47
лет
Спектра ул. Курина
г. Москва, ул. Герасима Курина, д. 16
Славянский бульвар
450 м
Пионерская
720 м
Филевский парк
1.5 км
8 (499) 116-78-96
10
Ортопед
Хирург
Травматолог
Врач первой категории
Щукина Оксана Владиславовна
Стаж 21
год
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
Академическая
1.5 км
8 (499) 519-36-54
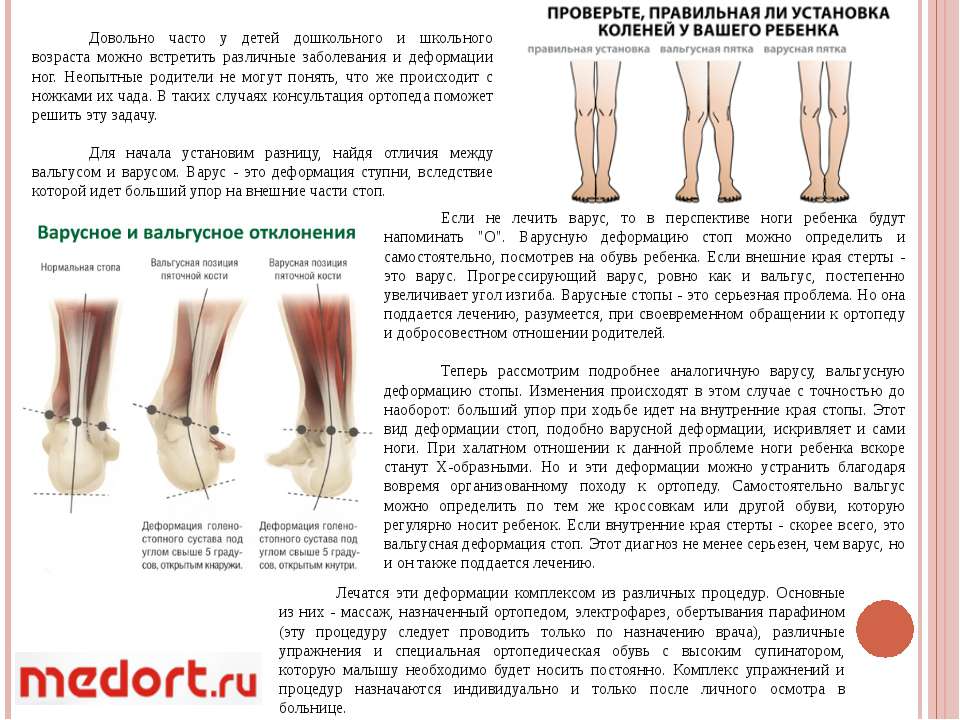
Что вызывает?
Болезнь бывает врожденной и приобретенной. В первой ситуации вальгус вызывают пороки развития соединительной ткани, генетические, хромосомные аномалии плода, нарушения нервной системы. Патология начинается еще в период внутриутробного развития, новорожденный рождается уже с ней.
К таким нарушениям относятся:
- нарушения иннервации;
- неправильное положение бедренных костей и таза, дисплазия тазобедренного сустава;
- врожденный вывих бедра;
- нарушения в пояснично-крестцовом отделе позвоночного столба;
- церебральный паралич;
- расщепление позвоночника (неполное закрытие нервной трубки в спинном мозге);
- спаечные процессы в малом тазу;
- врожденная слабость мышечно-связочного аппарата.
Родителям часто кажется, что некоторые из врожденных отклонений, никак не связаны с патологией стопы. Однако все костно-мышечные структуры в организме взаимосвязаны, поэтому причины вальгуса могут оказаться довольно неожиданными. Например, вызвать вальгус может такая родовая травма, как смещение оснований костей черепа, а именно изменение положения затылочной кости. Такая травма вызывает цепную реакцию. Неправильно становятся позвонки шейного отдела, грудного, поясничного, разворачивается крестец, тазовые кости, бедра, голени. И так деформация доходит до стоп. Точно также иногда вальгус может быть следствием такого диагноза, как кривошея.
Приобретенную вальгусную постановку стоп у ребенка вызывают ошибки в развитии и функционировании опорно-двигательного аппарата, травмы, чрезмерная нагрузка на ослабленную мышечно-связочную систему.
Ей способствует ранняя постановка в вертикальное положение, раннее начало ходьбы. Особенно высоки риски, если малыш пухленький, имеет лишний вес. Не стоит торопиться учить его ходить, равняться на других детей. Гораздо полезнее для опорно-двигательного аппарата стимулировать малыша активно ползать. К опоре на ноги и началу ходьбы тело ребенка готово только к 10 –12 месяцам. Некоторые детки делают свои первые шаги в 9 месяцев, а другие в 15 ¬¬– 18 месяцев. И это все варианты нормы. Помните, что разные ходунки, прыгунки, вожжи могут принести вред, а не пользу. Перед их использованием посоветуйтесь с педиатром.
Несформированные, неокрепшие связки, сухожилия, мышцы с ослабленным тонусом не способны удерживать ножки в правильном положении, поэтому под тяжестью веса тела стопы деформируются. Ухудшает ситуацию плохая координация, качающаяся походка малыша, когда для устойчивости он широко расставляет ножки.
Частая причина вальгусной деформации – перенесенный в младенчестве рахит. Как ни странно, но в легкой степени тяжести эта патология встречается почти у 30 % детей до 3 лет. Причиной рахита является дефицит витамина D, который приводит к нарушению усвоения кальция, недостаточной минерализации и прочности костей.
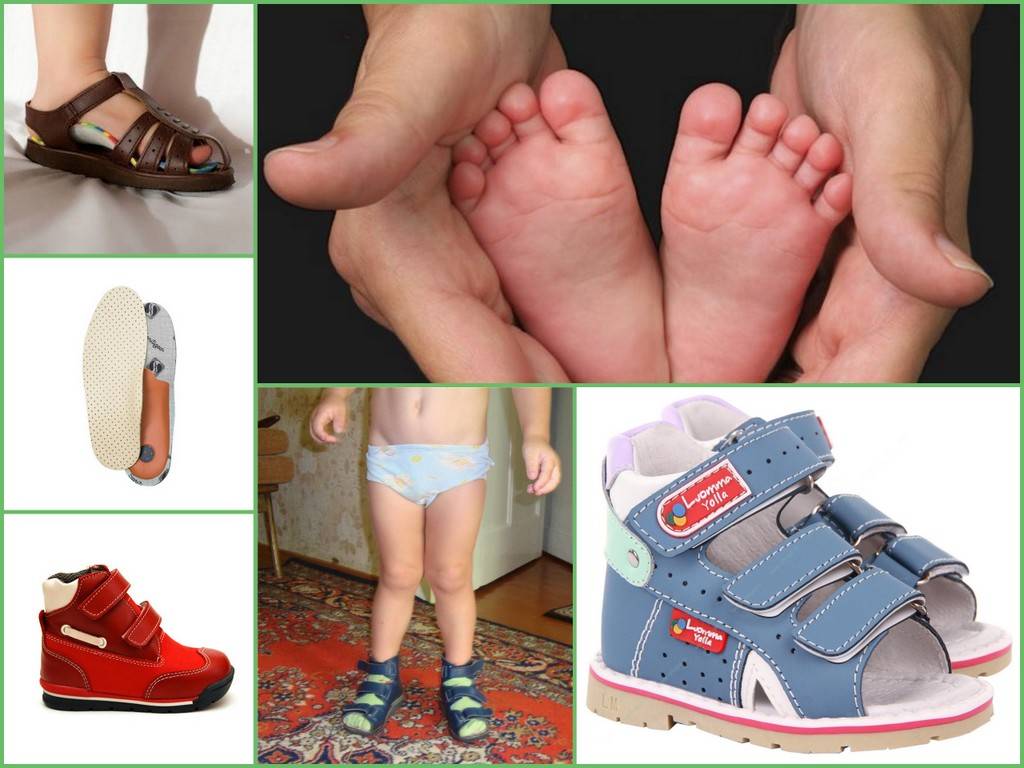
Еще одна распространенная причина – неподходящая, тесная или, наоборот, слишком свободная обувь. Она приводит к неправильному распределению нагрузки на стопу во время ходьбы, формированию походки, вызывающей появление кривизны ног. Выбирайте для ребенка качественную и хорошую обувь с эластичным жестким задником, небольшим каблуком, ортопедической стелькой, из натуральных материалов. Категорически не рекомендуется отдавать малышу обувь старших братьев, сестер, племянников и т. д.
Благоприятные условия для развития патологии создают:
- недоношенность;
- чрезмерная подвижность суставов;
- плоскостопие;
- дефицит кальция и витамина D;
- частые инфекционные болезни;
- ослабленный иммунитет;
- ожирение;
- нарушения в нервной системе;
- травмы голени и стопы (переломы, вывихи, растяжения);
- заболевания почек;
- генетическая предрасположенность, наличие вальгуса у родителей, бабушек, дедушек;
- эндокринные расстройства, приводящие к нарушению обмена кальция.
Лечение косточки на ноге без операции
По возможности операции стараются избегать. Безоперационные методы лечения помогают облегчить боль и неудобство, вызываемые косточкой на ноге, но не позволяют изменить форму стопы или предотвратить дальнейшую деформацию сустава.
Если косточка на ноге причиняет боль, можно принимать обезболивающее, которое отпускается в аптеке без рецепта, например, парацетамол или ибупрофен. Прежде чем принять обезболивающее, обязательно ознакомьтесь с показаниями по дозировке в листке-вкладыше, прилагаемому к лекарству.
Специальные многоразовые гелевые, флисовые или поролоновые накладки на сустав большого пальца стопы помогают облегчить боль при халюс вальгус и продаются в аптеке без рецепта. Некоторые из них приклеиваются на шишку, а есть такие, которые крепятся к стопе при помощи небольшого кольца, которое надевается на большой палец ноги. Накладка не дает стопе тереться об обувь и облегчает давление на увеличенный сустав у основания большого пальца.
Ортопедическая стелька помещается внутрь обуви и корректирует положение костей стопы, что может снять часть давления на шишку и облегчить боль. Ортопедические стельки можно купить в аптеке без рецепта, но необходимо, чтобы стелька идеально подходила к ноге. Поэтому при выборе стельки лучше проконсультироваться с ортопедом. Помимо готовых, можно приобрести стельки, которые сделают по вашим индивидуальным меркам и требованиям. Выбор между готовыми и индивидуальными стельками зависит от конкретного случая и степени тяжести деформации.
Также можно использовать специальную шину, которая надевается сверху на стопу над большим пальцем, чтобы стимулировать его выпрямление. Шину можно носить как днем, так и ночью, хотя доказательств ее эффективности мало. Также существуют разделители пальцев ног, которые могут облегчить боль, вызываемую косточкой на ноге. Однако использовать разделители пальцев или стельки можно не всегда, так как из-за шишки ноге и так тесно в обуви.
Если сустав пальца опухает и болит, прикладывание холодного компресса к пораженной области несколько раз в день поможет снять симптомы. Нельзя прикладывать лед непосредственно к коже, нужно заворачивать его в ткань или полотенце. В качестве холодного компресса можно также использовать пакет замороженных овощей.
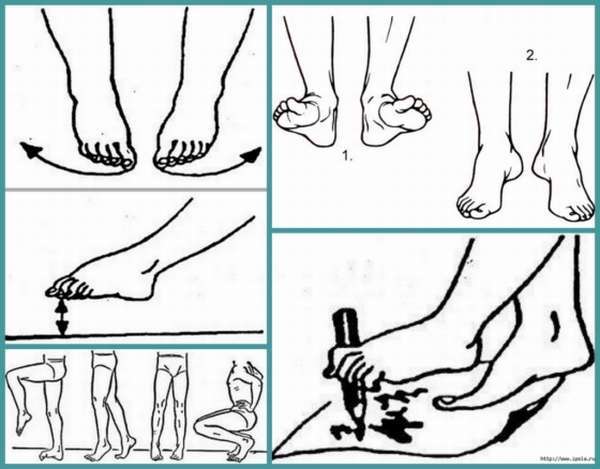
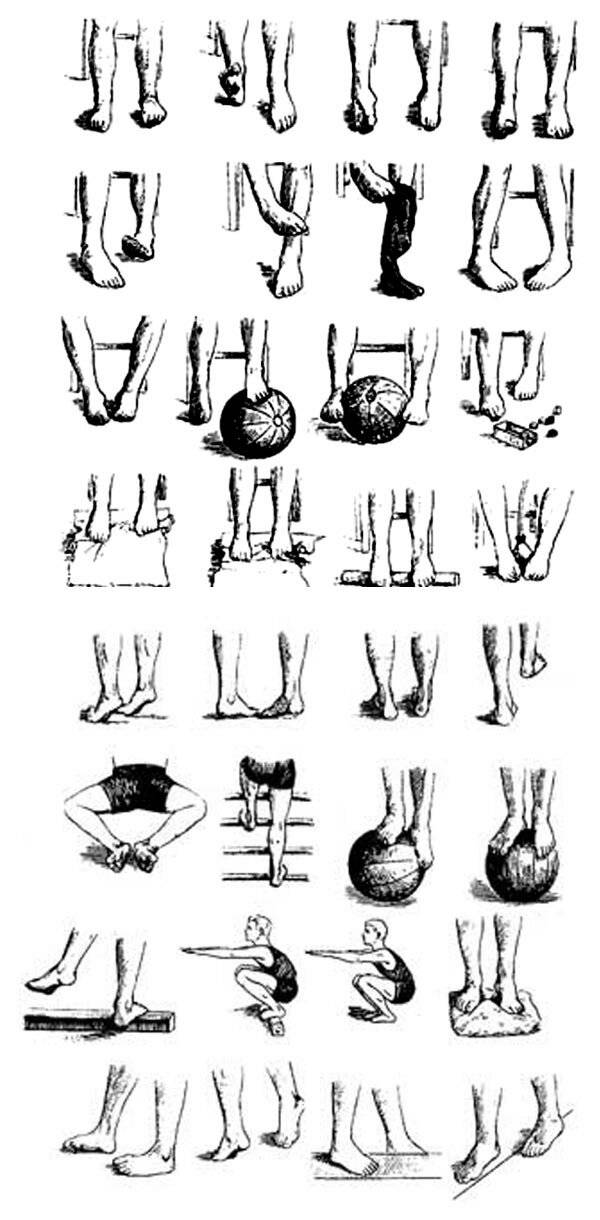
Особенности лечение сколиоза у детей
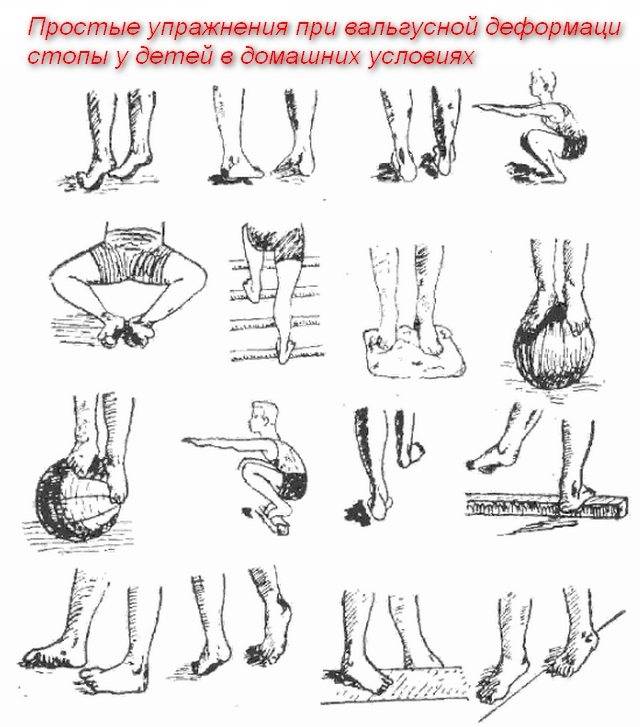
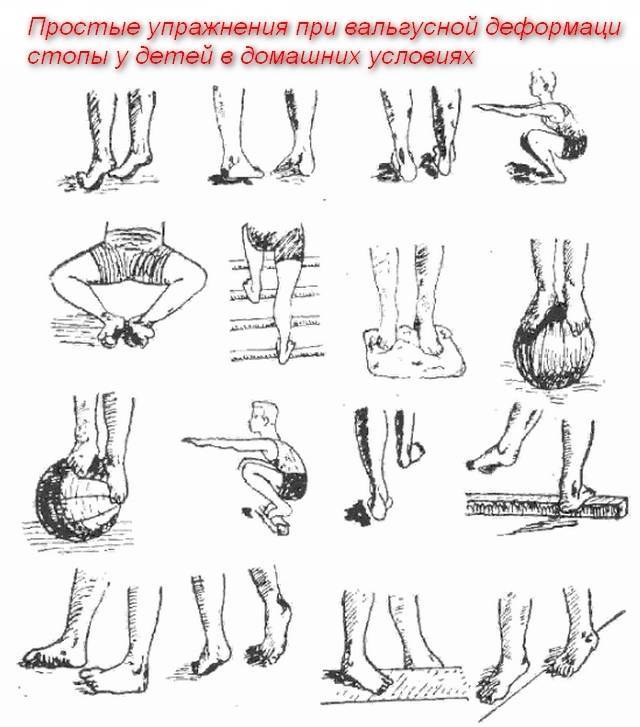
В зависимости от степени деформации позвоночника пациенту назначаются физические упражнения, массаж, спортивная гимнастика, беби-йога. Корректор осанки стоит совмещать с двигательной активностью чтобы мышцы оставались в тонусе. При угле наклона скелета вбок до 30° лечение проводится без хирургического вмешательства. Ребенку показано выполнять комплекс несложных упражнений под наблюдением эксперта.
Детский сколиоз наблюдается у 10% малышей ясельного и младшего школьного возраста. Соотношение болеющих девочек к мальчикам составляет 9:1. В качестве профилактики откажитесь от тяжелых рюкзаков, сидения с согнутой спиной, ношения сумок на одном плече. Упражнения для восстановления функций позвоночника и исправления осанки выполняются с соблюдением правильной техники. В комплекс входят:
- Хождение с прямой спиной. Для придания телу нужного положения встаньте рядом со шкафом или стеной, запомните результат и сохраняйте позицию при ходьбе. Тренироваться можно дома и на открытом пространстве.
- Потягивание. Ребенок встает на носочки и поднимает руки вверх, тянется к потолку. Дыхание остается полным и размеренным. Упражнение на растяжку улучшает эластичность мышц, помогает сохранить осанку.
- Наклоны к пальцам ног. В отличие от стандартной вариации здесь движение вверх и вниз ведется с прямой спиной. Эффект от занятия – вытяжка позвоночного столба и расслабление поясничных мышц.
- Тяга коленей к груди. Выполняется стоя или лежа на ровной твердой поверхности. Ноги поднимаются по одной, для увеличения нагрузки на мышцы притягивайте колени руками.
- Супермен. Лежа на полу на животе положите руки за голову. Оторвать ноги и плечи от пола, поднять их высоко и сохранять положение 30-40 секунд. Это упражнение на развитие околопозвоночных мышц и разгибателей спины.
Для закрепления результата применяются боковые скручивания, поза из йоги «Кобра», ходьба с книгой на голове и другие. Упражнения хороши для детей любого возраста, рекомендуется выполнять их не после обнаружения первых симптомов сколиоза, но и для профилактики.
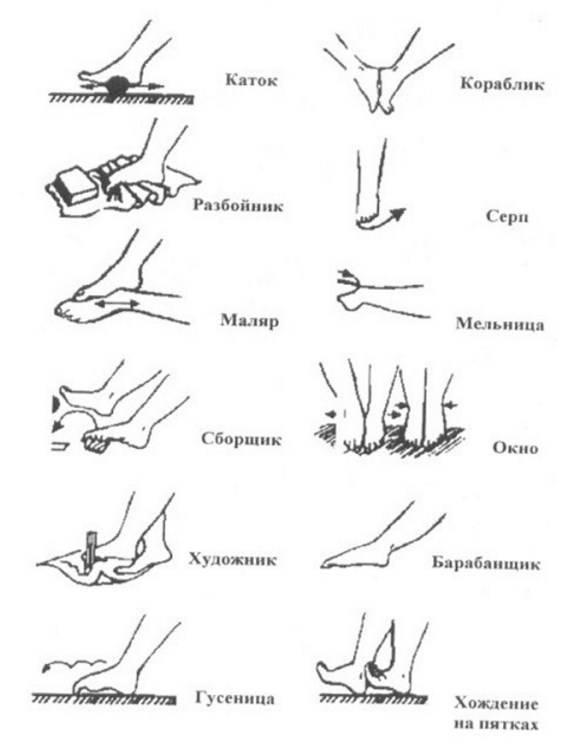
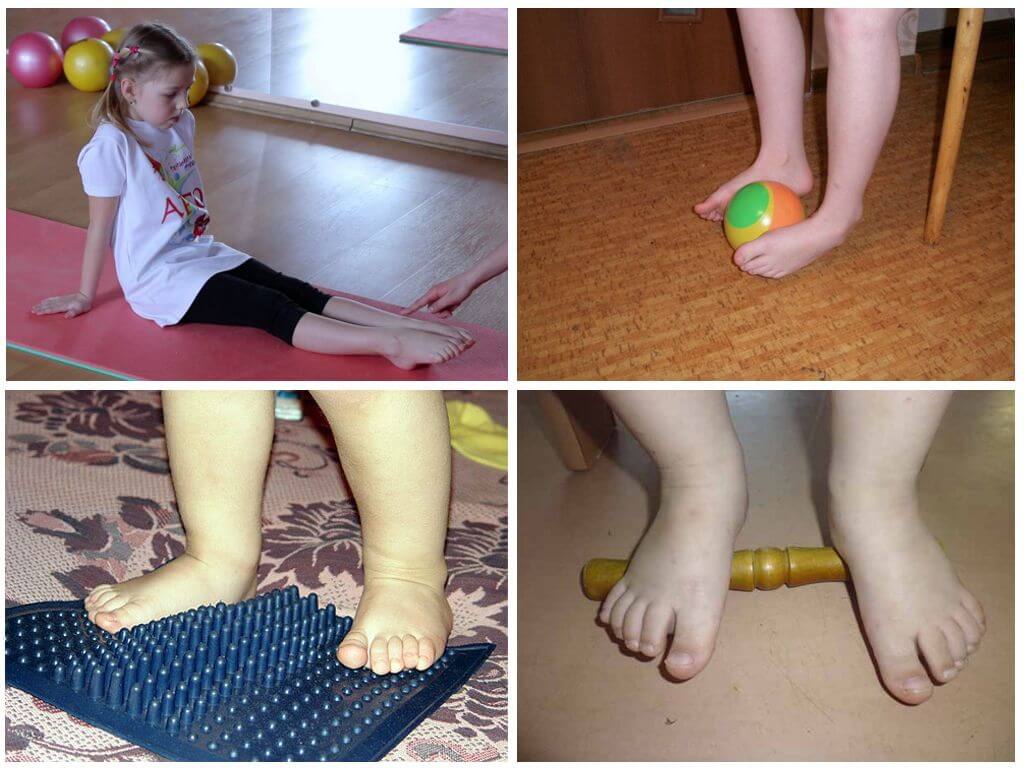
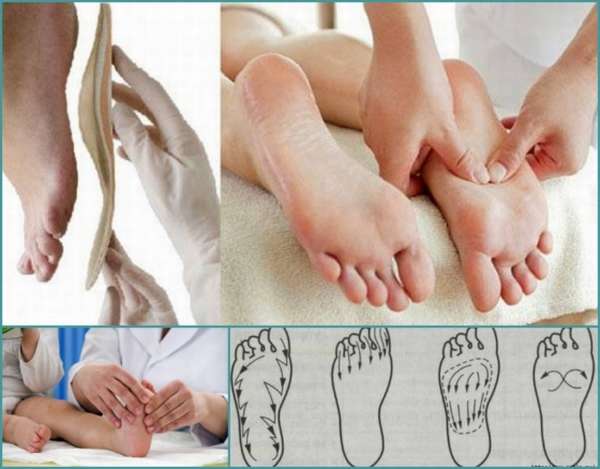
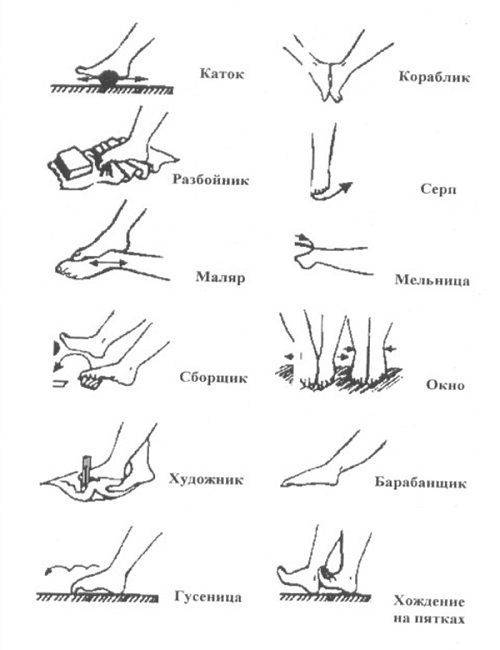
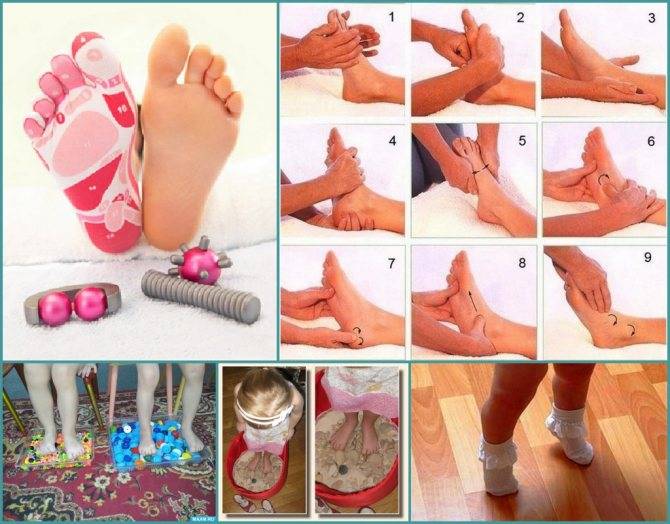
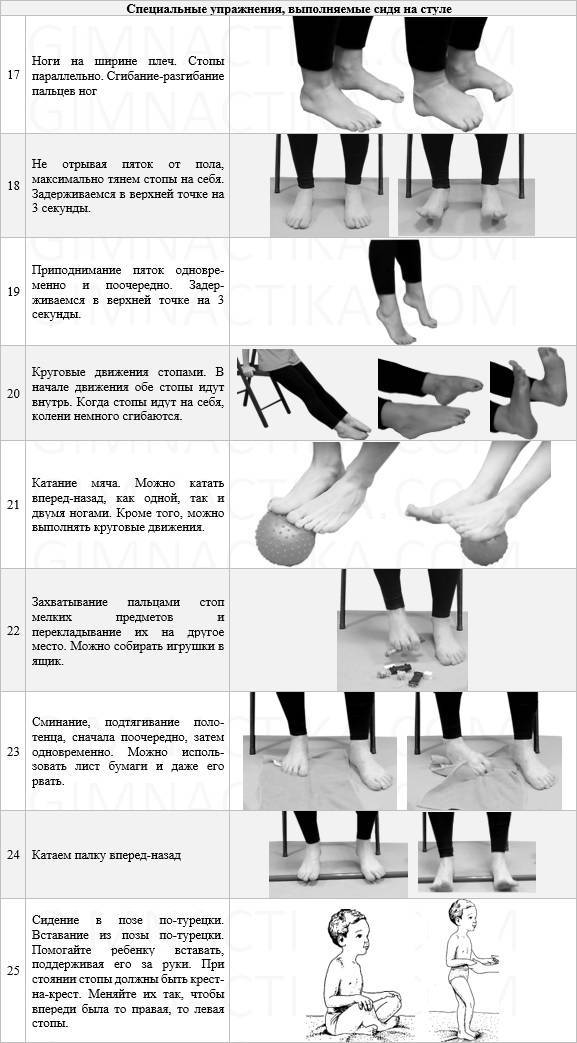
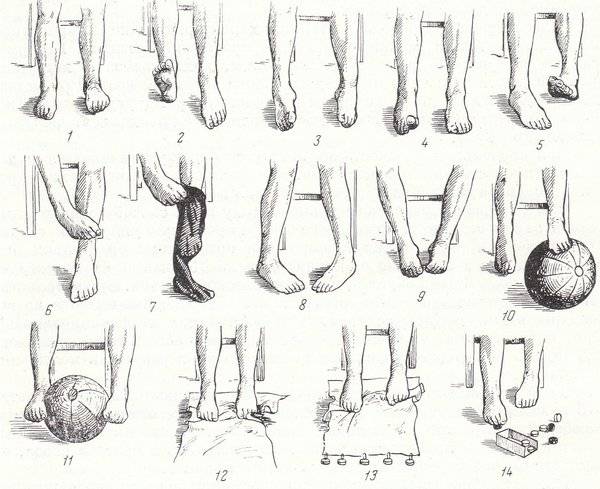
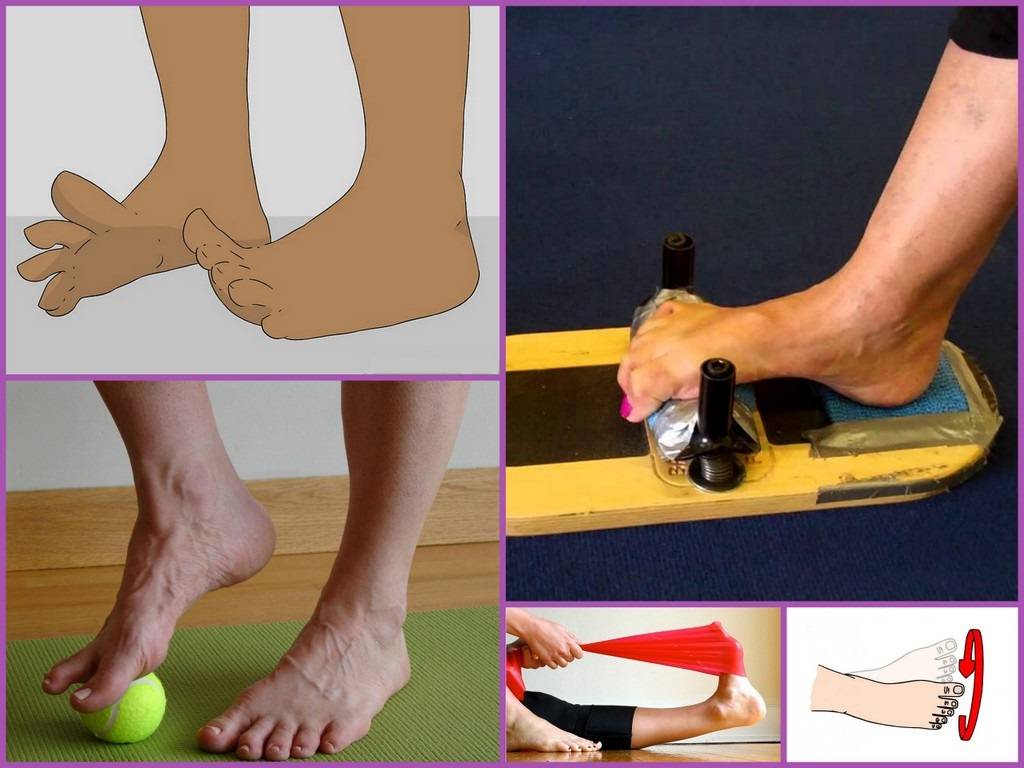
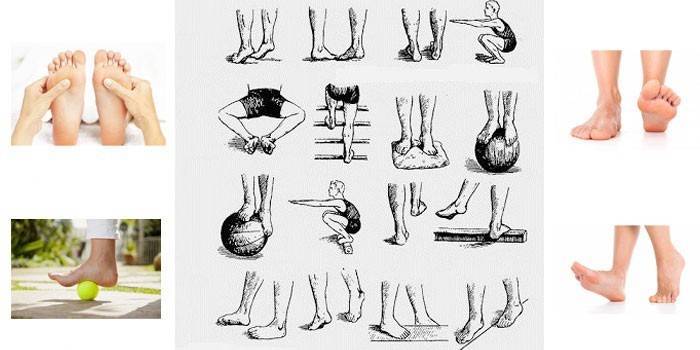
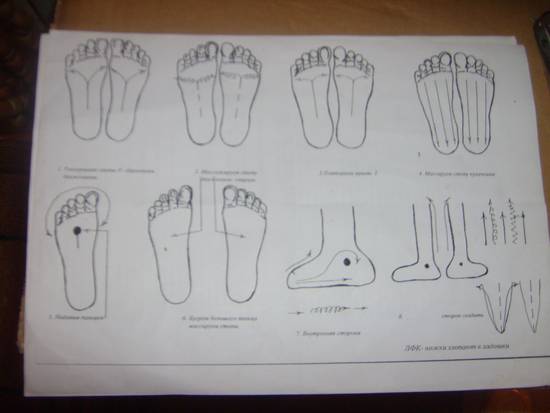
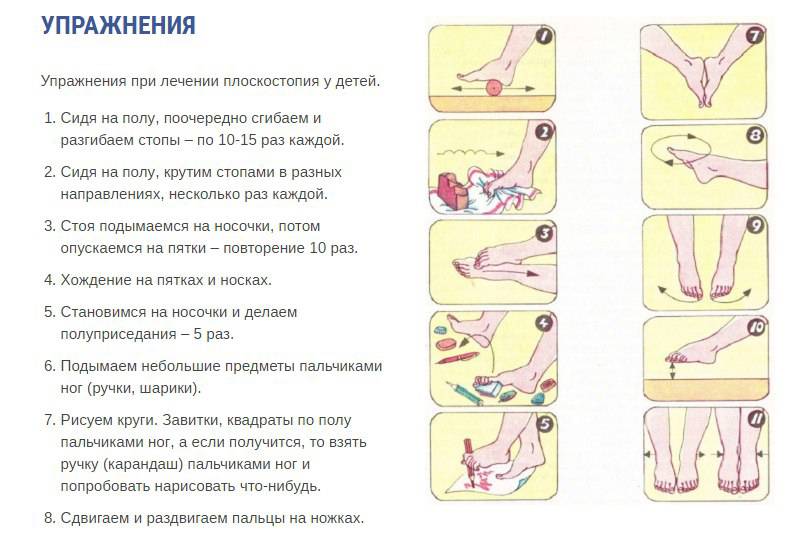
Основная техника и зоны для массажа стоп
Переходя непосредственно к лечебному массажу при вальгусе стоп, нужно помнить, что его причинами нередко являются нарушения других связок и костей, на первый взгляд, совсем не связанных со стопами. Поэтому правильный массаж охватывает спину, ягодицы и все отделы ног.
Начинать следует со спины, в частности – с поясничного отдела, откуда идут нервы к мышцам ног. Применяют поглаживание и растирание тыльной стороной пальцев. Далее переходят к ягодицам и здесь добавляются два новых приема: похлопывание и разминание
То же самое применяют и для задней поверхности бедер, особенное внимание уделяя подколенной ямке
Массаж при вальгусной деформации коленных суставов у детей требует специальных навыков и должен проводиться исключительно ортопедом.
Массаж задней поверхности голени должен быть более тщательным, так как мышцы этого отдела могут находиться в напряженном состоянии. Воздействие должно быть избирательным, направление – от пятки к подколенной ямке. На латеральной (боковой) части применяется более расслабляющий массаж, а на медиальной (внутренней) проводят стимулирующие манипуляции.
Стопы массажируют по особой методике, стимулируя деформированные участки. Нога должна лежать в супинированном положении, подошвой внутрь. Начинают с поглаживания и растирания, а затем переходят к той плавному выправлению деформаций.
В связи с тем, что массаж требует особенного усилия, которое может повредить связки ребенка, его должен выполнять только специалист. Основные манипуляции отлично видно на изображении: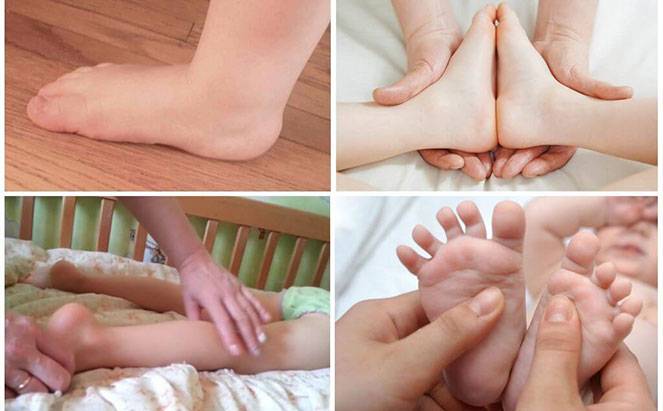
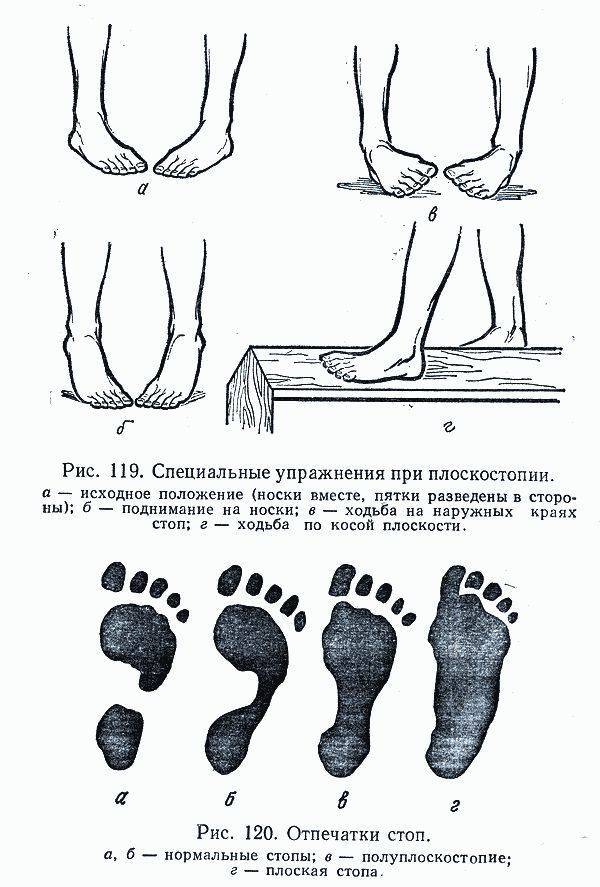
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
- травмы или повреждения сухожилия задней большеберцовой мышцы;
- генетическое наследование: плоскостопие может передаваться по наследству от родителей детям;
- проблемы с иннервацией: некоторые состояния, например, расщелина позвоночника, церебральный паралич или мышечная дистрофия, могут вызывать плоскостопие;
- врожденные нарушения: плоскостопие может возникнуть из-за аномалии, присутствующей во время рождения;
- неудобную обувь: ношение узкой или маленькой, жесткой обуви, высоких каблуков в течение длительного времени может вызвать плоскостопие;
- артрит или другие заболевания скелета.
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Как записаться на прием и на саму операцию иностранному пациенту
Для того, чтобы установить состояние первого плюснефалангового сустава, специалистам по лечению вальгусной деформации стопы в Германии необходимы актуальные МРТ и рентгеновские снимки, которые Вы сможете загрузить на нашем интернет-сайте. После просмотра пересланных изображений в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на лечение вальгусной деформации.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим лечением вальгусной деформации к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно. Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
Насколько эффективно хирургическое лечение вальгусной деформации?
Результативность операции не зависит от степени тяжести вальгусной деформации. Однако, степень выраженности заболевания халлюкс вальгус определяет методику оперативного вмешательства. Лечение вальгусной деформации имеет определенные особенности, которые объясняются строением плюсне-фалангового сустава большого пальца, который в свою очередь, отличается от других присутствием сесамовидных косточек и мышц, отвечающих за его стабилизацию и силу первого луча стопы. Использование стабилизирующих металлических имплантатов характерно для пациентов с явно выраженной вальгусной деформацией. В таких случаях больным следует настроится на долгосрочное лечение и более продолжительный восстановительный процесс. Иногда данные металлические конструкции удаляют уже через 6-12 месяцев. И даже при сильно выраженной косточке, сопровождающейся артрозом первого плюснефалангового сустава, специалисты-ортопеды Геленк Клиники во Фрайбурге способны достичь подобного результата.
Перед каждой операцией опытные хирурги Гелнк Клиники проводят с пациентом беседу, во время которой оговаривают все возможные преимущества и осложнения хирургического вмешательства. По результатам международных исследований почти 80% пациентов чувствуют себя после операции очень хорошо. Другие 10-15% прооперированных чувствуют себя еще лучше, чем до хирургического вмешательства. И только около 5% больных не почувствовали никакого улучшения. То, насколько эффективно пройдет оперативное лечение вальгусной деформации зависит от квалификации и опыта оперирующего хирурга.
Основываясь на долголетнем опыте работы и сотрудничестве с исключительно опытными и знающими свое дело специалистами, мы рекомендуем каждому пациенту регулярные занятия на дому. Мы считаем, что благодаря специальным упражнениям хирургическое лечение вальгусной деформации будет более эффективным. Подробное описание гимнастических упражнений предоставляется специализированным центром Геленк Клиники по лечению заболеваний стопы в г. Фрайбург.
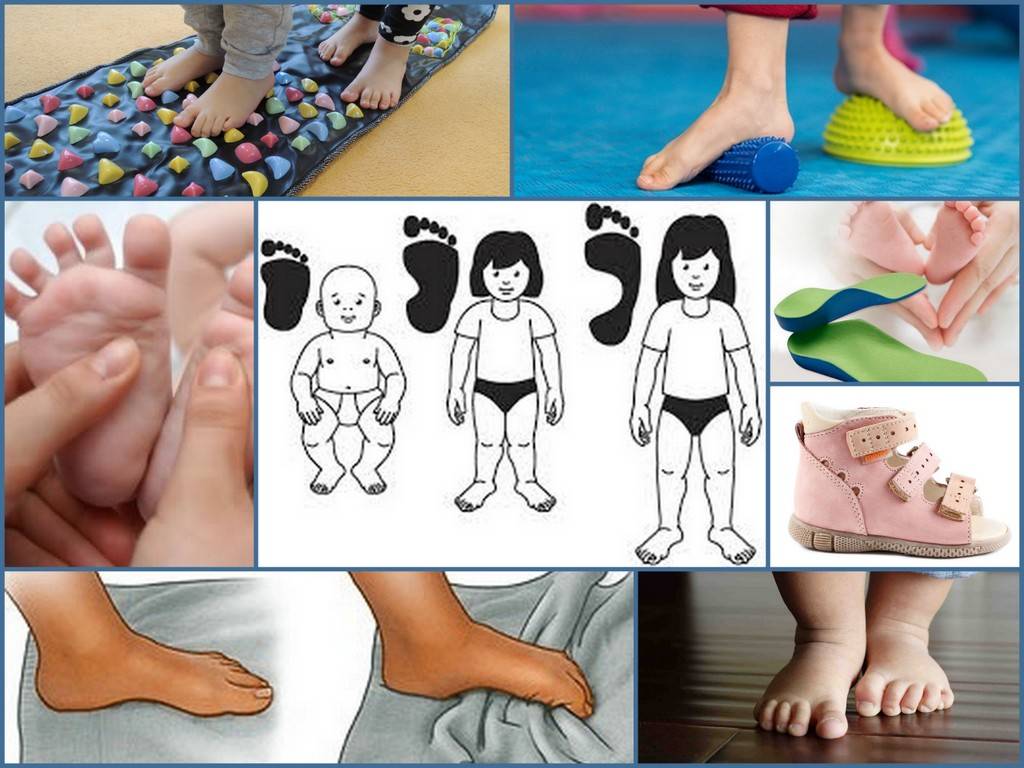
Профилактика вальгусной деформации стопы
Профилактика заболевания включает в себя следующие пункты:
- Не следует ставить ребенка на ноги до 9 месяцев.
- Исключить развитие рахита (профилактический прием витамина Д).
- Покупать обувь с ортопедическими стельками. Задник детских ботинок должен быть на 3-4 см выше, чем пятка. Подошва должна хорошо гнуться. Обязательное условие — наличие супинатора.
- Делать массаж стоп.
Также не следует игнорировать плановые осмотры у ортопеда, хирурга, невролога. В возрасте 1 месяца врач может диагностировать наличие врожденных болезней скелета, в 3 и 6 месяцев — исключить развитие рахита, в 1 год — оценить объем движений суставов, правильность позвоночных изгибов, в 3 года — проверить постановку стопы, осанку, измерить длину конечностей.
Быстро выздороветь при вальгусном искривлении невозможно. Оценить первые результаты родители смогут не ранее, чем через полгода с момента начала консервативной терапии.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.