Гормональная функция плаценты
Помимо выделительной функции, осуществления дыхания плода (так как плацента временно заменяет малышу легкие), и многих других функций, у плаценты имеется еще одна функция, важная для беременности в целом – гормональная. Плацента с началом своего полноценного функционирования, может вырабатывать до 15 различных гормонов, которые выполняют различные функции во время вынашивания малыша. Самыми первыми из них являются половые функции, которые помогают в сохранении и пролонгировании беременности. Поэтому гинекологи при угрозе прерывания беременности в раннем сроке всегда ждут 12-14 недель, помогая в ранние недели беременности гормонами извне (дюфастон или утрожестан). Затем плацента начинает активно работать и угроза пропадает.
Функции плаценты настолько велики, что в начальных этапах плацента растет и развивается даже скорее, чем растет ваш малыш. И это неспроста, плод к сроку 12 недель весит около 5 граммов, а плацента составляет до 30 граммов, к концу же беременности, на момент родов размеры плаценты будут составлять около 15-18 см, а толщину имеет до 3 см, при весе около 500-600 граммов.
Трофобласт
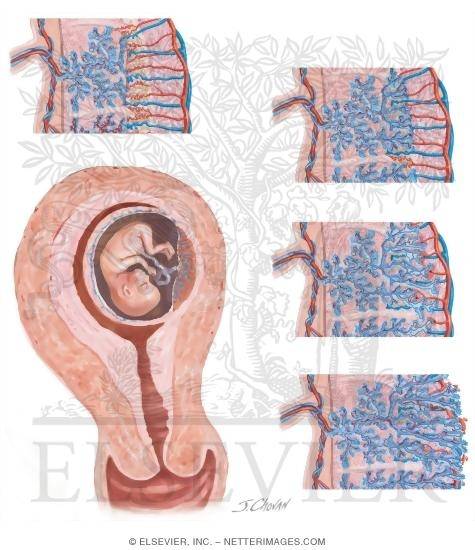
В начале второго месяца эмбриогенеза трофобласт имеет большое количество вторичных и третичных ворсинок, которые придают ему лучистый вид. Ворсинки погружены в мезодерму хорионической пластинки, а на периферии прикрепляются к материнской децидуальной оболочке с помощью внешнего слоя цитотрофобласта. Поверхность ворсинки покрыта синцитием, лежащим на одном слое клеток цитотрофобласта, покрывающего сердцевину ворсинки, образованную васкуляризированной мезодермой. Капиллярная система сердцевины стволовых ворсинок вступает в контакт с капиллярами хорионический пластинки и соединительной ножки, давая начало внезародышевой сосудистой системе.
В течение следующих месяцев от стволовых ворсинок отрастают многочисленные мелкие веточки в окружающие лакунарные и межворсинчатые пространства. Сначала эти ворсинки примитивные, но до начала четвертого месяца клетки цитотофобласта и некоторые соединительнотканные клетки исчезают. Таким образом, материнскую и плодовую сосудистую систему разграничивают только синцитий и эндотелиальная стенка кровеносных сосудов ворсинок хориона.
Синцитий может утончаться, и большие его сегменты с несколькими ядрами отрываются, попадают в межворсинчатые кровяные лакуны. Такие обломки — синцитиальные узлы — попадают в материнскую сосудистую систему и конечно дегенерируют, не оказывая никаких симптомов. Исчезновение клеток цитотрофобласта начинается от меньших ворсинок и переходит на большие. Хотя некоторые элементы цитотрофобласта остаются в больших ворсинках, они не участвуют в обмене веществ между материнской и плодовой системами кровообращения.
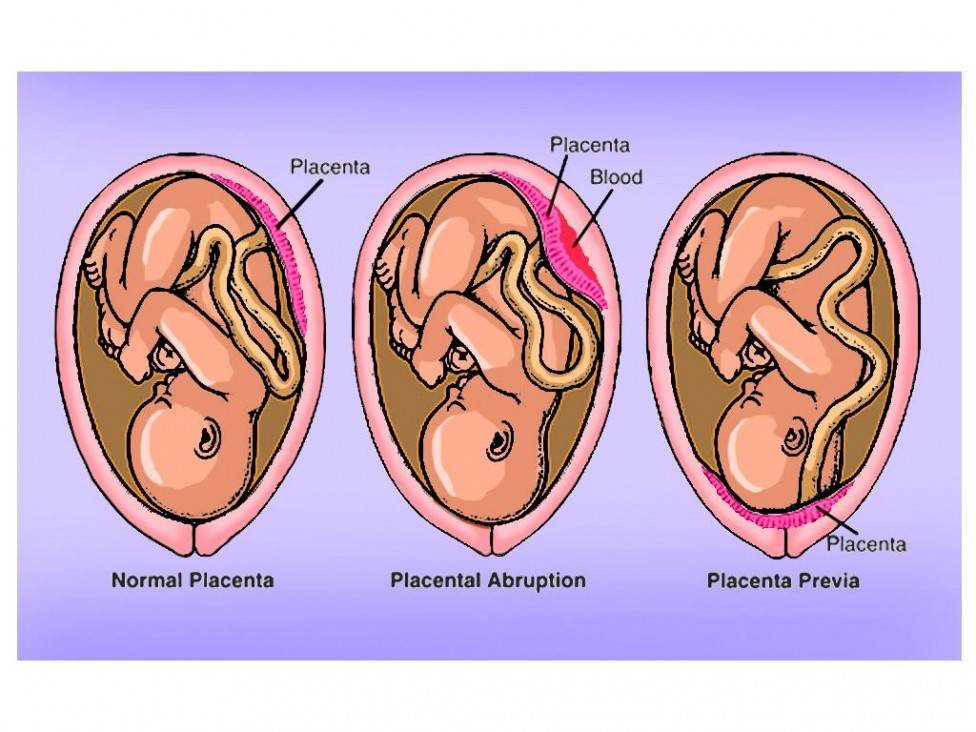
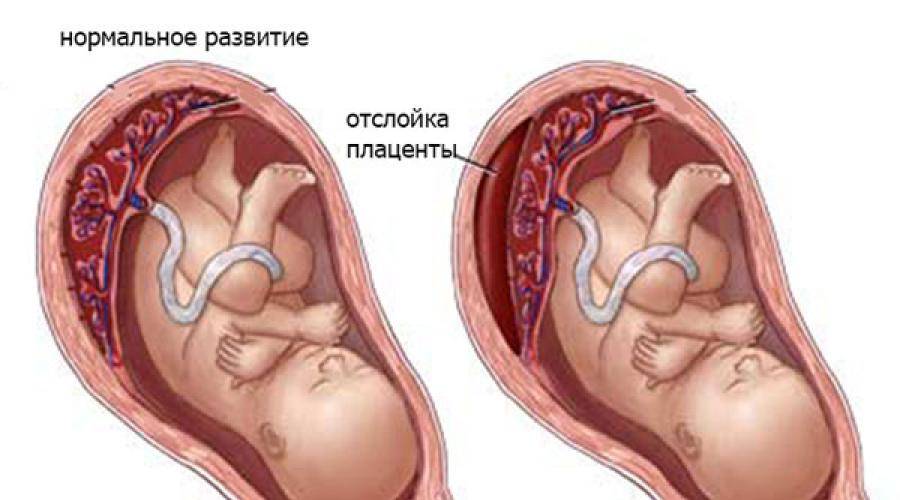
Что такое отслойка плаценты?
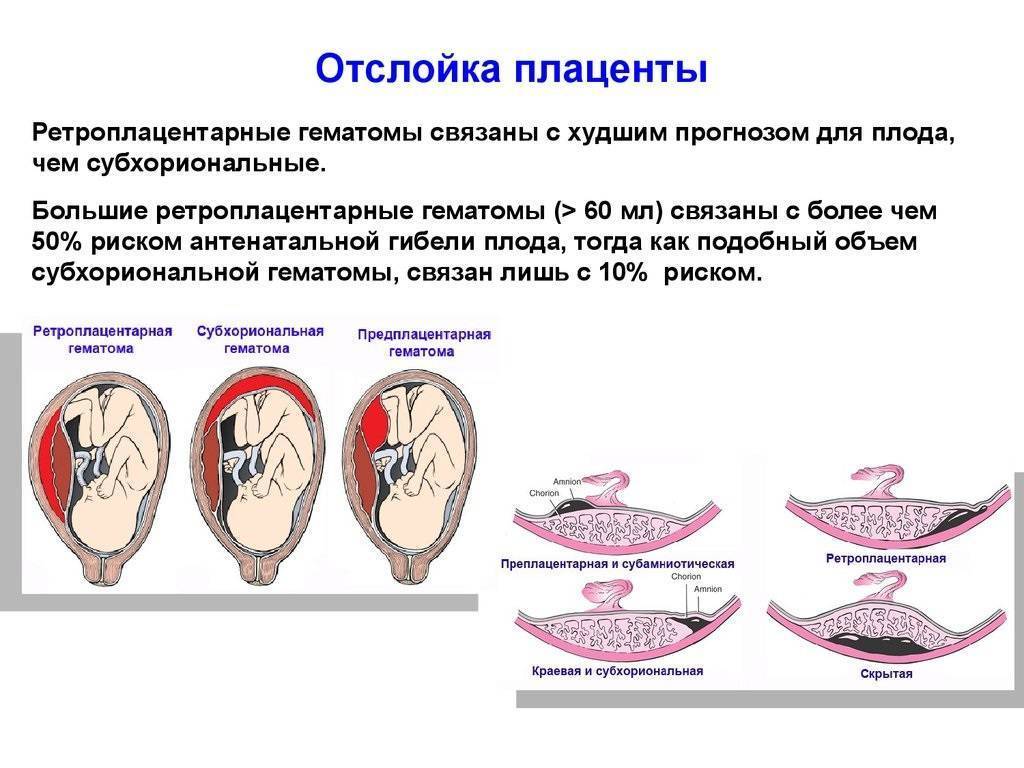
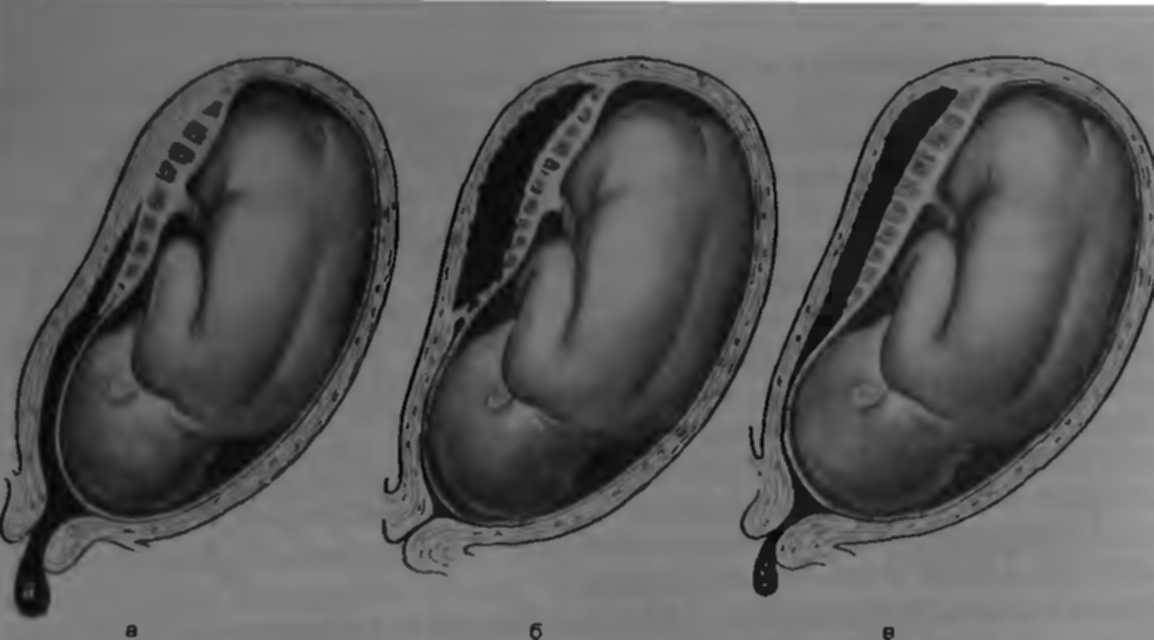
Что же такое преждевременная отслойка плаценты? Это состояние, когда плацента (нормально или аномально расположенная) покидает место своего крепления ранее положенного ей срока, то есть третьего периода родов. При отслойке плаценты для спасения жизни матери и плода необходима экстренная операция кесарева сечения. Если плацента отслоилась на незначительных участках, то врачи пытаются остановить этот процесс, сохраняя беременность. Но даже при незначительной отслойке плаценты и небольшом кровотечении опасность повторных эпизодов отслойки сохраняется вплоть до родов, и женщину тщательно наблюдают.
Причинами отслойки плаценты могут стать травмы или удары в живот, наличие хронических патологий у женщины, что приводит к проблемам с кровообращением, дефектам в формировании плаценты. Преждевременную отслойку плаценты могут вызвать осложнения во время беременности – чаще всего гестозы с повышением давления, белком в моче и отеками, при которых страдают все органы и системы матери и плода
Важно помнить, что преждевременная отслойка плаценты – это опаснейшее осложнение беременности!Отслойка плаценты
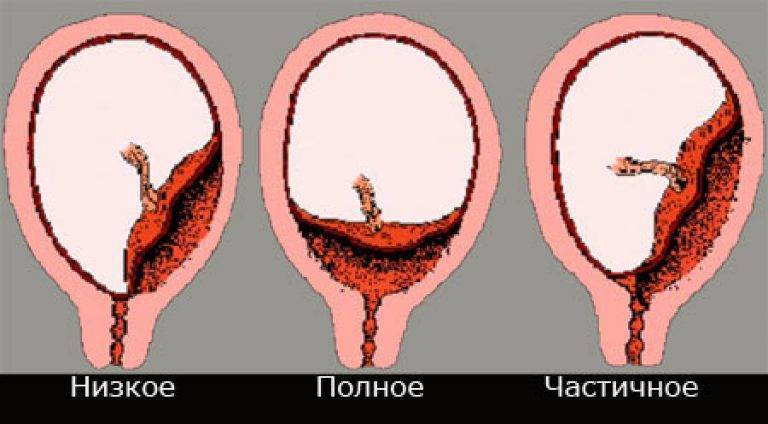
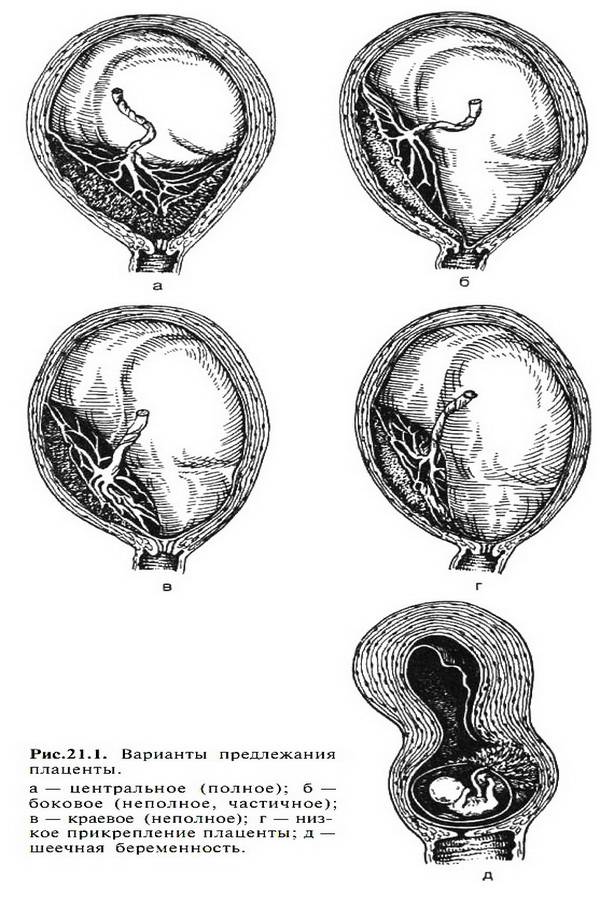
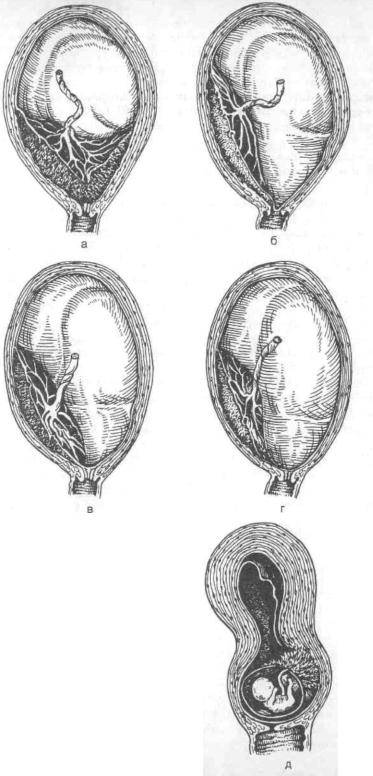
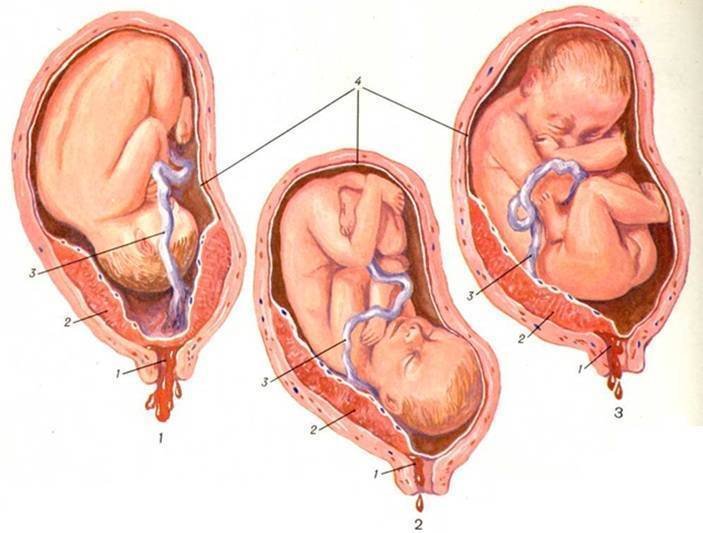
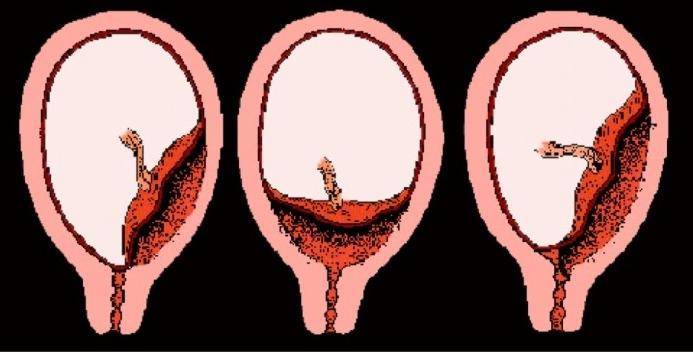
Рис. 1 – полное предлежание плаценты;
Рис
2 – краевое предлежание плаценты;
Рис. 3 – частичное предлежание плаценты
1 – цервикальный канал; 2 – плацента; 3 – пуповина; 4 – плодный пузырь
Литература
- Гаворка Е. Плацента человека, 1970.
- Милованов А. П. Патология системы мать-плацента-плод: Руководство для врачей. — Москва: «Медицина». 1999 г. — 448 с.
- Тканевая терапия. Под. ред. акад. АМН СССР Н. А. Пучковской. Киев, «Здоров’я», 1975 г., 208 с.
- Филатов В. П. Тканевая терапия (учение о биогенных стимуляторах).
- Стенограмма публичных лекций, прочитанных для врачей в Центральном лектории Общества в Москве (издание третье, дополненное). — М.: Знание, 1955. — 63 с.
- Цирельников Н. И. Гистофизиология плаценты, 1981.
- Ширшев С. В. Механизмы иммунного контроля процессов репродукции. Екатеринбург: Изд-во УрО РАН, 1999. 381 с.
- Сапин М. Р., Билич Г. Л. Анатомия человека: учебник в 3 т. — изд. 3-е испр., доп. — М.: ГЭОТАР-Медиа, 2009. — Т. 2. — 496 с.
Функции плаценты
- Во-первых, через плаценту осуществляется газообмен: кислород проникает из материнской крови к плоду, а углекислый газ транспортируется в обратном направлении.
- Во-вторых, плод получает через плаценту питательные вещества, необходимые для его роста и развития. Необходимо помнить, что многие вещества (алкоголь, никотин, наркотические средства, многие лекарственные препараты, вирусы) легко проникают через нее и могут оказывать повреждающее действие на плод. Кроме того, с ее помощью плод избавляется от продуктов своей жизнедеятельности.
- В-третьих, плацента обеспечивает иммунологическую защиту плода, задерживая клетки иммунной системы матери, которые, проникнув к плоду и распознав в нем чужеродный объект, могли бы запустить реакции его отторжения. В тоже время плацента пропускает материнские антитела, защищающие плод от инфекций.
- В-четвертых, плацента играет роль железы внутренней секреции и синтезирует гормоны (хорионический гонадотропин человека (ХГЧ), плацентарный лактоген, пролактин и т.д.), необходимые для сохранения беременности, роста и развития плода.
В норме плацента вместе с оболочками (послед) рождается через 10-15 минут после рождения плода. Ее внимательно осматривают и отправляют на морфологическое исследование
Во-первых, очень важно убедиться в том, что плацента родилась целиком (то есть на ее поверхности отсутствуют повреждения и нет оснований считать, что кусочки плаценты остались в полости матки). Во-вторых, по состоянию плаценты можно судить о течении беременности (не было ли отслойки, инфекционных процессов и т.п.)
Что такое плацента?
Сам термин «плацента» происходит из греческого языка и переводится простым словом «лепешка». Действительно, по внешнему виду плацента напоминает большую и объемную лепешку с отходящим от нее «хвостиком» в виде пуповины
Но эта лепешка имеет крайне важное значение для каждой женщины, вынашивающей малыша, именно за счет существования плаценты возможно выносить и нормально родить ребенка.
По строению плацента, или, как по-другому ее могут называть в литературе, «детское место», является сложным органом. Начало ее формирования приходится на момент имплантации зародыша в стенку матки (с момента прикрепления зародыша к одной из стенок матки)
1.Что такое отслойка плаценты и ее причины?
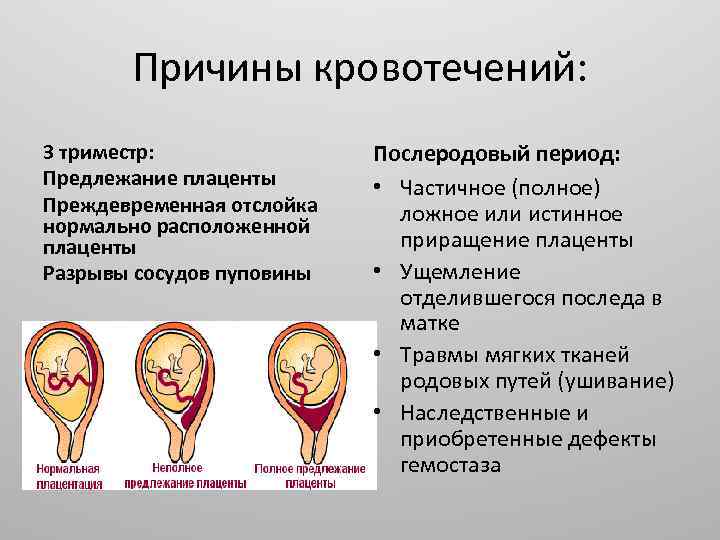
Отслойка плаценты – это одна из проблем, которая может возникнуть во время беременности. При отслойке плацента слишком рано отделяется от стенки матки, и это может вызвать весьма серьезные последствия, а в редких случаях быть смертельно опасным. Основные угрозы при отслоении плаценты – это преждевременные роды и слишком большая кровопотеря у матери.
Плацента – это дискообразный плоский орган, который формируется в матке во время беременности. Плацента обеспечивает питание растущего плода и снабжение его кислородом от организма матери. При нормальном течении беременности плацента остается прочно прикрепленной к внутренней стенке матки до момента родов. При преждевременной отслойке плаценты ее отделение начинается слишком рано, еще до того, как ребенок родится.
По статистике, отслойка плаценты чаще всего случается в третьем триместре, но может начаться и раньше, после 20-й недели беременности.
Причины отслойки плаценты
Врачи не всегда могут с точностью назвать причины отслойки плаценты на ранних сроках, но есть несколько общих факторов риска, которые могут спровоцировать эту проблему:
- Высокое артериальное давление (140/90 и выше). Это самый существенный фактор риска и причина отслойки плаценты, но в ходе ведения беременности врачи всегда тщательно контролируют показатели давления;
- Случаи отслойки плаценты на ранних сроках в предыдущую беременность;
- Курение во время беременности.
Менее распространенными факторами риска являются:
- Употребление наркотиков (не потому, что это менее опасно, просто сам фактор встречается реже);
- Наличие рубца на матке от перенесенной операции или из-за миомы матки в том месте, где плацента прикрепляется к стенке матки;
- Травмы матки (например, из-за ДТП, падения или физического насилия) также могут стать причиной отслойки плаценты на ранних сроках;
- Преждевременный разрыв плодных оболочек, особенно когда в матке есть инфекция.
Плотное прикрепление и приращение плаценты
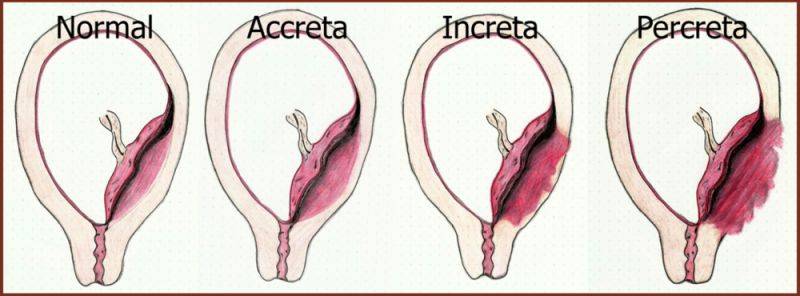
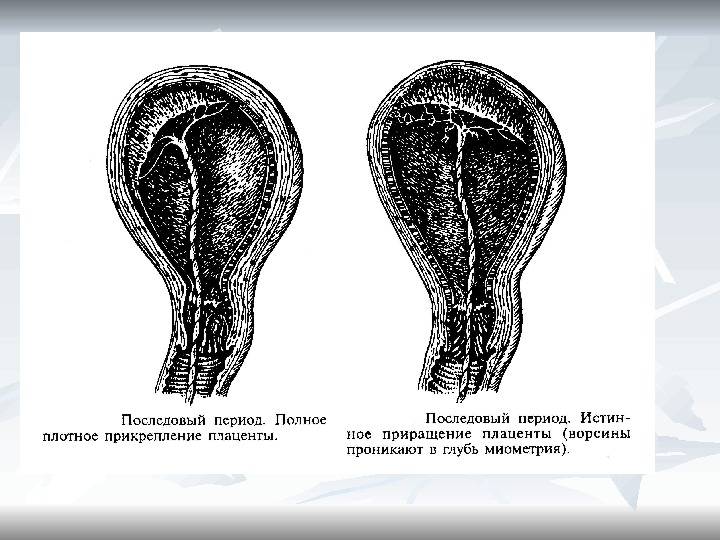
Порой возникают аномалии не только места, но и способа прикрепления плаценты к стенке матки. Очень опасной и серьезной патологией является приращение плаценты, при котором ворсинки плаценты крепятся не только к эндометрию (внутреннему слою матки, который в родах отслаивается), но и прорастают вглубь тканей матки, в ее мышечный слой.
Выделяют три степени тяжести приращения плаценты, в зависимости от глубины прорастания ворсинок. При самой тяжелой, третьей степени, ворсины прорастают матку на всю ее толщину и могут приводить даже к разрыву матки. Причиной приращения плаценты становится неполноценность эндометрия из-за врожденных дефектов матки или приобретенных проблем.
Основными факторами риска приращения плаценты являются частые аборты, кесаревы сечения, миомы, а также внутриматочные инфекции, пороки развития матки. Определенную роль может играть и низкая плацентация, так как в области нижних сегментов прорастание ворсин в более глубокие слои матки более вероятно.
При истинном приращении плаценты в подавляющем большинстве случаев требуется удаление матки с приросшей плацентой.
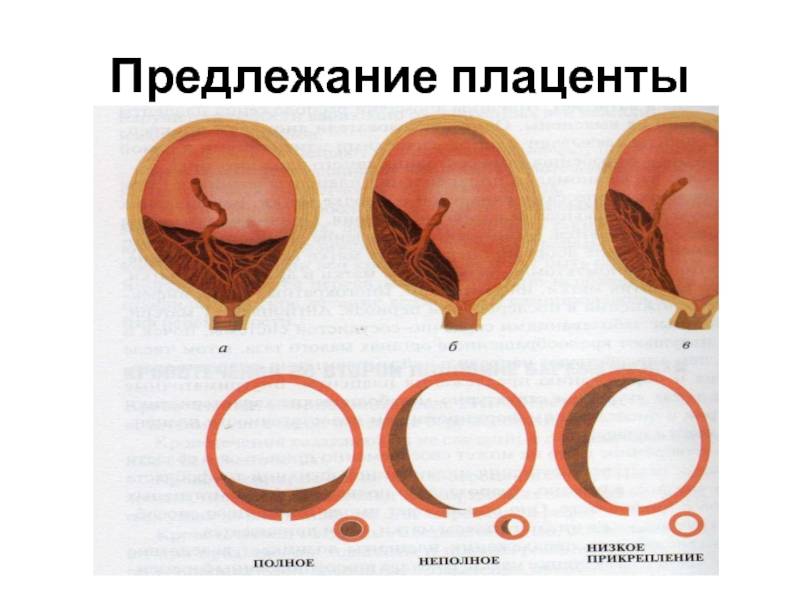
Более легкий случай – плотное прикрепление плаценты, от приращения отличающейся глубиной проникновения ворсинок. Плотное прикрепление случается при низком расположении плаценты или ее предлежании. Основной сложностью при таком прикреплении плаценты является задержка в ее рождении или полная невозможность самостоятельного отхождения последа в третий период родов. При плотном прикреплении прибегают к ручному отделению плаценты под наркозом.
Образование плаценты
Строение плаценты
Плацента образуется чаще всего в слизистой оболочке задней стенки матки из эндометрия и цитотрофобласта.
Слои плаценты (от матки к плоду — гистологически):
- Децидуа — трансформированный эндометрий (с децидуальными клетками, богатыми гликогеном),
- Фибриноид Рора (слой Лантганса),
- Трофобласт, покрывающий лакуны и врастающий в стенки спиральных артерий, предотвращающий их сокращение,
- Лакуны, заполненные кровью,
- Синцитиотрофобласт (многоядерный симпласт, покрывающий цитотрофобласт),
- Цитотрофобласт (отдельные клетки, образующие синцитий и секретирующие БАВ),
- Строма (соединительная ткань, содержащая сосуды, клетки Кащенко-Гофбауэра — макрофаги),
- Амнион (на плаценте больше синтезирует околоплодные воды, внеплацентарный — адсорбирует).
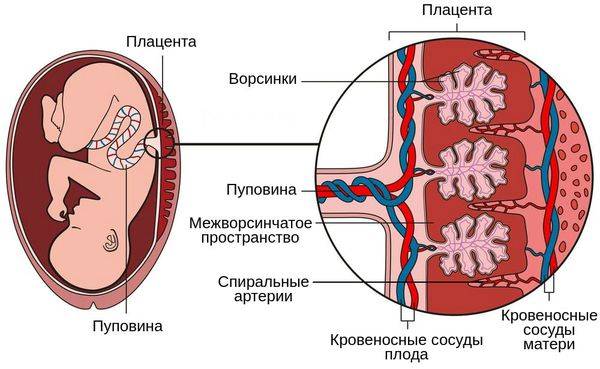
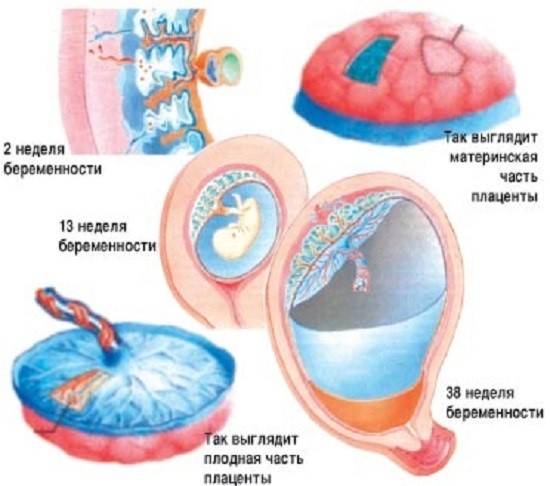
Между плодовой и материнской частью плаценты — базальной децидуальной оболочкой — находятся наполненные материнской кровью углубления. Эта часть плаценты разделена децидуальными септами на 15-20 чашеобразных пространств (котиледонов). Каждый котиледон содержит главную ветвь, состоящую из пупочных кровеносных сосудов плода, которая разветвляется далее в множестве ворсинок хориона, образующих поверхность котиледона (на рисунке обозначена как Villus). Благодаря плацентарному барьеру кровоток матери и плода не сообщаются между собой. Обмен материалами происходит при помощи диффузии, осмоса или активного транспорта. С 3-й недели беременности, когда начинает биться сердце ребёнка, плод снабжается кислородом и питательными веществами через «плаценту».
До 12 недель беременности это образование не имеет чёткой структуры, до 6 недель — располагается вокруг всего плодного яйца и называется хорионом, «плацентация» проходит в 3-6 недель.
Амнион, пупочный канатик и амниотическая жидкость
Зона контакта между амнионом и зародышевой эктодермой (амниоэктодермальное сообщения) имеет овальную форму и получила название первичного пупочного кольца. На пятой неделе развития через это кольцо проходят следующие структуры:
1) связующий стебелек, содержащий алантоис и пупочные сосуды, которые представлены двумя артериями и одной веной;
2) желточный стебелек (яичный пролив), который сопровождается желточными сосудами;
3) канал, соединяющий внутризародышевую и внезародышевую полость. Желточный мешок локализуется в хорионической полости, т.е. в пространстве между амнионом и хорионической пластинкой.
В течение дальнейшего развития амниотическая полость быстро увеличивается за счет хорионический полости, и амнион окружает соединительную ножку и пролив желточного мешка, соединяя их и образуя первичный пупочный канатик. В дистальной части первичный пупочный канатик содержит желтковую пролив и пупочные сосуды, а в проксимальной — петли кишки и остатки аллантоиса.
Желточный мешок содержится в хорионический полости и сообщается с пупочным канатиком своим протоком. В конце третьего месяца амнион расширяется так, что вступает в контакт с хорионом, и хорионического полость облитерируется. Желточный мешок также облитерируется. Полость живота тогда становится недостаточной для кишечных петель, которые развиваются и некоторые из них в составе пупочного канатика выталкиваются в внезародышевое пространство. Эти вытолкнутые петли кишки формируют физиологическую пупочную грыжу. В конце 3-го месяца развития кишечные петли втягиваются в тело плода, а полость в пупочного канатика заростает.
После облитерации желточного протока и аллантоиса в пупочного канатика остаются только пупочные сосуды, окруженные вартоновой студней— специализированным типом соединительной ткани с высоким содержанием протеогликанов, которая функционирует как защитное окружение для сосудов пупочного канатика. Стинкы пупочных артерий имеют много мышечных и эластичных волокон, которые способствуют быстрому сужению и сокращению пупочных сосудов после перевязки пупочного канатика.
Амниотическая полость заполнена прозрачной водянистой жидкостью (амниотической жидкостью), которую частично производят амниотические клетки и которая первично происходит из материнской крови. Количество жидкости возрастает с 30 мл на 10-й неделе беременности до 350 мл – на 20-м и 800-1000 мл – на 37-й неделе. Амниотическая жидкость позволяет эмбриону двигаться и смягчает толчки, отделяет плод от амниона. Полный объем амниотической жидкости возобновляется каждые 3 часа. С начала 5-го месяца плод начинает заглатывать амниотическую жидкость: он выпивает около 400 мл амниотической жидкости в сутки, что составляет половину ее общего количества. С 5-го месяца в состав амниотической жидкости присоединяется моча плода, которая содержит преимущественно воду (конечные продукты метаболизма удаляются плацентой). Во время родов амниотическая оболочка формирует гидростатическое клин, который способствует расширению цервикального канала.
Клинические корреляции
Аномалии пупочного канатика. При рождении ребенка пупочный канатик имеет диаметр около 2 см и длину 50-60 см. Он извитую форму и может образовывать псевдоузлы. При увеличении своей длины пупочный канатик может охватывать шею плода, без неблагоприятных последствий, а очень короткий пупочный канатик может вызвать преждевременное отслоение плаценты во время родов. В норме пупочный канатик имеет 2 артерии и 1 вену. В 1 из 200 новорожденных присутствует только 1 артерия, причем 20% таких детей могут иметь пороки сердечно-сосудистой системы. Артерия пупочного канатика или не образуется (агенезия), или дегенерируют на ранних стадиях развития.
Амниотические перетяжки. Редко разрывы амниона в ранние сроки беременности могут привести к образованию амниотических перетяжек, которые охватывают части плода: конечности, пальцы рук. Это вызывает ампутации, кольцевые сужения, черепно-лицевые деформации.
Кровоснабжение плаценты
Котиледон получает кровь из 80-100 спиральных артерий, пронизывающих децидуальную пластинку и входящих в межворсинчатые пространства с почти регулярными промежутками. Просвет спиральных артерий является узким, поэтому давление крови в межворсинчатом пространстве высок. Благодаря этому кровь попадает на значительную глубину в межворсинчатые пространства и омывает многочисленные ворсинки хориона оксигенированной кровью.
Когда давление уменьшается, кровь возвращается с хорионического пластинки в децидуальную оболочку и оттуда — в вены эндометрия. Таким образом, кровь из межворсинчатых лакун возвращается в материнскую циркуляцию через вены эндометрия.
Межворсинчатое пространство зрелой плаценты вмещает около 150 мл крови, которая обновляется 3-4 раза в минуту и омывает ворсинки хориона, площадь поверхности которых колеблется от 4 до 14 м2. Но плацентарный обмен происходит не во всех ворсинках, а только в тех, где сосуды плода тесно контактируют с синцитиальным покровом. В этих ворсинках синцитий образует дополнительные микроворсинки, которые увеличивают площадь контакта, и, следовательно, скорость обмена между кровью матери и плода.
Плацентарный барьер, отделяющий кровь матери от крови плода, сначала состоит из четырех слоев:
- эндотелия сосудов плода;
- соединительной ткани сердцевины ворсинки;
- цитотрофобластичного слоя;
- синцития.
С четвертого месяца плацентарная мембрана истончается благодаря тому, что эндотелий сосудов вступает в тесный контакт с синцитиальный мембраной, чем достигается увеличение скорости обмена. Но плацентарный барьер может пропускать много веществ. Учитывая, что материнская кровь в межворсинчатом пространстве отделена от крови плода производными хориона, плаценту человека относят к гемохориальному типу.
Чем опасно изменение размеров плаценты?
Почему врачи так беспокоятся о значительном изменении плаценты в размерах? Обычно в случае изменения размеров плаценты может развиваться и функциональная недостаточность в работе плаценты, то есть будет формироваться так называемая фето-плацентарная недостаточность (ФПН), проблемы с поставкой кислорода и питания к плоду. Наличие ФПН может означать, что плацента не может полноценно справляться с возложенными на нее задачами, и ребенок испытывает хронический дефицит кислорода и поставки питательных веществ для роста. При этом проблемы могут нарастать снежным комом, организм ребенка будет страдать от недостатка питательных веществ, как результат – начнет отставать в развитии и будет формироваться ЗВУР (задержка внутриутробного развития у плода) или синдром задержки роста плода (СЗРП).
Чтобы подобного не происходило, лучше всего заранее заниматься профилактикой подобных состояний, лечением хронической патологии еще до наступления беременности, чтобы не случилось обострений во время вынашивания
В период беременности важно контролировать артериальное давление, уровень глюкозы крови и максимально оградить беременную от любых инфекционных заболеваний. Также необходимо полноценное питание с достаточным количеством белков и витаминов.
При постановке диагноза «гипоплазия плаценты» или «гиперплазия плаценты» требуется в первую очередь тщательное наблюдение за течением беременности и состоянием плода
Вылечить или исправить плаценту нельзя, но существует ряд препаратов, назначаемых врачом с целью помочь плаценте осуществлять свои функции.
В лечении формирующейся фето-плацентарной недостаточности применяют особые препараты – трентал, актовегин или курантил, которые способны улучшать кровообращение в системе плаценты как со стороны матери, так и плода. Кроме этих лекарств могут быть назначены внутривенные инфузии препаратов – реополиглюкина с глюкозой и аскорбиновой кислотой, солевыми растворами. Развитие ФПН может иметь разную степень тяжести и при ней нельзя заниматься самолечением, это может привести к потере ребенка. Поэтому необходимо соблюдать все назначения акушера-гинеколога.
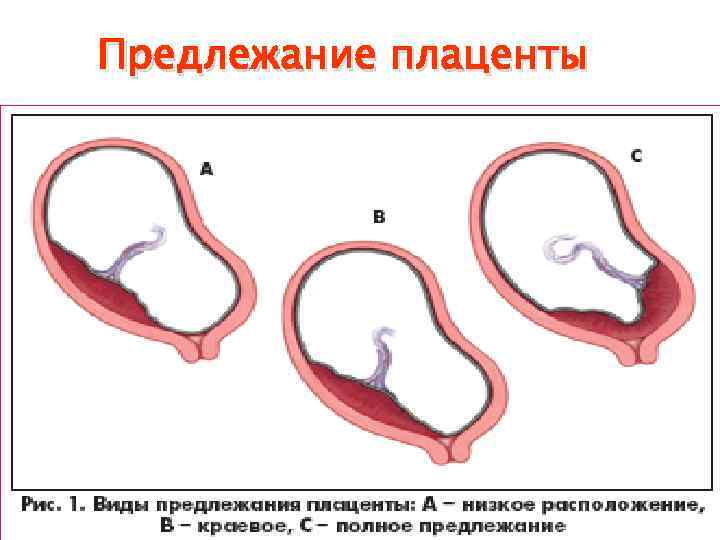
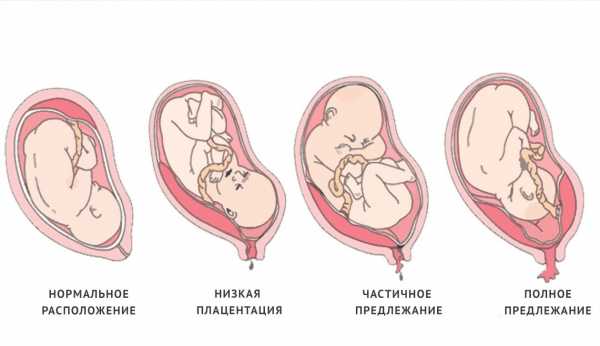
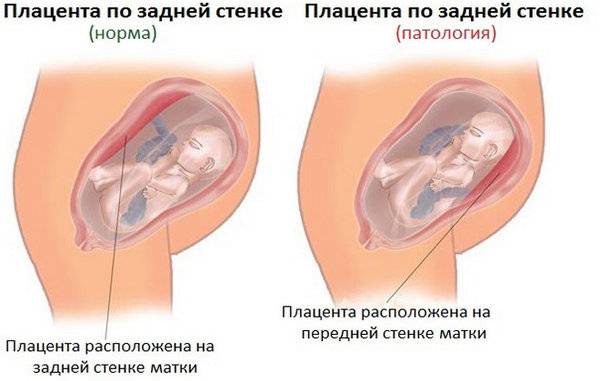
Опасность низкой плацентации для течения беременности
Если опущена плацента, то плод по мере роста давит на нее. Это может привести к кровотечениям и отслойке плаценты. Последнее – серьезная угроза не только для жизни будущего малыша, но и для жизни беременной.
Еще чем грозит низкая плацентация, так это угрозой выкидыша и другими осложнениями. По мере роста плода плацента сдвигается. При низкой плацентации по передней стенке не исключено обвитие пуповиной и перекрытие выхода из матки.
Если у беременной низкая плацентация по задней стенке, то осложнений может быть больше. Субъективно женщина может чувствовать давление внизу живота, жаловаться на боль, которая по мере роста плода будет усиливаться. Так как в нижней части матки мало сосудов, из-за опущенной плаценты плод может недополучать кислород и полезные вещества.
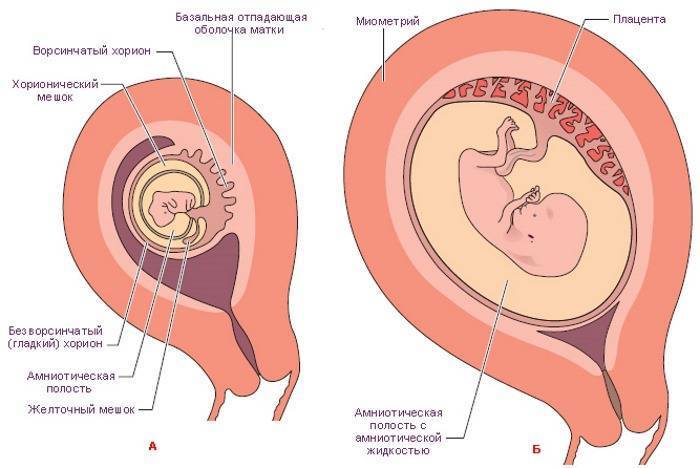
Ворсинчатая и основная децидуальная оболочка
В первые недели развития ворсинки покрывают всю поверхность хориона. В течение беременности ворсинки на эмбриональном полюсе продолжают расти и распространяться, давая начало ворсинчатому хориону. Ворсинки на противоположном полюсе дегенерируют, и к третьему месяцу эмбриогенеза образуется гладкий хорион. Разница в строении эмбрионального и протиембрионального полюсов хориона сказывается также и на структуре отпадной (децидуальной) оболочки, которая является функциональным слоем эндометрия и отторжения которой происходит при родах.
Часть отпадной оболочки над ворсинчатым хорионом — основная отпадная оболочка (базальная децидуальная оболочка) состоит из компактного слоя крупных децидуальных клеток, которые наполнены липидами и гликогеном. Децидуальный слой над протиембриональным полюсом называется сумочноотпадной оболочкой (капсулярной децидуальной оболочкой). При увеличении размеров хорионического пузыря этот слой растягивается и дегенерирует.
В связи с этим гладкий хорион вступает в контакт со стенкой матки и образуется пристеночная отпадная оболочка (париетальная децидуальная оболочка), с которой он сливается, облитерируя полость матки. Следовательно, единственной частью хориона, которая участвует в процессе обмена веществ, является ворсинчатых хорион, что вместе с отпадной оболочкой образует плаценту. При слиянии амниона и хориона образуется амниохориальная оболочка, которая облитерирует хорионическую полость. Именно эта оболочка и разрывается во время родов (при отхождении околоплодных вод).
Кровоснабжение плаценты
Котиледон получает кровь из 80-100 спиральных артерий, пронизывающих децидуальную пластинку и входящих в межворсинчатые пространства с почти регулярными промежутками. Просвет спиральных артерий является узким, поэтому давление крови в межворсинчатом пространстве высок. Благодаря этому кровь попадает на значительную глубину в межворсинчатые пространства и омывает многочисленные ворсинки хориона оксигенированной кровью.
Когда давление уменьшается, кровь возвращается с хорионического пластинки в децидуальную оболочку и оттуда — в вены эндометрия. Таким образом, кровь из межворсинчатых лакун возвращается в материнскую циркуляцию через вены эндометрия.
Межворсинчатое пространство зрелой плаценты вмещает около 150 мл крови, которая обновляется 3-4 раза в минуту и омывает ворсинки хориона, площадь поверхности которых колеблется от 4 до 14 м2. Но плацентарный обмен происходит не во всех ворсинках, а только в тех, где сосуды плода тесно контактируют с синцитиальным покровом. В этих ворсинках синцитий образует дополнительные микроворсинки, которые увеличивают площадь контакта, и, следовательно, скорость обмена между кровью матери и плода.
Плацентарный барьер, отделяющий кровь матери от крови плода, сначала состоит из четырех слоев:
- эндотелия сосудов плода;
- соединительной ткани сердцевины ворсинки;
- цитотрофобластичного слоя;
- синцития.
С четвертого месяца плацентарная мембрана истончается благодаря тому, что эндотелий сосудов вступает в тесный контакт с синцитиальный мембраной, чем достигается увеличение скорости обмена. Но плацентарный барьер может пропускать много веществ. Учитывая, что материнская кровь в межворсинчатом пространстве отделена от крови плода производными хориона, плаценту человека относят к гемохориальному типу.
Изменения в строении плаценты
Нормальная плацента имеет дольчатое строение, она разделена примерно на 15-20 долек равного размера и объема. Каждая из долек формируется из ворсин и особой ткани, которая находится между ними, а сами дольки отделены друг от друга перегородками, однако, не полными. Если происходят изменения в формировании плаценты, могут возникать новые варианты строения долек. Так, плацента может быть двухдольной, состоящей из двух равных частей, которые связаны межу собой особой плацентарной тканью, может формироваться также двойная или тройная плацента, к одной из частей будет присоединена пуповина. Также у обычной плаценты может быть сформирована небольшая добавочная долька. Еще реже может возникать так называемая «окончатая» плацента, у которой есть участки, покрытые оболочкой и напоминающие окошки.
Причин для подобных отклонений в строении плаценты может быть множество. Чаще всего это генетически заложенное строение, либо следствие проблем со слизистой матки. Профилактикой подобных проблем с плацентой может быть активное лечение воспалительных процессов в полости матки еще до беременности, в период планирования. Хотя отклонения в строении плаценты не столь сильно влияют на ребенка при беременности, и практически никогда не влияют на его развитие. А вот в родах такая плацента может причинить много хлопот врачам – такая плацента может очень трудно отделяться от стенки матки после рождения крохи. В некоторых случаях отделение плаценты требует ручного контроля матки под наркозом. Лечения аномального строения плаценты при беременности не требуется, но вот в родах нужно обязательно напомнить об этом врачу, чтобы все части плаценты были рождены, и не осталось кусочков плаценты в матке. Это опасно кровотечениями и инфекцией.
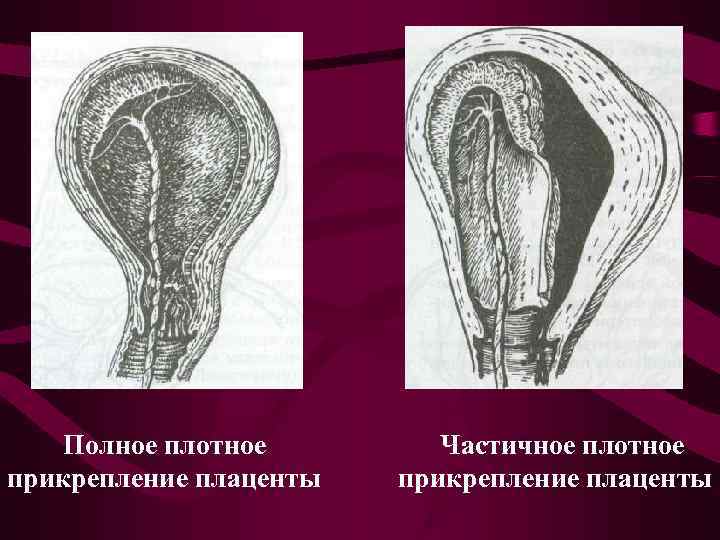
Что происходит?
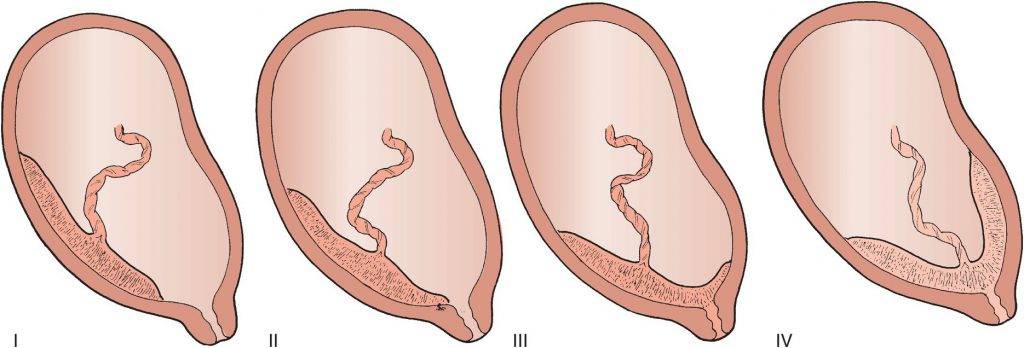
В процессе образования плаценты ворсины хориона «внедряются» в слизистую оболочку матки (эндометрий). Это та самая оболочка, которая отторгается во время менструального кровотечения. Однако бывают случаи, когда ворсины прорастают в мышечный слой, а порой и во всю толщу стенки матки. Возникает плотное прикрепление или приращение плаценты, различающиеся глубиной прорастания ворсин хориона в стенку матки.
Распознать приращение и плотное прикрепление плаценты (и отличить их друг от друга), к сожалению, можно только в родах, при операции ручного отделения плаценты. При плотном прикреплении и приращении плаценты в последовом периоде (III период родов) плацента самопроизвольно не отделяется.
Плотное прикрепление или приращение плаценты может быть полным, если плацента на всей площади прикреплена к своему ложу, и частичным, если плацента прикреплена только на каком-либо участке. В первом случае спонтанного кровотечения не бывает. Во втором — при начавшейся отслойке плаценты возникает кровотечение, которое может быть весьма обильным.
Плацента при доношенной беременности
В конце беременности плацента имеет дискообразную форму, диаметром 15-25 см, толщиной около 3 см, массой 500-600 г. Во время третьего периода родов она отрывается от стенки матки и примерно через 30 мин после рождения ребенка выталкивается из полости матки. Если рассмотреть плаценту после рождения, с материнской стороны можно различить 15-20 слегка выступающих участков — котиледонов, укрытых тонким слоем основной отпадноц оболочки. Борозды между котиледонами образованы децидуальными септами. Значительная часть децидуальной оболочки временно остается в матке и выталкивается с последующей маточным кровотечением.
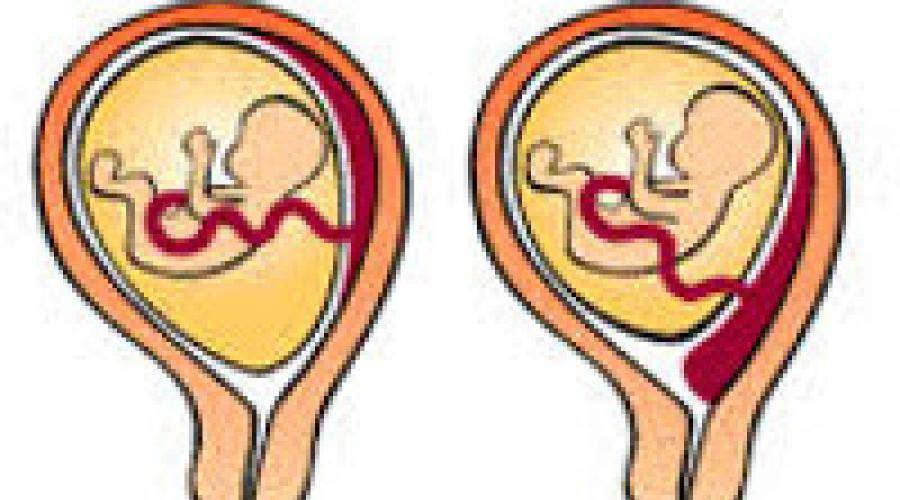
Плодовая поверхность плаценты покрыта хорионической пластинкой. Многочисленные крупные артерии и вены (хорионические сосуды) сходятся к пупочному канатику. Хорион покрыт амнионом. Прикрепление пупочного канатика является преимущественно эксцентричным, может иметь место краевое и оболочечное прикрепления.
Изменения плаценты в конце беременности обусловлены уменьшением обмена между двумя системами кровообращения и включают:
1) увеличение количества фиброзной ткани в ворсинках;
2) утолщение базальных мембран в капиллярах плода;
3) облитерацию малых капилляров ворсинок;
4) откладывание фибриноида на поверхности ворсинок в зоне соединения и на хорионической пластинке. Усиленное образование фибриноида может вызвать инфаркты лакун и котиледонов плаценты (котиледон приобретает белый цвет).
Клинические корреляции
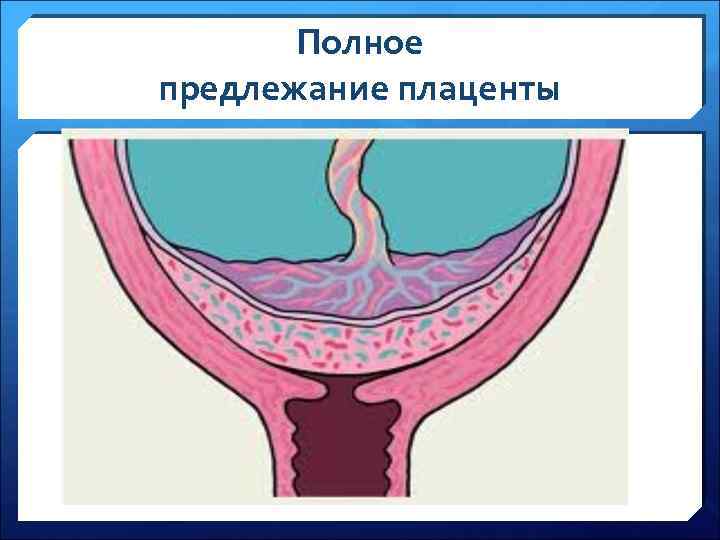
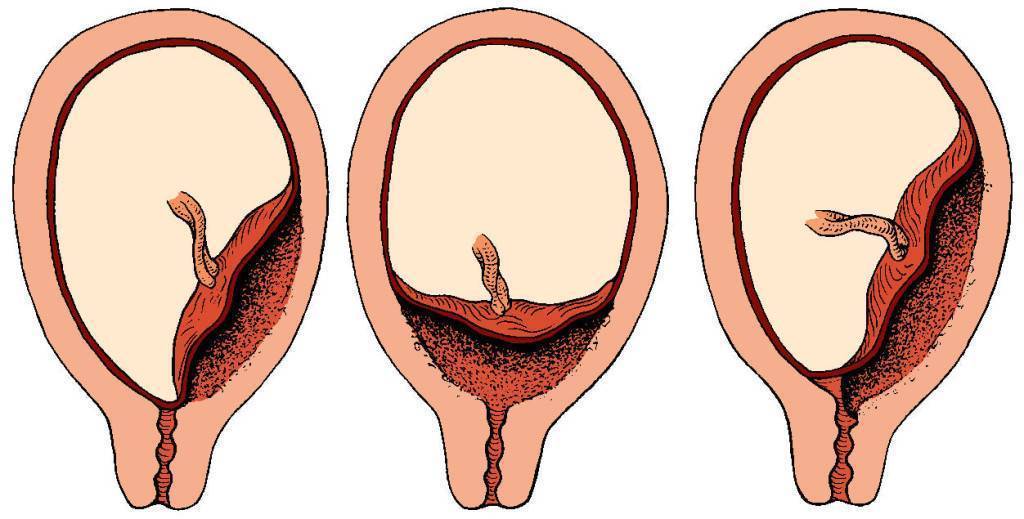
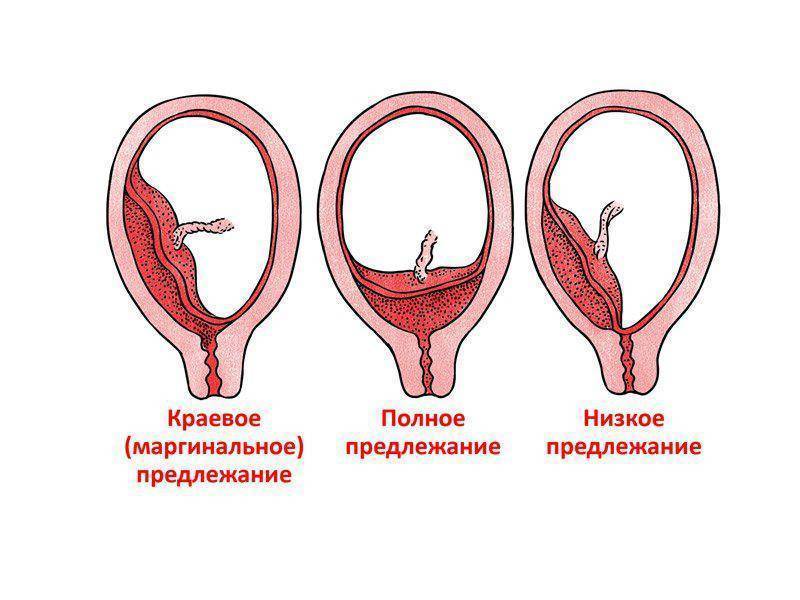
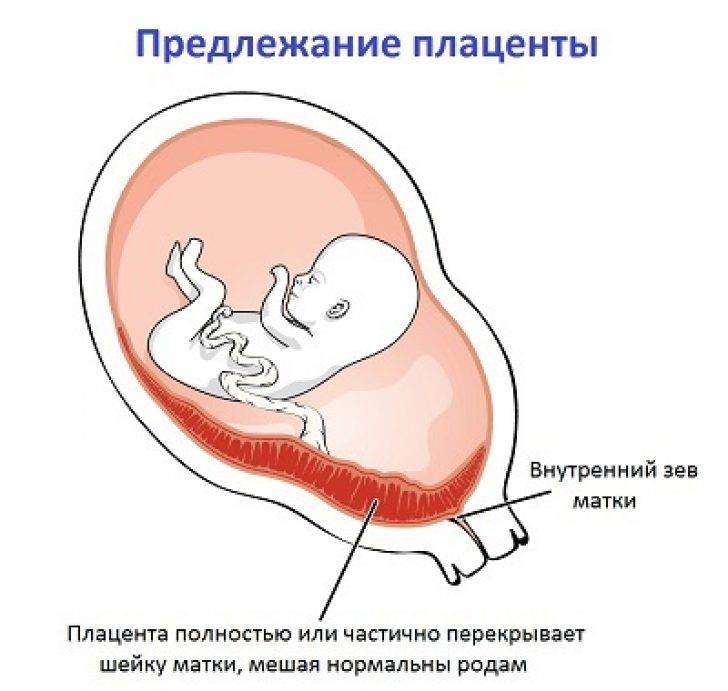
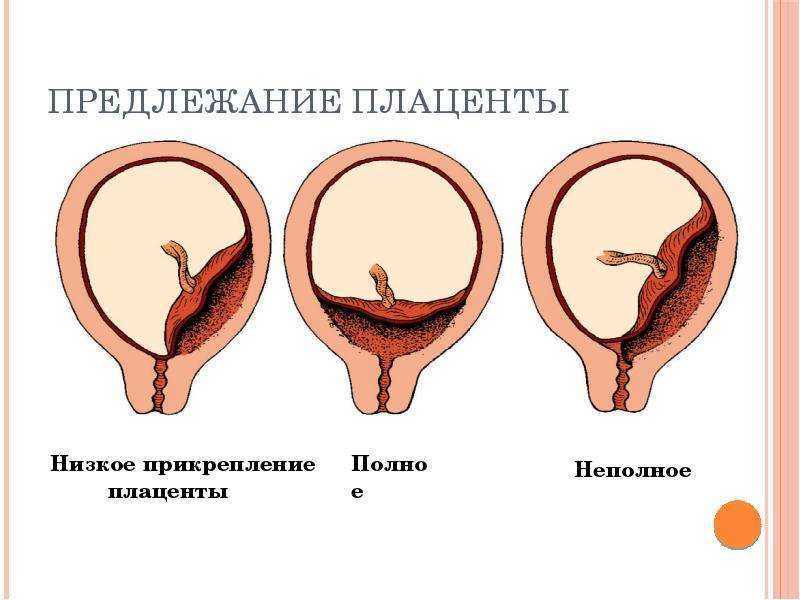
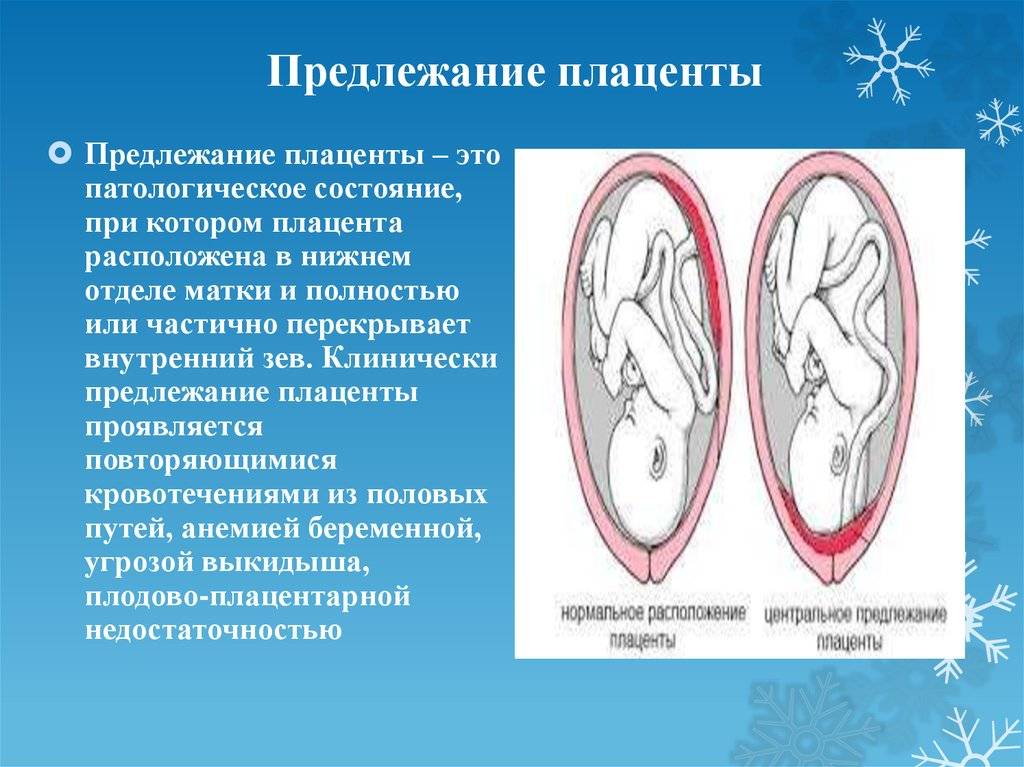
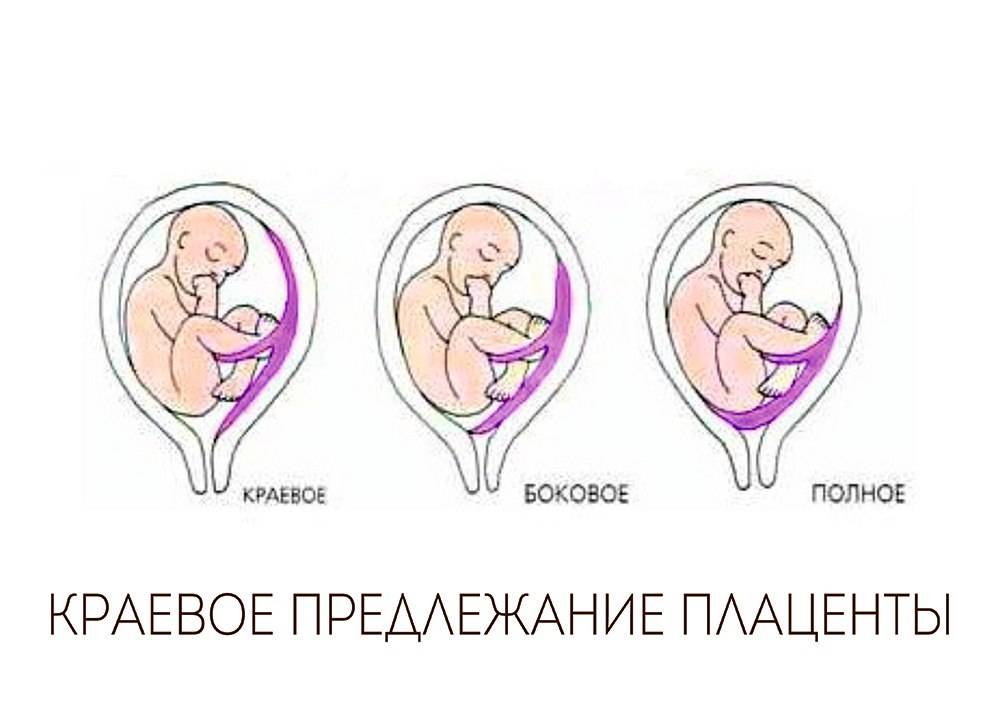
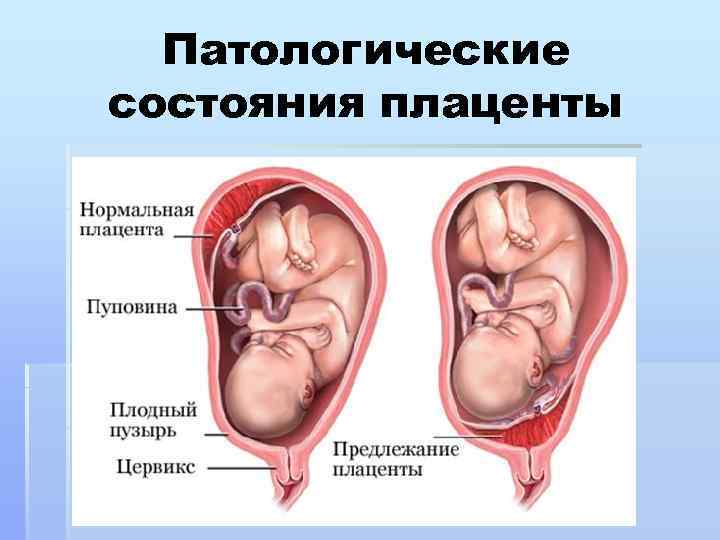
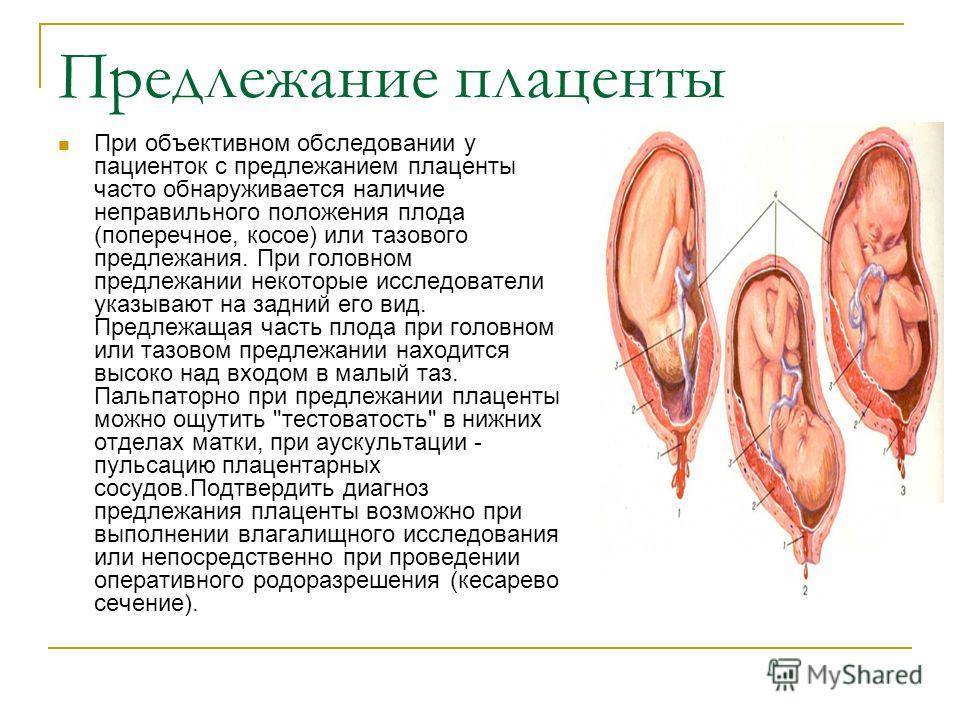
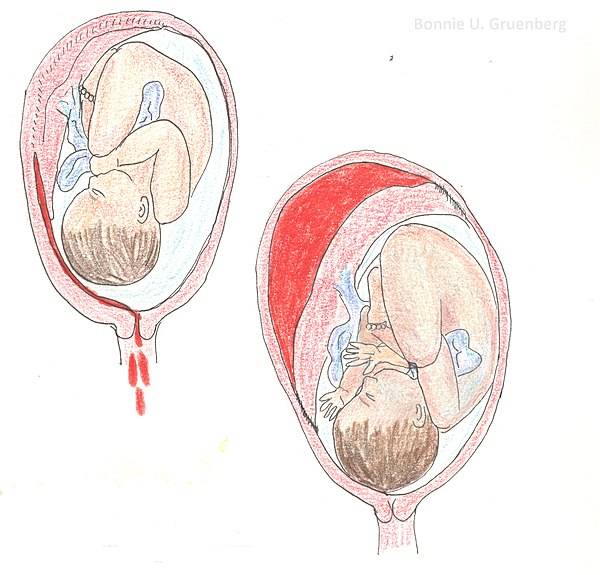
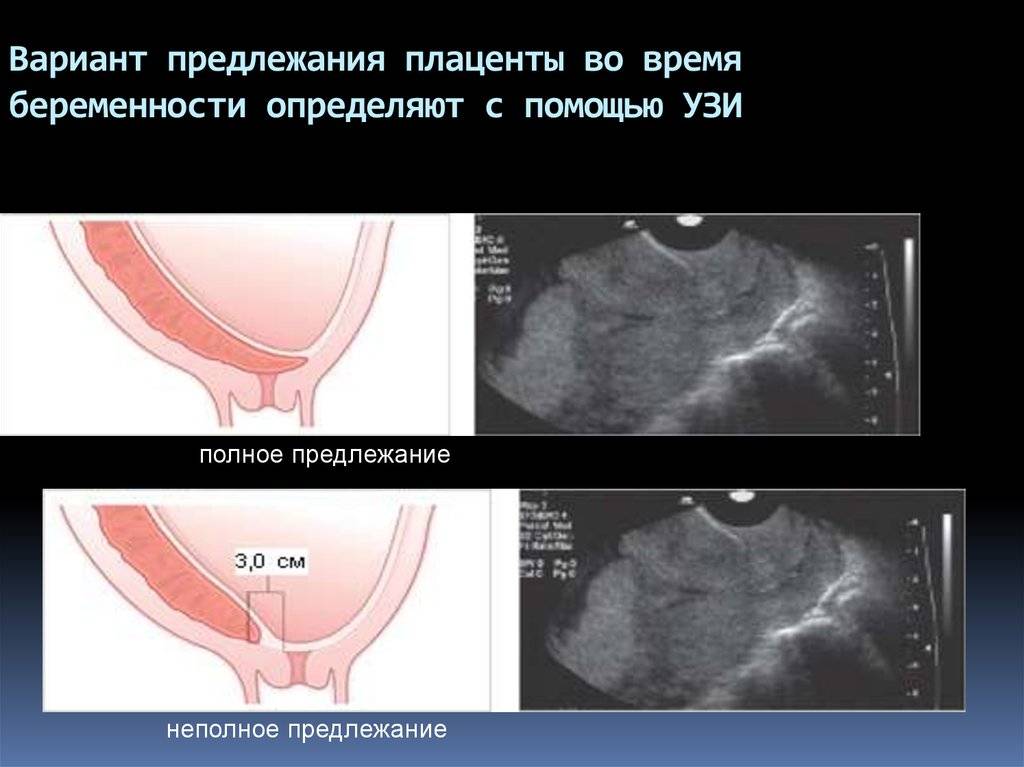
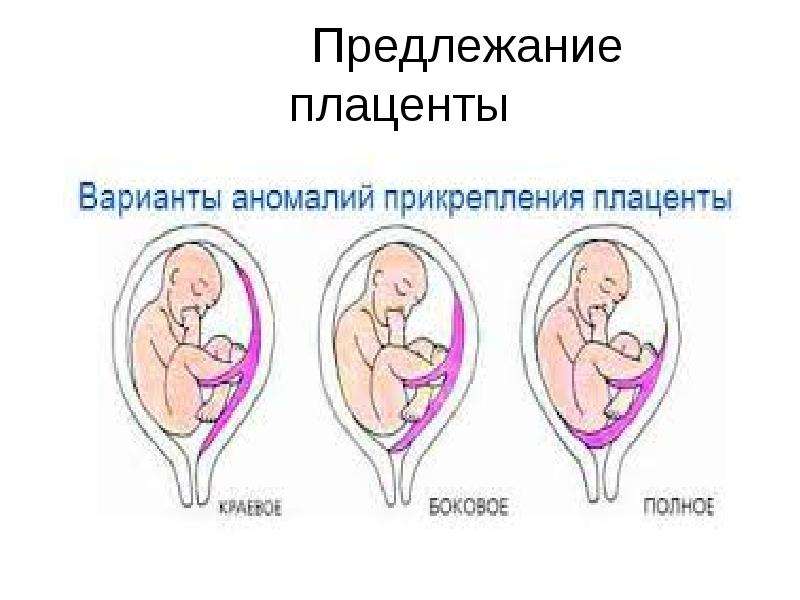
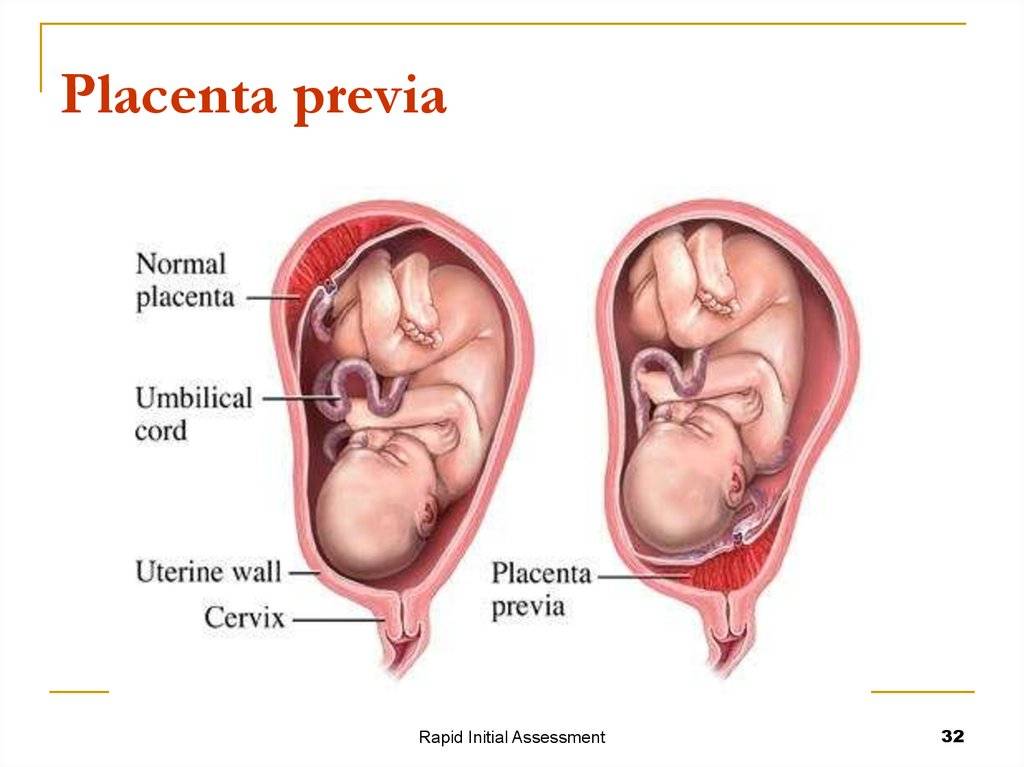
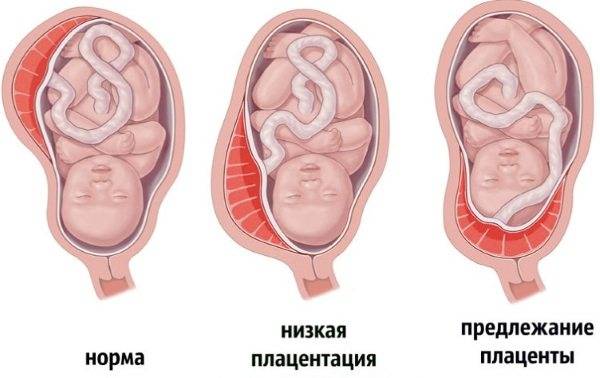
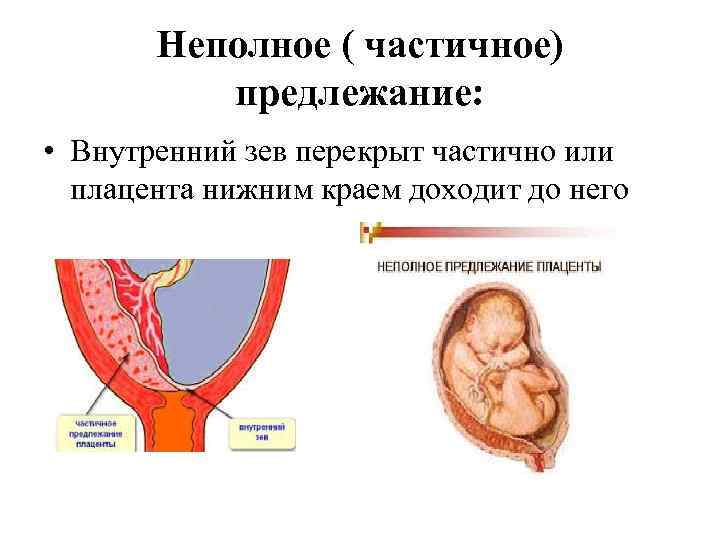
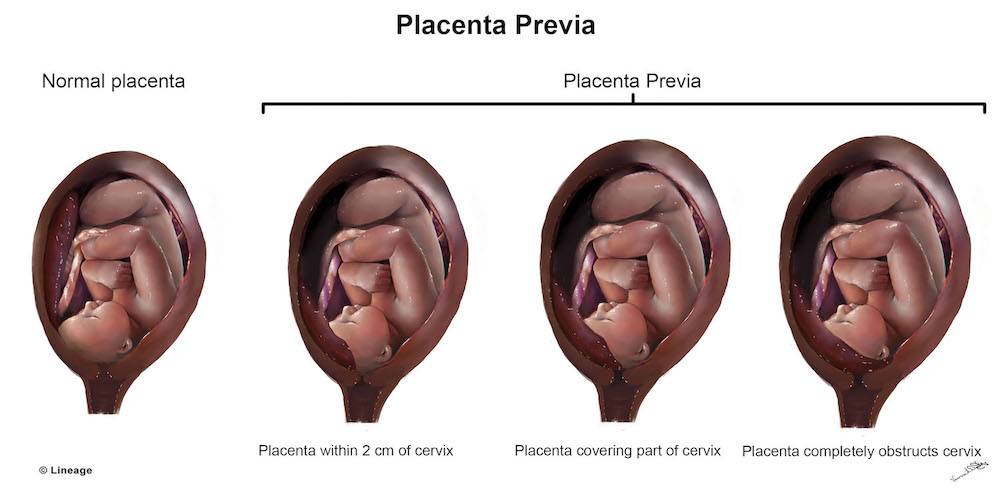
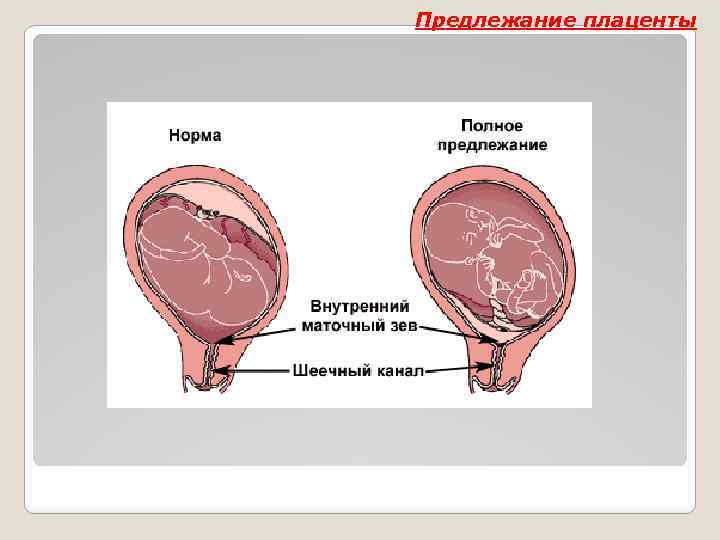
Аномалии плаценты. В норме плацента имплантируется на передней или задней стенке матки. Под предлежанием плаценты понимают ее аномальную имплантацию над внутренним зевом шейки матки:
1) полное предлежание плаценты — плацента полностью перекрывает внутренний зев;
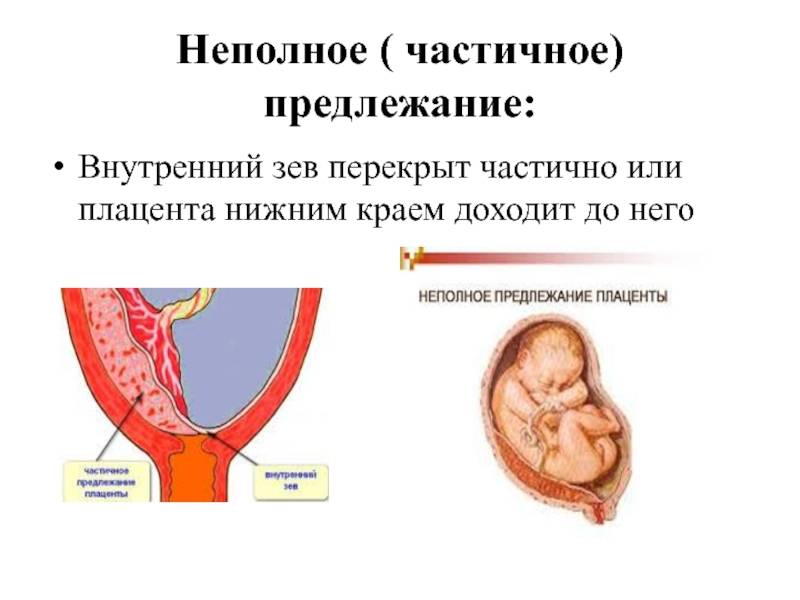
2) частичное предлежание плаценты — плацента частично перекрывает внутренний зев;
3) краевое предлежание плаценты — край плаценты достигает края внутреннего зева;
4) низкое прикрепление плаценты (низкая плацентация) — плацента размещается в нижнем маточном сегменте, но не достигает края внутреннего зева.
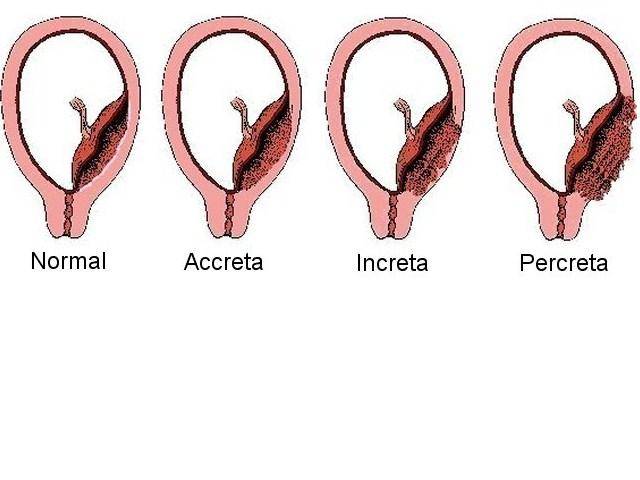
Аномалии прикрепления плаценты включают следующие состояния: приросшая плацента — патологическая инвазия плаценты в поверхностный слой миометрия с полным или частичной отсутствием базальной децидуальной оболочки; вросшая плацента — патологическая инвазия плаценты во всю толщу миометрия; проросшая плацента — патологическая инвазия плаценты со сквозным проникновением в миометрий и периметрий, иногда с проникновением в близлежащие структуры.
Приросшая плацента приводит к невозможности отделения плаценты от стенки матки при рождении плода, что может привести к массивному кровотечению, шоку и смерти матери. Другие аномалии плаценты включают более редкие состояния:
1) валоподобная плацента — оболочки удваиваются позади ее края, образуя плотное кольцо вокруг периферии плаценты;
2) плацента в форме покрывала;
3) резервная плацента — дополнительная доля плаценты, которая имплантируется на некотором расстоянии от остальной плаценты;
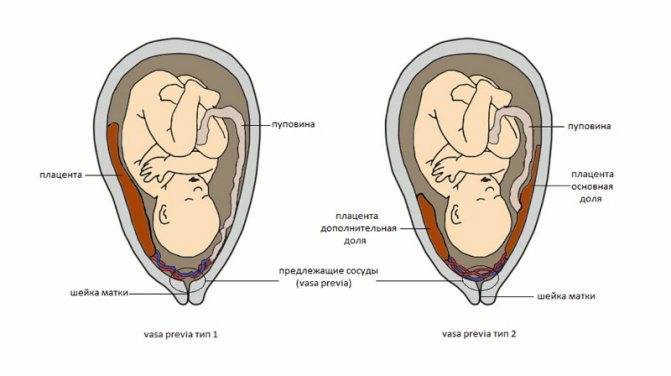
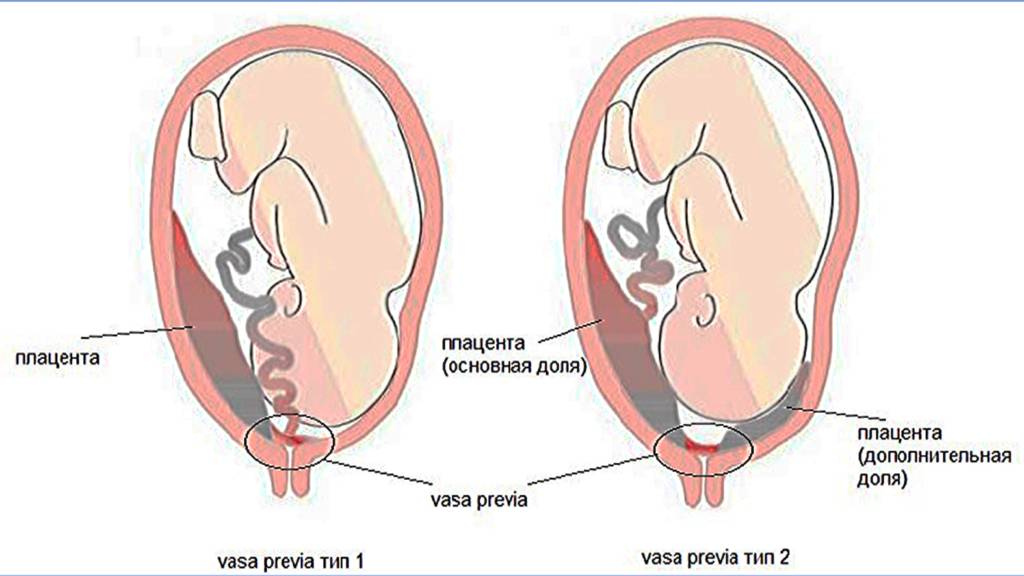
4) предлежание сосудов пупочного канатика — оболочечное прикрепление пупочного канатика, когда сосуды плода проходят над внутренним зевом.