Симптомы и признаки
Диагностика и назначении лечения детской аллергии часто представляет из себя настоящий квест для специалистов, потому что проявления аллергических заболеваний у детей многообразны, к тому же они нередко «прячутся» под другие заболевания или протекают одновременно с ними. Так, например, затруднительна диагностика аллергической энтеропатии, поскольку она легко маскируется под проявление других заболеваний, например, колик или диспепсию. Однако есть наиболее частые проявления заболевания, позволяющие более точно определить их причину.
Так, например, симптомы ринита (заложенность носа, чихание, насморк) указывают на респираторную (дыхательную) аллергию в ответ на попадание аллергена в слизистую дыхательных путей . В более тяжелых случаях дыхательная аллергия сопровождается сухим навязчивым кашлем, одышкой, хрипами. А своеобразной «вершиной» становится бронхиальная астма.1,3,4
Кожные высыпания на щеках, сгибах локтей и колен, за ушами, вокруг глаз и крыльев носа, на ягодицах сигнализируют о аллергическом дерматите, которые у детей часто провоцируется пищевой, холодовой и лекарственной аллергиями.1,4
Если же у ребенка покраснели веки, обильно льются слезы (при этом он в обычном настроении), слизь в уголках глаз, чешутся глазки – это все может быть следствием аллергического конъюнктивита.
Но самые опасные симптомы у анафилактического шока, аллергической реакции немедленного типа, требующей срочной медицинской помощи. К ним относятся бледность, липкий холодный пот, одышка, судороги или подергивание отдельных частей тела, непроизвольное мочеиспускание и дефекация, потеря сознания, редкое дыхание а также снижение частоты сердечных сокращений.1,4
Атопический дерматит (экзема)
Как минимум 10 % детей в мире страдают атопическим дерматитом, который еще называют экземой. Она часто встречается у детей с астмой, пищевой аллергией, поллинозом. Экзема также может появиться у ребенка, если любое из этих заболеваний есть у кого-то в семье.
Врачи не совсем уверены, что вызывает это состояние кожи. У новорожденных оно проявляется в виде сыпи на лице или голове. Позже сыпь может распространиться на руки и туловище.
Кожа часто бывает сухой, зудящей и легко раздражается. Симптомы атопического дерматита могут включать:



- Красную сыпь.
- Сухость кожи.
- Толстые кожистые пятна, которые появляются из-за постоянного чесания и трения. Они чаще всего возникают на щеках, в складках рук или ног, на затылке, спине, груди или животе.
- Повторные кожные инфекции, вызванные постоянным расчесыванием.
А его, в свою очередь, провоцирует сильный зуд, который сопровождает экзему. Зуд могут усиливать:


- сухой воздух;
- повышенная потливость;
- одежда из жестких тканей;
- отдельные виды мыла и моющих средств;
- некоторые пищевые продукты.
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология – наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Лечение сыпи у подростков
Терапия подростковой сыпи должна назначаться квалифицированным врачом, так как без выявления основной причины самостоятельное лечение приведет к временному купированию проблемы. Без помощи доктора патология может вызвать серьезные последствия и стать основополагающим фактором опасных осложнений.
Если высыпания появились на фоне определенного заболевания, тогда помимо устранения симптома, пациент направляется к узкому специалисту, который назначает дополнительные обследования и по их результатом подбирает безопасный, эффективный терапевтический комплекс.
Для лечения подростковой сыпи используют такие методы, как умывание со специальными средствами, которые проводят очищение кожи от лишних загрязнений, вырабатываемого железами сала, бактерий.
При явных признаках проблемы применяют препараты локального воздействия:
- салициловая кислота;
- ихтиоловая мазь;
- цинковая мазь.
А также современные средства, которые должен подобрать дерматолог, учитывая сложность проблемы, тип кожи, площадь поражения им т.д.
В некоторых случаях назначается медикаментозная терапия в виде лекарственных, гормональных средств, антибиотиков, противобактериальных препаратов. При наличии кожных заболеваний рекомендуются противогрибковые, противопаразитарные и другие составы местного применения. Также врач посоветует прием витаминно-минеральных комплексов, иммуномодуляторов.
Лечение сыпи при онкологии
Если крапивница спровоцирована раковым заболеванием, то избавиться от нее непросто. Стоит отметить, что сама по себе она не является опасным проявлением, скорее причиняет дискомфорт пациенту. Избавление от высыпания заключается в лечение первопричины, а именно опухолей, которые развиваются в организме. После терапии онкозаболевания крапивница проходит.
Сыпь при онкологии печени
При раке печени на кожном покрове пациента появляются небольшие сосудистые звездочки – телеангиэктазии. Они имеет светло-голубой или лилово-красный оттенок. Чаще всего высыпка располагается в районе живота или непосредственно в правой части тела, где находится печень. Процесс сопровождается спазмами в правом боку, повышением температуры. При таких признаках стоит немедленно записаться на консультацию к онкологу.
Сыпь при онкологии легких
При онкологии легких сыпь опоясывает пациента, ее цвет может быть различным от светло красного цвета до черных пятен. Чаще всего встречается именно последний вариант. Стоит отметить, что кроме сыпи у больного есть ряд других симптомов, которые свидетельствует о развитии опухоли в легких. Это общая усталость, снижение работоспособности и сонливость. Кроме того, характерными признаками является боль в груди и повышенная температура. Если вы наблюдаете совокупность таких симптомов, срочно обратитесь к торакальному онкологу.
Личная гигиена при раке
Если пациенту диагностировали опухоль, необходимо придерживаться некоторых правил гигиены. А именно:
Не используйте обычное мыло. Выбирайте варианты для чувствительной нежной кожи. После гигиенических процедур не забывайте воспользоваться дополнительным увлажняющим средством – молочком или лосьоном.
Если кожа потрескалась или открылись раны – наложите защитную повязку.
Носите натуральную просторную одежду из льна или хлопка.
При стирке одежды используйте неагрессивные моющие порошки и гипоаллергенные средства. После – тщательно прополаскивайте вещи.
Сократите использование уходовых косметических средств.
Водные процедуры нельзя принимать в горячей воде, она должна быть комфортной, немного выше температуры тела. Не посещайте сауны и бани, не находитесь в ванной больше 30 минут.
Не используйте агрессивные кухонные и моющие средства. Сократите работу с бытовыми химическими веществами.
Поддерживайте комфортные климатические характеристики в помещении – достаточную влажность и температуру, следите, чтобы не было сквозняков.
Регулярно потребляйте воду, чтобы компенсировать потерю жидкости в организме из-за диареи, рвоты, повышенного потоотделения.
При усилившимся зуде и незначительном высыпании можно воспользоваться пастой оксида цинка или другим кремом в качестве внешнего барьерного щита. Ни в коем случае не используйте тальк – он может повреждать коду, так как образует жесткую корку.
Лекарственные препараты
В зависимости от происхождения и динамики развития высыпок на теле онкобольного, врач может назначать лекарственные средства местного или системного действия. Специалист назначает прием антигистамминных препаратов, стероидов, а также обработку кожного покрова антигистаминными кремами и мазями. После облучения прием прекращают.
Антигистаминные средства демонстрируют высокую эффективность путем подавления гистамина в крови больного, уровень которого возрастает при новообразовании. Что и провоцирует высыпки и зуд. В качестве терапии применяются препараты 2-го и 3-го поколения. Они не вызывают сонливости, утомляемости, меньше вступают во взаимодействие с другими лекарствами. Чаще всего назначают Лоратидин, Кестин и Тэтфаст.
Если врач диагностировал бактериальное происхождение сыпи и зуда, будут применены антибиотики. Чаще всего это Эритромецин. В случае стрессовой реакции организма используют антидепрессанты и седативные лекарства.
Сыпь на коже может быть одним из симптомов онкологического заболевания. Если для вас нехарактерны сезонные аллергии, высыпания не проходят, сопровождаются зудом – обратитесь к врачу. Своевременная и грамотная диагностика позволяет выявить рак на ранних стадиях и провести результативное лечение.
Возбудитель чесотки
Чесоточный микроскопический клещ Sarcoptesscabiei (L.) является тем паразитом, который вызывает чесотку. Большую часть жизни он проводит в коже человека. На поверхности он появляется только на период спаривания.
Различают женскую и мужскую особь. Самки строят ходы и откладывают яйца. Функция самцов – оплодотворять самок. После спаривания самцы сразу погибают. Чаще соотношение самок к самцам 2:1.Для спаривания самки выходят на поверхность кожи ночью и перемещаются со скоростью 2,5 см за минуту.
Размер взрослой особи примерно 100 мкм. Паразит имеет мощный челюстной аппарат, чтобы вгрызаться в кожу и проделывать там тоннели. По бокам ото рта имеются две ножки с присосками. Две задние лапы – на брюшке. У самок на задних лапах есть щетинки, а у мужских особей на всех четырех лапах присоски.
Яйца паразита имеют овальную форму. У вылупившейся личинки три лапы.
В организме своего хозяина возбудитель чесотки живет не долго – от 4 до 6 недель, затем погибает и разлагается. За свою жизнь одна самка откладывает до 90 яиц.
Днем самки клеща не активны, они начинают свою жизнедеятельность в вечернее время и прогрызают тоннели на 2-3 мм за ночь. За ночь самка откладывает 2-4 яйца. Но только 10 % яиц благополучно «доживают» до взрослого клеща. Питается клещ отмершими клетками эпидермиса.
Паразит быстро гибнет при температуре выше 55 градусов, а при нагревании до 80 градусов гибнет мгновенно. Для него также необходима определенная влажность. Самка сохраняет подвижность до 6 дней при комнатной температуре и влажности 60 процентов.
Лечение
Не все кожные реакции у младенцев требуют лечения. Иногда сыпь проходит сама уже через несколько часов, не потревожив ребенка. Но если симптомы вызывают явный дискомфорт, надо посоветоваться с врачом.
Помимо назначенного лечения, советы врача, скорее всего, будут сводиться к следующему.
- Избегать факторов, провоцирующих кожные реакции, то есть не использовать для мытья ребенка и ухода за ним гели и шампуни, а также ароматизированные кремы и лосьоны, которые могут раздражать детскую кожу. Стирать одежду младенца следует гипоаллергенными моющими средствами.
- Не реже раза в неделю менять малышу постель, чтобы снизить контакт с клещами домашней пыли, регулярно пылесосить его комнату.
- Мыть ребенка средствами без отдушек, лучше всего мягким гипоаллергенным мылом. После ванны необходимо малыша досуха вытереть, но не тереть его кожу грубым махровым полотенцем, а промокнуть нежной тканью, чтобы не спровоцировать раздражение кожи.
- Применять средства для увлажнения кожи. Гипоаллергенное увлажняющее средство поможет предотвратить сухость кожи и защитить ее от воздействия раздражителей.
- Надевать ребенку перчатки, особенно на время сна, чтобы он не расчесывал зудящую кожу. В ранки и царапины может попасть инфекция и вызвать еще более сильное раздражение.
Симптомы и признаки аллергии у детей
Самой распространённой аллергией у детей является пищевая. Её частые симптомы это:
- Покраснение кожи
- Зуд и жжение
- Высыпания
- Сухость кожи.
Схожие внешние симптомы можно наблюдать при контактном виде заболевания. Обычно поражение кожи чётко локализовано в местах соприкосновения с аллергеном и проявляется в течение первых 30 минут после контакта.

Более редкие, но намного более опасные симптомы аллергии у детей – это отёк Квинке и анафилактический шок. Они проявляются в резком и сильном отёке лица, шеи, рук, а также проявлении бронхоспазма и отёка гортани. Таки симптомы опасны для жизни, хотя встречаются в крайне редких случаях.
«Воздушные» аллергены, такие как пыль, пыльца, плесень, волосы домашних животных, чаще всего поражают:
- Нос – появляется заложенность, слизистые выделения, частое чихание.
- Глаза – покраснение, гноение, слезливость.
- Кожа – зуд, покраснения, высыпания.
- Бронхи, легкие – одышка, кашель, свистящее дыхание.
- Головная боль, головокружение.
Как выглядит аллергия у детей?
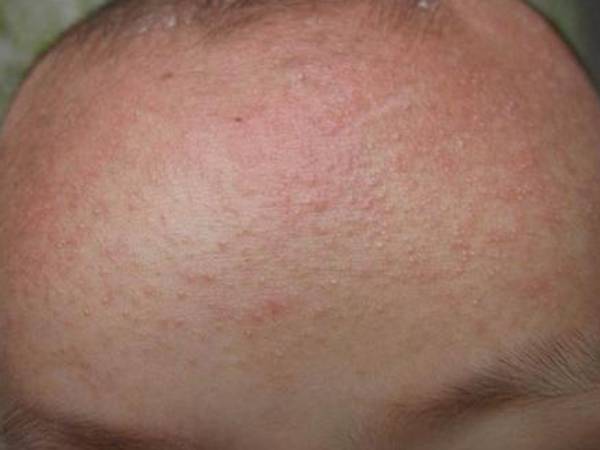
При некоторых формах заболевания возможно полное ухудшение самочувствия, повышение температуры, общая слабость. Но в большинстве случаев проявления аллергии у детей – чисто внешние симптомы, которые при грамотном лечении проходят за несколько дней.
Виды аллергических высыпаний
| Вид сыпи | Характеристика |
| Геморрагии | Выражаются подкожным кровоизлиянием. |
| Плоские пятна | Пораженный кожный покров только изменяет цвет. Он находится на одном уровне с остальным эпидермисом, не отекает. Иногда возможно шелушение и утолщение кожи. |
| Папула | Характеризуется небольшим возвышением пораженного кожного покрова над здоровым участком, с изменением тона эпидермиса. Образование бесполосное, то есть не содержит гноя или иной жидкости. Захватываются только верхние слои кожи. |
| Узлы | В отличие от папул образование поражает не только верхние, но и более глубокие слои кожи, в том числе и подкожную жировую клетчатку. При пальпации ощущается уплотнение тканей. |
| Бугорки | Выражается поражением средних слоев кожи, наружный слой эпидермиса не затрагивается. При пальпации также прощупываются уплотнения. |
| Волдыри | Образования возвышаются над основным слоем кожного покрова. Возникают из-за развития отечности под эпидермисом. |
| Пузырьки | Характеризуются преимущественно небольшими размерами. За счет содержания жидкости верхний кожный слой становится прозрачным. |
| Гнойнички | Образования схожи с пузырьками, только вместо жидкости в них содержится гной. |
| Корка | Отличительной чертой от плоских пятен является образование на эпидермисе грубого состава содержащего высохшую кровь и плазму соединительных тканей. |
| Язва | Выражается углублением в кожном покрове на различную глубину, может быть поражена и подкожная жировая клетчатка. |
| Рубцы | Возникают в результате восстановления тканей после волдырей, пузырьков или язвы. На месте сращивания тканей образуется своеобразный «шов», слегка выступающий над основным уровнем эпидермиса. |
Инфекционная сыпь: характерные черты и отличие от аллергических высыпаний
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол – точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
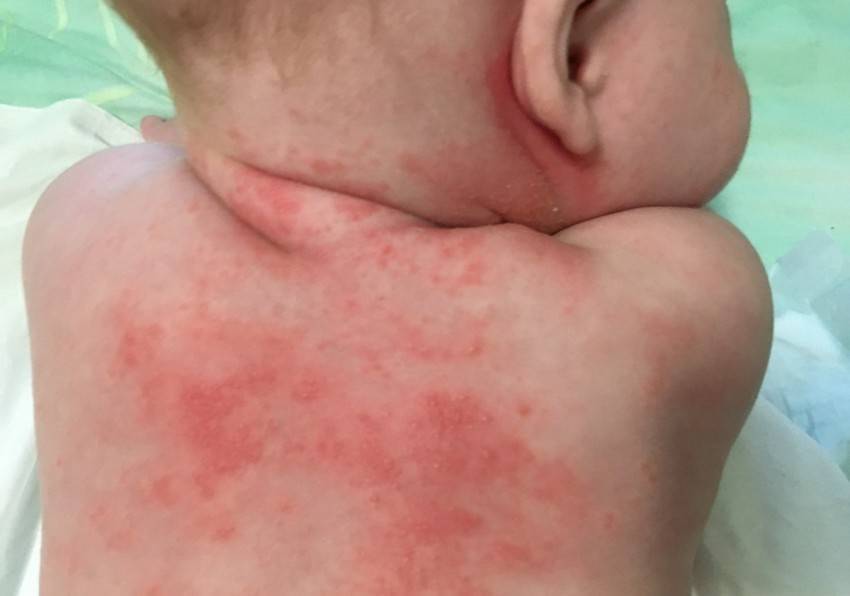
Причины аллергической сыпи
- Пищевые продукты;
- Медикаменты;
- Сезонные проявления (пыльца);
- Укусы насекомых;
- Химические средства, содержащиеся в косметике, бытовой химии;
- Пыль, перья, шерсть.
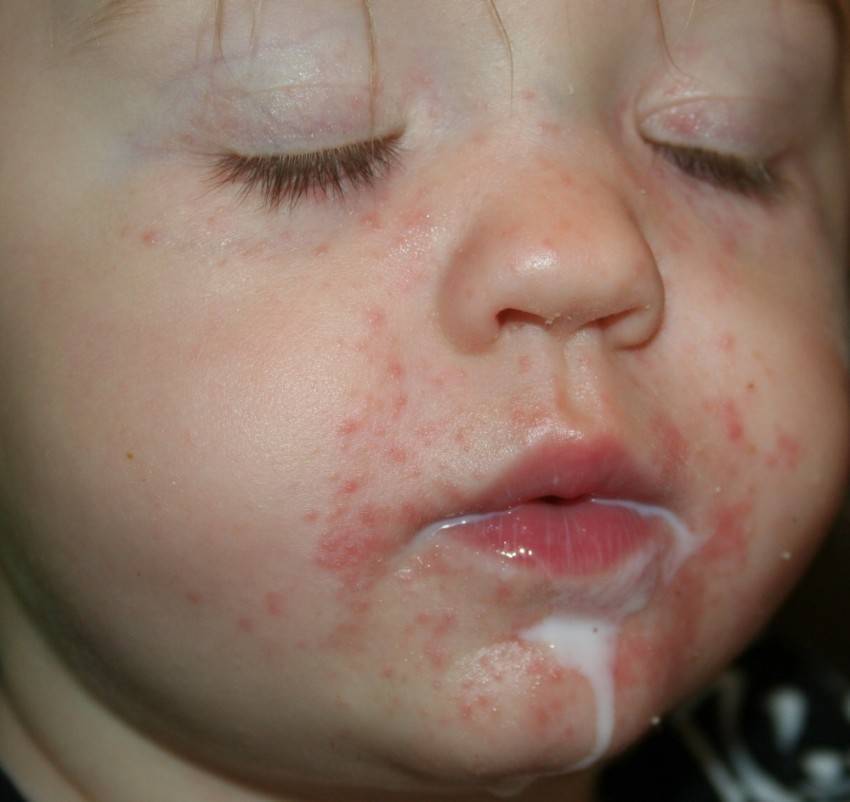
Помимо указанных причин, сыграть роль могут следующие факторы:
- Несоблюдение диеты будущей мамы и кормящей женщины;
- Протекание беременности с осложнениями (маловодие, многоводие, токсикоз, многоплодная беременность, внутриутробные инфекции);
- Вирусные инфекции, перенесенные ребенком в раннем возрасте;
- Дети на искусственном вскармливании;
- Ранний ввод прикорма (особенно, молока и молочных продуктов, фруктов);
- Паразиты (лямблии, аскариды и др);
- Болезни желудочно-кишечного тракта;
- Длительный прием медикаментов;
- Пассивное курение.
Диагностика чесотки
Болезнь предварительно диагностируют по характерным признакам, а также после визуального осмотра. Однако для подтверждения диагноза врач обязательно направит на прохождение нескольких тестов.
Есть разные методы обнаружения чесоточного клеща:
- тонкий срез эпидермиса острым скальпелем;
- извлечение паразита специальной иглой;
- соскоб с кожи с использованием щелочи или молочной кислоты.
Чаще применяют два последних метода. Задача врача обнаружить необходимые места для взятия биоматериала на анализ. А именно: чесоточные ходы, где может находиться паразит. Для успешного обнаружения таких ходов применяют красящие вещества – спиртовой раствор йода или анилиновые красители.
Для того, чтобы при взятии материала на анализ, активизировать клещей, кожу предварительно нагревают или смазывают маслом.
Если все же не удается найти возбудителя, применяют метод диагностики ex juvantibus. Это назначение противочесоточных препаратов. При наличии чесотки, такие препараты дают хорошую динамику, состояние больного улучшается.
Разновидности чесотки
Патологию подразделяют на несколько разновидностей:
- типичная,
- чесотка без ходов,
- норвежская,
- чесотка «чистоплотных»,
- осложненная чесотка,
- скабиозная лимфоплазия кожи,
- псевдосаркоптоз.
Каждому виду присущи свои клинические проявления:
Чесоткой типичного типа заражаются чаще в постели с больным человеком при тесном контакте. От больного к здоровому проникают оплодотворённые самки клеща, которые внедряются в кожу и сразу откладывают яйца. Появляется характерный зуд и беловатые или светло-серые ходы на коже. Наиболее часто зудящие участки кожи расположены на животе, внутренней поверхности бедер, на боковых сторонах ладоней и ступней, в межпальцевых складках. У мужчин может быть также на половом члене.
Чесотка без ходов наблюдается редко. Заболевание представляет собой заражение без видимых проявлений. Это вызвано тем, что на кожу от больного к здоровому человеку попадают только личинки клеща. Чтобы они превратились во взрослую особь, требуется 2 недели. Обычно такой клинический вид болезни возникает при бывшем (даже случайном и недолгим) контакте с больными.
Норвежский тип встречается еще реже, хотя ее описание встречается еще в 18 веке. Болеют ею чаще люди со слабоумием, болезнью Дауна, с сенильной деменцией, инфантилизмом, заболеваниями крови. Подвержены ей люди, страдающие проказой, сирингомиелией, параличами, спинной сухоткой. А также длительно принимающие гормональные и цитостатические препараты, люди с низким иммунитетом. В последние годы такой тип чесотки чаще наблюдают у ВИЧ-инфицированных и больных СПИДом.
Основные симптомы – это массивные корки грязно-желтого и буро-черного цвета на коже, размером до 2-3 см. Под этими корками находят огромное количество клещей.
Огромное количество ходов расположено на кистях и стопах. От больного неприятно пахнет квашенным тестом. Заразившиеся от таких больных люди чаще болеют типичной чесоткой.
Чесотку «чистоплотных» называют еще «инкогнито». Выявляют такой тип чаще у спортсменов, работников горячих цехов и других производств, когда человек в конце дня принимает душ на работе. При этом большая часть паразитов смывается. Проявляется болезнь такими же симптомами, как и типичная, только менее выраженно. Также есть зуд и ходы на коже (но единичные и всегда беловатого цвета). Чаще они располагаются на стопах, локтях, на половых органах у мужчин.
Осложненная чесотка является следствием неправильного лечения. Если врач не смог поставить правильный диагноз, приняв чесотку за другое кожное заболевание, то в последствии развиваются дерматит или пиодермия, а также крапивница или микробная экзема.
Скобиозная лимфоплазия кожи – это особенный тип чесоточного хода, который чаще располагается на половых органах мужчин и на коже туловища. Есть мнение, что такой тип заболевания характерен для людей с особой предрасположенностью кожи отвечать на паразита выраженной гиперплазией лимфоидной ткани.
Псевдосаркоптоз – это чесотка, которой человек заражается от животных. Клещи при этом не строят ходы, они просто кусают и вызывают зуд. Высыпания выглядят, как папулы и волдыри, располагающиеся на открытых участках кожи. От человека к человеку такой вид патологии не переходит. И если устранить источник заражения, наступает самоизлечение. Паразиты от животных не могут долго жить на коже человека.
Выявляется тип чесотки путем лабораторных исследований.






