Нейтрофилы
Нейтрофилы – самая многочисленная группа лейкоцитов. Главной их функцией является фагоцитоз (переваривание) чужеродных частиц и выделение различных веществ.
Строение нейтрофилов

Нейтрофил – крупная клетка с сегментированным ядром, в цитоплазме имеются гранулы, придающие ему специфическую окраску. В крови они циркулируют около 7 – 10 часов, затем мигрируют в ткани (лёгкие, печень, костный мозг, селезёнка). Через 3 – 5 дней они погибают.
Главное значение в действии нейтрофилов имеет состав гранул. В основном они представлены содержимым лизосом. Разновидность гранул и их характеристика представлены в таблице 1.
Таблица 1. Гранулы нейтрофилов.
| Гранулы | Содержимое | Предназначение |
| Первичные (азурофильные) | Миелопероксидаза, гидролазы, лизоцим, протеазы | Разрушение бактерий (медленная фаза) |
| Вторичные (специфические) | Оксидаза, лактоферрин, щелочная фосфатаза, лизоцим | Разрушение бактерий (быстрая фаза) |
| Третичные | Желатиназа | Способствует миграции |
| Секреторные | Щелочная фосфатаза | Обеспечивают взаимодействие с микроокружением |
При активации нейтрофилов первыми выделяются секреторные гранулы. Затем при образовании фагосомы секретируются первичные и вторичные, в результате деятельности которых происходит уничтожение чужеродного агента.
Нейтрофилы первыми мигрируют в очаг воспаления и уничтожают патогенный микроорганизм, например, стрептококки или стафилококки. Именно эти клетки отвечают за ранний этап иммунной защиты организма при наличии инфекции.
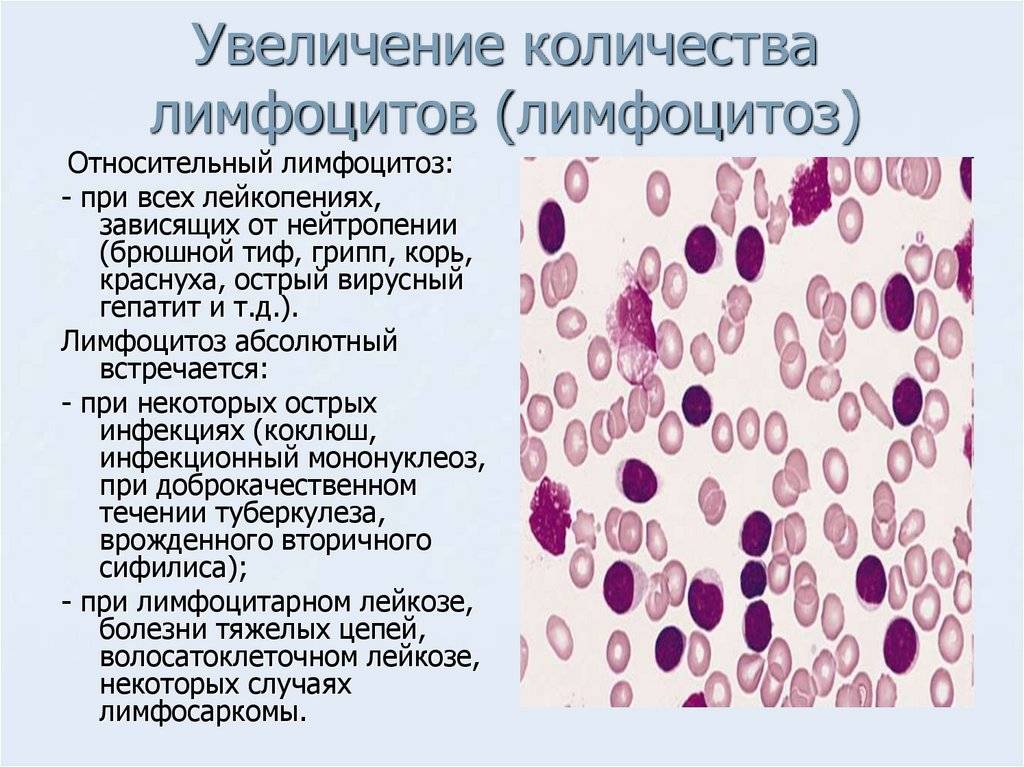
Лейкоциты подразделяются на гранулоциты и агранулоциты в зависимости от наличия гранул в клетках. К гранулоцитам относятся нейтрофилы, эозинофилы, базофилы. Но так как основную массу составляют нейтрофилы, то к их низкому количеству применим термин агранулоцитоз.
Количество
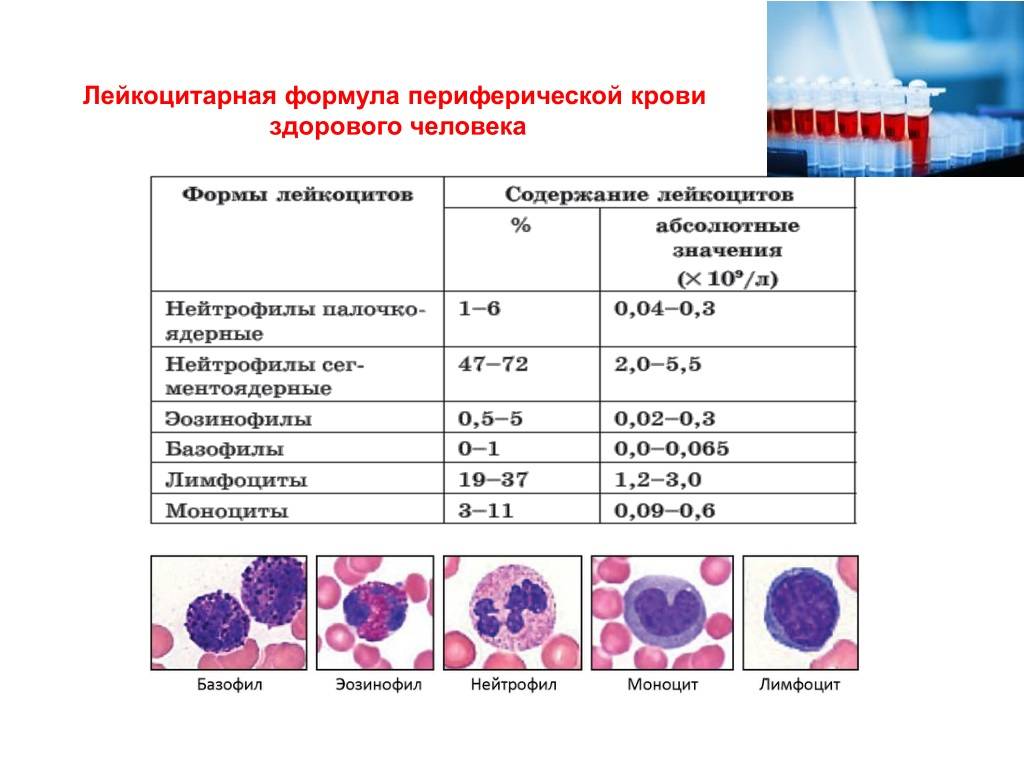
В норме количество нейтрофилов составляет 50 – 80% от общего содержания лейкоцитов в крови. Эта величина отражает относительное количество клеток. Абсолютное число нейтрофилов равно 1,7 – 7,5*10*9/л или 1700 – 7500 в мкл (микролитре). В крови также могут присутствовать разные по зрелости клетки, различаемые по структуре ядра:
- зрелые – сегментоядерные – 47 – 72%;
- молодые – палочкоядерные – 1 – 5%.
При расшифровке показателей лейкоцитарной формулы стоит обращать внимание на расовую принадлежность. Так, у представителей негроидной расы уровень нейтрофилов несколько ниже
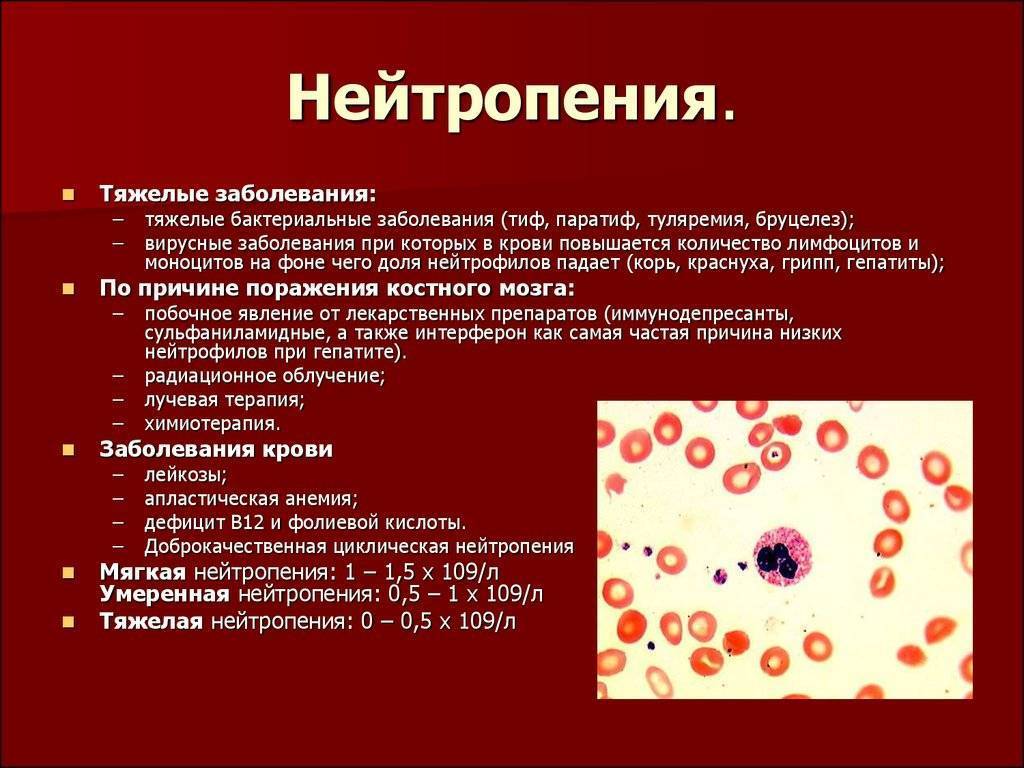
Нейтропенией называется состояние при уровне нейтрофилов ниже 1,2*10*9/л.

Появление в крови юных форм нейтрофилов (промиелоцитов, миелоцитов, метамиелоцитов) является признаком нарушения созревания клеток. Преобладание молодых форм над зрелыми отражается на лейкоцитарной формуле и называется сдвигом влево. Сдвиг вправо характерен для значительного увеличения количества зрелых форм нейтрофилов.
Лечение синдрома Маршалла
Для лечения в период обострения используют глюкокортикостероиды (преднизолон) с интервалом введения. Но фоне приема которых симптомы заболевания проходят после 1-2 инъекции.
Назначение жаропонижающих препаратов иногда приводит к снижению температуры.
Хирургическое лечение – тонзиллэктомия (удаление миндалин), назначается пациентам, которые не реагируют на терапию гормональными препаратами или у которых заболевание вызывает серьёзное ухудшение качества жизни. После тонзиллэктомии симптомы заболевания купируются, в том числе и лихорадка, кроме афтозного стоматита.
Прогноз благоприятный. С возрастом клиническая картина улучшается, периоды ремиссии становятся длиннее, а симптомы менее выраженными. У большинства пациентов проявления заболевания прекращаются к 10 годам.
Чем лечат НП у взрослых?
Какой-то одной определенной схемы лечение нейтропении нет, так как симптомы у всех разные, и провоцируются разными заболеваниями. Серьезность терапии зависит от возрастной категории пациента, характера бактерий, которые спровоцировали воспаление и общего состояния здоровья пациента.
При диагностировании тяжелой формы нейтропении нужно постоянное наблюдение врачей, двадцать четыре часа в сутки, так что госпитализации не избежать.
Если организм поражают заболевания инфекционного происхождения, то назначают следующие группы препаратов:
- Противогрибковые,
- Противовирусные,
- Антибактериальные.
Назначение того или иного препарата, в основном, зависит от индивидуальной реакции организма на переносимость того, или иного медикамента.
Основными методами терапии являются:
Антибиотики широкого спектра. Применяются, пока врач не определит, что воспринимается организмом лучше всего. Введение таких препаратов положено в вену.
Об улучшении состояния и эффективно подобранным препаратом идет речь, в случае улучшения состояния здоровья пациента, в первые трое суток, с момента начала лечения. Если никакого прогресса не наблюдается – доза увеличивается, либо применяется другое средство терапии,
При прогрессировании нейтропении от облучений или химиотерапии, назначаются антибиотики, до момента, пока уровни НФ в крови не достигнут хотя бы пятисот нейтрофилов на один микролитр крови:
- Препараты группы фунгицидов (Амфотерицин) применяются, в случае, если к инфекционным заболеваниям добавляются грибковые поражения, но для профилактических действий в сторону грибковых агентов фунгициды не применяются,
- Колониестимулирующие препараты (Филгастрим). Применяются при тяжелых формах нейтропении, а также детям с врожденными отклонениями иммунитета,
- Витамины (фолиевая кислота). Назначаются в качестве поддерживающей терапии,
- Глюкокортикостероиды. Назначаются при провоцировании нейтропении иммунными заболеваниями,
- Медикаменты, улучшающие процессы обмена веществ в организме (Метилурацил, Пентоксил). Назначаются в качестве поддерживающей терапии.

Кардинальное лечение состоит в хирургическом вмешательстве, которое заключается в пересадке костного мозга.
Метод лечения наиболее опасный, но наиболее эффективный.
Как поставить точный диагноз?
Для того чтобы понять, чем именно обусловлена нейтропения у ребенка, и как ее лечить, необходимо пройти полноценное медицинское обследование у педиатра. Нередко требуется консультация узких специалистов: иммунолога, инфекциониста, генетика, гематолога, стоматолога, ЛОР-врача и других.
Какие анализы назначают детям с нейтропенией для уточнения диагноза (по отдельности или в комплексе)?
- Определение сывороточных иммуноглобулинов;
- Исследование титра антигранулоцитарных антител;
- Миелограмма — гематологическое исследование пунктата костного мозга;
- Обследование на внутриутробные инфекции и другие.
Причины
Одной из основных причин являются бактериальные и вирусные инфекции. Ключевую роль в развитии заболевания играют воспалительные процессы, химиотерапия, авитаминоз, травма костного мозга, апластическая анемия и продолжительный прием медикаментозных препаратов (химиотерапия, длительное лечение гормональными препаратами и т.д.). Иногда первопричину заболевания установить достаточно сложно, поэтому оно диагностируется как самостоятельная патология. Однако основной причиной возникновения болезни является снижение активности гранулоцитов, что вызвано их разрушением в кровотоке, снижением пролиферации (синтеза) клеток-предшественников, стволовых клеток костного мозга и нарушениями на стадии дифференциации протоклеток.
Лечение нейтропении
Классической схемы лечения нейтропении не существует по причине разнообразия симптоматики и причин патологии. Интенсивность терапии зависит от общего состояния пациента, его возраста, характера микрофлоры, вызывающей воспалительный процесс. При инфекционных осложнениях назначаются антибактериальные, противовирусные и противогрибковые средства. Транзиторная нейтропения у больных злокачественными опухолями, вызванная химиотерапией или облучением, требует назначения антибиотиков до момента восстановления минимального уровня нейтрофилов. В последнее время популярность приобретает применение колониестимулирущих фокторов (филграстим) в сочетании с препаратами, улучшающие обменные процессы и регенерацию (метилурацил, пентоксил) или препарата Нуклеоспермат натрия, оказывающего комплексное влияние как на активацию эндогенных колониестимулирующих факторов (КСФ) и клеточного противовирусного и противобактериального иммунитета, так и стимулирование процессов регенерации ткани. Одним из вариантов радикального лечения некоторых наследственных и приобретенных (онкология) форм нейтропении является пересадка донорского костного мозга.
Прежде чем назначить схему лечения, врачу необходимо получить результаты клинических исследований, на основании которых определяется степень тяжести вторичного заболевания.
Проведение диагностики
Диагностические мероприятия включают в себя:
Сбор анамнеза: врач опрашивает родителей о наличии подобных наследственных патологий у родственников различных поколений.
В ходе физикального осмотра внимание обращают на физическое развитие ребенка, наличие увеличенных лимфатических узлов, а также селезенки и печени. Бактериальные осложнения будут характеризоваться различными выраженным внешними проявлениями, на которые врач также обратит внимание.. Основой диагностики врожденной формы болезни является проведение:
Основой диагностики врожденной формы болезни является проведение:
- Общего анализа крови, который выявляет сниженную концентрацию лейкоцитов и нейтрофилов, а также развитие моноцитоза и эозинофилии.
- Миелограммы, которая при положительном результате выявляет только клетки, предшествующие нейтрофилам.
При циклической форме болезни наблюдается отсутствие зрелых клеток нейтрофилов. Повторные тесты обнаруживают развитие лейкоцитоза. При синдроме «ленивых лейкоцитов» наблюдается перенасыщение костного мозга всеми видами клеток нейтрофилов.
Симптомы нейтропении у детей

Симптомы будут напрямую зависеть от того заболевания, которое присутствует в организме ребенка во время нейтропении. Тяжесть и длительность заболевания будет зависеть от формы нейтропении и ее причины.
Когда во время нейтропении поражается иммунная система ребенка и организм страдает от негативного влияния многочисленных вирусных инфекций и бактерий, появляются язвы на слизистых оболочках, может развиться пневмония, сильно повышается температура. Если не производить лечение данных осложнений и заболеваний, может развиться токсический шок.
Важно знать, что при маленьком количестве нейтрофилов (ниже 500 на 1 мкл крови) может развиться очень серьезная форма недуга, которая называется фебрильная нейтропения. Симптомы фебрильной нейтропении у детей:
Симптомы фебрильной нейтропении у детей:
- Повышенная слабость;
- Резкое увеличение температуры (более 38 градусов);
- Повышенная потливость;
- Нарушение нормального функционирования сердца;
- Тремор;
- Частые инфекции ротовой полости (стоматит, пародонтоз, гингивит);
- Выраженные интоксикации;
- Частые грибковые инфекции.
Диагностированием нейтропении у детей должен заниматься только высококвалифицированный врач-специалист, потому что данное состояние и совокупность симптомов схоже с симптомами других воспалительных заболеваний (воспаление легких) или заражения крови.
Симптомы
Симптомы нейтропении могут быть очень разнообразны. Проявления заболевания возникают по причине недостаточности иммунитета. Клиническая картина
– общая слабость, недомогание, повышенная потливость,
– язвенно-некротические поражения ротовой полости (ангины, стоматит, гингивит),
– кожные изменения (гнойничковый высыпания, фурункулез),
– воспалительные процессы в легких, кишечнике и других внутренних органах,
– нарушение ритмов сердца,
– лихорадка и другие симптомы интоксикация,
– тяжелый сепсис.
Лекарственная нейтропения нередко протекает стремительно: быстро повышается температура до значительного уровня, возникает головная боль, боль в костях и суставах, сильная слабость.
Клиническая картина
Периодическая лихорадка – главный признак, по которому можно заподозрить синдром Маршалла. На фоне полного здоровья у ребенка повышается температура до 38 – 41 ºC. И держится от 2 до 7 дней, иногда до 10 дней и исчезает самостоятельно. Как правило, ребенку назначают антибиотики и жаропонижающие препараты, на фоне которых нет эффекта.
Афтозный стоматит – язвы располагаются на слизистой оболочки губ и щёк. Этот признак проявляется примерно у 40-80% пациентов.
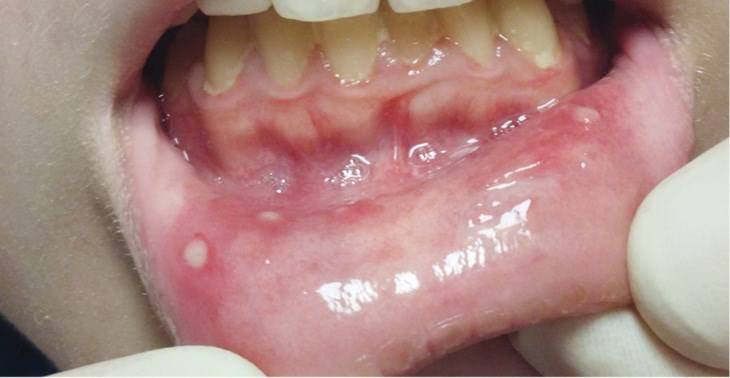
Фарингит с экссудативным компонентом на миндалинах встречается у 65–100% пациентов.
Шейная лимфаденопатия (увеличение лимфоузлов) встречается 60–100% пациентов. Шейные лимфоузлы могут быть уплотнены, болезненны при пальпации.
Также могут встречаться и другие симптомы: боль в животе (40-65%), суставная боль (40%), рвота (18-41%) и головная боль (18-65%).
Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона — злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона в активной стадии колоноскопию проводить нельзя.
Вы можете пройти колоноскопию в клиниках «Евроонко» в Москве и Санкт-Петербурге — у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта колоноскопию можно провести в состоянии медикаментозного сна.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Лечение нейтропении у детей
Лечение нейтропении у детей будет, прежде всего, зависеть от причин, из-за которых она появилась. Главная цель лечения нейтропении в медицинском — удалить инфекцию, которая повлияла на развитие и прогрессирование заболевания. Место проведение лечения (в домашних условиях или в стационаре) будет определять ваш лечащий врач. Решение он будет принимать в зависимости от формы и тяжести заболевания. Так же важным фактором является то, что необходимо нормализовать иммунную систему ребенка.
Для укрепления иммунной системы, врач детского медицинского назначит иммуностимулирующие препараты, витамины или пищевые добавки. Если форма заболевания очень тяжелая, ребенка полностью изолируют, а так же постоянно поддерживают стерильность и делают специальное ультрафиолетовое облучение в этом изолированном помещении.
Важно знать, что лечение нейтропении у детей на ранних стадиях будет намного эффективней, поэтому при появлении симптомов данного заболевания у вашего ребенка необходимо срочно обратиться к опытному врачу для лечения или исключения нейтропении
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.
Как лечат нейтропению?
Терапия зависит от причины заболевания, например:
- Детям, имеющим хроническую доброкачественную нейтропению, как правило, не требуется лечение. За ними просто наблюдают. Обычно после 3-5 лет они «перерастают» свою особенность.
- Иммунные нейтропении новорожденных тоже требуют наблюдения. Как правило, медикаментозное лечение не требуется. Если нейтропения будет сохраняться у малышей более полугода, то его должен будет более детально обследовать гематолог.
- Наследственные нейтропении, сопровождающиеся выраженными симптомами, нужно лечить. Пациентам показано периодическое введение колониестимулирующего фактора под контролем педиатра, при необходимости гематолога.
- Детям с хронической иммунной нейтропенией может потребоваться курсовое лечение гормональными препаратами.
О нейтропении у детей
Нейтропения у детей — это заболевание крови. Во время этого заболевания костный мозг вырабатывает очень маленькое количество нейтрофилов. Количественное содержание в крови нейтрофилов зависит от возраста ребенка. У детей, возраст которых еще не достиг одного года, нейтропения возникает, если количественное содержание нейтрофилов в крови меньше 1000 ед. в 1 мкл крови. Ребенок становится взрослее и увеличивается количественное содержание нейтрофилов, оно уже составляет 1500 ед. в 1 мкл крови. Если уровень нейтрофилов ниже этого значения, то у детей начинается такое заболевание как нейтропения.У детей нейтропения возникает из-за повышенной гибели или нарушения выработки нейтрофилов в крови. Это возникает из-за негативного влияния антител на лейкоциты. Чаще всего это состояние замечается у детей в тот момент, когда иммунитет ребенка наиболее ослабленный.
Количество нейтрофилов в организме и иммунитет ребенка напрямую связаны между собой (чем меньше содержание в крови нейтрофилов, тем более ослаблен иммунитет, ребенок может легко заразиться многочисленными заболеваниями). Легче всего в этот период заразиться именно бактериальными или грибковыми заболеваниями. Маленькое количество нейтрофилов в крови у ребенка практически не влияет на возникновение паразитных или вирусных заболеваний.
Каковы причины нейтропении у детей?
Наиболее частая причина — это доброкачественная нейтропения детского возраста. В этом случае она совершенно не опасна, и проходит за несколько месяцев или несколько лет. Обычно никак себя не проявляет, а значит – не требует никакого лечения, никаких ограничений в быте, диете или вакцинации. Но об этом – чуть ниже.
Реже – нейтропения может вызываться приемом некоторых лекарств. Антибиотики (особенно левомицетин), жаропонижающие препараты (особенно анальгин) и многие другие препараты способны вызывать временное (на несколько месяцев) снижение уровня нейтрофилов. Ну и, разумеется, к нейтропении часто приводят препараты, применяемые для лечения злокачественных опухолей и/или препараты, назначаемые после трансплантации органов.
Гораздо реже – нейтропения может быть симптомом заболеваний крови, и требовать активного лечения. В случаях, когда нейтропения сопровождается рецидивирующими упорными инфекциями, и/или количество нейтрофилов падает ниже 500-100 кл/мкл – требуется консультация гематолога, для исключения .
Профилактические мероприятия и прогнозы
Специфические меры профилактики подобного нарушения отсутствуют. Неспецифическая профилактика заключается в оценки риска возникновения генетической мутации у будущего ребенка. Для этого необходимо обратиться за консультацией к врачу-генетику в специализированном центре. Беременным женщинам рекомендовано проведение следующих видов исследования:
- Кордоцентеза под контролем ультразвукового исследования – данная диагностическая дородовая методика является инвазивной, позволяющей исследовать пуповинную кровь. Для этого врач делает пункцию через область передней брюшной стенки. Данная методика не является обязательной и может быть задействована только в случае выявления комплекса факторов риска.
- Амниоцентеза – методика дородового инвазивного диагностирования, которая заключается в исследовании образца полученных околоплодных вод. Клетки жидкости подвергают биохимическим, ферментным и молекулярно-генетическим исследованиям.
- Хорио- или плацентоцентеза с последующим проведением кариотипирования.
Для того, чтобы предотвратить спонтанные мутации беременная женщинам должна воздерживаться от алкоголя, наркотические веществ, табака, химикатов, определенных групп лекарственных средств, ионизирующего излучения.
Прогнозы для пациентов с различными формами заболевания различны:
- При развитии синдрома Костмана прогноз неблагоприятен. Большая вероятность летального исхода при выявлении заболеваний, устойчивых к воздействию антибактериальных препаратов широкого спектра действия.
- Циклические формы и синдром «ленивых лейкоцитов» отличаются более благоприятным прогнозом: своевременная диагностика и подбор соответствующей схемы качественного лечения сводит к минимуму риск развития угрожающих жизни состояний.
Диагностика
К сожалению, на данный момент специфической диагностики нет. Диагноз ставится на основании жалоб и эпизодов лихорадки.
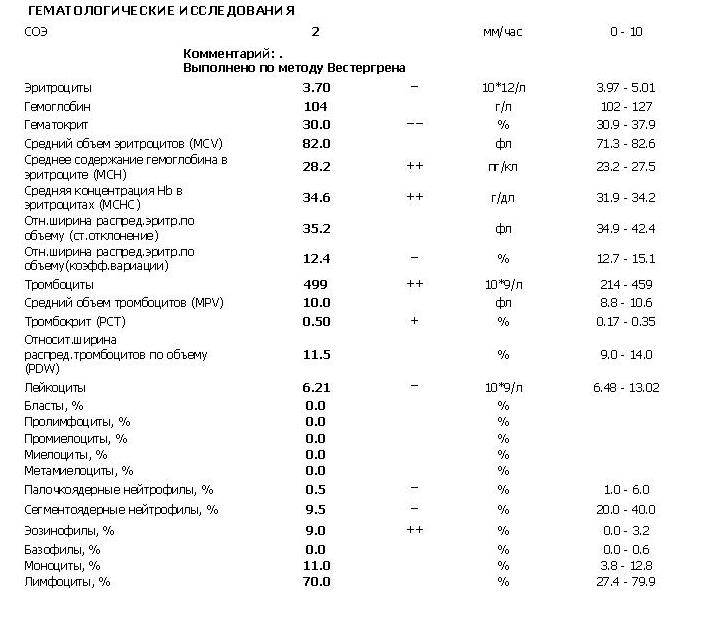
В общем анализе крови могут быть незначительные изменения – увеличение СОЭ, нейтропения (уменьшение количества нейтрофилов). Посевы на микрофлору из горла часто не дают никаких результатов при данном заболевании.
PFAPA синдром – это диагноз исключения. В первую очередь исключаются другие причины рецидивирующей лихорадки: инфекция, воспалительные заболевания кишечника, лихорадка при лимфоме Ходжкина, циклическая нейтропения и другие.
Важными диагностическими критериями являются:
- Более 3 эпизодов лихорадки продолжительностью до 5 дней и возникающих регулярно на фоне полного здоровья;
- Фарингит и лимфаденопатия или афтозные язвы;
- Хорошее здоровье между эпизодами и нормальный рост;
- Разрешение симптомов в течение нескольких часов после лечения преднизолоном в виде однократной дозы или двух доз с интервалом от 12 до 48 часов.
Понижены нейтрофилы у ребенка: причины
В зависимости от формы патологии, выделяют следующие основные причины ее развития:
Воздействие инфекционных патологий: тифа, паратифа, сепсиса, герпевирусной инфекции 6 и 7 типа, кори, краснухи, вирусного гепатита, ветрянки, брюшного тифа, бруцеллеза, гриппа.
- Злокачественные частицы крови.
- Увеличение размера селезенки.
- Воздействие болезни Аддисона-Бримера.
- Использование определенных групп препаратов.
- Инфузионная терапия, способствующая чрезмерному разведению крови.
- Воздействие заболеваний крови: апластической анемии, острого лейкоза.
- Потеря большой площади сетчатой ткани, обусловленная ожогами, процессом нагноения, нарушением целостности лимфатических сосудов.
- Нарушение процесса выхода гранулоцита из области костного мозга в общее кровяное русло.
- Последствие задействованного радио- или химиолечения.
- Воздействие генетической предрасположенности к развитию болезни.
- Задержка развития нейтрофилов.
- Нарушения концентрации гормонов щитовидной железы.
Причиной также может стать использование препаратов с антибактериальным, противовирусным, противовоспалительным действием.