Симптомы
Если малыш кашляет из-за зубного прорезывания, причина кроется в чрезмерном слюноотделении или в образовании мокроты. Не нужно давать больному ребенку никаких медикаментов без предписания врача – вред от них может оказаться в разы больше пользы.
Если мама или папа отмечает наличие у ребенка кашля, но не уверен, что дело в появлении молочных зубов, стоит осмотреть кожные покровы вокруг детского рта. При обильном отделении слюны она попадает не только в горло, но и вытекает из ротовой полости, вызывая раздражение и покраснение мягких тканей.
Прорезывание зубов у ребенка
Стоит понимать, что появление зубов – сложный и достаточно болезненный процесс, связанный с некоторыми изменениями в растущем организме. В период, когда режутся зубки, малыш часто плачет из-за дискомфортных ощущений, поэтому в его носоглотке скапливается слизь. Она попадает в дыхательные пути, вызывая кашель. Если он сухой, это означает раздражение слизистых оболочек, если влажный, значит, уже образовалась мокрота.
ВАЖНО: Обычно подобные приступы кашля проходят самостоятельно за 2-3 дня. Но если этого не произошло, а также появился насморк, затрудненное дыхание и хрипы в области груди, высока вероятность, что ребенок болен
В данном случае необходимо срочно обратиться к педиатру.
Помощь
Педиатры рекомендуют при появлении неблагоприятных симптомов обратиться к доктору. Он проведет аускультацию (прослушивание) легких при помощи фонендоскопа. Если кашель связан с чрезмерной секрецией слизи или повышенным слюноотделением, здоровье растущего организма в безопасности. В этом случае нужно следовать врачебным рекомендациям, чтобы облегчить самочувствие маленького пациента:
- Ежедневные прогулки на свежем воздухе
- Поддержание оптимального уровня влажности воздуха в жилом помещении
- Ежедневная влажная уборка жилья
- Очищение носа от слизи при помощи аспиратора
- Обильное теплое питье
- Увлажнение слизистых оболочек в носу, промывание носа растворами с морской водой (Аквалор, Аквамарис)
Аспираторы для удаления слизи из носовых ходов отличаются по стоимости и способу применения. Наиболее простой, недорогой и действенный вариант – спринцовка из резины. Ее необходимо сжать, после чего ввести наконечник поочередно в ноздри и разжать, извлекая слизь.
Аспиратор для удаления слизи из носа
Вакуумные назальные аспираторы не слишком просты в использовании, поэтому не каждый решится их использовать. Для применения вакуумного аспиратора необходим пылесос, который позволит вытянуть слизь из носовых ходов. Главный недостаток данного устройства – шумность во время проведения процедуры.
Электрические устройства максимально эффективны и управляются при помощи специальной кнопки, что позволяет быстро и удобно извлечь слизь, но их стоимость достаточно высока.
Оптимальный вариант – механический назальный аспиратор. Внешне он представляет собой емкость для извлечения слизи со специальным наконечником и трубочкой. Наконечник вводится в ноздри маленького пациента, а при помощи трубочки производится всасывание воздуха при помощи рта. Устройство имеет сменные фильтры, предотвращающие попадание отделяемого в полость рта родителя.
Что делать, если у ребенка лающий кашель с температурой
Родители мальчиков и девочек до 6-8 лет возможно сталкивались с ночными приступами громкого лающего кашля, когда болеющий ОРЗ ребенок задыхается при высокой температуре. Острые приступы плюс заложенность носа, боль в горле, осиплость, затруднение вдоха, предшествующий лающий кашель – признак острого стенозирующего ларинготрахеита или ложного крупа (ЛК). Развитие отека гортани, накопление слизи и спазм мышц на фоне воспаления могут создавать угрозу асфиксии. ЛК – осложнение вирусных инфекций, чаще всего парагриппа, гриппа, также может возникать при кори, краснухе, ветрянке, дифтерии и скарлатине. Вероятность отека в сухом перегретом помещении в осенне-зимний период довольно высокая. Наиболее часто острая форма ларинготрахеобронхита развивается у детей второго и третьего года жизни (более 50% заболевших), несколько реже – в грудном возрасте (6 – 12 месяцев) и на четвертом году жизни. У мальчиков такое осложнение наблюдается практически в 3 раза чаще, чем у девочек. Причина ЛК не аллергия, а вирус.
Что это такое младенческие колики?
Распространенный поведенческий синдром, проявляющийся у грудных детей от 2 недель до 4 месяцев. Младенческие колики характеризуются приступообразными болями в животе. Казалось бы, здоровый ребенок, начинает сильно плакать.
Как правило, колики проявляются спустя 20-30 мин после кормления вечером. Определить можно по следующей симптоматике:
- подгибание ножек к животику;
- сжатие кулачков;
- чрезмерная капризность, сильный плач;
- покраснение лица от напряжения;
- вздутие живота (метеоризм);
- частая отрыжка;
- отказ от еды;
- бессонница.
Точная причина возникновения колик у грудничков не установлена. Современные медики считают, что предрасполагающими факторами являются:
- Незрелая система пищеварения. Она привыкает к новому питанию (не через пуповину), стерильный кишечник заселяет микрофлора.
- Дисбактериоз. В первые месяцы жизни микрофлора кишечника постоянно меняется. Микробный дисбаланс провоцирует дискомфорт, боль в органах ЖКТ. Рекомендованы пребиотики после консультации с врачом.
Некоторые современные медики не согласны с этим мнением, т.к. не считают, что изменчивая микрофлора кишечника у новорожденных является заболеванием. Они утверждают, что это нормальное явление, не вызывающее боли.
- Непереносимость лактозы материнского молока. Встречается редко, диагноз может поставить врач после проведенной диагностики. Если непереносимость подтверждается, младенца переводят на ИВ.
- Нарушения в питании матери. При ГВ женщине нужно отказаться от орехов, молочной продукции, напитков с кофеином. А также от капусты, кукурузы, томатов, лука, сильно приправленных блюд. Эту теорию многие медики считают маловероятной.
- Неподходящая смесь. Организм ребенка не может усвоить компоненты, из-за чего возникают боли. Питание нужно поменять, предварительно посоветовавшись с педиатром.
- Неправильная техника кормления или сильный поток молока. Из-за этого ребенок заглатывает воздух. Чтобы воздушная пробка вышла, младенца нужно поднять в вертикальное положение, пока не произойдет срыгивание. Такое действие совершать и при кормлении бутылочкой или же использовать соски, выводящие пузырьки кислорода.
- Перекармливание. Многие мамы, когда ребенок начинает плакать, думают, что он голодный и начинают кормить. Младенец переедает, в животе образуются газы, вызывающие дискомфорт. Мамы должны понимать, что грудничок может кричать, когда ему жарко/холодно, хочется к маме, нужно поменять памперс и по другим естественным причинам.
- Введение новых продуктов (перевод с ГВ на смесь или ранний прикорм).
- Повышенная чувствительность грудничка. Он может реагировать на перемену погоды, ему слишком душно или прохладно, мокрый памперс и т.д. (т.е. раздражающие факторы внешней среды). Это усугубляется болезненным с психологической точки зрения для младенца ощущением утраты материнской утробы.
- Эмоциональная нестабильность матери при кормлении грудью. Если женщина испытывает стресс или послеродовую депрессию затяжного характера, состав ее молока меняется. Из-за присутствия определенных гормонов в питании у ребенка возникают колики.
- Гастроэзофагеальный рефлюкс. Это выброс кислоты из желудка в пищевод. Дискомфорт сильнее ощущается в горизонтальном положении. Когда ребенка поднимают в вертикальное, он успокаивается.
- Грудничковая мигрень.
Последний фактор с медицинской точки зрения не доказан, но и не опровергнут. Поэтому нужно знать, почему грудничковая мигрень возникает:
- нарушения сна — бессонница, избыток, сбои в ритме;
- внешние раздражающие факторы — яркий свет, громкие звуки, некомфортная температура и т.д.;
- отсутствие режима кормления, неправильное питание матери;
- гормональные сбои;
- резкая перемена погоды.
Когда у грудничков проходят колики, точно сказать нельзя. Как правило, они исчезают самостоятельно к 3-4 месяцам. Некоторые источники утверждают, что колики бывают абсолютно у всех детей. Это недостоверная информация. Они возникают у 70% грудничков и считаются нормальным явлением, а не заболеванием.
Лечение сухого кашля у ребенка ингаляциями
Очень распространенным и хорошо зарекомендовавшим себя средством считаются ингаляции. Самые элементарные из них – это паровые с добавлением пищевой соды или щелочной минеральной воды. Этот метод рекомендован при упорном сухом кашле, если нет повышения температуры.
Для приготовления раствора можно брать настоявшиеся отвары шишек сосны, листьев мать-и-мачехи, череды, перечной мяты, разбавленные водой. Такой рецепт наиболее эффективен при фарингите.
Если присутствует трахеит и появляется сухой кашель у ребенка, лечение целесообразно проводить, выполняя паровые вдыхания. В приготовлении, если есть «лающее» сухое кашляние, усиливающееся по утрам и сопровождающееся болевыми ощущениями в области грудины, целесообразно использовать йод (5-10 капелек), листья эвкалипта, ментоловое или эвкалиптовое масло (эфирные масла разводятся примерно в следующей пропорции: половинка чайной ложки на 1000 мл), пары эвкалиптового масла обладают бактерицидным действием.
Если у малыша бронхит, используют мать-и-мачеху, цветы бузины, шалфей, ромашку, чабрец, подорожник. Температура воды для этой процедуры не должна превышать 40 градусов, парами кипящей воды деткам дышать запрещено! Паровые вдыхания строго противопоказаны малышам до четырех лет. При бронхиальной астме или аллергии на пыльцу травы не используют!
Другие способы облегчения кашля
При лечении необходимо исключить все резкие и раздражающие запахи (дым, дезодорант, др. вещества.). Прогревающий компресс на грудную клетку (исключая область сердца) может облегчить приступ кашля. После процедуры ребенка необходимо плотно укутать.
В случае, когда кашлевые приступы возникают ночью и присутствует сухой кашель у ребенка, лечение в этих ситуациях должно проводится с использованием теплого молока с медом, щелочной минеральной воды (к примеру, Боржоми), что на какое-то время принесет малышу облегчение и поможет уснуть. Нужно также регулировать рацион питания, не стоит кормить ребенка пищей, раздражающей слизистую поверхность дыхательных путей. Полезно кушать негустую овсянку с молоком или молочное картофельное пюре.
Следует учитывать, что очень сухой воздух в комнате при сухом кашле оказывает негативное влияние. В таких случаях воздух надо увлажнять, можно повесить на батарее мокрую пеленку, полотенце или воспользоваться специально предназначенным для этих целей увлажнителем.
Лечение сухого кашля у ребенка должно включать мягкий массаж грудной клетки, который оказывает положительный эффект. Чтобы сделать такой массаж, зафиксируйте пальцы в области межреберий ребенка и выполняйте слегка постукивающие движения по грудной клетке, кроме области сердца. Длительность массажа должна быть около пяти минут, процедура проводится два-три раза за день. В качестве отвлекающего средства используют горчичники, можно также попарить ножки, если температура тела соответствует норме.
Сухое кашляние у ребенка может являться результатом аллергической реакции. В зависимости от аллергена, метод лечения подбирается в каждом случае индивидуально лечащим врачом.
Если были случаи раздражающего воздействия на кашлевые рецепторы, происходящим вследствие воспаления или влияния термических, физических или химических факторов и появился сухой кашель у ребенка, лечение в такой ситуации сводится к купированию кашлевого рефлекса, так как откашливаться, по сути, нечему. В этих случаях кашлевые позывы не приносят облегчения организму, а наоборот, могут спровоцировать появление нежелательных последствий.
Строение лор-органов у детей
Дыхательная система человека имеет три отдела: верхний (нос, глотка), средний (гортань, трахея, бронхи) и нижний (альвеолы, бронхиолы). При рождении дыхательные пути находятся в стадии формирования, с чем связаны и функциональные особенности дыхания малышей. К семилетнему возрасту становление дыхательной системы вступает в завершающую стадию, после чего, ее размеры увеличиваются.
У детей более узкий просвет гортани, а слизистая оболочка тонкая и нежная. Подслизистый слой рыхлый, обильно кровоснабжается. Хрящи, образующие каркас, дыхательных путей податливые, мягкие. Перечисленное выше объясняет уязвимость слизистой оболочки и предрасположенность к более легкому проникновению инфекционных и атопических агентов в кровяное русло. При воспалении за счет отека дыхательные пути сужаются, мешая нормально дышать. Железы могут избыточно выделять слизь. В течение дня, когда ребенок активен, мокрота хорошо дренируется из дыхательных путей, ночью же она может раздражать гортань. Отдельно стоит упомянуть о сниженной продукции иммуноглобулинов и других факторов иммунитета по сравнению со взрослыми.
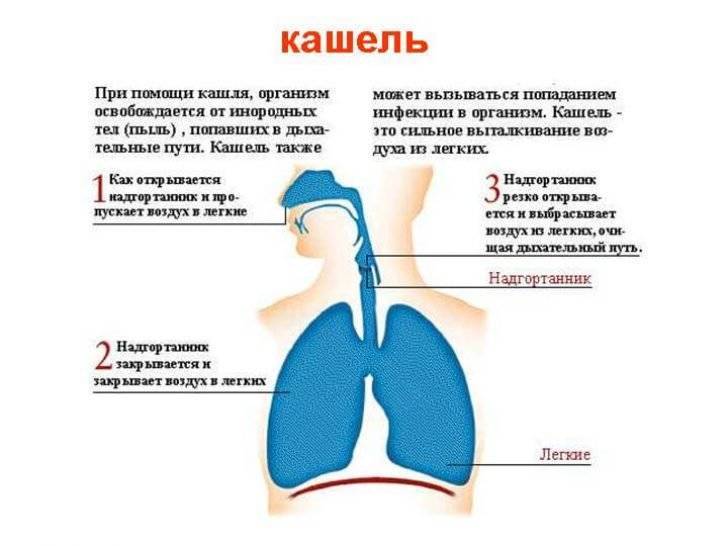
Физиология кашля
Способность эффективно откашливать мокроту формируется к 4-6 годам. До этого возраста она, находясь в дыхательных путях может мешать нормальному дыханию. Секреция мокроты с нормальными реологическими свойствами формируется к 5-6 годам. Откашливающие лекарства, могут нанести вред ребенку младшего возраста по причине того, что при избыточном количестве слизи и слабости дыхательных мышц могут усилить кашель и спровоцировать осложнения.
Профилактика и лечение ложного крупа у детей
В качестве профилактики рецидивирующего стенозирующего ларинготрахеобронхита у детей с первых дней жизни можно применять противовирусный препарат ВИФЕРОН Гель. Для лечения в остром периоде, если осложнение развилось, ВИФЕРОН Гель наносят 5 раз в день, в течение 5-7 дней, затем 3 раза в день в течение последующих 3 недель.
В Русском Медицинском Журнале за прошлый год опубликована статья «Острые респираторные инфекции у детей: оптимизация тактики терапии», где приведены данные исследования применения препарата ВИФЕРОН в лечении ОРВИ и гриппа. Интересно, что у разных по возрасту детей, получавших терапию с включением данного препарата, быстрее наблюдалась положительная динамика, в среднем на двое суток раньше, чем в контрольной группе:
- температура тела стремилась к нормальной,
- уменьшались симптомы интоксикации,
- снижалась интенсивность, вплоть до прекращения, катаральных явлений (кашля, насморка)
- респираторного синдрома (затруднения дыхания)
Частой проблемой пациентов, находящихся на излечении в стационаре, становится внутрибольничная инфекция
Инфицирование угрожает затягиванием срока лечения и развитием осложнений в дополнение к основному заболеванию. Важно, что дети, которые получали ВИФЕРОН, заражались в два раза реже
Справочно-информационный материал
Автор статьи
Врач общей практики
- Николаева С.В., Хлыповка Ю.Н., Горелов А.В. Острые респираторные инфекции у детей: оптимизация тактики терапии. //РМЖ 2019; 1(*): стр.1-5.
http://nczd.ru/
Причины появления сухого кашля у ребенка
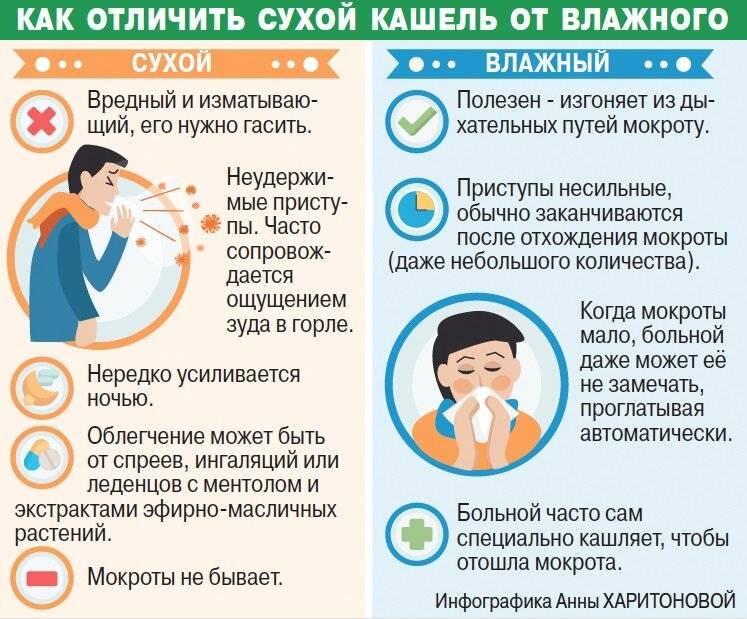
Чтобы эффективно бороться с этим недугом, в первую очередь потребуется определить, с чем придется иметь дело. Если у ребенка долго не проходит сухой кашель, или периодически при кашле появляется мокрота, следует внимательнее прислушаться и определить его форму. Это может быть кашель:
- лающий – нередко во время приступов кашля у ребенка можно услышать протяжные хрипы, что часто указывает на вирусную природу заболевания и свидетельствует о поражении гортани и трахеи;
- хриплый – как правило, он указывает на хронические патологии легких, может свидетельствовать о развития бронхиальной астмы, кроме того, такой кашель может стать причиной механического повреждения слизистой гортани;
- ночной – он появляется у спящего малыша, когда тот лежит на спине, происходит это потому, что в легочных протоках скапливается слизь, как правило, такой кашель возникает у детей с бронхиальной астмой;
- рвотный – такой кашель проявляется приступами, обычно он достаточно сильный, характеризуется отхождением большого количества мокроты, из-за необходимости перехватывать дыхание ребенок не может справиться с кашлевым приступом, потому мокрота попадает в желудок, и этот процесс нередко провоцирует рвотный рефлекс.
Когда у ребенка долго не проходит сухой кашель, причинами этого явления могут быть:
Особенности микроклимата в помещении. Оптимальная влажность воздуха для малыша – на уровне 60-70%. Когда этот показатель снижается, то слизистая горла начинает пересыхать, раздражается, что и провоцирует развитие кашля. Такая же реакция возникает, если в помещении слишком душно, оно задымлено, в нем много пыльных поверхностей.
- Острый бронхит. Зачастую это заболевание сопровождается приступами сильного лающего кашля. Как правило, он усиливается ближе к ночи, из-за чего способен сильно изматывать малыша. Определить кашель, возникший из-за бронхита, также можно по температуре тела – она повышается до 38-39 градусов.
- Воспалительные заболевания горла, такие как ларингит или фарингит. Выявить данные патологии можно по нескольким характерным признакам. В первую очередь, слизистая гортани сильно отекает, в горле появляется неприятное першение, щекочущее ощущение, голос становится низким, иногда вовсе исчезает.
- Коклюш. Распространенное заболевание среди детей. Часто его путают с простудой или аллергией, поскольку первичные симптомы достаточно похожие: сухой кашель, повышение температуры тела, слабость. Но при коклюше у ребенка долго не проходит сухой кашель, его приступы становятся более частыми и интенсивными.
- Аллергическая реакция. Если малыш оказался в поле действия аллергена, то у него может появиться сухой кашель. Отличить аллергический кашель от других заболеваний можно по сопутствующим признакам, которые появляются в результате действия раздражителя: слезоточивость глаз, течение из носа, чихание, зуд, появление багровых пятен на коже, покраснение лица.
- Стрессовая ситуация, нервное перенапряжение. Иногда, когда кашель не проходит долгое время у ребенка, это может указывать на нестабильное психоэмоциональное состояние малыша. Толчком к развитию стресса и депрессии могут быть постоянное нервное или физическое перенапряжение, тяжелая атмосфера в семье, частые ссоры, проблемы со сверстниками и т.п.
При появлении у ребенка кашля, особенно, если он долго не проходит, не стоит заниматься самодиагностикой и самолечением. Чтобы избежать серьезных последствий для здоровья малыша, непременно обратитесь к врачу. Специалист назначит необходимые виды исследований, на основании полученных результатов определит причину возникновения кашля и подберет наиболее подходящую схему лечения.
Лекарства от кашля
К медикаментозному лечению кашля прибегают тогда, когда нарушается общее состояние и самочувствие ребенка.
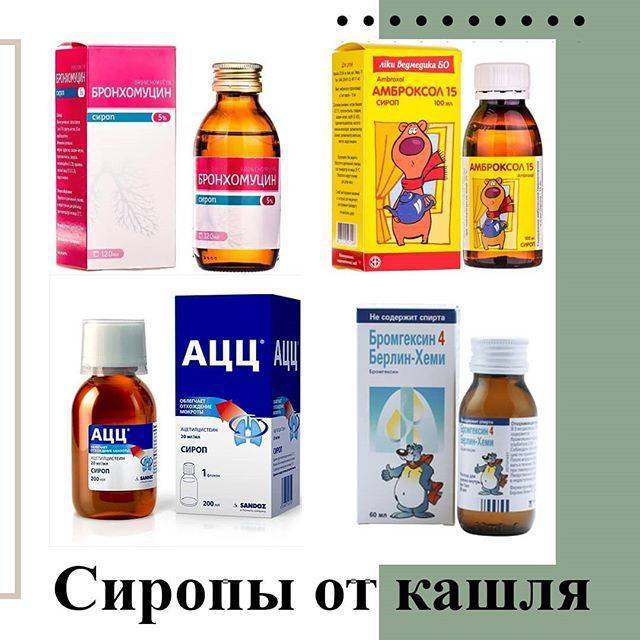
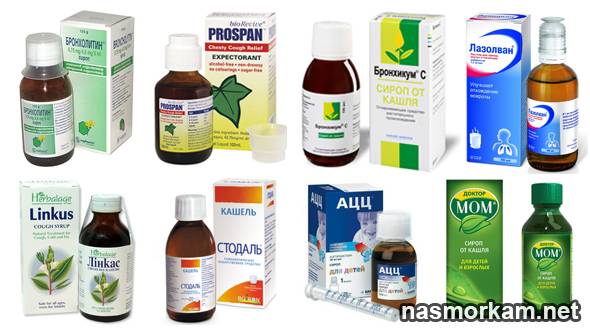
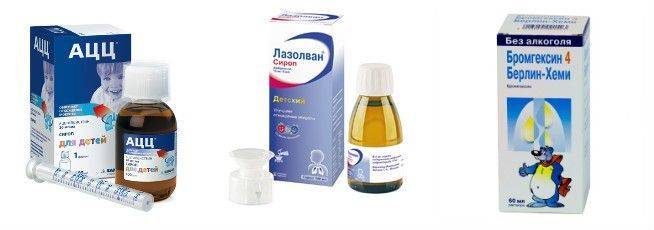
При навязчивом, сухом и непродуктивном кашле с малым количеством отделяемой мокроты ребенку назначают муколитические средства («Бромгексин», «АЦЦ», «Флуимуцил», «Амбробене», «Лазолван»).
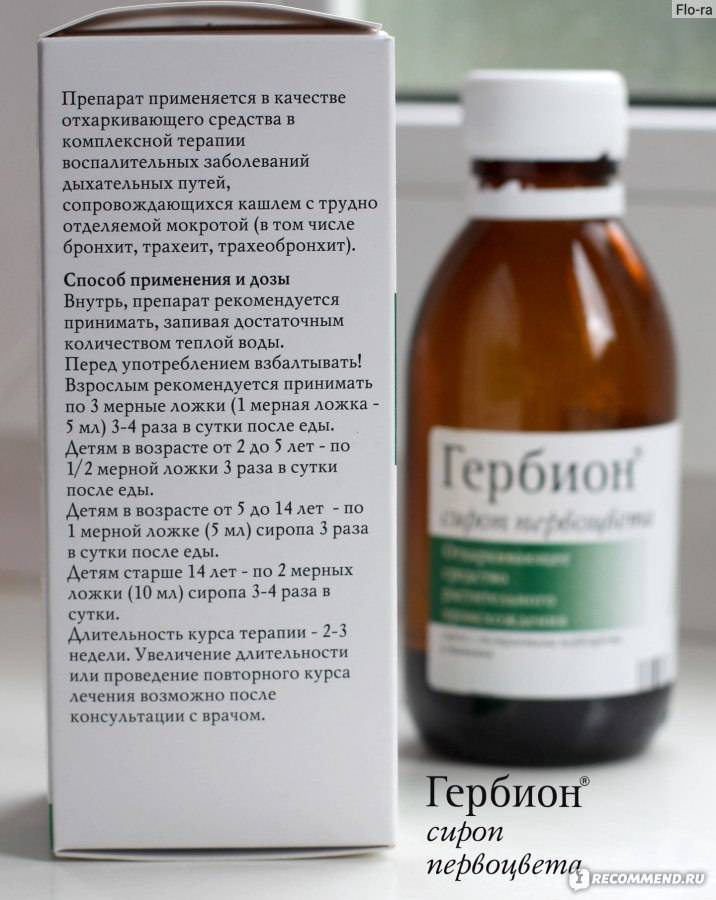
Затем, когда кашель станет продуктивным, влажным и начнет хорошо отделяться мокрота, назначают отхаркивающие средства, которые способствуют более интенсивному выведению мокроты из организма (корень солодки, «Геделикс», «Доктор Мом», «Мукалтин», «Пертуссин»).
Если кашель сухой, мучительный, сопровождается нарушением сна и рвотой показано назначение препаратов, воздействующих на кашлевой центр.
Если кашель у ребенка сопровождается бронхоспазмом показано применение бронхолитических средств («Теофиллин», «Эуфиллин»).
Существуют также комбинированные препараты, которые снимают воспаление, подавляют кашель и разжижают мокроту («Бронхолитин», «Стоптуссин»).
Решение о назначении того или иного препарата от кашля принимает врач, потому что только он может точно установить причину появления кашля и поставить правильный диагноз. Самолечение недопустимо! Ведь при неверном выборе лекарства можно нанести вред здоровью ребенка.
Профилактика кашля у детей
Существует ряд правил, соблюдение которых позволяет существенно снизить вероятность возникновения кашля у ребенка:
- Ежедневное проветривание и влажная уборка квартиры.
- Закаливание ребенка.
- Регулярные прогулки на свежем воздухе.
- Соблюдение ребенком правил личной гигиены.
- В период наибольшего распространения гриппа и ОРВИ ежедневное промывание полости носа водой с морской солью для недопущения попадания инфекции в дыхательные пути.
- Прием витаминов для повышения иммунитета.
Причины возникновения кашля у ребенка
Чаще всего кашель у ребенка является симптомом ОРВИ. Помимо ОРВИ кашель у детей часто возникает в результате воспалительных явлений в ЛОР-органах.
Удушливый, мучительный кашель сопровождает течение бронхиальной астмы.
Внезапно возникающий сильный и удушливый кашель может быть следствием попадания в дыхательные пути инородного тела, что требует незамедлительного врачебного вмешательства, так как представляет собой реальную угрозу для жизни ребенка.
Табачный дым, сухой воздух в квартире также могут стать причиной появления кашля у ребенка.
Следует знать, что кашель может возникать не только при заболеваниях дыхательной системы. Он может появляться у детей с пороками сердца или заболеваниями ЖКТ.
Лечение кашля у ребенка
Как правило, кашель является симптомом какой-либо болезни, поэтому терапия должна быть направлена не только на устранение собственно кашля, но и на причину, по которой он появился. Именно поэтому лечение кашля у детей должно проводиться под контролем педиатра, который выявит его причину и назначит адекватное лечение.
В первую очередь необходимо обеспечить маленькому пациенту щадящий режим. Но это не означает, что он должен дни напролет проводить в постели. Наоборот, если общее состояние ребенка нормальное, температура тела не повышена, умеренная двигательная активность даже полезна, так как при движении бронхи лучше очищаются от слизи, а это способствует более быстрому выздоровлению.
Грудничкам, для лучшего отхождения мокроты, полезно периодически делать массаж, легонько похлопывая их по спинке.
Кормить ребенка нужно легкой, но калорийной пищей (фруктовое пюре, молочный коктейль, кисель, желе). Если ребенок отказывается от еды, не нужно кормить его насильно. А вот пить нужно много. Теплое, обильное питье способствует снятию интоксикации организма и разжижению мокроты, что ускоряет и облегчает ее выведение из организма.
Лечебные мероприятия при ОРВИ направлены в основном на удаление мокроты из дыхательных путей ребенка. Для этого, помимо обильного питья, увлажняют воздух в помещении, где находится больной. Это можно сделать специальным прибором (увлажнителем воздуха) или при помощи влажного полотенца, которое кладут на горячую батарею.
Одним из самых распространенных способов лечения кашля у детей являются ингаляции. Их проводят в домашних условиях, используя подручные средства или специальные приборы – ингаляторы. Лекарственные вещества проникают вместе с вдыхаемым паром в дыхательные пути ребенка. Действуя местно, в очаге инфекции, они способствуют более интенсивному уничтожению микробов и продуктов их жизнедеятельности и соответственно уменьшают кашель.
Средняя продолжительность одной ингаляции 5-10 минут, курс лечения 7-10 процедур. Детям, не достигшим трехлетнего возраста проводить ингаляции нежелательно, так как существует риск развития бронхоспазма.
Лечение кашля у детей горчичниками и банками, которые пользовались большой популярностью в прошлые годы, сегодня не рекомендуется.
Что касается медикаментозной терапии кашля у детей, то сегодня существует большое количество препаратов от кашля, которые делятся на три большие группы – отхаркивающие средства (улучшают отхаркивание мокроты), муколитические средства (способствуют разжижению мокроты) и средства, подавляющие кашель путем воздействия непосредственно на кашлевой центр.