Я беременна
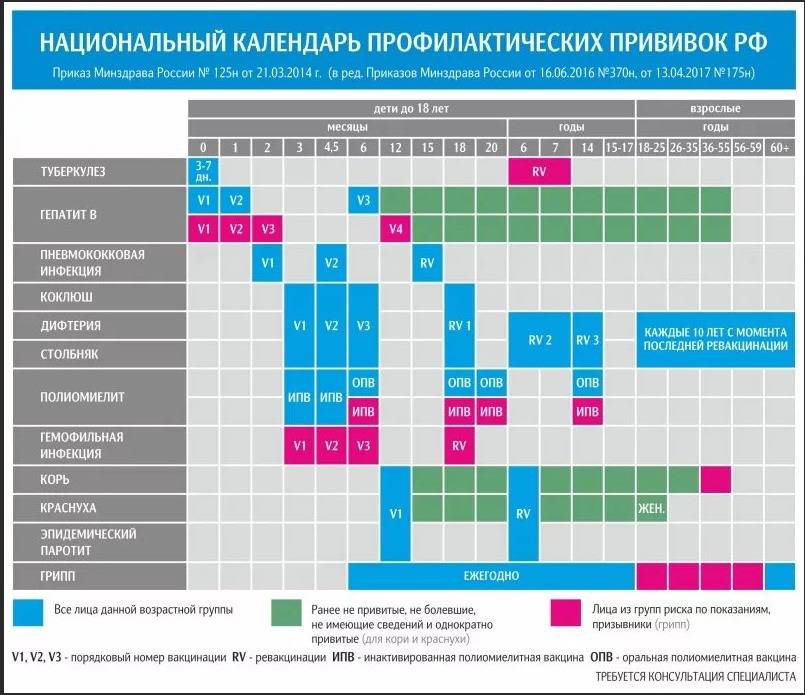
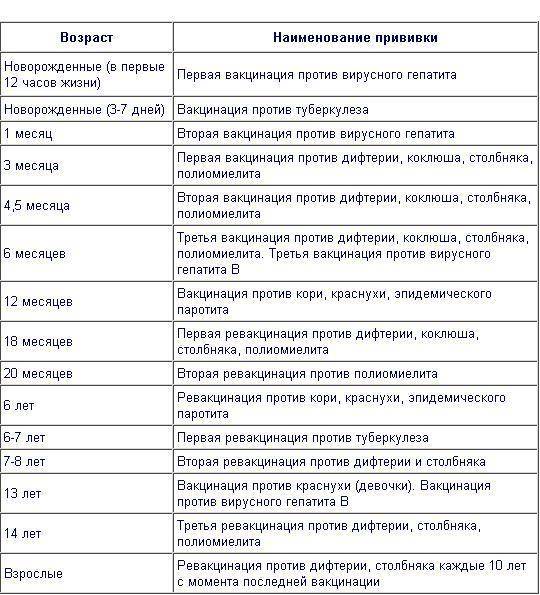
Будущей маме рутинно рекомендованы только две прививки. Прививка от гриппа (сезонно) делается на любом сроке беременности. Часто можно встретить рекомендации о вакцинации против гриппа во 2 и 3 триместрах, но они связаны с тем, что в первом триместре наиболее высока вероятность самопроизвольного прерывания беременности. Если накануне женщина сделает прививку, то будет крайне сложно убедить ее, что не в прививке причина.
Прививка от коклюша-дифтерии-столбняка проводится в III триместре в каждую беременность вне зависимости от срока давности предыдущей ревакцинации. Ее цель — достижение максимального уровня антител к коклюшу в кровотоке беременной женщины. В последнем триместре эти антитела переходят через плаценту ребенку и защищают его от опасной для него инфекции первые 2-3 месяца, до момента, когда он получит свою первую календарную прививку от этой инфекции.
Другие неживые вакцины во время беременности применяются по эпидемическим показаниям (бешенство, гепатиты А и В, менингококк) в случае контакта или высокого риска заболеть, а вот живые вакцины (корь-краснуха-паротит, ветряная оспа) противопоказаны. Экстренная профилактика от инфекций, предупреждаемых живыми вакцинами, проводится при помощи иммуноглобулинов и сывороток.
Как работают вакцины?
Вакцины учат иммунную систему создавать антитела, которые защищают от наиболее опасных инфекций []. Организму намного безопаснее получить дополнительную помощь от прививки, чем самому болеть и вырабатывать иммунитет к каждой из инфекций. Когда иммунная система знает, как бороться с болезнью, она может защищать его в течение многих лет.
Первые прививки детям делают сразу после рождения. По мнению педиатров [], лучший способ защитить ребенка от потенциально смертельных инфекций — это вакцинировать его согласно календарю. Заболевания, предупреждаемые с помощью вакцин, не исчезли и могут вернуться в любой момент, если перестать массово прививать детей [].
Миссия вакцин
Вакцины играют в нашей жизни незаметную, но очень большую роль. Вот их основные функции:
Профилактика заражения. Прививки снижают риск заражения опасными инфекциями, формируя приобретенный иммунитет. Иммунная система «запоминает» антигены возбудителей болезни, которые вводятся вместе с вакциной. Позже при контакте с такими же возбудителями она распознает и уничтожает их.
Профилактика осложнений. Пусть редко, но даже после введения вакцины можно заразиться дикой инфекцией и заболеть. Плюс в том, что в этом случае болезнь гораздо чаще протекает в легкой форме, а риск тяжелых осложнений и летального исхода для вакцинированных заболевших в разы меньше, чем для тех, кто не был привит. Например, иммунизация против туберкулеза в 5 раз снижает риск развития менингита и генерализованной формы этой инфекции.
Защита от неизлечимых болезней. Для некоторых инфекций нет специфического лечения. Бешенство, которым можно заразиться после укуса или ослюнения больным животным, имеет 100% летальность. Около 99% случаев передачи вируса бешенства от животных к человеку сопряжено с укусами домашних собак. Единственный способ борьбы с этой болезнью – вакцина. Если вас укусили, сделать прививку нужно как можно скорее, до появления первых характерных симптомов (возбудимость, водобоязнь). Другой пример неизлечимой болезни – вирус папилломы человека, который является самой частой причиной рака шейки матки. От него нельзя избавиться, но предотвратить заражение можно, вовремя сделав прививку. Так как вирус передается половым путем, вакцину следует получить до начала половой жизни.
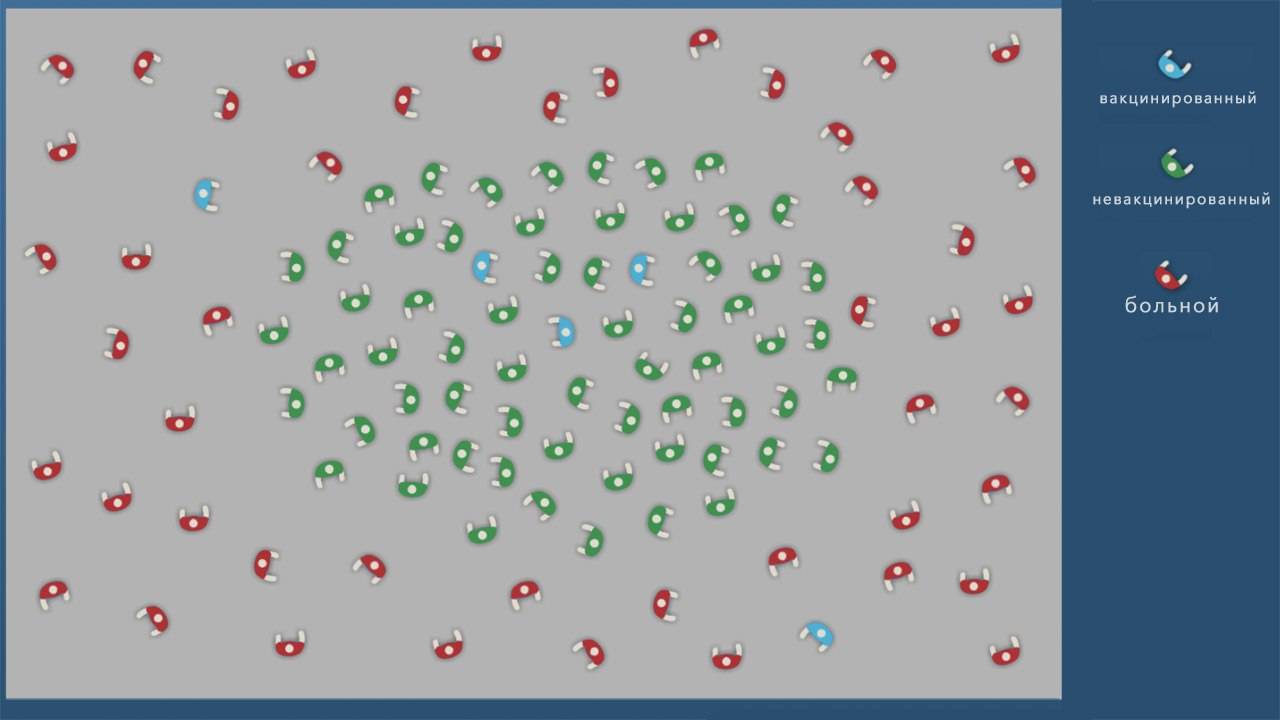
Формирование коллективного иммунитета. Когда большая часть (не менее 70%) населения привита, инфекция перестает распространяться, и новых случаев заражения нет. При этом вакцинированные люди защищают непривитых, составляя их ближайшее окружение (рис. 1)
Наличие коллективного иммунитета очень важно для тех, кто не может получить вакцину из-за противопоказаний. Если проводить вакцинацию достаточно широко (некоторые болезни невероятно заразны, и остановить их очень трудно), инфекция может полностью исчезнуть
Так произошло с натуральной оспой, последний случай заражения которой был зарегистрирован в 1979 году. Другой пример – полиомиелит. Пока он не побежден полностью, но опасных регионов на планете, где можно им заразиться, осталось очень мало. Сегодня это Афганистан, Пакистан и Нигерия.
А.
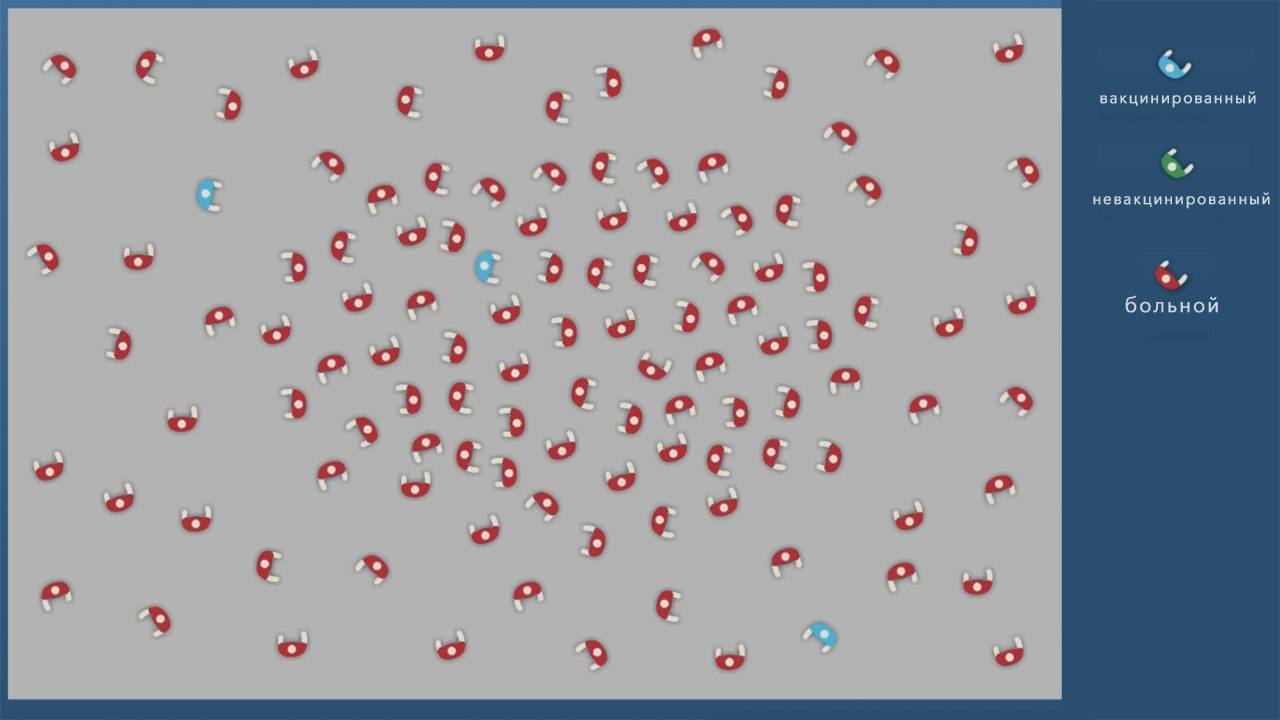
Б.
В.
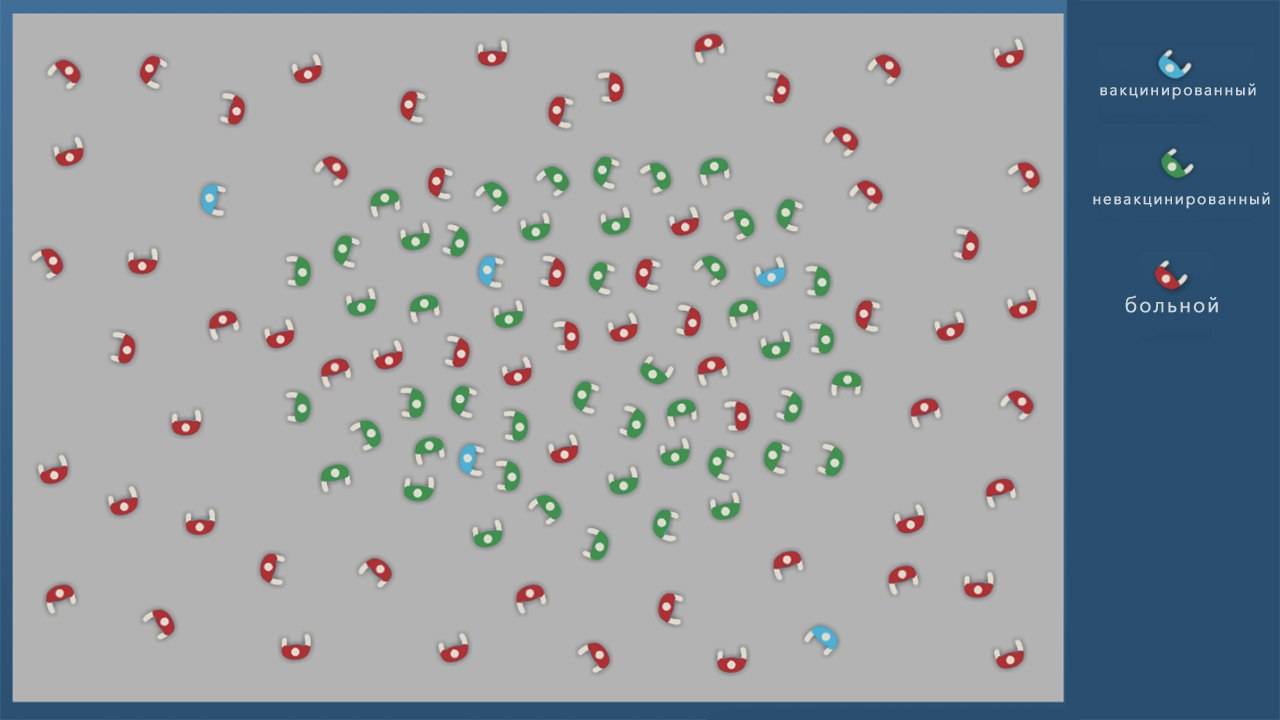
Рисунок 1. Иллюстрация работы коллективного иммунитета. А – в обществе нет привитых, вспышка инфекции затрагивает почти всех. Б – большой процент привитых защищает часть людей, не получивших вакцину. В – привитых в обществе недостаточно, болезнь затрагивает почти всех восприимчивых людей. Источник
Зачем взрослым прививки?
Болеть плохо в любом возрасте. Это не только неприятно, но может быть еще и опасно. Другие риски, о которых мы забываем, — внезапность
Инфекции не спросят, когда лучше вас посетить, им не важно, едете ли вы завтра в отпуск или женитесь через неделю. Отсюда вытекают в том числе и финансовые потери
Снизить все эти риски можно при помощи вакцинации.
Некоторые обстоятельства могут повышать риск инфекций, например, отсутствие селезенки делает вас более беззащитным перед бактериальными инфекциями, такими как пневмококк или менингококк. Другие повышают вероятность встречи с инфекцией. Например, ветеринары могут чаще сталкиваться с бешенством в своей работе. Третьи повышают риски заразить большое количество людей вокруг. Повар, заболевший гепатитом А, станет источником инфекции для посетителей столовой.
Вакцинируясь, мы эти риски снижаем. Если вы живете с кем-то, кто не может быть вакцинирован или же подвержен более тяжелому течению болезни, то, вакцинируясь, вы снижаете риски для обоих.
Приобретенный когда-то вследствие вакцинации или болезни иммунитет к инфекционным заболеваниям с возрастом угасает. И для разных инфекций скорость угасания разная.
Переболев, мы не всегда получаем пожизненный иммунитет. Точно так же иммунитет не всегда пожизненный после прививки. В конце статьи представлен список заболеваний с длительностью защиты, которая формируется после прививок от вакциноуправляемых инфекций в сравнении с длительностью постинфекционного иммунитета.
Вспоминая риски, которые несет в себе дикая инфекция, логично сделать выбор в пользу вакцинации как более безопасной альтернативы.
Рассмотрим несколько типичных жизненных ситуаций.
Пожилые — группа риска
Пожилые люди тоже нуждаются в специфической защите от инфекций. Кроме стандартных календарных прививок и сезонной вакцинации от гриппа им рекомендуется проводить вакцинацию от пневмококковой инфекции, которая часто является причиной осложнений других заболеваний. Особенно если у вашего пожилого родственника есть хронические заболевания сердца, легких, печени, почек, эндокринные заболевания. При совместном проживании с внуками подросткового возраста стоит задуматься и о вакцинации от менингококка.
Опоясывающий герпес может значительно снизить качество жизни пожилого человека. Вакцинация от этой инфекции сокращает число рецидивов. Одна проблема — в нашей стране вакцина не зарегистрирована. Так что если планируете поездку за границу, прививку можно сделать там. Показания — возраст старше 50—60 лет. Вакцинация от гепатита А также может быть полезна, особенно для пожилых, проживающих в закрытых учреждениях. Не забываем о вакцинации ближайшего окружения, сокращая риски встречи с инфекцией.
Почему это важно?
- Не все взрослые были привиты в детстве.
- Многие инфекционные заболевания у взрослых протекают тяжелее — например, ветряная оспа приводит к бактериальным инфекциям кожи, развитию ветряночного энцефалита и пневмонии [].
- С возрастом иммунитет, полученный от прививок в детстве, снижается — так, от дифтерии, коклюша и столбняка нужно прививаться каждые десять лет [].
- Для женщин детородного возраста особенно опасна краснуха — инфицирование во время беременности может привести к множественным порокам развития плода []. Поэтому прививаться нужно заранее [].
- В путешествиях можно столкнуться с необычными заболеваниями, [] например, в Сибири, Китае и Монголии распространен клещевой энцефалит, защитить от которого может только вакцина [].
- За последние десятилетия появились новые вакцины против таких инфекционных заболеваний, как вирусный гепатит B, менингококковая, пневмококковая инфекция, которых не было в то время, когда современные взрослые были детьми, то есть возможности защититься стали шире.
Как работает иммунная система?
Иммунитет защищает внутреннюю среду организма от всего чужеродного, в первую очередь – от возбудителей инфекционных заболеваний. Иммунную систему принято разделять на две части:
- Врожденный иммунитет. Это та система защиты, которая бережет нас от болезней с самого рождения. К ней относятся анатомические и химические барьеры (кожа, слизистые и покрывающие их природные антимикробные соединения), система комплемента (защитные белки крови) и множество иммунных клеток крови (макрофаги – “пожиратели” микробов, дендритные клетки, гранулоциты, тучные клетки).
- Приобретенный иммунитет. Эта часть иммунитета отвечает за специфический иммунный ответ, который вырабатывается в течение жизни, когда наш организм сталкивается с новыми для себя микробами. Главные бойцы приобретенного иммунитета – это Т-лимфоциты (атакуют чужеродные клетки или помогают активировать другие иммунные клетки) и В-лимфоциты (вырабатывают защитные антитела). После активации часть из них становятся клетками памяти, благодаря чему наше тело долго помнит инфекцию и гораздо быстрее реагирует на нее при повторном заражении.
Оба эти типа иммунитета тесно связаны между собой, и многие особенности их работы до сих пор активно изучаются.
Зачем на первом году жизни делается так много прививок?
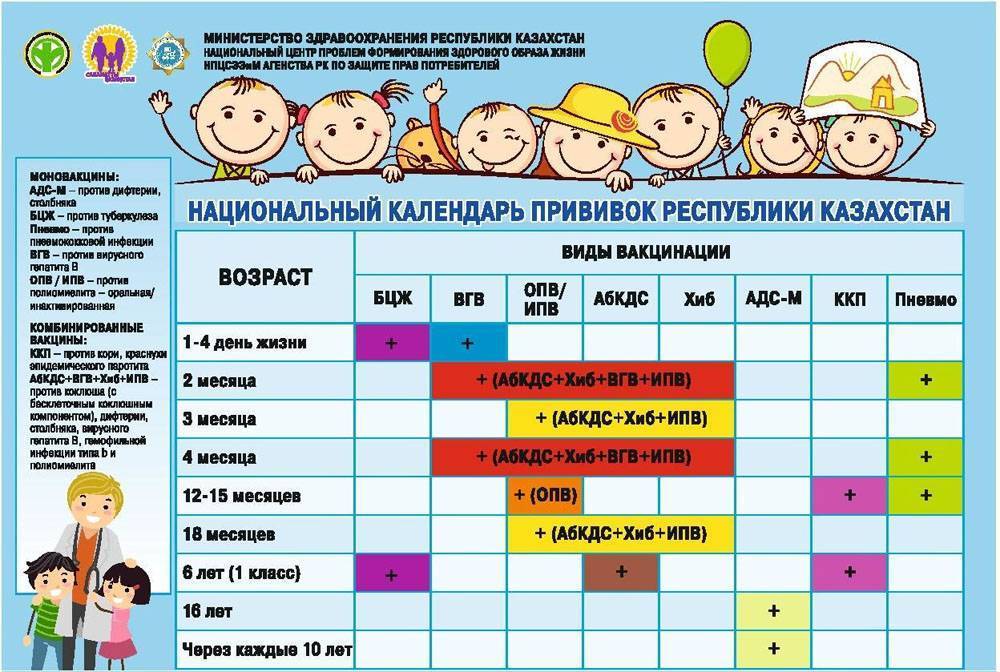
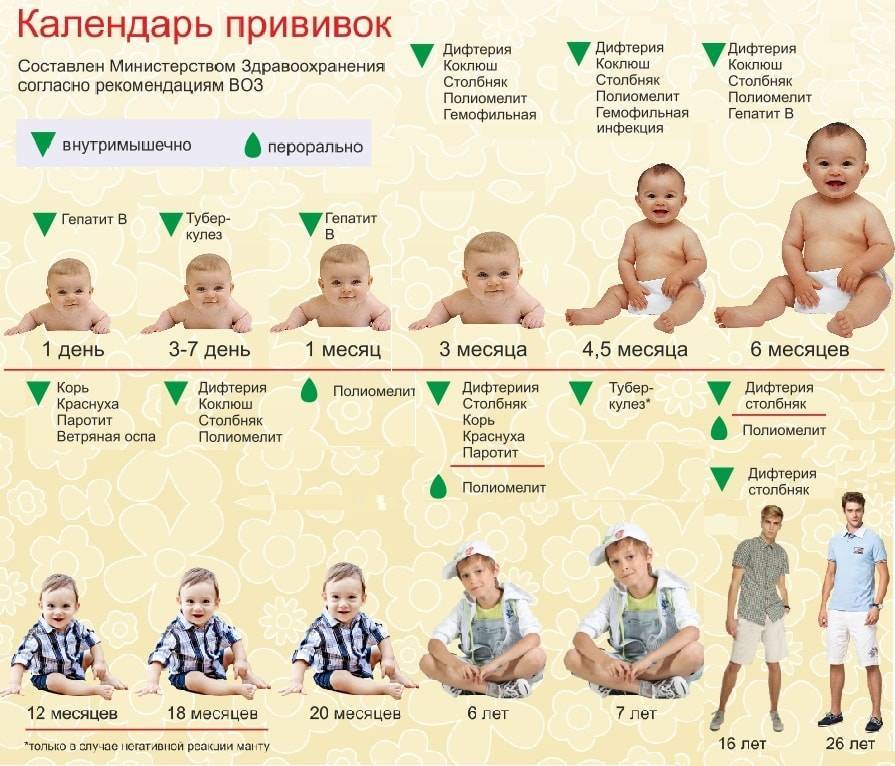
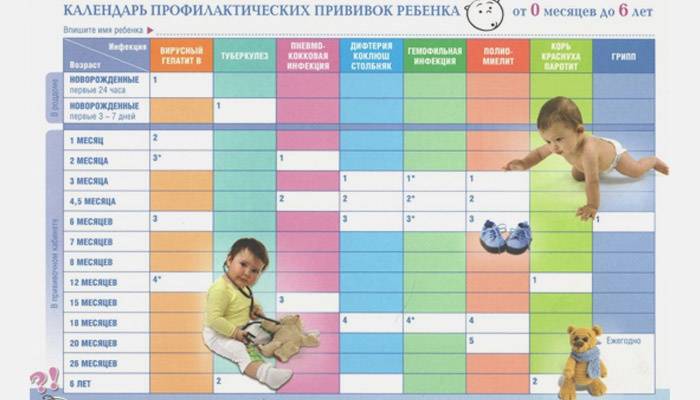
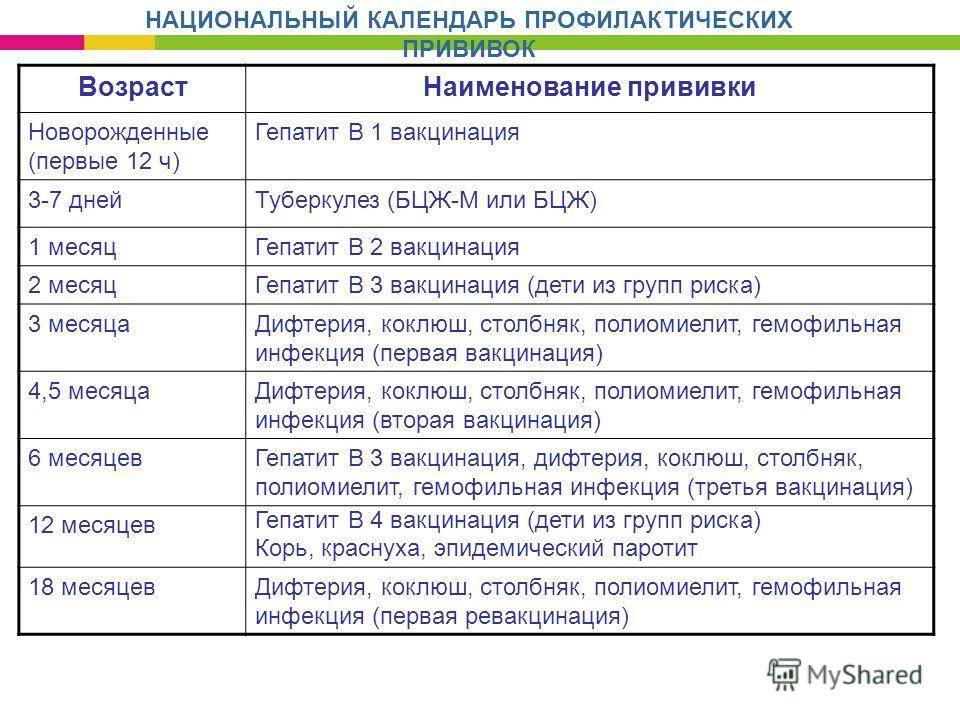
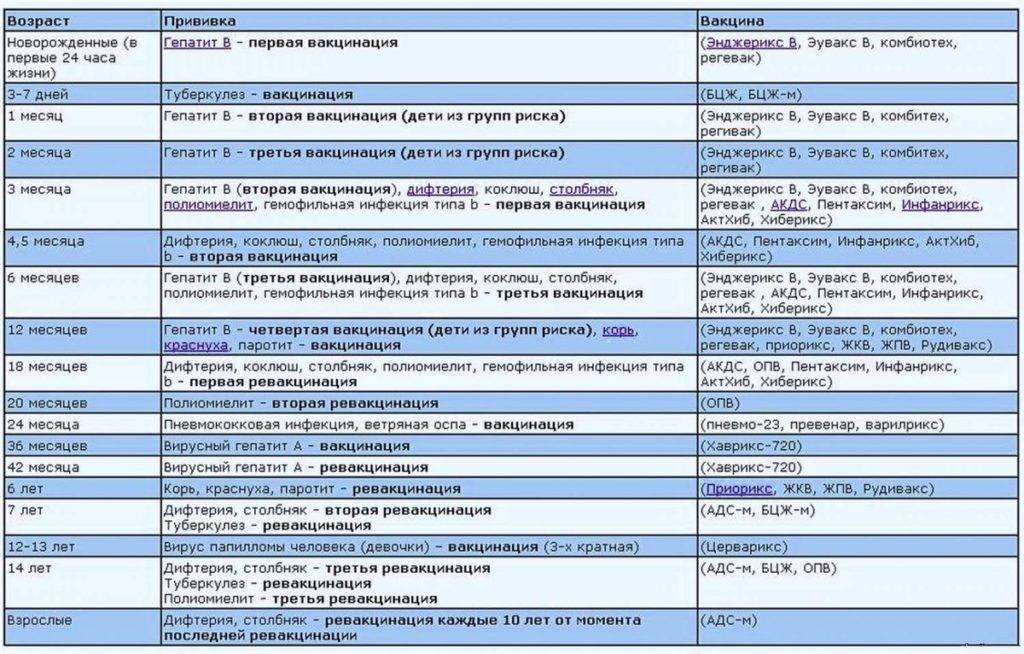
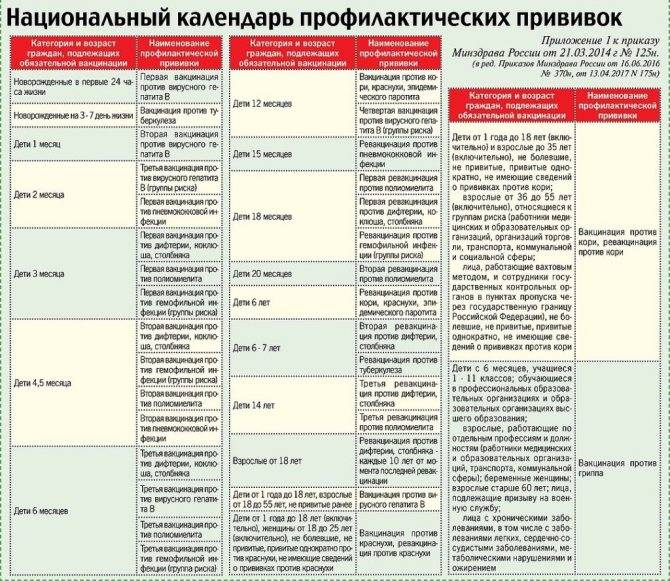
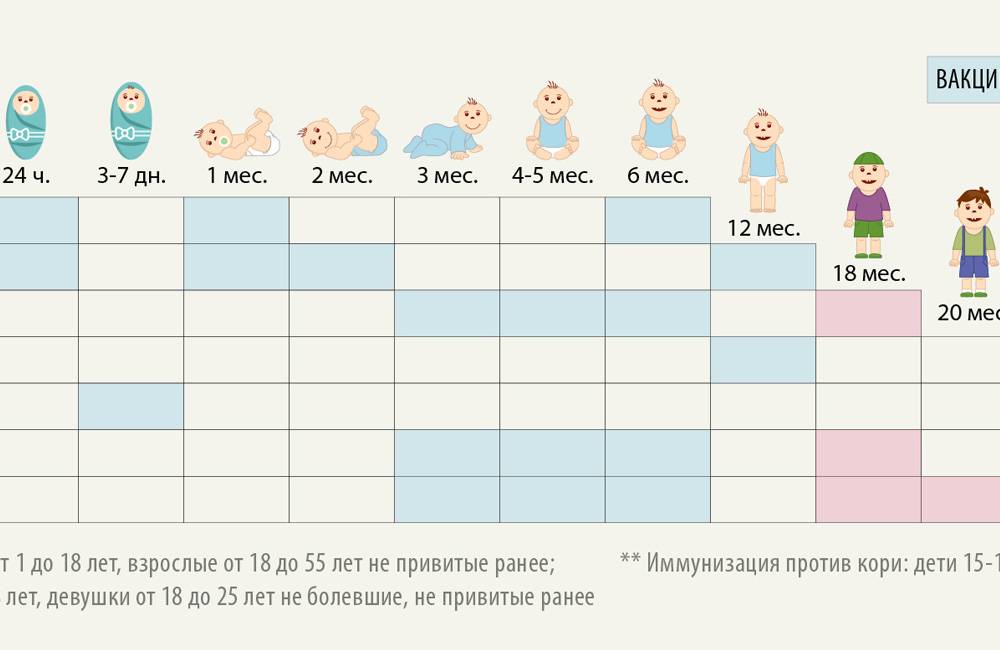
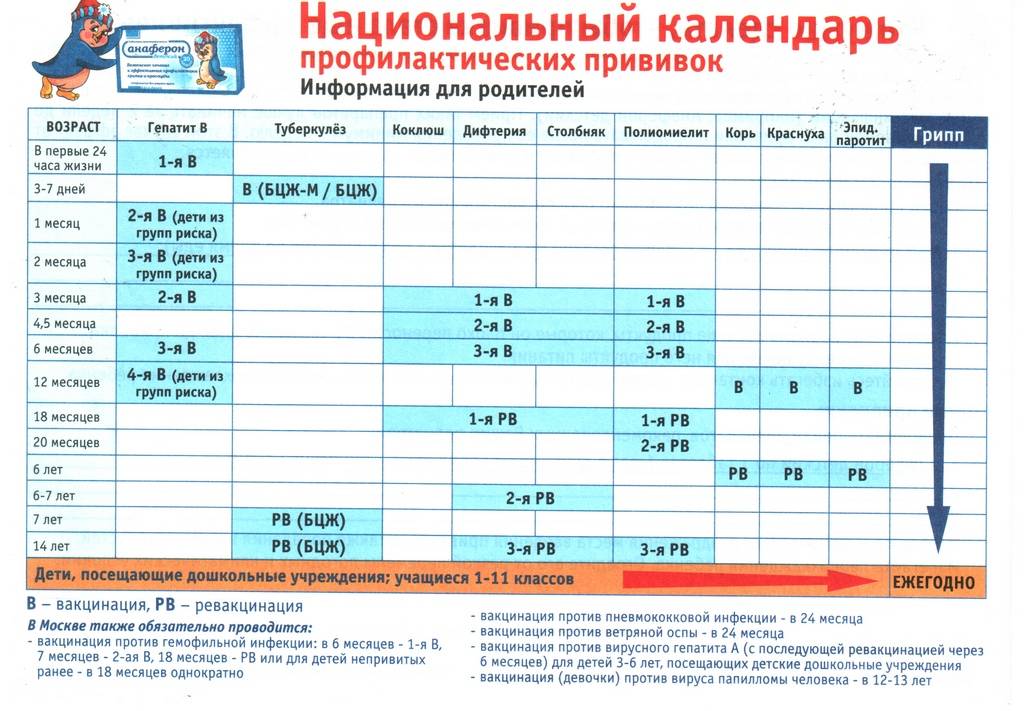
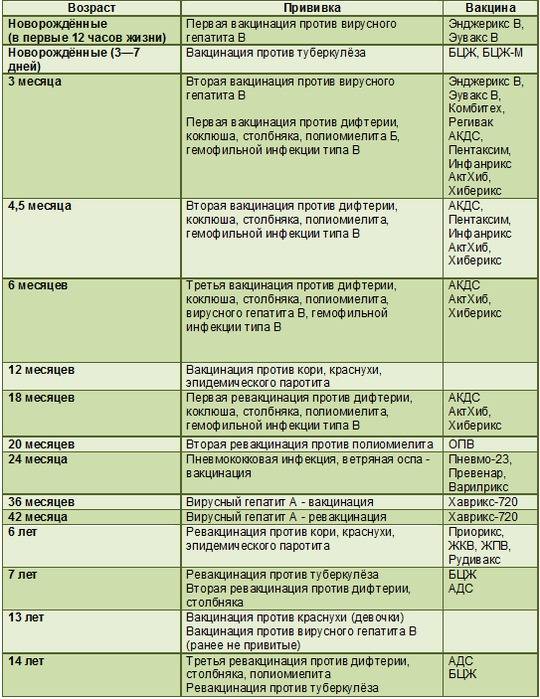
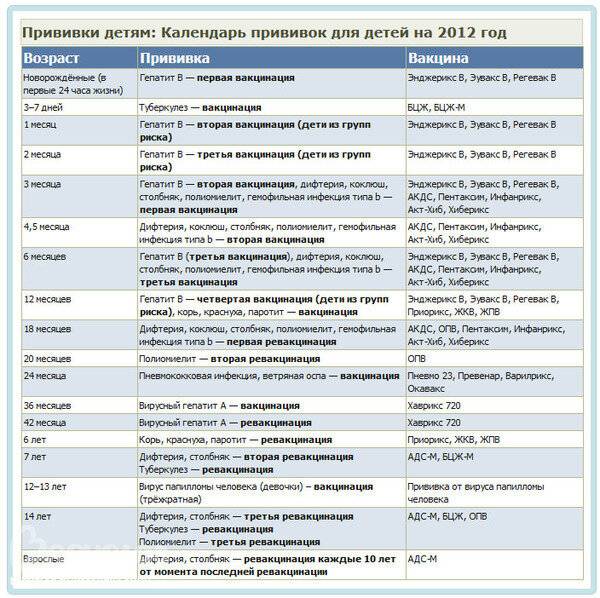
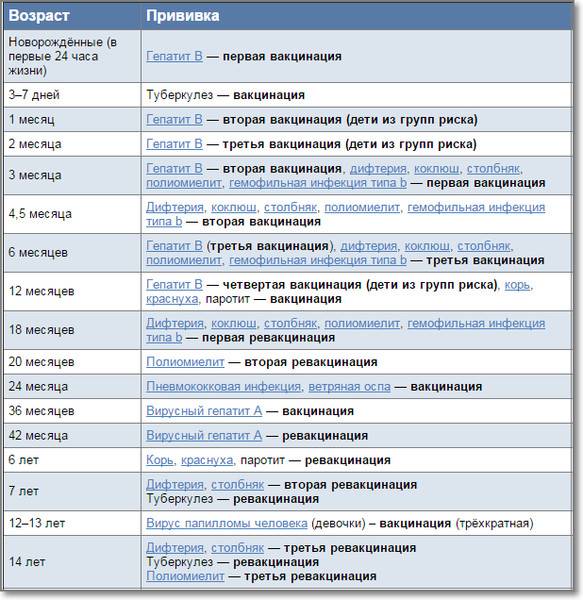
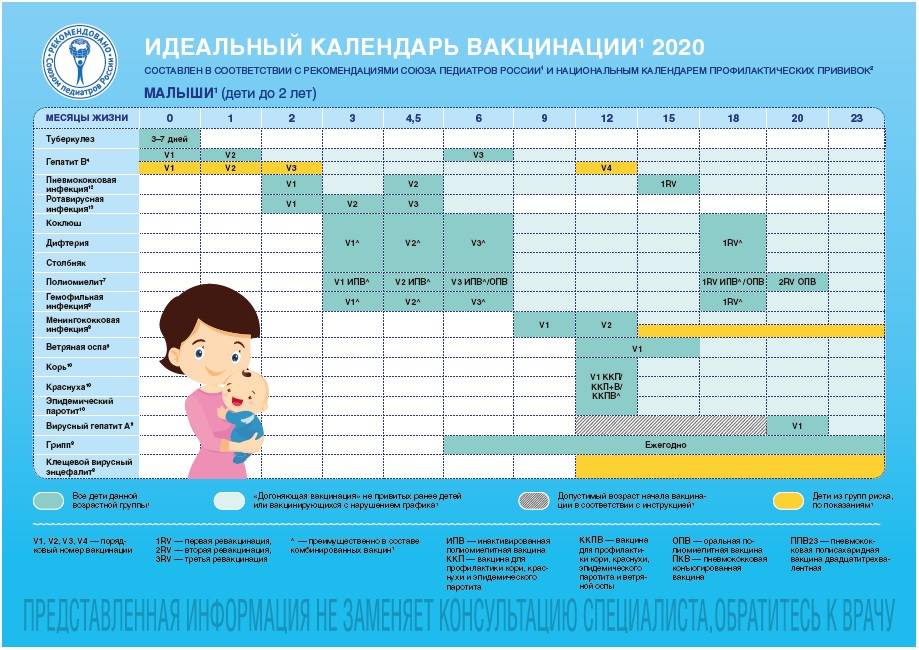
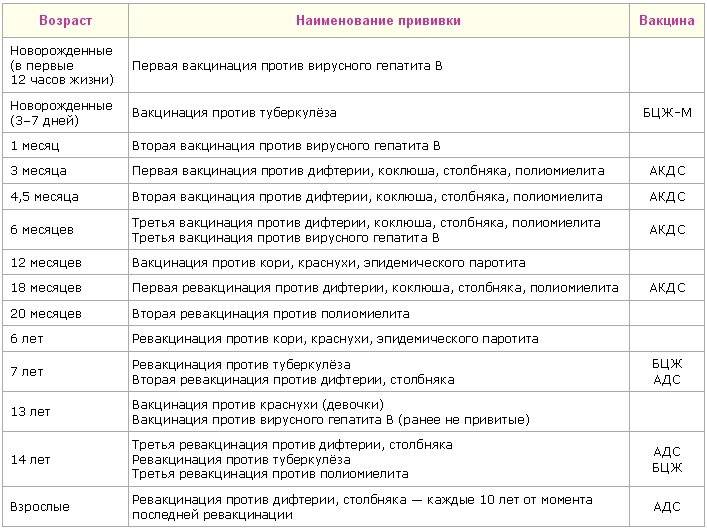
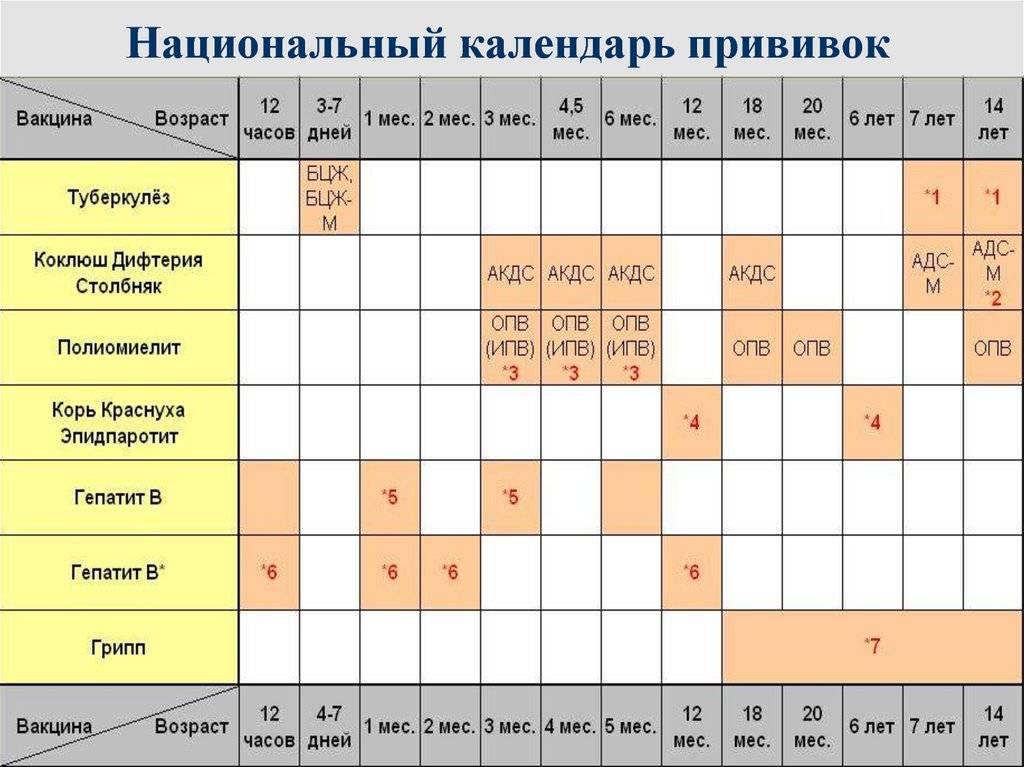
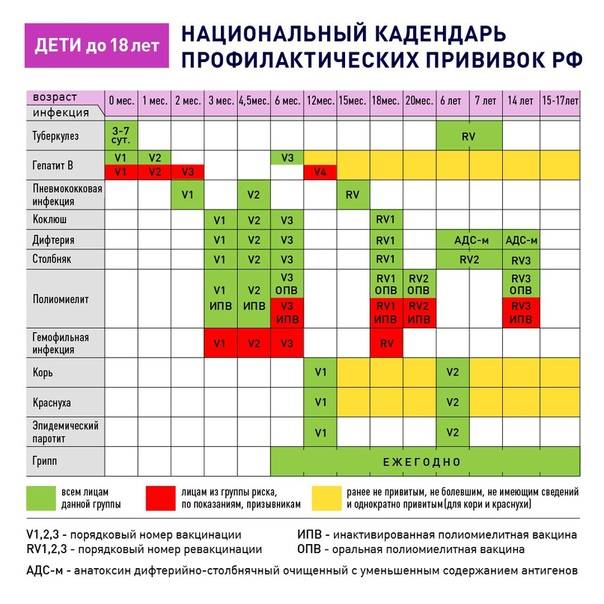
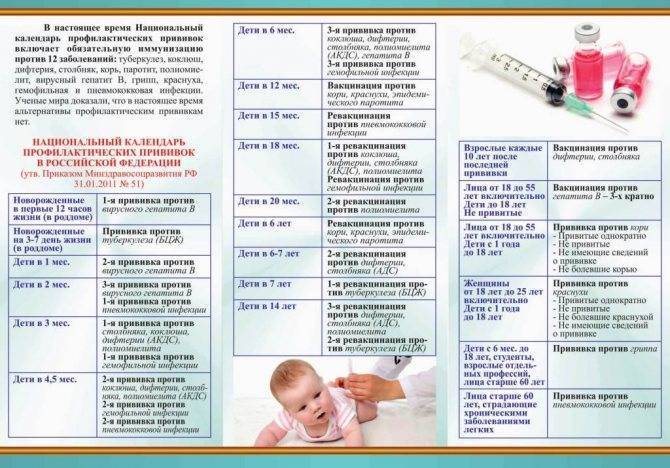
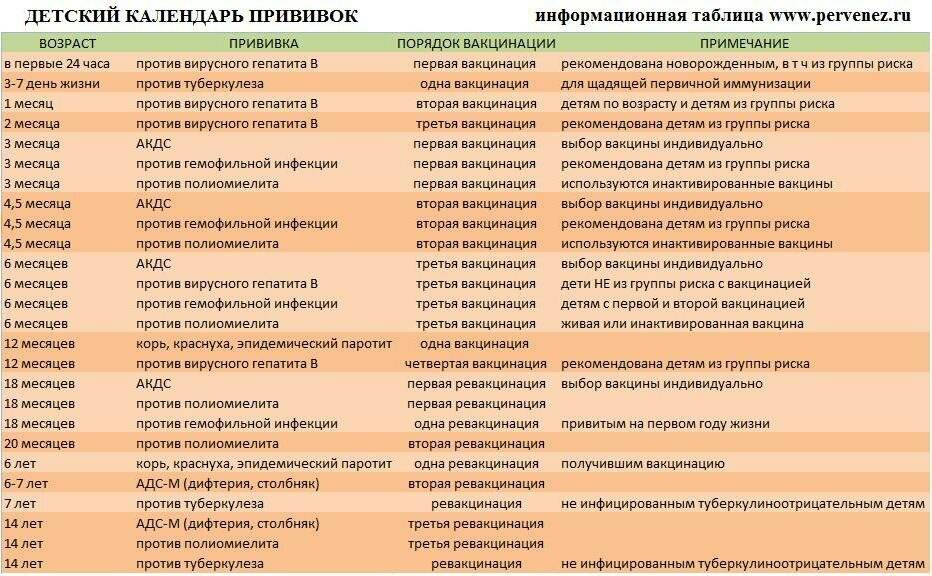
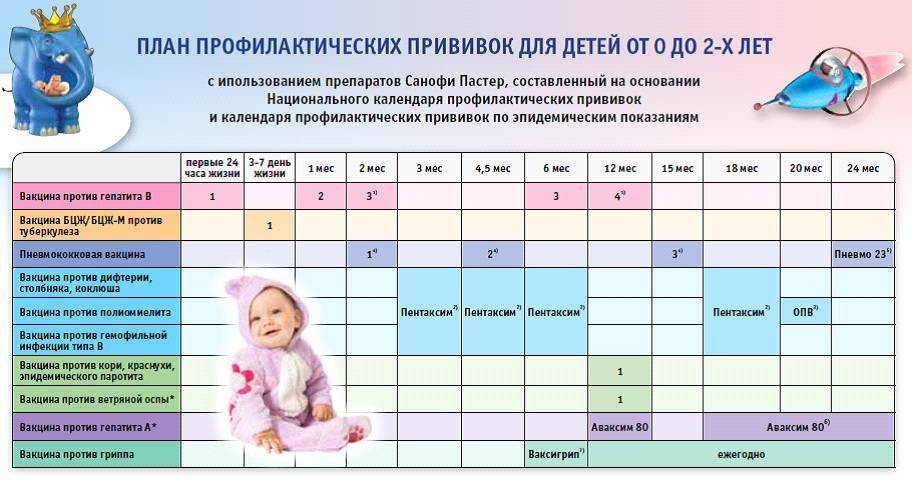
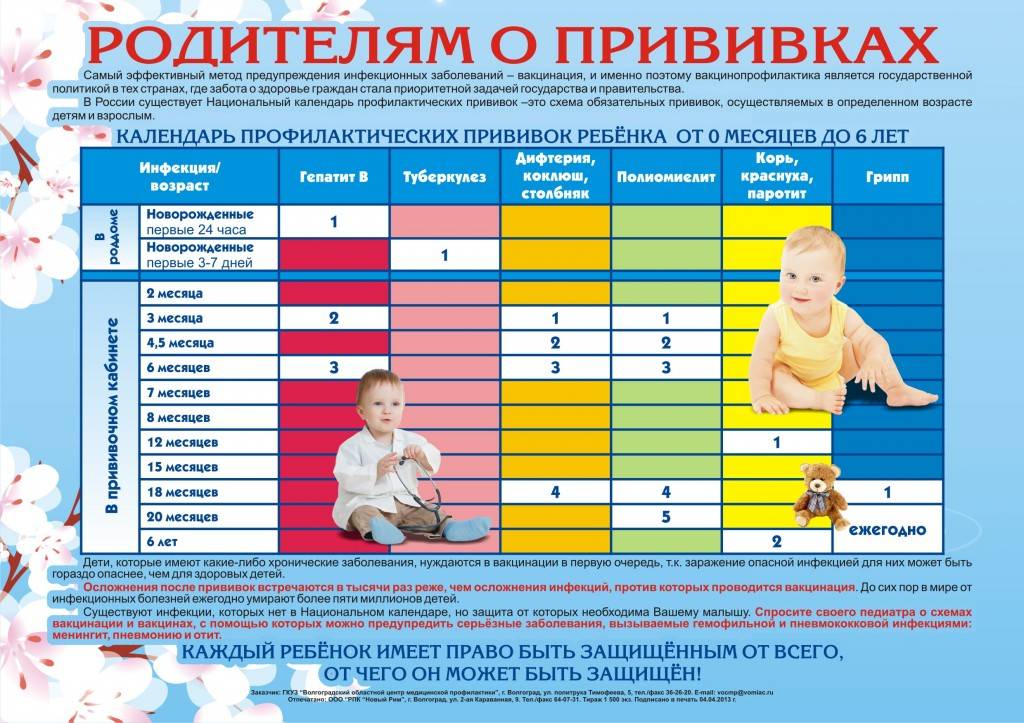
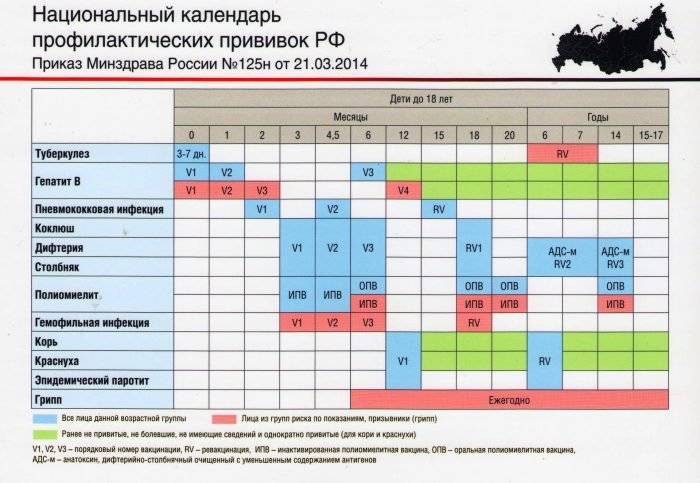
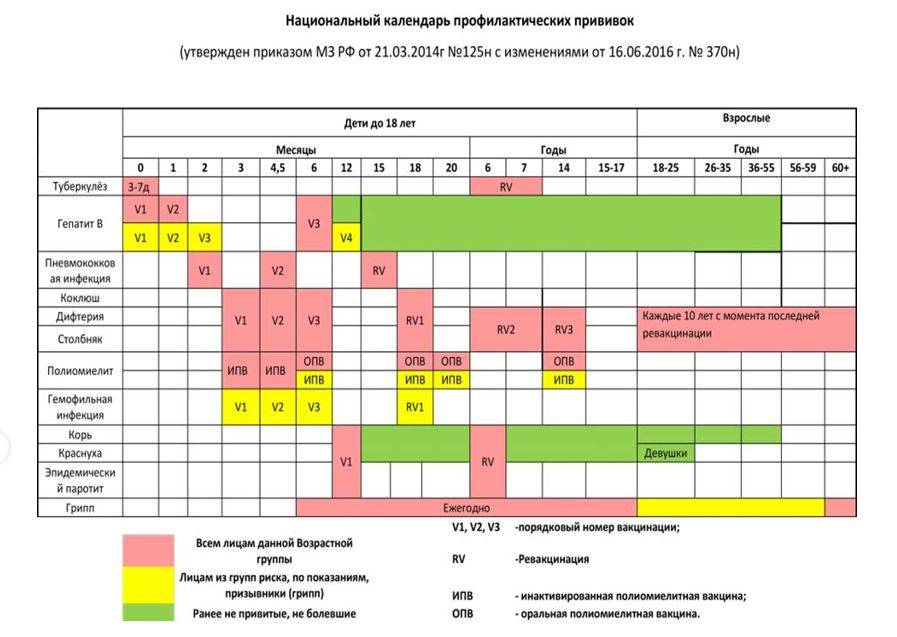
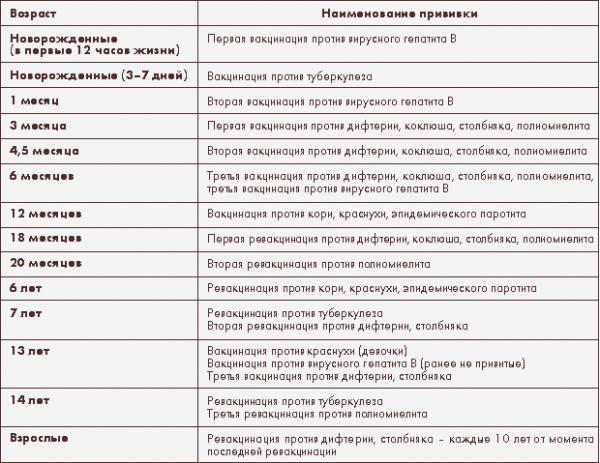
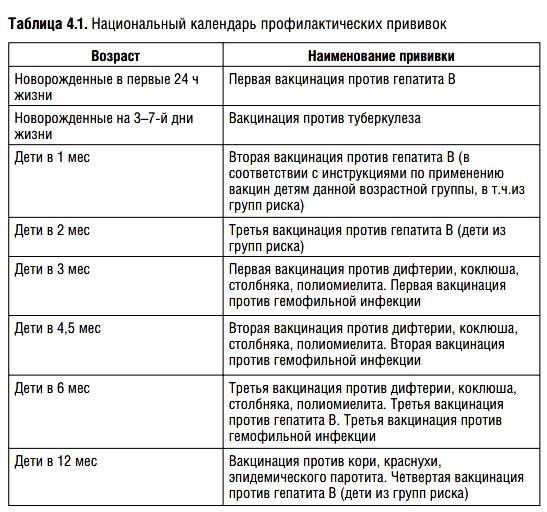
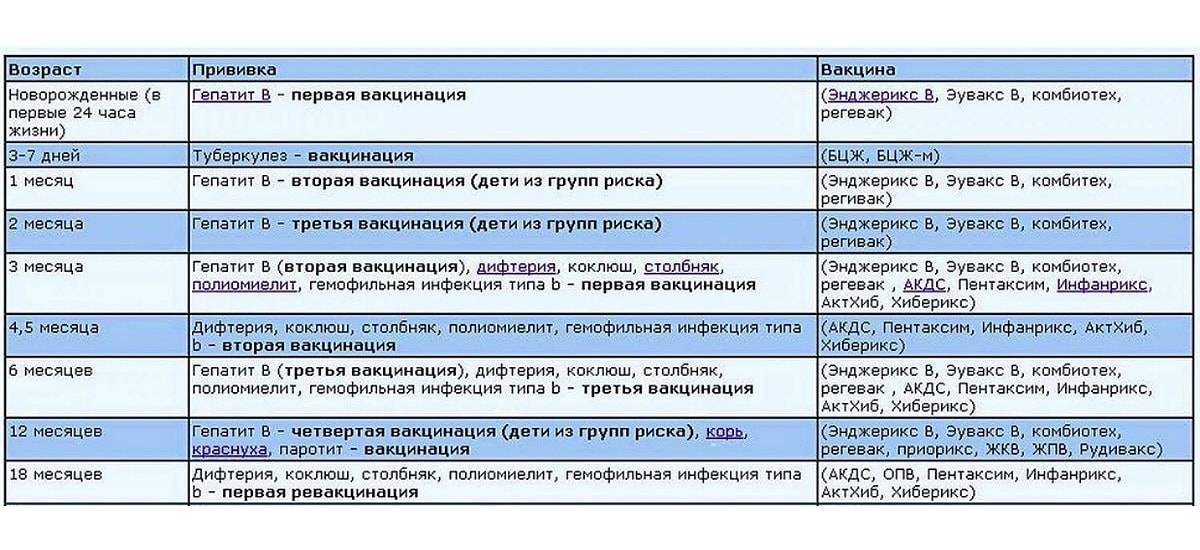
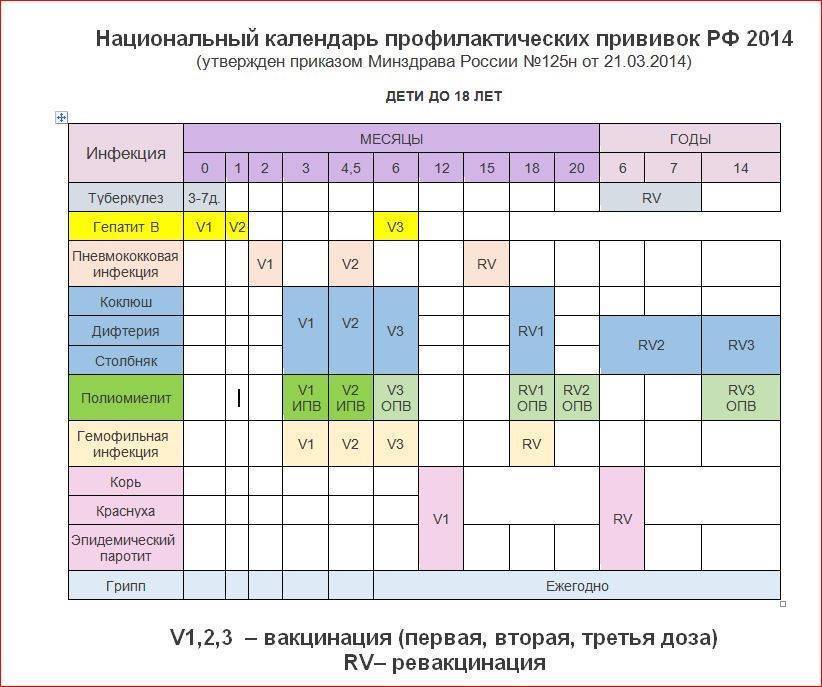
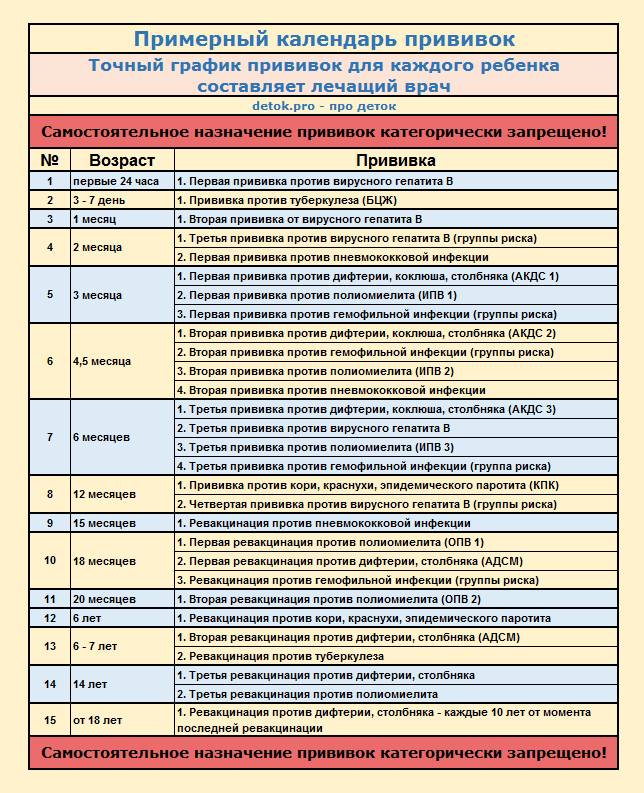
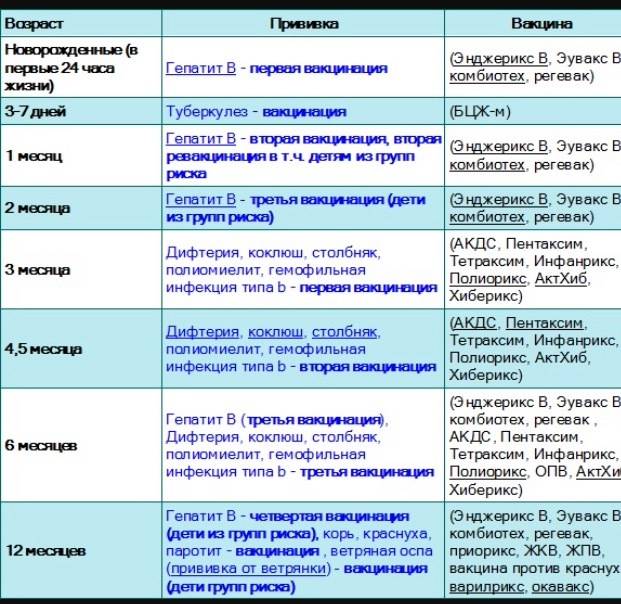
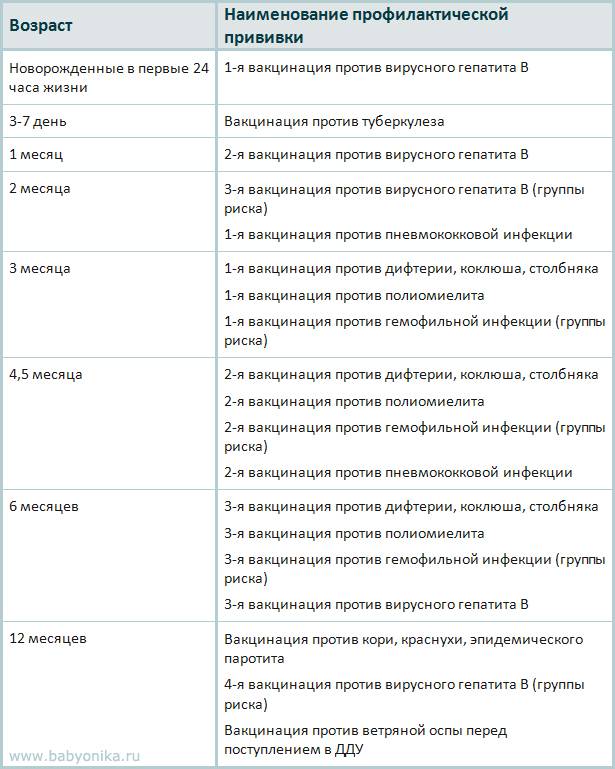
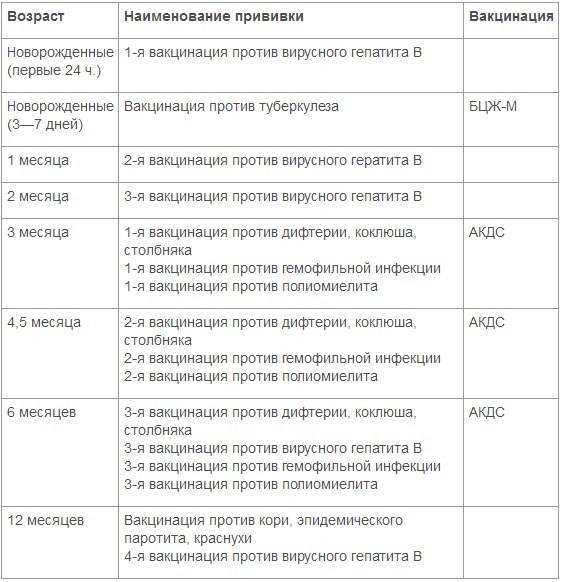
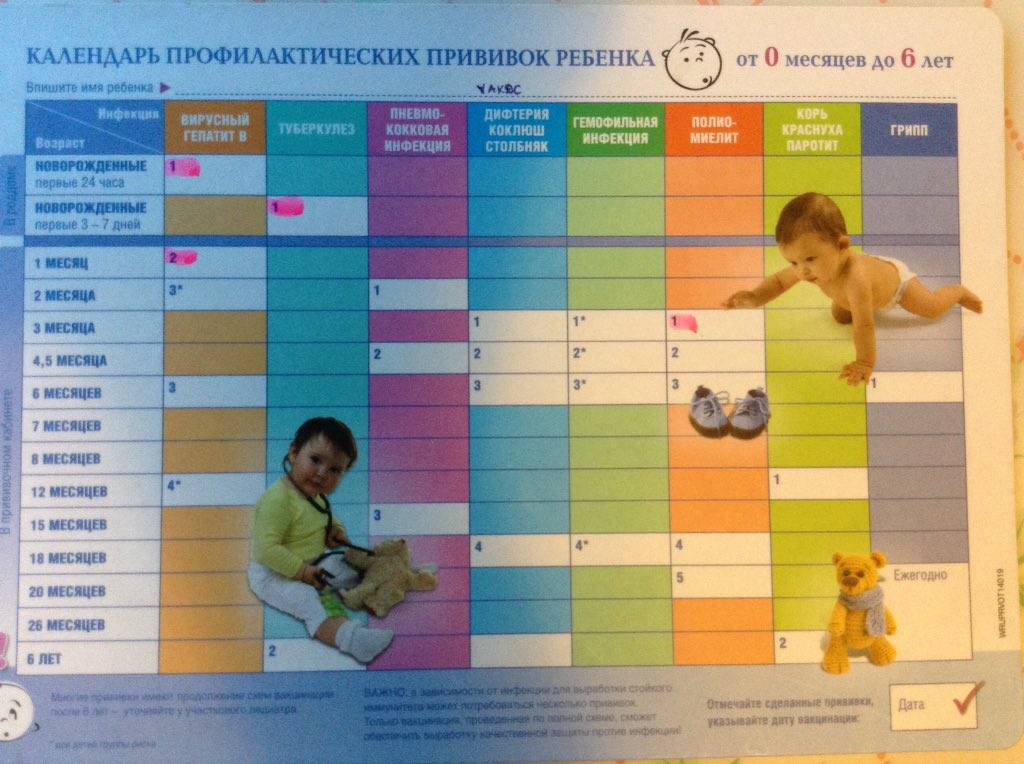
После выписки из родильного дома вакцинация детей продолжается в участковой поликлинике. Давайте еще раз обратимся к графику прививок. Мы видим, что на первом году жизни прививки делают буквально каждый месяц до полугодовалого возраста, и продолжают делать уже в возрасте 12 месяцев.
В число «ранних» прививок входят прививки против столбняка, коклюша, полиомиелита, дифтерии, пневмококковой инфекции, гемофильной инфекции, кори, паротита и краснухи. По желанию родителей можно этот список расширить, добавив прививку против ветрянки, ротавирусной инфекции, менингококковой инфекции, гриппа и гепатита А.
Некоторые прививки делаются не по одному разу на первом году жизни, а затем ребенку нужна повторная вакцинация в более старшем возрасте. Это обусловлено особенностями становления иммунитета у малышей. Именно несколько вакцинаций, прописанных в календаре, дадут гарантию того, что ребенок получит хорошую защиту от тяжелых и смертельных инфекций.
Что скрывается в шприце
Все вакцины можно условно разделить на две группы:
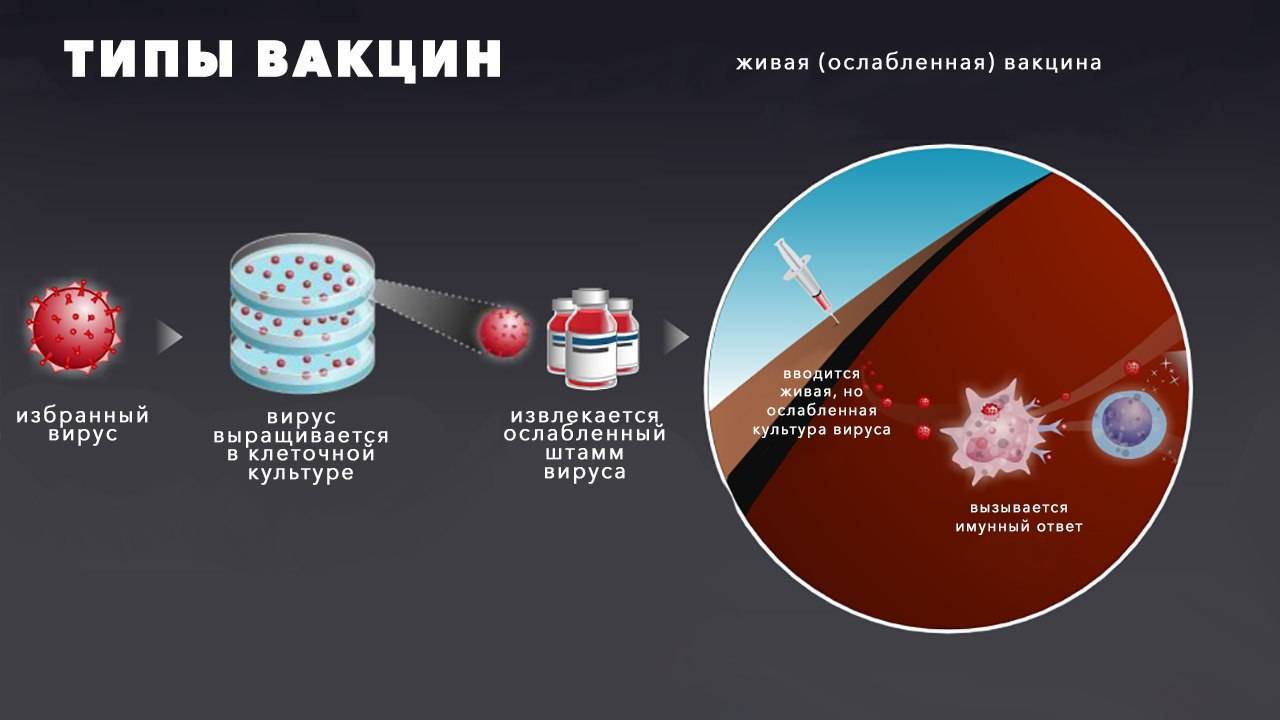
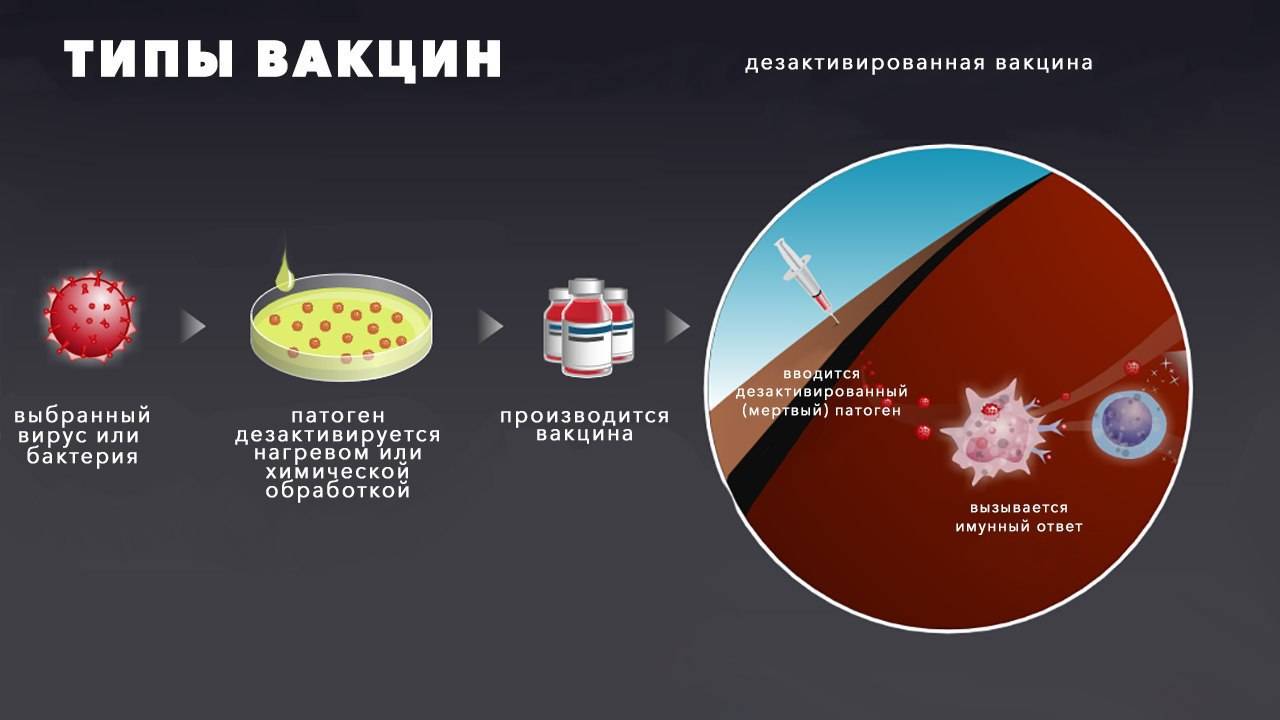
- Корпускулярные вакцины. Они содержат ослабленный живой (вакцины против полиомиелита, кори, свинки, краснухи, туберкулеза) или целый “убитый” (вакцины против коклюша, бешенства, вирусного гепатита А и полиомиелита) микроорганизм (рис. 2 А и Б). В озбудителей инфекций ослабляют, выращивая их в лаборатории на культурах клеток, пока дикий штамм не изменит свойства, став безопасным ровно настолько, чтобы способствовать формированию иммунитета, но не вызывать самого заболевания. Для “убийства” клеток вируса или бактерий чаще всего используют формальдегид. Такие вакцины безопаснее живых, но иммунитет после них менее стойкий.
- Субъединичные вакцины. В состав таких препаратов входят не целые микроорганизмы, а только отдельные компоненты клеточной стенки или других частей возбудителя (вакцины против коклюша, менингококковой инфекции и др.) (рис. 2 В). В эту же группу входят вакцины, содержащие инактивированные токсины бактерий (вакцины против дифтерии и столбняка) и рекомбинантные вакцины. Последние получают методами генной инженерии, когда генетический материал опасного микроорганизма помещают в дрожжи, после чего модифицированные дрожжи производят необходимые для вакцины белки-антигены. Примером могут служить вакцины против вирусного гепатита B и вируса папилломы человека.
А.
Б.
В.
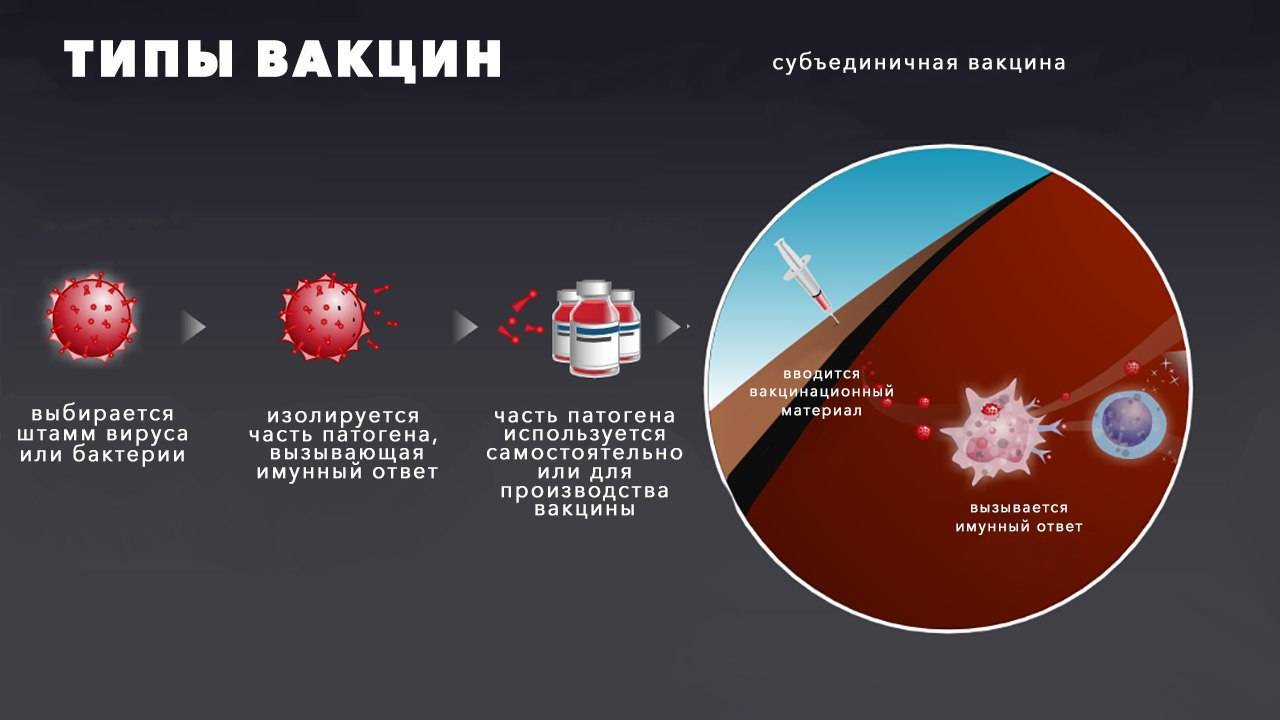
Рисунок 2. Как получают разные виды вакцин. А – Корпускулярные живые ослабленные (аттенуированные) вакцины. Б – Корпускулярные “убитые” (инактивированные) вакцины. В – Субъединичные вакцины. Источник
Важно! В то же время, наука не стоит на месте, изобретая все новые подходы к получению вакцин. Например, к препаратам нового поколения относят ДНК-вакцины
В этом случае вакциной служит не белок, который характерен для болезнетворного микроорганизма, а кусочек его ДНК или РНК, вставленный в безопасный вирус или в плазмиду (кольцо из ДНК). После проникновения этой ДНК в клетки организма в них начинает производиться нужный белок-антиген, на который реагирует наша иммунная система. Пока ДНК-вакцинация – очень молодое, но перспективное направление. Специалисты считают, что с ее помощью можно эффективно бороться с раком и множеством опасных инфекций, например, с ВИЧ и гепатитом С.
Помимо основного действующего вещества (бактерий, вирусов или их частей), в состав вакцин могут входить различные консерванты, адъюванты (вещества, усиливающие эффективность вакцины), антибиотики и стабилизаторы.
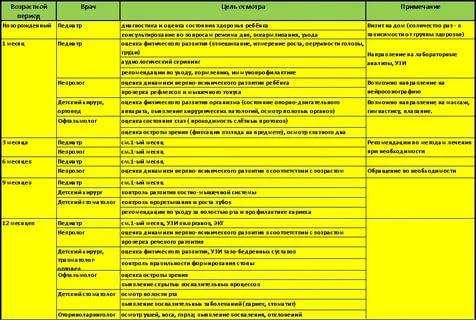
Плановые осмотры ребенка в 1 месяц
После патронажа, при достижении малышом возраста 1 месяц необходимо прийти на медицинский осмотр грудничка к специалистам. Здоровому ребенку нужно посетить педиатра, невролога, хирурга, ортопеда и окулиста. При наличии патологий список специалистов составляется индивидуально.
Что взять с собой на прием:
- документы (сертификат о прививках, полис, СНИЛС);
- памперсы на замену, 2 пеленки, влажные салфетки;
- игрушки, запасную соску;
- запасную одежду;
- записную книжку с вопросами к врачу.
Педиатр
Во время первого визита врач взвесит малыша, измерит рост, проведет осмотр и оценит физическое и нервно-психическое развитие. Врач уточнит у мамы особенности развития ребенка, даст рекомендации по уходу
Необходимо обратить внимание доктора на любые вздрагивания, подергивания и судороги
Врач измерит окружность головы, груди, произведет осмотр родничков, уточнит прибавку в весе, которая указывает на правильное развитие. Маму попросят рассказать об умениях малыша. К месяцу ребенок может удерживать в поле зрения предметы, следит за игрушкой, немного поворачивая голову, реагирует на голос, кратковременно поднимает голову, улыбается. Если ребенок здоров, его направляют на вторую прививку от гепатита В (первую делают в роддоме).
Невролог
Для оценки нервно-психического и умственного развития необходимо прийти на прием к неврологу в поликлинике. Врач проверяет наличие врожденных рефлексов, оценивает тонус мышц. При повышенном или пониженном тонусе назначают массаж. Врач изучает результаты УЗИ головного мозга, оценивает умения и навыки младенца.
Хирург
Доктор оценивает рефлекторное развитие, осматривает пупок, диагностирует или исключает паховую и пупочную грыжи, проверяет наличие гипо- и гипертонуса мышц. У мальчиков осматривают наружные половые органы, чтобы исключить различные патологии: водянку, гипоспадию, крипторхизм. Врач может обнаружить лимфангиому, гемангиому и поражения сосудов
При необходимости назначают лечебный массаж, дают рекомендации, на какие мышцы обратить внимание
Ортопед
Специалист оценивает развитие костей и мышц. Врач при осмотре может диагностировать врожденный вывих тазобедренного сустава, косолапость, дисплазию суставов. Ортопед, осматривая ребенка, активно сгибает и разгибает конечности, выполняет множество манипуляций для определения состояния костно-мышечной системы.
Для исключения рисков проводят плановое УЗИ тазобедренного сустава, с результатами которого врач знакомится на приеме и определяет точную картину состояния малыша. Большинство патологий успешно лечатся до 1 года, пока ребенок не начал ходить.
Я путешественник
Отечественный национальный календарь определяет защиту от разных инфекций, наиболее актуальных в нашей стране. За ее пределами этот набор может быть совершенно другим. Самый простой способ узнать, требуются ли какие-то дополнительные прививки перед посещением другой страны, — заглянуть на сайт Центра по контролю и профилактике заболеваний (CDC) в раздел вакцинация путешественников.
При выборе страны вы увидите разные наборы вакцин в зависимости от типа вашего путешествия, ведь одно дело сидеть в пятизвездочном отеле, и совсем другое — сплавляться на рафтах по тропической реке. Общая рекомендация для всех — иметь базовый набор прививок по возрасту. Причем перед поездкой в Россию CDC рекомендует большинству путешественников привиться от гепатита А.
Еще один хороший ресурс — интерактивная карта на сайте privivka.ru
При поездках по России помните о вакцинации от клещевого энцефалита. Алтай, Байкал, Карелия, Крым — все это эндемичные для клещевого энцефалита регионы. Если вы не были ранее привиты, то вам нужно сделать 2 дозы вакцины с интервалом 2 недели. А через 2 недели после второй дозы можно идти в поход.
Я взрослый и у меня есть данные о моих детских прививках
Это идеальный вариант. Вам нужно просто сверить данные из вашего прививочного сертификата с тем, что должно быть по возрасту. А также вспомнить, не болели ли вы чем-то из вакциноуправляемых инфекций.
Какие могут быть отклонения?
Вы можете быть привиты от кори, краснухи и паротита только однократно. Двукратная вакцинация от кори появилась в национальном календаре только в 1996—1998 годах. В этот же период началась вакцинация от краснухи, но поголовную вакцинацию начали только в 2001 году. Так что если вы ей не болели, то вполне можете не иметь иммунитета.
Очень многие взрослые вообще не привиты от гепатита В, хотя риск заразиться этой инфекцией есть у всех слоев населения, вне зависимости от благосостояния. Это тоже сравнительно новая для нашей страны прививка, которая должна быть у всех.
Курс вакцинации любой из вакцин мог быть не закончен по разным причинам. Неплохо будет узнать эту причину и при отсутствии противопоказаний в настоящий момент закончить вакцинацию. При незавершенном курсе защита может быть неполной.
Пара слов о туберкулезе
Большинство взрослых в России привиты от туберкулеза 1 или 2 раза. В память об этом событии на левом плече у вас сохранились шрамы.
Во взрослом состоянии вакцинацию/ревакцинацию против туберкулеза не проводят. Даже если вы не были привиты в детстве. Только в исключительных случаях, например, если вы соберетесь работать в Красном Кресте в тесном контакте с больными туберкулезом. Для профилактики туберкулеза во взрослом состоянии необходимо регулярно (один раз в год) проходить флюорографическое исследование легких (ФЛГ). Не потому что требуют на работе, а потому что это ваше здоровье.
Решать родителям
В идеале, когда речь идет о введении вакцины грудным детям, как того требует календарь, родители и участковый доктор должны быть одной командой. Разрешение делать прививки своим детям, или нет, дает один из родителей в письменном виде. Врач обязан предупредить родителей обо всех возможных последствиях, и в обязательном порядке осмотреть ребенка непосредственно перед введением вакцины.
Когда конкретная семья имеет недоверие к участковому педиатру, всегда есть возможность обратиться в частную клинику (соблюдая график для проведения вакцинирования) и получить всю необходимую информацию перед предстоящей прививкой.
Домашняя аптечка
Запланированная прививка – это повод пополнить домашнюю аптечку необходимыми препаратами.
В качестве жаропонижающего необходимо иметь «Ибупрофен» и «Парацетамол» в сиропе и свечах. Это будет оптимальным вариантом для детей до года.
Особенности детской иммунной системы
Детский организм из-за недостаточно развитого иммунитета и низкой сопротивляемости к микробным атакам наиболее уязвим по отношению к опасным инфекционным болезням. Чем младше ребенок, тем больше риск заражения и развития тяжелых осложнений вплоть до летального исхода. Именно поэтому первые прививки детям делают еще в роддоме, через несколько часов после рождения.
До года у ребенка происходит формирование иммунной системы, которая обучается при помощи вакцин продуцировать защитные клетки против опасных инфекций. Исходя из этих принципов был разработан график прививок детям, большинство которых проводится на первом году жизни.
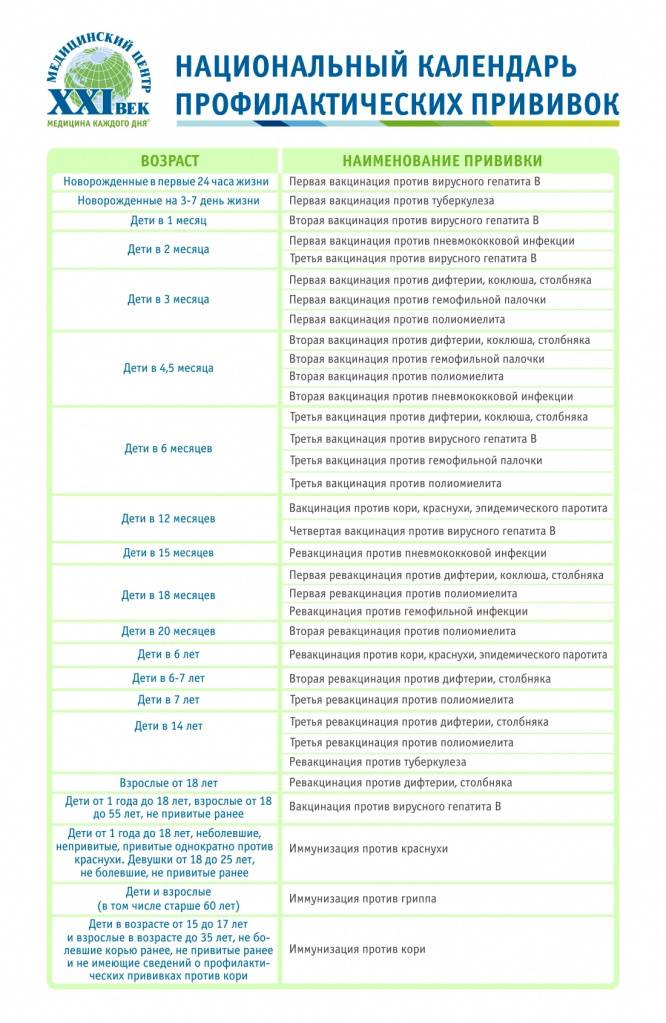
Перечень прививок, последовательность введения, комбинация, сроки, схемы, виды вакцинальных препаратов отражены в Национальном календаре профилактических прививок.
Вакцины обладают разной иммуногенностью – то есть способностью к формированию иммунитета. Одни вакцины более иммуногенны и их достаточно ввести только один раз, другие – менее, и для достижения стойкого иммунитета приходится ставить одну и ту же прививку несколько раз. Примером может служить полиомиелитная вакцина и АКДС.
Прививки младенцам необходимы как для защиты здоровья самого ребенка, так и для обеспечения инфекционной безопасности нации в целом.
А у меня вопрос…
У каждого, кто планирует вакцинацию, возникает множество вопросов. Андрей Беседин отвечает на самые распространенные из них.
Можно ли сразу сделать несколько прививок?
Да. Большинство вакцин можно вводить одновременно (после консультации с врачом), и это не повлияет на их эффективность. Однако препараты должны вводиться в разные участки тела пациента.
Безопасна ли вакцинация?
В большинстве случаев — да. Обычно у здоровых людей вакцины вызывают лишь незначительные побочные эффекты (повышение температуры, легкое недомогание). Однако до конца исключить риск осложнений нельзя — заранее обсудите возможные реакции организма с врачом. Но гораздо больше рискуют те, кто сознательно отказывается от прививки без веских на то причин.
Когда можно делать прививки?
Некоторые — перед началом сезона заболеваемости. Например, от гриппа лучше привиться в конце лета — начале осени. Прививки от многих других заболеваний можно делать в любое время года.
А когда вакцинацию нужно отложить?
Если у вас лихорадка или, например, первый день ОРВИ, идти на вакцинацию не стоит. Но это не касается экстренной вакцинации. После укуса животного прививку от бешенства делают в любом случае.
Что делать, если пропустил одну из прививок?
Необходимо приложить все усилия для соблюдения рекомендованного графика. Но если вы пропустили прививку, нет необходимости начинать всю схему сначала. Можно сделать прививку сразу, как только у вас появилась возможность, а потом вернуться к первоначальному плану.
Я кормлю грудью
Грудное вскармливание не является противопоказанием к вакцинации. Кормящей маме можно делать любые прививки, кроме прививок от желтой лихорадки и черной оспы.
Но важно понимать, что грудное вскармливание не может заменить вакцинацию. С молоком мамы антитела, которые когда-то выработала ее иммунная система в ответ на инфекцию или прививку, не передаются
Это происходит только трансплацентарно в третьем триместре, и то если эти антитела у мамы были. Так устроен человеческий организм.
Прямое следствие этого факта — недоношенные получают меньше антител или не получают вообще, поэтому они еще сильнее нуждаются в защите от инфекций. Но в нашей стране они практически в 100 % случаев получают отвод от вакцинации сроком на год, что, безусловно, неправильная стратегия.
Кормящим можно делать ФЛГ. Откладывая флюорографию на время кормления, которое может продлиться и два, и три года, вы оттягиваете своевременное выявление туберкулеза, что может привести к печальным последствиям.
Порядок вакцинации
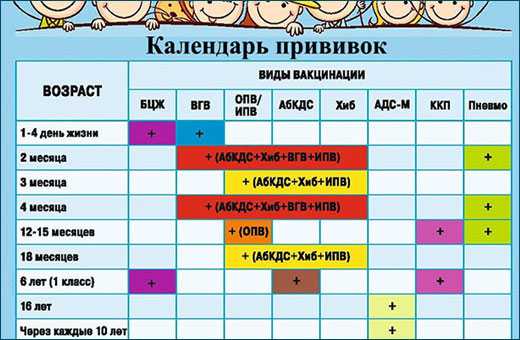
Исходя из возрастных особенностей малышей, в каждом государстве действует так называемый график прививок. Календарь прививок обычно доступен для ознакомления родителям.
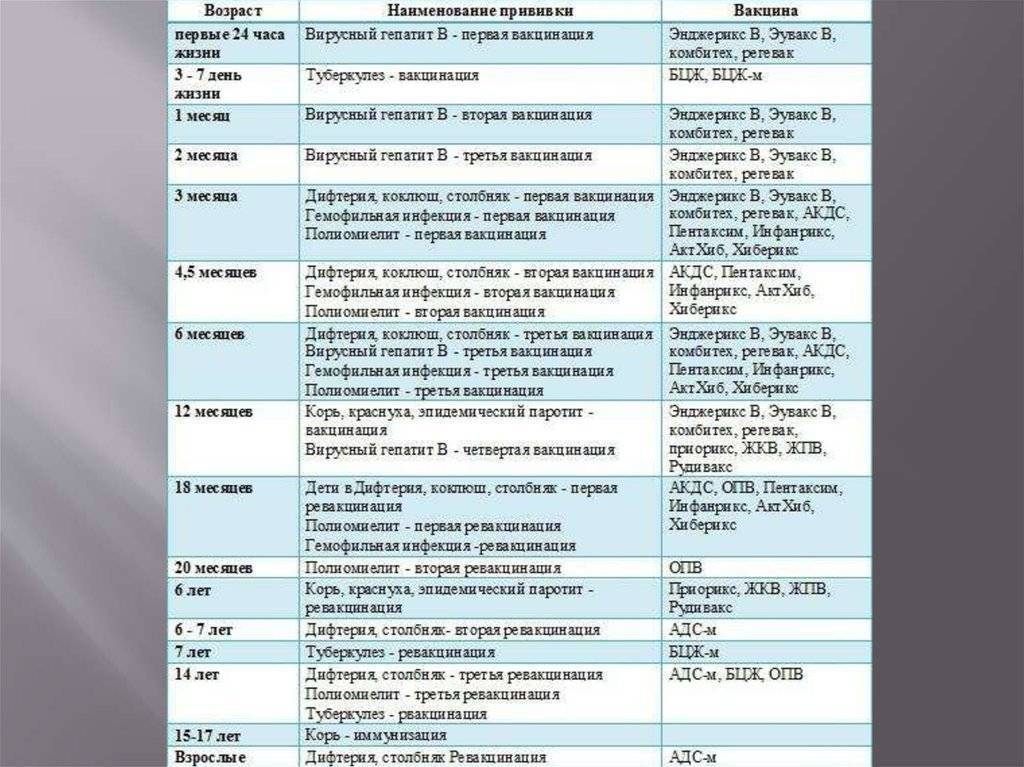
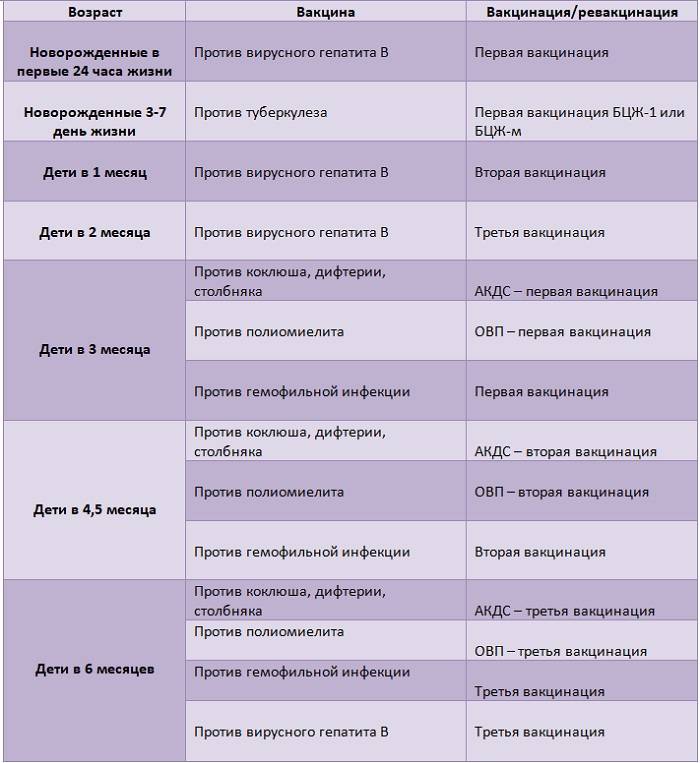
В Украине 1 января 2016 года вступил в силу обновленный календарь прививок, согласно которому возрасте малышам в двухмесячным должны делать прививки против таких заболеваний: коклюш, дифтерия, полио, столбняк, гемофильная инфекция, с последующей ревакцинацией в 4 месяца. Повторная ревакцинация гемофильной инфекции – в 12 мес., дифтерии, коклюша, столбняка – в 6 и 12 мес.

Кроме того, до 1 года установленный график прививок рекомендует:
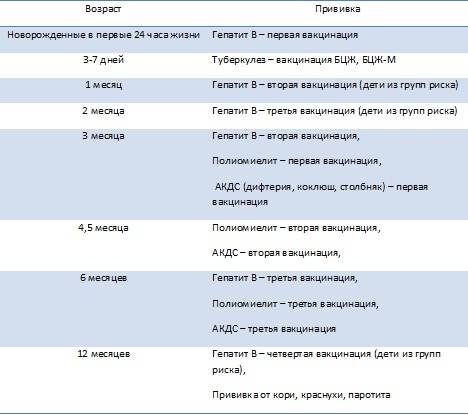
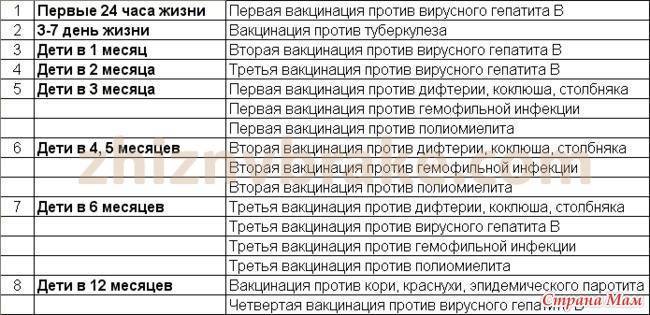
- 1-й день – гепатит В.
- 3–5-й день – БЦЖ.
- 1 месяц – гепатит В.
- 2 месяца – (АКДС) коклюш, столбняк, полиомиелит, дифтерия, гемофильная инфекция.
- 4 месяца – (АКДС) коклюш, столбняк, полиомиелит, дифтерия, гемофильная инфекция.
- 6 месяцев – гепатит В, дифтерия, коклюш, столбняк, полио.
- 12 месяцев – корь, краснуха, паротит, гемофильная инфекция.
Следующая прививка БЦЖ делается в 7 лет.
В чем суть вакцинации
Для предотвращения заражения смертельными болезнями (гепатит, полио, туберкулез (БЦЖ)) в медицине активно применяется метод профилактического вакцинирования. Вакцина представляет собой неживой или же «ослабленный» вирус, введение которого в организм дает возможность иммунной системе выработать к нему антитела. Формируется защита против таких болезней, как туберкулез (БЦЖ), гепатит, полио, и др.
Деткам до года в норме делают такие прививки: БЦЖ, гепатит В, АКДС, ИПВ, ОПВ, и т. д.
Нельзя вакцинироваться
В некоторых индивидуальных случаях есть определенные причины, когда делать прививки некоторым грудным детям запрещено. Это:
- Врожденные болезни нервной системы.
- Генетические патологии.
Как поступить, если после вакцинации ухудшилось состояние ребенка, поднялась температура тела
Обязательно сообщите о том, что состояние малыша ухудшилось медицинской сестре, которая узнает о его состоянии по телефону или проводит патронаж. Воздержитесь в это время от прогулок и купаний. Дайте малышу одно из жаропонижающих средств в возрастной дозировке: если ранее у него были судороги – сразу, как только повысилась температура тела, независимо от ее величины (даже при 37,1°C), остальным – при повышении температуры более, чем 38,5 градусов.
Обратившись своевременно к врачу, Вы сможете выяснить, из-за чего повысилась температура тела – случайного заболевания, реакции на введение вакцины или чего-то другого. Точно установленный диагноз является залогом безопасности вакцинации в дальнейшем.
Не забывайте о том, что в месте введения всех вакцинальных препаратов может возникнуть уплотнение и краснота, которые, как правило, должны исчезнуть, спустя 1-3 дня. В случае если уплотнение удерживается более, чем 4 дня и размеры его преувеличивают 5-8 см, обязательно обратитесь за консультацией к врачу.
Медицинская сестра перед прививкой обязана:
- проверить, есть ли заключение педиатра о состоянии здоровья вакцинируемого ребенка и об отсутствии противопоказаний к прививке;
- хорошо помыть руки;
- сверить, совпадает ли название вакцины на флаконе (ампуле) с назначением врача;
- проверить целостность флакона (ампулы) и ее маркировку, отсутствие в вакцине посторонних включений;
- проверить срок годности препарата и одноразовых инструментов;
- подготовить препарат согласно инструкции его использования;
- проверить, есть ли на процедурном столе средства противошоковой терапии.
Что нужно делать после прививки?
Не нужно уходить из поликлиники на протяжении получаса после введения вакцины. Такие негативные последствия, как анафилактический шок, чаще всего возникают на протяжении 30 минут после прививки. Внимательно следите за ребенком. Если возникли такие подозрительные симптомы, как холодный пот, одышка, бледность кожных покровов или их покраснение, немедленно сообщите об этом процедурной медсестре или врачу. Не забудьте, какие Вы хотели задать вопросы врачу и не стесняйтесь сделать это. Обязательно спросите, когда и какие реакции могут возникнуть после прививки, и в каких случаях необходимо обратиться за медицинской помощью.
Ребенку-грудничку, если он капризничает после вакцинации, дайте грудь, так он быстрее успокоится. Более взрослым деткам придумайте какой-то приятный сюрприз, который мог бы их порадовать. Похвалите ребенка, скажите, что все в порядке.
Оставайтесь всегда здоровыми!
В нашем центре ведут прием высококвалифицированные специалисты: педиатры, иммунолог/вакцинолог.
Правила безопасной вакцинации
Чтобы максимально снизить вероятность проявления побочных эффектов от прививки, непосредственно перед уколом доктор обязан провести осмотр и подтвердить, что этому малышу сейчас можно ввести вакцину.
Врачи переносят вакцинирование, когда:
- Наблюдается острое течение респираторной инфекции.
- После ОРВИ.
- Малыш болен или же недавно переболел кишечной инфекцией.
- Обострение хронического заболевания.
- Повышение температуры тела.
- Дерматит.
- Объективные противопоказания, по которым делать прививки ребенку до года нельзя.
После восстановления защитных сил детского организма можно прививаться, соблюдая график.

Можно ли отложить прививки на более поздний срок?
Помимо того, что прививки защищают от опасных болезней, при определенных обстоятельствах они способны вызвать побочные действия и осложнения местного и общего характера. Все эти проблемы описаны в литературе, и с ними имеет право познакомиться каждый родитель. Тяжелые реакции на прививки бывают редко, но именно риск их возникновения (пусть даже минимальный) пугает мам и пап.
Так не лучше ли перенести вакцинацию на более поздний срок (например, на второй год жизни), когда иммунная система ребенка станет более зрелой, и тогда он легче перенесет прививки?
Прививки начинают делать на первом году жизни.
Конечно, решение остается за родителями, но важно знать следующее:
Именно на первом году жизни инфекции, от которых прививают ребенка, переносятся особенно тяжело и могут унести жизнь малыша.
На втором и последующих годах жизни привить малыша не так-то просто, потому что он начинает регулярно болеть респираторными и кишечными инфекциями.
После каждого заболевания нужно выжидать 2-4 недели до вакцинации, но в этот промежуток ребенок может снова заболеть.
На более поздний срок прививки переносят при противопоказаниях, которые имеет право определять только врач. Бывает и так, что врач совсем не разрешает делать некоторые прививки ребенку, если риск от вакцинации очень высок
В таком случае очень важно, чтобы было привито окружение малыша: тогда ему будет негде «подхватить» опасную болезнь
Вакцинация — это ответственное дело, в котором обязательно нужно найти поддержку и союзника. Обычно таким союзником является участковый педиатр или иммунолог, которые переживают за здоровье каждого маленького пациента и желают ему только добра и счастливого детства!
Насколько прививки безопасны
Всемирная организация здравоохранения называет вакцинацию самым безопасным и действенным способом профилактики опасных инфекций. Поскольку живые ослабленные вакцины очень редко, но все же становятся причиной тяжелых осложнений и даже могут вызывать симптомы заболевания (как оральная живая полиовакцина), от них постепенно отказываются в пользу более современных препаратов, содержащих только антигенные компоненты возбудителей. Они гораздо легче переносятся, а их использование не сопряжено с серьезными побочными эффектами.
Побочные реакции при введении вакцин (покраснение в месте инъекции, повышение температуры, небольшое ухудшение самочувствия) не опасны, быстро проходят и не требуют лечения.
Одно из самых распространенных поствакцинальных осложнений (которые сами по себе крайне редки) – это аллергические реакции. При склонности к ним врач порекомендует принимать антигистаминные препараты за несколько дней до и после прививки. Число других осложнений, требующих лечения, не превышает 1%, причем доля серьезных случаев даже в этом проценте невелика.
Относительно высокой реактогенностью в сравнении с другими вакцинами обладают:
- Живая ослабленная вакцина против кори (часто вводится совместно с препаратами против краснухи и свинки). После коревой вакцины могут возникать судороги (вероятность – 0,025-0,3%), аллергические реакции (вероятность – 0,0001–0,00035%), тромбоцитопения (вероятность – 0,0026%).
- Убитая цельноклеточная вакцина против коклюша (вводится совместно с анатоксинами дифтерии и столбняка). После цельноклеточной коклюшной вакцины могут возникнуть фебрильные судороги (вероятность – 0,022%), развиться гипотензивно-гипореспонсивный синдром (вероятность – 0,067%), детский плач может продолжаться несколько часов (вероятность – 0,4%).
Часто осложнения после вакцин связаны с индивидуальными особенностями здоровья, например, с хроническими заболеваниями или ослабленным иммунитетом. Снизить их риск можно, сдав анализ крови и пройдя осмотр у врача перед прививкой.
Способы вакцинации
Для каждой вакцины определен свой способ введения, чтобы обеспечить быстрое и безопасное действие препарата.
Подкожные и внутримышечные инъекции
Корпускулярные вакцины часто вводят в виде инъекции (укола) внутримышечно, под кожу бедра, плеча или лопатки. Скорость выработки иммунитета при этом средняя. В месте инъекции могут появляться покраснения или уплотнения, которые обычно быстро проходят.
Побочных реакций после введения вакцины в мышцу меньше, а иммунитет вырабатывается быстрее и бывает более крепким.
Пероральный
На язык капают оральную живую вакцину против полиомиелита и некоторых кишечных инфекций. Это просто, быстро и не больно.