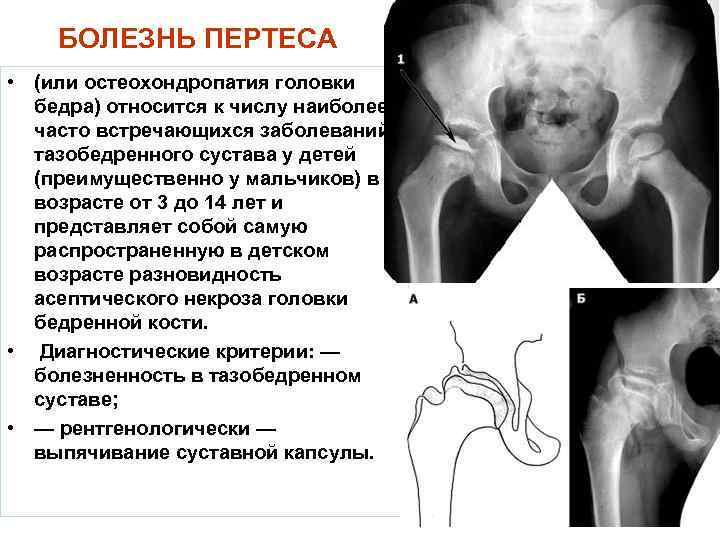
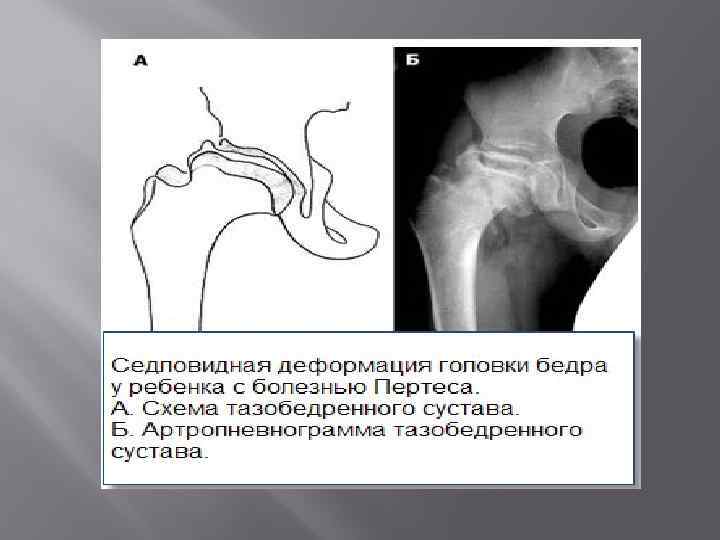
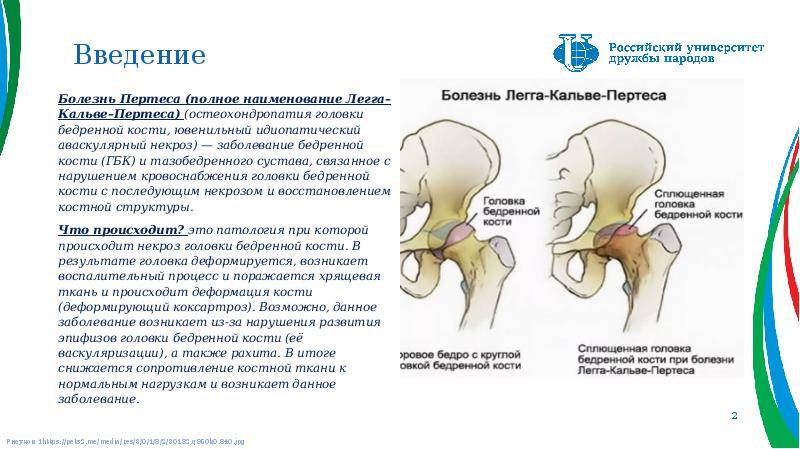
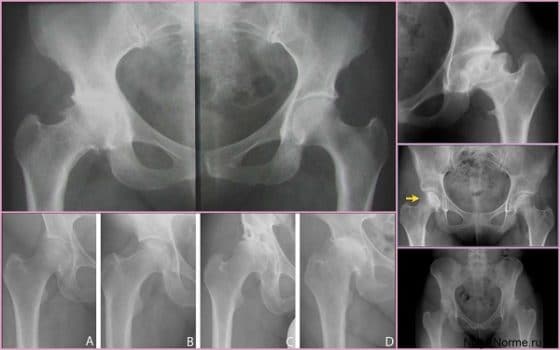
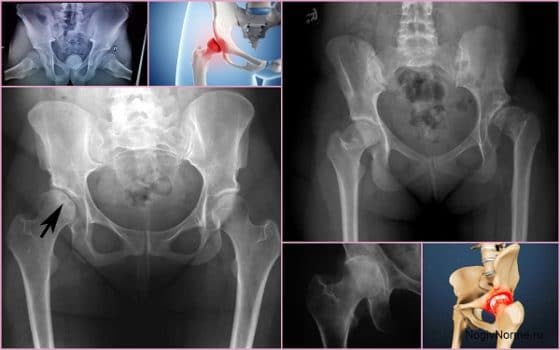
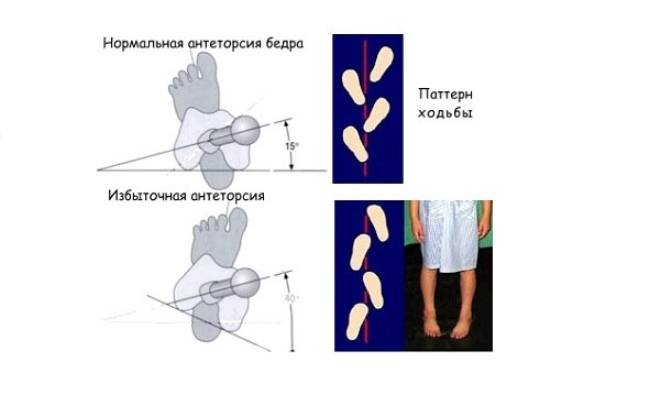
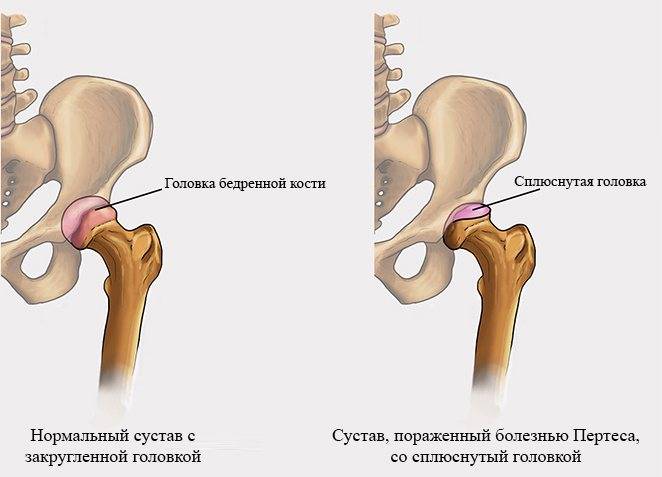
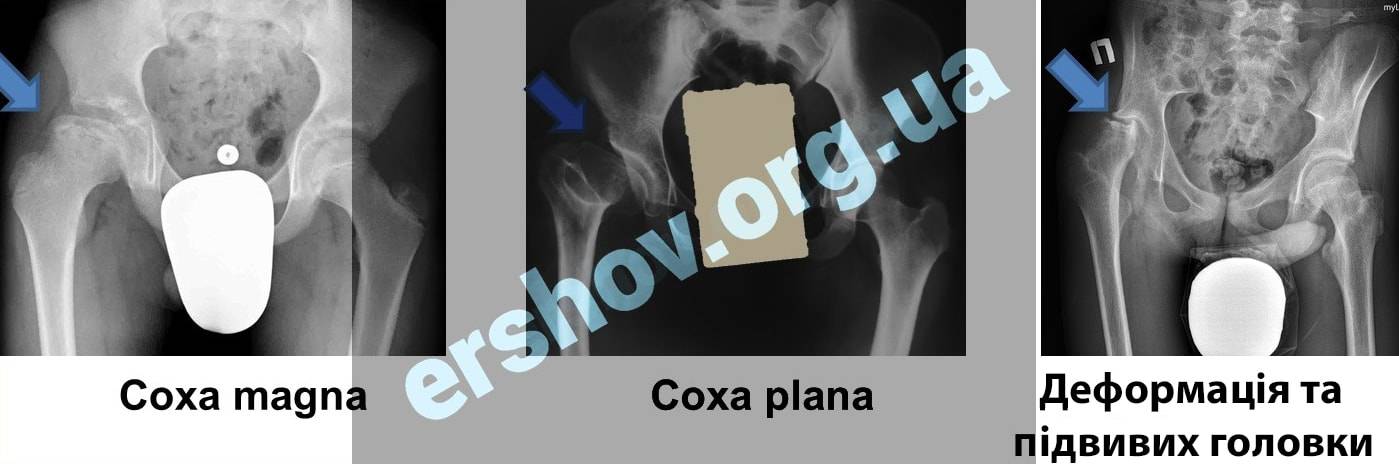
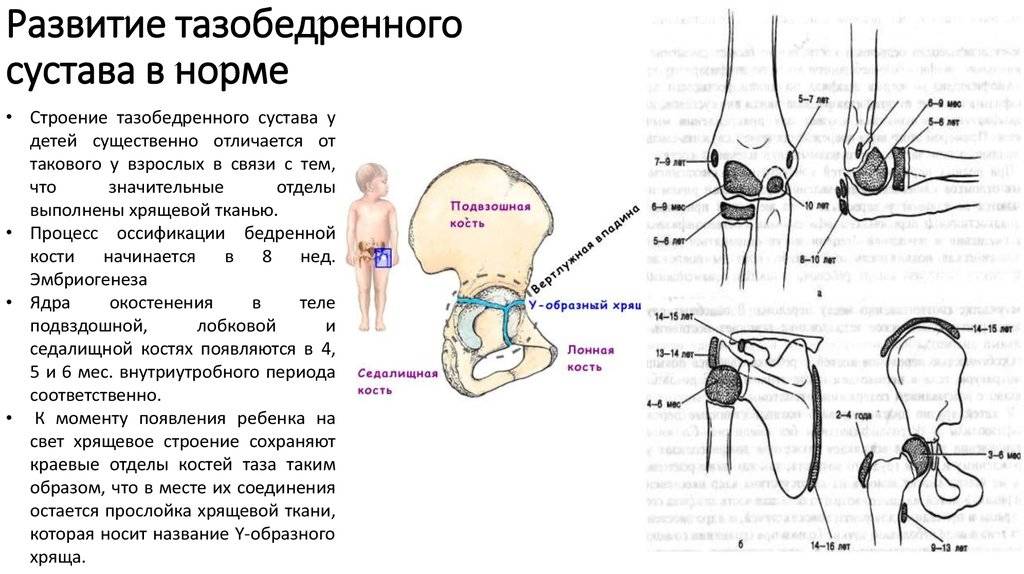
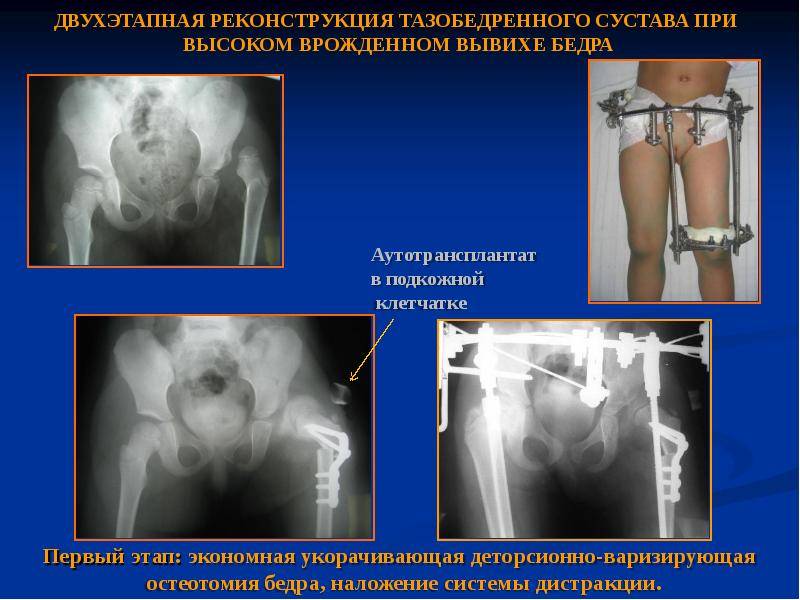
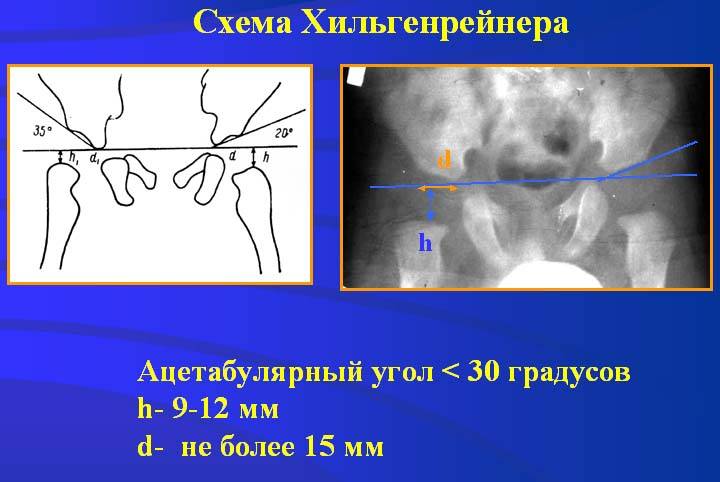
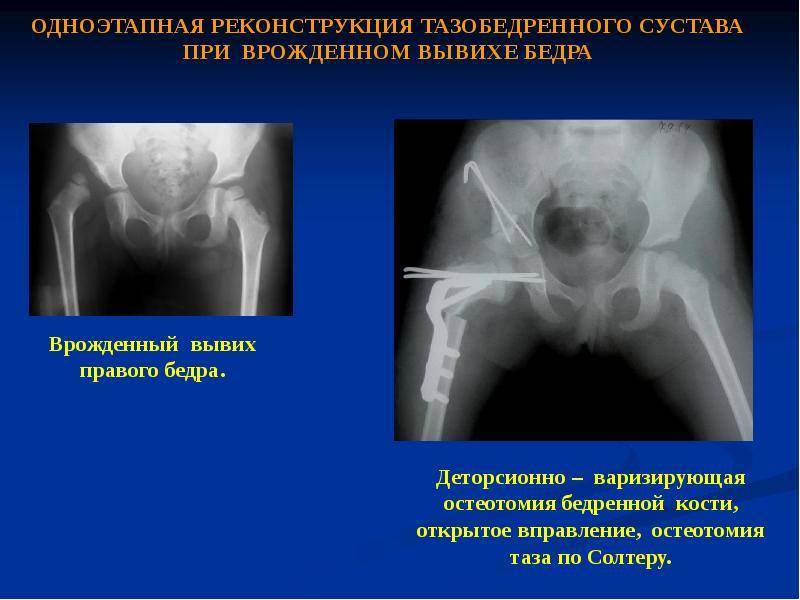
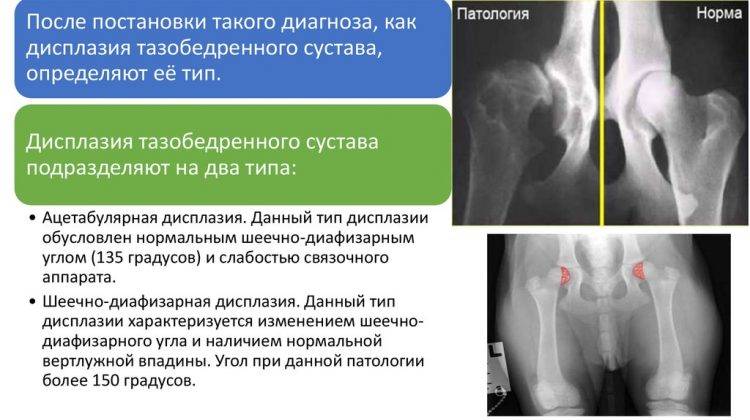
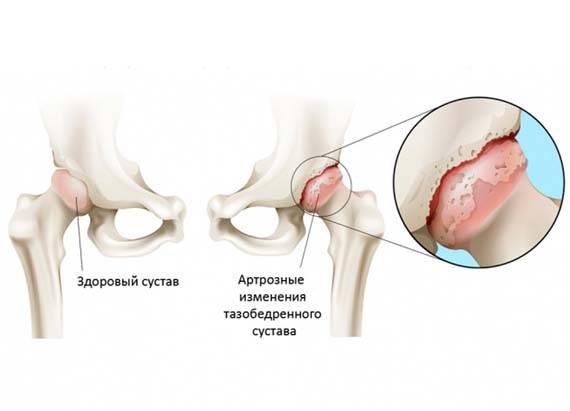
Лечение дисплазии тазобедренных суставов
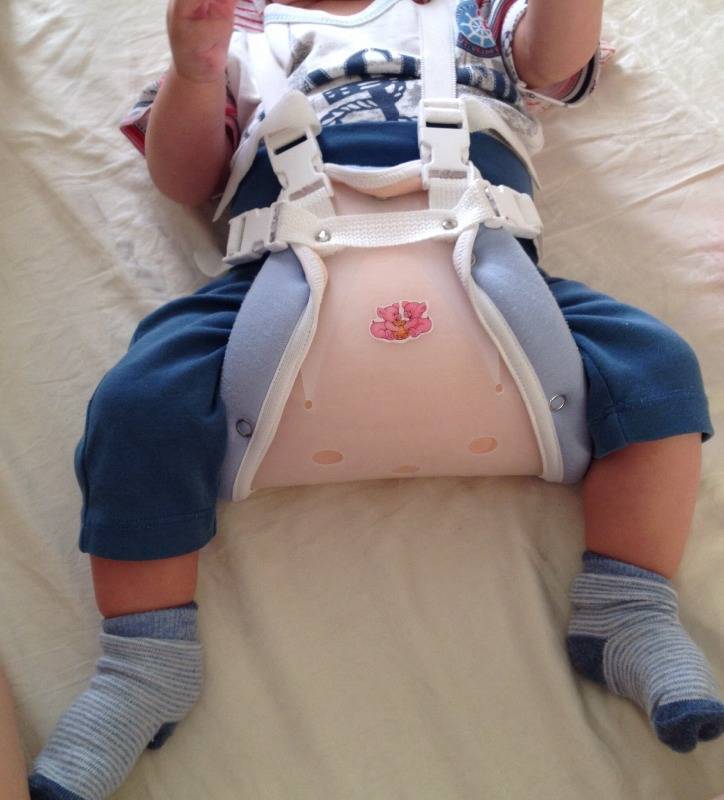
Самое главное в лечении — своевременная диагностика. В Ладистен используется только современное оборудование для определения точного угла смещения и степени патологии. На начальных этапах лечение дисплазии возможно с помощью специальных ортопедических конструкций: стремена Павлика, аппарат Гневковского, подушка Фрейка и др.. Это делается до двенадцати месяцев. Постоянное ношение конструкций — неотъемлемая часть лечения. При отсутствии позитивных результатов к году рекомендовано хирургическое вмешательство.
В Интернете много статей о лечении дисплазии: от широкого пеленания до инвазивных процедур. Помните, при малейшем подозрении на врождённый вывих, поспешите на консультацию к профессионалу, а не занимайтесь народной медициной. Это может усугубить ситуацию.
При этой патологии нельзя терять время. Опытный врач-ортопед точно и качественно диагностирует болезнь, назначит правильное лечение.
Лечение
Обычно болезнь Осгуда-Шлаттера излечивается самостоятельно, и симптомы исчезают после завершения роста костей. Если же симптоматика выраженная, то лечение включает медикаментозное лечение, физиотерапию, ЛФК.
Медикаментозное лечение заключается в назначении болеутоляющих, таких как ацетаминофен (тайленол и др.) или ибупрофен. Физиотерапия позволяет уменьшить воспаление снять отечность и боли.
ЛФК необходимо для подбора упражнений, растягивающих четырехглавую мышцу и подколенные сухожилия, что позволяет снизить нагрузку на область прикрепления сухожилия надколенника к большеберцовой кости. Упражнения на усиление мышц бедра помогают также стабилизировать коленный сустав.
Изменение образа жизни
- Предоставить разгрузку суставу и ограничить виды деятельности, усиливающие симптоматику (например, стояние на коленях прыжки бег).
- Прикладывание холода в область повреждения.
- Использование надколенника при занятиях спортом.
- Замена видов спорта связанных с прыжками и бегом на такие виды как езда на велосипеде или плавание на период, необходимый для стихания симптоматики.
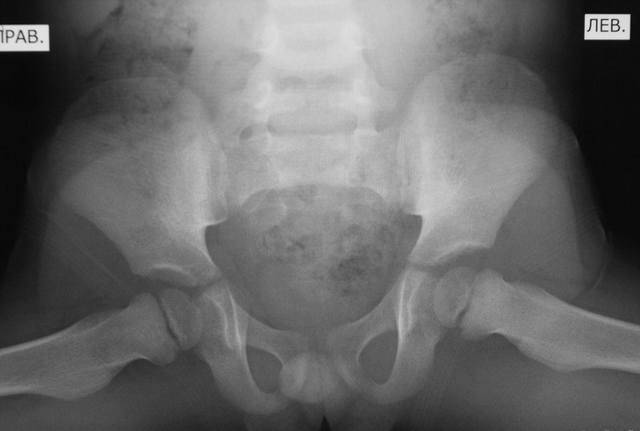
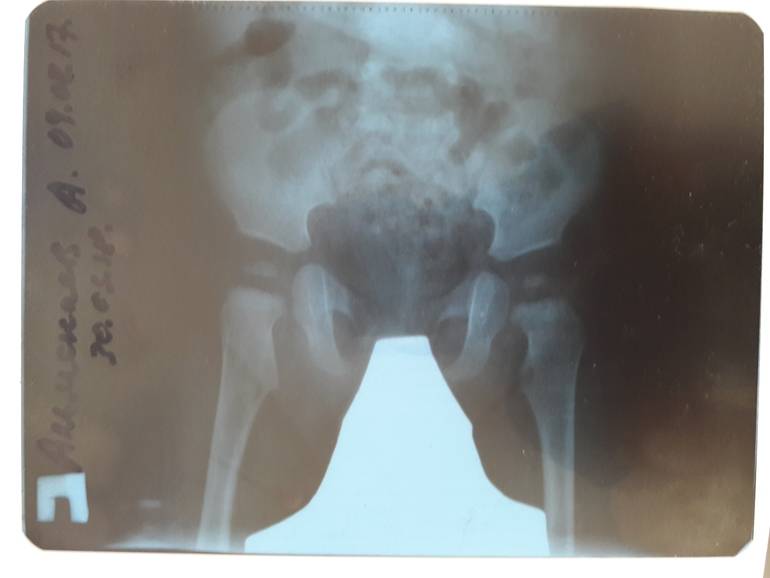
Лечение дисплазии у детей
В большинстве случаев диагноз дисплазия тазобедренного сустава ставят в первый год жизни. До 3-4 месяцев это естественное состояние, оно проходит самостоятельно в 80% случаев. Но всегда остается 20% патологии, поэтому малыша наблюдает ортопед. Обязателен осмотр в 3 месяца, 6 месяцев, в год. При наличии патологии нужно показываться врачу чаще. Своевременные меры дают позитивный результат лечения практически сразу.
Как лечить дисплазию у детей:
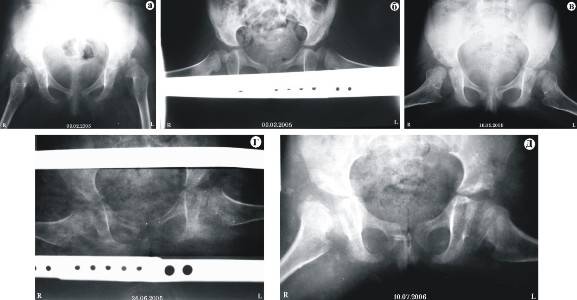
грудничкам показаны массажи, гимнастика, физиотерапия и ношение стремян. Как правило, этой терапии достаточно. Основную роль играет время: чем раньше надеть стремена и делать процедуры, тем благоприятнее исход. Ортопеды стараются сделать это уже в 4-6 месяцев, пока ребёнок не начал сидеть и ходить
Важно не ставить малыша на ноги в этот период. Своими силами родители могут обеспечить широкое пеленание;
если в первый год ситуация не улучшилась, малыша постоянно наблюдают
Несколько месяцев еще можно продолжать консервативное лечение. Но это значительно задерживает развитие, ведь ребенок уже должен ходить. Позитивный результат дает операция по вправлению вывиха или остеотомия;
лечить дисплазию тазобедренных суставов у подростков тяжело. Консервативные методы уже не спасают. Единственный выход – операция. В случае развитого коксартроза параллельно устраняют и его.
Если ребенок страдал дисплазией в раннем возрасте, продолжайте показывать его ортопеду каждый год. Это даст возможность вовремя заметить нарушения.
Профилактика
Для того, чтобы суставы малыша развивались нормально, врачи рекомендуют делать широкое пеленание или вовсе не пеленать ребенка.
Ни в коем случае не следует делать так называемое тугое пеленание, когда ножки малыша выпрямляются и туго стягиваются пеленкой. Врожденный вывих бедра редко встречается в странах, где не принято тугое пеленание детей (Африка, Корея, Вьетнам). Для правильного развития суставов необходим адекватный объем движений в них, а в покое — так называемое физиологическое (или естественное, предусмотренное природой) их положение, когда ножки ребенка согнуты в коленях и разведены.
По материалам журнала «9 месяцев» №2 2002 год
Тазовые боли у женщин
Тазовая боль у женщин — явление распространённое. В возрасте от 18-ти до 50-ти лет от неё страдают от 5 до 15% представительниц прекрасной половины человечества. Процент увеличивается до 20, когда речь идёт о пациентках, которые перенесли болезни репродуктивной системы воспалительного характера.
Причины болей в области таза могут быть разными, но чаще всего они связаны с изменениями в органах репродуктивной системы. Хроническая болевая симптоматика отличается неопределённостью и может привести к целому ряду других проблем, что, в итоге, окажет негативное влияние на качество жизни. В таблице ниже приведены основные патологии внутренних органов репродуктивной системы женщины, одним из проявлений которых являются боли в области таза.
| Заболевание | Клинические проявления | Диагностика | Лечение |
|---|---|---|---|
| Симфизит (воспалительные процессы и травмы в области лобкового симфиза, полученные во время родов) |
|
|
|
| Эндометриоз |
|
|
|
| Миоматозные узлы |
|
|
|
| Новообразования матки и шейки матки злокачественной природы |
|
|
|
Тазовые боли могут возникать при беременности вследствие естественных изменений лонного и крестцово-подзвдошного сочленений. В этот период происходит подготовка таза к родам, его «растяжение». Как правило, они появляются у тех будущих мам, у которых ранее были заболевания опорно-двигательной системы. В случае, если боли длятся долго и носят интенсивный характер, необходимо срочно обратиться за профессиональной медицинской помощью.
При неправильном подборе или установке внутриматочной спирали также могут появиться боли в области таза. Они возникают вследствие воспалительных процессов и сопровождаются отторжением спирали и интенсивным кровотечением. Менструации, сопровождающиеся интенсивной болевой симптоматикой в области таза, — следствие расстройств и ряда заболеваний органов репродуктивной системы женщины. Они сопровождаются слабостью, схваткообразными приступами боли, ощущением слабости и могут быть устранены за счёт приём анальгетиков, НПВС, гормональных средств.
Кто болеет болезнью Бехтерева
Довольно долго ББ ошибочно считали характерной исключительно для мужчин и стариков, но оказалось совсем не так. Действительно, мужчины болеют в три раза чаще, и у них превалирует тяжёлое течение заболевания, но женщин тоже поражает этот недуг, правда, он совсем не мешает продолжению рода. А по большому счёту проявления заболевания не имеют гендерных различий. Заболеть анкилозирующим спондилитом можно в любом возрасте, не имеется у ББ возрастных предпочтений.
Впечатление, что процесс развивается только у взрослых, неверное. Диагностика очень сложна, поэтому ребёнок успевает вырасти, и только тогда выясняется, что это не простой артрит, а болезнь Бехтерева. В большинстве случаев диагноз заболевания ставится в среднем на восьмом году страданий – специфических и характерных только для этой болезни признаков нет, а симптоматика долго может быть смазанной и очень разнообразной. На начальном этапе артрита отмечается очень высокая чувствительность к обычным нестероидным противовоспалительным препаратам, что тоже не способствует продолжению диагностического поиска, ведь боль уходит, создавая впечатление выздоровления.

Анкилозирующим спондилитом болеет не более 1% населения, причём в каждой возрастной когорте число больных практически одинаково, это отнюдь не болезнь старения, как схожий по ведущим симптомам остеоартроз. На севере болеют в два раза чаще, чем в южных регионах, но пока неизвестно почему. У больных ББ выявляются гены HLA-27, ARTS1 и IL23R. С другой стороны, наличие этих генов совершенно не обещает непременной ББ, заболевает каждый 5–7 из имеющих «подозрительный» ген HLA-27, а остальные живут без проблем.
Почему именно этот ген задействован в механизме развития ББ и что он контролирует или постёгивает, пока не удалось определить. Носитель гена HLA-27 должен иметь близких родственников, страдающих спондилитом, и только тогда вероятность заболеть составит 12%, не очень много, но всё-таки шестикратно выше, чем только при носительстве HLA-27 без больных в семье.
В объяснении механизма развития заболевания пока склоняются к типовому для всех ревматологических процессов объяснению: какой-то воспалительный агент вызывает активацию иммунитета, но иммунные клетки почему-то сбиваются с курса и атакуют собственные ткани. Атака не разовая, а многолетняя хроническая, и что поддерживает эту войну против себя самого, тоже не понятно.
Лечение боли в тазобедренном суставе
Лечение боли в тазобедренном суставе назначается только после постановки диагноза. Однако, меры для снятия болевых ощущений применяются практически сразу же. Для этого используются обезболивающие препараты.
Главная цель лечения боли в тазобедренном суставе — устранение причины, которая её вызвала. Для этого предпринимаются разные меры, выбор которых зависит от диагноза. Это может быть:
- мануальная терапия;
- противовоспалительная терапия;
- физиотерапия;
- иглоукалывание;
- лечебная гимнастика.
- лечебно-диагностические блокады
- ;
- тотальное .
- Боль в предплечье
- Боль в крестце
Диагностика
Конечно, ранняя диагностика необходима для оптимального лечения. Только до сих прогрессивных времён так и не найдено совершенно специфичного и характерного исключительно для болезни Бехтерева признака. Нет лабораторного анализа, который бы однозначно и без сомнений позволил поставить диагноз. Специальные опросники помогают поставить диагноз и определить выраженность заболевания.
Выработаны клинические критерии, которые позволяют предполагать наличие болезни Бехтерева, это, в первую очередь, боли воспалительного характера в позвоночнике и ограничение подвижности. Но методы визуальной диагностики с использованием рентгена на раннем этапе не работают, а до первых рентгенологических проявлений ББ может пройти несколько лет. В начальной стадии диагностика основана на анализе жалоб, истории появления клинических симптомов и объективных проявлениях заболевания, если бы не индексы, рассчитываемые по результату опроса больного, можно было думать, что медицина недалеко ушла со времени доктора Бехтерева.
Рентгенологическое обследование состояния сочленения позвоночника с костями таза — главный метод диагностики, с него она и начинается. Если находят сакроилеит — воспаление крестцово-подвздошных суставов, диагноз уже «в кармане». Не находят изменений, при возможности, конечно, направляют пациента на МРТ. Если и на МРТ — чисто, то делают КТ. Если ничего, кроме клинических признаков не подкрепляет диагноз ББ, то повторяют рентгенографию через несколько месяцев.
Также в разделе
| Возможности бенфотиамина в лечении ишемического инсульта Мурашко Н.К., к.м.н., доцент кафедры неврологии и рефлексотерапии, Национальная медицинская академия последипломного образования имени П.Л. Шупика Резюме… | |
| Cемейные формы функциональных гипербилирубинемий в работе практического врача В. М. Делягин, С. Г. Бурков НИИ детской гематологии МЗ РФ, Москва Известно, что синдром желтух у детей представлен массой состояний. И если гемолитические,… | |
| Использование Труксала у психически больных позднего возраста Яковлева О.Б. Научный центр психического здоровья РАМН, Москва Как известно, лечение психической патологии в позднем возрасте связано со значительными… | |
| Возрастные аспекты острой декомпенсированной сердечной недостаточности: клинико-анамнестическая характеристика и лечение. На протяжении последних двух десятилетий сердечная недостаточность (СН) является одним из наиболее часто встречаемых хронических заболеваний среди пожилых… | |
| Патогенетически–обоснованные пути профилактической коррекции обострения хронической обструктивной болезни легких Бердникова Н.Г. Одними из основных факторов в развитии обострения хронической обструктивной болезни легких (ХОБЛ) являются бактериальные и вирусные агенты. В… | |
| Нові стратегії при респіраторних інфекціях у дітей Діти хворіють часто. Це лікарі знають і з навчання в медичному вузі, і зі своєї медичної практики, і з власного досвіду (близькі й далекі родичі). Нині переглянута… | |
| Хроническая усталость главная проблема нашего времени Честно говоря, еще до конца XIX века врач был, как правило, куда опаснее для пациента, чем его болезнь. Еще примерно в 1910 году, по оценке историков медицины, у… | |
| Возможность применения новых препаратов для профилактики гриппа и других острых респираторных вирусных инфекций Максакова В.Л., Ерофеева М.К., Позднякова М.Г. В общей структуре инфекционной заболеваемости в России доля гриппа и других острых респираторных вирусных… | |
| Головокружение А.Ю. Лавров, чл.-корр. РАМН, профессор Н.Н. Яхно ММА имени И.М. Сеченова Головокружение является одним из симптомов, наиболее часто встречающихся в медицинской… | |
| Лечение больных алкогольными психозами Гофман А.Г. НИИ психиатрии МЗ РФ, Москва Психотические состояния, возникающие у части больных алкоголизмом в результате многолетнего злоупотребления… |
Клинические проявления
Заболевание развивается очень медленно, постепенно вовлекая в патологический процесс весь позвоночник, начинаясь снизу и распространяясь вверх. Первыми страдают суставы позвонков, соединяющие крестец с костями таза, после вовлекается поясничный отдел, далее грудной и также снизу вверх, а суставы шейных позвонков страдают в последнюю очередь. Если болезнь распространяется бессистемно, «против шерсти», и первыми страдают сочленения между шейными позвонками — это нехороший прогностический признак.
В большинстве случаев процесс разыгрывается «по нотам», с самого нижнего яруса. Крестец представляет монолитную кость, состоящую из физиологически сращенных позвонков, поэтому нарушение подвижности в крестцово-подвздошных суставах проходит практически незаметно. А вот поясничный отдел составлен из пяти позвонков, каждый из которых подвижен, и нарушение в суставах отвечает появлением боли, сначала незначительной и эпизодической, проходящей после приёма обычного диклофенака или вольтарена.
Боли появляются не во время движения, как при радикулите или артрите, а в покое, по ночам, ближе к утру. Но небольшая утренняя разминка может полностью избавить от боли. Пациент далеко не сразу замечает ограничения в движениях, но утренняя скованность ощущается, держится недолго и уходит до следующего утра.
Постепенно боль становится почти постоянной, уходя только после приёма препарата из группы нестероидных противовоспалительных.
Проблема с подвижностью ощущается уже в грудном отделе позвоночника, что влияет не только на гибкость, но и мешает глубоко дышать из-за сращений в позвоночно-рёберных суставах. Ограничение дыхательных движений приводит к застойным процессам в нижних отделах лёгких, особенно у курильщиков и сердечников. Но параллельно могут страдать бедренные, плечевые и суставы нижней челюсти, что отмечается примерно у каждого четвёртого пациента. А вот мелкие суставы кистей и стоп почти не участвуют в патологическом процессе.

Суставы отекают, припухают, у кого-то процесс воспаления краток, у кого-то продолжителен. Не происходит внутри сустава обычного для всех артритов процесса — нет разрушения хряща и кости, но это мало облегчает жизнь больному, потому что сустав также ограничен в подвижности. Могут локально болеть места прикрепления сухожилий крупных мышц к костям, но это всё-таки нечастое проявление ББ. Тугоподвижность суставов, что ощущается как утренняя скованность, включена в диагностические критерии заболеваний суставов ревматологической природы: ревматоидный артрит, артроз и болезнь Бехтерева.
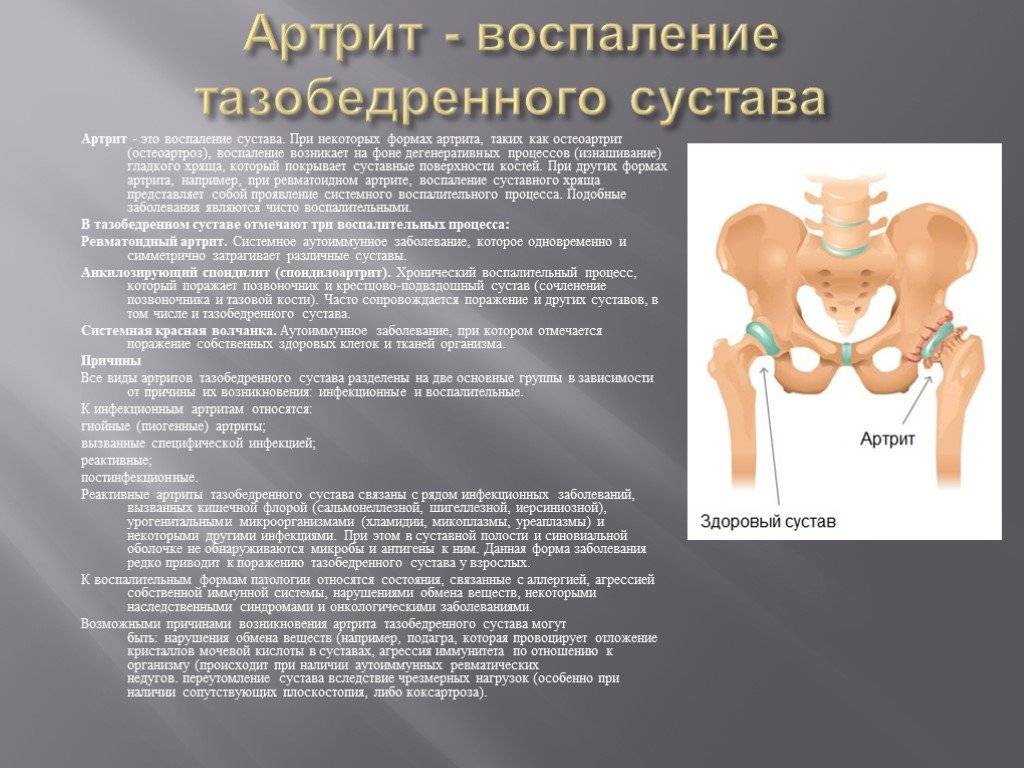
Трохантерит: признаки, симптомы и лечение
При данном заболевании воспаление поражает непосредственно тазобедренную часть скелета, большой вертел ТБС (трохантер). По-другому эту патологию называют вертельным бурситом. Болевая симптоматика при вертельном бурсите часто похожа на признаки тазобедренного коксартроза. При трохантерите воспалительный процесс охватывает сухожилия и мышечные связки, расположенные на поверхности большого вертела бедра.
Чаще всего диагностируют поражение только одного тазобедренного вертела. Причем трохантерит, в сравнении с артрозом ТБС, не сопровождается ограничениями в двигательной активности.
В зависимости от местоположения воспалительного процесса, трохантерит может быть:
- асептической формы – воспаление охватывает синовиальную оболочку, но патогены в процессе не участвуют;
- септического течения – инфекционный, бактериальный, вирусный либо грибковый патоген распространяется по всей области таза. Гнойно-воспалительным процессом оказываются охвачены и другие поверхности в органах жизнедеятельности;
- туберкулёзной формы – достаточно редкая болезнь, по большей части диагностируется в детском возрасте. Отличительной особенностью является распространение воспаления как на большой вертел, так и на прилегающие к костям бедра ткани.
Возможные факторы формирования воспаления:
- избыточная масса тела;
- наличие анатомических нарушений в районе таза и ног;
- переохлаждения;
- проблемы с эндокринной системой;
- чрезмерные физические нагрузки.
Чаще всего трохантерит диагностируют у женщин 25-30-летнего возраста или во время климакса на фоне нарушений в гормональном фоне.
Независимо от возрастной категории и пола пациента болевые признаки, свойственные трохантериту, могут проявиться на фоне проблем с кальциевым обменом и после выраженного поражения костей и суставов остеопорозом.
Лечение врач подбирает, учитывая происхождение воспалительного процесса, протекающего в большом вертеле. Если причина развития патологии кроется в инфицировании организма, показан прием антибиотиков. Асептическая форма заболевания подразумевает лечение нестероидными противовоспалительными средствами. При обнаружении туберкулёзного трохантерита врач назначает медикаменты противотуберкулезной группы.
Благодаря интенсивному лечению буквально спустя 2 недели человека удается полностью вылечить. Главное условие – вовремя обратиться к специалисту.
Необычные, но типичные проявления
Из сотни больных только у трёх болезнь может начинаться совсем странно с поражения глаза, обычно, его сосудистой оболочки, псориаза, воспаления слизистой кишечника. Далеко не всегда эти симптомы идут рука об руку, чаще с небольшим интервалом последовательно воспаляется глаз, краснеет, как положено, наличествует слезотечение и светобоязнь. Офтальмолог лечит увеит долго и не совсем успешно. Заболевание глаза затухает, потом вспыхивает вновь, берутся анализы на разных возбудителей, правда, ничего плохого не находят.
После пациент отправляется к дерматологу с какими-то шелушащимися бляшками на коже, ему выставляют диагноз «псориаз». Но через пару другую недель начинается маета поносами с болями в животе, чем занимается уже гастроэнтеролог, который, как правило, связывает воедино всё случившееся за последние месяцы, и направляет пациента к ревматологу.
А возможен ещё клинический сюжет с развитием аритмии после поражения глаз и кожи. При кардиологическом обследовании находят воспаление внутренней оболочки аорты, что само по себе совсем уж редкость. Кардиолог связывает всё произошедшее и направляет пациента к коллеге ревматологу.
А может случиться вариант с поражением почек, причём в любом предварительном наборе симптомов: поражение кожи с глазами или без глаз, с поносами или без, с нарушением ритма или без оного. В общем, всё непросто и бессистемно, если на фоне таких клинических проявлений есть хоть какой-то намёк на поражение суставов позвоночника, то до постановки правильного диагноза пройдёт меньше времени.
Причины
В каждой трубчатой кости ребенка (в руке или ноге) есть зоны роста, на конце костей состоящие их хряща. Хрящевая ткань не такая прочная, как костная и поэтому больше подвержена повреждению и избыточные нагрузки на зоны роста может привести к отеканию и болезненности этой зоны. Во время физической активности, где много бега, прыжков и наклонов (футбол, баскетбол, волейбол и балет) мышцы бедра у ребенка растягивают сухожилие – четырехглавой мышцы, соединяющей коленную чашечку к большеберцовой кости.Такие повторяющиеся нагрузки могут приводить к небольшим надрывам сухожилия от большеберцовой кости, что в результате приводит к появлению отека и болям, характерным для болезни Осгуд-Шлаттера болезни. В некоторых случаях организм ребенка пытается закрыть этот дефект ростом костной ткани, что приводит к образованию костной шишки.
Лечение тазобедренного сустава
Лечение заболеваний ТБС назначают исключительно после комплексного обследования, учитывая полученные результаты. При тазобедренных патологиях показаны не только медикаментозные препараты, но и народные средства (если отсутствуют медицинские противопоказания). Во время восстановления рекомендовано посещение физиотерапевтических процедур. В экстренном случае больному может быть назначена операция.
Медикаментозные средства
Подбор лекарственных препаратов осуществляется травматологом или ортопедом с учетом диагностированного заболевания, состояния пациента и индивидуальных особенностей его организма. Главное, соблюдать прописанную дозировку, так как медикаменты способны провоцировать развитие негативных реакций.
При проблемах с тазобедренным суставом в зависимости от симптомов показано лечение медикаментами таких фармакологических групп:
- Нестероидными противовоспалительными препаратами (Налгезином, Диклаком) для ослабления болезненных проявлений и воспалительного процесса. Лекарства в форме таблеток рекомендовано принимать по 2-4 штуки в течение 2 недель.
- Хондропротекторами (Хондроксидом, Структумом) для активизации восстановительных процессов в хрящевой ткани. Максимальная доза для взрослого человека – 0,5 г перорально дважды в день. Длительность курсовой терапии – полгода.
- Ангиопротекторами (Пентоксифиллином, Стугероном) для улучшения циркуляции крови в тазобедренном отделе. Рекомендованная дозировка для взрослого – 0,2 г трижды в день после приема пищи. Продолжительность курсового лечения тазобедренного сустава – от 1 до 3 месяцев.
- Стероидными препаратами (Дипроспаном, Дексаметазоном) для внутримышечного введения. Взрослому пациенту препарат вводят однократно в течение недели в дозировке 1-2 мл.
- Анальгетиками (Лидокаином, Новокаином) для подкожного либо внутримышечного введения. Взрослому лекарство вводят в дозировке 5-20 мг.
- Миорелаксантами (Мидокалмом, Баклосаном) для снятия мышечных спазмов, снижения давления, оказываемого на сосуды кровеносной системы. Лекарства следует принимать 2-3 раза в сутки по 50-150 мг.
- Сосудорасширяющими препаратами (Тренталом, Актовегином) для расширения сосудов, активизации трофика и кровообращения в тазобедренном суставе. Рекомендованная дозировка для взрослых пациентов – до 2-3 раз в день по 100-200 мг.
Если больного беспокоят сильные боли, показано проведение внутрисуставных уколов введением лекарственных средств, способных заменить синовиальную жидкость.
Средства нетрадиционной медицины
Комплексная терапия при тазобедренных патологиях подразумевает использование народных средств. Главное, чтобы отсутствовали серьёзные медицинские противопоказания. Прежде чем прибегнуть к помощи подобных методов, надо проконсультироваться с доктором.
В сочетании с медикаментозными препаратами можно воспользоваться такими народными средствами:
- Мазью. Для приготовления надо смешать в равном объёме жидкий мёд с глицеридом, йодом и 96% спиртом. Полученный состав поставить в тёмное место настаиваться на 12 часов. Готовым средством смазываем пораженную зону и оставляем, пока средство полностью впитается. По завершении процедуры делаем 2-часовой перерыв.
- Настойкой на грецком орехе. Надо высыпать в банку стакан перегородок, налить туда же 0,5 л водки, плотно закупорить и поставить в тёмное место на 21 день. Готовое средство процеживаем и употребляем по 1 чайной ложке дважды в день.
- Травяной сбор. Для него требуется взять по 2 столовые ложки корневища таких растений – лопух, ива, петрушка, а также листочки березы и липовый цвет. Растительную смесь заливаем кипятком (0,5 л), ставим на плиту, кипятим на минимальном огне в течение 10 минут. Затем остужаем и процеживаем. Готовое средство принимаем перорально трижды в день по 125 мл.
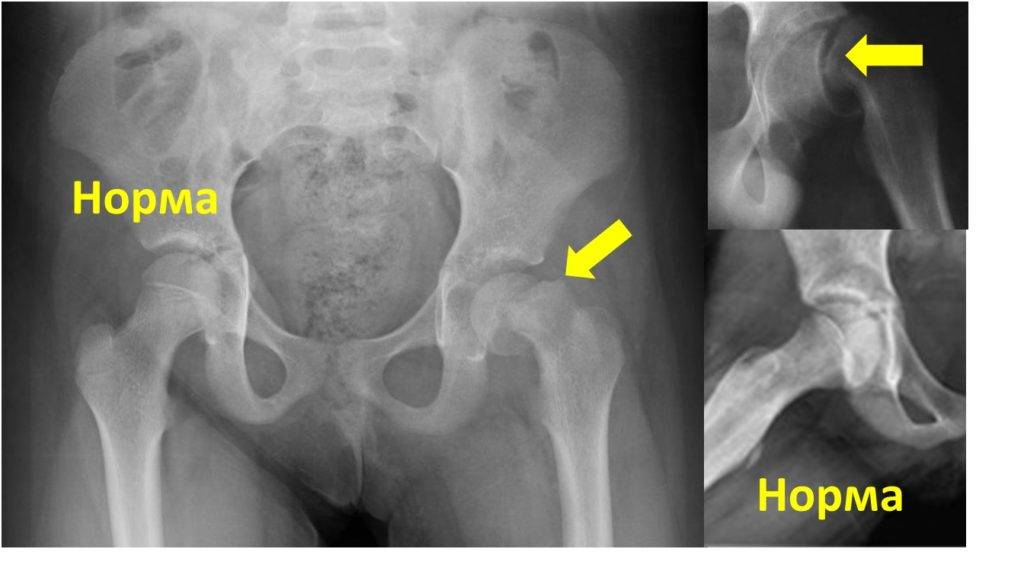
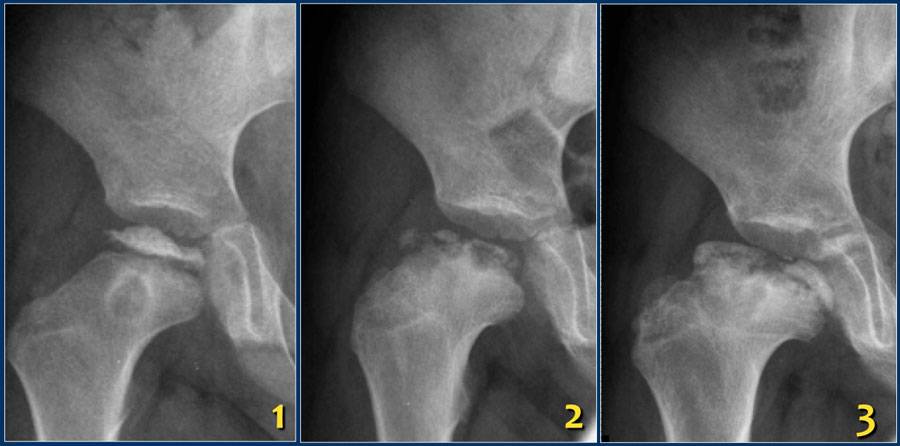
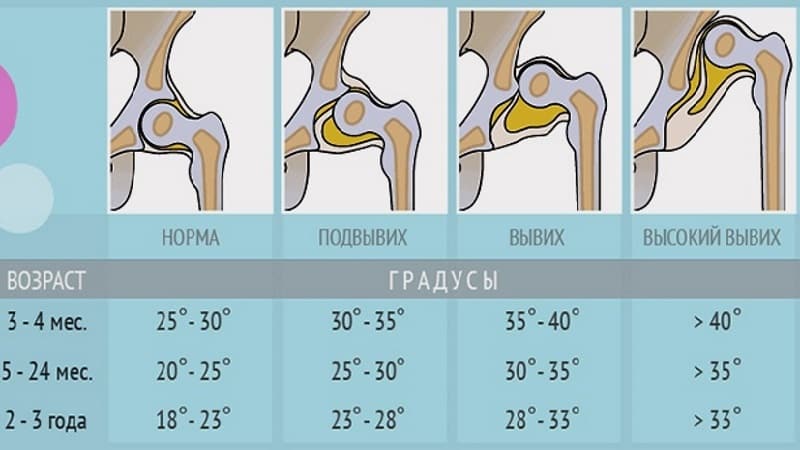
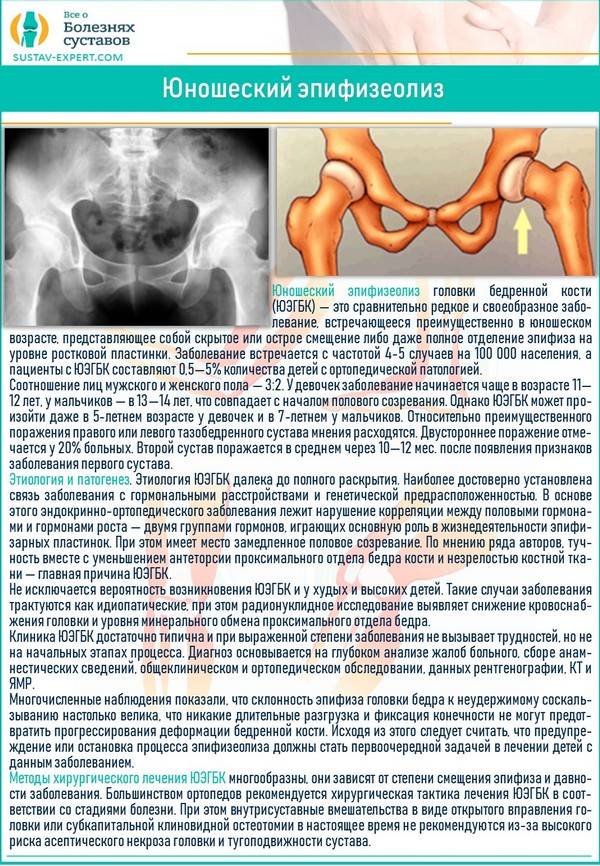
Когда можно заподозрить дисплазию?
Существует множество вариантов определения дисплазии, но их точность вызывает сомнения:
Самый популярный способ, о котором слышала, пожалуй, любая мама – по асимметрии кожных складок. Каждый человек — это индивидуальность, поэтому развитие подкожной клетчатки вовсе не показатель.
Разная длина ног. Редко можно заподозрить дисплазию по такому критерию. Мало кому удаётся увидеть невооруженным взглядом разницу, ведь многое зависит от укладки малыша.
Ограничение подвижности ноги
Это замечают у детей старше года, но особо бдительные дедушки и бабушки могут обратить внимание и раньше. Причиной является маленький памперс, неудобный матрац и ряд других нюансов
Этот способ надёжностью не располагает.
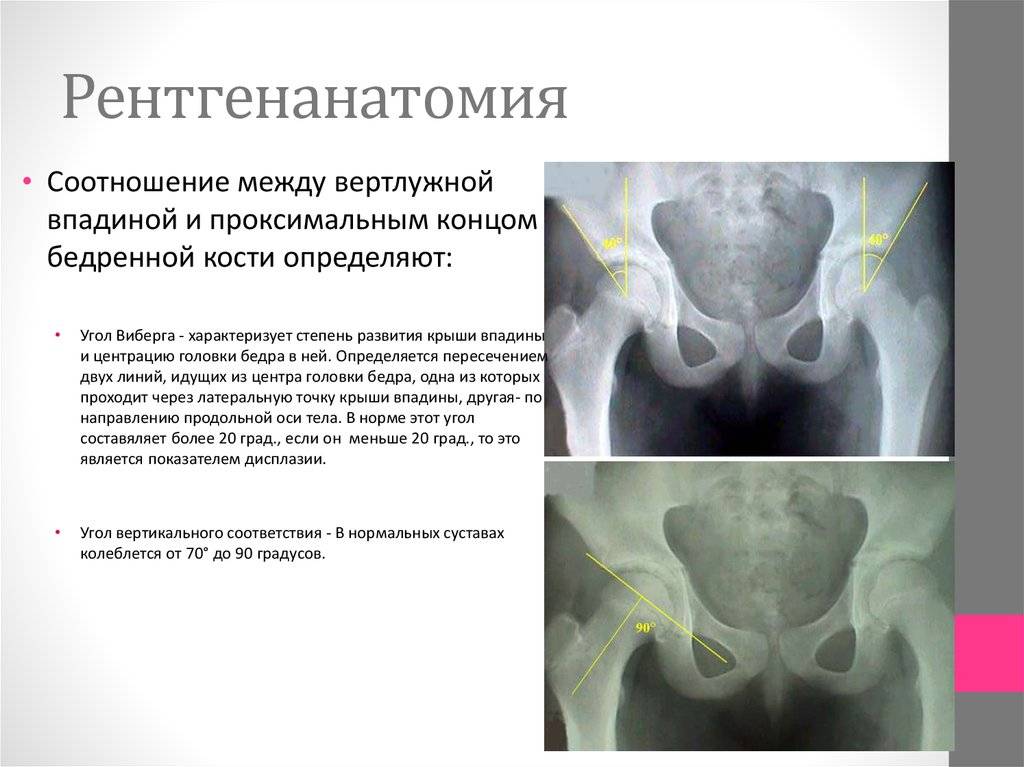
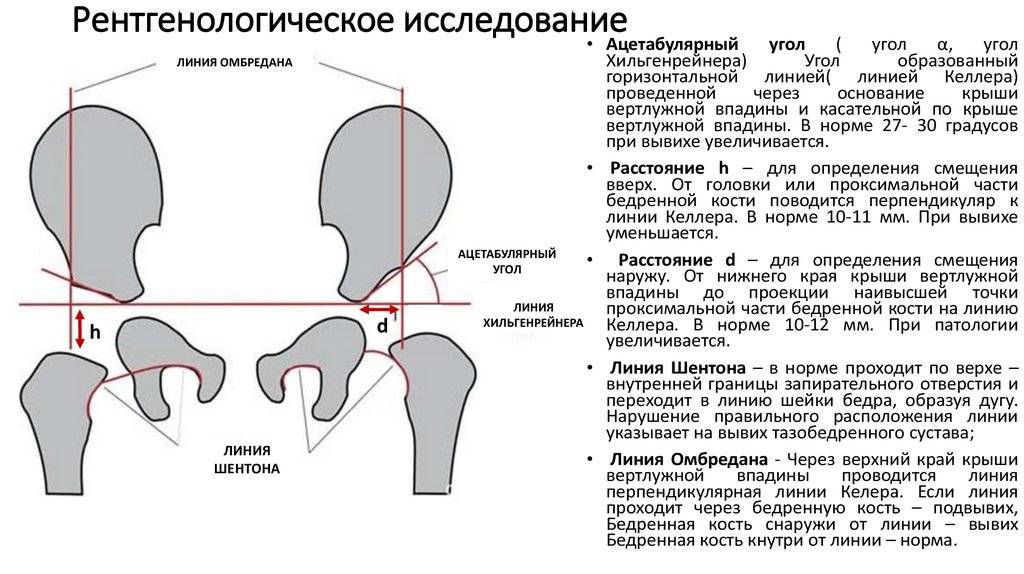
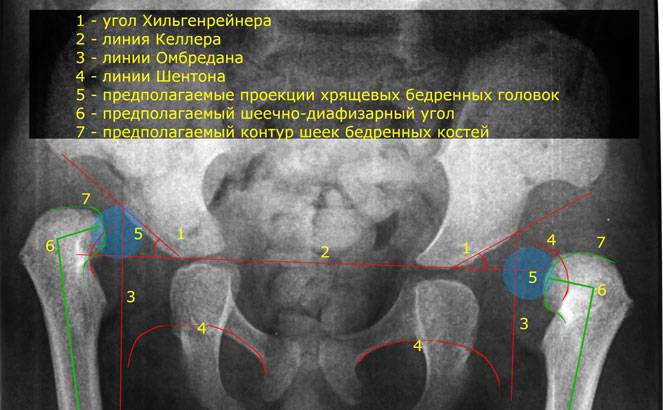
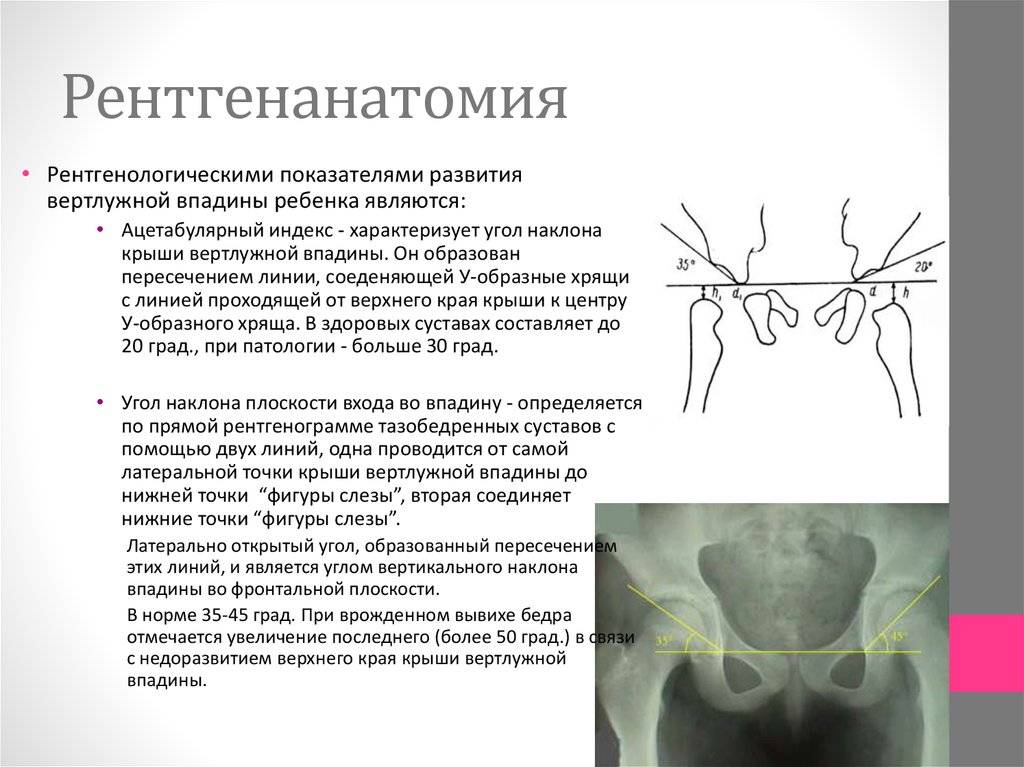
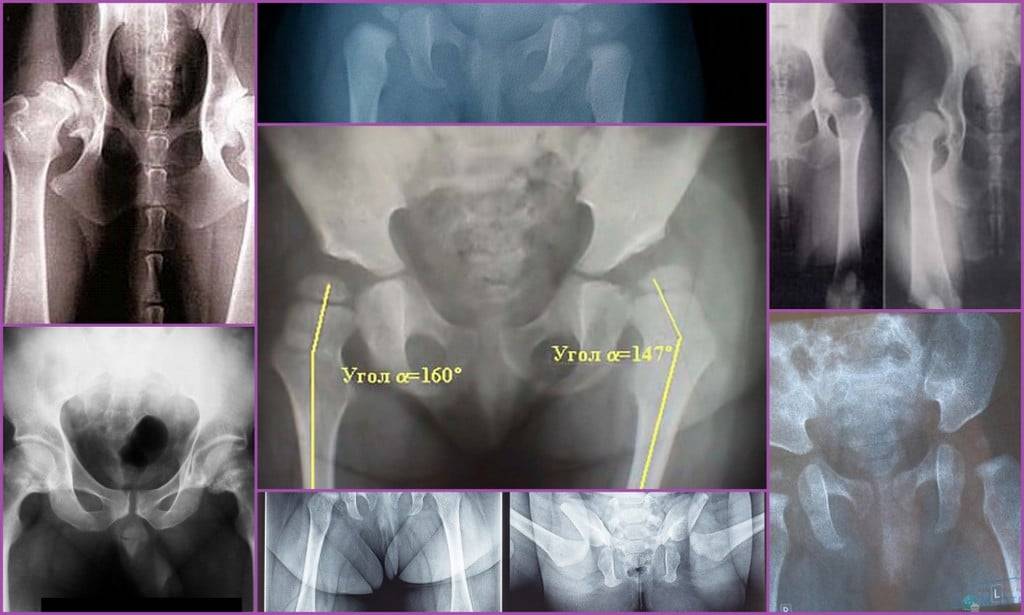
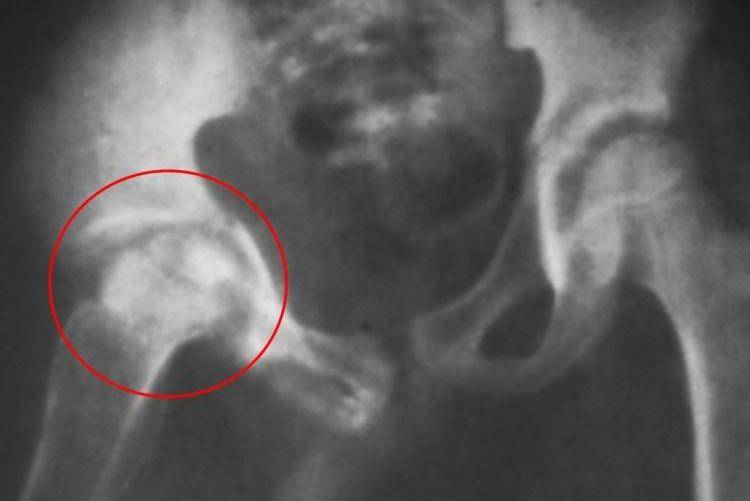
«Золотым стандартом» диагностики принято считать рентгенографическое исследование, которое расставляет все точки над «і». Его необходимо проходить в три месяца, всем деткам без исключения, для своевременной диагностики заболевания.
Более современной и методикой считается ультразвуковое исследование. Его часто используют в больницах, но это лишь пустая трата денег и времени, ведь полученные данные не показывают точной и полной картины патологии.
Лечение тазовой боли у мужчин
Методики лечения напрямую зависят от причины, которая их вызвала. В любом случае его проводят комплексно. Так, при туберкулёзе простаты назначают приём медикаментозных средств против туберкулёза «Салюзида», «Метазида», применяют терапевтические методики. При наличии показаний прибегают к операции — кавернотомии.
При фиброзе простаты усилия направляют на ликвидацию склероза простаты, для чего применяют хирургическое вмешательство, направленное на устранение поражённых участков и восстановление проходимости мочевых путей. Помимо этого, лечение тазовой боли у мужчин может включать в себя физиотерапевтические и местные процедуры, занятия ЛФК, направленные на стимулирование кровотока ног. Не рекомендуется приём алкоголя, табакокурение, потребление острой пищи.
К какому врачу обращаться?
Визит к врачу просто необходим, если боли не прекращаются долгое время и сопровождаются лихорадкой, онемением нижних конечностей, тошнотой, или если они возникли вследствие травмы. Если вы хотите быть уверены в том, что вам правильно поставят диагноз и проведут лечение на высоком качественном уровне, обращайтесь в клинику ЦЭЛТ. Для того чтобы стать нашим пациентом и избавиться от болевого синдрома, не обязательно иметь московскую прописку. Обращайтесь к врачу, и в зависимости от характера боли, причины её возникновения и сопутствующих симптомов вас направят к одному из наших специалистов:
- специалисту по лечению боли;
- травматологу-ортопеду;
- ревматологу;
- неврологу;
- онкологу;
- физиотерапевту;
- гинекологу;
- урологу.
Почему так важно своевременно обращаться к врачу?
Болевая симптоматика в области таза может сигнализировать о целом ряде заболеваний мочеполовой и двигательной системы, а также желудочно-кишечного тракта. Приём обезболивающих средств лишь устранит на время симптом, однако причина, вызвавшая его, устранена не будет — и заболевание продолжит своё развитие, что опасно для здоровья и жизни. Своевременно обратившись к врачу, пройдя диагностическое исследование, пациент узнает причину боли и совместно с врачом сможет направить усилия на её устранение, избежав куда более серьёзных последствий, необратимости процессов, а иногда — и хирургического вмешательства. Ни в коем случае не откладывайте свой визит к врачу, если:
- болевая симптоматика имеет интенсивный приступообразный характер;
- в моче или кале обнаружена примесь крови;
- болят внутренние органы;
- присутствует , тошнота, высокая температура тела;
- у женщин наблюдается маточное кровотечение.
Наши врачи
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Волошин Алексей Григорьевич
Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 18 лет
Записаться на прием
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием
Полонская Наталия Михайловна
Врач – невролог
Стаж 18 лет
Записаться на прием
Лечение тазовой боли
Лечение тазовой боли определяется причинами, вызвавшими ее. Даже в том случае, когда исключены причины боли, связанные с поражением внутренних органов, пациентам можно помочь! Современная медицина предлагает целый ряд методик, благодаря которым можно устранить не только болевой синдром, но и заболевание, которое его вызвало. К ним относят:
- медикаментозное лечение, предусматривающее приём лекарственных средств;
- различные виды терапии: тканевую, сосудистую, микроциркуляторную;
- устранение биомеханических нарушений костно-мышечного аппарата таза;
- коррекцию психологического состояния;
- оперативные вмешательства при наличии соответствующих показаний или отсутствия эффекта при применении консервативных методик лечения.
- Боль в шее
- Онкологическая боль
Подагра
У людей старше 40 лет достаточно часто диагностируется подагра. Это хроническое заболевание, возникающее при нарушении пуринового обмена. В результате в крови увеличивается уровень мочевой кислоты – возникает гиперурикемия. Подагра поражает преимущественно мужчин старше 40 лет, ею страдает около 0,1% людей. Сегодня заболевание встречается и в более молодом возрасте.
Особенности протекания подагры у мужчин и женщин
Особенности современного течения подагры во многом связаны с тем, что заболевание все чаще развивается у лиц молодого возраста и характеризуется более тяжелым течением, что проявляется множественным поражением суставов, частыми и длительными обострениями, ранним развитием осложнений, а также частым вовлечением в процесс почек и сердечно-сосудистой системы.
У женщин пик заболевания приходится на возраст старше 60 лет. Подагра может развиваться на фоне заболеваний почек, гематологических заболеваний, псориаза, онкологических заболеваний. При острой форме подагрического артрита боли интенсивно нарастают в одном суставе, он опухает, заметно покраснение кожи.
У мужчин подагра чаще поражает суставы стопы, преимущественно большого пальца. Движение больного сустава из-за сильной боли невозможно. Боль усиливается даже при легком прикосновении. У женщин поражаются кисти. Особенностью острого подагрического артрита является возможность спонтанного и полного выздоровления. При этом до начала хронической стадии ревматического заболевания между приступами подагры могут отсутствовать какие-либо симптомы.
По прошествии времени приступы протекают тяжелее. Процесс распространяется на новые суставы верхних и нижних конечностей, а также на внутренние органы (сердечно-сосудистую систему и почки).
Стоит отметить, что благодаря своевременному диагностированию подагры на ранних стадиях и проведению правильной терапии врачам удается сохранить трудоспособность пациентов и улучшить прогнозы болезни суставов.
Что еще применяют для лечения ребенка:
- физиотерапию , в частности, электрофорез с кальцием на область тазобедренного сустава;
- массаж ;
- лечебную физкультуру. Массаж и лечебную физкультуру должен проводить только специалист.
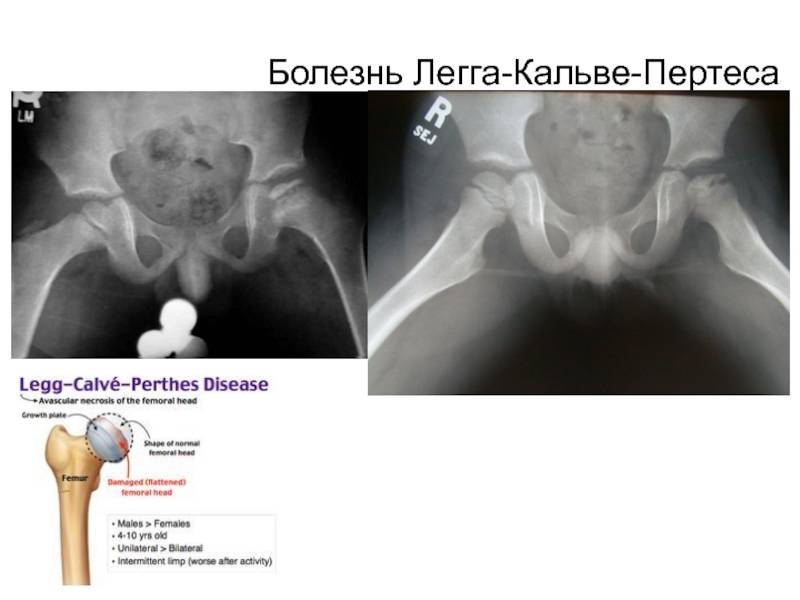
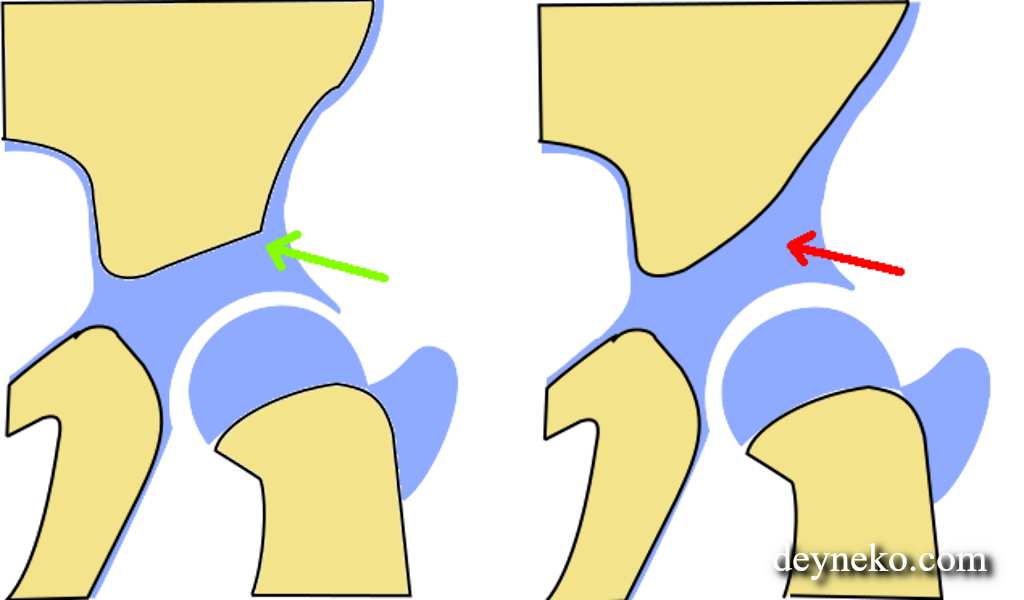
Самое главное — не прерывать лечения. Иногда случается, что родители снимают шины и другие фиксирующие устройства, не проконсультировавшись с ортопедом. Ни в коем случае не следует этого делать, поскольку недолеченный врожденный вывих бедра может привести к развитию диспластического коксартроза. Это тяжелое инвалидизирующее заболевание тазобедренных суставов, проявляющееся болями, нарушением походки, снижением объема движений в суставе. Лечение такого состояния может быть только оперативным.
При консервативном (то есть безоперационном) лечении врожденного вывиха бедра ребенок долго не ходит. Понятно желание родителей увидеть свое чадо на ножках к исходу первого года жизни. Но без разрешения ортопеда ребенка ставить на ноги нельзя , ведь можно лишиться всех с таким трудом достигнутых успехов в лечении врожденного вывиха бедра.
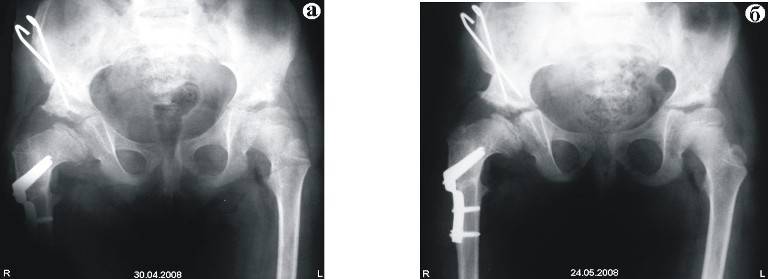
При неэффективности консервативного лечения проводится операция. Суть операции — вправление головки бедренной кости и восстановление анатомического соответствия элементов тазобедренного сустава. Объем операции определяется сугубо индивидуально (иногда в процессе лечения может потребоваться несколько операций). После операции проводится длительная фиксация, затем восстановительное лечение с использованием адекватной физической нагрузки на суставы, лечебной физкультуры, массажа и физиотерапии.
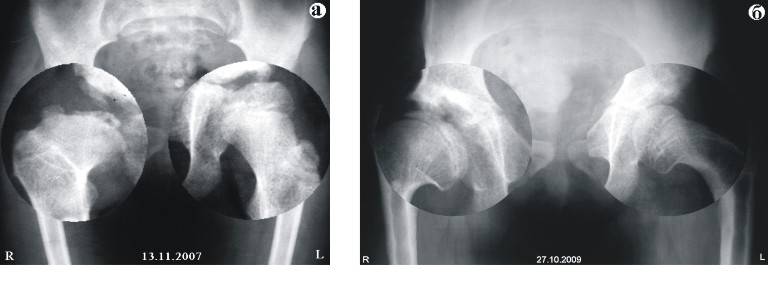
Важно тщательно соблюдать все рекомендации врача – это позволит избежать развития осложнений и, в большинстве случаев, к 1-2 годам снять диагноз