Популярные вопросы
- Когда ставят диагноз бесплодие?
Для начала нужно понять, что такое бесплодие, и когда пара получает этот диагноз. Бесплодными считаются партнеры репродуктивного возраста, которые ведут регулярную сексуальную жизнь, не используя средств контрацепции. Если за год паре не удается забеременеть, у нее есть веский повод обратиться к специалисту.
Диагноз бесплодие подтверждают такие анализы, как спермограмма, УЗИ, исследование уровня гормонов, мазки, гистологическое и эндоскопическое обследование.
- Как определить бесплодие у женщин?
Ответ на вопрос, как можно определить бесплодие у девушки или женщины, очень прост: посетите консультацию акушера-гинеколога. Врач соберет анамнез, проведет гинекологический смотр, возьмет необходимые анализы. Возможно, уже этого будет достаточно, чтобы диагностировать бесплодие. В противном случае специалист назначит другие виды исследований, призванные выявить ту или иную форму бесплодия.
- Как определить форму бесплодия?
При определении типа бесплодия говорят также о первичном и вторичном бесплодии. В случае первичного бесплодия нарушение репродуктивной функции у женщины фиксируется впервые, а мужчина не имеет и не имел способности к оплодотворению. Вторичное бесплодие диагностируется, когда у женщины была хотя бы одна беременность вне зависимости от партнера и результата завершения данной беременности. Если речь идет о мужском бесплодии, то ранее от данного мужчины была зафиксирована беременность, но теперь его репродуктивная функция утрачена в силу той или иной причины.
- Можно ли зачать ребенка при мужском бесплодии?
При квалифицированном лечении многие пары даже с тяжелыми формами бесплодия у мужчин могут зачать ребенка. Поэтому не следует воспринимать диагноз мужское бесплодие как конец всех надежд о желанной беременности. На данный момент более 40% бесплодных супружеских пар, соблюдавших рекомендации своего врача и прошедших лечение, смогли забеременеть. Тем, для кого естественное зачатие невозможно, всегда можно предложить альтернативный метод оплодотворения. Когда имеет место мужской фактор бесплодия, ЭКО, внутриматочная инсеминация довольно эффективны.
Как реагировать на диагноз бесплодие?
Женщины склонны эмоционально реагировать, когда им ставят диагноз бесплодие. Их можно понять, однако бесплодие – это не приговор и не полное отрицание возможности иметь детей. Это особое состояние, которое может быть даже у здоровых женщин
Важно осознать, что женское бесплодие в огромном количестве случаев можно вылечить – для этого разработано множество способов диагностики и методов лечения – как консервативных, так и хирургических.
Преимущества лечения перитонеального канцероматоза в МНИОИ имени П.А. Герцена – филиале ФГБУ «НМИЦ радиологии» Минздрава России
Программа лечения перитонеального канцероматоза определяется междисциплинарным консилиумом врачей, в который входят специалисты экспертного класса ФГБУ «НМИЦ радиологии» Минздрава России. Метод применения аэрозольной химиотерапии под давлением (PIPAC) был впервые испытан в Германии, а Московский научно-исследовательский онкологический институт им. П.А. Герцена – филиал «НМИЦ радиологии» Минздрава России еще в 2013 году стал вторым в мире центром, приступившим к изучению и внедрению данной методики. Проведённая за истекшие 6 лет масштабная научно-практическая работа позволила институту занять лидирующие позиции в этой области и первым в мире доказать целесообразность применения аэрозольной химиотерапии в качестве одного из основных методов лечения у пациентов, страдающих перитонеальным канцероматозом.
Общее описание
Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Показания к назначению спермограммы
- выявление мужского фактора в бесплодном браке;
- простатит;
- варикоцеле;
- инфекции и травмы мужских половых органов;
- гормональные нарушения;
- подготовка к ЭКО или ICSI.
Требования к образцам биоматериала
Материал для исследования собирается путем мастурбации в специальную стерильную посуду после не менее чем 2-дневного, но не более 7-дневного воздержания. В этот период запрещается употребление алкоголя, нельзя принимать лекарственные препараты, посещать баню или сауну, подвергаться воздействию УВЧ.
Терминология, применяемая для характеристики нарушений в спермограмме
- нормоспермия — нормальная сперма;
- олигоспермия — снижение объема эякулята менее 2 мл;
- полиспермия — повышенное количество сперматозоидов в эякуляте или его увеличенный объём (более 8-10 мл);
- олигозооспермия — снижение количества сперматозоида в эякуляте менее 20 млн в 1 мл;
- астенозооспермия — снижение подвижности сперматозоидов;
- аспермия — отсутствие в эякуляте сперматозоидов и клеток сперматогенеза;
- азооспермия — в эякуляте отсуствуют сперматозоиды, однако присутствуют клетки сперматогенеза и секрет простаты;
- гемоспермия — наличие эритроцитов в сперме;
- лейкоциотоспермия — число лейкоцитов в эякуляте превышает 1 млн/мл;
- пиоспермия — наличие гноя в сперме;
- тератоспермия — наличие в эякуляте более 50% аномальных форм спермиев.
Патологические изменения в спермограмме вызывают
- генетические (врожденные) заболевания — 80%;
- токсическое воздействие на организм алкоголя, лекарственных средств, рентгеновского и радиоактивного излучения — 80%;
- воздействие соединений свинца, ртути — 80%;
- хронические воспалительные заболевания мужских половых органов: простатит, везикулит и др. — 70%;
- варикоцеле — 80%;
- гормональные нарушения — 80%;
- нарушение проходимости семявыносящих протоков — 80%.
При диагностике мужского бесплодия при результатах, отличных от нормы, необходимо через 1-2 недели пересдать спермограмму. При оценке же ее результатов, следует помнить, что у одного и того же мужчины в течение года показатели спермы могут значительно изменяться, соответственно, мужчины даже с более низкими показателями могут быть фертильны.
Низкий АМГ И ЭКО
Если у женщины 35 лет не наступает беременность в течение года, говорят о сниженной фертильности. В такой ситуации необходимо как можно скорее пройти обследование, выяснить причину проблем с зачатием и, при необходимости, обсудить с лечащим врачом вопрос об использовании ВРТ. Если пустить ситуацию на самотек, в конечном итоге может быть слишком поздно что-либо исправить.
При низком АМГ проведение ЭКО возможно. Минимальное значение гормона при этом – 0,6 нг/мл. Наиболее благоприятные прогнозы при показателях от 2,4 до 6,8 нг/мл. Но результат ЭКО при низком АМГ зависит от многих факторов: точного уровня гормона, наличия хронических патологий у пациентки, качества биоматериалов (спермы и яйцеклеток), общего состояния организма женщины и т.д. Вот почему перед ЭКО необходимо пройти подробную комплексную диагностику, нормализовать (при необходимости) массу тела, скорректировать образ жизни, отказаться от вредных привычек.
Недостаточность лютеиновой фазы НЛФ
Что же такое НЛФ? В норме в организме женщины после овуляции начинает вырабатываться лютеинизирующий гормон, о котором мы уже говорили ранее. Под действием этого гомона в яичнике образуется желтое тело (лат. corpus luteum), вырабатывающее прогестерон. Недостаточная выработка этого гормона во второй половине цикла называется недостаточностью лютеиновой фазы и проявляется в нарушении функционирования маточных труб (в результате зигота может не попасть в полость матки) и недостаточной секреторной трансформации эндометрия, т.е. его готовности принять эмбрион. Это состояние может приводить к бесплодию или спонтанным выкидышам в I триместре беременности. Диагностика НЛФ заключается в:
- Оценке роста фолликулов и эндометрия в течение всей менструального цикла,
- Определении уровня прогестерона в крови во вторую половину цикла,
- Биопсии эндометрия (Пайпель-биопсии) в конце второй половины цикла.
Лечение НЛФ направлено на восполнение недостатка прогестерона гормональными препаратами во вторую фазу менструального цикла.
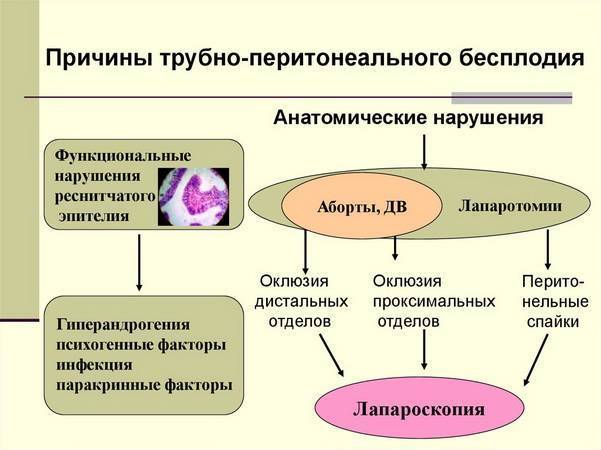
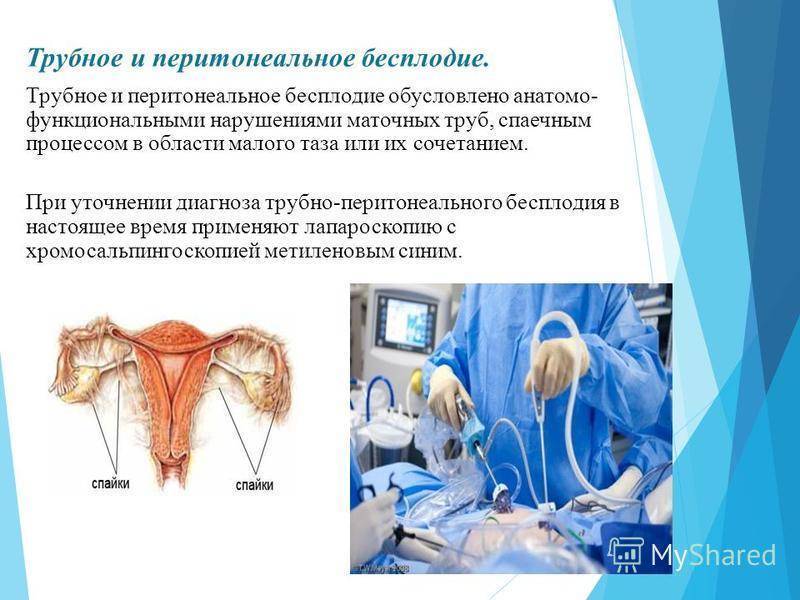
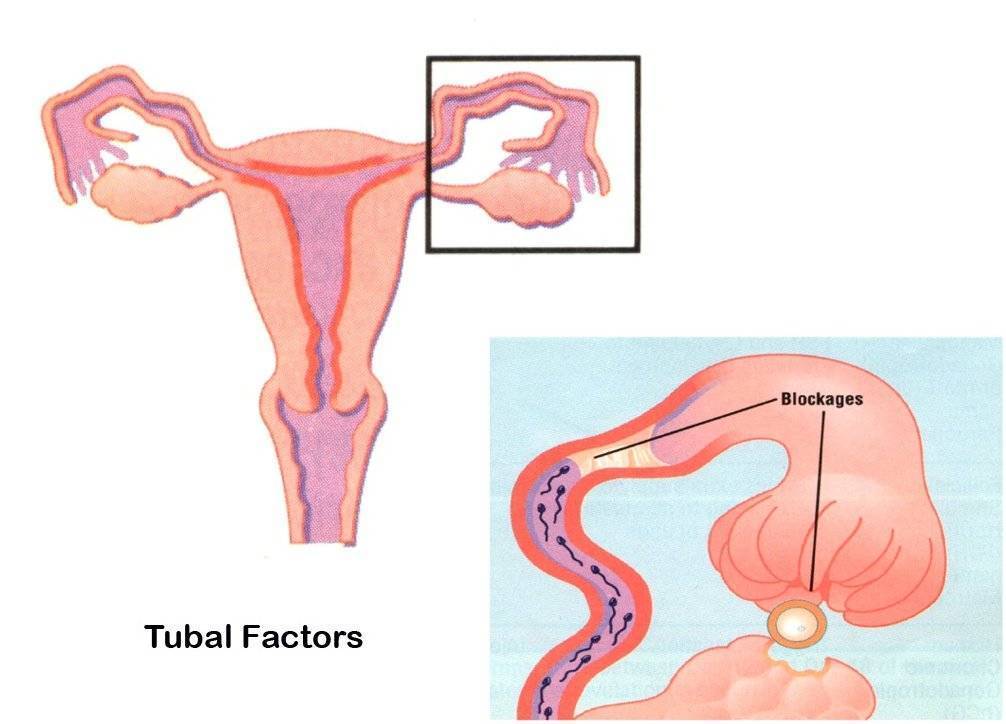
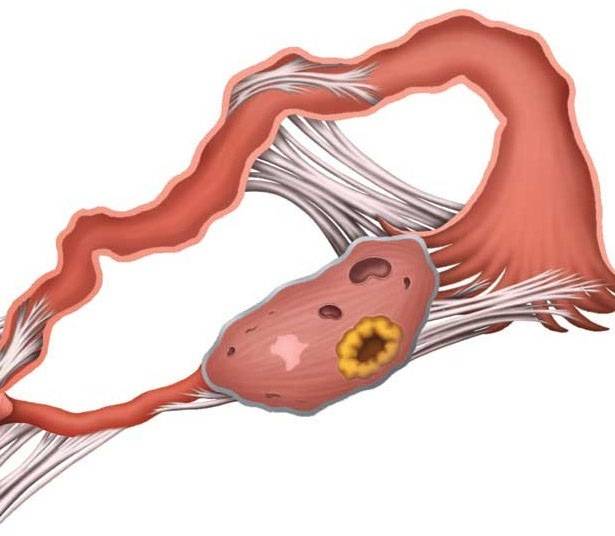
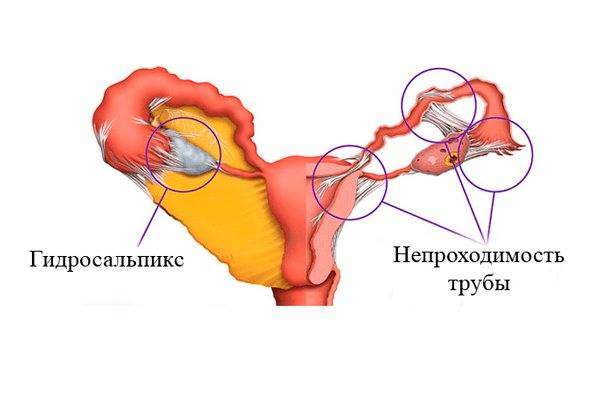
Осложнения и профилактика ТПБ
Для многих женщин трубно-перитонеальное бесплодие влечет самые неприятные последствия. Помимо абсолютного бесплодия повышается риск осложнений в функционировании почек, кишечника, так как они постепенно вовлекаются в патологические процессы. Микробные инфекции снижают сопротивляемость организма, влияют на гормонопродуцирующие органы, в частности, на яичники.
Профилактика осложнений заключается в регулярном прохождении гинекологического осмотра и курсов поддерживающей или противовоспалительной терапии. Во многих случаях избежать развития тяжёлых патологий – эндометриоза, рака яичников, матки – помогает операция по удалению маточных труб.
Чтобы записаться на прием или получить консультацию, звоните по круглосуточному номеру
+7 (495) 150-36-41
или заполните форму
Запись на прием
Почему стоит обратиться в Medical Plaza
Наши преимущества в лечении бесплодия уже оценили сотни счастливых пар, которым удалось зачать долгожданного ребенка. Медицинский центр Medical Plaza имеет огромный опыт в сфере репродуктивных технологий и предлагает своим пациентам полную диагностику мужчин и женщин по направлению врача-репродуктолога.
Наш медицинский центр оснащен всем необходимым оборудованием для процедур ИКСИ и ПИКСИ (введение сперматозоидов в яйцеклетку в лабораторных условиях), вспомогательного хэтчинга эмбрионов и выполнения полного цикла ЭКО. Наши профессиональные эмбриологи проводят оценку морфологических признаков эмбрионов с целью определения наивысшего потенциала для имплантации в стенку матки.
Medical Plaza работает в сфере онкофертильности. Мы предлагаем заморозку спермы и яйцеклеток людям, у которых обнаружены онкологические заболевания. После прохождения терапевтического курса, который может повредить половые клетки, наши клиенты смогут родить здоровых детей.
Мы гордимся тем, что помогли появиться на свет более пяти сотен малышей. Детки родились у счастливых пар не только в Украине, но и в Израиле, США, РФ, Португалии и других странах мира.
Шеечное бесплодие
Мы рассмотрели вопрос женского бесплодия в ключе большого числа факторов. Однако есть еще один – шеечный. Сперматозоидам необходимо попасть из влагалища в шейку матки, а из нее – в полость для дальнейшей встречи с яйцеклеткой в ампулярном отделе маточной трубы. Именно на этом уровне встречается первый барьер в случае мужского фактора бесплодия, а именно недостаточного количества и качества сперматозоидов, которые не могут пройти сквозь вязкий шеечный секрет. Если же мужской фактор исключен, прохождение нормальных сперматозоидов на этом уровне также может быть затруднено в виду двух видов причин:
- Иммунологических – наличие антиспермальных антител в слизи, вырабатываемой шейкой матки, которые способствуют обездвиживанию и гибели сперматозоидов
- Анатомо-функциональных – сюда относятся анатомические изменения шейки матки (врожденные пороки или повреждения в результате родов, абортов и т.д.) и функциональные, т.е. нарушающие нормальное функционирование клеток канала шейки (острые и хронические цервициты, гормональные изменения и др.)
Для диагностики данного фактора бесплодия выполняются такие исследования, как мазок с поверхности шейки матки, цервикального канала, влагалища для определения ЗППП, вирус папилломы человека (ВПЧ), флоры, наличия воспалительного процесса. Выявить шеечный фактор бесплодия также помогает посткоитальный тест, или проба Шуварского. Посткоитальный тест заключается в оценке цервикальной слизи под микроскопом в ближайшие часы после полового акта. Цель его – определить количество и подвижность сперматозоидов. Отсутствие их в слизи или наличие отдельных неподвижных при нормальной спермограмме – свидетельствует о наличии шеечного фактора (высоко вероятно присутствие антиспермальных антител). Преодоление шеечного фактора бесплодия заключается в лечении сопутствующих инфекционно-воспалительных процессов и выполнении внутриматочной инсеминации, т.е. искусственного введения спермы непосредственно в полость матки.
Яичниковое бесплодие (эндокринное)
Женские половые клетки закладываются в половых тяжах (будущих яичниках) еще на 6-ой неделе внутриутробного развития. И рождается девочка уже с определенным, ограниченным, запасом зародышевых фолликулов (половых клеток яичника) – около 2 млн. При этом большая часть этих клеток подвергнется обратному развитию (атрезии). Этот запас, или яичниковый резерв, начинает прогрессивно уменьшаться с начала менструаций, приводя в конечном итоге уже зрелую женщину к менопаузе. И лишь 300-350 фолликулов дойдут до полноценного развития в менструальном цикле. В этом заключается принципиальное отличие женских половых клеток от мужских.
Сперматозоиды в организме мужчины вырабатываются ежедневно, достигая нескольких миллионов. И период их созревания составляет 60-70 дней. Именно эта особенность позволяет проводить лечение, направленное на улучшение качества спермы, в случае выявления соответствующих проблем андрологом.
Диагностика мужского фактора бесплодия заключается в двух неинвазивных исследованиях – оценке спермограммы (количества и качества сперматозоидов) и определении количества антиспермальных антител (MAR-тест).
В связи с тем, что распространенность мужского фактора достаточно велика, а диагностика проста и проводится в короткие сроки, его оценка должна проводиться на начальных этапах обследования пары.
Основное событие, которое должно случаться в менструальном цикле – это овуляция. Овуляция – это выход яйцеклетки из зрелого фолликула.
Данное событие приходится чаще всего на середину цикла, или 14-ый день менструального цикла. Стоит отметить, процесс созревания этого фолликула сложен, он контролируется целым каскадом гормональных взаимодействий, начиная от структур в головном мозге (гипоталамус, гипофиз) и заканчивая взаимным влиянием соседствующих фолликулов. Для того, чтобы получить одну единственную яйцеклетку организм начинает стимулировать рост и последовательное развитие зародышевого фолликула еще за 85 дней до овуляции.
Схема гормональной регуляции внутренних половых органов.
*Основным регулятором овуляции является гипоталамо-гипофизарно-яичниковые взаимодействия. Но как видно из схемы на них могут влиять также гормоны щитовидной железы и надпочечников.
Так как овуляция является ключевым этапом будущего оплодотворения ее контроль является первоочередной задачей при диагностике бесплодия.
Наиболее простые и эффективные методы контроля овуляции – динамическое УЗИ (фолликулометрия) в первой и второй половине цикла, а также определение изменения гормонального фона (анализ крови).
Зачем проводить контроль овуляции, если менструации регулярные, всегда начинаются в срок?
Необходимо отметить, что менструация ≠ овуляция. Менструация – это лишь реакция эндометрия, ткани, выстилающей внутреннюю поверхность матки, на циклические гормональные колебания. В норме у женщины могут быть до 2-3 ановуляторных (без овуляции) менструальных циклов. Однако при некоторых заболеваниях, сопровождающихся изменениями гормонального фона, может наблюдаться постоянная ановуляция (СПКЯ, гиперпролактинемия и др.).
В случае отсутствия овуляции выполняется диагностика сопутствующих гормональных заболеваний после чего проводится
- гормональное лечение выявленных нарушений;
- медикаментозная стимуляция овуляции;
- в некоторых случаях – хирургическое лечение: электрокаутеризация (дриллинг) яичников – создание «насечек» на яичниках для стимуляции выхода яйцеклеток при синдроме поликистозных яичников (СПКЯ);
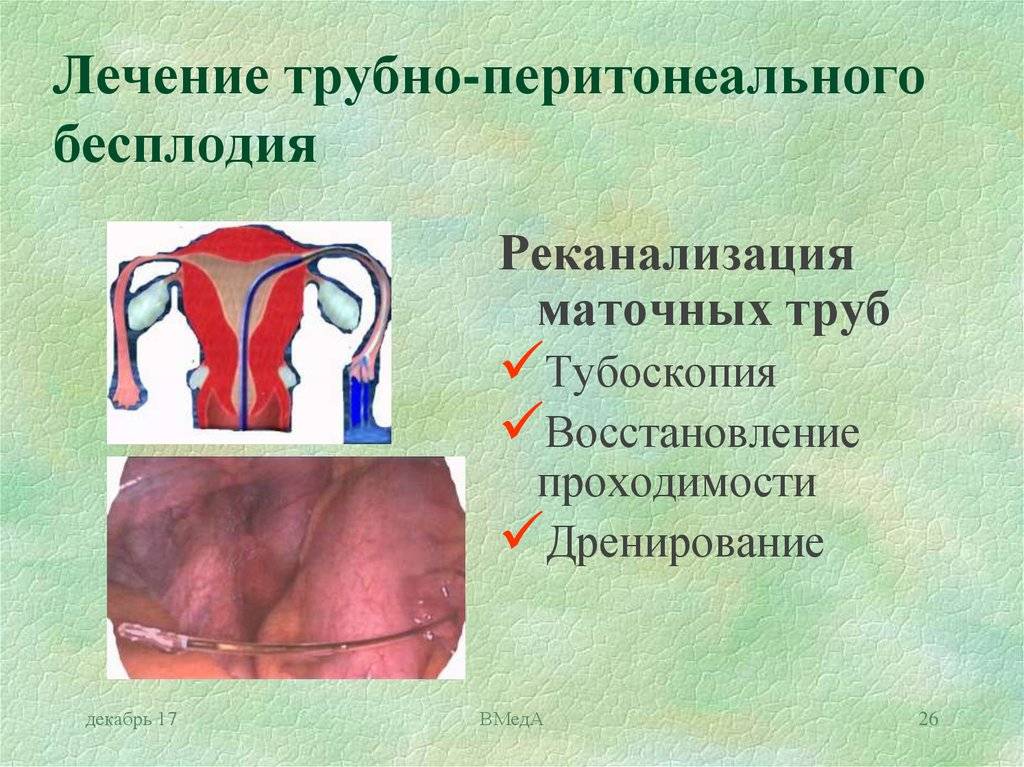
Лечение непроходимости маточных труб
Лечебная тактика определяется в зависимости от выявленных причин, спровоцировавших маточную непроходимость.
Лекарственная терапия устраняет функциональные причины непроходимости — воспаления, сосудистые или гормональные нарушения, заболевания, передающиеся половым путем и некоторые другие патологии. Пациентке могут назначить следующие препараты:
- противовоспалительные лекарства;
- гормональные препараты;
- антибактериальные средства;
- витамины;
- седативные медикаменты.
Консервативную терапию часто дополняют физиопроцедурами, которые ускоряют результаты лечения:
- электростимуляция матки и придатков;
- бальнеотерапия;
- электрофорез с применением лекарственных препаратов;
- гинекологический массаж.
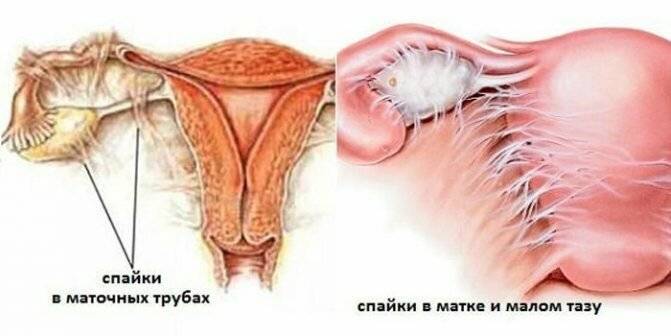
В случае механического закрытия просвета трубы придется пройти хирургическое лечение, которое проводится для устранения преграды или причины сдавливания. В этом случае врач выбирает подходящую методику оперативного вмешательства — лапароскопию, лапаротомию или реконструктивную хирургию. Во многих случаях эти методики в ходе операции взаимозаменяются из-за возникновения новых данных о причине непроходимости труб. Хирургическое вмешательство позволяет устранить новообразование, спайку или другую механическую преграду, остановить прогрессирующий перитонит или искусственно расширить просвет маточной трубы.
Возрастной фактор
Важно отметить, что в настоящее время женщины всё чаще стремятся иметь ребёнка после 35-40 лет, что объясняется желанием в достаточной степени утвердить свои жизненные позиции как будущей матери. Но не учитывают, что кумулятивный эффект многочисленных факторов бесплодия нарастает с возрастом, присоединяются новые влияющие на фертильность причины бесплодия, лечение которых может стать еще одной ступенью на пути к материнству. Гормональные изменения с возрастом становятся наиболее очевидными и необратимыми
Женщины часто теряют время на бесконечные обследования, необоснованную подготовку к предстоящей беременности различными медикаментозными и оперативными методами, а также увлекаются модными направлениями нетрадиционной медицины. Некоторые женщины совершают попытки самостоятельно решить проблему и используют такие способы лечения бесплодия, как физиотерапия, гомеопатия и др.
Такая потеря времени может играть решающую роль в невозможности достижения беременности с помощью ВРТ с созреванием собственных яйцеклеток. В случаях возрастного фактора бесплодия, несмотря на многочисленные современные методы лечения бесплодия, основным и единственным способом получить желанную беременность являются программы ЭКО с донорскими ооцитами. Таким образом, представляется возможным женщине старшего репродуктивного возраста с отсутствием внутриматочной патологии выносить и родить ребёнка.
Гормональный дизбаланс
Вторым камнем преткновения является такая причина бесплодия, как различные эндокринные нарушения в организме женщины, т.н. эндокринное бесплодие, зачастую имеющее сочетанный характер с другими факторами. Гормональный дисбаланс, возникающий на фоне хронического стресса, гипоталамо-гипофизарной дисфункции, в результате эндокринных заболеваний, вызывает стойкие нарушения физиологических процессов в организме, в том числе процессов естественного созревания фолликула и овуляции. В таких ситуациях обеспечить созревание полноценной клетки, способной к оплодотворению, помогут только методы вспомогательных репродуктивных технологий.
Лечение трубно-перитонеального бесплодия
Медикаментозное
Бесплодие трубного генеза, для которого характерно нарушение сократительной деятельности маточных труб, лечится медикаментозно: препаратами противовоспалительного действия, спазмолитиками. Для усиления эффекта проводятся психотерапевтические процедуры, массаж, бальнеотерапия.
Если непроходимость маточных труб вызвана воспалительными процессами, назначаются антибактериальные препараты, лекарства, повышающие иммунитет. Для рассасывания отёков и скопления жидкости применяется физиотерапевтическое лечение.
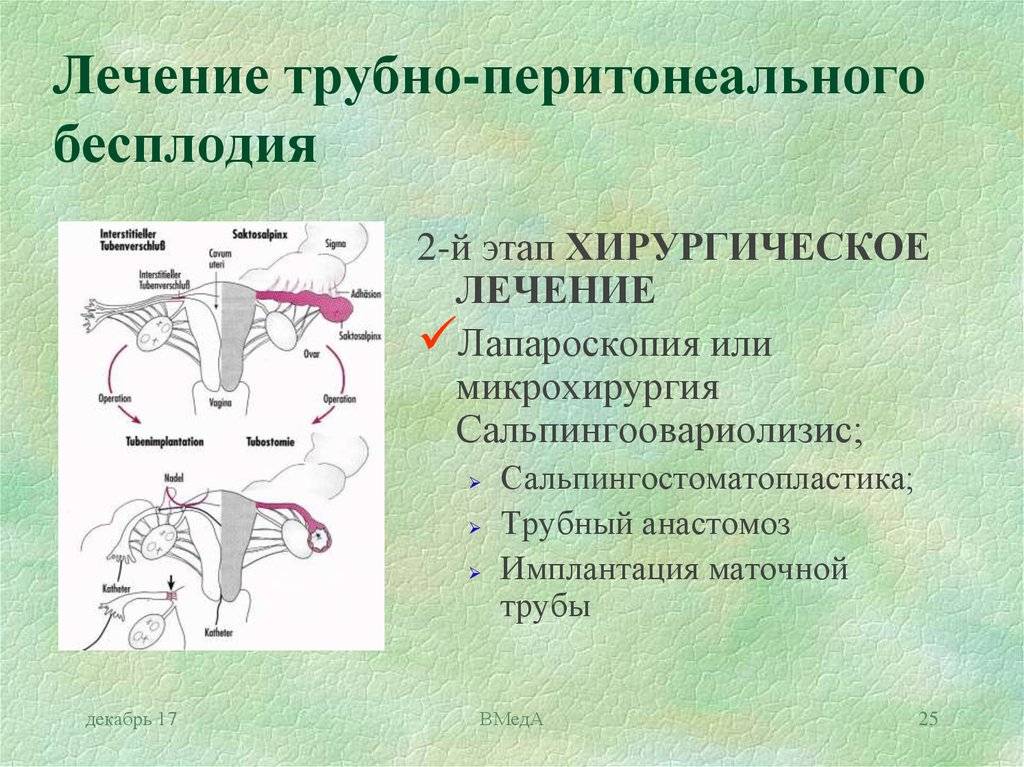
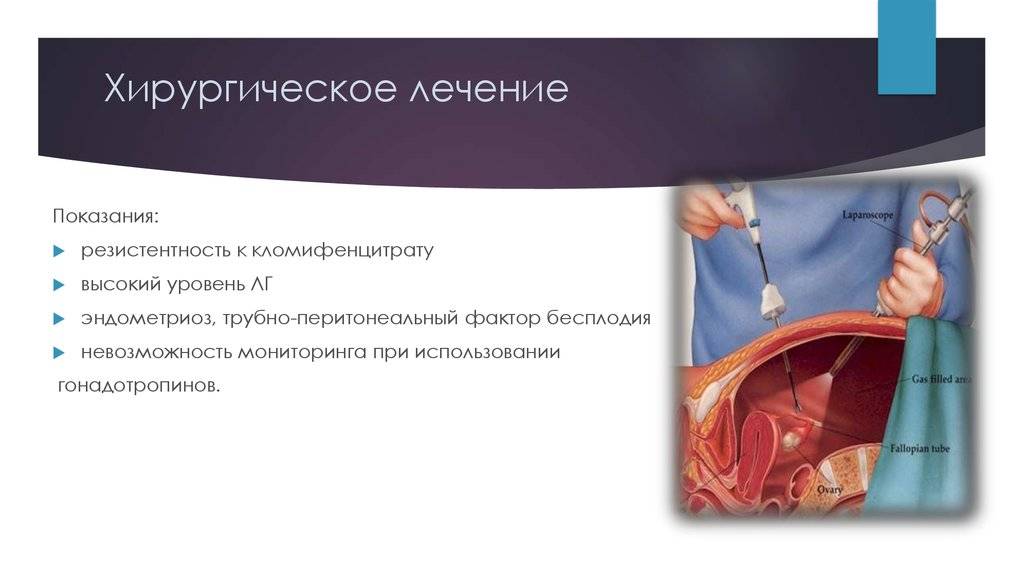
Оперативное
При перитонеальном бесплодии показана оперативная (или хирургическая) лапароскопия. Этот метод позволяет удалить спайки и эндометриоидные очаги, сохранив целостность и прочность стенок труб.
Операция проводится под контролем миниатюрной видеокамеры, которая как и хирургические инструменты вводится в полость живота через небольшие проколы на передней брюшной стенке. Для рассечения спаек используются не только режущие инструменты, но и вода, энергия электрического тока, лазера, подающиеся в манипулятор под высоким давлением.
Для восстановления анатомической проходимости фаллопиевых труб в нашем центре проводится ряд лапароскопических операций:
- сальпинголизис – рассекаются спайки;
- сальпингостомия – создаётся новое отверстие в полностью заращенном отделе;
- фимбриопластика – восстанавливается вход в фаллопиеву трубу;
- сальпинго-сальпингоанастомоз – непроходимая часть трубы сначала удаляется и после восстановления отверстия вшивается на место резекции.
Трубное бесплодие и ЭКО
В случае неэффективности или противопоказаний пациентки к лечению трубного бесплодия всеми вышеперечисленными методами выходом будет применение вспомогательных репродуктивных технологий. Такие методы лечения, как ЭКО и ЭКО + ИКСИ не устраняют причину трубного бесплодия, но помогают ее обойти. Яйцеклетки и сперматозоиды освобождаются от необходимости путешествовать по маточным трубам, они встречаются «в пробирке». Оплодотворение происходит под чутким наблюдением эмбриолога. Готовый эмбрион помещается в полость матки матери, где и продолжает свое развитие ближайшие 9 месяцев. ЭКО особенно эффективно при органическом трубном бесплодии.